Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Осложнения язвенной болезни желудка и 12ти перстной кишки
Содержание
- 1. Осложнения язвенной болезни желудка и 12ти перстной кишки
- 2. Язвенная болезнь желудка и 12п. кишки -
- 3. Желудок и 12 ти перстная
- 4. Кровоснабжение – ветви чревного ствола
- 5. В желудке происходит химическая обработка пищи и
- 6. Основные и добавочные этиологические факторы:Основные
- 7. МорфологияМорфологически язвенная болезнь желудка и 12тп кишки
- 8. Осложнения язвенной болезни желудка и 12тп кишки ПенетрацияПерфорацияКровотечениеМалигнизацияСтенозирование просвета с нарушением эвакуации
- 9. Как вы знаете, основными жалобами больных язвенной
- 10. КлассификацияЯзвы кардии составляют 6-8%Язвы большой кривизны бывают
- 11. Прямые и
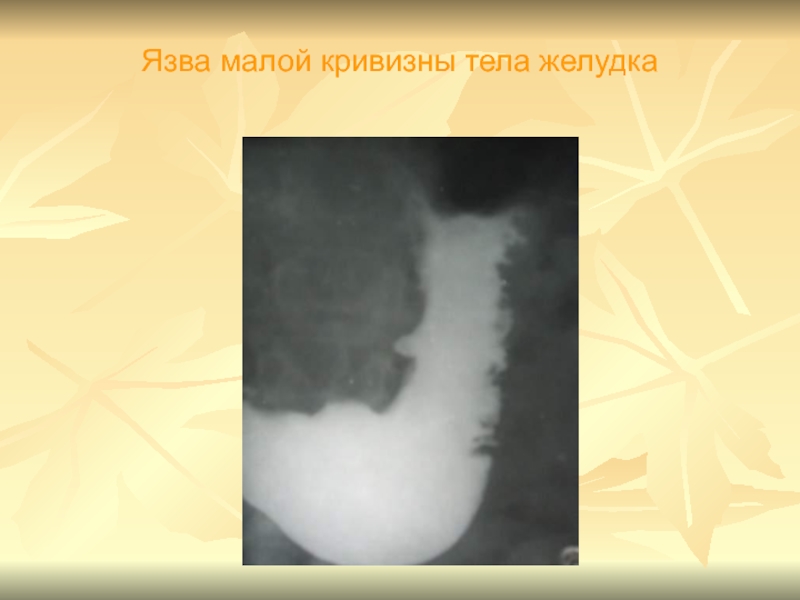
- 12. Язва малой кривизны тела желудка
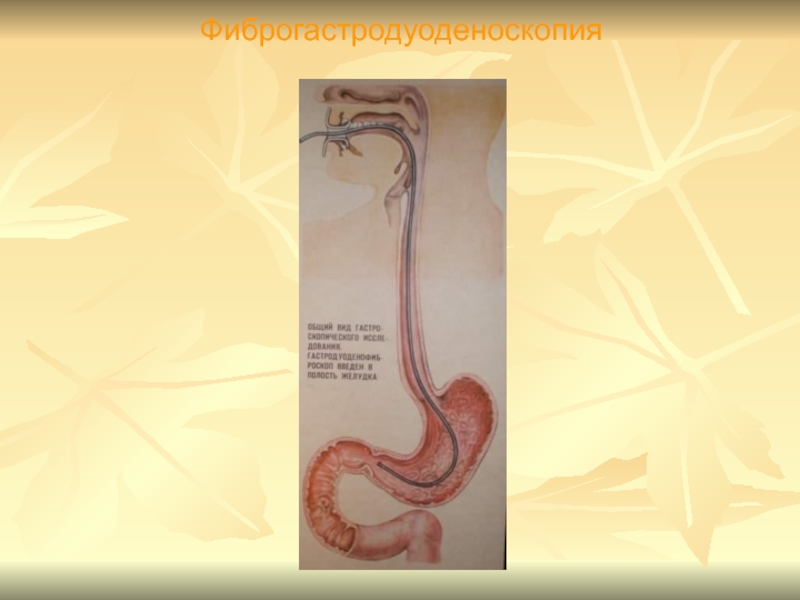
- 13. В 1958г. Гиршович предложил фиброскоп, имеющий волокнистую
- 14. Фиброгастродуоденоскопия
- 15. Язвенная болезнь в ювенильном возрастечасто сопровождается выраженным
- 16. Язвенная болезнь в пожилом возрастепротекает без выраженного
- 17. Абсолютные и относительные показания к операции
- 18. Первая резекция желудка при раке выходного отдела
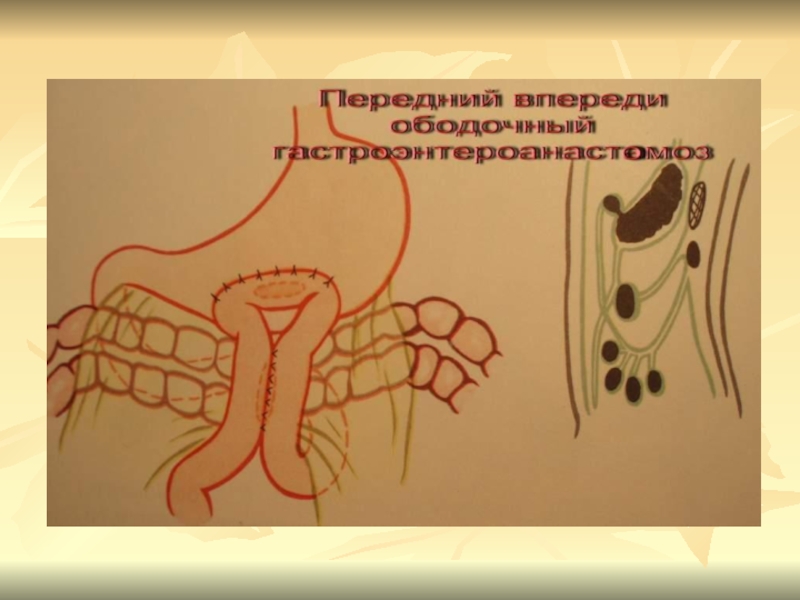
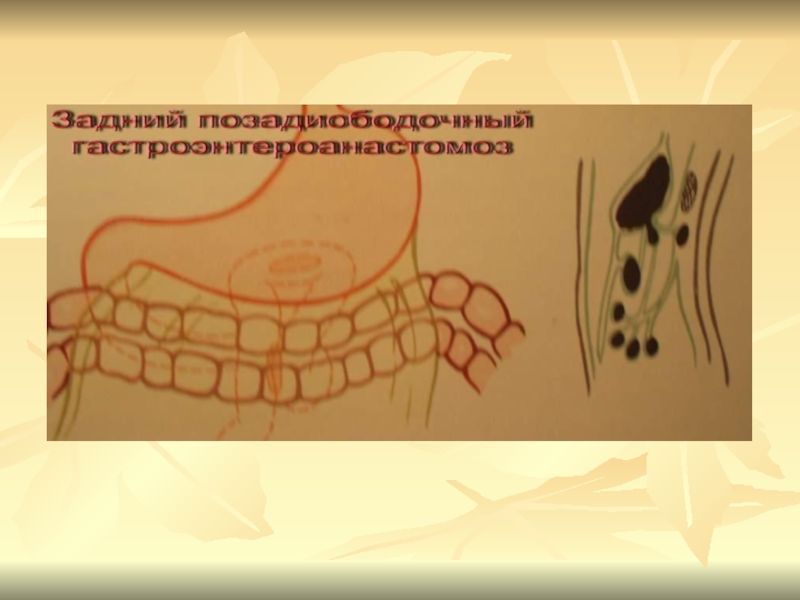
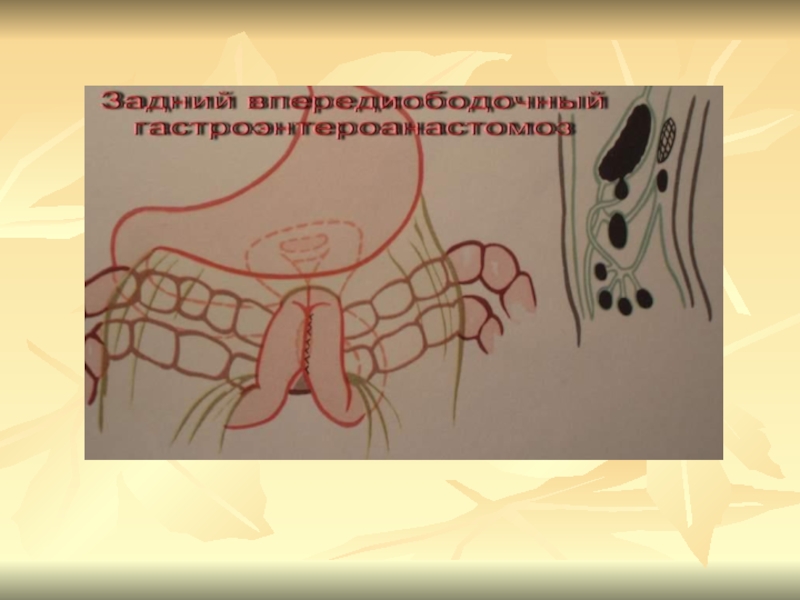
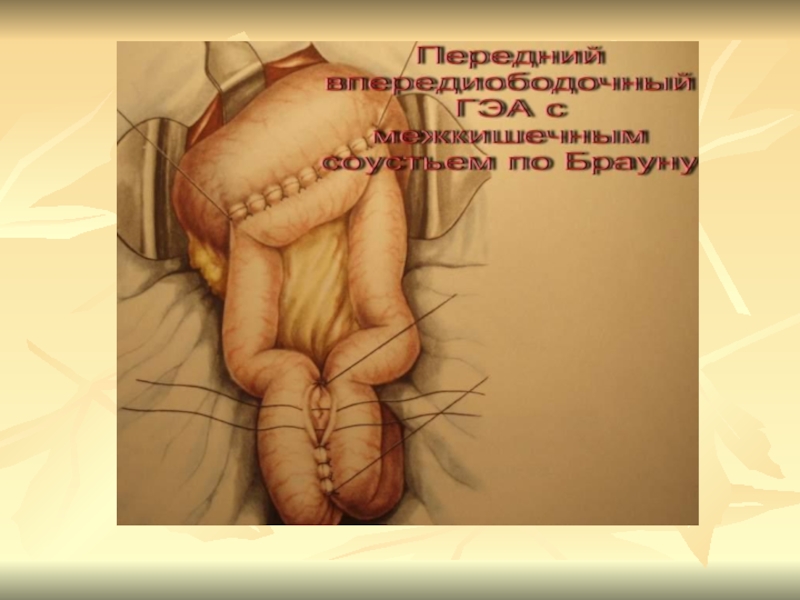
- 19. Способы ГЭСвпередиободочные – задние и передние позадиободочные – задние и передние
- 20. Слайд 20
- 21. Слайд 21
- 22. Слайд 22
- 23. Слайд 23
- 24. Слайд 24
- 25. Методы оперативного лечения 1.Резекция желудкаДистальная резекция 2/3
- 26. Слайд 26
- 27. Слайд 27
- 28. Слайд 28
- 29. Слайд 29
- 30. Слайд 30
- 31. Послеоперационный период Функциональная кроватьНаблюдение( пульс, температура, АД,
- 32. Осложнения после операций на желудке и 12
- 33. Прободные язвы Первое сообщение о прободной язве
- 34. Слайд 34
- 35. Клиническая картинаМондор (1938г.) все признаки прободной язвы
- 36. Клиническая картинаБернштейн (1947г.) у мужчин описал генитальный
- 37. Клиническая картина В течении прободной язвы различают
- 38. Прикрытая перфорация (perforatio tecta) описана впервые в
- 39. ДиагностикаРентген-исследование в диагностике прободных язв – ценное
- 40. Прободная язва (пневмоперитонеум)
- 41. Диф. диагноз - острый холецистит, кишечная непроходимость,
- 42. Бритье операционного поляОчистительные клизмы, сифонныеАспирация желудочного содержимогоПри
- 43. Основной метод – операция. Известно более 30
- 44. Слайд 44
- 45. Слайд 45
- 46. Желудочно-кишечные кровотечения Наблюдаются при многих заболеваниях и
- 47. Причины возникновения Больных с желудочно
- 48. Классификация Основной большинства классификаций кровотечений является
- 49. 1-я степень – легкая и
- 50. 2-я степень – средней тяжести. Кровопотеря от
- 51. 3-я степень – состояние тяжелое, наблюдается при
- 52. Кровопотеря 50-60% ОЦК ведет к быстрой гибели
- 53. Клиническая картинаКлиническая картина желудочно–кишечного кровотечения в основном
- 54. Дифференциальная диагностикагастродуоденальных кровотечений представляет трудный вопрос.Большую роль
- 55. ЛечениеЦитируя фразу из монографии В.С. Розанова по
- 56. Консервативное лечениеПосле остановки кровотечения – диета Мейленграхта
- 57. Оперативное лечение Применяют разные способы
- 58. Слайд 58
- 59. уменьшает кровоток в слизистой оболочке, способствуя гемостазус
- 60. Пенетрация язв желудка и 12тп кишкиПенетрация язв
- 61. Холедоходуоденальный свищ
- 62. Слайд 62
- 63. Стеноз привратника Стеноз привратника возникает в
- 64. Слайд 64
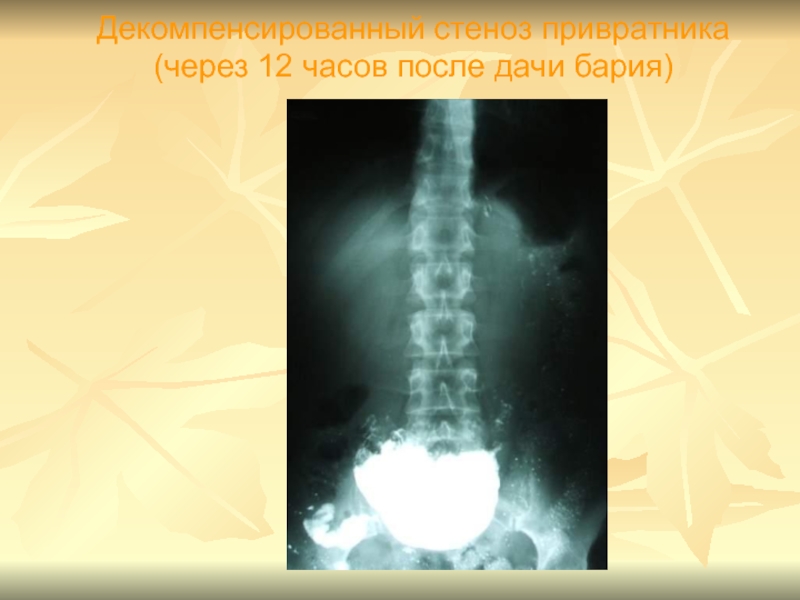
- 65. Декомпенсированный стеноз привратника (через 12 часов после дачи бария)
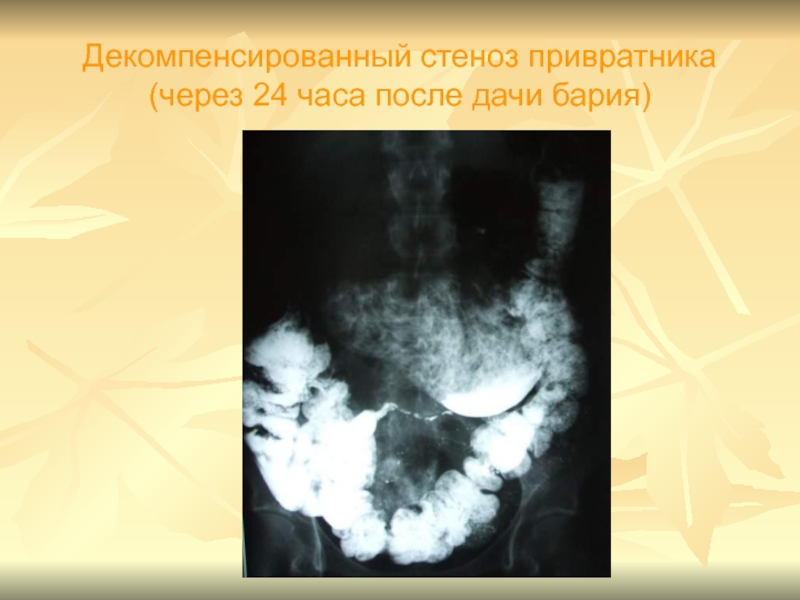
- 66. Декомпенсированный стеноз привратника (через 24 часа после дачи бария)
- 67. Злокачественное перерождение желудочных язвОдной из особенностей язвенной
- 68. Различают три вида рака из язвы: Cancer
- 69. Клиническая картинаК сожалению нет ни одного безошибочного
- 70. Степень злокачественности язв желудка в зависимости от
- 71. ДиагностикаИз лабораторных методов диагностики наибольшее значение имеет
- 72. Рак антрального отдела желудка
- 73. Суммируя вышеизложенное, при желудочных язвах рекомендуется активная
- 74. Оперативное лечениеВыбором оперативного вмешательства при малигнизированных язвах
- 75. Слайд 75
- 76. Скачать презентанцию
Слайды и текст этой презентации
Слайд 1Осложнения язвенной болезни
желудка и 12ти перстной кишки
Донецкий национальный медицинский
университет
им. М. Горького
Слайд 2Язвенная болезнь желудка и 12п. кишки - одна из основных
проблем гастроэнтерологии.
Заболевание 21 века – повышение нагрузки, требований, предъявляемых к
человеку, его психике, частые стрессовые ситуации, неправильное питание.На 1000 населения регистрируется до 5 случаев язвенной болезни.
Язвы в 12п. кишке встречаются в 5-10 раз чаще, чем в желудке.
Женщины болеют реже мужчин.
Слайд 3 Желудок и 12 ти перстная кишка являются частыми
объектами хирургических вмешательств, которые приходиться выполнять хирургам в разных условиях.
Желудок располагается в эпигастральной области, вместимость его до 2 литров.Отделы желудка: кардиальная часть, дно, тело, антральный отдел, привратник. Стенка желудка состоит из серозной, мышечной, подслизистой и слизистой оболочек.
Серозная оболочка, переходя на соседние органы, образует связочный аппарат:
диафрагмально-желудочная связка
печеночно-желудочная связка (малый сальник)
желудочно – селезеночная связка
желудочно – ободочная связка
желудочно-поджелудочная связка
Слайд 4 Кровоснабжение – ветви чревного ствола аорты – левая
желудочная артерия, печеночная и селезеночная. Венозная кровь оттекает в систему
воротной вены.Желудок иннервируется симпатическим и парасимпатическими волокнами. Симпатические нервы отходят к желудку от солнечного сплетения. Парасимпатическая иннервация – блуждающими нервами.
Слайд 5В желудке происходит химическая обработка пищи и порционная эвакуация ее
в кишечник.
Кроме того, в нем вырабатывается внутренний фактор –
гастромукопротеин, играющий важную роль в кроветворении. Пища обрабатывается соляной кислотой и пепсином, образующимися из пепсиногена.
Соляная кислота – обкладочные клетки. Пепсиноген – главные клетки.
Слайд 6 Основные и добавочные этиологические факторы:
Основные : наличие H.
Pylori
Добавочные – психологические травмы, переживания, травма головного мозга, нервной системы,
нарушение режима питания, гастриты, курение, наследственность.Слайд 7Морфология
Морфологически язвенная болезнь желудка и 12тп кишки характеризуется наличием эрозий,
острых или хронических язв.
Эрозия – поверхностный дефект слизистой.
Острая язва –
дефект не глубже подслизистого слоя от 2-3 мм до 2-3 см в диаметре.Хроническая язва – разрастание соединительной ткани, воспалительная инфильтрация в краях и на дне язвы. В далеко зашедших случаях – плотные, омозолелые края и дно (каллезная язва).
Слайд 8Осложнения язвенной болезни желудка и 12тп кишки
Пенетрация
Перфорация
Кровотечение
Малигнизация
Стенозирование просвета с нарушением
эвакуации
Слайд 9Как вы знаете, основными жалобами больных язвенной болезнью являются боли
(92%), изжога (50%), рвота (64%), тошнота (50%), отрыжка (24%).
Клиника
язвенной болезни имеет свои особенности в зависимости от локализации язвы, пола, возраста больного, наличия осложнения.При язвенной болезни секреторная функция желудка обычно повышена, отмечается гиперацидность.
Слайд 10Классификация
Язвы кардии составляют 6-8%
Язвы большой кривизны бывают реже, как правило
они злокачественные. Часто пенетрируют в сальник, брыжейку, селезенку, поджелудочную железу.
Язвы
привратника – от 2 до 7% случаев заболевания. Они редко перфорируют, но часто дают кровотечения.Язвы 12п кишки в 85% располагаются на расстоянии 2 см от привратника, в 10% - 5 см, в 5% - более 5 см от привратника.
Внелуковичные или постбульбарные язвы встречаются в 5-20% случаев. Эти язвы часто дают кровотечения, ранние стенозы.
Гигантские язвы (более 3 см в диаметре) могут локализоваться как в желудке, так и в 12-п кишке.
Слайд 11
Прямые и косвенные признаки.
Прямые :
«ниша», воспалительный вал, конвергенция складок. «Ниша» - это добавочная тень
или патологическое выпячивание контура желудка, самый достоверный признак язвы.Косвенные признаки : спастические явления, изменение перистальтики, нарушение моторики желудка, изменение тонуса, рельефа слизистой.
В 12 - перстной кишке иногда выявляются язвы, противостоящие друг другу («целующиеся» или «зеркальные»).
До появления эндоскопов с фиброволоконной оптикой основным методом диагностики язв являлся рентгенологический
Слайд 13
В 1958г. Гиршович предложил фиброскоп, имеющий волокнистую оптику.
С этого
момента гастродуоденоскопия является основным в диагностике язвенной болезни.
Слайд 15Язвенная болезнь в ювенильном возрасте
часто сопровождается выраженным болевым синдромом с
рвотой. Гиперацидность! Раннее проявление сочетанных осложнений, перфорации «немых» язв.
Слайд 16Язвенная болезнь в пожилом возрасте
протекает без выраженного болевого синдрома. Часто
гипоацидность! В 63% случаев локализуются в желудке, кровоточат, малигнизируются.
Слайд 17
Абсолютные и относительные показания к операции
Абсолютные – перфорация, стеноз,
подозрение на малигнизацию желудочной язвы, неостанавливаемое кровотечение.
Относительные показания – каллезные
язвы, пенетрирующие, пилорические язвы большой кривизны и задней стенки, кардии, неуспех консервативного лечения.Слайд 18Первая резекция желудка при раке выходного отдела была выполнена в
1879 г. Французским хирургом Пеаном. Больной умер на 4 сутки,
вскрытия не производили.Первая успешная резекция желудка произведена в 1881г в Вене Теодором Бильротом (1 способ). В 1885г. – Бильрот II.
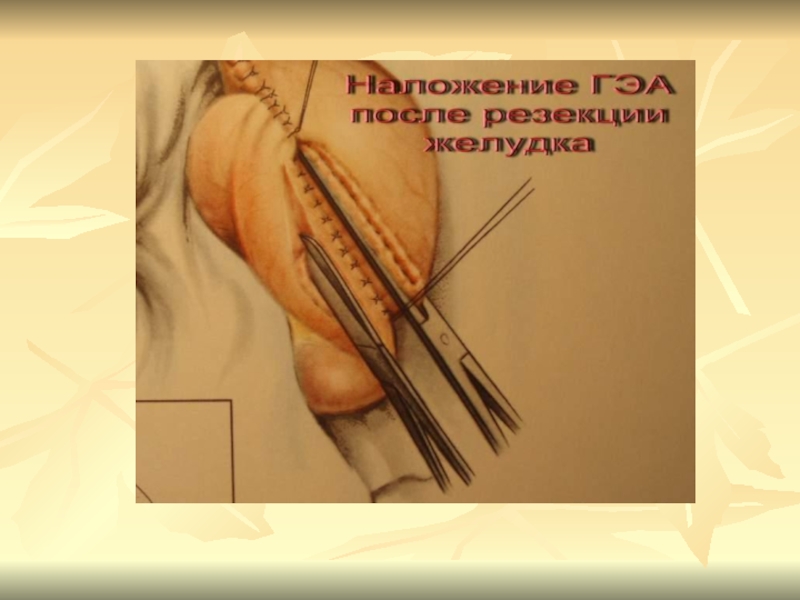
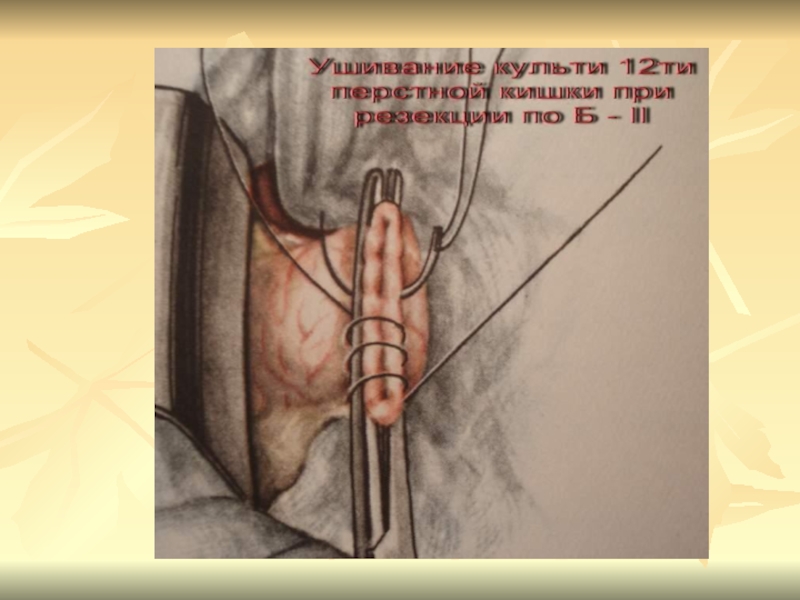
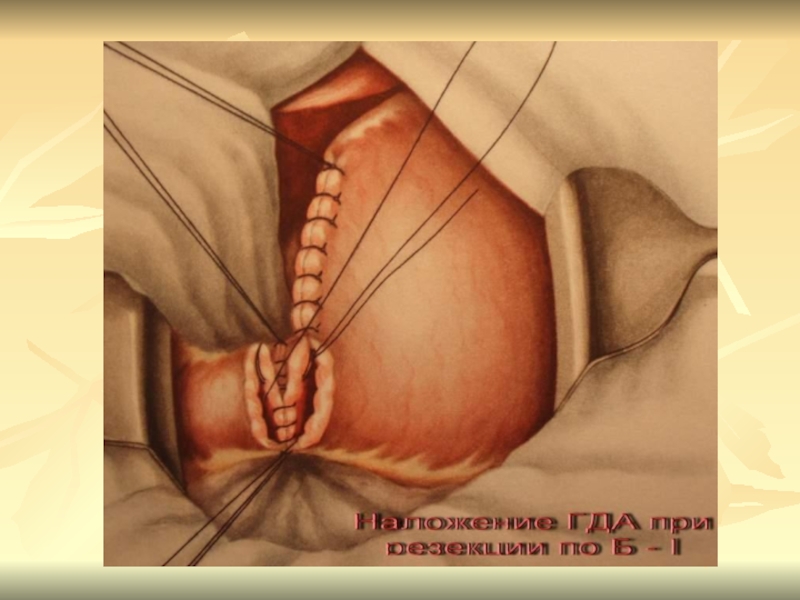
В России первую резекция желудка выполнил Китаевский в 1881г. В 1906 г. Кронлейн объявил гастроэнтеростомию операцией выбора при язвенной болезни. В 30-х годах широко применялась, затем реже из-за пептических язв ГЭА.
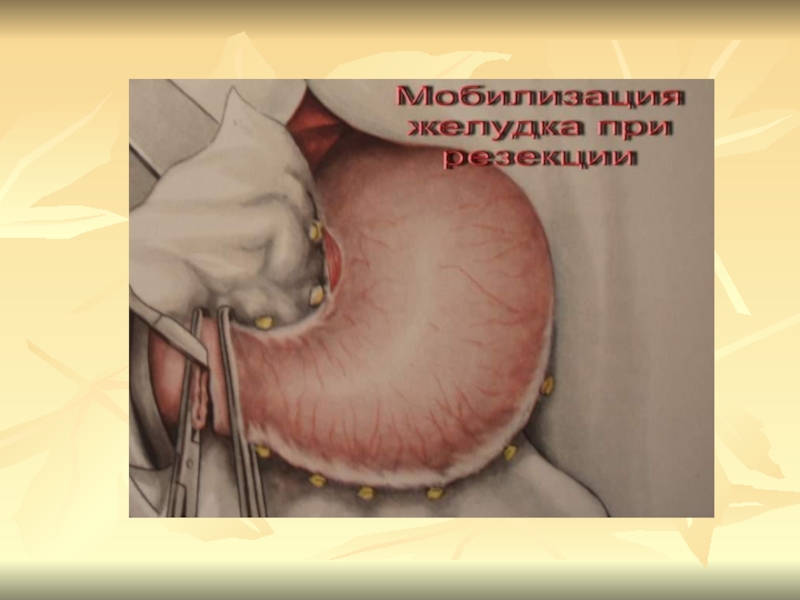
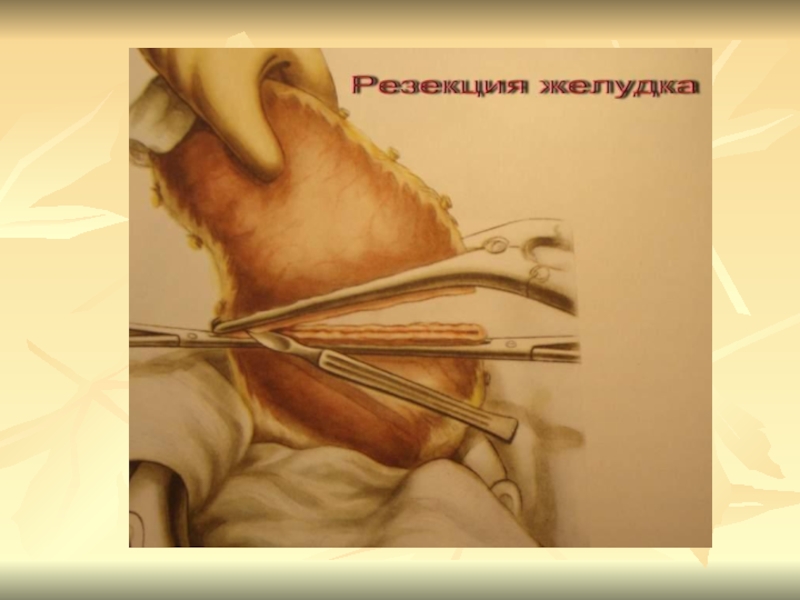
Слайд 25Методы оперативного лечения
1.Резекция желудка
Дистальная резекция 2/3 – 3/4 по
Б-1
Дистальная резекция 2/3 - 3/4 по Б-2
2. Ваготомия с дренирующей
операциейСтволовая ваготомия с ГЭС
Стволовая ваготомия с пилоропластикой
Стволовая ваготомия с ГДС
Селективная ваготомия с пилоропластикой , ГДС
3.Ваготомия с резекцией желудка по Б-1 в различных модификациях, в т.ч. с сохранением привратника
Слайд 31Послеоперационный период
Функциональная кровать
Наблюдение( пульс, температура, АД, ЧДД, красная кровь)
Увлажненный О2
Банки,
горчичники
ЛФК, массаж
Щелочные ингаляции.
Зондовое питание по схеме
Аспирация содержимого желудка по показаниям.
Обезболивание
(наркотики, аналгетики).Антибактериальная терапия
Стимуляция дыхательного центра (кордиамин)
Детоксикация в/в (глюкоза, гемодез)
Парэнтеральное питание (липофундин, альвезин)
Коррекция водно-электролитных расстройств (р-р Фокса, Рингера)
Перевязки
Активные методы детоксикации (УФО крови, ВЛОК, плазмаферез)
Борьба с парезом кишечника (прозерин, церукал, калимин,, в/в 10% NaCl, гипертонические клизмы, перидуральная анестезия).
Слайд 32Осложнения после операций на желудке и 12 перстной кишке
1-я группа:
ранние осложнения (недостаточность швов анастомоза, культи 12ип кишки, повреждения желчных
протоков, кровотечения в брюшную полость, в орган, панкреатит, перитонит, кишечная непроходимость, ателектаз легких, пневмония, тромбоэмболия)2-я группа: поздние (язвы ЖКТ, непроходимость анастомоза, грыжи, спаечная болезнь).
Слайд 33Прободные язвы
Первое сообщение о прободной язве желудка принадлежит Гроссиус (1695г.)
Хирургическое лечение этого осложнения начало развиваться в конце 19 века.
Микулич в 1880г. Выполнил первое ушивание прободной язвы.
В России эту операцию впервые осуществил Ванах в 1897г.
По данным литературы, частота прободений колеблется от 3 до 30%. 55% прободений составляют язвы 12тп кишки, 25% - язвы малой кривизны желудка и 20% - препилорического отдела.
Слайд 35Клиническая картина
Мондор (1938г.) все признаки прободной язвы разделил на 2
группы :
Главные симптомы – боль, напряжение мышц брюшной стенки, язвенный
анамнез. Внезапная резкая боль в животе («удар кинжалом») является ведущим признаком прободной язвы.Побочные симптомы делятся на функциональные, физические и общие.
Функциональные признаки по Мондору: рвота, задержка стула, газов и сильная жажда.
Физические признаки, обнаруживают при осмотре, пальпации, перкуссии, аускультации (вынужденное положение с приведенными коленями, избегая малейших движений. Положителен симптом Щеткина-Блюмберга, гиперестезия кожи живота).
Напряжение мышц брюшной стенки является первым симптомом, который врач находит при пальпации, так называемый доскообразный живот. У некоторых больных язвенный анамнез отсутствует – «немая» перфорация (2-3%).
Слайд 36Клиническая картина
Бернштейн (1947г.) у мужчин описал генитальный симптом – яички
подтянуты к наружному отверстию пахового канала, кожа мошонки как-бы гофрирована,
половой член головкой повернут кверху.В 86% случаев определяется симптом исчезновения печеночной тупости (с-м Кларка)
При ректальном исследовании – болезненность в области дугласова пространства ( с. Куленкампфа).
Общие признаки – состояние пульса, дыхания, температуры, пульс сначала бради - , потом тахикардия. Дыхание поверхностное, затрудненное.
Слайд 37Клиническая картина
В течении прободной язвы различают три периода:
Период шока
(6-8 часов)
Период мнимого благополучия (8-10 часов)
Период прогрессирующего перитонита
Слайд 38Прикрытая перфорация (perforatio tecta) описана впервые в 1912г. Шницлером
Встречается
в 5-8% случаев. Диагностика трудна, т.к. в брюшную полость попадает
небольшое количество газа и жидкостиХарактерен симптом Ратнера – Виккера (длительное стойкое напряжение мышц в правом верхнем квадранте живота при общем хорошем состоянии больного)
Прикрытая перфорация
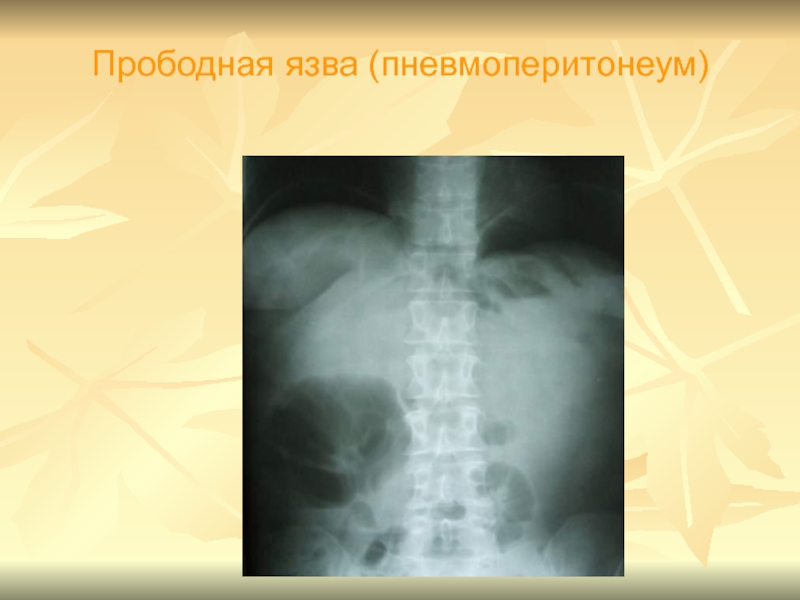
Слайд 39Диагностика
Рентген-исследование в диагностике прободных язв – ценное подспорье!
Выявляется пневмоперитонеум
на обзорной ретнгенограмме в виде серповидной полоски газа под диафрагмой.
В ряде случаев применяется пневмогастрография (через тонкий желудочный зонд вводят 200-500 мл воздуха, затем делают снимки)
Очень ценным методом является лапароскопия.
Слайд 41Диф. диагноз - острый холецистит, кишечная непроходимость, острый панкреатит, почечная
колика, острый аппендицит, ИБС
Должно быть законом – при подозрении на
перфорацию – срочная лапаротомия или лапароскопия.Дифференциальный диагноз
Слайд 42Бритье операционного поля
Очистительные клизмы, сифонные
Аспирация желудочного содержимого
При необходимости – инфузионная
терапия соответствующими препаратами в течении 2 часов
По возможности – исследование
биохимических показателей крови, ЭКГПодготовка к операции
Слайд 43Основной метод – операция. Известно более 30 способов лечения. Наиболее
часто применяется простое ушивание прободного отверстия, закрытие отверстия сальником на
ножке. Первичная резекция желудка - до 6 часов давность перфорации. Самый правильный - иссечение язвы с пилоропластикой.Обезболивание – эндотрахеальный наркоз.
Последовательность операции – ревизия, ушивание отверстия, санация брюшной полости, дренирование в 4 точках трубками. На наш взгляд наиболее подходящей является сочетание стволовой ваготомии с иссечением язвы и пилоропластикой по Джадду. Обязательно пилоропластику завершать проведением зонда для питания.
Перитонеальный диализ – в случае гнойного перитонита.
Лечение прободной язвы
Слайд 46Желудочно-кишечные кровотечения
Наблюдаются при многих заболеваниях и зачастую очень трудно распознать
их причину. Общим для всех больных в таких случаях является
необходимость оказания им экстренной помощи.Первые сведения о кровотечениях приводит Авицена (Х в.) Первую резекция желудка по поводу язвенной болезни, осложненной кровотечением, выполнил Ридигер в 1881г. Дальнейшее развитие хирургии острых желудочно-кишечных кровотечений связано с именами Спасокукоцкого, Финстерера, Юдина, Березова, Розанова, Шалимова.
Слайд 47Причины возникновения
Больных с желудочно –кишечными кровотечениями можно
по причинам их возникновения разделить на 2 большие группы:
1-я группа
– больные с патологическими процессами в желудке и 12тп кишке, прежде всего как осложнение язвенной болезни. По данным различных авторов, кровотечение отмечается у 4-26% больных, страдающих этой патологией. К этой группе также относят кровотечения возникающие при полипозе желудка, распаде раковой опухоли желудка, ущемлении стенки желудка при грыже пищеводного отверстия диафрагмы, при синдроме Мэллори-Вейса, кровотечения из варикозно расширенных вен пищевода при портальной гипертензии (циррозы печени, тромбофлебит, спленомегалия, опухоли и воспалительные заболевания поджелудочной железы).2-я группа – больные , страдающие гипертонией, геморрагическими диатезами, лейкемией, болезнью Верльгофа, Шенлейн-Геноха, лучевой болезнью, авитаминозами и др.
Слайд 48Классификация
Основной большинства классификаций кровотечений является клиническая симптоматика
кровопотерю до
20% ОЦК считают средней,
свыше 20% - большой или массивной.
Слайд 49
1-я степень – легкая и наблюдается при кровопотере
до 20% ОЦК ( до 1 л на 70 кг
массы тела). Общее состояние удовлетворительное или средней тяжести, бледность. Потливость, Р-90 -100 уд/мин, АД - 100-90/60 мм РТ ст. Сознание ясное, дыхание учащено незначительно. Уменьшено мочеотделение. Без компенсации кровопотери больной выживет.По А.А. Шалимову выделяют 3 степени кровопотери
Слайд 50
2-я степень – средней тяжести. Кровопотеря от 20 до 30%
ОЦК ( от 1 до 1.5 л на 70 кг
веса тела). Состояние средней тяжести, больной заторможен, говорит медленно, тихо. Выражена бледность кожи, липкий пот, Р – 100-120 в мин, слабого наполнения, АД 90-80/50 мм рт ст, учащенное поверхностное дыхание, олигурия.Без компенсации кровопотери больной может выжить, однако со значительными расстройствами кровообращения, метаболизма и функции некоторых органов, особенно почек, печени, кишечника.
По А.А. Шалимову выделяют 3 степени кровопотери
Слайд 513-я степень – состояние тяжелое, наблюдается при кровопотере от 30
до 50% ОЦК ( от 1.5 до 2.5 л на
70 кг веса тела). Состояние тяжелое или крайне тяжелое, угнетение двигательной реакции, кожа и слизистые бледно-цианотичны. Больной на вопросы отвечает медленно, шепотом, частично теряет сознание. Р нитевидный, 130-140 в мин., АД систолическое 70-50 мм РТ ст, диастолическое не определяется. Дыхание поверхностное, редкие. Тело, конечности холодные. Появляется признак Бурштейна. При надавливании на конечность образуется медленно исчезающее белое пятно. Олигурия сменяется анурией. Нередко появляются геморрагические явления, указывающие на распространенное внутрисосудистое тромбообразование – ДВС синдром.Без своевременной компенсации кровопотери больные погибают от гибели клеток органов ЖКТ, печени, почек, падения сердечной деятельности.
По А.А. Шалимову выделяют 3 степени кровопотери
Слайд 52Кровопотеря 50-60% ОЦК ведет к быстрой гибели организма от остановки
сердечной деятельности
По А.А. Шалимову выделяют 3 степени кровопотери
Слайд 53Клиническая картина
Клиническая картина желудочно–кишечного кровотечения в основном не зависит от
этиологии, а находится в прямой зависимости от количества потерянной крови.
Общая
слабость, головокружение, бледность кожных покровов, учащение пульса характерны для этих больных.В отдельных случаях может наступать коллапс, больной теряет сознание, кожа восковидная, холодный пот, зрачки расширяются, нитевидный пульс не сосчитывается.
Данные А/Д и Р не всегда адекватны степени кровопотери. Исследование красной крови необходимо проводить в динамике, обязательно следить за гематокритом. Так при потере 500 мл крови Ht в пределах 40-44, до 1 л - 32-38.
Наиболее достоверные данные о величине кровопотери можно получить при определении ОЦК и его компонентов.
Слайд 54Дифференциальная диагностика
гастродуоденальных кровотечений представляет трудный вопрос.
Большую роль играет анамнез.
Язвенному кровотечению
часто предшествует усиление болей, исчезающих после начала кровотечения (с-м Бергмана)
84% случаев.Характер кровавой рвоты является важным диагностическим признаком. Так, рвота алой кровью со сгустками, как правило, является признаком кровотечения из пищевода.
Наличие «кофейной гущи» свидетельствует о геморрагии из желудка или 12тп кишки. При поступлении большого количества крови в кишечник перистальтика усиливается, что можно определить при аускультации (сим. Тейлора).
Важное значение имеет ректальное исследование. Наличие мелены – 100% признак кровотечения. При выявлении на перчатке алой свежей крови, следует думать о кровотечении из прямой кишки, сигмы.
К настоящему времени основным методом диагностики гастродуоденальных кровотечений является фиброгастродуоденоскопия.
Слайд 55Лечение
Цитируя фразу из монографии В.С. Розанова по кровотечениям запоминаем следующее:
для всех неязвенных кровотечений, независимо от возраста, степени анемии и
частоты кровотечений, показано консервативное лечение.При язвенных кровотечениях угроза для жизни настолько велика, что надо ставить вопрос о раннем хирургическом вмешательстве.
Нужно запомнить, что лечебная тактика должна определятся строго индивидуально.
Слайд 56Консервативное лечение
После остановки кровотечения – диета Мейленграхта – чай, белый
хлеб, сметана, омлет, пюре, кисель, масло.
После определения групповой и резус
принадлежности крови для восполнения дефицита переливают одногрупную эритроцитарную массу ранних сроков хранения. Переливают чаще в/в капельно, но иногда струйно в несколько вен.В/венно нативная или сухая плазма (400-600 мл), полиглюкин до 400, 5-10% р-ры альбумина 200 мл
Прямые переливания крови сейчас официально запрещены.
Восполнение ОЦК должно проводиться под контролем ЦВД (70-150 мм вод.ст)
Переливание фибриногена до 5г в сутки с аминокапроновой кислотой 5% - 200-300 мл
Аскорбиновая кислота 5% - 10-20 мл
Питуитрин 20 ЕД (4мл) в/в кап, на 5% - 500 мл глюкозы
Викасол 5мл в/в капельно
Витамины группы В
Обязательным мероприятием является подача увлажненного О2
Хлористый кальций или глюконат 10%-10,0 в/венно
Современным и эффективным методом лечения кровоточащих язв является ФГДС с возможной диатермокоагуляцией или лазерной остановкой кровотечения, клеевая аппликация.
Слайд 57Оперативное лечение
Применяют разные способы операций.
На высоте кровотечения
у резко ослабленных больных с высоким операционным риском выполняют гастротомию,
клиновидное иссечение или прошивание кровоточащего сосуда нерассасывающими нитями.При кровотечении из язвы 12п. кишки – дуоденотомию и прошивание сосуда дополняют 2-х сторонней стволовой ваготомией.
При относительной компенсации у больных язвой 12п. кишки выполняют одну из разновидностей ваготомий, дуоденотомию с иссечением или обшиванием язвы нерассасывающими нитями с последующей пилоропластикой.
Резекцию желудка выполняют при язвах желудка и очень больших пенетрирующих язвах 12п. кишки при относительно удовлетворительном состоянии больного. Ни в коем случае нельзя выполнять резекцию желудка на «выключение».
Слайд 59
уменьшает кровоток в слизистой оболочке, способствуя гемостазу
с другой стороны –
снижает кислотность, создавая условия для заживления изъязвлений.
Положительные стороны ваготомии
Слайд 60Пенетрация язв желудка и 12тп кишки
Пенетрация язв желудка и 12п.
кишки является разновидностью перфорации и характеризуется медленным постепенным течением.
Чаще
всего язва желудка пенетрирует в малый сальник, поджелудочную железу, печень, ободочную кишку, ее брыжейку. Язва 12п. кишки обычно пенетрирует в поджелудочную железу, печеночно-12-перстную связку, реже в желчный пузырь с образованием внутренней фистулы.Характерными симптомами пенетрации язвы являются боли в спине, сильные ночные боли, изменение прежнего характера болей, их постоянный характер, несмотря на энергичное лечение.
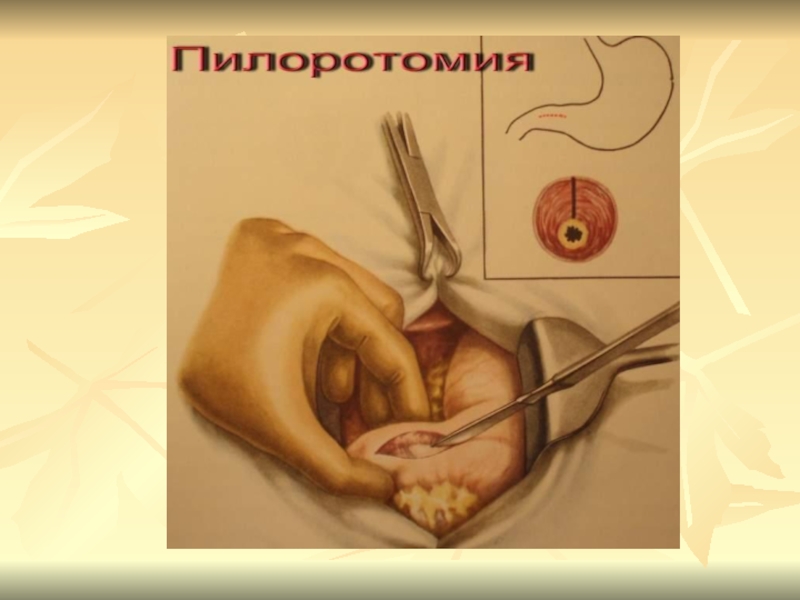
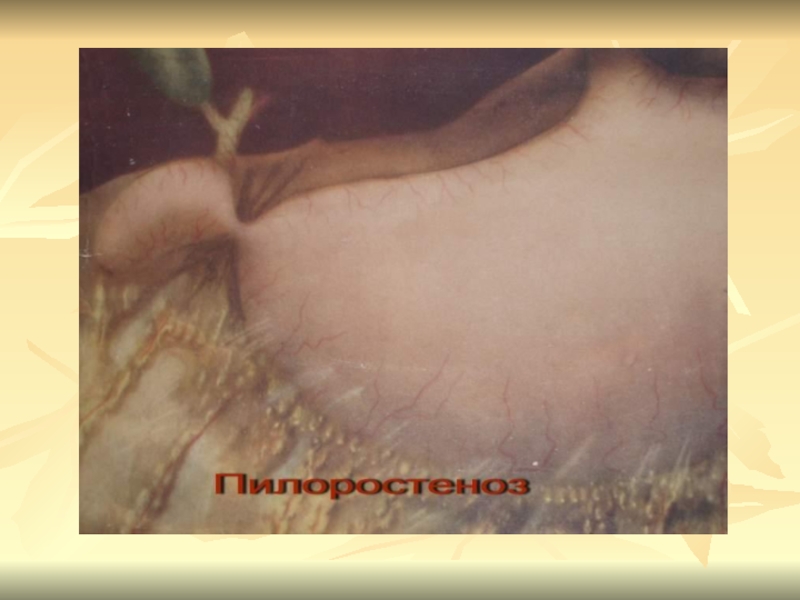
Слайд 63Стеноз привратника
Стеноз привратника возникает в результате рубцевания язвы
пилородуоденальной зоны. Различают 3 клинических стадии стеноза привратника:
Компенсированный стеноз –
постоянной чувство тяжести в эпигастрии, периодически рвота желудочным содержимым. Натощак в желудке 200-300 мл жидкости.Субкомпенсированный стеноз – то же + 2-3 р. В день рвота до 0,5 л и более с примесью пищи. Исхудание.
Декомпенсация – вышеуказанные явления быстро прогрессируют. Больной истощен, обезвожен. В эпигастрии «шум плеска». Визуально, перкуторно можно определить контуры перерастянутого желудка. Рвота съеденной пищей с тухлым запахом. Дисбаланс электролитов может привести к желудочной тетании с судорогами и психозом (ахлоргидрия).
Слайд 67Злокачественное перерождение желудочных язв
Одной из особенностей язвенной болезни желудка, отличающей
ее от язвенной болезни 12п. кишки, является возможность злокачественного перерождения
желудочных язв. В литературе имеются лишь единичные наблюдения рака, возникшего из язвы 12п. кишки.Впервые доказал возможность возникновения рака желудка на месте язвы ученик Ценкера, Хаузер (1883г). Он пришел к следующим выводам: 1. Из хронических, особенно больших , язв желудка может возникнуть рак. 2. В начальных стадиях малигнизация происходит в слизистой края язвы. 3. Атипичное разрастание эпителия желез прогрессирует и принимает характер злокачественного роста.
По данным различных авторов, язва превращается в рак в 8-18,5% случаев.
Слайд 68Различают три вида рака из язвы:
Cancer ex ulcere, когда рак
развивается из края язвы желудка
Cancer ulcerative, когда малигнизация развивается на
дне язвыCancer ex cicatrix, т.е. рак, развивается на месте рубца зажившей язвы
Гистологически, чаще всего обнаруживается аденокарцинома.
Слайд 69Клиническая картина
К сожалению нет ни одного безошибочного клинического критерия для
распознавания ранних стадий злокачественного перерождения хронической язвы желудка.
Рекомендуется пользоваться
такими клиническими симптомами, как ухудшение общего состояния, потеря аппетита, отвращение к мясной пищи, снижение кислотности, появление молочной кислоты в желудочном соке.Светлые промежутки в течении заболевания сокращаются, либо совсем исчезают. Соблюдение диеты и покоя не дает эффекта.
Медикаментозное лечение, устранявшее ранее различные диспептические расстройства, становиться малоэффективным. Появляется рвота, больной худеет.
Критерием перерождения является локализация язвы и ее размеры.
Слайд 70Степень злокачественности язв желудка в зависимости от их локализации
Язвы
пилороантрального отдела и малой кривизны под углом желудка ( в
большей степени доброкачественные)Кардиальные, субкардиальные, передней и задней стенки (чаще злокачественные)
Язвы большой кривизны ( почти всегда злокачественные)
Суммируя данные литературы, можно отметить, что язвы большой кривизны малигнизируются в 90% случаев, язвы в нижней трети желудка – в 80%, в в/3 малой кривизны в 48%
Использовать локализацию и размеры язвы как абсолютный дифференциально-диагностический признак нельзя, обязательно нужно применять гистологическое исследование язвы путем биопсии через фиброгастроскоп в 5 точках (полипозиционная биопсия).
Слайд 71Диагностика
Из лабораторных методов диагностики наибольшее значение имеет цитологическое исследование промывных
вод желудка.
Рентген-диагностика доброкачественных и злокачественных язв желудка в ранних стадиях
является очень трудной.Слайд 73
Суммируя вышеизложенное, при желудочных язвах рекомендуется активная тактика.
В наиболее яркой
и лаконичной форме свое отношение к лечению язв желудка выразил
великий хирург С.С. Юдин: «чем больше язва, чем глубже «ниша», чем старше больной, чем ниже кислотность, тем больше опасность возникновения рака из язвы, а следовательно , тем скорее показана резекция желудка».Слайд 74Оперативное лечение
Выбором оперативного вмешательства при малигнизированных язвах средней и н/3
желудка следует считать субтотальную резекцию желудка с малым и большим
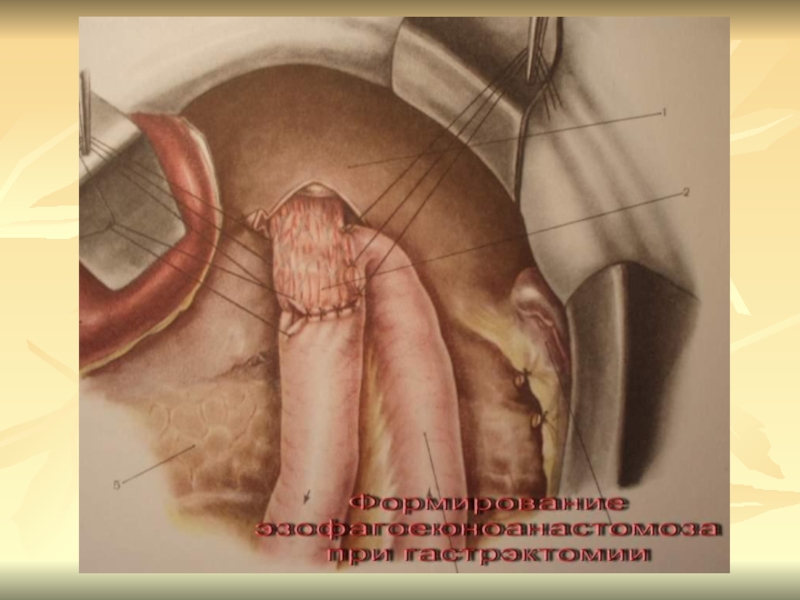
сальником и регионарными лимфоузлами.При высоких язвах показана субтотальная проксимальная резекция желудка, при множественных язвах – гастрэктомия с удалением сальников и регионарных л/узлов.
Прогноз при малигнизированных язвах лучше, чем при первичном раке желудка.
Только раннее оперативное лечение может значительно улучшить результаты лечения хронической язвы, а следовательно и рака, возникающего из язвы.