Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Хроническая сердечная недостаточность
Содержание
- 1. Хроническая сердечная недостаточность
- 2. МКБ-10I 50 Хроническая сердечная недостаточностьI 50.0 Застойная сердечная недостаточностьI 50.1 Левожелудочковая недостаточностьI 50.9 Сердечная недостаточность неуточненнаяprezentacija.biz
- 3. Эпидемиология (за 10 лет)В РФ ХСН имеют
- 4. Сердечная недостаточность – это патофизиологический синдром, при
- 5. ХСН – не только синдромРазвитие ХСН происходит
- 6. ХСН – это заболевание с комплексом
- 7. Причина ХСН - Ухудшение способности сердца к
- 8. Причины СН, связанной с заболеванием миокарда
- 9. Самые частые причины ХСН:ИБС (в том числе инфаркт миокарда)Гипертоническая болезньСахарный диабет II типа
- 10. Рубцовые изменения миокарда - НеобратимыПредставляют постоянный субстрат для развития и прогресси- рования ХСН
- 11. Потенциально обратимые факторы развития и прогрессирования ХСНТранзиторная
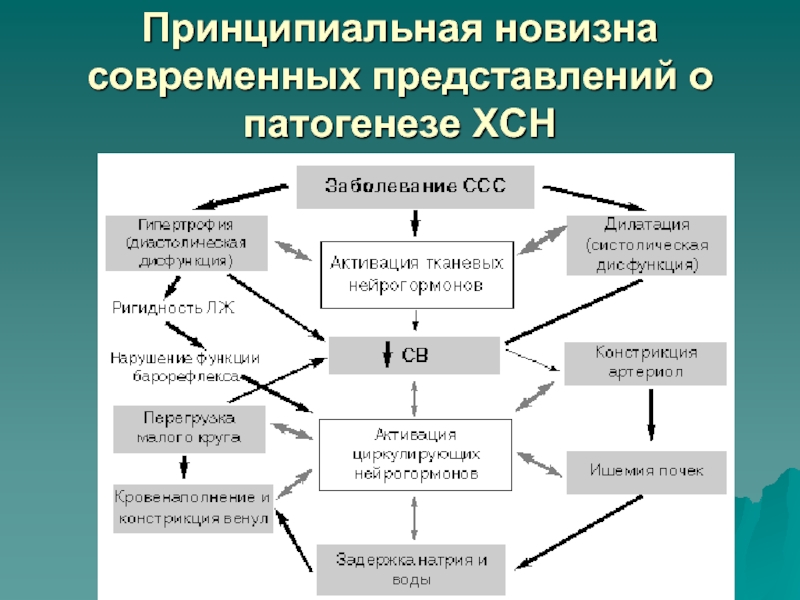
- 12. Патогенез ХСН
- 13. Принципиальная новизна современных представлений о патогенезе ХСН
- 14. Ключевые факторы развития и прогрессирования ХСНЗаболевание сердечно-сосудистой
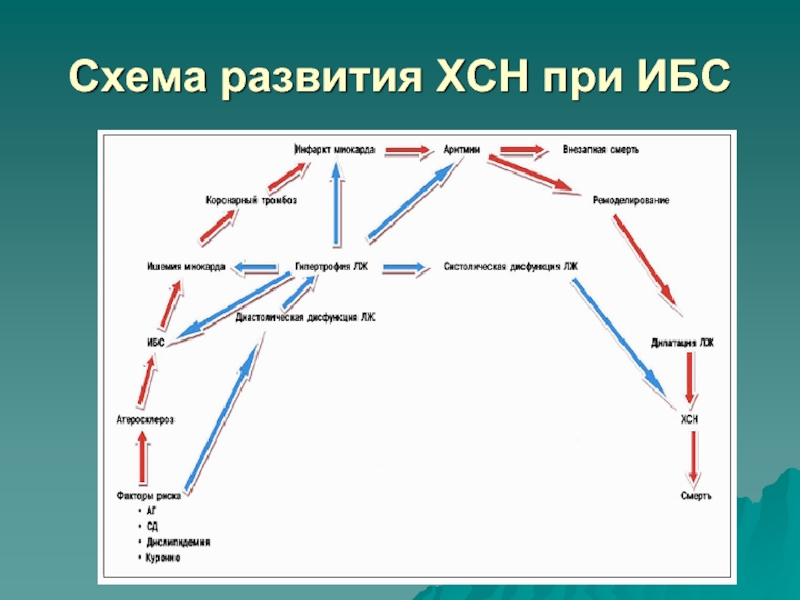
- 15. Схема развития ХСН при ИБС
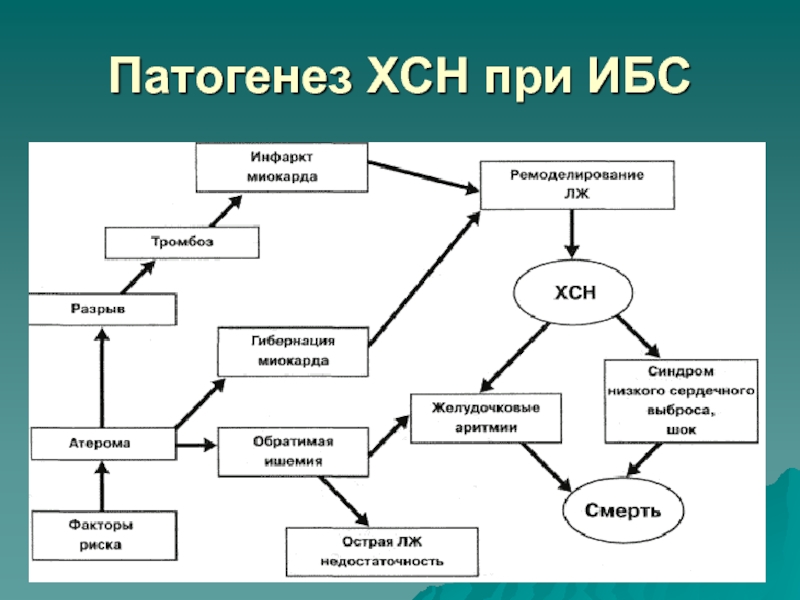
- 16. Патогенез ХСН при ИБС
- 17. Классификация ХСН по стадиям (стадия у каждого больного может ухудшаться, несмотря на лечение)
- 18. Классификация ХСН по функциональным классам (ОССН, 2002
- 19. Параметры физической активности у больных с различным ФК ХСН (ОСН, 2002 г.)
- 20. Осложнения хронической сердечной недостаточности. Внезапная сердечная
- 21. Диагностика ХСНОснована на двух ключевых критериях:Характерные симптомы
- 22. Опорные точки в постановке диагноза ХСН:Характерные симптомы или жалобы;Данные физикального обследования;Данные объективных методов исследования.
- 23. Задачи обследованияВыявление симптомов СН в покое или
- 24. Симптомы сердечной недостаточностиОдышка (91-98,4%)Быстрая утомляемость (94,3%)Сердцебиение (80,4%)Отеки (69%)Чувство тревоги (43%)КашельОртопноэ
- 25. Клиническое обследование при ХСН
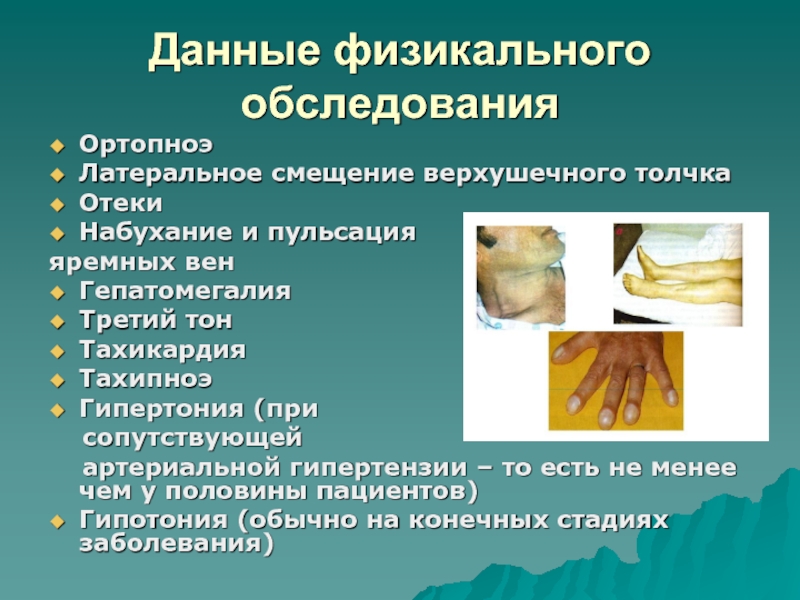
- 26. Данные физикального обследованияОртопноэЛатеральное смещение верхушечного толчкаОтекиНабухание и
- 27. Шкала оценки клинического состояния при ХСН (ШОКС, модификация Мареева В.Ю., 2000 г.)
- 28. Соответствие баллов ШОКСI ФК – 0-3 баллаII
- 29. Объективные признаки дисфункции сердцаЭКГРентгенография ОГКЭхоКГГиперактивность мозговых натрий-уретических пептидов
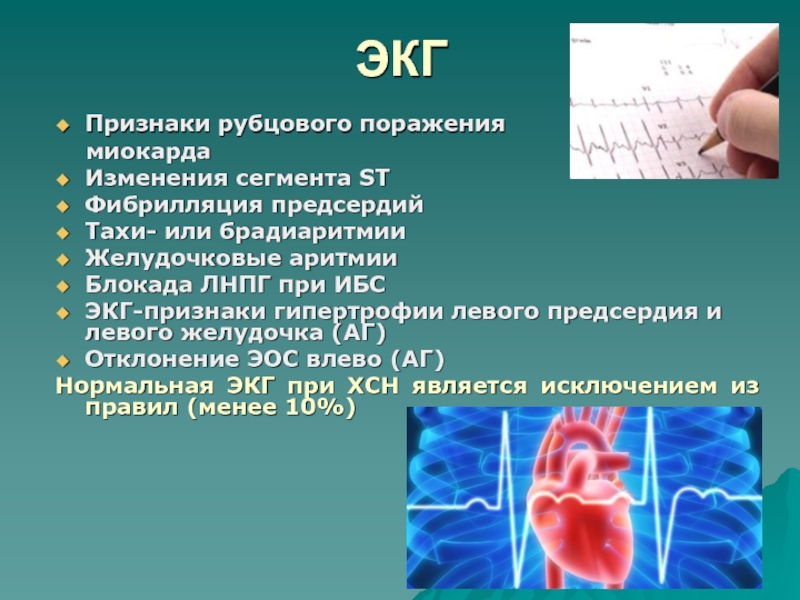
- 30. ЭКГПризнаки рубцового поражения миокардаИзменения сегмента
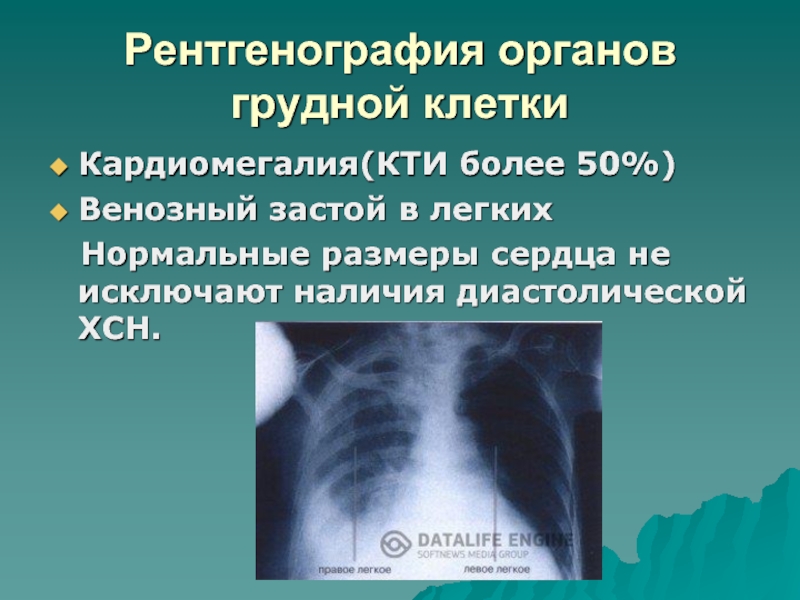
- 31. Рентгенография органов грудной клеткиКардиомегалия(КТИ более 50%)Венозный застой
- 32. ЭхоКГ и допплер-ЭхоКГСистолическая и диастолическая дисфункция ЛЖОпределение
- 33. Чреспищеводная ЭхоКГ при ХСННе является рутинным методом.Применяется
- 34. Стресс-ЭхоКГ Нагрузочная или фармакологическая стресс-ЭхоКГ высокоэффективна для:оценки
- 35. Магнитно-резонансная томография Наиболее точно вычисляет:Объемы сердцаТолщину
- 36. Радиоизотопные методыРадионуклидная вентрикулография позволяет изучить перфузию миокарда
- 37. Оценка функции легкихПрименяется для исключения легочного генеза
- 38. Гиперактивность мозговых натрий-уретических пептидов (BNP и proBNP)
- 39. Отклонения от нормы лабораторных показателей при ХСНПовышение
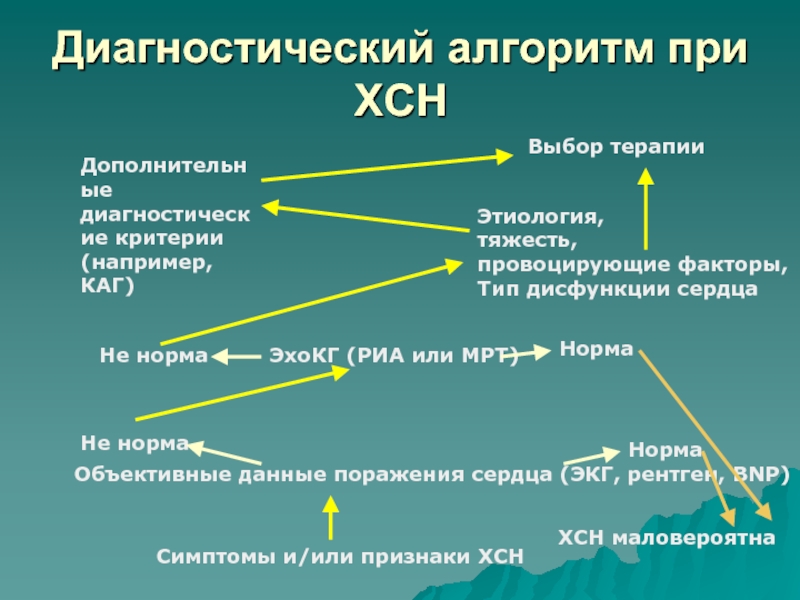
- 40. Диагностический алгоритм при ХСНДополнительные диагностические критерии (например,
- 41. Продолжительность жизни больных с ХСНв основном определяется
- 42. Показания к госпитализации при ХСНПрогрессирование клинических проявленийНевозможность
- 43. Лечение ХСН
- 44. Цели лечения ХСН:Предотвращение развития симптомной ХСН (для
- 45. Пути достижения целей при лечении ХСНДиета Режим
- 46. Немедикаментозная терапия ХСН
- 47. Диета при ХСНОграничение потребления поваренной соли:
- 48. Режим физической активности (1) Полный отказ
- 49. Режим физической активности (2)Предпочтительные динамические нагрузки (выполнение
- 50. Алгоритм проведения физических нагрузок у больных ХСН (рекоменлации для соц. работников)
- 51. Психологическая реабилитация, организация врачебного контроля, школ
- 52. Медикаментозное лечение ХСН: Основные группы препаратов (степень
- 53. иАПФПоказаны всем больным ХСН независимо от этиологии
- 54. Рекомендации по назначению иАПФНачало терапии с малых
- 55. Лизиноприл – самый назначаемый иАПФIMS, `000 SUпериндоприл
- 56. Осложнения иАПФПовышение уровня креатинина (5-15% при быстром
- 57. АРА IIДоказано снижение смертности и сердечно-сосудистых госпитализаций
- 58. Фармакокинетика: преимущества ЭдарбиЭдарби характеризуется одним из
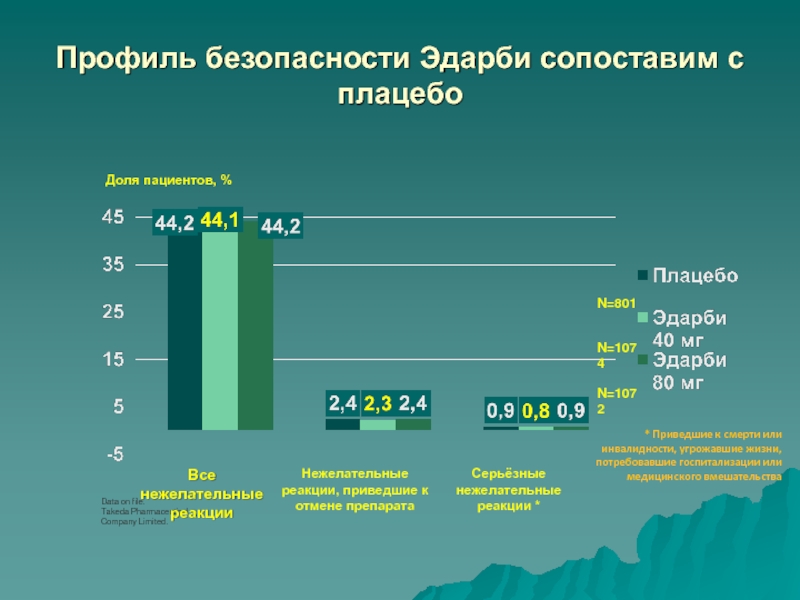
- 59. Профиль безопасности Эдарби сопоставим с плацебоN=801N=1074N=1072Data on
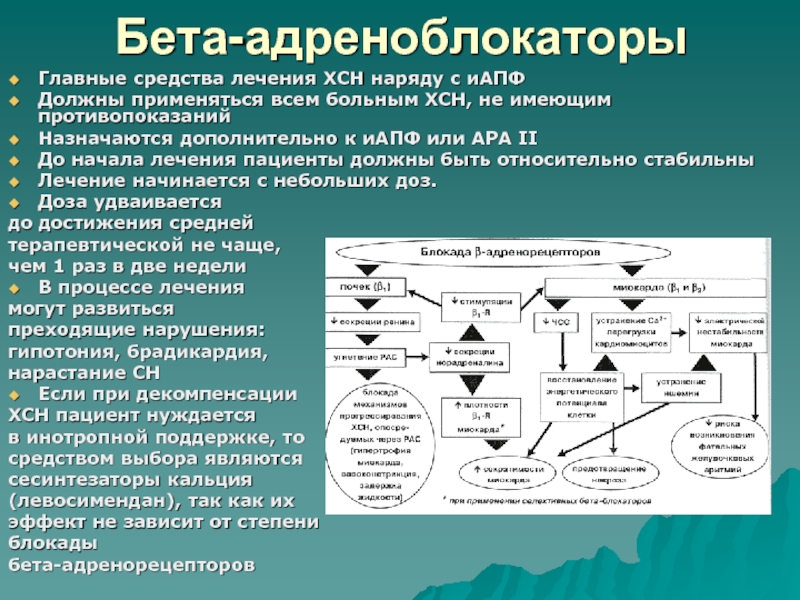
- 60. Бета-адреноблокаторыГлавные средства лечения ХСН наряду с иАПФДолжны
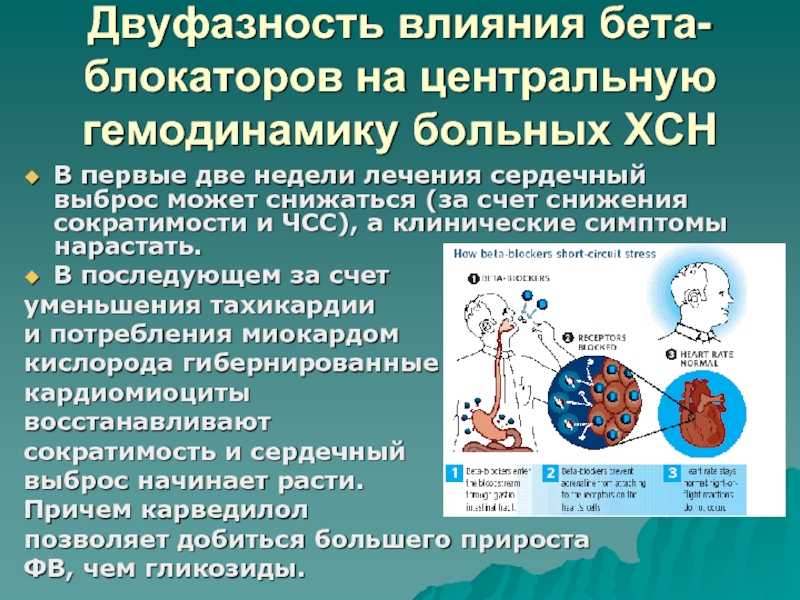
- 61. Двуфазность влияния бета-блокаторов на центральную гемодинамику больных
- 62. Рекомендованные бета-блокаторы при ХСНМетопролола сукцинат (кардиоселективный бета1-блокатор).Бисопролол
- 63. Рекомендованные бета-блокаторы при ХСН (доза – мг/сут)
- 64. Обладает максимальной кардиоселективностью среди всех β-адреноблокаторов, поэтому
- 65. Бидоп ®Уменьшает выраженность гипертрофии левого желудочкаОбладает высокой
- 66. Нерекомендованные бета-блокаторы при ХСНАтенолол и метопролола
- 67. Правила безопасного лечения бета-блокаторами больных ХСНПациент должен
- 68. В особом наблюдении во время терапии бета-блокаторами
- 69. Пациенты с ИБС и ХСН и
- 70. Антагонисты альдостеронаВерошпирон 25-50 мг 1 раз в
- 71. Критерии эффективности спиронолактона:Увеличение диуреза на 20-25%Уменьшение жажды,
- 72. ЭплеренонНовый антагонист альдостерона – эплеренон – снижает
- 73. ДиуретикиПрименются вместе с иАПФ для устранения отечного
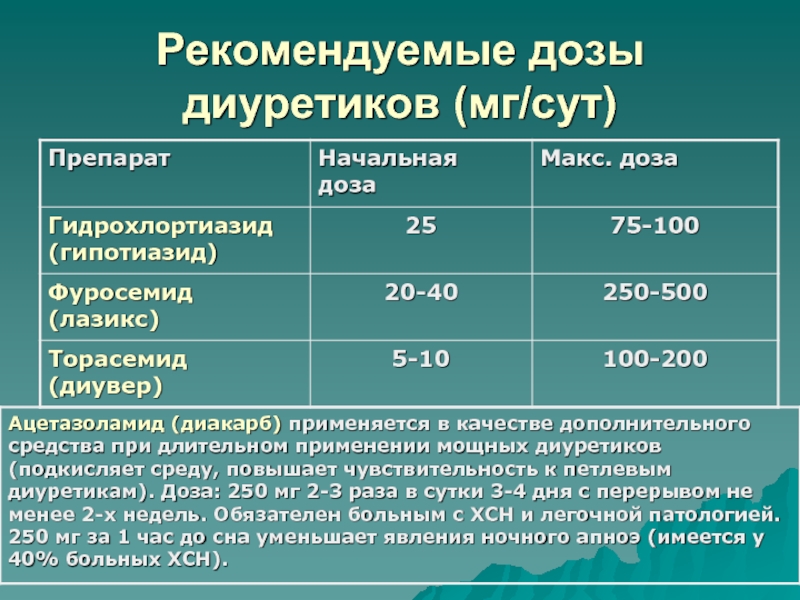
- 74. Рекомендуемые дозы диуретиков (мг/сут)
- 75. Алгоритм назначения диуретиков в зависимости от ФК ХСН
- 76. Бритомар - торасемид с пролонгированным высвобождениемБритомар –
- 77. В исследовании Berrazueta изучалось действие Торасемида на
- 78. Преимущества пролонгированного высвобожденияТорасемид пролонгированного высвобождения характеризуется меньшим
- 79. Рефрактерность к диуретикамРанняя (торможение эффекта) развивается в
- 80. Преодоление устойчивости к диуретикамПрименение диуретиков (лучше –
- 81. Сердечные гликозидыУлучшают симптоматикуУменьшают частоту госпитализацийНе влияют на
- 82. Эфиры омега-3 полиненасыщенных жирных кислот (омакор)влияют на
- 83. Медикаментозное лечение ХСН: Дополнительные группы препаратов (степень доказанности В): СтатиныНепрямые антикоагулянты
- 84. Рекомендации по применению статинов у больных с
- 85. СтатиныДополнительно улучшают прогноз только больных ХСН ишемической этиологии.
- 86. Коррекция липидного спектра снижает риск сердечно-сосудистых
- 87. Оптимальные значения липидных параметров. Европейские и российские рекомендацииР.Г. Оганов, 2010
- 88. Jones P et al for the STELLAR
- 89. Мертенил ® Уникальные особенностиСтатин 4 поколения –
- 90. Мертенил®– единственный розувастатин в России с
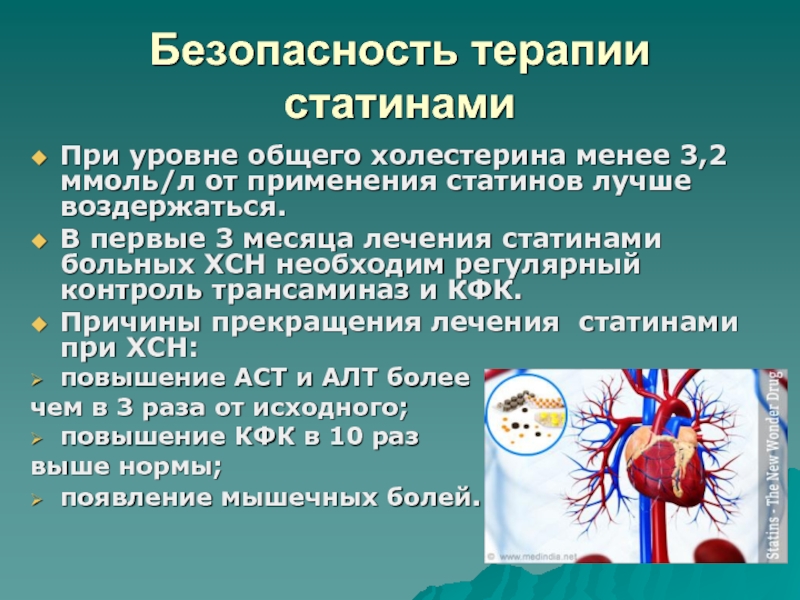
- 91. Безопасность терапии статинамиПри уровне общего холестерина менее
- 92. Антикоагулянты: причины применения При ХСН возрастает
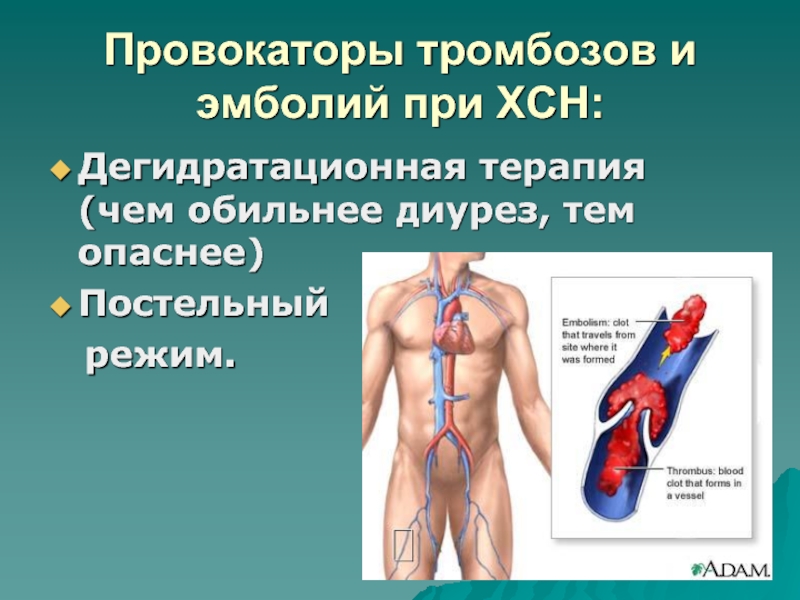
- 93. Провокаторы тромбозов и эмболий при ХСН:Дегидратационная терапия (чем обильнее диурез, тем опаснее)Постельный режим.
- 94. Предотвращение тромбозов и эмболий у пациентов с
- 95. Непрямые антикоагулянты (варфарин, синкумар)обязательны для лечения больных
- 96. Замена антикоагулянтов на дезагрегантыНепрямые антикоагулянты при ХСН
- 97. Антикоагулянты и синусовый ритмДоказательств эффективности
- 98. Медикаментозное лечение ХСН: Вспомогательные средства (степень доказанности С), применяемые в определенных клинических ситуациях:
- 99. Периферические вазодилататоры (нитраты)Не входят в число препаратов,
- 100. Блокаторы медленных кальциевых каналовДлительно действующие дигидроперидины (амлодипин,
- 101. В состав 1 таблетки препарата Экватор входят
- 102. Дозировки:5+10 мг №10 и №30 - низкодозовая
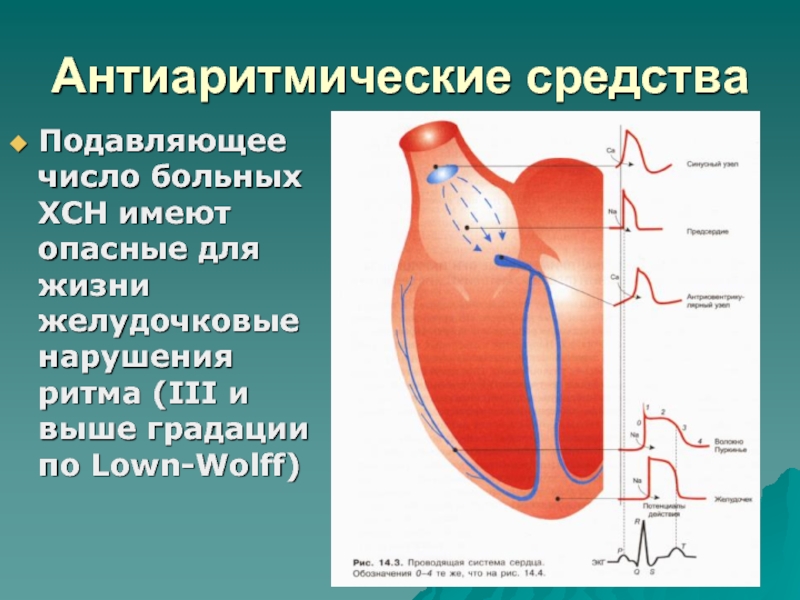
- 103. Антиаритмические средстваПодавляющее число больных ХСН имеют опасные
- 104. Принципы лечения желудочковых аритмий при ХСНЛечить только
- 105. Дозы антиримиков при ХСНАмиодарон - до 100/200
- 106. АнтиагрегантыАспирин, как и все НПВП, блокирует циклооксигеназу,
- 107. Антиагреганты: показания при ХСНМаксимально редкое назначение
- 108. Негликозидные инотропные средства при ХСНКратковременно улучшают гемодинамику
- 109. Цитопротекторы (метаболически активные препараты)Триметазидин может быть назначен
- 110. Средства, не рекомендованные при ХСНГлюкокортикоиды. Используются только
- 111. Хирургические и электрофизиологические методы лечения ХСНОперация реваскуляризации
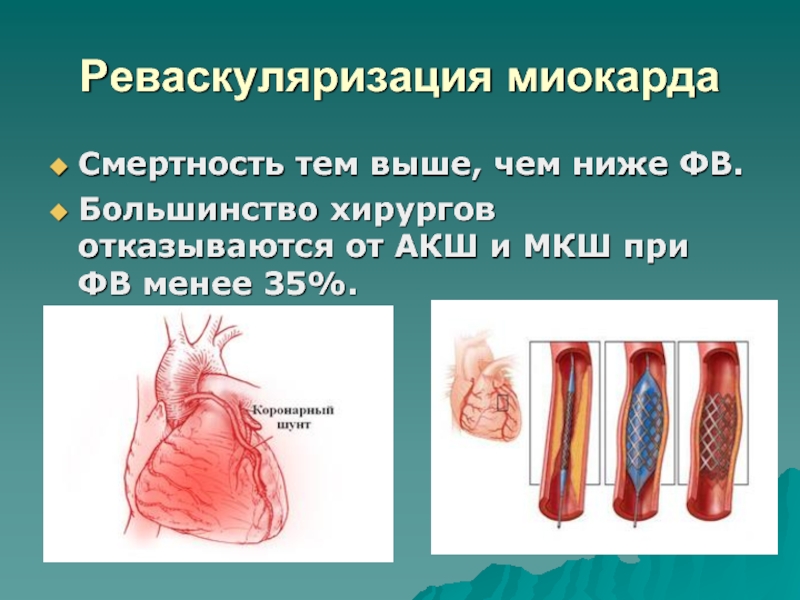
- 112. Реваскуляризация миокардаСмертность тем выше, чем ниже ФВ.Большинство
- 113. Имплантация электрокардиостимуляторов - искусственных водителей ритма, создающих
- 114. Сердечная ресинхронизирующая терапия - это имплантация
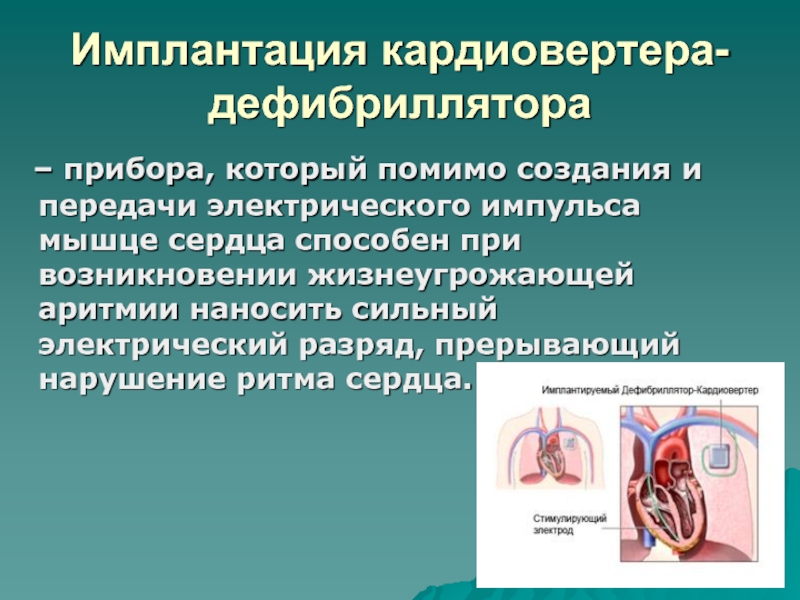
- 115. Имплантация кардиовертера-дефибриллятора – прибора, который помимо создания
- 116. Установка имплантируемого кардиовертера-дефибриллятораПоказана для улучшения прогноза у
- 117. Трансплантация сердца при ХСНЭффективно улучшает прогноз при
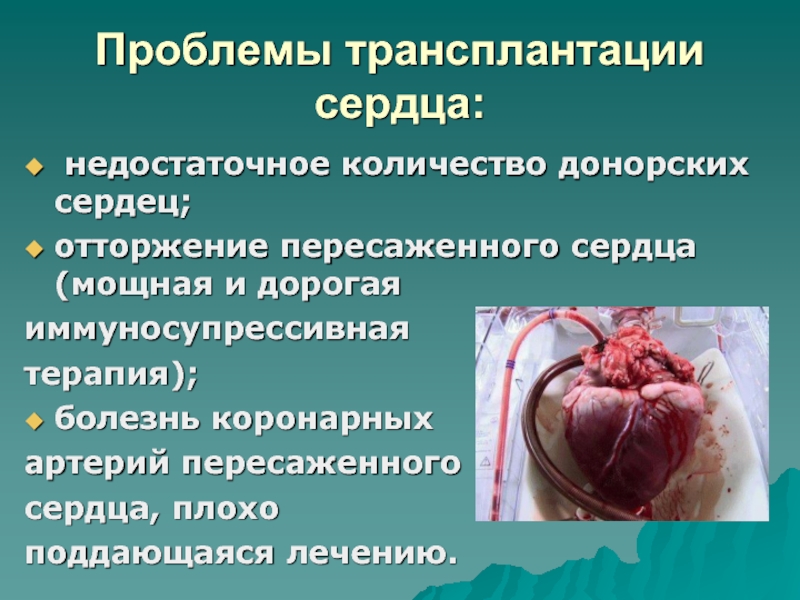
- 118. Проблемы трансплантации сердца: недостаточное количество донорских сердец;отторжение
- 119. Использование аппаратов вспомогательного кровообращения – искусственных желудочков
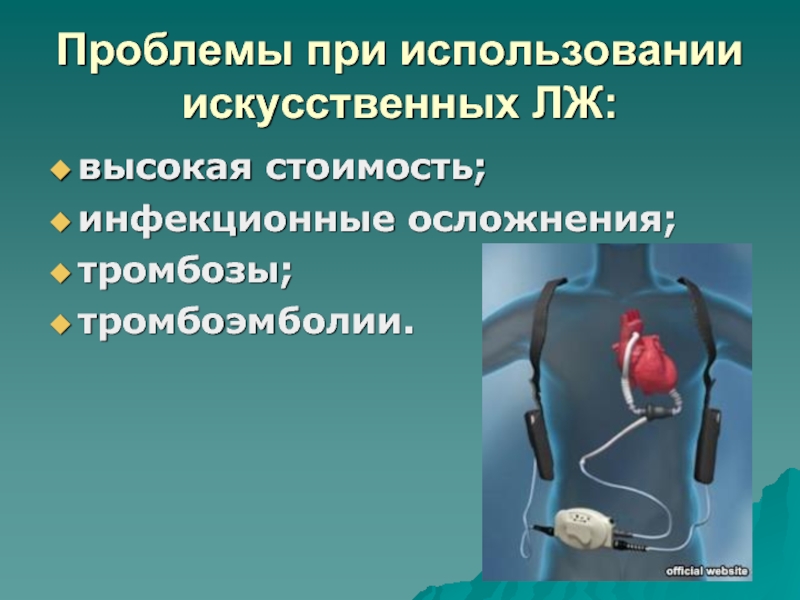
- 120. Проблемы при использовании искусственных ЛЖ:высокая стоимость;инфекционные осложнения; тромбозы;тромбоэмболии.
- 121. Искусственный левый желудочекМост к трансплантацииЧерез несколько месяцев
- 122. Окутывание сердца эластическим сетчатым каркасомприменяется преимущественно при
- 123. ХСН у беременныхПричинами хронической сердечной недостаточности у
- 124. Женщина с заболеваниями сердца независимо от наличия
- 125. Нормально протекающая беременность может сопровождаться появлением симптомов,
- 126. Диагностика ХСН во время беременностипроводится по
- 127. Лечение ХСН во время беременностипроводится по общим
- 128. Прерывание беременностивыполняется по жизненным показаниям при нарастающей сердечной недостаточности и отсутствии эффекта от проводимой терапии.
- 129. Родоразрешение пациентки с ХСНСамостоятельное родоразрешение через
- 130. Родильницы (женщины в течение первых 6-8 недель
- 131. ЛитератураНациональные клинические рекомендации Всероссийского научного общества кардиологов.
- 132. Спасибо за внимание!
- 133. Скачать презентанцию
Слайды и текст этой презентации
Слайд 1Хроническая сердечная недостаточность
Асс. кафедры семейной медицины ФУВ, к.м.н. Шнюкова Т.В.
prezentacija.biz
Слайд 2МКБ-10
I 50 Хроническая сердечная недостаточность
I 50.0 Застойная сердечная недостаточность
I 50.1
Левожелудочковая недостаточность
Слайд 3Эпидемиология (за 10 лет)
В РФ ХСН имеют 7% населения (около
7,9 млн. человек).
Распространенность ХСН растет в среднем на 1,2 человека
на 1000 населения в год, особенно среди мужчин 40-59 лет и женщин 70-89 лет. Одна из причин этого – неадекватная терапия ИБС и артериальной гипертензии (АГ).В России за последние 10 лет распространенность ХСН увеличилась с 4-5% до 7-8% населения.
Основные причины ХСН – ИБС и АГ. Комбинация их – у половины больных.
Более половины пациентов с очевидной сердечной недостаточностью имеют практически нормальную сократимость миокарда (ФВ ЛЖ более 50%).
Фибрилляция предсердий утяжеляет течение ХСН, встречаясь у каждого десятого из всех больных ХСН и у 45% больных ХСН ФК III-IV.
Годовая смертность пациентов с ХСН составляет 6%, а с клинически выраженной ХСН – 12%. За 1 год в РФ умирает около 612 тысяч таких больных.
prezentacija.biz
Слайд 4Сердечная недостаточность – это патофизиологический синдром, при котором в результате
того или иного заболевания сердечно-сосудистой системы происходит снижение насосной функции,
что приводит к дисбалансу между гемодинамической потребностью организма и возможностями сердца (Европейские рекомендации по диагностике и лечению ХСН).Слайд 5ХСН – не только синдром
Развитие ХСН происходит по единым патофизиологическим
законам вне зависимости от этиологии повреждения. Поэтому ХСН является не
только сложным симптомокомплексом, осложняющим течение какого-либо заболевания сердечно-сосудистой системы, но и самостоятельной нозологической формой.Слайд 6ХСН – это заболевание
с комплексом характерных симптомов (одышка,
утомляемость и снижение физической активности, отеки и др.), которые связаны
с неадекватной перфузией органов и тканей в покое или при нагрузке, часто с задержкой жидкости в организме.Слайд 7Причина ХСН -
Ухудшение способности сердца к наполнению или опорожнению,
обусловленное поражением миокарда, а также дисбалансом вазоконстрикторных и вазодилатирующих нейрогуморальных
систем.
Слайд 9Самые частые причины ХСН:
ИБС (в том числе инфаркт миокарда)
Гипертоническая болезнь
Сахарный
диабет II типа
Слайд 10Рубцовые изменения миокарда -
Необратимы
Представляют постоянный субстрат для развития и
прогресси-
рования ХСН
Слайд 11Потенциально обратимые факторы развития и прогрессирования ХСН
Транзиторная ишемия миокарда
Тахи- и
брадиаритмии
Тромбоэмболии легочной артерии
Увеличение митральной регургитации
Дисфункция почек
Патология щитовидной железы
Побочные эффекты лекарственных
средствЧрезмерное употребление поваренной соли и воды
Респираторные инфекции (каждая четвертая декомпенсация ХСН происходит на фоне простудных заболеваний)
Злоупотребление алкоголем
Слайд 14Ключевые факторы развития и прогрессирования ХСН
Заболевание сердечно-сосудистой системы
Снижение сердечного выброса
Задержка
натрия и избыточной жидкости в организме
Хроническая
гиперактивация
тканевых нейрогормонов
симпато-адреналовой
системы и ренин-ангио-
тензин-альдостероновой
системы РААС)
Слайд 17Классификация ХСН по стадиям (стадия у каждого больного может ухудшаться,
несмотря на лечение)
Слайд 18Классификация ХСН по функциональным классам (ОССН, 2002 г.). ФК на
фоне лечения может повышаться или снижаться.
Слайд 20Осложнения хронической сердечной недостаточности.
Внезапная сердечная смерть.
Нарушения ритма и проводимости
сердца.
Тромбозы и тромбоэмболии.
Печеночная недостаточность вследствие застоя крови.
Сердечная кахексия (истощение организма
вследствие нарушения кровообращения) – снижение массы тела, истончение кожи с появлением плохо заживающих язв (глубоких дефектов) вызвана:- снижением аппетита вследствие венозного застоя в органах пищеварения;
- нарушением всасывания жиров;
- повышением обмена веществ
вследствие значительного увеличения
работы дыхательных мышц.
Слайд 21Диагностика ХСН
Основана на двух ключевых критериях:
Характерные симптомы сердечной недостаточности (могут
присутствовать в покое и при нагрузке);
Объективные доказательства того, что эти
симптомы связаны именно с заболеванием сердца, а не каких-либо других органов (например, с заболеваниями легких, почек, анемией и др.), выявляемые ОБЯЗАТЕЛЬНО в покое. Появление признаков сердечной недостаточности только при нагрузке может свидетельствовать не о сердечной, а о коронарной недостаточности.В сомнительных случаях подтверждением диагноза СН является положительный ответ на терапию (например, диуретиками).
Слайд 22Опорные точки в постановке диагноза ХСН:
Характерные симптомы или жалобы;
Данные физикального
обследования;
Данные объективных методов исследования.
Слайд 23Задачи обследования
Выявление симптомов СН в покое или при нагрузке
Поиск объективных
доказательств дисфункции сердца в покое
Получение положительного ответа на лечение ХСН.
Диагноз
ХСН возможен лишь при наличии первых двух критериев. Терапия начинается после полной уверенности в правильности диагноза.Слайд 24Симптомы сердечной недостаточности
Одышка (91-98,4%)
Быстрая утомляемость
(94,3%)
Сердцебиение (80,4%)
Отеки (69%)
Чувство тревоги (43%)
Кашель
Ортопноэ
Слайд 26Данные физикального обследования
Ортопноэ
Латеральное смещение верхушечного толчка
Отеки
Набухание и пульсация
яремных вен
Гепатомегалия
Третий
тон
Тахикардия
Тахипноэ
Гипертония (при
сопутствующей
артериальной гипертензии
– то есть не менее чем у половины пациентов)Гипотония (обычно на конечных стадиях заболевания)
Слайд 28Соответствие баллов ШОКС
I ФК – 0-3 балла
II ФК – 4-6
баллов
III ФК 7-9 баллов
IV ФК – более 9 баллов
Слайд 29Объективные признаки дисфункции сердца
ЭКГ
Рентгенография ОГК
ЭхоКГ
Гиперактивность мозговых натрий-уретических пептидов
Слайд 30ЭКГ
Признаки рубцового поражения
миокарда
Изменения сегмента ST
Фибрилляция предсердий
Тахи- или
брадиаритмии
Желудочковые аритмии
Блокада ЛНПГ при ИБС
ЭКГ-признаки гипертрофии левого предсердия и левого
желудочка (АГ)Отклонение ЭОС влево (АГ)
Нормальная ЭКГ при ХСН является исключением из правил (менее 10%)
Слайд 31Рентгенография органов грудной клетки
Кардиомегалия(КТИ более 50%)
Венозный застой в легких
Нормальные размеры сердца не исключают наличия диастолической ХСН.
Слайд 32ЭхоКГ и допплер-ЭхоКГ
Систолическая и диастолическая дисфункция ЛЖ
Определение размеров полостей сердца
Толщина
миокарда
Фракция выброса ЛЖ
Структура и функция клапанов
Состояние перикарда
Линейная скорость
кровотока в
выносящем тракте ЛЖ – снижение менее
15 см/сек свидетельствует о
низком ударном объеме
Нижняя полая вена –
расширение с обратным
током крови свидетельствует
о высоком давлении в правом
предсердии и застое в печени
Возможно использование
чреспищеводной или
стресс-ЭхоКГ.
Слайд 33Чреспищеводная ЭхоКГ при ХСН
Не является рутинным методом.
Применяется в следующих случаях:
Недостаточно
четкое изображение при трансторакальном доступе
Осложненное клапанное поражение
Подозрение на
неисправность протеза
митрального клапана
Исключение тромбоза
ушка левого предсердия
при высоком риске
тромбоэмболий
Слайд 34Стресс-ЭхоКГ
Нагрузочная или фармакологическая стресс-ЭхоКГ высокоэффективна для:
оценки ишемической или неишемической
этиологии ХСН;
оценки эффективности терапевтических или
хирургических
мероприятий. Слайд 35Магнитно-резонансная томография
Наиболее точно вычисляет:
Объемы сердца
Толщину стенки сердца
Массу миокарда
ЛЖ
Состояние перикарда
Протяженность некроза миокарда
Кровоснабжение и
особенности функционирования
миокарда
Ограничения:
Высокая стоимость
Тахикардия
ЭКС
Применяется при недостаточной
информативности прочих
визуализирующих методик.
Слайд 36Радиоизотопные методы
Радионуклидная вентрикулография позволяет изучить перфузию миокарда для оценки его
жизнеспособности и степени ишемии.
Метод мало
информативен
для оценки
объемов камер
сердца и расчета
тонких
показателей
систолической и
диастолической
функции.
Слайд 37Оценка функции легких
Применяется для исключения легочного генеза одышки. Пиковая объемная
скорость экспираторного потока (PEFR) и FEV1 при ХСН снижены, но
не дотакой степени, как при
симптоматических
обструктивных
дыхательных
заболеваниях.
Определение прочих
параметров функции
легких не имеет значения
для диагностики ХСН.
Слайд 38Гиперактивность мозговых натрий-уретических пептидов (BNP и proBNP)
Скрининг ранее нелеченных
больных
Дифференциальная диагностика сложных форм ХСН (диастолической, асимптоматической)
Точная оценка выраженности дисфункции
ЛЖОпределение показаний к терапии ХСН
Оценка эффективности терапии ХСН
Оценка долгосрочного прогноза
BNP более 400 пг/мл, NT-proBNP более 2000 пг/мл свидетельствуют о высоком напряжении на стенку желудочков и о наличии ХСН.
BNP менее 100 пг/мл, NT-proBNP
менее 400 пг/мл свидетельствуют
о низком напряжении на стенку
желудочков и об отсутствии ХСН.
Слайд 39Отклонения от нормы лабораторных показателей при ХСН
Повышение креатинина более 150
мкмоль/л
Анемия (гемоглобин менее 130 г/л у мужчин и 120 г/л
у женщин)Гипонатриемия (менее 135 ммоль/л)
Гипернатриемия (более 150 ммоль/л)
Гипокалиемия (менее 3,5 ммоль/л)
Гиперкалиемия (более 5,5 ммоль/л)
Гипергликемия (более 6,5 ммоль/л)
BNP более 400 пг/мл, NT-proBNP
более 2000 пг/мл
Повышение альбумина (более 45 г/л)
Снижение альбумина (менее 30 г/л)
Повышение трансаминаз
Повышение тропонинов
Повышение или снижение уровня
гормонов щитовидной железы
Изменения в ОАМ (протеинурия, глюкозурия, бактериурия)
Увеличение МНО (более 2,5)
Слайд 40Диагностический алгоритм при ХСН
Дополнительные диагностические критерии (например, КАГ)
Выбор терапии
Этиология,
тяжесть,
провоцирующие факторы,
Тип дисфункции сердца
ЭхоКГ (РИА или МРТ)
Не норма
Норма
Объективные данные поражения
сердца (ЭКГ, рентген, BNP)Не норма
Норма
Симптомы и/или признаки ХСН
ХСН маловероятна
Слайд 41Продолжительность жизни больных с ХСН
в основном определяется тяжестью ХСН.
Выживает
в течение 3-4 лет:
80% пациентов
с I ФК ХСН,
60%
– с II ФК,не более 30%
с III-IV ФК ХСН.
Слайд 42Показания к госпитализации при ХСН
Прогрессирование клинических проявлений
Невозможность проведения лечения в
амбулаторных условиях
Возникновение острой СН
Присоединение осложнений ХСН: пневмонии, нарушений
ритма, тромбоэмболии Развитие артериальной
гипотензии, обмороков
Слайд 44Цели лечения ХСН:
Предотвращение развития симптомной ХСН (для I стадии)
Устранение основных
симптомов (для I-III стадий)
Замедление прогрессирования заболевания путем защиты органов-мишеней (для
I-III стадий)Улучшение качества
жизни (для IIА-III стадий)
Уменьшение
госпитализаций и расходов
(для I-III стадий)
Улучшение прогноза
(для I-III стадий)
Слайд 45Пути достижения целей при лечении ХСН
Диета
Режим физической активности
Психологическая реабилитация,
организация врачебного контроля, школ для пациентов
Медикаментозная терапия
Электрофизиологические методы лечения
Хирургические, механические
методы леченияСлайд 47Диета при ХСН
Ограничение потребления поваренной соли:
I ФК
– менее 3 г/сутки
II-III ФК – 1,0-1,5 г/сутки
IV ФК – менее 1 г/суткиПрием жидкости 1,5-2 л/сутки. Менее 1,5 л/сутки –только при декомпенсации, требующей в/в применения диуретиков
Пища: достаточная калорийность, содержание белка и витаминов.
Отказ от алкоголя.
Отказ от курения.
Борьба с ожирением.
Регулярное взвешивание необходимо, так как прирост массы тела более чем на 2 кг за 1-3 дня, скорее всего, свидетельствует о задержке жидкости в организме и угрозе декомпенсации (срыва защитных механизмов с резким ухудшением состояния) ХСН.
Слайд 48Режим физической активности (1)
Полный отказ от физических нагрузок нежелателен
для всех больных ХСН.
Объем физических нагрузок должен рассчитываться индивидуально
в зависимости от заболевания, приведшего к развитию хронической сердечной недостаточности (например, при миокардите объем нагрузок должен быть незначительным) и функционального класса хронической сердечной недостаточности. Слайд 49Режим физической активности (2)
Предпочтительные динамические нагрузки (выполнение внешней работы с
изменениями длины скелетных мышц – например, ходьба, плавание, бег, езда
на велосипеде), а не статические (развитие максимальных усилий при воздействии на неподвижный объект или удержание неудобного положения тела – например, поднятие тяжестей).Для больного хронической сердечной недостаточности нежелательно пребывание в условиях высокогорья, высоких температур и влажности.
При необходимости длительного сохранения определенного положения тела (например, при авиаперелетах продолжительностью более 2,5 часов) желательно выполнение гимнастики, ходьбы или просто вставания каждые 30 минут, ношение компрессионного трикотажа.
Слайд 51Психологическая реабилитация, организация врачебного контроля,
школ для больных ХСН.
Целью данных мероприятий является помощь пациентам и их родственникам:
в получении
информации о заболевании;рекомендаций по диете;
физической активности;
строгого соблюдения
режима приема
лекарственных
препаратов;
умения оценивать
симптомы сердечной
недостаточности;
немедленного обращения
за врачебной помощью
в случае ухудшения состояния.
Слайд 52Медикаментозное лечение ХСН: Основные группы препаратов (степень доказанности А):
иАПФ (абсолютно
всем больным ХСН)
АРА II (при непереносимости иАПФ или плюс иАПФ
при невозможности назначения антагонистов рецепторов к альдостерону)Бета-адреноблокаторы (дополнительно к иАПФ)
Антагонисты рецепторов к альдостерону (вместе с иАПФ и бета-блокаторами при выраженной ХСН и после ОИМ)
Диуретики (при задержке в организме воды и натрия)
Сердечные гликозиды (средство выбора при мерцательной аритмии, с осторожностью в малых дозах – при синусовом ритме)
Этиловые эфиры полиненасыщенных
жирных кислот
Слайд 53иАПФ
Показаны всем больным ХСН независимо от этиологии и стадии процесса
Улучшают
симптоматику, качество жизни, замедляют прогрессирование заболевания, улучшают прогноз
Чем раньше начато
лечение, тем больше вероятность продления жизни пациентовИАПФ - самый обоснованный способ лечения ХСН с сохраненной функцией ЛЖ
Неназначение иАПФ не может считаться оправданным и ведет к сознательному повышению риска смерти декомпенсированных больных
Эффективность иАПФ у мужчин выше, чем у женщин
В России зарегистрировано 11 иАПФ, имеющих в качестве показания ХСН: беназеприл, зофеноприл, каптоприл. Квинаприл, лизиноприл, периндоприл, спираприл, рамиприл, фозиноприл, цилазаприл, эналаприл.
Слайд 54Рекомендации по назначению иАПФ
Начало терапии с малых доз с постепенным
увеличением до оптимальных 1 раз в 2-3 дня, при системной
гипотонии – не чаще 1 раза в неделюНачинать терапию вечером в горизонтальном положении (меньше риск снижения АД)
Оценить необходимость применения и дозу диуретиков и вазодилататоров
Не допускать чрезмерного диуреза перед началом лечения
При существенном ухудшении функции почек лучше использовать фозиноприл или спираприл, или снизить дозу иАПФ вдвое, или заменить иАПФ
на АРА II (лучше всего – кандесартан)
Избегать назначения
Калийсберегающих диуретиков
в начале лечения иАПФ,
особенно у больных с уровнем калия
плазмы выше 5,2 мкмоль/л
Избегать назначения НПВП
Контролировать АД и содержание
электролитов крови через 2 недели
после каждого повышения дозы
Слайд 56Осложнения иАПФ
Повышение уровня креатинина (5-15% при быстром повышении дозы) и
1-2% при медленном титровании).
Сухой кашель (реже всего
у фозиноприла).
Замена на APA II.Системная гипотония.
Абсолютные противопоказания к иАПФ:
Ангионевротический отек
Беременность
Двусторонний стеноз почечных артерий
Слайд 57АРА II
Доказано снижение смертности и сердечно-сосудистых госпитализаций при ХСН со
сниженной ФВ ЛЖ для кандесартана (атаканда).
Стартовая доза 4 мг
1 раз в сутки.Доза удваивается при стабильном АД и отсутствии осложнений каждые 3-5 дней до достижения дозы 16 мг 1 раз в сутки.
У больных с высоким уровнем АД максимальная дозы 32 мг 1 раз в сутки.
При исходной гипотонии лучше начать с 2 мг/сутки.
Валсартан и лозартан также доказали свою эффективность, но в менее крупных исследованиях
Эффективность АРА II у женщин такая же, как у мужчин (в отличие от иАПФ)
Можно назначать АРА II дополнительно к иАПФ, но предпочтителньее сочетание иАПФ с бета-блокаторами и антагонистами рецепторов к альдостерону
При непереносимости антагонистов
рецепторов к альдостерону возможно
применять комбинацию иАПФ и АРА II
(не как стартовая терапия – больше
побочных эффектов, а добавление АРА II
больным, находящимся на длительном
лечении иАПФ).
Слайд 58Фармакокинетика:
преимущества Эдарби
Эдарби характеризуется одним из самых высоких значений биодоступности
– 60% (выше только у ирбесартана)
Эдарби характеризуется сбалансированным выведением
из организма: как печенью, так и почками Таким образом, лёгкие и умеренные нарушения функции печени и почек (как и нарушение проходимости желчевыводящих путей) не приводят к клинически значимым изменениям концентрации азилсартана в крови
Для Эдарби не характерны ограничения, связанные с обструкцией желчевыводящих путей (такие ограничения указаны в инструкции к валсартану, кандесартану, телмисартану, олмесартану)
Слайд 59Профиль безопасности Эдарби сопоставим с плацебо
N=801
N=1074
N=1072
Data on file.
Takeda Pharmaceutical
Company Limited.
Доля пациентов, %
Все нежелательные реакции
Нежелательные реакции, приведшие к отмене
препаратаСерьёзные нежелательные реакции *
* Приведшие к смерти или инвалидности, угрожавшие жизни, потребовавшие госпитализации или медицинского вмешательства
Слайд 60Бета-адреноблокаторы
Главные средства лечения ХСН наряду с иАПФ
Должны применяться всем больным
ХСН, не имеющим противопоказаний
Назначаются дополнительно к иАПФ или АРА II
До
начала лечения пациенты должны быть относительно стабильныЛечение начинается с небольших доз.
Доза удваивается
до достижения средней
терапевтической не чаще,
чем 1 раз в две недели
В процессе лечения
могут развиться
преходящие нарушения:
гипотония, брадикардия,
нарастание СН
Если при декомпенсации
ХСН пациент нуждается
в инотропной поддержке, то
средством выбора являются
сесинтезаторы кальция
(левосимендан), так как их
эффект не зависит от степени
блокады
бета-адренорецепторов
Слайд 61Двуфазность влияния бета-блокаторов на центральную гемодинамику больных ХСН
В первые две
недели лечения сердечный выброс может снижаться (за счет снижения сократимости
и ЧСС), а клинические симптомы нарастать.В последующем за счет
уменьшения тахикардии
и потребления миокардом
кислорода гибернированные
кардиомиоциты
восстанавливают
сократимость и сердечный
выброс начинает расти.
Причем карведилол
позволяет добиться большего прироста
ФВ, чем гликозиды.
Слайд 62Рекомендованные бета-блокаторы при ХСН
Метопролола сукцинат (кардиоселективный бета1-блокатор).
Бисопролол (кардиоселективный бета1-блокатор).
Карведилол (некардиоселективный
с дополнительными свойствами альфа1-блокатора,
антиоксиданта и
антипролиферативного
средства).
Эффективны, безопасны,
улучшают прогноз
и снижают число
госпитализаций.
Слайд 64
Обладает максимальной кардиоселективностью
среди всех β-адреноблокаторов, поэтому при его применении
риск развития класс-специфических побочных эффектов минимален
Wellstein A et al. Eur
Heart J 1987; 8 (Suppl. M): 3–8
Бисопролол
Слайд 65
Бидоп ®
Уменьшает выраженность гипертрофии левого желудочка
Обладает высокой антиангинальной активностью (максимально
снижает потребность в нитратах)
Обеспечивает максимальный прирост толерантности к физической нагрузке
Обеспечивает
оптимальный суточный профиль АД Улучшает качество жизни у больных с ИБС и сопутствующими заболеваниями
Слайд 66Нерекомендованные
бета-блокаторы при ХСН
Атенолол и метопролола тартрат противопоказаны.
Небиволол не снижает
общую смертность, но уменьшает число внезапных смертей и повторных госпитализаций.
Может применяться
у больных
старше 70 лет.
Слайд 67Правила безопасного лечения бета-блокаторами больных ХСН
Пациент должен находиться на терапии
иАПФ или АРА II.
Стабильное состояние без внутренней инотропной поддержки и
выраженных застойных явлений на фоне диуретиков.Начинать с небольших доз, удваивая их не чаще, чем 1 раз в 2 недели.
В начале лечения и процессе титрования возможны гипотония, брадикардия, нарастание СН. Целесообразны:
Контроль симптомов, АД, ЧСС;
При нарастании симптомов – увеличение дозы диуретиков и иАПФ, при неэффективности – временное снижение дозы бета-блокатора;
При развитии гипотонии – уменьшение дозы вазодилататоров, при неэффективности – временное снижение дозы бета-блокатора;
При брадикардии – уменьшение дозы или прекращение приема препаратов, урежающих ЧСС, при необходимости – уменьшение дозы или отмена бета-блокатора;
По достижении стабильного состояния – возобновление лечения и/или продолжение титрования дозы бета-блокатора.
5. Если при декомпенсации ХСН пациент нуждается в инотропной поддержке, то средством выбора являются синтезаторы кальция (левосимендан), так как их эффект не зависит от степени блокады бета-адренорецепторов.
Слайд 68В особом наблюдении во время терапии бета-блокаторами нуждаются пациенты
С тяжелой
ХСН (ФК III-IV)
С СН неизвестной этиологии
С отменой бета-блокаторов в прошлом
в связи с развитием побочных эффектов или обострения симптоматики ХСН
Слайд 69Пациенты с ИБС и ХСН и ЧСС более 70 в
минуту
имеют более высокий риск
смерти (на 34%)
ОИМ и обострения ХСН
(на 53%)Блокатор If каналов синусового узла ивабрадин (кораксан) может применяться в комбинации с бета-адреноблокаторами или вместо них (при непереносимости или наличии противопоказаний).
Включение в схему терапии ивабрадина показано независимо от предшествующей терапии пациентам, имеющим:
ХСН
Синусовый ритм
ЧСС более 70 в минуту
Стартовая доза ивабрадина 5 мг 2 раза в сутки с увеличением через 2 недели до 7,5 мг 2 раза в сутки. Пациентам старше 75 лет прием начинается с 2,5 мг 2 раза в сутки.
В рекомендациях Европейского общества кардиологов 2012 года ивабрадин включен в алгоритм лечения пациентов с ХСН.
Слайд 70Антагонисты альдостерона
Верошпирон 25-50 мг 1 раз в сутки применяется 1
раз в сутки для длительного лечения больных с ХСН ФК
III-IV дополнительно к иАПФ и бета-блокаторам в качестве нейрогуморального модулятора, позволяющего наиболее полно блокировать РААС, улучшать течение и прогноз ХСН.При обострении явлений декомпенсации возможно повышение дозы до 100-300 мг (4-12 таблеток) в сутки утром или в два приема (утро + обед) на период 1-3 недели с последующим снижением дозы.
Слайд 71Критерии эффективности спиронолактона:
Увеличение диуреза на 20-25%
Уменьшение жажды, сухости во рту,
«печеночного» запаха изо рта
Отсутствие снижения концентрации калия и магния в
сыворотке крови, несмотря на достижение положительного диуреза (выделено больше, чем выпито).При использовании высоких доз верошпирона более 4-6 недель возрастает риск осложнений (гиперкалиемии, гинекомастии).
Слайд 72Эплеренон
Новый антагонист альдостерона – эплеренон – снижает риск смерти, в
том числе внезапной, у пациентов, перенесших ОИМ и имеющих ХСН
ФК II.Слайд 73Диуретики
Применются вместе с иАПФ для устранения отечного синдрома и улучшения
клинической симптоматики
Лечение начинается лишь при клинических признаках застоя (стадия II
А)Начало лечения – с применения слабейшего из эффективных у конкретного больного препарата
Предпочтение отдается тиазидным диуретикам (гипотиазид). Лишь при их неэффективности – переход на мощные петлевые диуретики (фуросемид).
Ежедневный прием диуретиков, обеспечивающий отрицательный водный баланс 800-1000 мл. Контроль массы тела!
При лечении рефрактерного отечного синдрома – фуросемид в/в + тиазидный диуретик + верошпирон + диакарб (3 таблетки в сутки 3-4 дня 1 раз в две недели для преодоления рефракетрности к мочегонным). При гипотонии в комбинацию добавляются стероиды.
Диуретики у женщин быстрее и чаще вызывают гипокалиемию, что может привести к удлинению QT и нарушениям ритма сердца.
Большинство диуретиков (кроме торасемида) не замедляют прогрессирования ХСН и не улучшают прогноза больных.
Слайд 76Бритомар - торасемид с пролонгированным высвобождением
Бритомар – таблетка на основе
гидрофильной матрицы из гуаровой камеди
Гуаровая камедь - натуральный водорастворимый полимер,
получаемый из семян растения семейства бобовых Гуаровая камедь широко используется при создании лекарственных форм с пролонгированным высвобождением
В ЖКТ гуаровая камедь образует подобие «губки», который обеспечивает замедленное высвобождение препарата
Слайд 77В исследовании Berrazueta изучалось действие Торасемида на гладкомышечные клетки сосудов
По данным плетизмографии, в/в инфузия Торасемида приводила к значимому расширению
дорсальных вен кисти, причём данный эффект был более выражен у пациентов с АГОдновременная инфузия ингибитора NO-синтазы препятствовала вазодилатации → вазодилатирующий эффект Торасемида связан с оксидом азота
Прямое сосудорасширяющее действие Бритомара
De Berrazueta J., González J., de Mier I., Poveda J. et al. Vasodilatory action of loop diuretics: A plethysmography study of endothelial function in forearm arteries and dorsal hand veins in hypertensive patients and controls. J Cardiovasc Pharmacol 2007; 49: 90-95.
Расширение дорсальных вен, %
Слайд 78Преимущества пролонгированного высвобождения
Торасемид пролонгированного высвобождения характеризуется меньшим пиком концентрации препарата
в крови (Cmax)
Время достижения максимальной концентрации препарата в плазме крови
(Tmax) в группе Торасемида пролонгированного высвобождения в 2 раза нижеБиодоступность препаратов не различается
Предсказуемый диуретический эффект
Меньшее количество ургентных позывов к мочеиспусканию
Отсутствие «рикошетной» задержки натрия
Отсутствие пикообразного диуреза, который может привести к поражению почечных канальцев
Barbanoj M., Ballester M., Antonijoan R. et al. Comparison of repeated-dose pharmacokinetics of prolonged-release and immediate-release torasemide formulations in healthy young volunteers. Fundamental & Clinical Pharmacology. 2009; 23: 115–125..
Слайд 79Рефрактерность к диуретикам
Ранняя (торможение эффекта) развивается в первые часы и
дни. Зависит от гиперактивации нейрогормонов и тем сильнее, чем активнее
дегидратация. Преодолевается адекватным (нечрезмерным) диурезом и обязательным совместным применением иАПФ и/или спиронолактона.Поздняя рефрактерность развивается спустя недели и месяцы и связана с гипертрофией апикальных клеток почечных канальцев. Требуется периодическая (1 раз в 3-4 недели) смена активных диуретиков и их комбинация с иАПФ. Предпочтительнее торасемид.
Слайд 80Преодоление устойчивости к диуретикам
Применение диуретиков (лучше – торасемид) только на
фоне иАПФ и спиронолактона.
Введение удвоенной дозы диуретика в/в.
Сочетание диуретиков с
препаратами, улучшающими фильтрацию:При САД более 100 мм рт.ст. – эуфиллин (10 мл 2,4% раствора в/в капельно, сразу после капельницы – лазикс или сердечные гликозиды;
При САД менее 100 мм рт.ст. – допамин.
Применение диуретиков с альбумином или плазмой (особенно при гипопротеинемии).
При выраженной гипотонии – комбинация с инотропными средствами (левосимендан, добутамин, допамин), кратковременно – с глюкокортикоидами.
Временный перевод с фуросемида на этакриновую
кислоту (начальная доза 25-50 мг, максимальная доза –
250 мг) или их комбинация.
Механические способы удаления жидкости (плевральная,
перикардиальная пункция, парацентез) – только по жизненным
показаниям.
Изолированная ультрафильтрация. Противопоказания:
стенозы клапанных отверстий, низкий сердечный выброс,
внутрисердечный сброс и гипотония.
Слайд 81Сердечные гликозиды
Улучшают симптоматику
Уменьшают частоту госпитализаций
Не влияют на выживаемость
Рекомендации:
Только малые дозы
дигоксина – до 0,25 мг в сутки в два приема
(действует как нейрогормональный модулятор, оказывает слабое инотропное действие и не вызывает нарушений ритма)Дигоксин – препарат первой линии при фибрилляции предсердий (замедляет АВ-проводимость и снижает ЧСС).
Сочетание с бета-блокаторами эффективно, так как обеспечивает лучший контроль ЧСС, снижает риск опасных желудочковых аритмий, уменьшает вероятность обострения коронарной недостаточности.
Сердечные гликозиды наиболее эффективны у больных с низкой ФВ (менее 25%), кардиомегалией (КТИ более 55%), неишемической этиологией ХСН.
У женщин сердечные гликозиды чаще вызывают интоксикации и смертельны осложнения, поэтому им следует назначать более низкие дозы и контролировать уровень дигоксина в крови.
Слайд 82Эфиры омега-3 полиненасыщенных жирных кислот (омакор)
влияют на жировой обмен и
свертываемость крови. За счет этого они увеличивают срок жизни, снижают
риск развития инфаркта миокарда и инсульта.Снижают риск общей смерти больных ХСН на 9%.
Снижают количество
госпитализаций при ХСН на 8%.
Количество побочных эффектов
меньше, чем у плацебо.
Рекомендованы всем больным декомпенсированной ХСН
в дозе 1 мг/сутки.
Слайд 83Медикаментозное лечение ХСН: Дополнительные группы препаратов
(степень доказанности В):
Статины
Непрямые
антикоагулянты
Слайд 84Рекомендации по применению статинов у больных с риском или развившейся
ХСН
Статины – эффективное средство профилактики ХСН у больных ИБС.
При развившейся
ХСН статины не улучшают прогноз.Если пациент получал
статины, терапию нужно
и безопасно продолжать
при развитии ХСН.
Слайд 86Коррекция липидного спектра снижает
риск сердечно-сосудистых осложнений (ССО)
-1%
ХС ЛПНП
- 1%
ОХС
+ 1%
ХС ЛПВП
Снижение риска ССО
Third Report of the NCEP
Expert Panel.NIH Publication№ 01-3670 2001. http://hin.nhlbi.nih.gov/ncep_sids/menu.htm Слайд 87Оптимальные значения
липидных параметров.
Европейские и российские рекомендации
Р.Г. Оганов, 2010
Слайд 88Jones P et al for the STELLAR study group.
Am
J Cardiol 2003; 92: 152-160
Зависимость эффективности от дозировки статина
Слайд 89
Мертенил ®
Уникальные особенности
Статин 4 поколения – максимальная эффективность и безопасность
Быстрое
начало действия (90% эффективности через 2 недели терапии), быстрая стабилизация
атеросклеротической бляшкиОтсутствие клинически значимых лекарственных взаимодействий – препарат выбора при лечении пациентов с дислипидемией и сопутствующей патологией
Слайд 90Мертенил®– единственный розувастатин в России с полным спектром дозировок (5,10,20
и 40 мг)
для оптимального подбора терапии разным категориям пациентов
Слайд 91Безопасность терапии статинами
При уровне общего холестерина менее 3,2 ммоль/л от
применения статинов лучше воздержаться.
В первые 3 месяца лечения статинами больных
ХСН необходим регулярный контроль трансаминаз и КФК.Причины прекращения лечения статинами при ХСН:
повышение АСТ и АЛТ более
чем в 3 раза от исходного;
повышение КФК в 10 раз
выше нормы;
появление мышечных болей.
Слайд 92Антикоагулянты:
причины применения
При ХСН возрастает риск тромбоэмболий и инсультов.
40%
больных ХСН имеют признаки тромбоза глубоких вен.
5,5% больных декомпенсированной ХСН
имеют ТЭЛА.40% пациентов с
клинически выраженной
ХСН имеют постоянную
или пароксизмальную
мерцательную аритмию.
Слайд 93Провокаторы тромбозов и эмболий при ХСН:
Дегидратационная терапия (чем обильнее диурез,
тем опаснее)
Постельный
режим.
Слайд 94Предотвращение тромбозов и эмболий у пациентов с ХСН
Для предотвращений тромбозов
и эмболий у пациентов с ХСН, находящихся на постельном режиме,
показано лечение
низкомолекулярными
гепаринами
(эноксапарином)
в течение
2-3 недель.
Слайд 95Непрямые антикоагулянты (варфарин, синкумар)
обязательны для лечения больных
фибрилляцией предсердий и
повышенным риском тромбоэмболий.
Факторы повышенного риска тромбоэмболий:
Пожилой возраст
Наличие тромбоэмболий в анамнезе
Сведения
об инсультах и транзиторных нарушениях мозгового кровообращенияНаличие внутрисердечных тромбов
Фракция выброса резко снижена (ниже 35%)
Расширение камер сердца (КДР более 6,5 см)
Наличие в анамнезе операций на сердце
Обязателен контроль МНО 1 раз в месяц (поддержание МНО 2,0-3,0).
Слайд 96Замена антикоагулянтов на дезагреганты
Непрямые антикоагулянты при ХСН у пациента с
мерцательной аритмией не могут быть заменены
антитромботическими
средствами, так как
эффективность
снижается, а риск
кровотечений
не отличается.
Слайд 97Антикоагулянты и
синусовый ритм
Доказательств
эффективности
применения антикоагулянтов у
пациентов с синусовым ритмом (даже при дилатации сердца и наличии
тромбов) в настоящее время нет.Применение антикоагулянтов больным ХСН с синусовым ритмом – в компетенции лечащего врача.
Слайд 98Медикаментозное лечение ХСН: Вспомогательные средства (степень доказанности С), применяемые в
определенных клинических ситуациях:
Слайд 99Периферические вазодилататоры (нитраты)
Не входят в число препаратов, используемых для лечения
ХСН.
Не влияют на прогноз, количество госпитализаций, прогрессирование болезни.
Должны применяться у
больных ХСН как можно реже, так как:снижают
эффективность иАПФ,
повышают риск гипотонии.
Назначаются пациентам
с ХСН только при наличии
доказанной ИБС и
стенокардии, которая
проходит
именно от нитропрепаратов.
Слайд 100Блокаторы медленных кальциевых каналов
Длительно действующие дигидроперидины
(амлодипин, фелодипин)
не ухудшают прогноз,
могут
улучшить клинику и
уменьшить выраженность декомпенсации.
Показания к применению длительно
действующих дигидроперидинов (на фоне основных средств лечения):Наличие упорной стенокардии
Наличие сопутствующей стойкой гипертензии
Высокая легочная гипертензия
Выраженная клапанная регургитация
Короткодействующие дигидроперидины при ХСН противопоказаны!!!
Амлодипин применяется в начальной дозе 5 мг/сутки, оптимальной – 10 мг/сутки.
Слайд 101В состав 1 таблетки
препарата Экватор
входят 2 компонента –
амлодипин
и лизиноприл
Экватор - уникальная фиксированная
комбинация амлодипина и лизиноприла
для
улучшения прогноза жизни пациентовВ 2 раза больше компонентов –
в 2 раза больше аргументов
Слайд 102Дозировки:
5+10 мг №10 и №30
- низкодозовая комбинация
10+20 мг
№30
- полнодозовая комбинация
ЭКВАТОР: 2 формы выпуска для индивидуального подбора терапии
Слайд 103Антиаритмические средства
Подавляющее число больных ХСН имеют опасные для жизни желудочковые
нарушения ритма (III и выше градации по Lown-Wolff)
Слайд 104Принципы лечения желудочковых аритмий при ХСН
Лечить только опасные для жизни
и симптомные желудочковые аритмии
Антиаритмики I класса (блокаторы натриевых каналов) и
IV класса (недигидропирединовые АК) противопоказаныПри неэффективности II класса (бета-блокаторы) применяется III класс (амиодарон, соталол)
Средство выбора при ХСН ФК I-II – амиодарон (у 40% вызывает нарушения функции щитовидной железы и пр.)
При ХСН ФК III-IV амиодарон противопоказан (ухудшает прогноз)
Соталол – альтернатива амиодарону, побочных реакций меньше
Имплантация кардиовертера-дефибриллятора – наиболее оправданный метод профилактики внезапной смерти у больных ХСН с жизнеугрожающими аритмиями
Слайд 105Дозы антиримиков при ХСН
Амиодарон - до 100/200 мг/сутки (режим малых
доз).
Соталол –
начальная доза 20 мг 2 раза в
сутки, терапевтическая
80 мг 2 раза в сутки,
максимальная 160 мг
2 раза в сутки.
Слайд 106Антиагреганты
Аспирин, как и все НПВП, блокирует циклооксигеназу, что ослабляет эффект
иАПФ, диуретиков, альдактона, бета-блокатора с вазодилатирующими свойствами (карведилола).
Клопидогрель достигает антиагрегационного
эффекта другими
механизмами.
Клинических
подтверждений применению
клопидогреля при ХСН нет.
Слайд 107Антиагреганты:
показания при ХСН
Максимально редкое
назначение минимально эффективных доз.
При ИБС
(особенно у пациентов, перенесших ОИМ) показаны:
Ацетилсалициловая кислота 75 мг/сут.
Клопидогрель
75
мг/сут.Слайд 108Негликозидные инотропные средства при ХСН
Кратковременно улучшают гемодинамику и клиническое состояние
больных с обострением декомпенсации.
При долгосрочном наблюдении повышают риск смерти больных
ХСН.Даже кратковременная инотропная поддержка при декомпенсации может негативно влиять на отдаленный прогноз.
При критическом состоянии лучше использовать сенситезатор кальция левосимендан (болюс 12 мкг/кг, затем в/в капельно 0,1-0,21 мкг/кг/мин).
Левосимендан максимально улучшает гемодинамику и не имеет негативных взаимодейтвий с бета-блокаторами (в отличие от добутамина).
Слайд 109Цитопротекторы (метаболически активные препараты)
Триметазидин может быть назначен дополнительно к основным
средствам лечения декомпенсации. Его применение не вредит больным, польза не
доказана.Таурин, карнитин,
коэнзим Q10,
милдронат –
не показаны.
Слайд 110Средства, не рекомендованные при ХСН
Глюкокортикоиды. Используются только при упорной гипотонии
и выраженном отечном синдроме для облегчения лечения иАПФ, мочегонными и
бета-блокаторами. Риск опасных для жизни осложнений.НПВП, в том числе аспирин в дозе более 325 мг/сут. В период декомпенсации ухудшают клиническое состояние, увеличивают задержку жидкости вплоть до отека легких.
Трициклические антидепрессанты.
Антиаритмики I класса.
БМКК: группа верапамила
и дилтиазема, а также
короткодействующие
дигидроперидины.
Слайд 111Хирургические и электрофизиологические методы лечения ХСН
Операция реваскуляризации миокарда (АКШ или
МКШ) – при ишемической этиологии ХСН.
Операции по коррекции митральной регургитации.
Имплантация
водителя ритма - при стойкой брадикардии.Имплантация кардиовертера-дефибриллятора – у больных с докментированной желудочковой тахикардией и фибрилляцией желудочков.
Радиочастотная катетерная деструкция – при ХСН и реципрокной тахикардии, выборочно – при фибрилляции предсердий.
Трансплантация сердца – при
терминальной стадии ХСН и отсутствии
возможности альтернативного лечения.
Искусственный левый желудочек –
в том числе в качестве временной поддержки
пациента при ожидании трансплантации сердца.
Слайд 112Реваскуляризация миокарда
Смертность тем выше, чем ниже ФВ.
Большинство хирургов отказываются от
АКШ и МКШ при ФВ менее 35%.
Слайд 113Имплантация электрокардиостимуляторов
- искусственных водителей ритма, создающих электрический импульс и
передающих его мышце сердца.
Показания:
синдром слабости синусового узла;
АВ-блокады.
Оптимально
использованиедвухкамерных частотно-
адаптивных ЭКС.
Слайд 114Сердечная ресинхронизирующая терапия
- это имплантация трехкамерных электрокардиостимуляторов с
передачей электрического импульса правому предсердию и обоим желудочкам сердца, что
позволяет индивидуально подобратьзадержку между сокращениями
предсердий и желудочков и
обеспечить одновременное
сокращение левого и правого
желудочков сердца.
Слайд 115Имплантация кардиовертера-дефибриллятора
– прибора, который помимо создания и передачи электрического
импульса мышце сердца способен при возникновении жизнеугрожающей аритмии наносить сильный
электрический разряд, прерывающий нарушение ритма сердца.Слайд 116Установка имплантируемого кардиовертера-дефибриллятора
Показана для улучшения прогноза у всех больных, имевших
эпизод остановки сердца или желудочковой тахикардии (вторичная профилактика внезапной сердечной
смерти) при сниженной ФВ ЛЖ (менее 40%).Не показана пациентам
с рефрактерной ХСН,
у которых невозможно
предполагать достижение
компенсации и
благоприятного прогноза.
Слайд 117Трансплантация сердца при ХСН
Эффективно улучшает прогноз при правильном выборе показаний.
Не
имеет серьезного будущего (пик трансплантаций сердца в США пришелся на
1994 год, после чего число операций ежегодно снижается).Слайд 118Проблемы трансплантации сердца:
недостаточное количество донорских сердец;
отторжение пересаженного сердца (мощная
и дорогая
иммуносупрессивная
терапия);
болезнь коронарных
артерий пересаженного
сердца, плохо
поддающаяся
лечению.Слайд 119Использование аппаратов вспомогательного кровообращения – искусственных желудочков сердца.
Данные
аппараты полностью внедряются внутрь организма, через поверхность кожи проводом соединяются
с аккумуляторными батареями на поясе у пациента.Микротурбина и электромотор находятся на конце катетера, который путем пункции бедренной артерии проводится в аорту и устанавливается в полости ЛЖ.
Искусственные желудочки
перекачивают из полости левого
желудочка в аорту до 6 л крови
в минуту, что обеспечивает
разгрузку левого желудочка и
восстановление его
сократительной способности.
По влиянию на выживаемость
имплантация искусственного ЛЖ
превосходит все терапевтические
методы.
Слайд 120Проблемы при использовании искусственных ЛЖ:
высокая стоимость;
инфекционные осложнения;
тромбозы;
тромбоэмболии.
Слайд 121Искусственный левый желудочек
Мост к трансплантации
Через несколько месяцев работы вспомогательного аппарата
происходит частичное восстановление функций
собственного
сердца.
Слайд 122Окутывание сердца эластическим сетчатым каркасом
применяется преимущественно при дилатационной кардиомиопатии (поражении
мышцы сердца с увеличением его полостей, происходящим при отсутствии заболеваний
сосудов и клапанов сердца и стойкого повышения артериального давления). Данная методика замедляет увеличение размеров сердца, способствует улучшению состояния больного и повышает эффективность медикаментозной терапии. Для подтверждения эффективности данной методики требуется продолжить исследования.Слайд 123ХСН у беременных
Причинами хронической сердечной недостаточности у беременных чаще всего
являются пороки сердца и заболевания мышцы сердца.
Наиболее опасными
периодами в плане развития сердечной недостаточности являются:26-28 неделя беременности, когда физиологически максимально увеличивается объем циркулирующей крови, сердечный выброс и интенсивность работы сердца;
роды;
ранний
послеродовый
период
вследствие резкого
изменения
кровообращения.
Слайд 124Женщина с заболеваниями сердца независимо от наличия сердечной недостаточности должна
быть госпитализирована за время беременности трижды:
в 8-10 недель для уточнения
диагноза и решения вопроса о возможности сохранения беременности;в 28-30 недель –
в период наибольшей
нагрузки на сердце;
в 36-37 недель –
для подготовки к родам.
Слайд 125Нормально протекающая беременность может сопровождаться появлением симптомов, подобных сердечной недостаточности.
Учащение
дыхания, свойственное здоровым беременным женщинам (особенно в третьем триместре беременности
при сдавлении органов дыхания беременной маткой) создает впечатление одышки.Учащенное
сердцебиение и
некоторые нарушения
ритма сердца могут
периодически отмечаться
у здоровых беременных
женщин.
Слайд 126Диагностика ХСН
во время беременности
проводится по общим принципам с исключением
всех рентгенологических методов исследования (рентгенография легких, коронарокардиография с вентрикулографией, спиральная
компьютерная томография органов грудной клетки). Они запрещены в связи с риском нарушения развития плода под воздействиемрентгеновского излучения.
При запланированном
прерывании беременности
рентгенологические методы
диагностики могут применяться.
Слайд 127Лечение ХСН во время беременности
проводится по общим принципам.
Исключение составляет
медикаментозная
терапия.
Разрешены к применению во время беременности ТОЛЬКО следующие
препараты для лечения ХСН:сердечные гликозиды в малых дозах - являются основными препаратами для лечения хронической сердечной недостаточности у беременных;
бета-адреноблокаторы используются преимущественно в третьем триместре беременности;
диуретики (мочегонные) показаны в малых дозах только беременным с выраженными застойными явлениями (одышка, отеки):
антагонисты рецепторов к альдостерону применяются в малых дозах в комбинации с диуретиками;
Гипербарическая оксигенация (использование кислорода под повышенным давлением) может применяться во время беременности и родов для улучшения кислородного насыщения тканей матери и плода.
Слайд 128Прерывание беременности
выполняется по жизненным показаниям при нарастающей сердечной недостаточности и
отсутствии эффекта от проводимой терапии.
Слайд 129Родоразрешение пациентки
с ХСН
Самостоятельное родоразрешение через естественные родовые пути допустимо
при легкой выраженности хронической сердечной недостаточности. В таком случае роды
проводятся с обязательным обезболиванием, а сразу после рождения ребенка женщине вводят кардиотонические препараты (лекарства, поддерживающие силу сердечных сокращений).Родоразрешение в срок с помощью кесарева сечения снижает нагрузку на сердечно-сосудистую систему и предпочтительнее естественных родов для пациенток с явлениями сердечной недостаточности.
Слайд 130Родильницы (женщины в течение первых 6-8 недель после родов)
с хронической сердечной недостаточностью могут быть выписаны из родильного дома
не ранее, чем через 2 недели после родов вудовлетворительном
состоянии под
наблюдение
кардиолога по месту
жительства.
Слайд 131Литература
Национальные клинические рекомендации Всероссийского научного общества кардиологов. Москва, 2010. 592
с.
Национальные рекомендации ВНОК и ОССН по диагностике и лечению
ХСН (третий пересмотр). – М., 2010 г. – 112 с.Беленков Ю.Н. Принципы рационального лечения сердечной недостаточности / Ю.Н. Беленков, В.Ю. Мареев. – М.: «Медиа Медика», 2000 г. – 266 с.
Актуальные вопросы деятельности врача первичного звена здравоохранения / учебное пособие под редю И.В Дударева и Г.В. Шавкуты. – Ростов-на-Дону. – 2012 г. – 773 с.
http://cardiocity.ru/sites/default/files/rek/Rekomendacii_po_diagnostike_hronich_serdech_nedostatochn_Tretii_peresmotr.pdf
http://www.zdorovieinfo.ru/lag/lag-articles/?article=478106
http://www.bsmu.by/files/vm/4-2012/28.pdf
http://www.mc-euromed.ru/serd_nedost
http://lib4.net/s/283-serceva-nedostatnist
http://www.cardio.by/files/rekomend/nrhsn.pdf