Слайд 1Диагностика беременности
Адонкин Денис 175B
Слайд 2Диагностика беременности
Диагностика беременности основывается на простых приемах исследования (сбор анамнеза,
осмотр, пальпация, аускультация) с привлечением более сложных (лабораторные, аппаратные методы).
Необходимо
отметить условия труда и быта женщины, которые могут влиять на здоровье беременной и развитие плода.
Все полученные данные заносятся в индивидуальную карту беременной или в историю родов.
Слайд 3Диагностика ранних сроков
Разнообразные признаки беременности по их диагностической значимости могут
быть разделены на 3 группы:
предположительные (сомнительные);
вероятные;
достоверные (несомненные).
Слайд 4Предположительные (сомнительные) признаки беременности
К данным признакам относятся различного рода субъективные
ощущения:
Тошнота, рвота, особенно по утрам, изменение аппетита (отвращение к мясу,
рыбе и др.).
Изменение обонятельных ощущений (отвращение к духам, табачному дыму и др.).
Нарушения функции нервной системы: недомогание, раздражительность, сонливость, неустойчивость настроения, головокружение и др.
Пигментация кожи на лице, по белой линии живота, в области сосков, появление полос беременности.
Учащение мочеиспускания.
Увеличение объема живота.
Ощущение нагрубания молочных желез.
Слайд 5Вероятные признаки беременности
К данной группе относят объективные признаки,
определяемые в половых
органах, молочных железах:
Прекращение менструаций.
Увеличение молочных желез, их напряженность, появление молозива.
Синюшность
(цианоз) слизистой оболочки влагалища и шейки матки.
Изменение величины, формы и консистенции матки.
Вероятные признаки беременности выявляют следующим образом:
а) путем пальпации молочных желез ,
б) при осмотре наружных половых органов и слизистой оболочки входа во влагалище;
в) при исследовании с помощью зеркал;
г) путем двуручного влагалищно-абдоминального исследования.
Слайд 6Из признаков, указывающих на изменение формы и консистенции матки в
связи с беременностью, важнейшими являются следующие:
Увеличение матки:
Определяется начиная с 5—6-й
недели беременности: матка увеличивается в переднезаднем размере (становится шарообразной), позднее — и в поперечном размере.
К концу 2-го месяца беременности размеры матки соответствуют размерам гусиного яйца;
В конце 3-го месяца беременности дно матки находится на уровне или несколько выше симфиза.
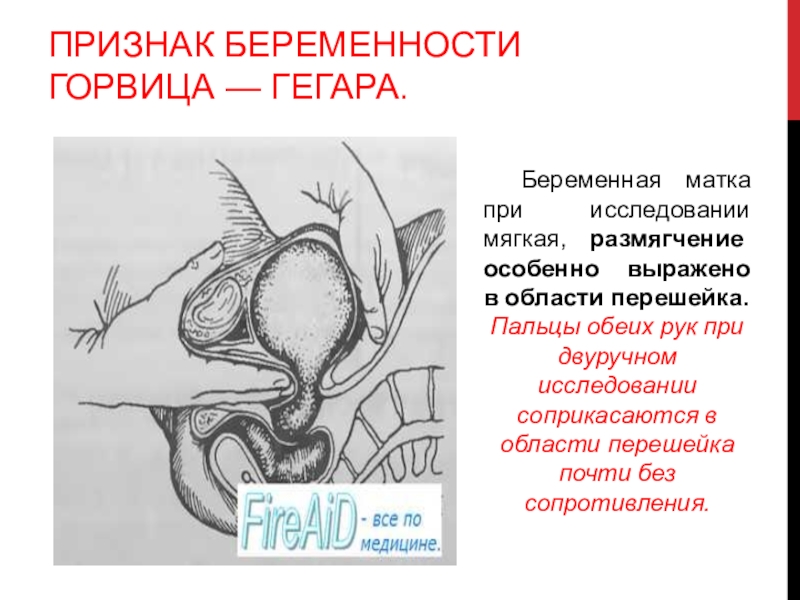
Слайд 7Признак беременности
Горвица — Гегара.
Беременная матка при исследовании мягкая, размягчение особенно
выражено в области перешейка.
Пальцы обеих рук при двуручном исследовании соприкасаются
в области перешейка почти без сопротивления.
Слайд 8Признак Снегирева.
Признак Губарева и Гауса
Признак Снегирева:
Для беременной матки характерна изменчивость
консистенции. Мягкая беременная матка под влиянием механического раздражения во время
двуручного исследования уплотняется и сокращается. После прекращения раздражения матка вновь приобретает мягкую консистенцию.
Признак Губарева и Гауса.
Указывает на легкую подвижность шейки матки в ранние сроки беременности, что связано со значительным размягчением перешейка.
Слайд 9Признак Пискачека
Для ранних сроков беременности характерна асимметрия матки, обусловленная куполообразным
выпячиванием правого или левого ее угла, что соответствует месту имплантации
плодного яйца.
По мере роста плодного яйца эта асимметрия постепенно исчезает.
Слайд 10Признак Гентера
Перегиб матки кпереди и гребневидное утолщение на передней поверхности
матки по средней линии.
Слайд 11Достоверные признаки беременности
К достоверным признакам, которые, несомненно, свидетельствуют в пользу
беременности, относятся все симптомы, исходящие от плода и определяемые различными
методами акушерского обследования беременной.
Они заключаются в следующем:
необходимо обнаружить плод или его части;
выслушать сердцебиение плода;
определить двигательную активность плода.
Слайд 12Дополнительные методы исследования
УЗИ. При трансабдоминальном сканировании наличие беременности можно установить
с 4—5 нед, а при трансвагинальной эхографии — на 1
— 1,5 нед раньше.
ЭКГ, ФКГ плода;
КТГ плода;
в исключительных случаях — рентгенография,
ряд лабораторных методов исследования (количество половых гормонов, ХГ и т. д.).
инвазивные методы: кардиоцентез, фетоскопия, амниоскопия, амниоцентез, трансцервикальная биопсия ворсин хориона (можно сделать уже на 10-й неделе).
Слайд 141. Выясняют паспортные данные; фамилию, имя, отчество, возраст, место работы
и профессию, место жительства.
2. Причины, заставившие женщину обратиться за медицинской
помощью (наличие жалоб).
3. Наследственность .
4. Перенесенные заболевания (в т.ч. гинекологические, операции на органах малого таза)
5. Менструальная функция:
в каком возрасте появились первые менструации;
тип менструации (продолжительность цикла, количество теряемой крови, длительность менструальных дней, наличие болей);
изменились ли менструации после начала половой жизни, бывших родов и абортов;
наличие межменструальных выделений;
дата последней менструации (ПМ).
6. Секреторная функция. Выясняют, нет ли выделений из половых путей (гнойных, кровянистых) и какого они характера.
Слайд 15 7. Половая функция:
начало половой жизни,
продолжительность брака,
использование контрацепции, продолжительность,
эффективность ее.
8. Детородная функция. Выясняют:
которая по счету настоящая беременность;
течение предыдущих
беременностей и чем они закончились (роды, аборты, самопроизвольные аборты, осложнения после них).
промежуток времени от начала половой жизни до наступления первой беременности (предохранялась ли от беременности, если этот срок превышает 1 год),
сколько живых детей, их масса при рождении, особенности развития;
Выясняют состояние здоровья мужа (отца ребенка)
Течение данной беременности.
Дата первого шевеления плода.
Слайд 16Объективное обследование
Осмотр беременной
При осмотре беременной женщины обращают внимание на рост,
форму позвоночника и таза, форму живота, строение молочных желез, развитие
подкожно-жировой клетчатки, наличие отеков.
Необходимо при осмотре отметить окраску кожных покровов, видимых слизистых (нет ли бледности, желтушности, синюшности).
Осмотр живота, особенно во II половине беременности, свидетельствует о нормальном течение беременности или отклонениях.
При поперечном положении плода живот имеет неправильную форму, раздается в бока, при многоводии увеличивается, при узком тазе — имеет острую форму.
Слайд 17Полосы беременности
Strii gravidarum
Слайд 18Объективное обследование
После осмотра проводится исследование отдельных органов и систем по
общепринятой методике.
Исследование
сердца,
легких,
почек
других органов
у беременных необходимо для своевременного выявления заболеваний, при
которых беременность противопоказана.
АД необходимо измерять беременным женщинам на обеих руках!
Слайд 19Необходимо осмотреть пояснично - крестцовый ромб (ромб Михаэлиса), по форме
которого так же можно судить о строении таза (при нормальном
тазе его форма приближается к форме квадрата).
Крестцовый ромб представляет собой площадку на задней поверхности крестца:
верхний угол ромба составляет углубление между остистым отростком V поясничного позвонка и началом среднего крестцового гребня;
боковые углы соответствуют задневерхним остям подвздошных костей,
нижний угол соответствует верхушке крестца.
Слайд 20Специальное акушерское исследование
Специальное акушерское исследование включает:
Осмотр наружных половых органов,
Исследование
с помощью зеркал,
У всех беременных исследуют выделения из шейки матки,
цервикального канала, влагалища для выявления трихомоноза, гонореи, хламидиоза, микоплазмоза, бактериальной флоры
Слайд 21Влагалищное
( пальцевое ) исследование беременной.
Двуручное
(бимануальное) исследование беременной.
Пальцами левой руки
бережно надавливают на брюшную стенку по направлению к полости малого
таза навстречу пальцам правой руки, находящимся в переднем своде влагалища. Сближая пальцы обеих исследующих рук, пальпируют тело матки и определяют ее положение, форму, величину и консистенцию, после чего приступают к исследованию маточных труб и яичников.
Слайд 22Достоверные (несомненные) признаки беременности.
Достоверные признаки беременности — это признаки,
появляющиеся во второй половине беременности и свидетельствующие о наличии плода
в полости матки:
Пальпация частей плода.
Во второй половине беременности при пальпации живота определяются головка, спинка и мелкие части (конечности) плода; чем больше срок беременности, тем лучше прощупываются части плода.
Ясно слышимые сердечные тоны плода.
С помощью акушерского стетоскопа сердечные тоны плода выслушиваются с начала второй половины беременности в виде ритмичных ударов, повторяющихся 120—140 раз в минуту.
Слайд 23Членорасположение плода
Выяснение положения плода в полости матки имеет исключительное значение
для ведения беременности и родов. При исследовании беременных и рожениц
определяют:
членорасположение,
положение,
предлежание плода,
позицию,
вид позиции плода,
вставление головки
Слайд 25Членорасположение плода (habitus) — это отношение его конечностей к головке
и туловищу.
При типичном нормальном членорасположении:
туловище согнуто,
головка наклонена к грудной клетке,
ножки
согнуты в тазобедренных и коленных суставах и прижаты к животу,
ручки скрещены на грудной клетке.
При нормальном сгибательном типе членорасположения плод имеет форму овоида, длина которого при доношенной беременности равна в среднем 25—26 см.
Движения плода приводят к кратковременному изменению положения конечностей, но не нарушают характерного членорасположения.
Нарушение типичного членорасположения (разгибание головки и др.) встречается в 1—2 % родов и затрудняет их течение.
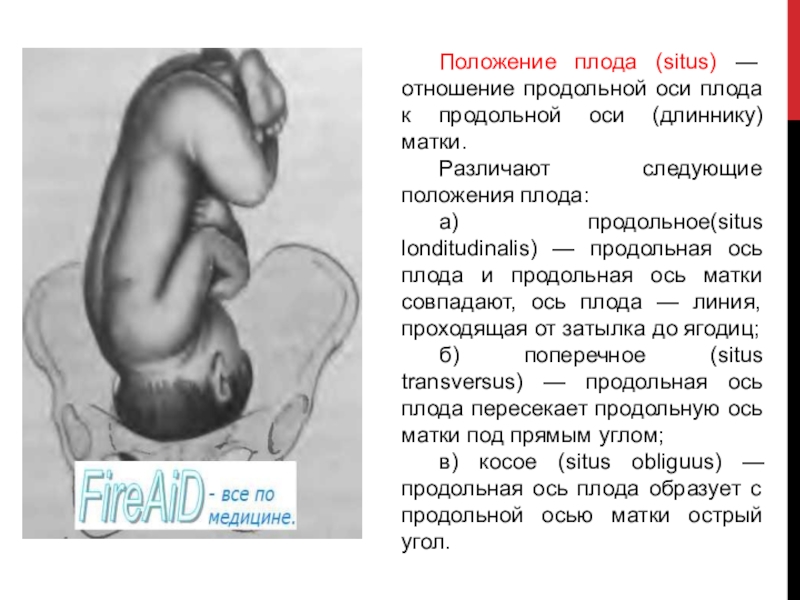
Слайд 26Положение плода (situs) — отношение продольной оси плода к продольной
оси (длиннику) матки.
Различают следующие положения плода:
а) продольное(situs londitudinalis) — продольная
ось плода и продольная ось матки совпадают, ось плода — линия, проходящая от затылка до ягодиц;
б) поперечное (situs transversus) — продольная ось плода пересекает продольную ось матки под прямым углом;
в) косое (situs obliguus) — продольная ось плода образует с продольной осью матки острый угол.
Слайд 28Предлежание плода (ргаesentatio) — отношение крупной части плода (головки или
ягодиц) ко входу в малый таз.
Если над входом в таз
матери находится головка плода — предлежание головное,
если тазовый конец — предлежание тазовое.
Головное предлежание встречается в 96 % родов, тазовое — в 3,5 %.
Предлежащей частью (pars praevia) называется та часть плода, которая расположена у входа в малый таз и первой проходит через родовые пути.
При головном предлежании ко входу в малый таз могут быть обращены:
затылок (затылочное предлежание),
темя (переднеголовное),
лоб (лобное),
личико (лицевое предлежание) плода.
Типичным является затылочное предлежание (сгибательный тип).
Слайд 29Позиция плода (positio) — это отношение спинки плода к правой
или левой стороне матки.
Различают две позиции: первую и вторую.
При первой
позиции спинка плода обращена к левой стороне матки,
При второй позиции — к правой.
Первая позиция встречается чаще, чем вторая, что объясняется поворотом матки левой стороной кпереди.
Спинка плода не всегда обращена вправо или влево, она обычно несколько повернута кпереди или кзади, поэтому различают вид позиции.
Вид позиции (visus) — это отношение спинки плода к передней или задней стенке матки.
Если спинка обращена кпереди, говорят о переднем виде позиции,
если кзади — о заднем виде.
Слайд 31Вставление головки (inclinatio) — отношение сагиттального шва к симфизу и
крестцовому мысу (промонторию).
Различают осевые, или синклитические, и внеосевые, или асинклитические,
вставления головки.
Синклитическое вставление характеризуется тем, что вертикальная ось головки стоит перпендикулярно к плоскости входа в малый таз, а сагиттальный шов находится на одинаковом расстоянии от симфиза и промонтория.
Асинклитическое вставление характеризуется тем, что вертикальная ось головки стоит к плоскости входа в таз не строго перпендикулярно.
Если сагиттальный шов располагается ближе к промонторию, тогда говорят о переднем асинклитизме (вставляется передняя теменная кость);
если сагиттальный шов ближе к симфизу — о заднем асинклитизме (вставляется задняя теменная кость).
Слайд 32Методы акушерского исследования
во второй половине беременности
Пальпация живота
К основным методам наружного
акушерского исследования относится пальпация (ощупывание) живота.
При пальпации живота пользуются так
называемыми приемами наружного акушерского исследования (приемы Леопольда).
Леопольд (1891) ввел пальпацию живота в систему и предложил типические приемы пальпации, получившие всеобщее признание.
Пальпацию живота беременной производят по определенному плану, последовательно применяя четыре приема наружного исследования.
Беременная (роженица) лежит на спине, ноги согнуты в тазобедренных и коленных суставах для расслабления мышц живота. Акушерка (медсестра) становится справа от беременной лицом к ее лицу.
Слайд 33Первый прием
наружного акушерского исследования
Цель наружного акушерского исследования — определить высоту
стояния дна матки и часть плода, находящуюся в ее дне.
Первый
наружный прием акушерского исследования дает возможность судить:
о сроке беременности (по высоте стояния дна матки);
о положении плода (если одна из крупных его частей в дне матки — значит, имеется продольное положение);
о предлежании (если в дне матки ягодицы — значит предлежащей частью является головка).
Слайд 34Первый прием
наружного акушерского исследования
Методика исследования.
Ладонные поверхности обеих рук располагают
на матке таким образом, чтобы они плотно охватывали ее дно
с прилегающими областями углов матки, а пальцы были обращены ногтевыми фалангами друг к другу.
Слайд 35Второй прием
наружного акушерского исследования
Цель его — определить положение, позицию плода,
вид позиции плода.
Методика исследования. Руки спускают со дна матки на
правую и левую ее стороны до уровня пупка и ниже. Бережно надавливая ладонями и пальцами обеих рук на боковые стенки матки, определяют, в какую сторону обращены спинка и мелкие части плода. Спинка при этом распознается по ее широкой и изогнутой поверхности.
Слайд 36Третий прием
наружного акушерского исследования
Цель его — определить характер предлежащей части
и ее отношение к малому тазу.
Методика исследования: Одной, обычно правой,
рукой охватывают предлежащую часть, после чего осторожно производят движения этой рукой вправо и влево.
Этот прием позволяет определить характер предлежащей части (головка или ягодицы), отношение предлежащей части ко входу в малый таз (если она подвижна, то находится над входом в таз, если же неподвижна, — то во входе в таз или в более глубоких отделах малого таза).
Слайд 37Четвертый прием
наружного акушерского исследования
Цель его - этот прием, являющийся
дополнением и продолжением третьего, позволяет определить не только характер предлежащей
части, но и уровень ее стояния.
Методика исследования: Исследующий становится лицом к ногам беременной или роженицы и кладет руки плашмя по обе стороны нижнего отдела матки. Пальцами обеих рук обращенными ко входу в таз, он осторожно и медленно проникает между предлежащей частью и боковыми отделами входа в таз и пальпирует доступные участки предлежащей части.
Слайд 39Измерение окружности
живота беременной (ОЖ)
При обследовании беременной необходимо измерять окружность живота
и высоту стояния дна матки. При этом пользуются сантиметровой лентой.
Определяют
сантиметровой лентой наибольшую его окружность на уровне пупка (в конце беременности она обычно равна 90—100 см). Окружность живота больше 100 см обычно наблюдается при многоводии, многоплодии, крупном плоде, поперечном положении плода и ожирении.
Слайд 40Измерение высоты
стояния дна матки (ВСДМ)
При измерении высоты
стояния дна матки (ВСДМ)
- измеряют высоту стояния дна матки над лонным сочленением.
В
последние 2—3 недели беременности эта высота равна 36—37 см,
к началу родов, когда дно матки опускается, — 34—35 см.
Слайд 41Определение срока беременности
По последней менструации срок беременности нужно считать, отбрасывая
2 недели после первого дня последней менструации (беременность может наступить
только в середине цикла).
По шевелению плода. Известно, что первое шевеление плода у первородящей женщины происходит в 20 недель, а у повторнородящей — в 18 недель беременности.
По данным объективного осмотра. Объективное определение срока беременности до 16 недель возможно при бимануальном обследовании (самый ранний срок, который удается диагностировать; это 5 недель). Ошибка в определении срока будет минимальной, если женщина обратилась к врачу в первые 12 недель.
Слайд 42По ВСДМ. После 16 недель возможно определение срока беременности по
высоте стояния дна матки (ВДМ).
По длине внутриутробного плода. Срок беременности
можно определить по длине внутриутробного плода (с помощью тазомера).
Слайд 43Вычисления срока предполагаемых родов.
Срок выдачи и продолжительности ДДО
По дате ПМ
Для
вычисления срока предполагаемых родов к первому дню последней менструации прибавляют
280 дней (или 10 лунных месяцев, или 40 недель).
Существует формула (формула Негеля), по которой от даты первого дня последней менструации отсчитывают назад 3 календарных месяца и к дате прибавляют 7 дней. Например: последняя менструация началась 11 февраля; отсчитав назад 3 месяца (ноябрь) и прибавив 7 дней (18), определяют ожидаемую дату родов: 18 ноября.
Определение по дате первого шевеления плода.
К дате первого шевеления у первородящей прибавляют 20 недель. У повторнородящих прибавляют 22 недели.
ДДО (дородовый декретный отпуск) выдается в 30 недель.
Общая его продолжительность 126 дней. Для лиц, имеющих удостоверение «Чернобылец» продолжительность 180 дней.