Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Медицинский университет Караганды Кафедра внутренних болезней № 1
Содержание
- 1. Медицинский университет Караганды Кафедра внутренних болезней № 1
- 2. Содержание:ВведениеПричины остановки кровообращенияШоковый и не шоковый ритмПорядок
- 3. ВведениеВнезапная сердечная смерть является одной из основных
- 4. Немного информацииВСС обычно обусловлена желудочковой фибрилляцией или
- 5. Внезапная смерть –это
- 6. ПРИЧИНЫ ОСТАНОВКИ КРОВООБРАЩЕНИЯСердечные причины ИБС, инфаркт миокарда
- 7. Классификация: Основными (в более
- 8. Шоковый ритм: Фибрилляция желудочков. Дискоординированные
- 9. Желудочковая тахикардия без пульса(синоним :трепетание желудочков)
- 10. Не шоковый ритм: Асистолия. Отсутствие
- 11. Электромеханическая диссоциация Тяжелое угнетение сократимости
- 12. Электромеханическая диссоциация
- 13. Клиническая смерть:сознание отсутствует; пульсация на
- 14. Компрессия грудной клетки-С При отсутствие
- 15. Проходимость дыхательных путей-АОткройте рот и удалить выделение/возможную
- 16. Дыхание -В проводится на догоспитальном этапе путем дыхания
- 17. Этап D – желудочковая дефибрилляцияПрежде чем размещать
- 18. Этапы СЛР (Американская ассоциация
- 19. Порядок оказания помощи при шоковых ритмах: Фибрилляция
- 20. Разряд дефибриллятора наносится как можно быстрее. При
- 21. Порядок оказания помощи при не шоковых ритмах:
- 22. Противопоказания к СЛР: Терминальные стадии
- 23. Показания к прекращению СЛР: неэффективность реанимационных
- 24. Острый коронарный синдром (ОКС) клиническое состояние,
- 25. Слайд 25
- 26. Слайд 26
- 27. Слайд 27
- 28. Кардиогенный шок угрожающее жизни состояние критической
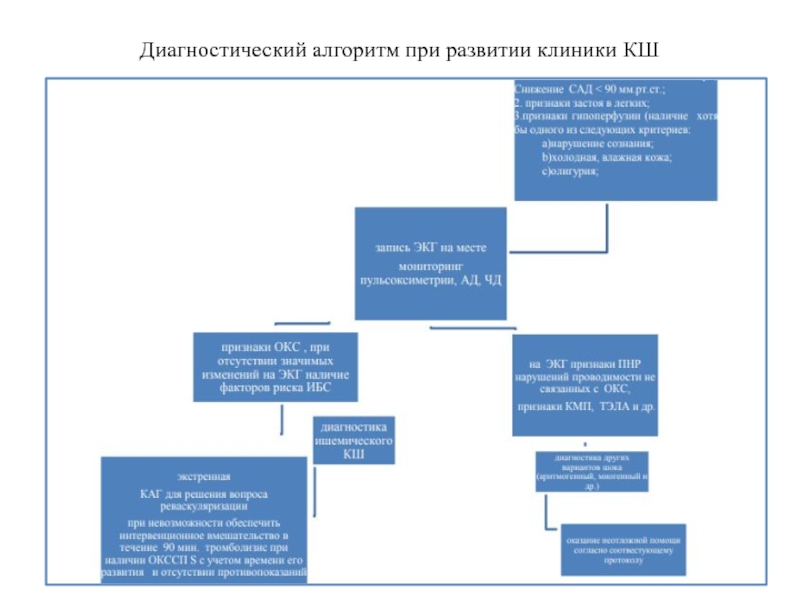
- 29. Диагностический алгоритм при развитии клиники КШ
- 30. Неотложная помощь в отделении интенсивной терапииИнфузия жидкости
- 31. ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИЙ окклюзия ствола или
- 32. Слайд 32
- 33. Схема тактических мероприятий на острый период ТЭЛАКоррекция
- 34. Лечение нефракционным гепарином-по массе тела(80 ЕД/кг в/в
- 35. Список использованной литературы: КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И
- 36. Слайд 36
- 37. Скачать презентанцию
Содержание:ВведениеПричины остановки кровообращенияШоковый и не шоковый ритмПорядок оказания помощи- СЛР(догоспитальная помощь)Порядок оказания помощи- СЛР(в отделении реанимации)Противопоказания СЛРПоказания к прекращению СЛРОКС –порядок оказания помощиКардиогенный шок-порядок оказания помощиТЭЛА- порядок оказания помощиСписок использованной литературы
Слайды и текст этой презентации
Слайд 1Медицинский университет Караганды
Кафедра внутренних болезней № 1
СРС
Основные реанимационные мероприятия в
кардиологии.
2019г Слайд 2Содержание:
Введение
Причины остановки кровообращения
Шоковый и не шоковый ритм
Порядок оказания помощи- СЛР(догоспитальная
помощь)
Порядок оказания помощи- СЛР(в отделении реанимации)
Противопоказания СЛР
Показания к прекращению СЛР
ОКС
–порядок оказания помощиКардиогенный шок-порядок оказания помощи
ТЭЛА- порядок оказания помощи
Список использованной литературы
Слайд 3Введение
Внезапная сердечная смерть является одной из основных причин смерти в
мире
Наиболее распространенными этиологиями ВСС являются сердечно-сосудистые заболевания
Протокол СЛР является наиболее
важным протоколомХорошая – Advanced Cardiac Life Support (расширенная сердечно-легочная реанимация) построена на отличной Basic Life Support (базовой реанимации)
Слайд 4Немного информации
ВСС обычно обусловлена желудочковой фибрилляцией или желудочковой тахикардией
Необратимые изменения
головного мозга начинаются через 4-6 минут после прекращения сердечной деятельности
70%
случаев происходит за пределами больницыОколо 50% случаев не засвидетельствованы
Процент успешной СЛР составляет 10.8-25.5%
Это позволяет получить 50% успеха
Слайд 5
Внезапная смерть –это прекращение сердечной деятельности,
наступающее внезапно или в течение одного часа после возникновения острых
симптомов ухудшения самочувствия у лиц, находившихся до этого в стабильном состоянии при отсутствии признаков конкретного заболевания или других причин (насильственная смерть, травмы)Слайд 6ПРИЧИНЫ ОСТАНОВКИ КРОВООБРАЩЕНИЯ
Сердечные причины
ИБС, инфаркт миокарда
стенокардия
нарушения ритма
различного происхождения и характера
электролитный дисбаланс
поражения клапанов
эндо-, миокардит, кардио-миопатия
тампонада сердца
ТЭЛА
расслоение и разрыв анев-ризмы аорты
Внесердечные причины
закупорка дыхательных путей
острая дыхательная недостаточность
шок
рефлекторная остановка сердца
эмболия различного проис-хождения
передозировка
электротравма
удушение
экзогенное отравление
Слайд 7
Классификация:
Основными (в более 90% случаях)
являются кардиальные причины:
фибрилляция желудочков
желудочковая тахикардия без пульса
электромеханическая диссоциация
асистолия.
В зависимости от вида ритма они делятся:
на шоковые (дефибриллируемые)
не шоковые (не дефибриллируемые).
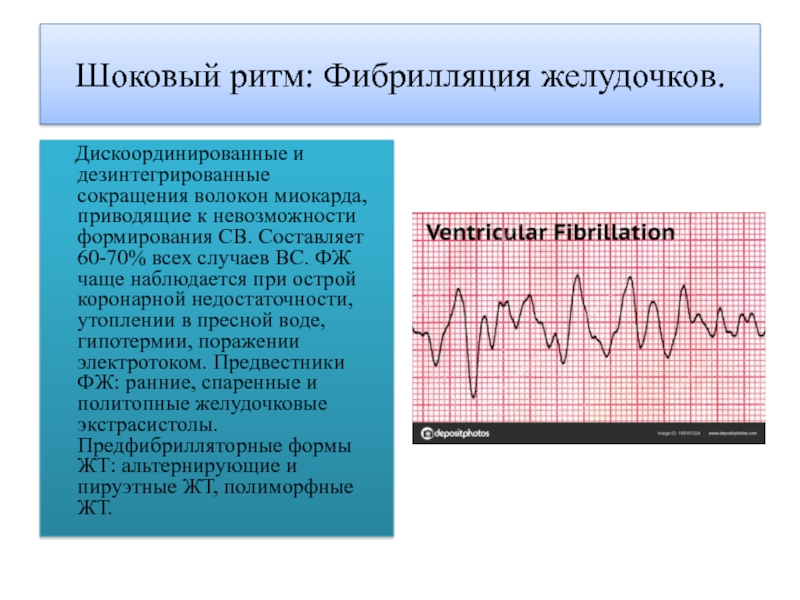
Слайд 8Шоковый ритм: Фибрилляция желудочков.
Дискоординированные и дезинтегрированные сокращения
волокон миокарда, приводящие к невозможности формирования СВ. Составляет 60-70% всех
случаев ВС. ФЖ чаще наблюдается при острой коронарной недостаточности, утоплении в пресной воде, гипотермии, поражении электротоком. Предвестники ФЖ: ранние, спаренные и политопные желудочковые экстрасистолы. Предфибрилляторные формы ЖТ: альтернирующие и пируэтные ЖТ, полиморфные ЖТ.Слайд 9Желудочковая тахикардия без пульса(синоним :трепетание желудочков)
Частота желудочковой
тахикардии настолько высокая, что во время диастолы полости желудочков не
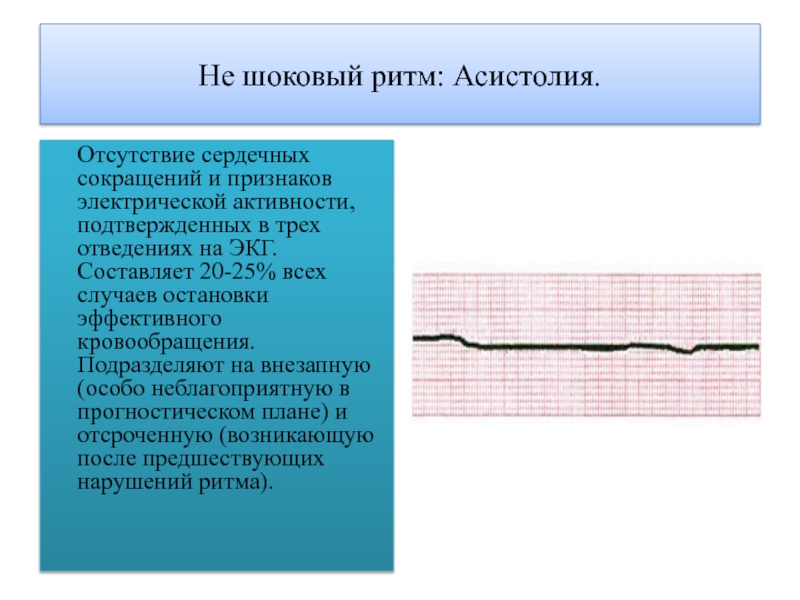
в состоянии заполниться достаточным количеством крови, что приводит к резкому снижению сердечного выброса (отсутствию пульса) и, следовательно, к неадекватному кровообращению. Желудочковая тахикардия без пульса по прогнозам приравнивается к фибрилляции желудочков.Слайд 10Не шоковый ритм: Асистолия.
Отсутствие сердечных сокращений и
признаков электрической активности, подтвержденных в трех отведениях на ЭКГ. Составляет
20-25% всех случаев остановки эффективного кровообращения. Подразделяют на внезапную (особо неблагоприятную в прогностическом плане) и отсроченную (возникающую после предшествующих нарушений ритма).Слайд 11Электромеханическая диссоциация
Тяжелое угнетение сократимости миокарда с падением
сердечного выброса и АД, но при сохраняющихся сердечных комплексах на
ЭКГ. Составляет около 10% всех случаев ВС.Первичная ЭМД– миокард теряет возможность выполнять эффективную контракцию при наличии источника электрических импульсов. Сердце быстро переходит на идиовентрикулярный ритм, который вскоре сменяется асистолией(острый ИМ, состояние после неоднократных, истощающих миокард, эпизодов фибрилляции, устраняемых при СЛР; угнетение миокарда эндотоксинами и лекарствами при передозировке (бетаблокаторы, антагонисты кальция, трициклические антидепрессанты, сердечные гликозиды), тромбоз предсердий, опухоль сердца)
Вторичная ЭМД – резкое сокращение сердечного выброса, не связанное с непосредственным нарушением процессов возбудимости и сократимости миокарда(тампонада перикарда; тромбоэмболия легочной артерии; напряженный пневмоторакс; выраженная гиповолемия; окклюзия тромбом протезированного клапана)
Смешанные формы ЭМД. Отмечаются при прогрессировании токсикометаболических процессов(тяжелой эндотоксемии; гипогликемии; гипо- и гиперкальциемии; выраженном метаболическом ацидозе)
Слайд 13 Клиническая смерть:
сознание отсутствует;
пульсация на крупных магистральных артериях
не определяется;
дыхание агональное или отсутствует;
зрачки расширены, на свет не
реагируют; кожные покровы бледно-серые, изредка с цианотичным оттенком.
Первые три диагностических критерия считаются приоритетными и используются как основные при первичной оценке состояния пациента.
Слайд 14Компрессия грудной клетки-С
При отсутствие признаков жизни
Оценить безопасность
окружающей среды
Уложить пациента на твердой поверхности, обнажить грудную клетку, расположиться
рядом с пациентом, Разместить обе руки на середине груди пациента
Проведите 30 компрессий- БЫСТРО и СИЛЬНО
Глубина вдавления- у взрослых не менее 5 см, но не более 6 см
Частота компрессий между 100-120 сжатиями в минуту
Обеспечить полное расправление грудной клетки между компрессиями
Не опираться на пациента
Менять участвующих в компрессии каждые 2 минуты
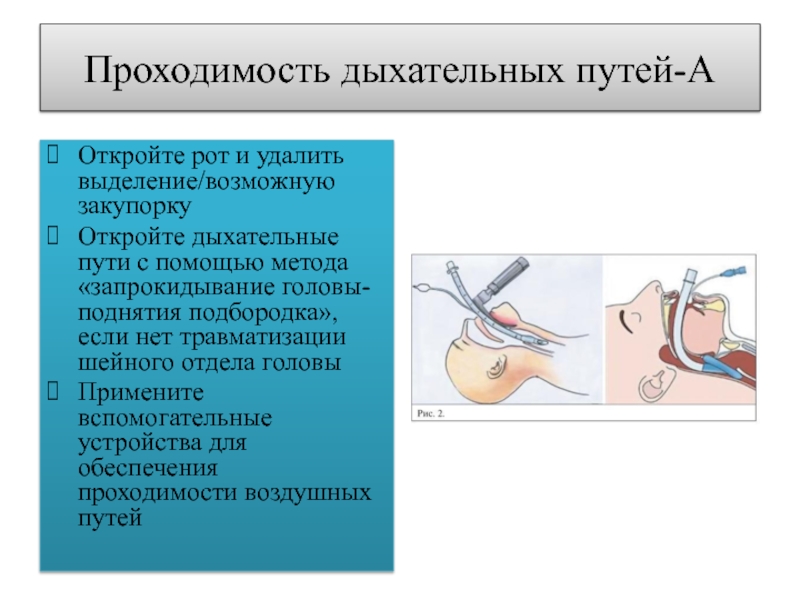
Слайд 15Проходимость дыхательных путей-А
Откройте рот и удалить выделение/возможную закупорку
Откройте дыхательные пути
с помощью метода «запрокидывание головы-поднятия подбородка», если нет травматизации шейного
отдела головыПримените вспомогательные устройства для обеспечения проходимости воздушных путей
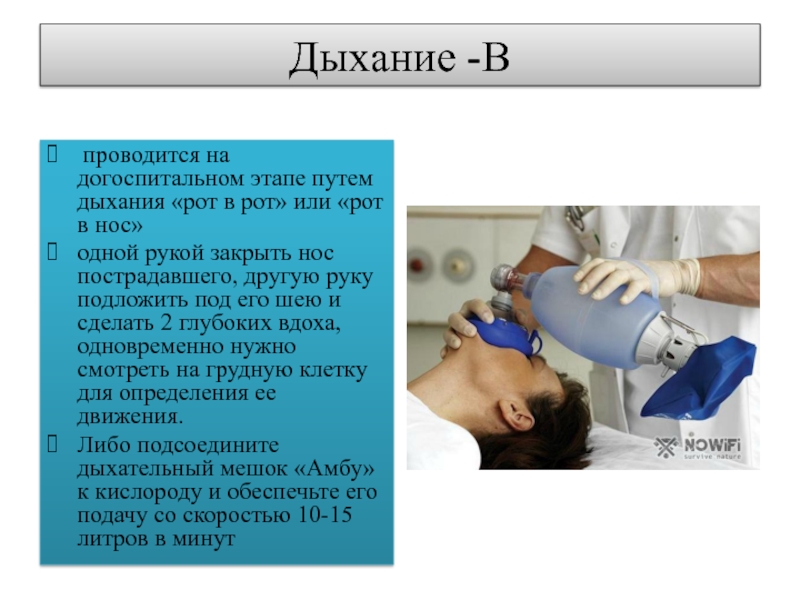
Слайд 16Дыхание -В
проводится на догоспитальном этапе путем дыхания «рот в рот»
или «рот в нос»
одной рукой закрыть нос пострадавшего, другую руку
подложить под его шею и сделать 2 глубоких вдоха, одновременно нужно смотреть на грудную клетку для определения ее движения. Либо подсоедините дыхательный мешок «Амбу» к кислороду и обеспечьте его подачу со скоростью 10-15 литров в минут
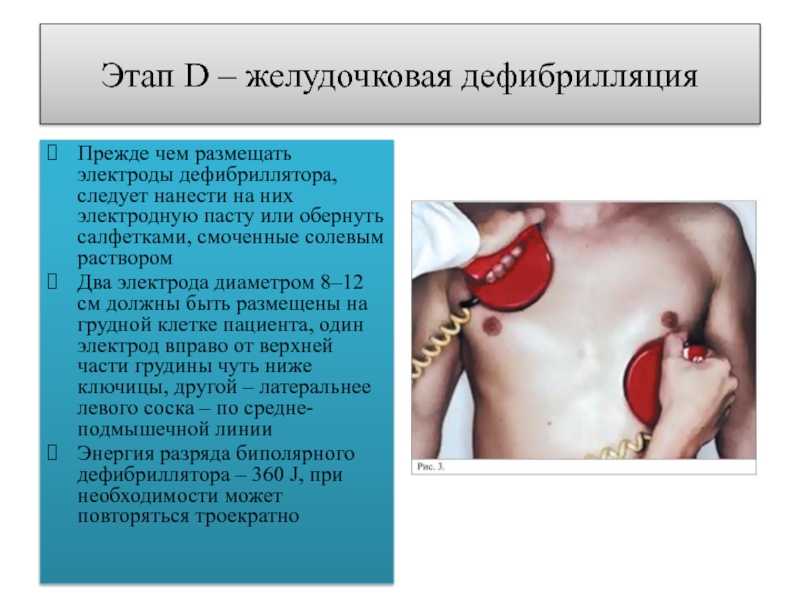
Слайд 17Этап D – желудочковая дефибрилляция
Прежде чем размещать электроды дефибриллятора, следует
нанести на них электродную пасту или обернуть салфетками, смоченные солевым
растворомДва электрода диаметром 8–12 см должны быть размещены на грудной клетке пациента, один электрод вправо от верхней части грудины чуть ниже ключицы, другой – латеральнее левого соска – по средне-подмышечной линии
Энергия разряда биполярного дефибриллятора – 360 J, при необходимости может повторяться троекратно
Слайд 18 Этапы СЛР (Американская ассоциация кардиологов 2010 года):
Стадия I — элементарное поддержание жизни. С (circulation his blood) — поддержание
кровообращения – частота компрессий более 100 в минуту, глубина продавливание ГК не менее 4 см. Количество компрессий 30. A (airway open) — восстановление проходимости дыхательных путей – прием Сафара, осмотреть ротовую полость, очистить. В (breath for victim) — экстренная искусственная вентиляция легких и оксигенация – 2 вдоха рот в рот/ рот в нос. ДЕЛАЕМ 5 ПОДХОДОВ 30:2, ЗАТЕМ ПРОВЕРЯЕМ ПУЛЬС НА СОННОЙ АРТЕРИИ, ПРОДОЛЖАЕМ В ТЕЧЕНИЕ 30 МИНУТ ДО ВОССТАНОВЛЕНИЯ ДЫХАНИЯ И ПУЛЬСА.Стадия II — дальнейшее поддержание жизни. D (drug) — медикаментозные средства и инфузионная терапия; Е (ECG) — электрокардиоскопия и кардиография; F (fibrillation) — дефибрилляция.
Стадия III — длительное поддержание жизни. G (gauging) — оценка состояния; Н (human mentation) восстановление сознания; I — коррекция недостаточности функций органов.
Слайд 19Порядок оказания помощи при шоковых ритмах: Фибрилляция желудочков и желудочковая
тахикардия без пульса:
СЛР проводят по схеме C-A-B в соответствии с
международными стандартами (2015,AmericanHeartAssociation). Необходимо при первой же возможности произвести дефибрилляцию, т.е. как только дефибриллятор готов к работе прекратить СЛР и нанести разряд.
Компрессия грудной клетки (100-120 в 1 мин), соотношение «сжатие-вдох» 30:2 (вне зависимости от количества реаниматологов).У детей – 100/мин на глубину 4- 5см (младенцам – 4 см).
Глубина компрессии грудной клетки 5см.
ИВЛ мешком Амбу с подачей 100% кислорода (вне зависимости от количества реаниматологов)
Венепункция или венокатетеризация (периферические сосуды). Мониторинг состояния (сердечный ритм, сатурация и капнография)
Слайд 20Разряд дефибриллятора наносится как можно быстрее. При монофазном дефибрилляторе: 200
Дж - 300 Дж - 360 Дж; при бифазном (согласно
рекомендациям производителей): 120-200 Дж.У детей дефибрилляция – 4 Дж/кг.При неудаче: эпинефрин (каждые 3-5 минут) (0,1%) в/в 1,0 мл (1 мг) на 10 мл изотонического раствора NaCl, после чего производят СЛР и повторяют ЭИТ - 360 Дж. У детей эпинефрин в дозе 0,01мг/кг[A].
При неудаче: струйно в/в амиодарон (кордарон) 300 мг на 20 мл 5% глюкозы; при недоступности амиодарона - лидокаин 1,5 мг/кг в/в струйно кг (уровень доказательности А). СЛР - ЭИТ (360 Дж).У детей амиодарон в дозе 5мг/кг, последующая инфузия со скоростю 5-15мкг/кг/мин, лидокаин - в дозе 1 мг/кг.
При неудаче: эпинефрин 1,0 мг в/в, амиодарон 150 мг на 20 мл 5% глюкозы (лидокаин 1,5 мг/кг в/в) кг [А]. СЛР - ЭИТ (360 Дж).
При определении ритма Torsadedepointes: сульфат магния 10 мл 25% раствора в/в СЛР - ЭИТ (360 Дж) кг [А]. У детей 250 мг/кг или 1 мл/год жизни.
Слайд 21Порядок оказания помощи при не шоковых ритмах: Асистолия и ЭМД
СЛР
проводят по схеме C-A-B в соответствии с международными стандартами (2015г,AmericanHeartAssociation).
Дефибрилляция не проводится.
Компрессия грудной клетки (100-120 в 1 мин), соотношение «сжатие-вдох» 30:2 (вне зависимости от количества реаниматологов). Детям компрессия грудной клетки – 100/мин на глубину 4-5см (младенцам - 4 см).
Глубина компрессии грудной клетки 5 см.
ИВЛ мешком Амбу с подачей 100% кислорода (уменьшает гипоксию), (по возможности интубация трахеи или установка ларингеальной маски – на этапе СМП, на стационарном уровне).
Венепункция или венокатетеризация (периферические сосуды).
Мониторинг состояния (сердечный ритм, сатурация и капнография – на этапе СМП, на стационарном уровне).
Эпинефрин (каждые 3-5 минут) (0,1%) в/в 1,0 мл (1 мг) на 10 мл изотонического раствора NaCl, СЛР. У детей эпинефрин в дозе 0,01мг/кг.
Атропин (0,1%) в/в 1,0 мл (1 мг), повторяют каждые 3 мин. Дозу можно увеличить до 3 мг, если стандартная не дает эффекта до суммарной дозы 0,04 мг/кг. СЛР. У детей атропин в дозе 0,02 мг/кг
Слайд 22
Противопоказания к СЛР:
Терминальные стадии неизлечимого заболевания;
Значительное травматическое
разрушение головного мозга;
Ранние (высыхание и помутнение роговицы, симптом «кошачьего
глаза») и признаки биологической смерти (трупные пятна и трупное окоченение); Документированный отказ больного от реанимации;
Пребывание в состоянии клинической смерти более 20 минут до прибытия квалифицированной помощи
Слайд 23Показания к прекращению СЛР:
неэффективность реанимационных мероприятий в течение
30 минут после зафиксированной асистолии. При невозможности определения ритма сердца
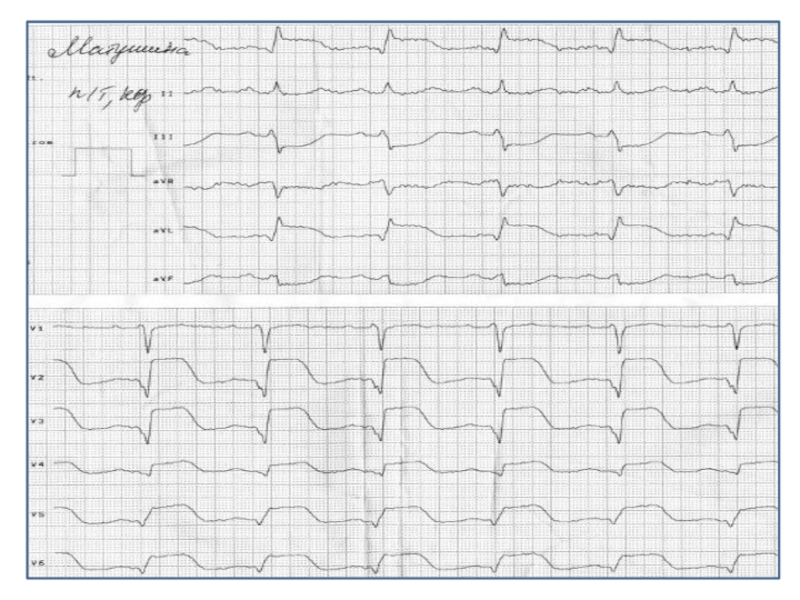
реанимационные мероприятия прекращаются через 30 минут при отсутствии признаков еѐ эффективности.Слайд 24Острый коронарный синдром (ОКС)
клиническое состояние, отражающее период обострения
ишемической болезни сердца (ИБС), ведущим симптомом которого является боль в
грудной клетке, инициирующая определенный диагностический и терапевтический каскад, начиная с регистрации ЭКГ на основании изменений которой дифференцируются 2 группы пациентов: с подъемом сегмента ST и без подъема сегмента STСлайд 28Кардиогенный шок
угрожающее жизни состояние критической органной гипоперфузии, вследствие
уменьшения сердечного выброса, которое характеризуется:
1. Снижением САД менее 90мм.рт.ст.
в течение более 30 минут, среднего АД менее 65 мм рт.ст. в течение более 30 мин, либо необходимости применения вазопрессоров для поддержания САД более 90 ммртст. 2. Признаками застоя в легких или повышением давления наполнения левого желудочка;
3. Признаками гипоперфузии органов, по крайней мере, наличием одного из следующих критериев:
нарушение сознания;
холодная влажная кожа;
олигурия;
повышение сывороточного лактата плазмы > 2ммоль/л
Слайд 30Неотложная помощь в отделении интенсивной терапии
Инфузия жидкости (NaCl или раствор
Рингера>200 мл/15–30 мин) -терапия первой линии при отсутствии признаков гиперволемии.
С инотропной целью добутамин и левосимендан Добутамин в дозе 2–20 мг/кг/мин. Левосимендан в дозе 12 мкг/кг в течение 10 мин., затем инфузия 0,1 мг/кг/мин, со снижением дозы до 0,05 или увеличением при неэффективности до 0,2 мг/кг/мин(под контролем ЧСС- не превышала 100 уд/мин. Вазопрессоры при невозможности достижения целевых цифр САД и устранения симптомов гипоперфузии на фоне терапии инфузионными растворами и добутамином/левосименданом-Норадреналин в дозе 0,2–1,0 мг/кг/мин
Петлевые диуретики –при сочетании клиники кардиогенного шока с острой левожелудочковой недостаточностью, только на фоне нормализации цифр АД- доза болюса петлевого диуретика – 20–40 мг
Профилактика тромбоэмболических осложнений гепарином или другими антикоагулянтами при отсутствии противопоказаний.
Медикаментозное лечение в зависимости от причины КШ (ОКС/ОИМ, пароксизмальные нарушения ритма и др. состояния согласно протоколам, утвержденным ЭС МЗ РК)
Оксигенотерапия — в случае гипоксемии (насыщение артериальной крови кислородом (SаO2) < 90%).
Неинвазивная вентиляция легких — проводится у пациентов с респираторным дистресс-синдромом (ЧД > 25 в мин, SpO2 < 90%). Интубация рекомендуется, при выраженной дыхательной недостаточности с гипоксемией (РаО2< 60 мм рт.ст. (8,0 кПа), гиперкапнией (РаСО2 > 50 мм рт.ст. (6,65 кПа) и ацидозом (рН < 7,35), которое не может управляться неинвазивно.
Электроимпульсная терапия при наличии признаков пароксизмальных нарушений ритма (см. соответствующий протокол).
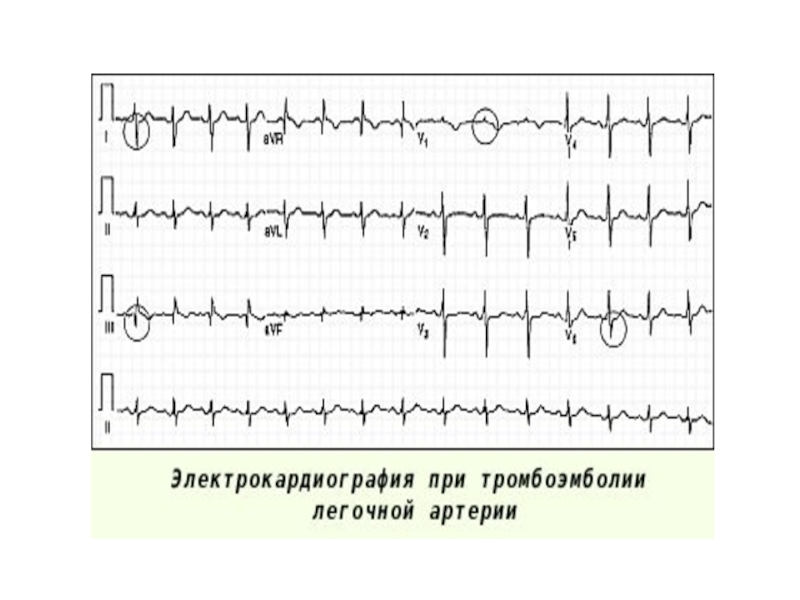
Слайд 31ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИЙ
окклюзия ствола или основных ветвей
легочной артерии тромбом или его частичками, сформировавшимися, в основном, в
венах нижних конечностей, малого таза, реже в полостях правых отделов сердца и занесенными током крови в легочную артериюСлайд 33Схема тактических мероприятий на острый период ТЭЛА
Коррекция гипоксии: оксигенотерапия через
носовой катетер
Вспомогательная ИВЛ в режиме низких дыхательных объемов(6 мл/кг) без
положительного ПДКВКоррекция гипотонии:адреналина гидрохлорид 0,5-1 мг в/в +0,9 NaCl под контролем АД
При остановке кровообращения -СЛР
Коррекция острой правожелудочковой недостаточности: допамин в/в +0,9 NaCl –со скоростью 1.5-5 мкг/кг/мин под контролем АД; ограничение инфузионной программы до 500 мл коллоидных растворов; левосимендан в/в инфузии 0.05-0.2 мкг/кг/мин-24 часа
Немедленное болюсное введение гепарина для предотвращения дальнейшего тромбообразования
При наличии показаний проведение тромболизиса или эмболэктомии
При осложнении инфаркт-пневмонией назначение антибиотикотерапии
Слайд 34Лечение нефракционным гепарином-по массе тела(80 ЕД/кг в/в струйно с последующей
инфузией со скоростью 18 ЕД/кг/час)предпочтительнее режима болюсных инъекцией в фиксированных
дозировках- под контролем АЧТВ.Фондапаринукс 5 мг (при массе тела меньше 50 кг), 7.5 мг (при массе тела 50–100 кг); 10 мг (при массе тела >100 кг)-1 раз в сутки (под контролем анти-фактор Ха активности плазмы- больным с тяжелой почечной недостаточностью, беременным женщинам, при выраженным ожирении более 150 кг)
Непрямые антикоагулянты:Варфарин-5,0-7,5 мг(под контролем МНО 2.0-3.0)
Тромболитическая терапия: альтеплаза, вводится в/в (предварительно препарат растворяют в 100-200 мл дистиллированной воды или 0,9 % раствора хлорида натрия) по схеме «болюс + инфузия». Доза препарата 1 мг/кг массы тела (но не более 100 мг): вводится болюс 15 мг; последующая инфузия 0,75 мг/кг массы тела за 30 мин (но не более 50 мг), затем 0,5 мг/кг (но не более 35 мг) за 60 мин (общая продолжительность инфузии - 1,5 ч).
Слайд 35Список использованной литературы:
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ ВНЕЗАПНАЯ СМЕРТЬ
от «23» июня 2016 года
Лекция «СЛР» по реанимации и
анестезиологии, Васильева Н.Н. , Караганда 2018гНеотложная кардиология В.В. Руксин, 2010 год
Электрокардиограмма анализ и интерпретация А.В. Струтынский, 2016 год
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ ИНФАРКТА МИОКАРДА С ПОДЪЕМОМ СЕГМЕНТА ST, 2017 год
ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ БЕЗ ПОДЪЕМА СЕГМЕНТА ST (НЕСТАБИЛЬНАЯ СТЕНОКАРДИЯ, ИНФАРК МИОКАРДА БЕЗ ПОДЪЕМА СЕГМЕНТА ST), 2016 год
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ КАРДИОГЕННЫЙ ШОК, 2016 год
КЛИНИЧЕСКИЙ ПРОТОКОЛ ДИАГНОСТИКИ И ЛЕЧЕНИЯ ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИЙ, 2016 год