Слайд 1Острая дыхательная недостаточность. Искусственная вентиляция легких.
Слайд 2Определение
ОДН – патологическое состояние, при котором либо не обеспечивается поддержание
нормального газового состава артериальной крови, либо он достигается за счет
перенапряжения возможностей аппарата внешнего дыхания. В основе ОДН лежит нарушение газообмена в легких.
Так по определению E.J.M. Campbell (1965): "ОДН - состояние человека, у которого в условиях покоя при дыхании воздухом на уровне моря вследствие нарушения дыхательной функции артериальные рО2 ниже 60 мм рт.ст. или рСО2 выше 50 мм рт.ст."
Слайд 3Классификация острой дыхательной недостаточности
Существует большое количество классификаций ОДН, построенных по
этиологическому, патогенетическому и другим принципам. Как правило, они чрезмерно громоздки
и трудны для использования.
Нам представляется целесообразным выделить два типа ОДН:
Вентиляционную, связанную преимущественно с повреждением механического аппарата вентиляции и проявляющуюся гиповентиляцией, гиперкапнией (РаСО2 > 50 мм рт.ст., рН ≤7,3).
Гипоксемическую, связанную с повреждением паренхимы легких и нарушением газообмена, главным образом в зоне альвеолярно-артериального перехода. Этот тип ОДН проявляется гипоксемией (РаО2 ≤60 мм рт ст при FiO2 =0,21).
Слайд 4Классификация острой дыхательной недостаточности
Для выбора тактики проведения интенсивной терапии и
реанимации, целесообразно выделить:
субкомпенсированную форму ОДН (частота дыхания свыше 28 в
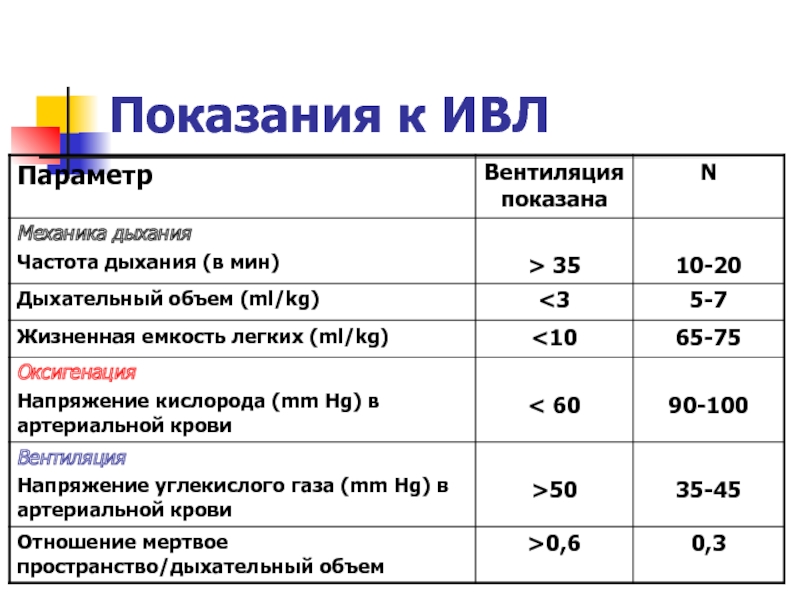
1 мин., но не более 40 в 1 мин., рО2 артериальной крови менее 80, но более 60 мм рт ст), требующую мер интенсивной терапии, без перевода на искусственную вентиляцию легких (ИВЛ).
декомпенсированную форму ОДН (частота дыхания свыше 40 в 1 мин., рО2 артериальной крови менее 60 мм рт.ст.),требующую перевода на ИВЛ (интенсивной респираторной терапии).
Слайд 5Этиология и патогенез
Экстрапульмональные факторы.
Поражение дыхательных мышц.
Пульмональные факторы.
Поражение недыхательных функций
легких.
Слайд 6Экстрапульмональные факторы
ОДН может возникнуть при поражении центральной и периферической нервной
системы.
К этой группе относятся травма черепа и шейного отдела
позвоночника, нарушения мозгового кровообращения (ишемический и геморрагический инсульт), опухоли, метаболические комы (печеночная, диабетическая и т.д.), экзогенная интоксикация (включая передозировку препаратов, угнетающих ЦНС), отек - набухание мозга и т.д.
К ОДН могут привести полиомиелит, полирадикулоневрит, рассеянный склероз, синдромы обструктивного апноэ во сне у взрослых и младенцев.
Слайд 7Поражение дыхательных мышц
Миастения как нейроэндокринная патология - частая причина ОДН.
Аналогичная
ситуация возникает при ботулизме, отравлениях ФОС, пахикарпином, передозировке мышечных релаксантов.
В этих случаях мышечная слабость приводит к гиповентиляции вплоть до апноэ.
Судорожные состояния при эпилептическом статусе, столбняке сопровождаются не менее опасной гиповентиляцией.
Мышечная слабость или, наоборот, судороги наблюдаются и при значительных расстройствах электролитного баланса.
ОДН возникает при поражении грудной стенки вследствие ограничения вентиляции при травмах, воспалительных процессах и деформациях. Негерметичность грудной стенки ведет к открытому пневмотораксу и, как следствие, к ОДН.
Слайд 8Пульмональные факторы
ОДН может возникнуть в связи с препятствием дыханию при
поражении дыхательных путей на любом уровне.
Обструкцию на уровне носо- и
ротоглотки вызывают гипертрофированные миндалины, аденоиды, воспалительные и опухолевые процессы, а также западение языка и обструктивное апноэ во сне.
Поражение гортани и окологортанного пространства ведет к ОДН при параличе голосовых связок, эпиглоттите, травмах и деформациях гортани, астенотическом ларингите, подскладочном отеке.
На уровне трахей и главных бронхов причиной ОДН может стать экспираторный стеноз - впячивание мембранозной ткани в просвет при выдохе.
Слайд 9Пульмональные факторы
Периферические дыхательные пути подвергаются обструкции при бронхиолоспазме, бронхиолите, бронхиальной
астме.
Частой причиной ОДН на уровне периферических дыхательных путей является нарушение
дренирования мокроты и ее избыточное образование, а также дискинезия мелких бронхов типа их экспираторного закрытия.
Альвеолярная ткань поражается при пневмонии и различных инфильтративных процессах легочной ткани, включая респираторный дистресс - синдром (РДС).
Состояние паренхимы легких может послужить причиной ОДН при эмфиземе легких, антракозе, силикозе, коллагенозах, пневмосклерозе.
Слайд 10Пульмональные факторы
Нарушение легочного кровотока является ведущей причиной ОДН при сердечной
астме, кардиогенном отеке легких, различных эмболиях легких, васкулитных синдромах, легочной
артериальной гипертензии.
Слайд 11Поражение недыхательных функций легких
Кроме газообмена между атмосферой и кровью, легкие
участвуют в многообразных функциях организма. Поэтому легкие очень быстро вовлекаются
в любой патологический процесс других систем организма, что делает ОДН частым осложнением заболеваний, возникших в других органах и системах.
Легкие активно участвуют в метаболизме белков и жиров, продуцируя протеазу, химотрипсин, а также липолитические ферменты.
Частным случаем белкового и жирового обмена в легких является продукция сурфактанта, недостаточное образование которого - одна из самых частых причин ОДН.
Слайд 12Клиническая картина ОДН
При ОДН симптомы, связанные с этиологией и патогенезом,
смазаны, а проявляются в основном признаки гипоксии и гиперкапнии.
Один из
ранних признаков ОДН - тахипноэ.
Характерны внешний вид и поведение больного с тяжелой степенью ОДН.
Проявляются связанные с гипоксией беспокойство, иногда эйфория, многословие, возбуждение.
Далее сознание постепенно утрачивается и больные впадают в кому.
Нередки, особенно у детей, судороги.
Кожные покровы цианотичны, но еще более опасна серая бледность. Это признак выраженных расстройств микроциркуляции, когда ОДН зашла слишком далеко.
Слайд 13Клиническая картина ОДН
Ярко-красная гиперемия лица в сочетании с повышенной влажностью
кожи - признак гиперкапнии, преобладающей над гипоксией, при тяжелой ОДН
почти не встречается.
Нарушение гемодинамики проявляются тахикардией и тахиаритмией, но брадикардия еще опаснее. Гипертензия также является частым спутником ОДН. Однако гипотензия свидетельствует о том, что поздние стадии ОДН привели к гиповолемии и снижению сердечного выброса.
Из нарушений висцеральных функций характерны снижение диуреза, парез кишечника, образование эрозий и язв пищеварительного тракта.
Слайд 14Тактика ведения больного
Тактика ведения больного на начальном этапе должна
быть следующей:
При острейшей форме ОДН, когда для спасения жизни больного
требуются немедленные действия, выполняется первичный комплекс лечения, включающий обычно восстановление проходимости дыхательных путей, ИВЛ и оксигенотерапию.
В менее острых ситуациях оценивают клинические признаки и выполняют исследования общего характера (определение газов крови, дыхательного и минутного объема вентиляции, гемоглобина, гематокрита, артериального и центрального венозного давления, ЧСС и т.д.). Это позволяет подтвердить или отвергнуть наличие ОДН и определить ее первичность или вторичность.
Слайд 15Тактика ведения больного
Специальными методами исследования (анализ, физикальное, лабораторное, рентгенологическое
и др.) выявляют нозологическую форму заболевания легких или других систем,
вызвавшую ОДН, чтобы определить характер этиологического лечения.
Функциональными методами исследования в виде простейших или сложных тестов выявляют физиологические механизмы ОДН для определения характера индивидуальной посиндромной терапии.
По ходу респираторной и этиологической терапии выполняют специальные исследования, характеризующие эффективность лечения.
Слайд 16Для выявления механизмов ОДН пользуются тестами
Простейшие тесты:
При внелегочных и
рестриктивных расстройствах снижен дыхательный объем (< 5 мл/кг).
При рестриктивных нарушениях
укорачивается вдох, и его отношение к общему времени дыхательного цикла становится меньше 0,43.
При обструктивных расстройствах снижены максимальная вентиляция легких и ОФВ за 1 с. Отношение времени вдоха ко времени выдоха становится больше 1,3.
При нарушении альвеолокапиллярной диффузии возникает гипоксемия на фоне нормо- или даже гипокапнии.
При большом альвеолярном шунте гипоксемия не снижается при ингаляции кислорода.
Слайд 17Мониторирование больных с ОДН
Мониторирование, т.е. непрерывный контроль дыхания у больных
ОДН служит для организации лечебного процесса и контроля его эффективности.
Параметрами являются частота дыхания, дыхательный и минутный объем вентиляции, концентрация кислорода во вдыхаемом и углекислого газа в выдыхаемом воздухе, кислорода в артериальной крови, влажности вдыхаемого и выдыхаемого воздуха.
В последние годы широко используется чрезкожные датчики, измеряющие SaO2, а также мониторирование эластического, неэластического и инерционного сопротивления, также легочного комплайнса.
Слайд 18Общие принципы терапии ОДН
Принципами, определяющими стратегию борьбы с ОДН, являются
следующие положения:
сначала неотложная помощь, потом диагностика и плановая терапия
комплексное лечение
ОДН
определение и устранение физиологических механизмов ОДН, как основа ее лечения
лечение нозологической формы болезни - гарантия успеха в реабилитации и профилактике
общетерапевтический уход (положение больного в постели, анальгезия, питание, гигиенический, психологический уход).
Слайд 19Обеспечение проходимости дыхательных путей
Свободная проходимость дыхательных путей может быть нарушена
на трех уровнях.
1. Обструкция на уровне рта, глотки и гортани
западение языка
при комах
обструктивное апноэ во сне
инфильтраты, абсцессы, опухоли глотки
травма лицевого черепа
острый эпиглоттид
острый стенотический ларингит
отек подскладочного пространства
ларингоспазм
Слайд 20Обеспечение проходимости дыхательных путей
2. Обструкция на уровне трахеи и крупных бронхов
экспираторный
стеноз
стенотический трахеобронхит
термические и химические повреждения
3. Обструкция периферических дыхательных путей
бронхиолит
бронхиоспазм и
бронхиальная астма
обструктивная эмфизема
Слайд 21К методам восстановления и поддержания проходимости дыхательных путей относятся:
тройной прием
Сафара
введение воздуховодов
интубация трахеи
коникотомия и трахеостомия
удаление инородных материалов
противовоспалительная, противоотечная и спазмолитическая
терапия
Слайд 22Нормализация дренирования мокроты
При ОДН естественные механизмы дренирования мокроты - мукоцилиарный
и кашлевой - нарушены всегда.
Методы нормализации дренирования мокроты можно разделить
на четыре группы:
1. Улучшение реологических свойств мокроты
аэрозольная терапия увлажнителями и детергентами;
инстиляция их
2. Стимуляция активности слизистой оболочки дыхательных путей
кондиционирование вдыхаемого газа,
аэрозольтерапия противовоспалительными средствами, увлажнителями, сурфантантами,
инфузионная гидратация;
Слайд 23Нормализация дренирования мокроты
3. Стабилизация стенки дыхательных путей
аэрозольное, внутривенное или энтеральное введение
бронхолитиков,
СДППД
4. Удаление мокроты
постуральный дренаж,
вибрационный, перкуссионный и вакуумный массаж,
увеличение внутрилегочного давления,
стимуляция и
имитация кашля,
бронхиальный лаваж,
отсасывание мокроты.
Слайд 24Аэрозольная терапия
применяется главным образом для разжижения мокроты введением в
дыхательную смесь лекарственных препаратов.
Чаще всего применяются вещества, обладающие муколитическими
(растворяющими мокроту), бронхолитическими, противовоспалительными и антибактериальными свойствами.
Слайд 25Аэрозольная терапия
Проводятся аэрозольные ингаляции с помощью пневматических или ультразвуковых
распылителей.
Муколитические вещества улучшают реологические свойства мокроты и облегчают ее
эвакуацию. В настоящее время для этих целей чаще всего применяют растворы гидрокарбоната натрия и ацетилцистеин.
Из препаратов, обладающих бронхолитическим или противовоспалительным действием, обычно используют селективные р2- адреномиметики (сальбутамол, тербуталин), производные пуринов (теофиллин) и глюкокортикоидные гормоны.
Слайд 26Оксигенотерапия
Ингаляционная оксигенотерапия может различаться по трём параметрам: способу ингаляции, концентрации
О2 во вдыхаемой смеси, режиму ингаляции. Напоминаем, что ингаляционная оксигенотерапия
требует обязательного увлажнения вдыхаемых смесей.
Ингаляцию можно осуществить с помощью различной кислородно-дыхательной аппаратуры через носовые канюли, лицевую маску, интубационную трубку, трахеостомическую канюлю.
Слайд 27Оксигенотерапия
Достоинства носовой вилкообразной канюли - минимальный дискомфорт, возможность говорить, кашлять,
пить и есть. Для экономии кислорода пользуются так называемым оксимизером,
который пропускает О2 во время вдоха, а при выдохе накапливает кислород, чтобы ингалировать его при вдохе. Расчеты показывают, что применение оксимизера сокращает расход кислорода на 32,5%.
Лицевая маска даёт более высокую концентрацию кислорода и обеспечивает лучшее увлажнение вдыхаемой смеси, но создает значительный дискомфорт и требует перерыва оксигенотерапии на момент удаления мокроты, еды, разговора.
При интубации трахеи и трахеостомии вдыхаемая смесь требует такой степени увлажнения, которая достижима только с помощью аэрозолей.
Слайд 28Специальные режимы спонтанной вентиляции легких (СВЛ)
К ним относятся:
-
режим с сохранением ПДКВ (PEEP);
- режим с постоянным положительным
давлением (ППД) в течении всего дыхательного цикла (CPAP).
Слайд 29Режим ПДКВ (PEEP)
Для лечения ОДН используются два основных режима:
при
первом сохраняется нормальный вдох, но к концу выдоха в лёгких
положительное давление, а
при втором - выдох такой же, но при вдохе в лёгких создаётся положительное давление специальным подпором воздуха.
Главное в этих режимах то, что среднее внутрилёгочное давление превышает нормальное.
При этом увеличивается растяжимость лёгких благодаря снижению лёгочного объёма крови, сокращается экспираторное закрытие дыхательных путей, расправляются ателектазы. Благодаря положительному давлению снижается альвеолярный шунт, улучшаются вентиляционно - перфузионное соотношение и газообмен.
Слайд 30Показаниями к ПДКВ
являются ОРДС, отёк лёгких, массивные пневмонии, ателектазы,
обострение хронических неспецифических заболеваний лёгких, длительная иммобилизация в постели, гипоксемия,
сохраняющаяся несмотря на высокое содержание О2 во вдыхаемой смеси (Fi O2 более 0,8).
При проведении режима ПДКВ предпочтительно положение больного на боку с пораженным лёгким вверху, так как в "нижнем" лёгком кровоток и внутрилёгочное давление выше, чем в "верхнем".
Слайд 31Методика.
Режим ПДКВ создают установкой водяного затвора или специального (пружинного,
магнитного) клапана на пути выдоха.
Регулируемое остаточное давление в лёгких
может меняться о пределах от 1 до 20 см водн. ст. (0,1-2 кПа). При всех способах ПДКВ на спонтанном дыхании и ИВЛ необходимо иметь однонаправленный клапан, позволяющий сделать вдох наружного воздуха, а выдох - во внешнее дыхательное сопротивление.
В качестве внешнего сопротивления удобен водяной затвор. Соединение с дыхательными путями больного может осуществляться через туго пристёгнутую лицевую маску, загубник с носовым зажимом, носовые канюли с уплотнителями, интубационную и трахеостомическую трубки.
Слайд 32Метод постоянного положительного давления в дыхательных путях (ППД).
Метод ППД
занимает промежуточное положение между ингаляциями кислорода и ИВЛ.
Поддержание повышенного
давления в воздухоносных путях при спонтанной вентиляции позволяет реализовать компенсаторные возможности дыхательной системы.
И хотя совершенствование респираторной техники несколько сузило область применения ППД, метод и сегодня широко используется в клинической практике.
Слайд 33Механизмы действия метода ППД (CPAP)
Повышенное давление в дыхательных путях препятствует
их раннему экспираторному закрытию.
Расправление гиповентилируемых, а возможно и спавшихся
альвеол, приводит к увеличению остаточного объема легких и улучшению вентиляционно- перфузионных отношений.
Уменьшается внутрилегочное венозно-артериальное шунтирование.
Результатирующий эффект проявляется заметным повышением парциального напряжения кислорода в артериальной крови, причем уровень прироста РаО2 зависит от характера и тяжести патологии.
Слайд 34Показания к ППД.
Показанием к применению ППД является артериальная гипоксемия
(РаО2 60-80 мм рт.ст. при дыхании 50 % кислородно-воздушной смесью),
связанная с нарушением вентиляционно- перфузионных отношений, высоким внутрилегочным шунтированием и сниженной растяжимостью легких.
Такие нарушения обычно наблюдаются при респираторном дистресс-синдроме, аспирационном синдроме, после продолжительных и травматичных операций на органах грудной клетки и брюшной полости.
Слайд 35Способы проведения ППД (СРАР)
ППД может достигаться различными способами:
подключением
клапанных устройств к интубационной трубке,
применением лицевых и носовых масок,
интраназальных
канюль.
Слайд 36Искусственная вентиляция легких
Респираторная поддержка – это механические методы или комплекс
методов, предназначенных для частичного или полного протезирования системы внешнего дыхания.
Основные методы респираторной поддержки можно разделить на две группы.
Это искусственная и вспомогательная вентиляция легких (ИВЛ и ВВЛ).
Слайд 37Искусственная вентиляция легких
Искусственная вентиляция легких (ИВЛ) – обеспечение газообмена между
окружающим воздухом и альвеолярным пространством легких искусственным способом.
Основными задачами
ИВЛ в интенсивной терапии являются обеспечение адекватного метаболическим потребностям организма газообмена в легких и полное освобождение больного от работы дыхания.
Слайд 38Вспомогательная
вентиляция легких
Вспомогательной вентиляцией легких (ВВЛ) называют механическое поддержание заданного дыхательного
объема или минутного объема вентиляции при сохраненном дыхании больного.
При
использовании ВВЛ в качестве самостоятельного метода ее основные задачи заключаются в коррекции нарушенного газообмена, дозированном уменьшении энергетических затрат пациента на работу дыхания при отсутствии абсолютных показаний к управляемой ИВЛ.
В процессе перехода от ИВЛ к самостоятельному дыханию основная задача ВВЛ заключается в обеспечении постепенного возрастания работы дыхания пациента и пропорциональном уменьшении механической составляющей вентиляции легких при исключении признаков выраженного напряжения или декомпенсации кардиореспираторной системы.
Слайд 39Применение методов респираторной терапии
Применение методов респираторной поддержки в интенсивной терапии
и реаниматологии имеет существенные особенности.
Во-первых, ее используют:
- как
меру спасения жизни при крайне тяжелом состоянии больных;
- когда другие способы устранения нарастающей гипоксемии и (или) гиперкапнии неэффективны;
- когда с высокой долей вероятности известно, что ОДН разовьется в ближайшее время (профилактическая или продленная после операции респираторная поддержка).
Слайд 40Применение методов респираторной терапии
Во-вторых, продолжительность респираторной поддержки очень часто исчисляется
не часами, а сутками, неделями, в отдельных наблюдениях месяцами.
Длительная
респираторная поддержка предъявляет высокие требования не только к аппаратуре, но и ко всему медицинскому персоналу.
Слайд 41Применение методов респираторной терапии
В-третьих, методы респираторной поддержки чаще всего применяют
на фоне нарушенного, но сохраненного самостоятельного дыхания, при этом возникает
ряд проблем, например адаптация этих методов к данному больному. От своевременного начала респираторной поддержки во многом зависит ее эффективность.
Слайд 42Принцип респираторной поддержки в интенсивной терапии
– лучше пораньше начать
респираторную поддержку неинвазивным путем (ВВЛ через маску или загубник), чем
довести дело до интубации трахеи, и
лучше ранняя интубация и ИВЛ, чем запоздалое начало респираторной поддержки.
Слайд 44ИВЛ автоматическими респираторами
Автоматические респираторы применяются главным образом для продолжительной
вентиляции легких в отделениях интенсивной терапии и при проведении анестезии.
В настоящее время в мире производится большое количество различных аппаратов для ИВЛ, которые по своим техническим и функциональным характеристикам подразделяются на несколько групп.
Слайд 45ИВЛ автоматическими респираторами
Аппарат может предоставлять возможность проводить вентиляцию легких
в контролируемом одном или нескольких вспомогательных режимах, позволять в широком
диапазоне регулировать частоту вентиляции, дыхательный объем, соотношение фаз дыхательного цикла, давление и скорость газового потока на вдохе и положительное давление в конце выдоха, концентрацию кислорода, температуру и влажность дыхательной смеси.
Слайд 46ИВЛ автоматическими респираторами
Кроме того, аппарат должен иметь встроенный мониторный
блок, контролирующий как минимум возникновение критических ситуаций (разгерметизация дыхательного контура,
падение дыхательного объема, снижение концентрации кислорода).
Некоторые современные аппараты ИВЛ имеют столь разветвленную мониторную систему (включающую газоанализаторы и регистраторы механики дыхания), что позволяют четко контролировать вентиляцию и газообмен, практически не прибегая к помощи лабораторных служб.
Слайд 47Современные режимы ИВЛ можно разделить на следующие группы:
1. Принудительная
(управляемая) вентиляция легких
2. Принудительно-вспомогательная вентиляция легких
3. Вспомогательная вентиляция
легких
4. Адаптивные «интелектуальные» режимы ИВЛ
Слайд 48Принудительная (управляемая) вентиляция легких
CMV, IPPV, A/C, VCV, PCV, BIPAP,
BiLevel. При проведении принудительной (контролируемой) вентиляции дыхательный аппарат практически полностью
замещает функцию внешнего дыхания пациента даже при наличии попыток самостоятельного дыхания больного.
Слайд 49Принудительно-вспомогательная вентиляция легких
SIMV – синхронизированная перемежающаяся принудительная вентиляция, PSIMV
- синхронизированная перемежающаяся принудительная вентиляция с управляемым давлением). При принудительно-вспомогательной
вентиляции часть вдохов является принудительными по объему или давлению, (несмотря на то, что они синхронизированы с попыткой вдоха пациента), а остальные спонтанные вдохи происходят самостоятельно с поддержкой давлением.
Слайд 50Вспомогательная вентиляция легких
(PSV – вентиляция с поддержкой давлением, ASB
– вспомогательное (ассистируемое) спонтанное дыхание, Flow Support – вентиляция с
поддержкой потоком). При вспомогательной вентиляции легких аппарат поддерживает спонтанные попытки вдоха пациента. Принудительные аппаратные вдохи полностью отсутствуют. Основную часть работы дыхания выполняет пациент.
Слайд 51Адаптивные «интелектуальные» режимы ИВЛ
(APV – адаптивная объемная вентиляция, ASV
– адаптивная поддерживающая вентиляция, ATC – автоматическая компенсация сопротивления зндотрахеальной
трубки, PPS – пропорциональная поддержка давлением). Особенностью этих режимов является постоянное интерактивное взаимодействие в системе аппарат- больной с автоматической регулировкой определенных параметров вентиляции для достижения той или иной заданной цели.
Слайд 52Неинвазивная искусственная вентиляция легких (НИВЛ)
В последнее время все большее
распространение получает так называемая неинвазивная искусственная вентиляция легких (НИВЛ).
Под
этим понимают проведение респираторной поддержки без интубации, катетеризации трахеи или трахеостомии.
С этой целью используют носовые и лицевые маски.
Слайд 53Неинвазивная искусственная вентиляция легких имеет ряд преимуществ перед интубацией трахеи:
При
начале респираторной поддержки нет необходимости во введении седативных препаратов и
миорелаксантов, в устранении гортанного рефлекса.
Респираторная поддержка может быть прервана и возобновлена в любое время без каких-либо трудностей и травматичных воздействий.
В дыхательные пути поступает газ, обогретый и увлажненный естественным путем. Больной может питаться через рот и сохраняет возможность общения.
Слайд 54Неинвазивная искусственная вентиляция легких (НИВЛ)
В клинической практике через носовую
маску чаще проводят ИВЛ с управляемым давлением, двухфазную вентиляцию легких,
самостоятельное дыхание с постоянно положительным давлением.
По данным разных авторов условиями эффективности НИВЛ являются:
- полная кооперация больного с медперсоналом;
- стабильная гемодинамика;
- отсутствие выраженной гипертермии;
- отсутствие травмы, операции или анатомических аномалий лицевого скелета, исключающих плотное прилегание маски.
Слайд 55Показания к неинвазивной ИВЛ:
- обострение хронической дыхательной нелостаточности;
-
кардиогенный отек легких;
- остаточное действие наркотических препаратов и миорелаксантов
в раннем послеоперационном периоде;
- ухудшение состояния больного после экстубации трахеи в процессе прекращения длительной ИВЛ (учащение дыхания более 25 в минуту, снижение PaO2 ниже 50 мм.рт.ст. и повышение PaCO2 выше 45 мм.рт.ст.);
- синдром сонного апноэ.






















































![ДИФФЕРЕНЦИАЦИЯ ЗВУКОВ [Л] - [Р]
В СЛОГАХ, СЛОВАХ](/img/thumbs/8747bbe13d20063553fa1f12a186718b-800x.jpg)