Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
САХАРНЫЙ ДИАБЕТ
Содержание
- 1. САХАРНЫЙ ДИАБЕТ
- 2. Сахарный диабет -группа метаболических (обменных) заболеваний, характеризующихся
- 3. Резолюция ООН по сахарному диабетуПринята 21
- 4. Мировые перспективы заболеваемости сахарным диабетом 2007 год
- 5. Сахарный диабет – проблема всех возрастов и
- 6. Классификация сахарного диабетаСахарный диабет 1 типа (инсулинзависимый):
- 7. Углеводный обмен в нормеГлюкоза – источник энергии
- 8. Углеводный обмен в норме
- 9. Что такое сахарный диабет 1 типа?Причина СД1типа
- 10. Что такое сахарный диабет 1 типа?
- 11. Главное звено патогенеза СД 1 типа –
- 12. Стадии патогенеза сахарного диабета 1 типа1. Генетическая
- 13. Патогенез сахарного диабета 1 типа4. Прогрессивное снижение
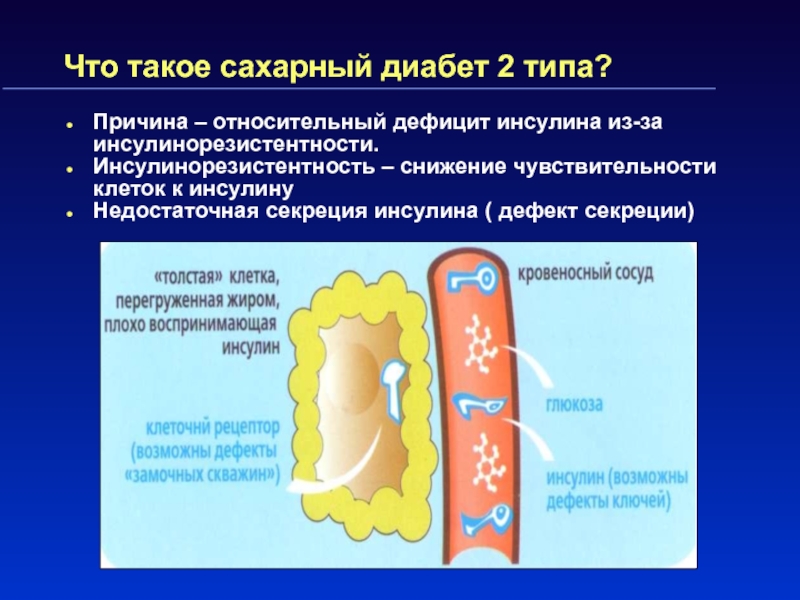
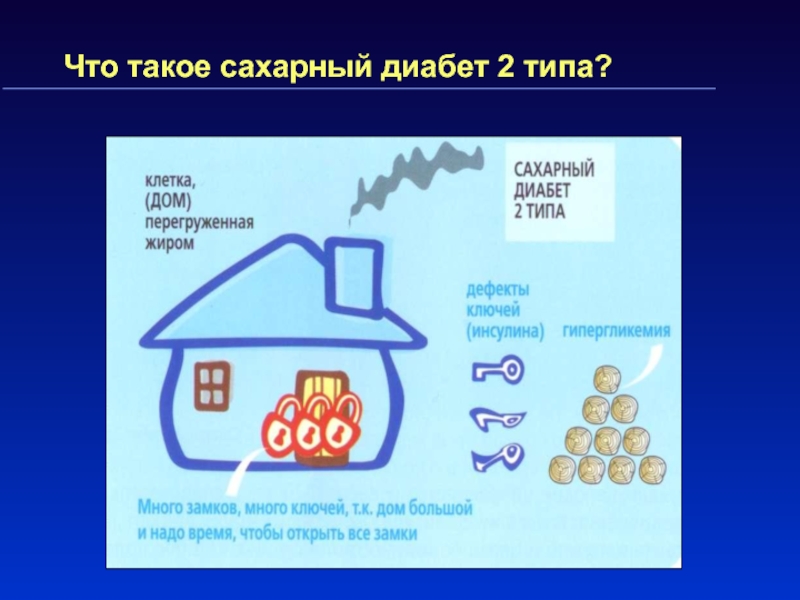
- 14. Что такое сахарный диабет 2 типа?Причина –
- 15. Что такое сахарный диабет 2 типа?
- 16. Этиология и патогенез сахарного диабета 2 типаБольшую
- 17. Усиление липолизаСнижение утилизации глюкозы в мышцах и
- 18. Клиника диабетаКлассические симптомы:1.Полиурия, поллакиурия – гипергликемия приводит к усиленной экскреции глюкозы, вследствие чего резко увеличивается диурез.
- 19. 2. Жажда, полидипсия – употребление большого количества жидкости из- за потери воды.
- 20. 3. Потеря веса. Главные причины- экскреция глюкозы
- 21. Клиника диабетаДругие клинические признаки СД :Сухость кожи
- 22. Клиника диабетаИзбыточный вес, ожирение при СД 2
- 23. Характеристика сахарного диабета I и II типа
- 24. МЕТАБОЛИЧЕСКИЙ СИНДРОМ- Абдоминальное ожирение (ОТ у мужчин
- 25. Осложнения сахарного диабетаДиабетическая ангиопатия – генерализованное поражение
- 26. Макроангиопатии1. Атеросклероз аорты и коронарных артерий. У
- 27. Микроангиопатии1. Диабетическая ретинопатия – поражение сосудов глаз.2.
- 28. Определение степени тяжести диабетаСахарный диабет легкого теченияНет
- 29. Лабораторная диагностика сахарного диабетаОсновывается на обязательном определении
- 30. Лабораторная диагностика сахарного диабетаДиагноз сахарного диабета может
- 31. Лабораторная диагностика сахарного диабетаПоказания к проведению перорального
- 32. Лабораторная диагностика сахарного диабетаПротокол проведения перорального глюкозотолерантного
- 33. Лабораторная диагностика сахарного диабетаИнтерпретация результатов перорального глюкозотолерантного
- 34. Лабораторная диагностика сахарного диабетаЕсли через 2 часа
- 35. Лабораторная диагностика сахарного диабетаУ больных сахарным диабетом,
- 36. Лабораторная диагностика сахарного диабета Гликозилированный гемоглобин
- 37. Лабораторная диагностика сахарного диабетаКетонурия, или ацетонурия (кетонемия)Кетоновые
- 38. Лабораторная диагностика сахарного диабетаМикроальбуминурия (МАУ) и протеинурия-
- 39. Лабораторная диагностика сахарного диабетаОпределение аутоантител к островковым
- 40. Принципы лечения сахарного диабета 1 типа1. Диетотерапия2.
- 41. Лечение сахарного диабета 1 типаПрименение инсулинов в
- 42. Области инъекций инсулина
- 43. Инсулиновые помпы
- 44. Лечение сахарного диабета 2 типа Принципы
- 45. Поэтапное управление СД 2 типа.
- 46. «Инсулинотерапия- потеря времени и средств если не проводить самоконтроль» Элиот Джослин
- 47. Диабетический кетоацидоз и кетоацидотическая комаОсновная причина –
- 48. Слайд 48
- 49. Диабетический кетоацидоз и кетоацидотическая комаКлиническая картина:- нарастающая
- 50. Диабетический кетоацидоз и кетоацидотическая комаОсновные принципы лечения:
- 51. Гипогликемии и гипогликемическая комаОсновная причина – избыток
- 52. Гипогликемии и гипогликемическая комаКлиническая картина:Адренергические симптомы: Тахикардия,
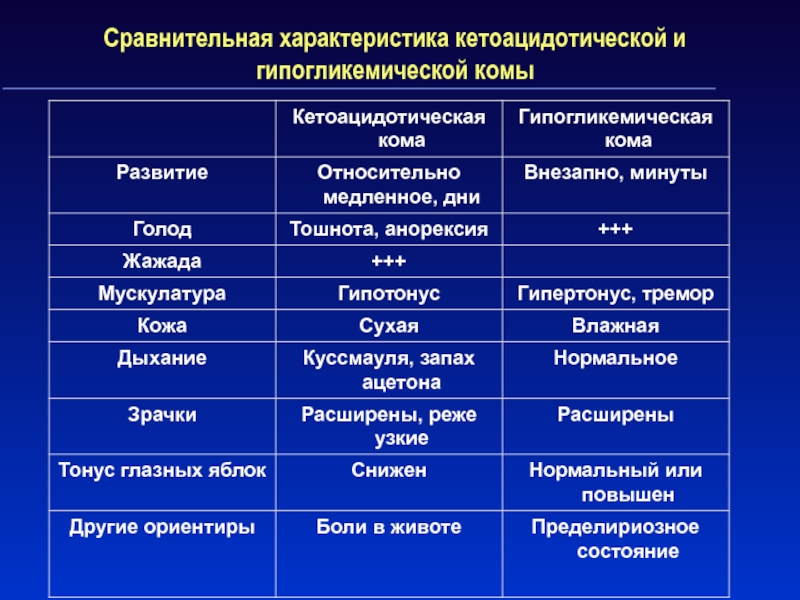
- 53. Сравнительная характеристика кетоацидотической и гипогликемической комы
- 54. Элиот Джослин – «Русская тройка»
- 55. Слайд 55
- 56. Скачать презентанцию
Сахарный диабет -группа метаболических (обменных) заболеваний, характеризующихся гипергликемией, которая является результатом дефектов секреции инсулина, действия инсулина или обоих этих факторов.
Слайды и текст этой презентации
Слайд 2Сахарный диабет -
группа метаболических (обменных) заболеваний, характеризующихся гипергликемией, которая является
результатом дефектов секреции инсулина, действия инсулина или обоих этих факторов.
Слайд 3 Резолюция ООН по сахарному диабету
Принята 21 декабря 2006г. на
61 сессии ассамблеи
« Сахарный диабет приобрёл черты неинфекционной эпидемии и
является 4-м заболеванием после ВИЧ, туберкулёза и малярии, которое представляет реальную угрозу для человека» Слайд 4Мировые перспективы заболеваемости сахарным диабетом
2007 год -246 млн. больных
в мире
К 2025 году ожидается – 380 млн.
В России в
настоящее время – 9,6 млн. Слайд 5Сахарный диабет – проблема всех возрастов и стран!
Каждую 21
секунду появляется новый больной сахарным диабетом
У больных сахарным диабетом:
Инсульт –
каждые 12 минутСлепота – каждые 90 минут
Инфаркт – каждые 19 минут
Гемодиализ – каждые 90 минут
Ампутации нижних конечностей
каждые 19 минут
Слайд 6Классификация сахарного диабета
Сахарный диабет 1 типа (инсулинзависимый): аутоимунный и идиопатический
Сахарный
диабет 2 типа (инсулиннезависимый)
Гестационный ( возникает во время беременности)
Другие типы
сахарного диабета :- генетические дефекты функции β-клеток
- генетические дефекты в действии инсулина
- болезни экзокринной части поджелудочной железы
- эндокринопатии (болезнь Иценко-Кушинга, тиреотоксикоз, акромегалия)
- Диабет, индуцированный лекарствами и химикалиями
(β-адреноблокаторы, глюкокортикостероиды, мочегонные, оральные контрацептивы)
- Диабет, индуцированный инфекциями
- необычные формы иммуно-опосредованного диабета
- генетические синдромы, сочетающиеся с сахарным диабетом
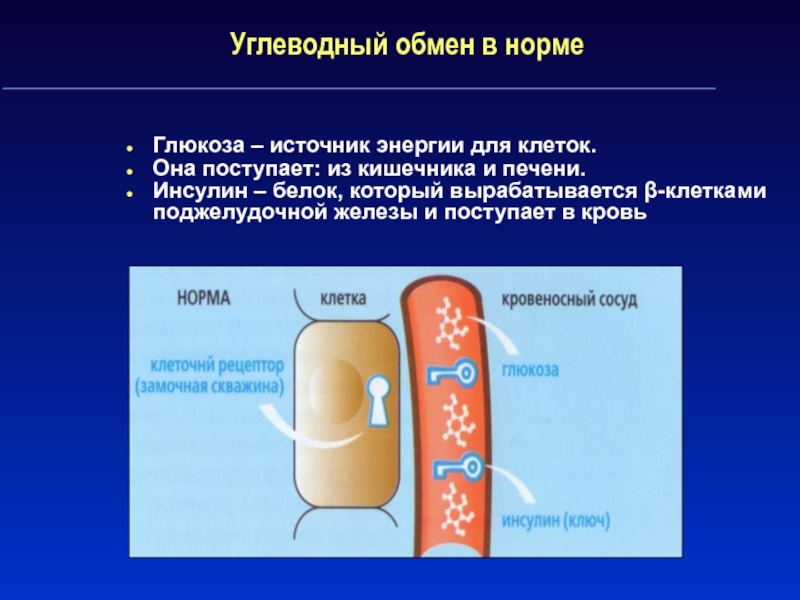
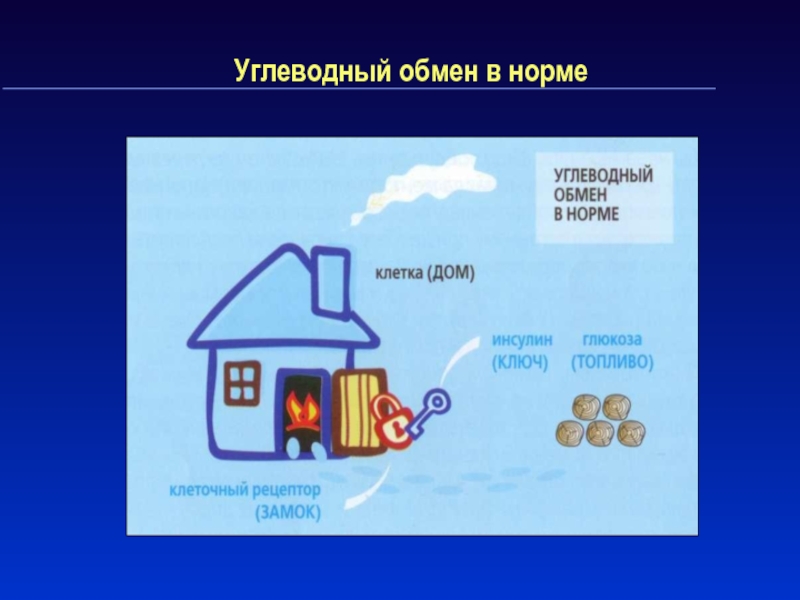
Слайд 7Углеводный обмен в норме
Глюкоза – источник энергии для клеток.
Она поступает:
из кишечника и печени.
Инсулин – белок, который вырабатывается β-клетками поджелудочной
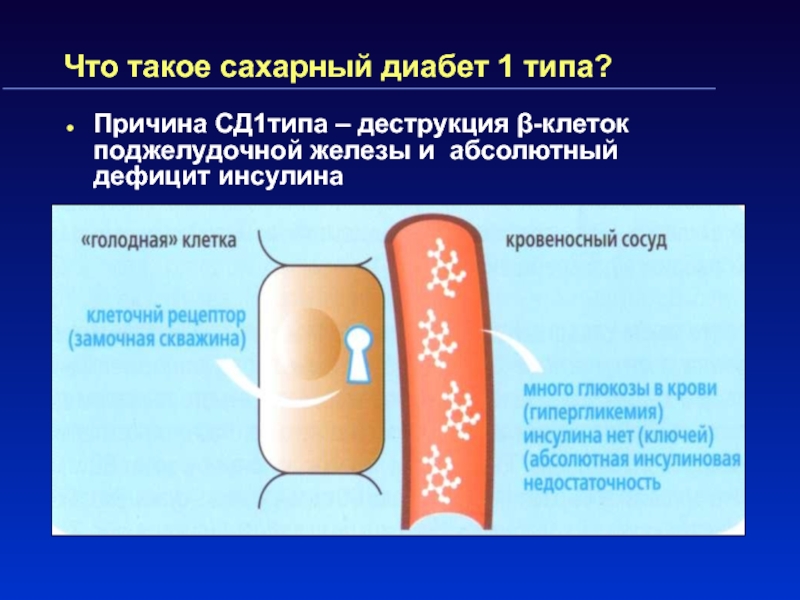
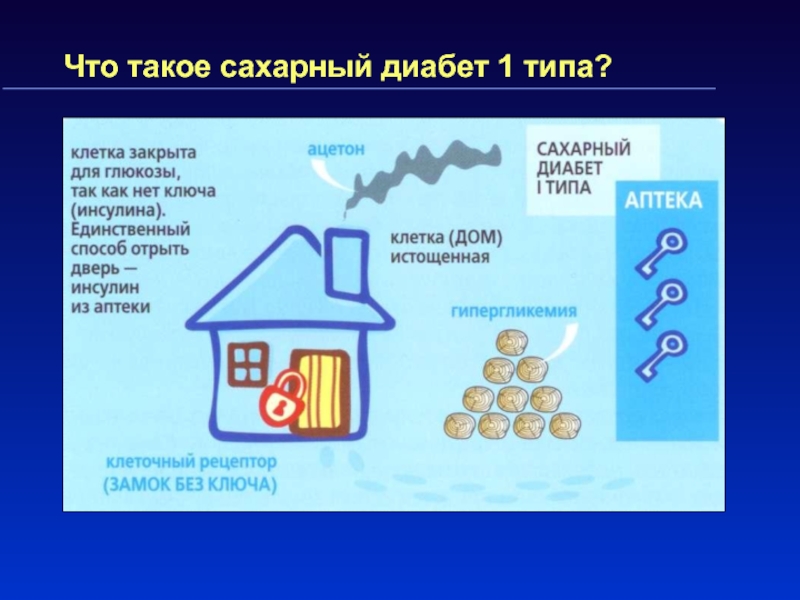
железы и поступает в кровьСлайд 9Что такое сахарный диабет 1 типа?
Причина СД1типа – деструкция β-клеток
поджелудочной железы и абсолютный дефицит инсулина
Слайд 11Главное звено патогенеза СД 1 типа – разрушение - клеток.
Разрушение может быть вызвано следующими причинами:
1. Вирусными инфекциями – вирусы
краснухи, паротита, Коксаки, энцефаломиелита, цитомегаловирусы. Для СД 1 типа характерна сезонность заболеваемости – увеличение заболеваемости приходится на зимне- осенние месяцы с пиком в октябре и январе.
2. Внешними факторами, такими как:
токсические вещества, избирательно поражающие - клетки( препараты диазоксид, аллоксан)
некоторые продукты питания (коровье молоко, в частности его компонент «белок говяжьего альбумина», который поступает в организм ребёнка при искусственном вскармливании; различные продукты копчения. В данном случае компоненты этих продуктов питания могут выступать в качества антигена.
Слайд 12Стадии патогенеза сахарного диабета 1 типа
1. Генетическая предрасположенность, обусловленная наличием
определённых антигенов HLA- системы.
2. Инициация аутоиммунных процессов в - клетках
островков под влиянием выше перечисленных факторов. На этой стадии - клетки становятся аутоантигенами, что вызывает развитие ответной аутоиммунной реакции организма.3. Образование антител к - клеткам, инсулину, развитие аутоиммунного инсулита.
Слайд 13Патогенез сахарного диабета 1 типа
4. Прогрессивное снижение секреции инсулина стимулированной
глюкозой.
5. Клинически явный диабет: появление симптомов СД. Эта стадия развивается
когда происходит деструкция и гибель 85-90% клеток.6. Полная деструкция - клеток. Абсолютное отсутствие инсулина и С- пептида.
Слайд 14Что такое сахарный диабет 2 типа?
Причина – относительный дефицит инсулина
из-за инсулинорезистентности.
Инсулинорезистентность – снижение чувствительности клеток к инсулину
Недостаточная секреция
инсулина ( дефект секреции)Слайд 16Этиология и патогенез сахарного диабета 2 типа
Большую роль (большую, чем
при СД1 типа) играет наследственность. Риск заболеть у детей если
болен отец составляет 50%, если больна мать – 35%.Генетическая предрасположенность реализует себя при следующих условиях:
переедание
малоподвижный образ жизни
ожирение, особенно абдоминального типа
возраст более 40 лет
беременность
стресс
смена образа жизни.
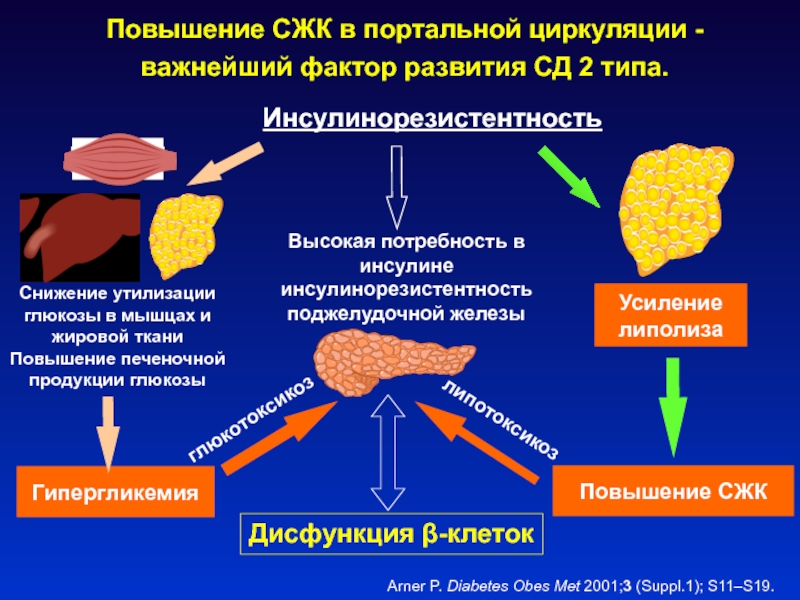
Слайд 17Усиление липолиза
Снижение утилизации глюкозы в мышцах и жировой ткани Повышение
печеночной продукции глюкозы
Гипергликемия
Инсулинорезистентность
Дисфункция -клеток
Высокая потребность в инсулине инсулинорезистентность поджелудочной железы
Повышение
СЖКглюкотоксикоз
липотоксикоз
Повышение СЖК в портальной циркуляции - важнейший фактор развития СД 2 типа.
Arner P. Diabetes Obes Met 2001;3 (Suppl.1); S11–S19.
Слайд 18Клиника диабета
Классические симптомы:
1.Полиурия, поллакиурия – гипергликемия приводит к усиленной экскреции
глюкозы, вследствие чего резко увеличивается диурез.
Слайд 203. Потеря веса. Главные причины- экскреция глюкозы (с ней теряются
калории) и полиурия. Потеря веса, признак патогмоничный для СД1 типа,
при СД 2 типа обычно наблюдается избыточный вес.Слайд 21Клиника диабета
Другие клинические признаки СД :
Сухость кожи и слизистых из-за
потери воды.
Повышенный аппетит(полифагия), иногда булимия. Связано с тем, что глюкоза,
находясь в крови не поступает в клетки.Повышенная утомляемость, слабость, снижение работоспособности – связано с электролитными нарушениями и невозможностью поступления глюкозы в клетку.
Слайд 22Клиника диабета
Избыточный вес, ожирение при СД 2 типа.
Кожный зуд- генерализованный
или местный (во влагалище у женщин).
Характерны частые инфекции, такие
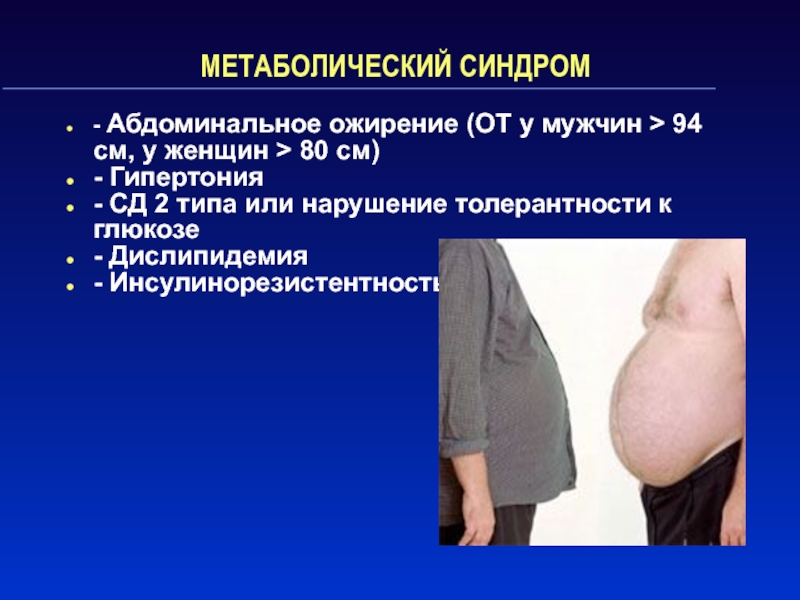
как кандидоз, фурункулёз, инфекции мочевых путей, частые пневмонии.Слайд 24МЕТАБОЛИЧЕСКИЙ СИНДРОМ
- Абдоминальное ожирение (ОТ у мужчин > 94 см,
у женщин > 80 см)
- Гипертония
- СД 2 типа или
нарушение толерантности к глюкозе- Дислипидемия
- Инсулинорезистентность
Слайд 25Осложнения сахарного диабета
Диабетическая ангиопатия – генерализованное поражение сосудов при сахарном
диабете.
Микроангиопатии – поражение мелких сосудов – чаще при сахарном диабете
1 типаМакроангиопатии – поражение крупных сосудов – в основном при сахарном диабете 2 типа
Слайд 26Макроангиопатии
1. Атеросклероз аорты и коронарных артерий. У больных СД чаще
развивается ИБС, а ИМ в 2 раза чаще, чем у
лиц не страдающих диабетом. Причём характерны безболевые формы ишемии.2. Атеросклероз церебральных артерий – ОНМК, атеросклеротическая энцефалопатия.
3. Атеросклероз периферических артерий, в т.ч. артерий нижних конечностей, что осложняется некрозом и гангреной ног.
Слайд 27Микроангиопатии
1. Диабетическая ретинопатия – поражение сосудов глаз.
2. Диабетическая нефропатия –
её морфологическая основа нефросклероз почечных артерий. Её основные проявления: протеинурия,
артериальная гипертония и пргрессирующая почечная недостаточность, которая ведёт к уремии и смерти.3. Микроангиопатия нижних конечностей – приводит к развитию язв и гангрены ног.
Слайд 28Определение степени тяжести диабета
Сахарный диабет легкого течения
Нет микро- и макрососудистых
осложнений
Сахарный диабет средней степени тяжести
Диабетическая ретинопатия, непролиферативная стадия (ДР
1)Диабетическая нефропатия на стадии микроальбуминурии
Диабетическая полинейропатия
Сахарный диабет тяжелого течения
Диабетическая ретинопатия, препролиферативная или пролиферативная стадия
Диабетическая нефропатия, стадия протеинурии или хронической почечной недостаточности
Автономная полинейропатия
Макроангиопатии:-Постинфарктный кардиосклероз;-Сердечная недостаточность;-Состояние после инсульта или преходящего нарушения кровообращения;-Окклюзионное поражение нижних конечностей
Слайд 29Лабораторная диагностика сахарного диабета
Основывается на обязательном определении концентрации глюкозы в
плазме крови.
Нормальные значения гликемии:
1. Плазма венозной крови:
Натощак – 4,0-6,1 ммоль/л
Через
2 часа после приёма пищи или проведения теста толерантности к глюкозе < 7,8 ммоль/л2. Цельная капиллярная кровь:
Натощак – 3,3-5,5 ммоль/л
Через 2 часа после приёма пищи или проведения теста толерантности к глюкозе < 7,8 ммоль/л
Слайд 30Лабораторная диагностика сахарного диабета
Диагноз сахарного диабета может быть установлен при
положительных результатах одного из следующих тестов:
1. Клинические симптомы диабета (полиурия,
полидипсия, снижение массы тела) и случайное повышение глюкозы в плазме и капил. крови ≥ 11,0 ммоль/л2. Уровень глюкозы крови натощак ≥ 7,1 ммоль/л
(капиллярная > 6,1 ммоль/л )
3. Глюкоза плазмы венозной крови (капиллярной) через 2 часа после нагрузки глюкозой ≥ 11,0 ммоль/л
Слайд 31Лабораторная диагностика сахарного диабета
Показания к проведению перорального глюкозотолерантного теста (ПТТГ):
1.Индекс
массы тела > 25 кг/м²
2. Нарушенная гликемия натощак
3. В случайно
взятой пробе уровень глюкозы ≥ 11,0 ммоль/л, а натощак значения нормальные, симптомы сахарного диабета отсутствуют.4. Глюкоза плазмы натощак ≥ 7,0 ммоль/л, симптомы сахарного диабета отсутствуют
Слайд 32Лабораторная диагностика сахарного диабета
Протокол проведения перорального глюкозотолерантного теста (ПТТГ):
за
3 дня до теста свободная диета (содержание углеводов более 150
г в день),Обычная физическая активность
Пробу проводят натощак – отсутствие приёма пищи в течение 8-14 часов
Во время проведения пробы запрещается курить
Проводят забор крови натощак. Затем, в течение 5 мин пациент принимает 75 г глюкозы, растворённой в 250-300 мл воды. Для детей расчёт 1.75 г глюкозы на 1 кг массы тела.
Через 2 часа проводят повторный забор крови
Слайд 33Лабораторная диагностика сахарного диабета
Интерпретация результатов перорального глюкозотолерантного теста (ПТТГ):
1. При
нормальной толерантности к глюкозе гликемия через 2 часа < 7,8
ммоль/л2. Повышение концентрации глюкозы в плазме крови через 2 часа после нагрузки глюкозой > 7,8 ммоль/л, но < 11.1 ммоль/л свидетельствует о нарушенной толерантности к глюкозе
3. Содержание глюкозы через 2 часа после нагрузки глюкозой > 11.1 ммоль/л позволяет установить предварительный диагноз «сахарный диабет».
Слайд 34Лабораторная диагностика сахарного диабета
Если через 2 часа после нагрузки глюкозой
в плазме венозной крови глюкоза < 7,8 ммоль/л, а натощак
от 6,1 до 7,0 ммоль/л – «нарушенная гликемия натощак»Нарушенная гликемия натощак и нарушение толерантности к глюкозе рассматриваются как стадии преддиабета при сахарном диабете 2 типа.
На этих стадиях при своевременной терапии возможно обратное развитие заболевания !
Слайд 35Лабораторная диагностика сахарного диабета
У больных сахарным диабетом, получающих инсулинотерапию, контроль
компенсации диабета рекомендуется осуществлять с помощью проведения гликемического профиля:
7
определений в течение дня, в том числе до и через 90 минут после завтрака, до и через 90 минут после обеда, до и через 90 минут после ужина и перед сном.Определение уровня глюкозы в моче:
Глюкозурия появляется при декомпенсации сахарного диабета – при уровне глюкозы выше 8,8 ммоль/л.
Глюкозурия с нормальной концентрации глюкозы в крови встречается при: беременности, нефритах, ферментной тубулопатии.
Слайд 36Лабораторная диагностика сахарного диабета
Гликозилированный гемоглобин (HbA1c) –
гемоглобин, в
котором молекула глюкозы конденсируется с β-концевым валином и В-цепью молекулы
HbA.Является интегрированным показателем компенсации углеводного обмена на протяжении 60-90 дней.
Нормальный уровень - 4-6%
По рекомендациям ВОЗ определение содержания гликизилированного гемоглобина у больных сахарным диабетом следует проводить 1 раз в 3 месяца.
Его значения определяют тактику лечения, коррекцию доз сахароснижающих препаратов.
Слайд 37Лабораторная диагностика сахарного диабета
Кетонурия, или ацетонурия (кетонемия)
Кетоновые тела: β-гидроксимасляная, ацетоуксусная
кислота, ацетон.
Наличие в крови и моче кетоновых тел свидетельствует о
декомпенсации сахарного диабета, о необходимости изменения режима инсулинотерапии.Чаще встречается при сахарном диабете 1 типа.
Другие патологические состояния, сопровождающиеся кетонемией и кетонурией:
Алкогольный кетоацидоз, инфекционные заболевания с высокой лихорадкой, голодание, диета с высоким содержанием жира
Слайд 38Лабораторная диагностика сахарного диабета
Микроальбуминурия (МАУ) и протеинурия
- экскреция альбумина от
20 до 200 мкг/мин или выше
(от 30 до 300
мкг в сутки)Появление микроальбуминурии свидетельствует о начальной форме диабетической нефропатии
Определение содержания инсулина и С-пептида в сыворотке крови
С-пептид – белок, который образуется на этапе синтеза инсулина. Его концентрация эквивалентна количеству инсулина, синтезируемого β-клетками.
Определение уровня инсулина и С-пептида в сыворотке крови и С-пептида в моче позволяет точно оценить функциональное состояние β-клеток и в сомнительных случаях отличить СД 1 типа от СД 2 типа.
При СД 1типа инсулин и С-пептид значительно снижены или не определяются.
При СД 2 типа уровень инсулина и С-пептида нормальный или повышен.
Слайд 39Лабораторная диагностика сахарного диабета
Определение аутоантител к островковым клеткам, к инсулину,
к глутаматдекарбоксилазе
подтверждает диагноз СД 1типа и
даёт основание начать лечение диабета ещё в доклиническом периоде. Слайд 40Принципы лечения сахарного диабета 1 типа
1. Диетотерапия
2. Физические нагрузки
3. Инсулинотерапия
Рекомендации
по диете:
Исключить легкоусвояемые углеводы (сахар, мёд, кондитерские изделия, варенье, сладкие
напитки)Ограничение насыщенных жирных кислот – до 10%
Считать в хлебных единицах (ХЕ) следующие продукты: зерновые, жидкие молочные продукты, картофель, кукурузу, фрукты и другие.
1ХЕ = 12,5 г углеводов
Физические нагрузки – повышают чувствительность к инсулину и снижают уровень гликемии.
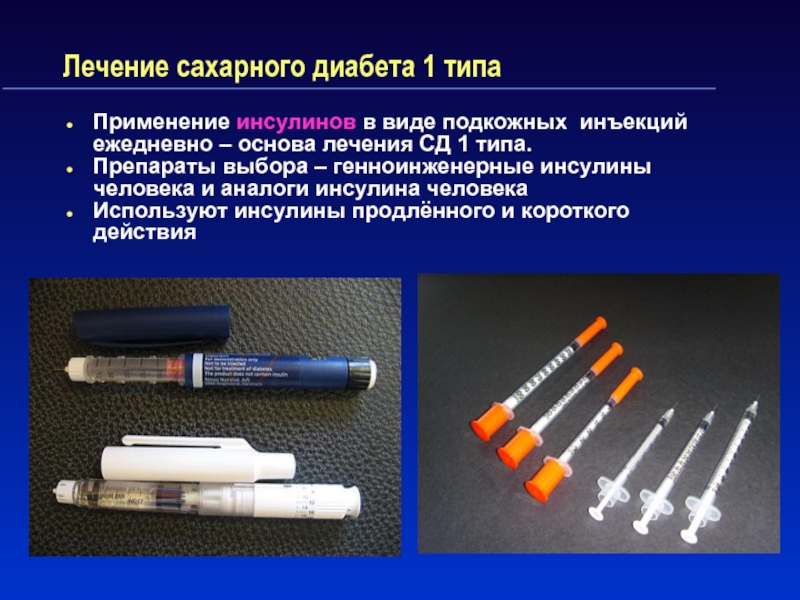
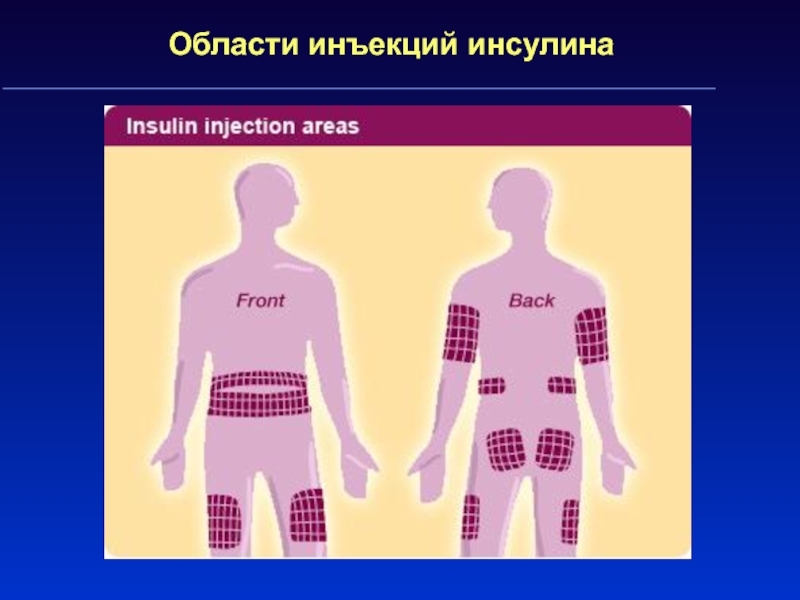
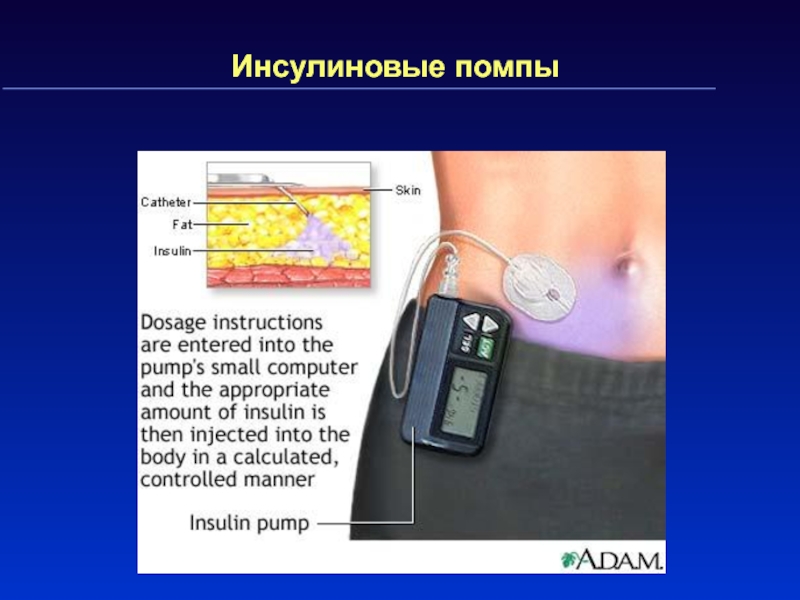
Слайд 41Лечение сахарного диабета 1 типа
Применение инсулинов в виде подкожных инъекций
ежедневно – основа лечения СД 1 типа.
Препараты выбора –
генноинженерные инсулины человека и аналоги инсулина человека Используют инсулины продлённого и короткого действия
Слайд 44Лечение сахарного диабета 2 типа
Принципы лечения
1. Диета с
ограничением легкоусвояемых углеводов
2. Физические нагрузки
3. Таблетированные сахароснижающие препараты
4. Инсулин
Таблетированные сахароснижающие препараты1. Стимулируют секрецию инсулина поджелудочной железой: производные сульфонилмочевины и меглитиниды
2. Снижают инсулинорезистентность мышечной и жировой ткани: бигуаниды и тиазолидиндионы
3. Замедляют всасывание глюкозы в кишечнике:
Ингибиторы α- глюкозидазы
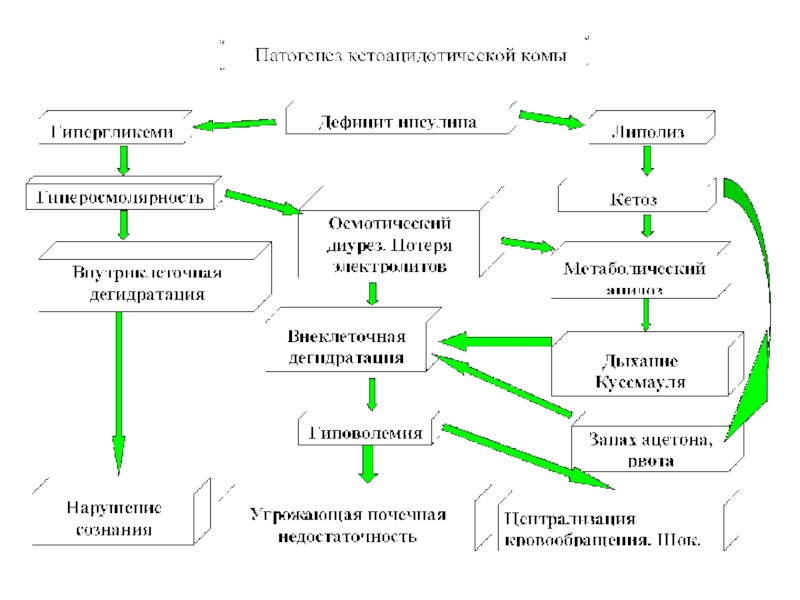
Слайд 47Диабетический кетоацидоз и кетоацидотическая кома
Основная причина – абсолютная или выраженная
относительная инсулиновая недостаточность.
Провоцирующие факторы:
1. Нарушения режима лечения:
- Пропуск или
самовольная отмена инсулина пациентами- Ошибки в назначении или введении дозы инсулина
- Введение просроченного или неправильно хранившегося инсулина
2. Интеркуррентные заболевания:
- Острые воспалительные процессы
- Обострения хронических заболеваний
- Инфекционные болезни
3. Недостаточный контроль и самоконтроль уровня глюкозы крови
4. Хирургические вмешательства, травмы. беременность
Слайд 49Диабетический кетоацидоз и кетоацидотическая кома
Клиническая картина:
- нарастающая сухость во рту
и жажда
- полиурия, жажда
- слабость, адинамия, сонливость
- головная боль
- отсутствие
аппетита, тошнота, рвота- запах ацетона в выдыхаемом водухе
- одышка, впоследствии дыхание Куссмауля
- потеря сознания
« абдоминальный синдром» - клиника «острого живота»
ОАК: лейкоцитоз
ОАМ: глюкозурия, кетонурия, протеинурия
Биохимический анализ крови: гипергликемия > 14 ммоль/л, гиперкетонемия, повышение азота мочевины. Может быть повышение креатинина, снижен К.
Кислотно-щелочное равновесие: декомпенсированный метаболический ацидоз - рН >7,3
Слайд 50Диабетический кетоацидоз и кетоацидотическая кома
Основные принципы лечения:
1. Борьба с
дегидратацией и гиповолемией
2. Устранение инсулиновой недостаточности
3. Восстановление электролитного баланса
4. Лечение
сопутствующих заболеваний Слайд 51Гипогликемии и гипогликемическая кома
Основная причина – избыток инсулина в организме,
связанный с недостатком поступления углеводов извне ( с пищей) или
из эндогенных источников (продукция глюкозы печенью), а также при ускоренной утилизации глюкозы.Провоцирующие факторы:
Нарушение диеты ( пропуск своевременного приёма пищи или недостаточное содержание в ней углеводов
Передозировка инсулина или препаратов сульфонилмочевины
Физические нагрузки Нарушение фукции печени и почек
Отсутствие при себе легкоусвояемых углеводов для незамедлительного купирования у себя лёгкой гипогликемии
Слайд 52Гипогликемии и гипогликемическая кома
Клиническая картина:
Адренергические симптомы:
Тахикардия, мидриаз, дрожь, бледность
кожи, усиленная потливость, тошнота, сильный голод, беспокойство, агрессивность.
Нейроглюкопенические симптомы:
Слабость, снижение
концентрации внимания, головная боль, головокружение, страх , дезориентация, речевые, зрительные , поведенческие нарушения, нарушение координации движений, спутанность сознания, возможны судороги, преходящие парезы и параличи, комаАнализ крови: Гликемия ниже 2,8 ммоль/л, при коме – ниже 2,2 ммоль/л