Слайд 1Сахарный диабет
Лекция
С.А.Турдиалиева
Слайд 2Сахарный диабет (краткие исторические сведения)
К. Цельс (ок.10 г. н. э.)
дал первое клиническое описание СД
В 20 г. н. э.
Аретий впервые предложил термин «диабет», что в переводе с греч. означает «протекать, проходить сквозь».
В 1869 г. Пауль Лангерганс описал инсулярные клетки поджелудочной железы.
В 1874 г. А. Куссмауль впервые описал одышку при диабетической ацетонемии (дыхание Куссмауля).
Русский ученый Л. Соболев в 1900-1901 гг. предположил, что островки Лангерганса вырабатывают гормон, регулирующий углеводный обмен.
Название инсулин дал Д. де Мейер в 1909 г. (от лат. Insula – островок).
Слайд 3
Пауль Вильгельм Генрих Лангерганс
(1847-1888 гг.)
Слайд 4Сахарный диабет (краткие исторические сведения)
В 1921г Фредерик
Бантинг и Чарлз Бест на кафедре профессора Мак-Леода выделили инсулин
из поджелудочной железы.
1923г – Бантинг и Дж. Мак-Леод получили Нобелевскую премию в области медицины за открытие инсулина .
1923г -было осуществлено первое введение инсулина больному сахарным диабетом
1956г. - Появились первые сахароснижающие таблетки (преп. сульфонилмочевины).
1970г. – Внедрение в клиническую практику высокоочищенных препаратов инсулина
Слайд 5Сахарный диабет (краткие исторические сведения)
1980г – появились инсулиновые
шприц-ручки
1990г – широкое распространение в мире инсулиновых помп
1998г. –
программа трансплантации бета клеток человека в США и Канаде
2006г. Начало применения ингаляционного инсулина в США
Слайд 6Краткие анатомо-физиологические сведения
Поджелудочная железа состоит из 2-х функционально различных
частей: экзокринной и эндокринной. Эндокринная часть представлена группами эпителиальных клеток
– инсулоцитов или панкреатических островков (островки Лангерганса).
В островковом эпителии выделяют 5 типов клеток: А-клетки, В-клетки, Д-клетки, Д1-клетки, РР-клетки.
А-клетки (альфа-клетки) вырабатывают глюкагон, составляют 20-25% . Функция – стимулирует глюконеогенез, протеолиз, липолиз, секрецию инсулина ß-клетками. Является контринсулярным гормоном.
В-клетки (бета-клетки) секретируют инсулин и составляют основную массу клеток островка (70-75%). Универсальный гормон, обеспечивающий поступление глюкозы в инсулинзависимые ткани.
Слайд 7Краткие анатомо-физиологические сведения
Д-клетки (дельта-клетки) вырабатывают соматостатин и составляют 5-10% .
Соматостатин подавляет секрецию большинства известных гормонов, экзокринную функцию поджелудочной железы
и моторику кишечника.
РР- клетки вырабатывают панкреатический полипептид. Являются потенциальными ингибиторами панкреатической секреции.
Слайд 9Сахарный диабет
Инсулин образуется в бета-клетках поджелудочной железы. Предшественником гормона является
проинсулин, состоящий из А-, В- и С пептидных цепочек. Проинсулин
подвергается протеолитическому расщеплению с образованием С-пептида и инсулина, которые поступают в везикулы, а в дальнейшем, под влиянием различных стимулов, выделяются в кровь. Часть гормона находится в крови в связанном состоянии (имммунореактивный инсулин), а другая – связывается с белками плазмы.
Слайд 10Сахарный диабет
Основным стимулятором секреции инсулина является глюкоза.
Главное
действие инсулина заключается в усилении транспорта глюкозы через клеточную мембрану
в инсулинзависимых тканях (печень, мышцы, жировая ткань).
Слайд 11Сахарный диабет
Инсулин - анаболический гормон, усиливающий синтез белков и липидов.
Инсулин стимулирует транспорт аминокислот через клеточную мембрану и синтез белка,
а также тормозит процессы протеолиза. Роль инсулина в липидном обмене определяется активацией процесса синтеза жиров и, напротив, подавлением липолиза.
К инсулиннезависимым тканям (в которых обмен глюкозы происходит без непосредственного участия инсулина) относятся почечная и нервная ткань, эндотелий сосудов, хрусталик, эритроциты.
Слайд 12Определение
Сахарный диабет – группа метаболических (обменных) заболеваний, характеризующихся гипергликемией, которая
является результатом дефектов секреции инсулина, действия инсулина или обоих этих
факторов (ВОЗ, 1999).
Слайд 13Эпидемиология
Распространенность заболевания – около 5% населения земли
СД стоит на 4-м
месте среди всех причин смерти
Каждые 15-20 лет число больных с
СД удваивается
Доля СД 2-го типа в мире достигла 95% от всех людей с диабетом
Слайд 15Сахарный диабет
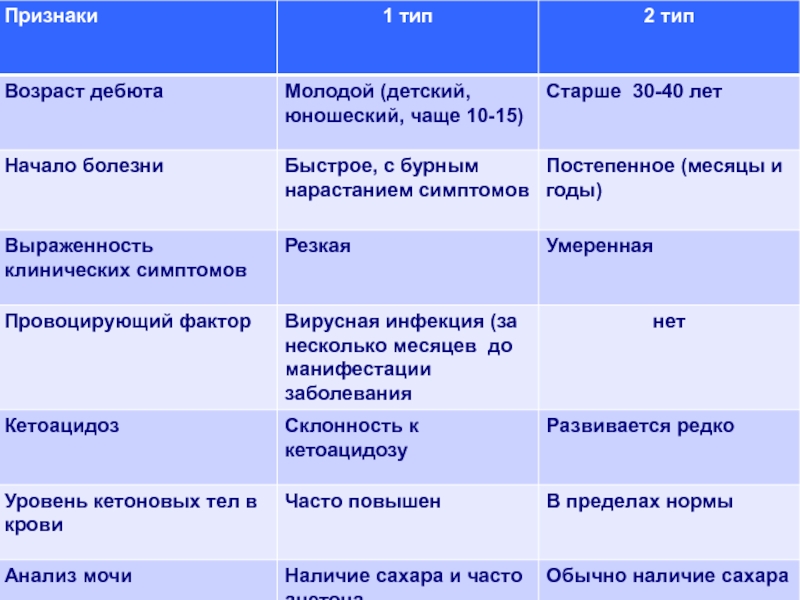
Причина СД 1 типа – прогрессирующая деструкция и гибель
бета-клеток поджелудочной железы с прогрессирующим уменьшением секреции инсулина. Для СД
1 типа характерна абсолютная инсулиновая недостаточность.
Главные причины СД 1 типа:
Наследственный фактор (наследственная предрасположенность);
Вирусная инфекция (краснуха, эпид. паротит, грипп);
Аутоиммунный механизм
Слайд 16Сахарный диабет
Причина СД 2 типа – инсулинрезистентность периферических тканей и
прогрессирующая дисфункция бета-клеток с нарушением секреции инсулина
Главные факторы риска СД
2 типа:
Наследственная предрасположенность;
Ожирение
Слайд 17Сахарный диабет 1 типа – аутоиммунное заболевание генетической природы, при
котором длительно текущие реакции клеточного и гуморального иммунитета приводят к
деструкции β-клеток и развитии абсолютной инсулиновой недостаточности.
СД 2 типа – это нарушение углеводного обмена, вызванное преимущественной инсулинорезистентностью и относительной инсулиновой недостаточностью или преимущественным дефектом секреции инсулина с инсулинорезистентностью или без нее.
Слайд 18Симптомы сахарного диабета
Жажда, полиурия
Учащенное мочеиспускание
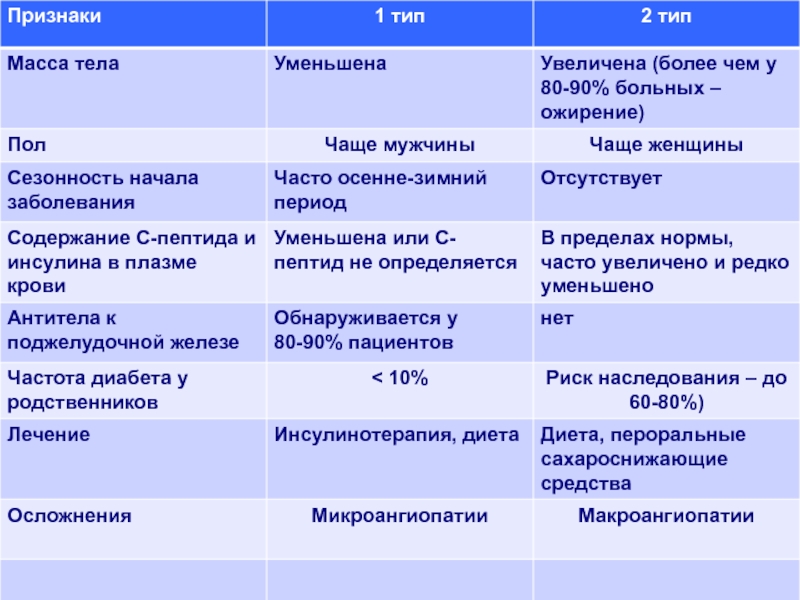
Снижение массы тела
Ухудшение зрения
Снижение работоспособности
Инфекции мочевых
путей, грибковое поражение кожи, фурункулез, пиодермия
Слайд 19Симптомы сахарного диабета
Тошнота и боли в животе, вплоть до картины
острого живота (псевдоперитонит)
Судорожное сокращение мышц
Кожный зуд
Нарушение менструального цикла
Снижение либидо
Дегидратация
Слайд 20Симптоматика сахарного диабета 1 типа
Для СД 1 специфичными являются жалобы:
на похудание (нередко значительное)
выраженную слабость, сонливость, снижение работоспособности.
в
начале заболевания иногда отмечается повышенный аппетит, который затем может сменяться анорексией на фоне развития кетоацидоза. Появляется запах ацетона изо рта, тошнота, рвота, нередко боли в животе, тяжелое обезвоживание и заканчивается развитием коматозного состояния.
СД 1, как правило, манифестирует остро, анамнез заболевания в большинстве случаев составляет несколько месяцев. В ряде случаев первым проявлением СД 1 является прогрессирующее нарушение сознания вплоть до комы на фоне сопутствующих заболеваний, как правило инфекционных или острой хирургической патологии.
Слайд 21Симптоматика сахарного диабета 2 типа
Для СД 2 не характерна общая
слабость;
Постепенное начало заболевания;
Пациенты, как правило, сохраняют хорошую трудоспособность, у
них нормальный, а чаще повышенный аппетит.
Нередко диагноз СД 2 устанавливается дерматологами (хронические гнойничковые процессы, липоидный некробиоз, фурункулез), урологами (хронические инфекции мочевых путей, окулистами (хронический коньюнктивит, катаракта), гинекологами.
В большинстве случаев пациенты имеют избыточную массу тела или ожирение
Заболевание манифестирует после 40 лет
имеется позитивный семейный анамнез по СД 2.
При СД 2 сохраняется остаточная продукция инсулина, диабетический кетоацидоз и кетоацидотическая кома для него нехарактерны.
Слайд 22Сахарный диабет
Основное проявление сахарного диабета – нарушения углеводного обмена и
хроническая гипергликемия с поражением различных органов и функциональных систем.
Наиболее
характерно поражение глаз, почек, сердечно-сосудистой системы и периферической нервной системы.
Слайд 23Ключевым критерием в диагностике СД является уровень глюкозы крови (гликемия),
в частности уровень гликемии натощак.
Гликемия натощак означает уровень глюкозы перед
завтраком после предварительного голодания > 8 ч.
Постпрандиальная гликемия – это уровень глюкозы крови через 2 часа после приема пищи ( от слова prandium (лат.)-завтрак, трапеза, еда.
ОГТТ – оральный глюкозотолерантный тест. Проводится в случаях сомнительных значений гликемии для уточнения диагноза. При этом гликемия определяется до и через 2 ч после пероральной нагрузки глюкозой.
У здорового человека уровень гликемии натощак 3,3-5,5 ммоль/л; через 2 часа после еды – до 7,8 ммоль/л.
Слайд 24Нарушения углеводного обмена:
Если уровень гликемии натощак между 5,5 –
6,1 ммоль/л, больным проводится глюкозотолерантный тест. Больному, независимо от его
массы тела дают 75 г глюкозы. Определяют уровень глюкозы натощак и через 2 часа после приема глюкозы. Если уровень гликемии через 2 часа не больше 7,8, а натощак 5,5- 6,1 ммоль/л – нарушение гликемии натощак.
При уровне гликемии натощак 5,5-6,1, а при глюкозотолерантном тесте через 2 часа после приема глюкозы уровень сахара > 7,8, но <11,1 – нарушение толерантности к глюкозе.
Если уровень глюкозы натощак > 6,1 ммоль/л в 2-3-х исследованиях, больше 11,1 ммоль/л через 2 часа после приема пищи, а при произвольном измерении вне зависимости от приема пищи больше или равен 11,1 ммоль/л – сахарный диабет.
Слайд 25Гликированный гемоглобин
Гемоглобин, находясь в растворе глюкозы, присоединяет к своей белковой
части молекулы глюкозы. Эта реакция необратима. Количество гликированного белка пропорционально
концентрации глюкозы и длительности инкубации. Уровень гликированного гемоглобина (HbA Ic ) в эритроцитах человека является показателем состояния углеводного обмена за предшествующие 90-120 дней.
Слайд 26Диагностика СД
В 2011г ВОЗ одобрила возможность использование HbА 1с для
диагностики СД.
Нормальным считается уровень HbА 1с до 6%
В качестве
диагностического критерия СД выбран уровень HbА 1с ≥ 6,5%
Слайд 27Критерии диагностики СД :
1. HbA1C > 6.5%.
2. Уровень глюкозы
плазмы натощак (голодание не менее 8 часов), больший или равный
7,0 ммоль/л.
3. Уровень глюкозы плазмы в ОГТТ >11,1 ммоль/л.
4. Глюкоза плазмы > 11,1ммоль/л, выявленная в любое время у пациентов с симптомами СД.
Слайд 28С-пептид
По уровню С-пептида можно косвенно судить об инсулинсекретирующей возможности
β–клеток поджелудочной железы у больных СД. Концентрация С-пептида в сыворотке
крови здоровых людей варьирует от 0,5 до 3 нмоль/л. Уровень С-пептида натощак менее 0,4 нмоль/л с высокой вероятностью свидетельствует о манифестации СД 1.
Слайд 29Осложнения СД
Острые (неотложные состояния – кетоацидоз, гипогликемия)
Хронические («поздние») сосудистые и
неврологические осложнения (микро- и макроангиопатии)
Слайд 30Острые осложнения СД
Для СД 1 специфична кетоацидотическая кома. При
СД 2 может развиться преходящий кетоз, но кетоацидотическая кома в
силу всегда имеющейся собственной продукции инсулина практически не развивается.
Гиперосмолярная кома – редкое, но специфичное осложнение СД 2.
Лактацидотическая кома встречается относительно редко, в основном при неадекватном лечении СД 2.
Гипогликемия и гипогликемическая кома могут осложнять сахаропонижающую терапию обоих типов СД.
Слайд 31Хронические осложнения СД
Хронические («поздние») осложнения СД – поражение органов-мишеней из-за
длительной гипергликемии.
К поздним осложнениям относятся:
Диабетическая макроангиопатия – атеросклероз коронарной, церебральной и периферической локализации.
Диабетическая микроангиопатия – поражение микроциркуляторного русла (почечные клубочки и сетчатка глаза)
Слайд 32Хронические осложнения СД
К диабетическим макроангиопатиям относятся:
Ишемическая болезнь сердца (ИБС, инфаркт
миокарда)
Цереброваскулярная болезнь (ЦВБ, нарушения мозгового кровообращения)
Хронические облитерирующие заболевания периферических артерий
(гангрена и ампутация стопы).
Слайд 33Хронические осложнения СД
Диабетическая микроангиопатия – генерализованное поражение микроциркуляторного русла (артериолы,
капилляры, венулы) во всех органах и тканях организма.
К диабетическим
микроангиопатиям относятся:
Поражение глаз (диабетическая ретинопатия)
Поражение почек (диабетическая нефропатия)
Слайд 34Диабетическая ретинопатия
Диабетическая ретинопатия – сосудистое поражение сетчатки глаз при
СД 1 и 2 типов.
Стадии прогрессирования диабетической ретинопатии:
Непролиферативная стадия.
Препролиферативная
стадия.
Пролиферативная стадия.
Терминальная стадия.
Слайд 35 Диабетическая нефропатия – это поражение клубочкового аппарата почек вследствие диабетической
микроангиопатии, терминальная стадией которой характеризуется развитием хронической почечной недостаточности.
Классификация
диабетической нефропатии
Стадия микроальбуминурии
Стадия протеинурии
Стадия хронической почечной недостаточности
Слайд 36Поражение нижних конечностей
Поражение нижних конечностей может быть проявлением:
Диабетической нейропатии
Диабетической
макроангиопатией нижних конечностей
Диабетическая нейропатия:
- Сенсорная форма –
боль в дистальных отделах стоп, усиливающаяся ночью, а также онемение, жжение или похолодание стоп, парестезии.
- Моторная форма проявляется слабостью в ногах при ходьбе
- Вегетативная нейропатия – ортостатическая гипотензия, тахикардия в покое, гастропарез и диарея:
Слайд 37Поражение нижних конечностей
Диабетическая макроангиопатия (атеросклероз) артерий нижних конечностей
Симптомы -
перемежающаяся хромота: боль в мышцах голеней или бедер, возникающая после
прохождения определенной дистанции.
Синдром диабетической стопы
Синдром диабетической стопы – инфекция, язва и/или деструкция глубоких тканей, связанная с нарушением иннервации и снижением магистрального кровотока в артериях нижних конечностей
Слайд 38Синдром диабетической стопы. Язва стопы
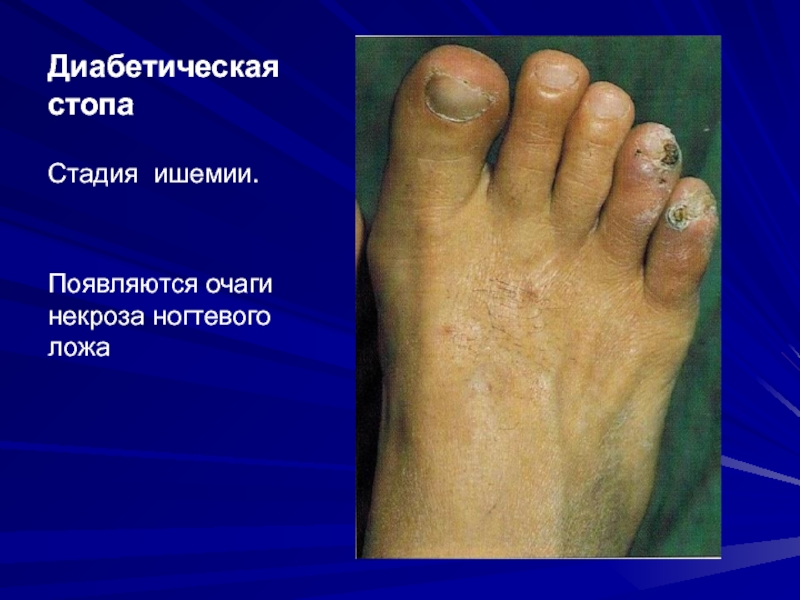
Слайд 40Диабетическая стопа
Стадия ишемии.
Появляются очаги некроза ногтевого ложа
Слайд 41Диабетическая стопа: стадия ишемии. Развивается сухая гангрена
Слайд 42Степень тяжести СД
CД легкого течения диагностируется при отсутствии макро-
и микроангиопатии.
СД средней степени тяжести – при наличии диабетической
непролиферативной ретинопатии, нефропатии на стадии микроальбуминурии, нейропатии.
Тяжелый СД – диагностируется при наличии и микро-, и макроангиопатий.
Слайд 43Формулировка диагноза:
Сахарный диабет 1 (2) типа.
Диабетические микроангиопатии:
- ретинопатия (указать стадию на левом глазу (OS), на правом
глазу (OD); состояние после лазерфотокоагуляции или оперативного лечения (если оно было) от … г.
- нефропатия (указать стадию)
Диабетическая нейропатия (указать форму)
Синдром диабетической стопы (указать форму)
Диабетические макроангиопатии:
- ИБС (указать форму)
- сердечная недостаточность (указать степень по NYHA)
- цереброваскулярные заболевания
- периферическая ангиопатия (указать тип и стадию)
Артериальная гипертензия (указать степень)
Дислипидемия (если есть)
Сопутствующие заболевания.
Слайд 44Формулировка диагноза:
После формулировки диагноза необходимо указать индивидуальный целевой уровень
гликемического контроля.
Целевой уровень HbA1C
Молодой возраст < 6,5%
Средний < 7,0%
Пожилой
7,5 – 8,0%
Слайд 47Лечение сахарного диабета
Основными принципами и целями лечения СД являются:
компенсация дефицита инсулина;
коррекция гормонально-метаболических нарушений;
предупреждение и лечение поздних
осложнений СД.
Слайд 48Лечение СД 1 типа
Основной метод лечения – инсулинотерапия. Диета имеет
вспомогательное значение.
Показания к инсулинотерапии:
Сахарный диабет 1 типа
Панкреатэктомия;
Невозможность добиться компенсации СД
с помощью диетотерапии при беременности и при ее планировании;
Кетоз, прекома, кома;
Сахарный диабет 2 типа:
- гиперосмолярная и лактат- ацидотическая кома и прекома;
- травмы, большие хирургические операции, острые сосудистые осложнения (инсульт, инфаркт), инфекционные заболевания;
- уровень гликемии натощак более 15 ммоль/л у лиц с предполагаемым СД 2;
- отсутствие стойкой компенсации, несмотря на назначение максимальных доз сахароснижающих препаратов;
- уровень С-пептида в крови ниже 0,2 нмоль/л;
- быстрое прогрессирование поздних осложнений СД.
Слайд 49Препараты инсулина
Инсулины короткого действия (продолжительность действия 4-6 ч)
«Продленные» инсулины. Чаще
всего применяют инсулины «средней продолжительности действия» – с продолжительностью 12-16
ч.
Инсулины ультракороткого действия (Хумалог, Новорапид) – действие начинается сразу после введения и более «резко», чем у обычных «коротких» инсулинов
Беспиковые аналоги продленного инсулина.
Смешанные, или микст-инсулины – содержат инсулин короткого действия и инсулин продленного действия в определенной пропорции.
Слайд 50Средства введения инсулина
Инсулиновые шприцы;
Шприц-ручка;
Дозатор инсулина (инсулиновая помпа)
Слайд 52Техника инъекций инсулина
Инсулин короткого действия должен вводиться за
30 мин до приема пищи (при необходимости - за 10-60
мин).
Инсулин ультракороткого действия (хумалог или наворапид) вводится непосредственно перед приемом пищи, при необходимости – во время или сразу после еды.
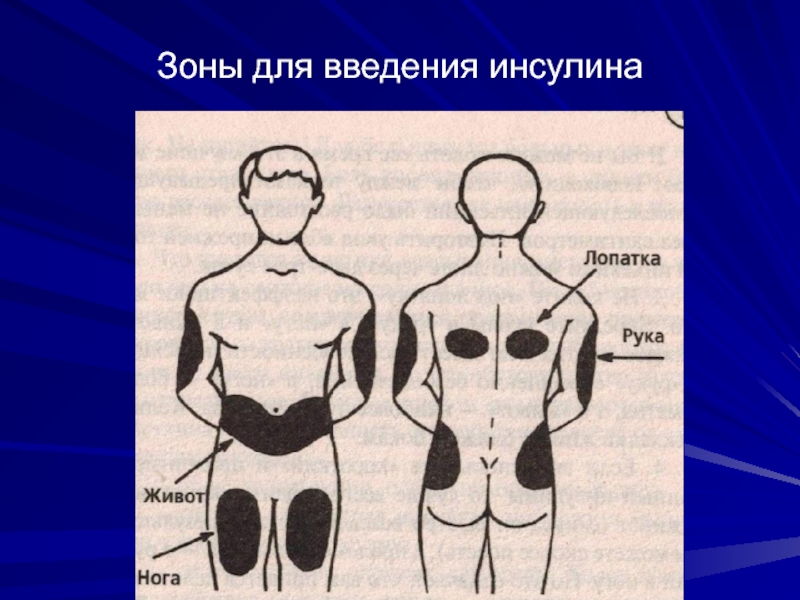
Инъекции инсулина короткого действия рекомендуется делать в подкожную клетку живота, инсулина средней продолжительности действия – бедер или ягодиц.
Инъекции инсулина рекомендуется делать глубоко в подкожную клетчатку через широко сжатую кожу под углом 45 или 90°; в том случае, если подкожно – игла вводится на глубину меньше толщины жирового слоя.
Рекомендуется ежедневная смена мест введения инсулина в пределах одной области в целях предупреждения развития липодистрофии.
Слайд 53Инъекция инсулина в кожную складку
Слайд 55Сахарный диабет 2 типа, лечение
Основные принципы:
Диетотерапия
Физические нагрузки
Пероральные сахароснижающие препараты
Инсулинотерапия
Слайд 56Диета
Является основой лечения при СД 2 типа
Основные принципы:
Исключение быстро всасывающихся
углеводов;
Увеличение количества пищевых волокон (овощи);
Гипокалорийность. Цель – снижение массы тела
на 2-4 кг/мес. Важно не только снизить, но и удержать массу тела: лучшая диета – это та, которую пациент может соблюдать всю жизнь;
Дробность питания
Слайд 57Диета
Группа 1. Продукты без ограничений.
Капуста, цветная капуста,
огурцы, кабачки, баклажаны, перец, стручковая фасоль,
морковь, свекла, репа,
редис, помидоры, зелень, грибы, лук, чеснок, все виды салата
Напитки (чай, кофе) без сахара, минеральная вода.
Слайд 58Диета
Группа 2. Продукты с ограниченным употреблением
Хлеб (черный или белый), крупы
(рис, гречневая, овсяная и др.), картофель, макаронные изделия, кукурузные или
соевые продукты, крекер, сушки (несладкие), нежирное мясо, рыба, кисло-молочные продукты с содержанием жира < 1,5%, сметана < 15%, творог < 5%, масло растительное (1 ст.л. в день).
Слайд 59Диета
Группа 3. Продукты, которые следует исключить из питания: Сахар, мед, фруктовые
соки, сладости, варенье, лимонады на сахаре («Фанта», «Пепси»), натуральный квас,
конфеты, шоколад, мороженое, торты, печенье, сдобная выпечка
Манная каша, картофельное пюре, «разваренные» каши.
Масло сливочное, растительное (в салатах, винегретах), сметана, майонез, сало, сосиски и сардельки, колбасы и паштеты, крпчености, орехи и семечки, сыры, сливки, алкогольные напитки, сыры >30% жирности, жидкие молочные продукты > 1,5% жирности
Слайд 60Диета
СД 2 типа
Физические нагрузки при регулярном приеме оказывают сахароснижающее действие,
усиливают действие сахароснижающих препаратов, помогают снижать массу тела
Основные принципы:
- Регулярность
и длительность,
Постепенность увеличения нагрузок
Соответствие физическим возможностям пациента
Предпочтительны регулярные и длительные нагрузки (прогулки, велосипед, плавание, танцы)
Слайд 61Таблетированные сахароснижающие препараты
Препараты сульфонилмочевины (СМ)- Диабетон, Манинил)
Бигуаниды (Метформин)
Меглитиниды
Тиазолидиндионы
Ингибиторы альфа-глюкозидазы
Инкретины
Слайд 62Острые («ранние») осложнения диабета
К острым осложнениям СД относятся коматозные состояния.
Типы ком при СД:
Гипергликемические:
кетоацидотическая,
гиперосмолярная,
Лактацидотическая,
2. Гипогликемическая
Слайд 63Острые («ранние») осложнения диабета
Кетоацидотическая кома
Провоцирующие факторы:
Отмена инсулина
Интеркуррентные заболевания (инфекции, травмы,
операции)
Поздняя диагностика СД 1 типа
Беременность
Состояние стресса
Слайд 64Острые («ранние») осложнения диабета
Кетоацидотическая кома
Клиническая картина:
- Потеря аппетита, тошнота, рвота;
Жажда,
полиурия;
Головная боль
Слабость, адинамия, сонливость;
Боли в животе (псевдоперитонит)
Слайд 65Острые («ранние») осложнения диабета
Кетоацидотическая кома
Физикальные признаки:
Сухость кожи и слизистых,
Запах ацетона
в выдыхаемом воздухе;
Одышка, дыхание Куссмауля;
Абдоминальный синдром (клиника «острого живота» в
отсутствие заболеваний ЖКТ);
Тонус глазных яблок снижен;
Пульс частый, артериальное давление снижено
Слайд 66Острые («ранние») осложнения диабета
Кетоацидотическая кома
Лабораторные данные:
Выраженная гипергликемия;
Глюкозурия;
Ацетонурия;
Гиперкетонемия
Лейкоцитоз (даже в отсутствие
инфекций)
Слайд 67Гипогликемия
Классические симптомы легкой гипогликемии:
сильный приступообразный голод,
- холодный пот,
- дрожь
в руках,
- сердцебиение,
- головокружение,
- слабость,
- нарушение зрения («туман», двоение в
глазах).
Слайд 68Гипогликемия
Классические симптомы тяжелой гипогликемии – потеря сознания (гипогликемическая кома)
Другие проявления
тяжелой гипогликемии:
- неадекватное поведение,
- изменение настроения (агрессивность),
- спутанность сознания,
- судороги
Слайд 69Гипогликемия
Причины тяжелой гипогликемии:
Грубые ошибки при введении инсулина (н-р, введение двойной
дозы),
Передозировка инсулина или оральных сахароснижающих препаратов,
Введение инсулина с последующим пропуском
очередного приема пищи,
Алкоголь,
Физическая нагрузка
Слайд 70Острые («ранние») осложнения диабета
Гипогликемическая кома
Клиническая картина:
- Внезапная потеря сознания (скорость
развития – намного быстрее других типов ком)
Кожа влажная, нет признаков
обезвоживания;
Гипертонус мышц, возможны тремор, судороги (нет при гипергликемических комах);
Артериальная гипертензия, тахикардия;
Зрачки расширены, тонус глазных яблок не изменен
Лабораторные данные:
Гипогликемия (обычно < 1,5-2 ммоль/л)
Сахар, ацетон в моче отсутствуют
Слайд 71Гипогликемия
Купирование легких гипогликемий:
Принять быстро всасывающиеся углеводы, лучше - в жидком
виде (200-300мл фруктового сока или лимонада). После купирования целесообразно принять
еще примерно 10 г медленно всасывающихся углеводов (1 кусок хлеба, или 2-3 сушки, или 1 яблоко, или 1 стакан молока), для предотвращения рецидива гипогликемии в ближайшие несколько часов.
Слайд 72Гипогликемия
Купирование легких гипогликемий:
Чтобы быстро устранить гипогликемию, пациент, получающий инсулин и
сахароснижающие препараты, должен всегда иметь при себе сахар (6-8 кусков)
или другие средства (сок, 2-3 карамельные конфеты).
N.B Фрукты и шоколад медленно усваиваются!
Слайд 73Гипогликемия
Купирование тяжелых гипогликемий:
Используют:
40% раствор глюкозы в/венно струйно 40-60 мл.
При невозможности
в/венного введения глюкозы – в/м введение 1 мл раствора глюкагона.
При
отсутствии сознания – начать в/венное капельное введение 5% р-ра глюкозы, глюкокортикоидов