Слайд 1
Государственное образовательное учреждение высшего профессионального образования «Сибирский Государственный Медицинский Университет»
Министерство здравоохранения и социального развития Российской Федерации
Лектор:к.м.н., доцент кафедры микробиологии
и вирусологии В. Г. Пехенько
Лекция №3.
ПАТОГЕННЫЕ ПРЕДСТАВИТЕЛИ СЕМЕЙСТВА ЭНТЕРОБАКТЕРИЙ - ВОЗБУДИТЕЛИ ШИГЕЛЛЕЗОВ, САЛЬМОНЕЛЛЕЗОВ. ПАТОГЕННЫЕ КИШЕЧНЫЕ ПАЛОЧКИ. ВОЗБУДИТЕЛИ ХОЛЕРЫ.
Томск-2010 г.
Кафедра микробиологии и вирусологии
Слайд 2Семейство Enterobacteriaceae
Объединяет бактерии, которым присущи следующие признаки:
Единство морфологии – короткие,
не
образующие спор палочки с
закругленными концами, подвижные
(перитрихии) или неподвижные, не
образующие или образующие капсулы
Отрицательная окраска по Граму
Ферментация глюкозы (и ряда др. углеводов) с образованием кислоты и газа или только газа
Отсутствие протеолитических свойств
Факультативные анаэробы или аэробы
Хорошо растут на обычных питательных средах
Место обитания – кишечный тракт и дыхательные пути
Фекально-оральный (в некоторых случаях – воздушно-капельный) путь заражения
Отсутствие цитохромоксидазы
Каталазопозитивны и оксидазаотрицательны
Восстанавливают нитраты в нитриты
Хемоорганотрофы
Слайд 3Насчитывает более 30 родов и более 100 видов
Наиболее важными для
патологии человека являются роды: Escherichia, Shigella, Salmonella, Proteus, Klebsiella, Citobacter,
Enterobacter и др.
Для дифференциации родов используют в основном биохимические свойства
Большое значение для классификации внутри родов и видов имеет изучение антигенного строения. В основу серологической классификации энтеробактерий положено изучение их О-, Н- и К-антигенов
Патогенез поражений определяют энтеротоксин, эндотоксин, факторы
инвазии и адгезии
Семейство Enterobacteriaceae
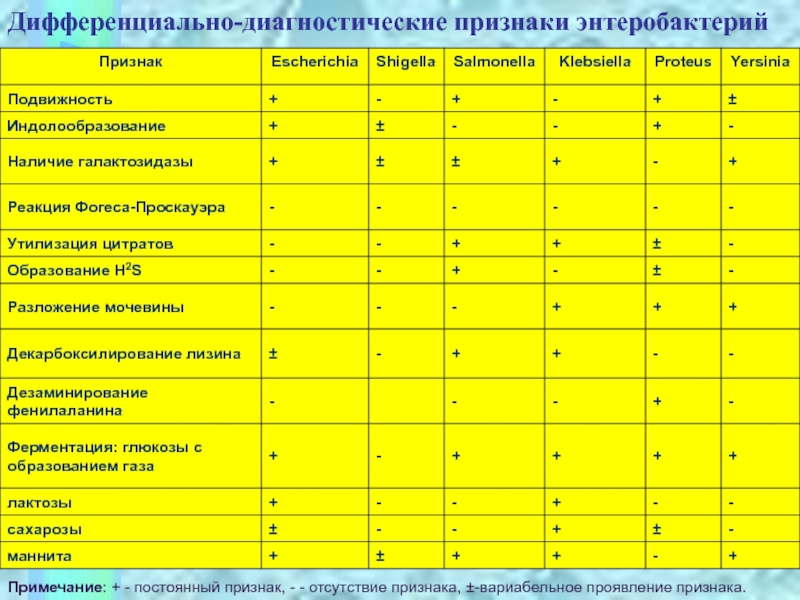
Слайд 4+
Примечание: + - постоянный признак, - - отсутствие признака, ±-вариабельное
проявление признака.
Дифференциально-диагностические признаки энтеробактерий
Слайд 5Эшерихиозы
Основной представитель рода Escherichia
– E. coli
– был впервые обнаружен и выделен немецким педиатром Т. Эшерихом
в 1885 г.
Ключевые признаки этого рода: перитрихии (или неподвижные) прямые палочки, размером1,1-1,5 х 2,0-6,0 мкм.
Ферментируют лактозу с образованием кислоты и газа.
Каталазопозитивны и оксидазаотрицательны
Эшерихии – основная аэробная микрофлора кишечника, вызывающие обширную группу заболеваний человека – под названием эшерихиозы.
Основное медицинское
значение имеет
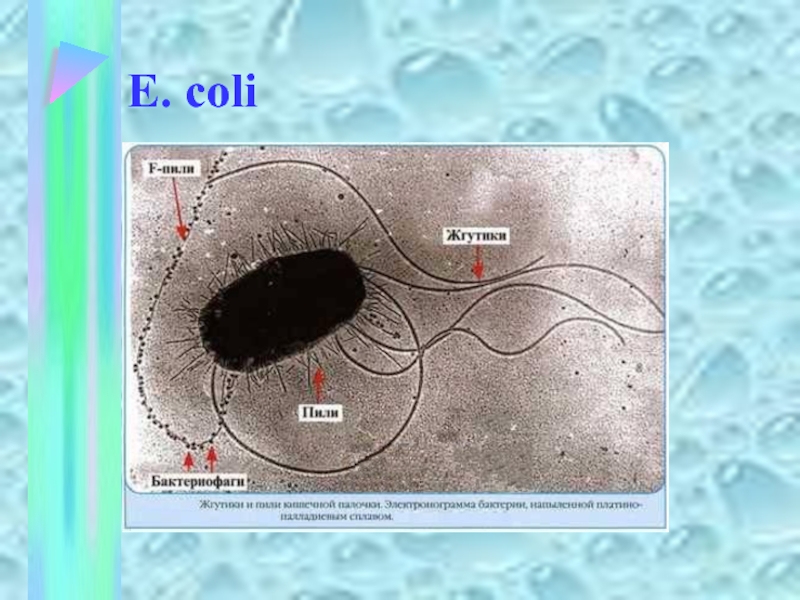
Кишечная палочка - E. coli.
Жгутик кишечной
палочки
Слайд 6E. coli
Кишечная палочка вызывает различные гнойные заболевания: гнойные воспаления, септицемии,
диареи.
Морфологические и культуральные свойства:
E. coli короткие подвижные палочки.
Факультативные анаэробы.
Хорошо растут на простых питательных средах – образуют круглые, выпуклые, полупрозрачные колонии. Рост на бульоне – диффузное помутнение.
Температурный оптимум для роста 370 С, растет в диапазоне от 10 до 45 0 С,
оптимальная рН 7,2-7,5.
На среде Эндо – темно-малиновые с металлическим блеском колонии.
Слайд 8E. coli
Кишечная палочка ферментирует с образованием кислоты и газа: глюкозу,
лактозу, маннит, арабинозу, галактозу, образует индол, не образует H2S.
Восстанавливает нитраты
в нитриты, дает положительную реакцию с МR и отрицательную – Фогеса-Проскауэра.
Биохимические свойства:
Слайд 9
E. coli является представителем нормальной микрофлоры кишечного тракта всех млекопитающих,
птиц, рептилий и рыб. Поэтому для выяснения вопроса, какие варианты
E. coli и почему вызывают эшерихиозы, потребовалось изучить антигенное строение, разработать серологическую классификацию, необходимую для идентификации патогенных серовариантов, и выяснить, какими факторами патогенности они обладают.
У E. coli обнаружен 171 вариант О-антигенов, 57 вариантов Н-антигенов и 90 вариантов поверхностных (капсульных) К-антигенов.
АГ-характеристика диареегенных E. coli включает в себя номер О и Н-АГ.
E. coli
Антигенная структура:
Слайд 11
Факторы адгезии и колонизации: Обнаружено три варианта фактора колонизации:
-CFA/I-CFA/VI –
они имеют фимбриальную структуру;
-EAF – интимин – белок наружной мембраны.
-Adhesion
Henle-407 – фимбриальные структуры.
Все они кодируются плазмидными генами.
Помимо них описаны и другие факторы колонизации, в роли которых могут выступать также бактериальные липополисахариды.
Факторы инвазии: С их помощью EIEC и EHEC, например, проникают в эпителиоциты кишечника, размножаются в них и вызывают их разрушение. Роль факторов инвазии выполняют белки наружной мембраны.
Экзотоксины: Известно два типа экзотоксинов:
-Цитотонины (стимулируют гиперсекрецию клетками кишечника жидкости, нарушают водно-солевой баланс, приводят к диарее).
-Цитотоксины (обусловливают разрушение клеток эндотелия капилляров и стенки кишечника).
Энедотоксины-липополисахариды: Являются причиной эндотоксикоза.
E. coli
Факторы патогенности диареегенных E. coli :
Слайд 12
По этиологическим признакам:
энтеропатогенные (ЭПКП),
энтеротоксигенные
(ЭТКП),
энтероинвазивные (ЭИКП),
энтерогеморрагические (ЭГКП),
энтероадгезивные (ЭАКП).
По форме заболевания:
гастроэнтеритические,
энтероколитические,
гастроэнтеро-колитические,
генерализованные (коли-сепсис, менингиты, пиелонефриты, холециститы).
По тяжести течения:
лёгкие,
средней тяжести,
тяжёлые.
Эшерихиозы
Клиническая классификация эшерихиозов,
разделяет их на следующие
группы:
Слайд 13Эшерихиозы
Патогенез
Резервуар и источник инфекции – человек- больной или носитель.
Большую
эпидемическую опасность представляют больные; среди них наиболее опасны больные эшерихиозами,
вызванными ЭПКП и ЭИКП, менее – больные эшерихиозами, обусловленными ЭТКП, ЭГКП и ЭАКП.
Период контагиозности источника зависит от свойств возбудителя. При эшерихиозах, вызванных ЭТКП и ЭГКП, больной заразен только в первые дни болезни, при заболеваниях, обусловленных ЭИКП и ЭПТК, - 1-2 нед (иногда до 3 нед).
Носители выделяют возбудитель непродолжительное время, причём дети – более длительно.
Слайд 14Механизм передачи - фекально-оральный.
Пути передачи - пищевой, водный и
бытовой. По данным ВОЗ, заражение ЭТКП и ЭИКП чаще происходит
пищевым путём, а ЭПКП - бытовым. Среди пищевых продуктов преобладают молочные изделия (нередко творог), готовые мясные блюда, напитки (компот, квас и др.), салаты из варёных овощей. В детских коллективах, а также в больничных условиях возбудитель может распространяться через предметы ухода, игрушки, руки матерей и персонала. При энтерогеморрагических эшерихиозах заражение людей происходит при употреблении в пищу недостаточно термически обработанного мяса, а также сырого молока. Описаны вспышки заболеваний, связанные с употреблением гамбургеров. Водный путь передачи эшерихиозов наблюдают реже; опасно интенсивное загрязнение открытых водоёмов в результате сброса необезвреженных хозяйственно-бытовых и сточных вод, особенно из инфекционных больниц.
Патогенез
Эшерихиозы
Слайд 15Естественная восприимчивость к эшерихиозам достаточно высокая, однако она варьирует в
разных возрастных группах населения.
Перенесённое заболевание оставляет нестойкий группоспецифический иммунитет.
Заболевание
распространено повсеместно.
Патогенез
Эшерихиозы
Слайд 16
ЭПКП главным образом вызывают заболевание у детей раннего возраста с
поражением преимущественно тонкой кишки. Заболеваемость обычно регистрируют в виде вспышек
в ДДУ и больницах. Возбудители передаются, как правило, контактно- бытовым путём – через руки взрослых (родильниц и персонала) и различные предметы (шпатели, термометры и др.). Также известны пищевые вспышки инфекции, в основном при искусственном вскармливании детей раннего возраста.
Патогенез поражений обусловлен адгезией бактерий к эпителию кишечника и повреждением микроворсинок, но не инвазией в клетки.
Инкубационный период длится несколько дней. Основные клинические проявления - диарея, рвота, выраженный синдром интоксикации и быстрой дегидратации. Возможно развитие септического процесса.
ЭПКП поражают и взрослых; в этих случаях клиническая картина заболевания часто напоминает сальмонеллёз.
Эшерихиозы
Патогенез
Слайд 17
ЭИКП - возбудители дизентериеподобных заболеваний у детей старше 1 года
и взрослых.
Обычно больные выделяют бактерии в течение 1 нед;
возбудитель передаётся через воду и пищу.
Эпидемический процесс дизентериеподобных эшерихиозов протекает, как правило, в виде групповых заболеваний и вспышек при употреблении заражённой воды и пищи.
Заболевания отличает летне-осенняя сезонность.
ЭИКП подобно шигеллам проникают и размножаются в клетках эпителия кишечника. Как и шигеллы, они неподвижны и часто не способны ферментировать лактозу. Повреждение эпителия способствует увеличению всасывания в кровь эндотоксина бактерий.
Инкубационный период продолжается 1-3 дня, заболевание начинается остро с умеренными проявлениями синдрома интоксикации – головной болью, слабостью, повышением температуры тела от субфебрильной до высокой, ознобом. Вскоре присоединяются схваткообразные боли в животе, возникает диарея, в испражнениях возможны патологические примеси - слизь и даже прожилки крови. У отдельных больных возможны тенезмы и ложные позывы. При пальпации живота определяют болезненность по ходу толстой кишки и часто в околопупочной области. Заболевание протекает в лёгкой, стёртой, иногда среднетяжёлой формах в течение нескольких дней.
Эшерихиозы
Патогенез

Слайд 18
ЭТКП - возбудители холероподобных заболеваний у детей в возрасте до
2 лет и взрослых. Эти возбудители широко распространены в странах
с жарким климатом и плохими санитарно- гигиеническими условиями. Чаще регистрируют спорадические, реже групповые заболевания. От больных бактерии выделяют 7-10 дней. Заражение происходит через воду и пищу.
Факторы патогенности ЭТКП - пили-, или фимбриальные, факторы, облегчающие адгезию к эпителию и способствующие колонизации нижних отделов тонкой кишки, а также определяющие способность к токсинообразованию. Выделяют термолабильный, термостабильный энтеротоксин либо оба этих токсина. Эффект высокомолекулярного термолабильного токсина аналогичен действию токсина холерного вибриона [активация аденилатциклазной системы с образованием циклического аденозин 3',5'- монофосфата (цАМФ) и циклического гуанозинмонофосфата (цГМФ)].
Инкубационный период составляет 1-2 дня. На фоне умеренно выраженных признаков интоксикации и чаще всего нормальной температуры тела возникают схваткообразные боли в эпигастральной и пупочной областях, которые иногда могут отсутствовать. Нарастает тошнота, появляются повторная рвота и обильный жидкий стул энтеритного характера. Эти явления приводят к развитию умеренно выраженной дегидратации, иногда олигурии. В условиях тропиков в клинических проявлениях болезни возможно развитие лихорадки, озноба, миалгий и артралгий, выраженного обезвоживания.
Эшерихиозы
Патогенез

Слайд 19
ЭГКП поражают преимущественно детей старше года и взрослых, также зарегистрированы
вспышки в домах престарелых. Установлено, что природный биотоп ЭГКП 0157:Н7
- кишечник крупного рогатого скота.
Ведущую роль в патогенезе эшерихиозов, обусловленных ЭГКП, играют шигаподобные токсины двух типов. Под их действием развиваются местные некротические поражения и кровоизлияния. Проникая в кровь, они усиливают токсическое действие ЛПС-комплекса, что может приводить к развитию гемолитико-уремического синдрома и полиорганной недостаточности (ДВС- синдрому, ИТШ, поражению эндотелия сосудов в клубочках почек и ОПН).
Заболевание проявляется умеренной интоксикацией с субфебрильной температурой тела, тошнотой и рвотой, диареей водянистого характера. В более тяжёлых случаях в динамике заболевания на 3-4-й день болезни развиваются интенсивные схваткообразные боли в животе, учащается стул, появляется примесь крови в испражнениях, иногда в значительном количестве. Стул приобретает бескаловый кровянистый или кровянисто-гнойный характер. Клиническая картина заболевания в большинстве случаев купируется самостоятельно в течение 1 нед. Однако у части больных с тяжелым течением (в основном у детей до 5 лет) после прекращения диареи на 7-10-й день болезни может развиться гемолитико-уремический синдром. При этом состоянии характерно сочетание ОПН с гемолитической анемией и тромбоцитопенией. Часто присоединяются церебральные нарушения: судороги мышц конечностей, мышечная ригидность, гемипарезы, сопор и кома. В подобных случаях летальность может достигать 5%.
ЭАКП – прикрепляются к поверхности клеток, клиника поражений аналогична симптомокомплексу сравнительно умеренных шигеллёзов .
Эшерихиозы
Патогенез

Слайд 20Эшерихиозы
Инфекции мочевыводящих путей - полиморфная группа поражений, включающая бессимптомную бактериурию,
циститы и острый пиелонефрит. Клинически проявляются дизурией, частыми позывами на
мочеиспускание, болями в боковых и нижних отделах живота, лихорадкой, реже тошнотой и рвотой. Уропатогенные эшерихии вызывают более 30% госпитальных поражений, обычно происходят из микрофлоры кишечника.
• Клинически бактериемии, вызванные Escherichia coli, не имеют особых патогномоничных признаков. У новорождённых наиболее часто отмечают нарушения терморегуляции, анорексию, респираторный дистресс синдром, апноэ, рвоту, диарею, желтуху, увеличение печени и селезёнки. У взрослых - лихорадку, спутанность сознания, судороги, артериальную гипотёнзию, олиго- и анурию, респираторный дистресс-синдром.
• Менингит. Клинические проявления: лихорадка, сонливость, рвота, диарея, респираторный дистресс-синдром, желтуха и менингеальные симптомы. Летальность достигает 12% у новорождённых, родившихся после физиологических родов, и 35% у новорождённых, относящихся к группе риска. У 20-50% выживших отмечают остаточные неврологические расстройства.
• Инфекции респираторного тракта (пневмония, плеврит, абсцесс лёгкого). Возбудители могут относиться как к патогенным, так и непатогенными штаммам кишечной палочки. Практически всегда носят оппортунистический характер и развиваются лишь у пациентов с иммунодефицитными состояниями.
• У новорождённых (в первую очередь, недоношенных) и детей первых месяцев жизни возможно развитие колибациллярного сепсиса с симптоматикой инфекционно-токсического шока или множественных очагов воспаления в различных органах (пневмония, менингит, инфекция мочевыводящих путей, эндокардит, артрит, остеомиелит и т.д.). Прогноз болезни, даже при современных методах лечения, серьёзный (летальность - 50-85%).

Слайд 21Основана на выделении чистой культуры с последующей идентификацией по ферментативным
и серологическим свойствам.
Биохимическую активность устанавливают с помощью стандартных наборов или
дифференциального ряда.
С чистой культурой ставят РА с поливалентной и моновалентной сыворотками.
Эшерихиозы
Микробиологическая диагностика
Слайд 22Схема бактериологического выделения Е. coli
Слайд 23
Лечение эшерихиозов проводят антибиотиками, действующими на грамотрицательную флору (левомицетин, неомицин
и др.).
Эшерихиозы
Лечение
Слайд 24
Специфическая профилактика не проводится.
Профилактические и противоэпидемические мероприятия при эшерихиозах должны
основываться на материалах постоянного наблюдения за проявлениями эпидемического процесса и
данных микробиологических исследований. Особенно важна настороженность при групповых заболеваниях диареей в больничных условиях, организованных коллективах детей и взрослых, где необходимо осуществлять лабораторную диагностику и устанавливать видовую принадлежность эшерихий.
Профилактика эшерихиозов основана на строгом соблюдении санитарно-гигиенических требований на объектах общественного питания и водоснабжения. Учитывая ведущую роль пищевого пути передачи инфекции, чрезвычайное значение имеют меры, направленные на его прерывание. Особое внимание следует уделять предупреждению заражений и строгому соблюдению санитарно- противоэпидемического режима в детских дошкольных учреждениях, родильных домах и больничных стационарах.
Необходимо прививать гигиенические навыки матерям и персоналу, ухаживающему за младенцами, а также детям более старшего возраста, в том числе в учреждениях системы общественного воспитания и обучения.
Профилактика
Эшерихиозы

Слайд 25Шигеллезы (микробиология дизентерии)
В 1898 г. японский исследователь Kiyoshi Shiga выделил
из испражнений больных бациллу, которая была признана возбудителем бактериальной дизентерии.
В последующие годы были обнаружены и другие возбудители дизентерии: в 1900 г. -С. Флекснером, в 1915 г. – К. Зонне, в 1917 г. –
К . Штуцером и К. Шмитцем, в 1932 г. – Дж. Бойдом, в 1934 г. – Д. Ларджем, в 1943 г. – А. Саксом.
С 1930 г. бациллы, выделяемые от больных дизентерией, официально были объединены в род Shigella, семейство Enterobacteriaceae.
В соответствии с групповыми и типосепцифическими О-антигенами род Shigella подразделяется на 4 вида и включает 44 серотипа:
В подгруппу А (вид Sh. dysenteriae ) включены шигеллы, не ферментирующие маннита. Вид включает в себя 12 серотипов (1-12).
К подгруппе В (вид Sh. flexneri ) относятся шигеллы, обычно ферментирующие маннит. Шигеллы этого вида серологически родственны друг другу: они содержат типоспецифические антигены (I-VI), по которым подразделяются на серотипы (1-6).
К подгруппе С относятся шигеллы, обычно ферментирующие маннит (вид Sh. boydii). Вид включает 18 серотипов (1-18).
В подгруппу D (вид Sh. sonnei) включены шигеллы, обычно ферментирующие маннит и способные медленно (через 24 часа инкубации и позже) ферментировать сахарозу и лактозу. Вид включает 1 серотип.

Слайд 26
Шигеллезы
Морфологические признаки
Слайд 27Шигеллезы
По морфологическим признакам шигеллы не отличимы от других представителей семейства
Enterobacteriaceae. Бактерии дизентерии капсул не имеют, на твёрдых средах образуют
гладкие (S-) и шероховатые (R-) колонии.
S-колонии круглые, куполообразные, гладкие, полупрозрачные в проходящем свете.
R-колонии дизентерии неправильной формы, плоские, тусклые, с шероховатой поверхностью и неровными краями. В жидких средах S-формы дизентерии дают равномерное помутнение, R-формы образуют придонный осадок, среда остаётся прозрачной.
Морфологические
признаки,
культуральные
свойства
Слайд 28Шигеллезы
По сравнению с прочими кишечными бактериями биохимически шигеллы инертны. Все
шигеллы не образуют H2S и не ферментируют лактозу на агаре
Клиглера. Образование индола вариабельно (его образует более половины штаммов S. dysenteriae, S. flexneri и S. boydii). В некоторых случаях определение свойств бактерий на минимальном дифференцирующем ряду может дать ориентировочные представления и о видовой принадлежности.
Наименьшей ферментативной активностью обладает S. dysenteriae (палочка Григорьева-Шига-Крузе). Бактерии ферментируют лишь глюкозу без газообразования. Поскольку они не разлагают маннит, а другие виды его ферментируют, они также известны как маннит-негативные шигеллы.
S. flexneri (палочка Флекснера) не ферментирует лактозу, дульцит и ксилозу; почти все палочки образуют индол. Бактерии 6-й серологической группы (также известные как шигеллы Манчестер и Ньюкасл) образуют небольшое количество газа при ферментации глюкозы и других сбраживаемых углеводов.
Весьма сходной биохимической активностью обладают и S. boydii, но они также ферментируют ксилозу, дульцит и арабинозу (обычно в первые 24 ч). Некоторые шигеллы Бойда также способны ферментировать мальтозу (на 6-20-е сутки), что имеет практическое значение при идентификации культур.
S. sonnei не ферментируют сорбит и дульцит, не образуют индол, но расщепляют ксилозу и арабинозу, что сближает их с шигеллами Бойда. Отличительная особенность — способность расти при 45 С, ферментировать рамнозу, а также лактозу и сахарозу в более поздние сроки.
Биохимические свойства

Слайд 29Шигеллезы
Известны термостабильные и термолабильные антигены. Определение антигенной структуры возбудителя дизентерии,
проводят для окончательной идентификации бактерий.
Термолабильные антигены дизентерии (включающие К-антигены,
сходный с К-антигеном эшерихий) обнаружены у всех шигелл (за исключением бактерий Флекснера и Зонне). Они способны маскировать О-Аг и тем самым блокировать агглютинацию бактерий О-антисыворотками (действие снимают кипячением в течение 1 ч).
Термостабильные О-антигены дизентерии разделяют на типовые и групповые. Соответственно шигеллы разделяют на подгруппы (виды). Серовары и подсеровары обозначают арабскими цифрами (к последним добавляют прописные латинские буквы); серовар-специфичные (типовые) Аг обозначают римскими (I—VI), групповые — арабскими цифрами.
Антигены шигелл
Слайд 30Шигеллезы
Шигеллы Флекснера (подгруппа В) серологически родственны, содержат типоспецифические Аг (I—VI),
по которым их разделяют на 6 сероваров. Также они содержат
групповые Аг, по их составу бактерии разделяют на 5 подсероваров. Кроме того, подгруппа включает два антигенных варианта X и Y, их представители лишены типовых Аг и различаются по групповым Аг. Серовар 6 не имеет подсероваров, но объединяет 3 биовара, разделяющихся по ферментации углеводов.
S. sonnei имеют лишь один серовар, но колонии I и II фаз имеют свои типовые Аг. Для их внутривидового разделения предложено учитывать способность ферментировать мальтозу, рамнозу и ксилозу (выделяют 14 биоваров) либо разделять шигеллы на фаговары по чувствительности к соответствующим бактериофагам.
Для типирования шигелл Флекснера и Зонне также используют способность к образованию бактериоцинов (колициногенотипирование) либо чувствительность к ним (колицинотипирование). Для определения способности к колициногении используют набор эталонных типовых и индикаторных штаммов, предложенный Д. Эбботом и Р. Шенноном, а для определения чувствительности к бактериоцинам — набор колициногенных штаммов П. Фредерика.
Антигенная структура возбудителя дизентерии. Серовары шигелл

Слайд 31Шигеллезы
Классификация бактерий рода шигелл
Слайд 32Шигеллезы
Шигеллы относительно устойчивы к факторам внешней среды и способны длительно
сохраняться на предметах домашнего обихода, в воде они сохраняют свою
жизнеспособность до двух-трех недель, а в высушенном и замороженном состоянии - до нескольких месяцев.
Высокие же температуры, наоборот, способствуют быстрой их гибели: при температуре +60°С - в течение 10 мин, а при кипячении - мгновенно.
Достаточно высокую чувствительность шигеллы проявляют к дезинфицирующим средствам, ультрафиолетовым и прямым солнечным лучам.
Резистентность
Слайд 33Шигеллезы
Важнейшее свойство шигелл, обусловливающее их патогенность, — способность проникать в
эпителий слизистой оболочки толстой кишки и размножаться в нём. Массовая
гибель эпителиальных клеток приводит к появлению дефектов слизистой оболочки и проникновению бактерий в подлежащие ткани. Воспалительная реакция в подслизистой оболочке сопровождается выходом форменных элементов крови в просвет кишечника. Патогенность шигелл обусловливают факторы адгезии, инвазии и устойчивости к действию защитных механизмов, а также способность к токсинообразованию. Гены, кодирующие комплекс вирулентных свойств, расположены в хромосоме и плазмидах.
Плазмиды возбудителя дизентерии
Белки, кодируемые плазмидными генами ipa, inv, vir F и vir G, обеспечивают взаимодействие бактерий дизентерии с клеточными мембранами, проникновение внутрь клеток и их последующее повреждение. Эти же белки определяют способность шигелл покидать фагосомы и длительно находиться в цитоплазме фагоцитов.
Патогенез
Слайд 34Шигеллезы
Цитотоксин шигелл. Токсин Шига
Цитотоксин (токсин Шига) состоит из двух компонентов.
Компонент А вызывает необратимое нарушение синтеза белка и гибель клетки;
компонент В обусловливает связывание токсина с клеточным рецептором на поверхности микроворсинок клеток. Токсин нарушает синтез белка, всасывание Na+ и воды, вызывает гибель клеток и приток жидкости в очаг поражения. Также он проявляет гемолитическую активность in vitro, что иногда используют для его идентификации. Определённая роль принадлежит эндотоксину, проявляющему весь спектр активности, характерный для эндотоксинов грамотрицательных бактерий.
Слайд 35Клинические проявления дизентерии.
Бактериальная дизентерия может протекать вариабельно — от
бессимптомной инфекции до тяжёлых поражений с лихорадкой, ознобом, болями в
животе, тенезмами, диареей с кровью и слизью и т.д. .
Продолжительность инкубационного периода дизентерии составляет 1-7 сут (чаще 1-2 дня). Первоначально стул частый (10-25 дефекаций в день), однако вскоре становится более редким. Он содержит большое количество слизи и крови, а в более поздний период и гноя. Характерно отделение последней порции, состоящей из слизи («ректальный плевок»).
Типичны катаральные, катарально-геморрагические, реже катарально-язвенные поражения кишечника. В выраженных случаях дизентерии происходят нарушения всех видов обмена. Наиболее распространённые осложнения — кишечные кровотечения; реже возникают прободение кишечника, пери- и парапроктиты, выпадение прямой кишки. Ранее тяжёлые случаи сопровождались гибелью 10-15% больных, однако совершенствование методов терапии, а также смена основных возбудителей способствовали снижению летальности— в настоящее время она колеблется в пределах 0-1%.

Слайд 36Микробиологическая диагностика дизентерии.
Материалом для исследований дизентерии служат испражнения. Цель
бактериологического анализа дизентерии — определение биохимических признаков и установление антигенной
структуры возбудителя заболевания.
Выполняют посев либо на дифференциально-диагностические среды Эндо и Плоскирева, либо на жидкую селенитовую среду накопления с последующим пересевом на дифференциально-диагностические среды. После выделения чистых культур из изолированных колоний определяют их биохимические свойства (то есть видовую принадлежность).
Определение антигенных свойств дизентерии имеет эпидемиологическое значение. Об антигенной структуре судят по способности моно- и поливалентных антисывороток агглютинировать бактерии.
Для быстрого распознавания шигелл можно провести посев на агар Клиглера; бактерии ферментируют только глюкозу, не образуют газ при ферментации глюкозы (исключая газообразующие подвиды S. flexneri) и сероводород.
Для выявления Аг шигелл в крови, моче и испражнениях используют РПГА, PCК, ИФА и реакцию коагглютинации (при исследовании мочи и испражнений). Для определения AT используют РПГА с соответствующими эритроцитарными диагностикумами и метод непрямой иммунофлюоресценции.

Слайд 37Лечение и профилактика шигеллеза
Основу лечения дизентерии составляет антимикробная терапия (препараты
выбора — ампициллин, ко-тримоксазол, норфлоксацин и др.). При выделении резистентных
штаммов лечение следует проводить с учётом их чувствительности. В большинстве случаев необходимы симптоматическая терапия, восполнение потерь жидкости и электролитов.
В связи с отсутствием эффективных препаратов вакцинацию не проводят. Основные мероприятия направлены на соблюдение санитарно-гигиенических правил профилактики кишечных инфекций.
Слайд 38Сальмонеллезы
Род сальмонелл включает 65 групп — 2000 сероваров. Бактерии названы
в честь Дэвида Сэльмона. По IX изданию определителя бактерий Берджи
(1994 г.) в род сальмонелл включено 2 вида: S. bongori и S. choleraesuis, которые объединяют 5 подвидов— choleraesuis (I), salamae (2), arizonae (За), diarizonae (3b), houtenae (4) и indica (5).
Слайд 39Эпидемиология.
Сальмонеллы вызывают заболевания человека и животных. К этому роду относятся
возбудители брюшного тифа и паратифов А и В. Брюшной тиф
и паратиф А — это антропонозные инфекции, источником инфекции являются больные или бактерионосители. Источником паратифа В могут быть также сельскохозяйственные животные. Основные пути передачи — водный и пищевой, реже -контактный. Брюшной тиф и паратифы А и В регистрируются в разных странах, а также повсеместно на территории России. Чаще болеют люди старше 15 лет, но встречается заболевание и у маленьких детей. Наибольшая заболеваемость отмечается в летне-осенний период.
Слайд 40Резистентность
Сальмонеллы устойчивы во внешней среде. В пыли, во льду, в
воде могут сохраняться до 3 месяцев. Низкие температуры переносят хорошо.
В мороженых овощах могут сохраняться до 2 месяцев. Наиболее устойчива S. typhimurium (возбудитель тифа мышей, которая на различных предметах остается жизнеспособной до года).
К дезинфектантам сальмонеллы чувствительны. Осветленный 0,3% раствор хлорной извести убивает сальмонеллы через 1 час. Хлорирование сточных вод снижает их загрязненность сальмонеллами в несколько раз. При кипячении возбудители гибнут сразу.
Слайд 41Морфология сальмонелл.
Род Salmonella представлен мелкими бактериями вытянутой формы с
закруглёнными концами размером 0,7-1,5x2-5 мкм. Капсул бактерии не имеют.
Большинство
изолятов сальмонелл подвижны (перитрихи), но существуют неподвижные мутанты и серовары.
Культуральные свойства сальмонелл.
Температурный оптимум сальмонелл составляет 35-37 °С, оптимум рН — 7,2-7,4. Рост сальмонелл подавляют или ограничивают высокие концентрации хлорида натрия и сахара. На питательных средах сальмонеллы образуют типичные для большинства энтеробактерий мелкие (2-4 мм) прозрачные S-колонии. Также они формируют шероховатые и сухие R-колонии. На агаре Эндо S-колонии розоватые и прозрачные, на агаре Плоскирева — бесцветные и выглядят более плотными и мутноватыми, на висмут-сульфитном агаре — чёрно-коричневые, с металлическим блеском, окружены чёрным гало, среда под колониями окрашивается в чёрный цвет. Исключение составляют S. paratyphi A, S. choleraesuis и некоторые другие, образующие на висмут-сульфитном агаре коричнево-зеленоватые колонии. На бульоне S-формы дают равномерное помутнение среды; R-формы — осадок.
Биохимические признаки сальмонелл.
Характерные свойства сальмонелл — образование H2S и отсутствие индолообразования (исключая некоторые серовары).
Сальмонеллы хемоорганотрофы, оксидаза-отрицательны, каталазаположительны.

Слайд 42Антигенная структура.
Сальмонеллы брюшного тифа имеют О-, Н- и Vi-антигены. Каждый
вид сальмонелл обладает определенным набором антигенов.
О-антигены — термостабильны, выдерживают длительное
кипячение и автоклавирование при 120° С в течение 30 мин. Чувствительны к действию формалина, но устойчивы к разведенным кислотам. В соответствии с набором тех или иных О-антигенов сальмонеллы подразделяются на серологические группы (их насчитывают 65).
Vi-антиген находится на поверхности бактериальной клетки. Этот антиген препятствует агглютинации сальмонелл О-сыворотками, утрата Vi-антигена сопровождается восстановлением О-агглютинабельности. Брюшнотифозные сальмонеллы, содержащие Vi-антиген, не агглютинируются О-сыворотками. Термолабилен. Чувствителен к НС1.
Н-антигены термолабильны, разрушаются при нагревании до 100°С и при действии соляной кислоты.
Антигенная структура сальмонелл может меняться и переходить из S- в R-форму в результате мутаций.
Слайд 43Патогенез заболевания.
Первичным местом локализации возбудителей является пищеварительный тракт. После того,
как микробы попадают в тонкий кишечник, они проникают в его
лимфатический аппарат и там усиленно размножаются. Оттуда возбудители брюшного тифа попадают в кровь — наступает бактериемия, при которой происходит гематогенный занос возбудителя в селезенку, костный мозг. Особенно много сальмонелл накапливается в печени. При гибели бактерий освобождается эндотоксин, который вызывает явление интоксикации (головная боль, бессонница, расстройство деятельности сердечно-сосудистой системы). Из печени микробы попадают в желчный пузырь, а оттуда вместе с желчью опять в тонкий кишечник. Таким образом сальмонеллы могут циркулировать по организму несколько лет (бактерионосительство). Сальмонеллы выводятся из организма с мочой и калом.
Слайд 44Клинические проявления.
Брюшной тиф и паратифы — клинически эти заболевания не
различимы. Инкубационный период — от 10 до 14 дней. Это
острые кишечные инфекции, сопровождающиеся бактеримией, лихорадкой и явлениями общей интоксикации: повышение температуры, нарастание утомляемости и слабости, снижение аппетита, бессонница. Для брюшного тифа характерно помутнение сознания, галлюцинации, бред. Тяжелыми осложнениями могут быть кишечное кровотечение, перитонит, прободение стенки кишки, инфекционно-токсический шок. Для брюшнотифозных больных характерна сухость языка, который обычно обложен серовато-бурым налетом. В период разгара болезни все симптомы интоксикации усиливаются.
Слайд 45Клинические проявления.
Заболевание паратифом А протекает менее тяжело. Паратиф А начинается
остро: у больного отмечается тошнота, рвота, частый жидкий стул. Возможны
гиперемия лица и герпетические высыпания.
Паратиф В протекает по-разному: от стертых до тяжелых форм с симптомами менингита. Кишечные расстройства похожи на сальмонеллезные гастроэнтериты.
Паратиф С, как самостоятельное заболевание, встречается редко, чаще всего он бывает у пациентов, ослабленных другими болезнями и обычно протекает виде пищевого отравления.
После перенесения брюшного тифа и паратифов у человека вырабатывается стойкий иммунитет, но иногда бывают рецидивы и повторные заболевания.
Слайд 46Гастроэнтериты
Гастроэнтериты (сальмонеллезы) — группа инфекционных заболеваний у человека и животных.
Инкубационный период от нескольких часов до 3 суток. В начале
заболевания поднимается температура, появляются озноб, рвота, частый водянистый жидкий стул, боли в животе. При явлениях общей интоксикации у больных появляется общая слабость, головная боль.
Слайд 48Серологические исследования при сальмонеллезе.
Первоначально ставят РА на стекле с
О- и Н-поливалентными, а затем моновалентными антисыворотками. Для ускоренной идентификации
можно использовать флюоресцирующие поливалентные сальмонеллезные антисыворотки.
Серологические исследования при сальмонеллезе проводят для диагностики, а также выявления и дифференциации различных форм носительства.
Для диагностики брюшного тифа и паратифов наиболее часто применяют линейную РА, разработанную французским врачом Ж. Видалем. В качестве Аг наиболее удобно использовать монодиагностикумы к конкретным возбудителям. Исследования рекомендуют начинать с 7-х суток заболевания (время нарастания титров AT).
Для выявления AT в крови больных и реконвалесцентов применяют РПГА с поливалентными эритроцитарными диагнос-тикумами, содержащими О-Аг серогрупп А, В, С, D и Е.
Слайд 49Микробиологическая диагностика
Основу диагностики поражений, выявления носительства и изучения обсеменённости объектов
окружающей среды сальмонеллами составляют бактериологические исследования. Материалом для исследования служат
испражнения, рвотные массы, промывные воды желудка, кровь и мочу. При брюшном тифе также проводят забор проб из кожных высыпаний, желчи, содержимого двенадцатиперстной кишки, СМЖ и секционного материала.
Дополнительные объекты исследования на наличие сальмонелл — остатки пищи, употреблявшейся заболевшими, исходные продукты; суточные пробы готовой нищи; корма животного и растительного происхождения; смывы с различного оборудования и других предметов, подозреваемых в качестве фактора передачи возбудителя. Оптимальным сроком для проведения бактериологических исследований при гастроинтестинальных формах сальмонеллёзов считают первые дни заболевания, при генерализованных формах — конец 2-й и начало 3-й недели. При изучении различных материалов (испражнения, кровь, моча, жёлчь и др.) получение положительных результатов наиболее вероятно при исследовании испражнений.
Слайд 50Микробиологическая диагностика
Выделение возбудителей сальмонеллеза
Первоначально материал (особенно испражнения) помещают на среды
обогащения (например, на селенитовый или 20% жёлчный бульон).
Дифференциально-диагностические среды
для высевов со сред обогащения бывают высокоселективными (например, висмут-сульфитный агар), среднеселективными (среда Плоскирева) и низкоселективными (среды Эндо и Левина). На висмут-сульфитном агаре возбудитель паратифа А образует зеленоватые колонии. Биохимические и культуральные свойства определяют на минимальном дифференцирующем ряду. На плотных средах возбудитель паратифа Б может давать феномен валообразования.
Для дальнейшей работы отбирают сальмонеллы, ферментирующие глюкозу, не ферментирующие сахарозу и образующие H2S. Культуры пересевают со среды Олькеницкого на среду Хисса с маннитом, в 1 % пептонную воду для определения образования индола и полужидкий агар для определения подвижности.
В последнее время широко используют дифференциально-селективные среды, наиболее часто — ксилозо-лизино-дезоксихолатный (XLD) агар и среду для сальмонелл и шигелл (SS-arap). На них сальмонеллы образуют колонии красного цвета с чёрным центром за счёт образования H2S

Слайд 51Лечение сальмонеллеза, брюшного тифа, паратифа
Основу составляет адекватная антимикробная терапия (препараты
выбора — ампициллин, аминогликозиды, фторхинолоны и др.). Брюшной тиф и
паратифы Этиотропную терапию проводят в течение всего лихорадочного периода, а также 10 дней после его окончания. Патогенетическое лечение включает ин-фузионно-дезинтоксикационную терапию, экстракорпоральную детоксикацию и др.
Лечение гастроэнтеритов. У больных с гастроинтестинальной формой заболевания основной метод лечения — патогенетическая терапия, направленная на дезинтоксикацию и восстановление водно-электролитного баланса и гемодинамики. В первую очередь следует промыть желудок обычной питьевой водой или раствором соды.
Слайд 52Профилактика
Профилактика сальмонеллезных инфекций заключается в проведении санитарно-гигиенических, ветеринарно-сани-тарных и противоэпидемических
мероприятий. В районах с неблагополучной эпидемиологической обстановкой проводится вакцинация.
Для
иммунопрофилактики брюшного тифа используют 2 типа вакцин — убитые (эффективность 50%) и живая аттенуированная (из штамма Ту 21 а).
Для экстренной профилактики и для терапии у грудных детей используют брюшнотифозный бактериофаг.
Слайд 53Возбудитель холеры
В род Vibrio включены прямые и изогнутые палочки, подвижность
обусловлена одним или несколькими жгутиками. Вибрионы распространены в пресных и
соленых водоемах. Патогенны для животных и человека. Типовой вид — V. cholerae.
Vibrio cholerae — возбудитель холеры.
Возбудителями холеры являются: биовар классического холерного вибриона, описанного впервые в 1854 г. Ф. Пацини и подробно исследованного Р. Кохом в 1883 г., и биовар холерного вибриона Эль-Тор, выделенного из трупов паломников на карантинной станции Эль-Тор в Египте (1906 г.). Эти два биовара являются возбудителями холеры у человека. Существует еще 2 биовара: V. cholerae proteus — вызывает понос у птиц, у людей — гастроэнтерит, и V. cholerae albensis — обнаружен в воде, испражнениях и желчи человека.
Слайд 54Морфологические и культуральные свойства
Холерный вибрион — это изогнутая палочка, в
виде запятой, имеет один жгутик, спор и капсул не образуют,
грам~. Под влиянием различных факторов вибрионы подвержены изменчивости. Типичные формы обычно выделяют из патологического материала. Подвижность бактерий определяют методом висячей или раздавленной капли.
Холерный вибрион — быстрорастущий микроорганизм, на пептонной воде, уже через 8 ч после посева виден рост культуры невооруженным глазом.
На твердых средах вибрион образует небольшие круглые, голубоватые в проходящем свете колонии. Колонии маслянистые по консистенции, легко снимаются петлей. На скошенном агаре холерный вибрион образует желтоватый налет. На жидких средах образует равномерное помутнение с нежной пленкой на поверхности. При выделении холерных вибрионов используют питательные среды с рН — 8,3— 9,0.
Слайд 55Ферментативные свойства
Сбраживают сахара с образованием кислоты (глюкозу, лактозу, мальтозу, сахарозу,
маннозу, маннит); разжижают свернутую сыворотку, желатин, образуют индол, аммиак, молоко
свертывают постоянно. Гемолитическая активность и гемагглютинирующие свойства являются нестабильными признаками и учитываются как второстепенные данные в идентификации микробов рода Vibrio.
Слайд 56Антигенная структура
У холерных вибрионов имеются О - и Н-антигены. Н-антиген
(жгутиковый) — термолабильный, О-антиген — термостабильный, специфический для всех вибрионов,
имеет 5 компонентов: А, В, С, D, Е. А-компонент присущ всем холерным вибрионам. Разные сочетания присущи сероварам Огава (АВ), Инаба (АС), Хикоджйма (ABC). По структуре О-антигена выделяют 139 серогрупп, возбудители классической холеры и холеры Эль-Тор объединяют в 01. Холероподобные вибрионы не агглютинируются 01-антисывороткой, их называют неагглютинирующимися или НАГ-вибрионами. Они обнаруживаются у больных и вибрионосителей. Полагают, что НАГи являются следствием изменчивости холерных вибрионов, которые утрачивают не только агглютинабельность, но и другие биологические свойства. НАГи сходны с холерными вибрионами по морфологическим культуральным свойствам, но не обладают общими с ними О - и Н-антигенами.
Слайд 57Резистентность
Очень устойчивы к низким температурам, в воде сохраняются до 5
суток, в почве — до 2 месяцев, в испражнениях до
5 месяцев. Холерный вибрион Эль-Тор обладает большей устойчивостью в окружающей среде, чем классический холерный вибрион.
При действии солнечного света холерные вибрионы погибают через несколько часов. При кипячении гибнут сразу. Также, чувствительны к дезрастворам, особенно к кислотам (внутренняя среда желудка человека является хорошим защитным барьером против холерного вибриона).
Слайд 58Эпидемиология
Холера — это острая кишечная инфекция. Вибрионы передаются от больных
и носителей через пищу, воду, мух и грязные руки, что
характерно для всех кишечных инфекций. Поскольку существуют скрытые формы течения болезни, выделение возбудителя в окружающую среду обусловливает его постоянную циркуляцию.
Наиболее предрасположены к холере лица, проживающие в неблагоприятных условиях (отсутствие питьевой воды) и не соблюдающие правил личной гигиены. Чаще всего подъем заболеваемости отмечают в летне-осенний сезон.
Слайд 59Патогенез поражений
Микробы проникают через рот в тонкий кишечник. Кислая среда
желудка губительно действует на холерный вибрион, но в ряде случаев
этот барьер нарушается вследствие действия различных факторов, нейтрализующих или снижающих бактерицидные свойства желудочного сока. Небольшая часть все же достигает тонкой кишки, где щелочная среда является благоприятной для размножения возбудителей. Жгутики холерных вибрионов обеспечивают колонизацию возбудителей в организме. Холерный вибрион вырабатывает токсины: эндотоксин и экзотоксин. Эндотоксин не играет существенной роли в развитии болезни. Под действием экзотоксина (холерогена) в просвет кишки выделяется изотоническая жидкость, состоящая из Н2О, Cl, Na, К, НСО3. В сутки при разных формах заболевания может секретироваться 10—20—30 литров жидкости, которая обратно не всасывается, что приводит к обезвоживанию организма.
Слайд 60Клинические проявления
Инкубационный период холеры от нескольких часов до 2—3 суток.
У большинства инфицированных заболевание протекает бессимптомно либо возможна легкая диарея.
При клинически выраженных случаях заболевание характеризуется общим недомоганием, болями в животе, диареей, рвотой. Испражнения имеют характерный вид «рисовый отвар» и «рыбный» запах. В развитии болезни различают несколько форм заболевания, которые зависят от степени дегидратации
В тяжелой форме заболевания у больного начинается гиповолемический шок, что приводит к понижению артериального давления, сердечной недостаточности и нарушению сознания.
В IV степени дегидратации резко снижается температура тела до 35—34°С, больные уже находятся без пульса и давления. В этой стадии прекращается понос и рвота, начинается учащенное, резкое дыхание, черты лица заостряются.
Продолжительность этих проявлений зависит от своевременно проведенного лечения. При отсутствии лечения больной может умереть.
После перенесенного заболевания остается непродолжительный иммунитет, возможны случаи повторного заражения.
Слайд 61Лабораторная диагностика
Материалом для исследования являются испражнения, желчь, рвотные массы, секционный
материал, вода, сточные воды, смывы с объектов окружающей среды, пищевые
продукты и т. д,
Лучше всего брать патологический материал от больного до начала антибактериальной терапии. Для посева используют жидкие среды обогащения, щелочной МП А, элективные и дифференциально-диагностические среды.
Исследование проводят в несколько этапов.
I этап. Материал засевают в пептонную воду на 6— 8 часов, на щелочной агар или на одну из элективных сред.
II этап. Через 6—8 часов после начала исследования изучают характер роста в пептонной воде, откуда высевают возбудителя на щелочной агар и вторую среду накопления.
III этап. Через 14 часов после начала исследования изучают рост на второй среде накопления, производят высев со второй среды накопления на щелочной агар. С чашек отбирают колонии для дальнейшего исследования и пересевают их на среду Кл игл ера.
IV этап. Через 18—24 часа после начала исследования отбирают подозрительные колонии с применением пробы на индофенолоксидазу (с помощью реагента или индикаторных бумажек). Подозрительные колонии исследуют в реакции агглютинации на стекле с 01-антисывороткой, а также с сыворотками Огава и Инаба.
Из культур готовят мазки для окрашивания по Граму и далее проводят биохимическую идентификацию выросших бактерий.

Слайд 62Правила забора материала от больного холерой
Сбор материала производится в стерильную
стеклянную посуду со средой обогащения (щелочная 1 % пептонная вода)
при помощи ватных тампонов. Исследуемый материал следует брать до назначения АБ, так как через 1—2 часа после их приема количество вибрионов уменьшается, а через 1—3 суток вообще не обнаруживается.
Количество материала зависит от клинических проявлений. При тяжелой форме— 0,1— 0,5мл на 50мл пептонной воды, при легкой — 1—2 г испражнений.
При исследовании на вибриононосительство — предварительно солевое слабительное (чтобы получить жидкие испражнения из верхних отделов кишечника).
В лабораторию материал доставляют не позже, чем через 3 часа от момента забора, положительный ответ можно получить через 18—48 часов.
Слайд 63Лечение
Лечение направлено на восстановление водно-солевого баланса организма, что достигается введением
в ткани специальных солевых растворов. Общий объём жидкости, вводимой взрослому
в течение нескольких сут, может составить 30—100 л. Применяют также тетрациклин и др. антибиотики.
Слайд 64Профилактика
Профилактика холеры направлена на выполнение санитарно-гигиенических требований и проведение карантинных
мероприятий. Для специфической профилактики применяют холерную убитую вакцину и холерную
комбинированную вакцину, состоящую из двух компонентов — О-антигена холерного вибриона и холерогена-анатоксина.
Слайд 65Список литературы
Коротяев А.И., Бабичев С.А. Медицинская микробиология, иммунология и вирусология.
Санкт-Петербург. 2008.
Медицинская микробиология. / под редакцией Покровского В.И. Медицина. 2008.
Медицинская
микробиология, вирусология и иммунология. / под ред. акад. РАМН А.А. Воробьева. МИА. Москва, 2004.