Слайд 1Болезни кожи новорождённых
Медицинский колледж.
Педиатрия.
Челябинск.
Преподаватель клинических дисциплин
Никонова О.Н.
2018г.
Слайд 2Функции кожи человека
Защитная (от механических факторов (трение, удары); физических (УФО,
высокие и низкие температуры); химических (кислоты, щёлочи, растворители и др.
агрессивные вещества); биологических факторов (вирусы, грибы и др.)
Дыхательная (заключается в поглощении кислорода из воздуха и выделении углекислого газа).
Обменная (под действием УФО в коже происходит синтез меланина и вит.Д).
Рецепторная (заключается в ее тактильной, болевой и температурной чувствительности).
Секреторная и выделительная функция (обеспечивается деятельностью потовых и сальных желёз).
Резорбционная (кожа обладает проницаемостью для любых веществ).
Иммунная (располагает практически всеми видами иммунокомпетентных клеток – это макрофаги (клетки Лангерганса), нейтрофилы, Т- и В-лимфоциты, кератиноциты и др.)
Терморегуляторная (реализуется системой кровеносных сосудов, расширение или сужение которых под воздействием нервного импульса позволяет регулировать теплоотдачу тела).
Слайд 3Особенности детской кожи
1) Наружный слой (эпидермис)
Функции: не пропускает микробы, вредные
вещества, жидкости, твердые частицы, газы.
Пигмент меланин придает окраску и
поглощает ультрафиолетовые лучи, защищая этим организм; внутренний слой вырабатывает витамин D.
Особенности у детей:
Связь эпидермиса с дермой не прочна, что является причиной более лёгкого повреждения кожи.
Низкая плотность клеток рогового слоя и высокое содержание липидов обеспечивают проникновение жирорастворимых веществ.
Низкая продукция меланина.
Эпидермис у ребенка гораздо тоньше, чем у взрослого, через него легко проникают аллергены, раздражители, инфекция
Слайд 4Особенности детской кожи
2) Внутренний слой (дерма)
Функции:
Регулирование теплоотдачи: при расширении капилляров
выделяется тепло, при сужении тепло сохраняется.
Выделение влаги с солями,
мочевиной в виде пота.
Дыхание.
Орган осязания, кожное чувство (особенно на кончиках пальцев).
Секрет сальных желез смазывает кожу и волосы, защищает от патологической микрофлоры.
Здесь находятся кровеносные капилляры, потовые и сальные железы, волосяные сумки, рецепторы, воспринимающие тепло, холод, прикосновение, давление.
Особенности у детей
Капилляры долго остаются широкими, что объясняет нежно-розовую окраску кожи грудного ребёнка.
Сальные железы у ребенка хорошо функционируют уже внутриутробно, образуя творожистую смазку, покрывающую его тело при рождении. У новорожденных и детей 1-го года жизни на коже лица заметны желтовато-белые точки - избыточное скопление секрета в кожных сальных железах (за счёт влияния материнских андрогенов). У детей, предрасположенных к экссудативному диатезу, на щеках образуется тонкая, так называемая молочная корка, а на волосистой части головы - гнейс (жирная себорея).
Потовые железы у новорожденных сформированы, но в течение первых 3-4 мес жизни обнаруживается их некоторая функциональная недостаточность, что связано с несовершенством центра терморегуляции. Потоотделение начинается на лице, затем на ладонях и других участках.
У незрелых детей может начинаться. позже, что нередко приводит к гипертермии.

Слайд 5Особенности детской кожи
3) Подкожно-жировая клетчатка (гиподерма)
Функции:
Сохранение тепла.
Смягчение ударов и
защита внутренних органов.
Запас жира.
Связь с внутренними органами и
тканями тела человека.
Особенности у детей:
Подкожная жировая клетчатка
Состав подкожной жировой клетчатки у детей разных возрастов различен: у детей раннего возраста в ней содержится большее количество твердых жирных кислот (пальмитиновой и стеариновой) и меньше - жидкой олеиновой кислоты, что и обусловливает более плотный тургор тканей у детей 1 -го года жизни, и наклонность к образованию локальных уплотнений и отека кожи и подкожной клетчатки с образованием склеремы и склередемы.
Важно отметить, что состав подкожного жирового слоя у грудных детей близок по составу к жирам женского молока, поэтому они всасываются, минуя переваривание, в желудочно-кишечном тракте ребенка. Подкожный жир в различных частях тела ребенка имеет разный состав, чем и обусловлены своеобразие распределения и порядок накопления или исчезновения жирового слоя при похудении. Так, при накоплении жира отложение его происходит прежде всего на лице (комочки Биша, которые содержат особенно много твердых жирных кислот), потом на конечностях, туловище и затем на животе (здесь преобладают жидкие жирные кислоты). Исчезает подкожная клетчатка в обратном порядке.

Слайд 6Особенности детской кожи
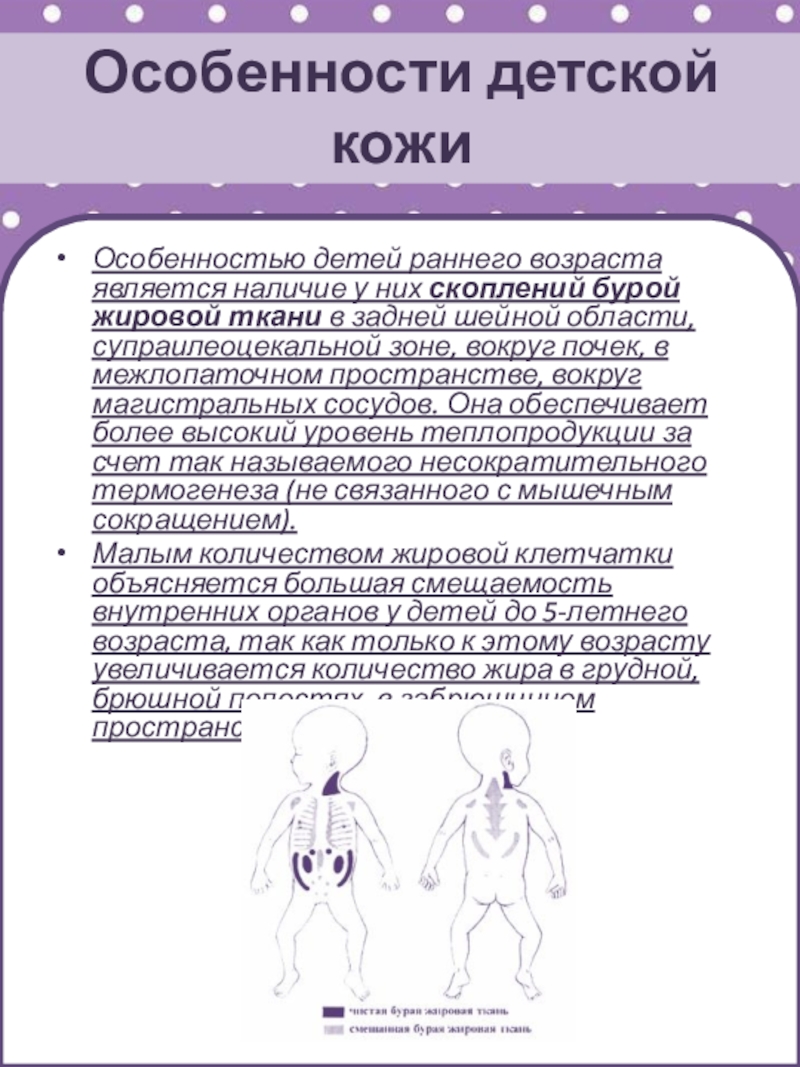
Особенностью детей раннего возраста является наличие у них
скоплений бурой жировой ткани в задней шейной области, супраилеоцекальной зоне,
вокруг почек, в межлопаточном пространстве, вокруг магистральных сосудов. Она обеспечивает более высокий уровень теплопродукции за счет так называемого несократительного термогенеза (не связанного с мышечным сокращением).
Малым количеством жировой клетчатки объясняется большая смещаемость внутренних органов у детей до 5-летнего возраста, так как только к этому возрасту увеличивается количество жира в грудной, брюшной полостях, в забрюшинном пространстве.
Слайд 7Патологические реакции кожи новорождённого обусловленные анатомо-физиологическими особенностями.
Физиологическая гиперемия или эритема
новорожденных - транзиторное покраснение кожи, связанное с адаптацией ребенка к
внеутробной жизни и сопровождающееся полиморфными высыпаниями. На фоне покраснения кожи в ряде случаев обнаруживается мелкая серо-желтая сыпь.
Физиологическое шелушение — отторжение ороговевших клеток;
При перегревании в летние жаркие месяцы кожа покрывается многочисленными элементами полиморфного характера, насыщенно розового цвета, величиной с булавочную головку (потница);
В результате негигиеничного содержания могут возникнуть в кожных складках на шее, паховой области, за ушами опрелости.
При гипертрофии сальных желёз, возникают Милии (milia) - мелкие просовидные узелки желтоватого цвета. Они наблюдаются на коже лица новорожденных; акне новорождённых; себорейный дерматит
При инфицировании может возникнуть
пузырчатка новорожденного
из-за недостаточной связи
эпидермиса с дермой;
Слайд 8Патологические реакции кожи новорождённого обусловленные анатомо-физиологическими особенностями.
Эритема новорождённого
Физиологическое шелушение
Потница
Опрелости
Милии (milia)
Гнейс (себорейный дерматит)
Пузырчатка новорождённого
Слайд 9Неблагоприятные факторы повреждающие кожу новорождённого
Перегрев - слишком высокая температура воздуха или
воды для купания, лишняя одежда, которая создает малышу дополнительную нагрузку на
недоразвитые потовые железы (температура воздуха в помещении, где проводит большинство времени ребенок, должна составлять 20°);
Сухость воздуха - по причине функционирования систем отопления или кондиционирования (относительная влажность воздуха в помещении, где проводит большинство времени ребенок, должна составлять 50-70%);
Механическое повреждение кожи - трение об одежду, ползание по коврам, неаккуратность при проведении гигиенических процедур и пр.;
Химическое повреждение кожи веществами, входящими в состав дезинфицирующих средств, а также стиральные порошки, хлорированная вода, красители одежды, синтетические ткани, некачественные средства для ухода за кожей;
Мыло - при регулярном использовании сушит кожу (должно применяться лишь для отмывания грязи, не отмываемой просто водой и влажными салфетками);
Попадание на кожу мочи и кала - входящие в их состав азотистые соединения (например, аммиак) и бактерии могут вызвать раздражение и воспаление на коже.

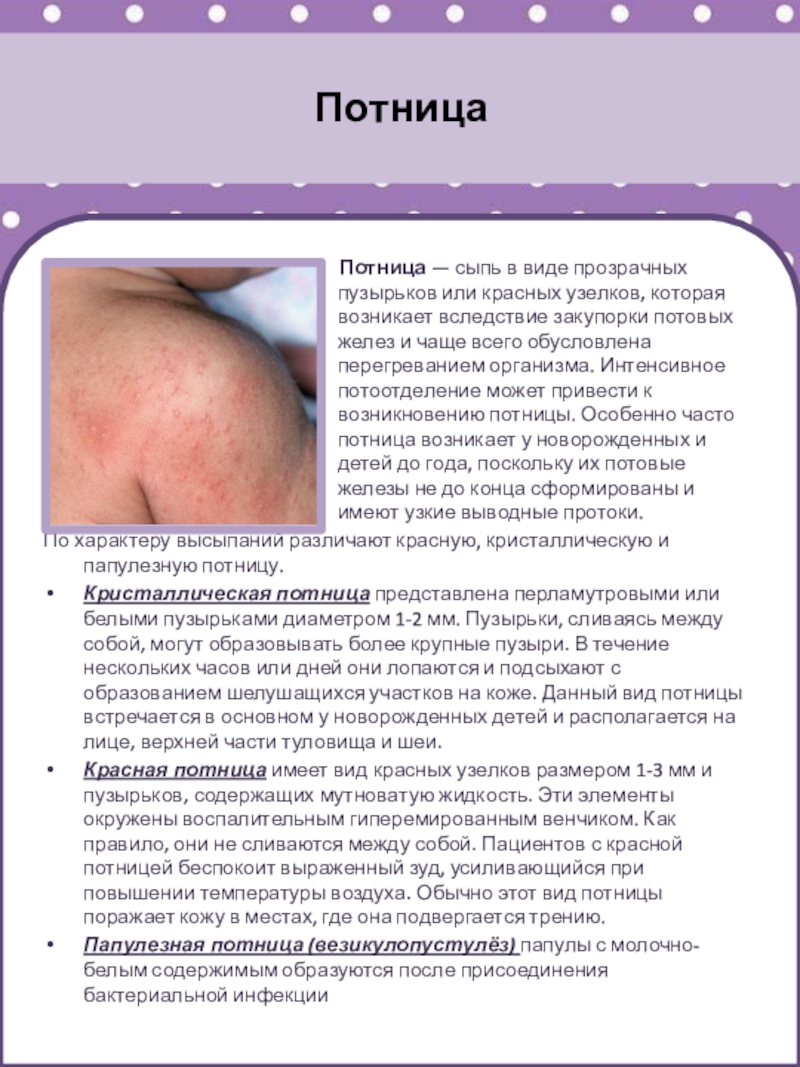
Слайд 10Потница
Потница — сыпь в виде
прозрачных пузырьков или красных
узелков, которая возникает вследствие закупорки потовых желез и чаще всего обусловлена перегреванием организма. Интенсивное потоотделение может привести к возникновению потницы. Особенно часто потница возникает у новорожденных и детей до года, поскольку их потовые железы не до конца сформированы и имеют узкие выводные протоки.
По характеру высыпаний различают красную, кристаллическую и папулезную потницу.
Кристаллическая потница представлена перламутровыми или белыми пузырьками диаметром 1-2 мм. Пузырьки, сливаясь между собой, могут образовывать более крупные пузыри. В течение нескольких часов или дней они лопаются и подсыхают с образованием шелушащихся участков на коже. Данный вид потницы встречается в основном у новорожденных детей и располагается на лице, верхней части туловища и шеи.
Красная потница имеет вид красных узелков размером 1-3 мм и пузырьков, содержащих мутноватую жидкость. Эти элементы окружены воспалительным гиперемированным венчиком. Как правило, они не сливаются между собой. Пациентов с красной потницей беспокоит выраженный зуд, усиливающийся при повышении температуры воздуха. Обычно этот вид потницы поражает кожу в местах, где она подвергается трению.
Папулезная потница (везикулопустулёз) папулы с молочно-белым содержимым образуются после присоединения бактериальной инфекции
Слайд 11Лечение потницы
Течение потницы может осложниться присоединением вторичной инфекции. В таких
случаях содержимое пузырьков становиться гнойным, а узелки превращаются в пустулы
с маленькими гнойничками на верхушках. Таким образом, процесс может трансформироваться в пиодермию.
В лечении потницы основное значение принадлежит устранению перегревания пациента. Этому способствует частое проветривание помещения, воздушные ванны, водные процедуры, ношение менее теплой одежды и хлопчатобумажного белья.
Для ускорения выздоровления может применяться местное лечение. Хорошо помогают при потнице ванны с раствором перманганата кальция (оказывают подсушивающее и дезинфицирующее действие). В ванну подливают 5% раствор перманганата калия, до появления розовой окраски, время приёма ванны 5-7 минут.
Слайд 12Опрелости
Опрелости (пелёночный дерматит) – воспалительные процессы кожи в местах, где
она подвергается раздражению мочой и калом или трению грубыми пелёнками.
Опрелости в большинстве случаев свидетельствуют о неправильном уходе за кожей, хотя нужно учитывать и индивидуальную предрасположенность. Так, возможность возникновения опрелостей у детей, страдающих экссудативно – катаральным диатезом, а также у детей с избыточной массой тела значительно выше.
Слайд 13Причины опрелостей у новорожденных
Основной причиной опрелостей у детей является несоблюдение
правил личной гигиены ребенка, а именно:
1. Нерегулярная смена памперсов,
подгузников, пеленок.
2. Использование непромокаемых трусиков, предназначенных для многоразового применения.
3. Отсутствие постоянного подмывания ребенка после каловых испражнений.
4. Подгузник, не соответствующий весу, возрасту и полу ребенка.
5. Натирание подгузника.
6. Раздражение кожи калом и мочой.
7. Присоединение патогенной микрофлоры.
Типичное расположение пеленочного дерматита – на коже паховых складочек, ягодиц, промежности:
Слайд 143 степени опрелости
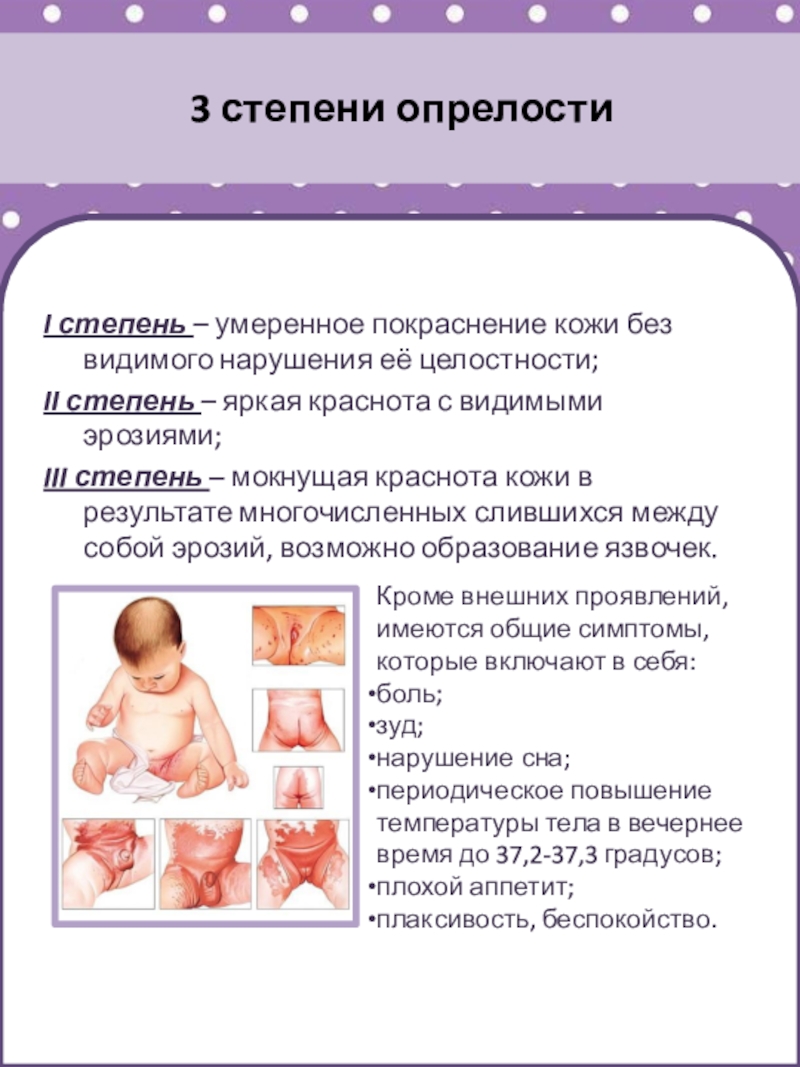
I степень – умеренное покраснение кожи без видимого
нарушения её целостности;
II степень – яркая краснота с видимыми эрозиями;
III
степень – мокнущая краснота кожи в результате многочисленных слившихся между собой эрозий, возможно образование язвочек.
Кроме внешних проявлений, имеются общие симптомы, которые включают в себя:
боль;
зуд;
нарушение сна;
периодическое повышение температуры тела в вечернее время до 37,2-37,3 градусов;
плохой аппетит;
плаксивость, беспокойство.
Слайд 15Лечение опрелости
I степени
При лечении опрелости I степени специального
лечения чаще всего не требуется.
Достаточно регулярно менять пелёнки (ребёнка
нельзя оставлять мокрым) или одноразовые подгузники, тщательно подмывать ребёнка после каждой их смены.
После подмывания следует аккуратными промокающими движениями обсушивать кожу и особенно паховые складки, проводить воздушные ванны (10 – 20 минут), чтобы дать коже высохнуть ( доступ воздуха – лучшее условие для заживления любых повреждений кожи).
После этого складки следует обработать детским кремом под подгузник и надеть подгузник.
Слайд 16Лечение опрелости
I степени
Если покраснение вызвано аллергической реакцией на
подгузник, необходимо использовать подгузники другой фирмы.
В случае если данные мероприятия
не помогли в течение суток, могут оказаться полезными лечебные защитные средства в виде лечебных кремов и мазей (драполен, бепантен)
При упорных, долго не исчезающих опрелостях, обширных поражениях кожи с тенденцией к распространению и появлении трещин, пузырьков, гнойничков – необходим осмотр дерматолога.
ВАЖНО: Помните: места опрелостей очень болезненны, и поэтому, когда обрабатываете опрелость, не трите, нужно промачивать или обмывать струёй воды или антисептическим раствором.
Слайд 17Лечение опрелости
II степени
Помимо перечисленных выше мероприятий используют «болтушки»
(они изготавливаются в аптеке по рецепту) содержащие подсушивающие вещества (окись
цинка, тальк) или подсушивающие мази (например, паста Лассара, паста Теймурова, линин, цинковая паста и т. п.); примочки с 1%-м раствором резорцина или цинка (0,4 %), раствор сульфата меди (0,1 %), после них использут мази ‘Локакортен – виоформ, Лоринден С'. Для лечения больной поверхности можно также использовать мази ‘Левомиколь, ‘Левосин, ‘Солкосерил, 'Эдас 201, Пантенол, ‘Метилурацил.
По назначению врача проводят УФО-облучение поражённых участков кожи
Гнойнички обрабатывают водным раствором метиленового синего.
Ванны с раствором перманганата кальция (оказывают подсушивающее и дезинфицирующее действие).
Слайд 18Лечение опрелости
III степени
Трудно поддаётся лечению.
Для мокнущих ран
лучше применять лекарственные средства на нежировой основе, ни в коем
случае не следует обрабатывать мокнущие поверхности мазями и маслами: они покрывают опрелости плёнкой и препятствуют заживлению.
По назначению врача на мокнущие поверхности накладывают примочки с р-ром танина, риванола, нитрата серебра (необходимую концентрацию раствора заказывают в рецептурном отделе аптеки)
После исчезновения мокнутия применяют цинковую пасту, эмульсии с бактерицидными веществами (н-р, 5% синтомициновую эмульсию)
Для заживления необходимо полноценное белковое питание.
Слайд 19Лечение опрелости
III степени
Внимание:
Сухой тальк (присыпку), крахмал, муку лучше
не использовать для детской кожи.
Ванночки с травами могут вызвать аллергию
и только усугубят ситуацию.
Необходимо ограничить использование подгузников при частых дефекациях, при повышенной температуре тела, и антибиотикотерапии
Важно:
Основными принципами лечения пеленочного дерматита у детей являются:
Тщательный и правильный уход за кожей ребенка.
Ежедневное принятие воздушных ванн.
Применение барьерных (защитных) мазей.
Слайд 20Осложнения опрелостей
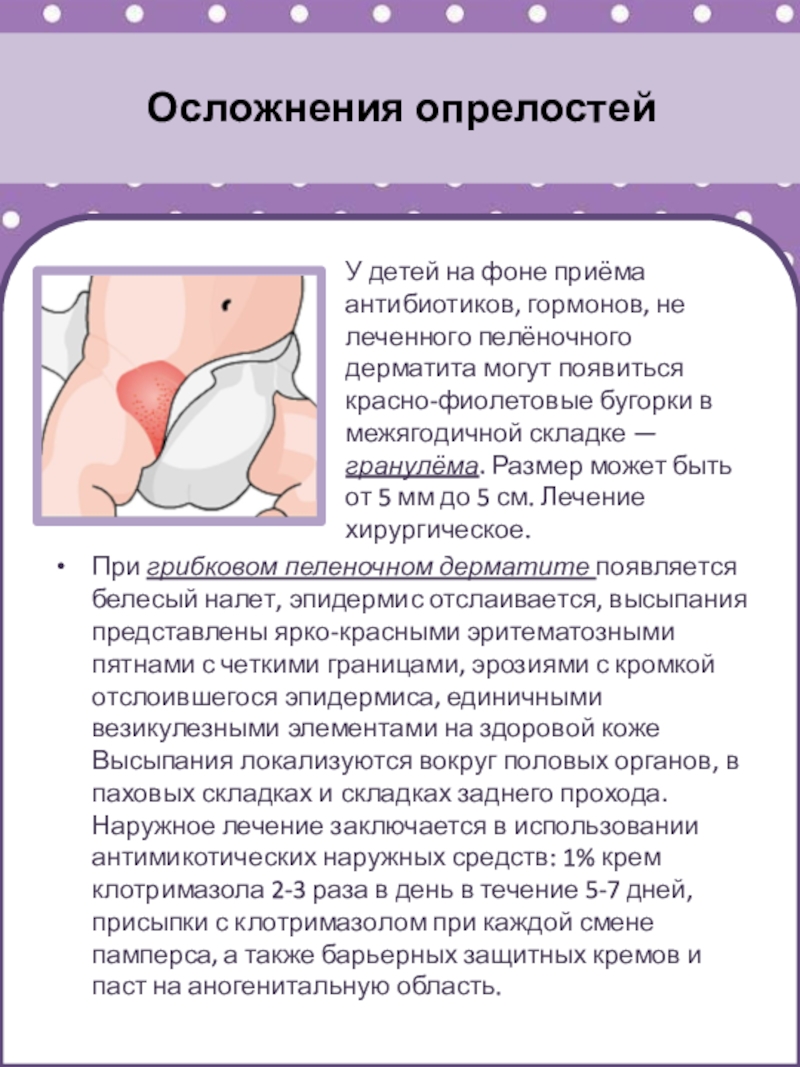
У детей на фоне приёма антибиотиков, гормонов, не леченного
пелёночного дерматита могут появиться красно-фиолетовые бугорки в межягодичной складке —
гранулёма. Размер может быть от 5 мм до 5 см. Лечение хирургическое.
При грибковом пеленочном дерматите появляется белесый налет, эпидермис отслаивается, высыпания представлены ярко-красными эритематозными пятнами с четкими границами, эрозиями с кромкой отслоившегося эпидермиса, единичными везикулезными элементами на здоровой коже Высыпания локализуются вокруг половых органов, в паховых складках и складках заднего прохода. Наружное лечение заключается в использовании антимикотических наружных средств: 1% крем клотримазола 2-3 раза в день в течение 5-7 дней, присыпки с клотримазолом при каждой смене памперса, а также барьерных защитных кремов и паст на аногенитальную область.
Слайд 21Осложнения опрелостей
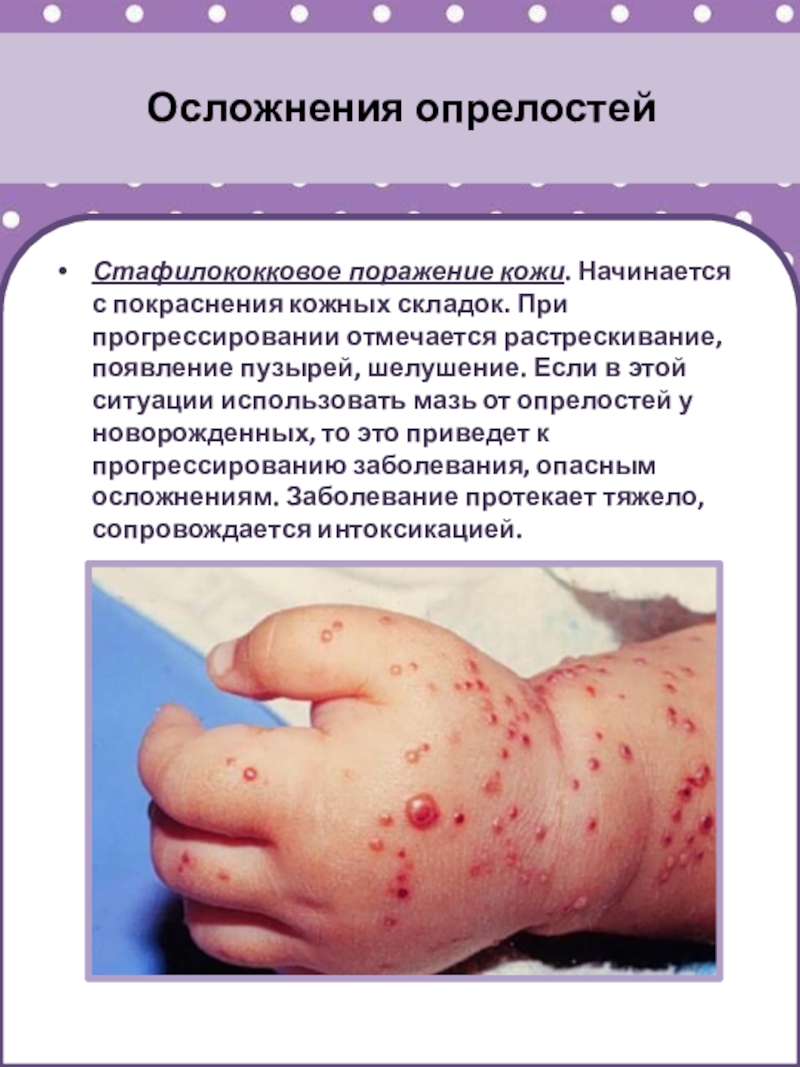
Стафилококковое поражение кожи. Начинается с покраснения кожных складок. При
прогрессировании отмечается растрескивание, появление пузырей, шелушение. Если в этой ситуации
использовать мазь от опрелостей у новорожденных, то это приведет к прогрессированию заболевания, опасным осложнениям. Заболевание протекает тяжело, сопровождается интоксикацией.
Слайд 22Осложнения опрелостей
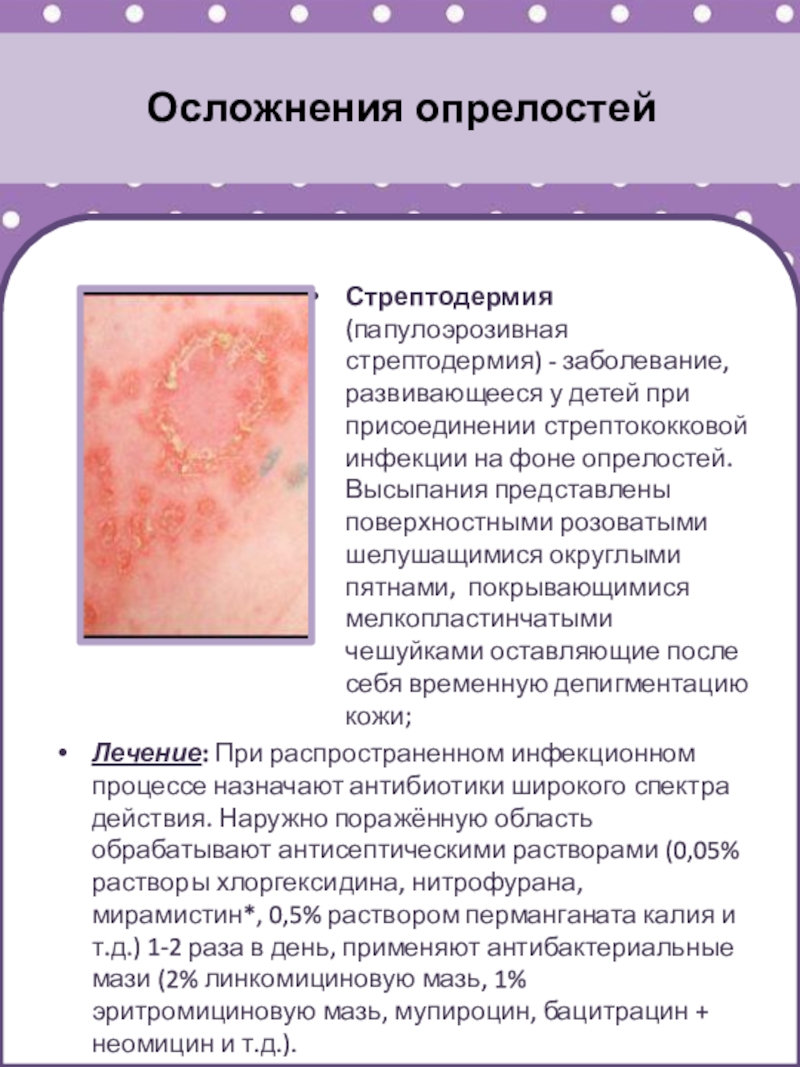
Стрептодермия (папулоэрозивная стрептодермия) - заболевание, развивающееся у детей при
присоединении стрептококковой инфекции на фоне опрелостей. Высыпания представлены поверхностными розоватыми
шелушащимися округлыми пятнами, покрывающимися мелкопластинчатыми чешуйками оставляющие после себя временную депигментацию кожи;
Лечение: При распространенном инфекционном процессе назначают антибиотики широкого спектра действия. Наружно поражённую область обрабатывают антисептическими растворами (0,05% растворы хлоргексидина, нитрофурана, мирамистин*, 0,5% раствором перманганата калия и т.д.) 1-2 раза в день, применяют антибактериальные мази (2% линкомициновую мазь, 1% эритромициновую мазь, мупироцин, бацитрацин + неомицин и т.д.).
Слайд 23Профилактика опрелости
1. Используйте увлажняющие и смягчающие средства столько раз в
течение дня, сколько необходимо (особенно у деток с кожей, склонной
к сухости).
2. Очищайте кожу средствами, обладающими минимальной обезжиривающей активностью, а также имеющими нейтральное кислотно-щелочное соотношение (pH). Следует избегать применения обычного мыла.
3. Практикуйте ежедневное купание ребенка в течение 15-20 минут в теплой (не горячей!) воде (35-36 °C), при этом температура воздуха должна составлять 24-25°C. Купание увлажняет кожу
4.Сразу же после купания обязательно нанесите на кожу ребенка крем, соблюдая правило 3-х минут - после купания кожу промокните полотенцем (не вытирать досуха) и на влажную, еще не подсохшую кожу, особенно на участки повышенной сухости, нанести увлажняющее средство.
5. На область естественных складок кожи, в местах соприкосновения с пелёнкой или подгузником необходимо нанести защитный крем под подгузник.
6. Избегайте ношения грубой одежды, перегревания и охлаждения кожи малыша.
7. Обеспечьте поддержание достаточной влажности воздуха (50-70 %) в помещении, где проживает ребенок, проводите ежедневную влажную уборку, соблюдать режим проветривания. В холодное время года – проветривание 4-5 раз в день по 10-15 минут, возможно сквозное проветривание (без ребенка). Эффективность проветривания – это снижение температуры в помещении на 2-3 градуса.

Слайд 24Заболевания, связанные с гиперплазией сальных желез у детей грудного возраста
У
большинства новорожденных и детей грудного возраста возникает гормональный криз, вызванный
воздействием циркулирующих в крови половых гормонов, переданных трансплацентарно.
В ряде случаев развиваются поражения кожи, связанные с воспалением гиперплазированных сальных желез:
воспаление сальных (милиарных) кист,
неонатальные акне,
себорейный дерматит
Слайд 25Воспаление сальных (милиарных) кист -Милии (milia)
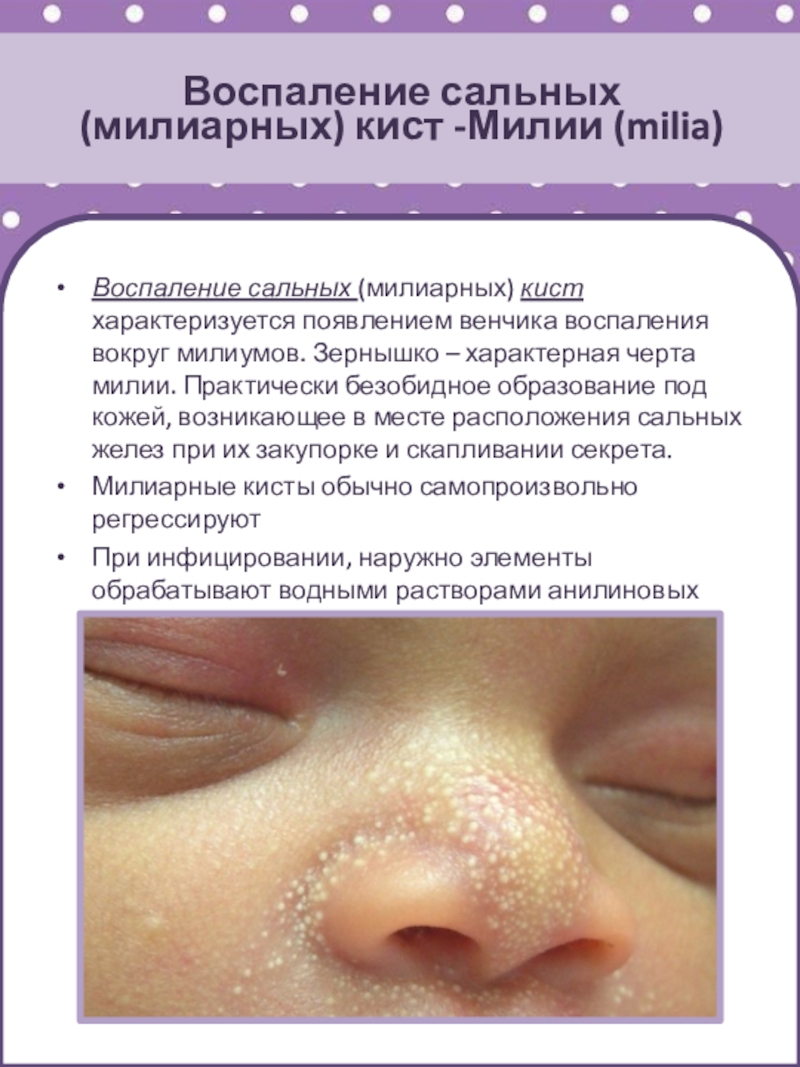
Воспаление сальных (милиарных) кист
характеризуется появлением венчика воспаления вокруг милиумов. Зернышко – характерная черта
милии. Практически безобидное образование под кожей, возникающее в месте расположения сальных желез при их закупорке и скапливании секрета.
Милиарные кисты обычно самопроизвольно регрессируют
При инфицировании, наружно элементы обрабатывают водными растворами анилиновых красителей
(1% раствор метиленового синего).
Слайд 26Неонатальный пустулёз (акне младенцев)
Неонатальные акне (акне младенцев) наблюдают у детей
до 1-2-летнего возраста (в период грудного вскармливания)
Гормональная сыпь. Характеризуются сгруппированными
папулами и воспалительными акне, локализованными на лице (лоб, щеки, подбородок), нередко заканчивающимися формированием точечных рубчиков. С возрастом угри самостоятельно исчезают.
При инфицировании на высыпания назначают антисептические растворы, анилиновые красители, а при распространенном процессе - 1% эритромициновый или хлорамфениколовый спирт, цинка ацетат + эритромицин (лосьон), крем адапален и др.
Слайд 27Себорейный дерматит у грудных детей
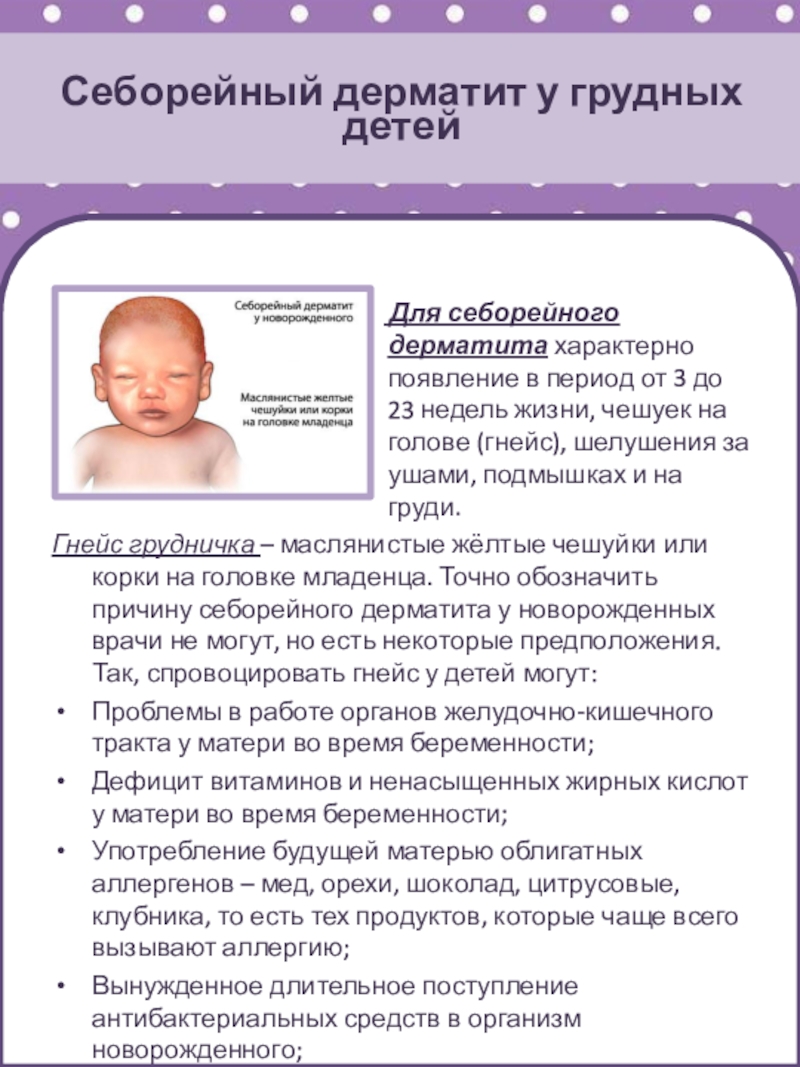
Для себорейного
дерматита характерно появление в период от 3 до 23 недель
жизни, чешуек на голове (гнейс), шелушения за ушами, подмышках и на груди.
Гнейс грудничка – маслянистые жёлтые чешуйки или корки на головке младенца. Точно обозначить причину себорейного дерматита у новорожденных врачи не могут, но есть некоторые предположения. Так, спровоцировать гнейс у детей могут:
Проблемы в работе органов желудочно-кишечного тракта у матери во время беременности;
Дефицит витаминов и ненасыщенных жирных кислот у матери во время беременности;
Употребление будущей матерью облигатных аллергенов – мед, орехи, шоколад, цитрусовые, клубника, то есть тех продуктов, которые чаще всего вызывают аллергию;
Вынужденное длительное поступление антибактериальных средств в организм новорожденного;
Незрелость сальных и потовых желез грудничка.
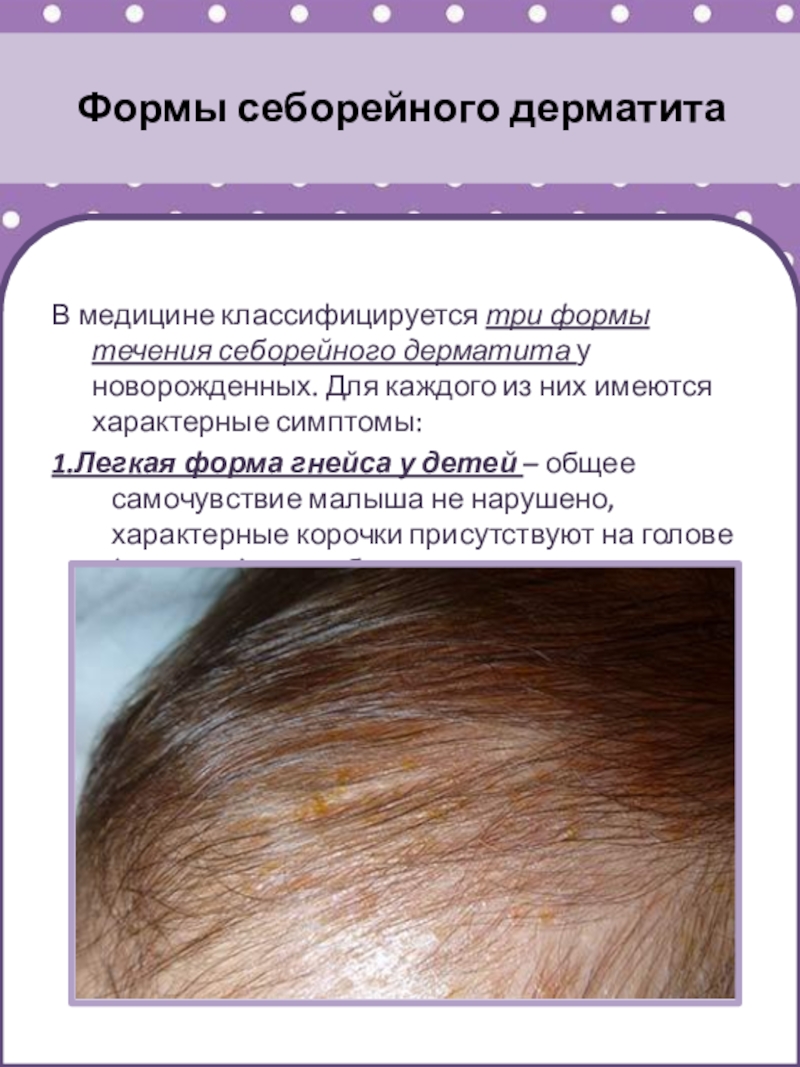
Слайд 28Формы себорейного дерматита
В медицине классифицируется три формы течения себорейного дерматита
у новорожденных. Для каждого из них имеются характерные симптомы:
1.Легкая
форма гнейса у детей – общее самочувствие малыша не нарушено, характерные корочки присутствуют на голове (макушке), могут быть за ушами и на лице, но крайне редко.
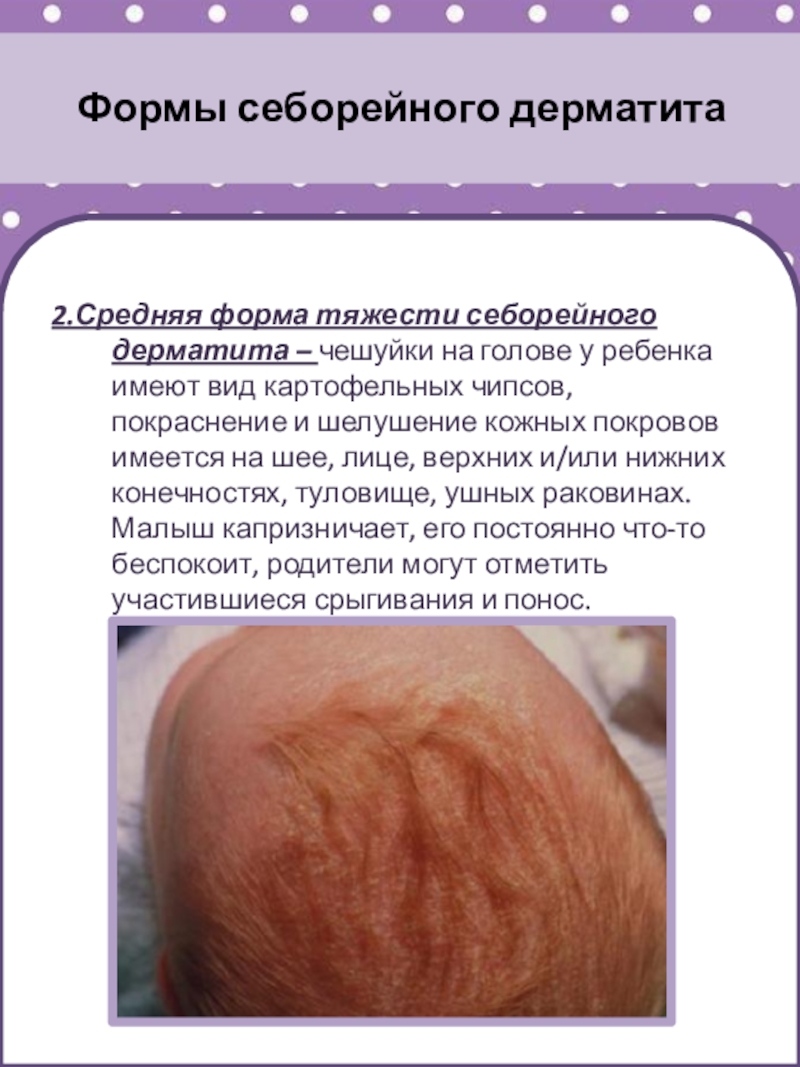
Слайд 29Формы себорейного дерматита
2.Средняя форма тяжести себорейного дерматита – чешуйки на
голове у ребенка имеют вид картофельных чипсов, покраснение и шелушение
кожных покровов имеется на шее, лице, верхних и/или нижних конечностях, туловище, ушных раковинах. Малыш капризничает, его постоянно что-то беспокоит, родители могут отметить участившиеся срыгивания и понос.
Слайд 30Формы себорейного дерматита
3.Тяжелая форма гнейса у грудничков – чешуйки на
голове занимают большую площадь, сливаются воедино и создается впечатление, что
на голове есть один корж. Обязательно при такой форме течения рассматриваемого состояния присоединяется инфекция – корж из корочек на голове начинает мокнуть и воспаляться. Малыш становится вялым, беспокойным и плохо прибавляет в весе.
Слайд 31Лечение себорейного дерматита
Как правильно убирать корочки на голове ребенка
Корочки с
головы ребенка нужно вычесывать, но ни в коем случае нельзя
их сдирать или сцарапывать Этому есть три причины:
Такая процедура реально болезненная и неприятная для самого малыша;
При агрессивном способе удаления корочек можно травмировать нежную кожу головы,
В такие ранки легко проникает инфекция; под корочками находится тонкая кожица, которая также может быть инфицирована и без травмирования.
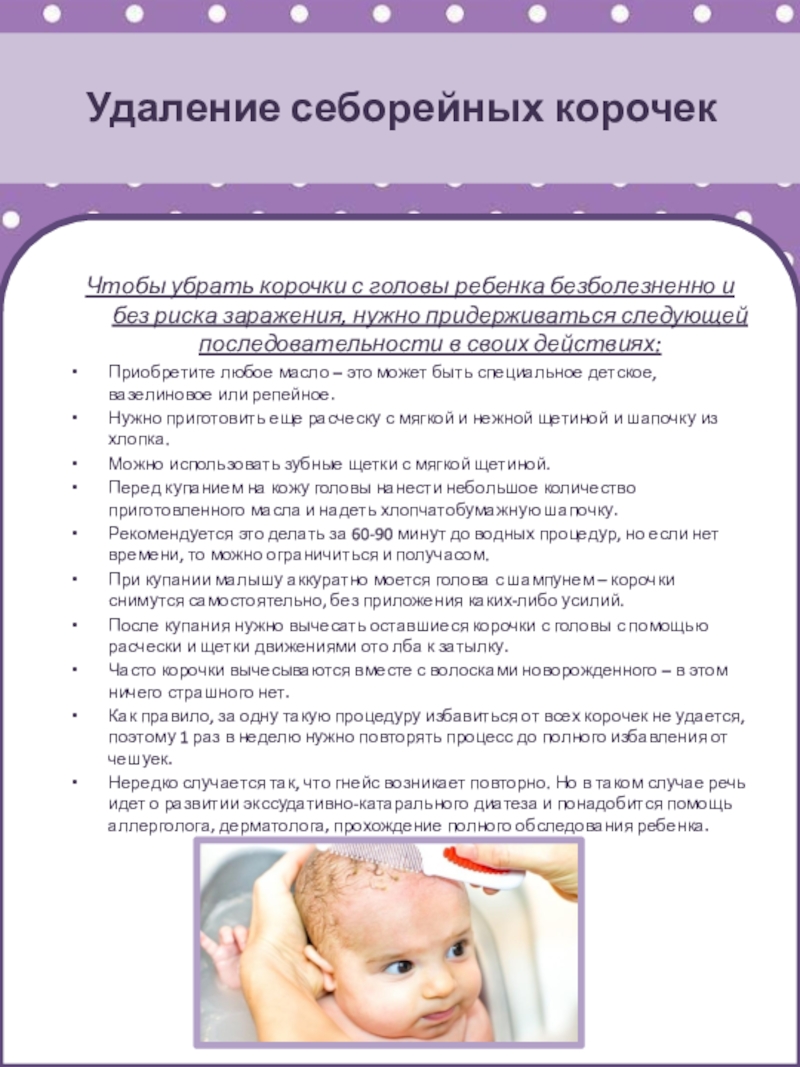
Слайд 32Удаление себорейных корочек
Чтобы убрать корочки с головы ребенка безболезненно и
без риска заражения, нужно придерживаться следующей последовательности в своих действиях:
Приобретите любое масло – это может быть специальное детское, вазелиновое или репейное.
Нужно приготовить еще расческу с мягкой и нежной щетиной и шапочку из хлопка.
Можно использовать зубные щетки с мягкой щетиной.
Перед купанием на кожу головы нанести небольшое количество приготовленного масла и надеть хлопчатобумажную шапочку.
Рекомендуется это делать за 60-90 минут до водных процедур, но если нет времени, то можно ограничиться и получасом.
При купании малышу аккуратно моется голова с шампунем – корочки снимутся самостоятельно, без приложения каких-либо усилий.
После купания нужно вычесать оставшиеся корочки с головы с помощью расчески и щетки движениями ото лба к затылку.
Часто корочки вычесываются вместе с волосками новорожденного – в этом ничего страшного нет.
Как правило, за одну такую процедуру избавиться от всех корочек не удается, поэтому 1 раз в неделю нужно повторять процесс до полного избавления от чешуек.
Нередко случается так, что гнейс возникает повторно. Но в таком случае речь идет о развитии экссудативно-катарального диатеза и понадобится помощь аллерголога, дерматолога, прохождение полного обследования ребенка.
Слайд 33Лечение себорейного дерматита
Медикаментозное лечение требуется только при тяжелой форме течения
гнейса у новорожденных. При таком случае врачи будут назначать антигистаминные
препараты, антибактериальные средства и другие медикаменты, способные облегчить состояние ребенка.
Кормящей маме необходимо соблюдать гипоаллергенную диету: исключить из питания высокоаллергенные продукты (молоко, яйца, сою, орехи, морепродукты, рыбу, пшеницу, арахис, мёд). Заменив на кисломолочные продукты, мясо нежирных сортов, ржаной хлеб, гречневую муку.
При развитии себорейного дерматита у детей более старшего возраста необходимо вести «пищевой дневник», с целью своевременной коррекции рациона питания.
Слайд 34Неинфекционные заболевания
подкожной клетчатки
Склеродермоподобные заболевания
(Заболевания с характерным развитием локального
или генерализованного фиброза)
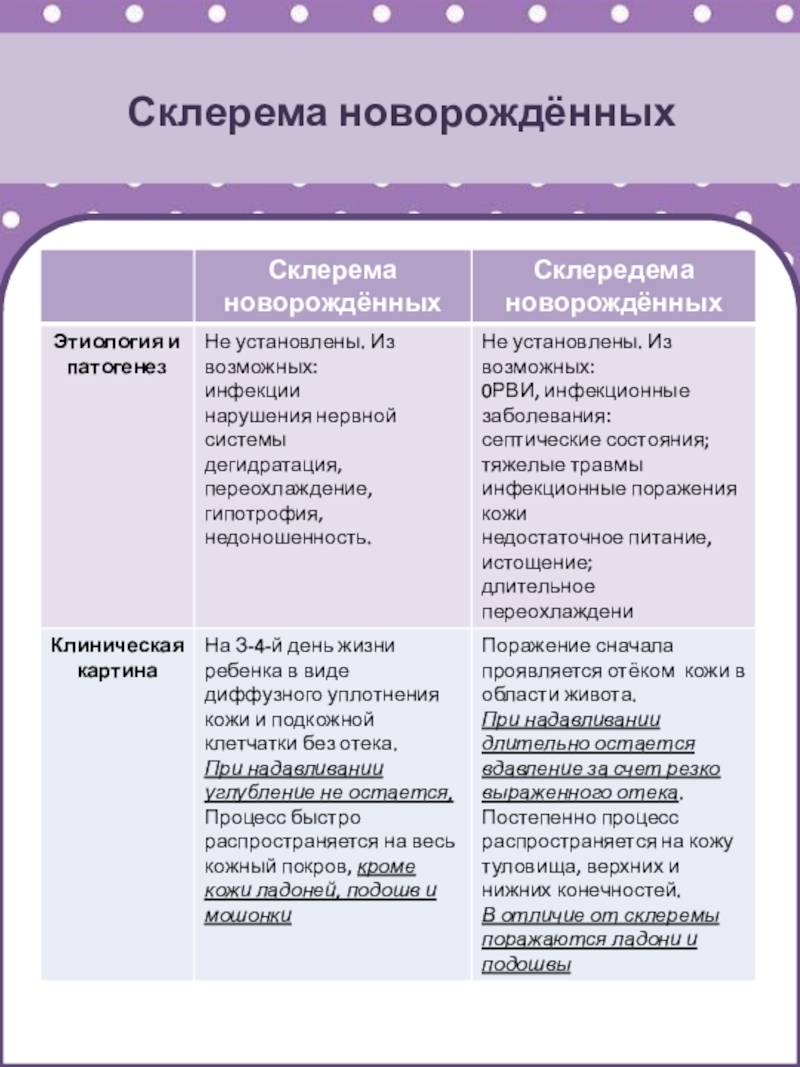
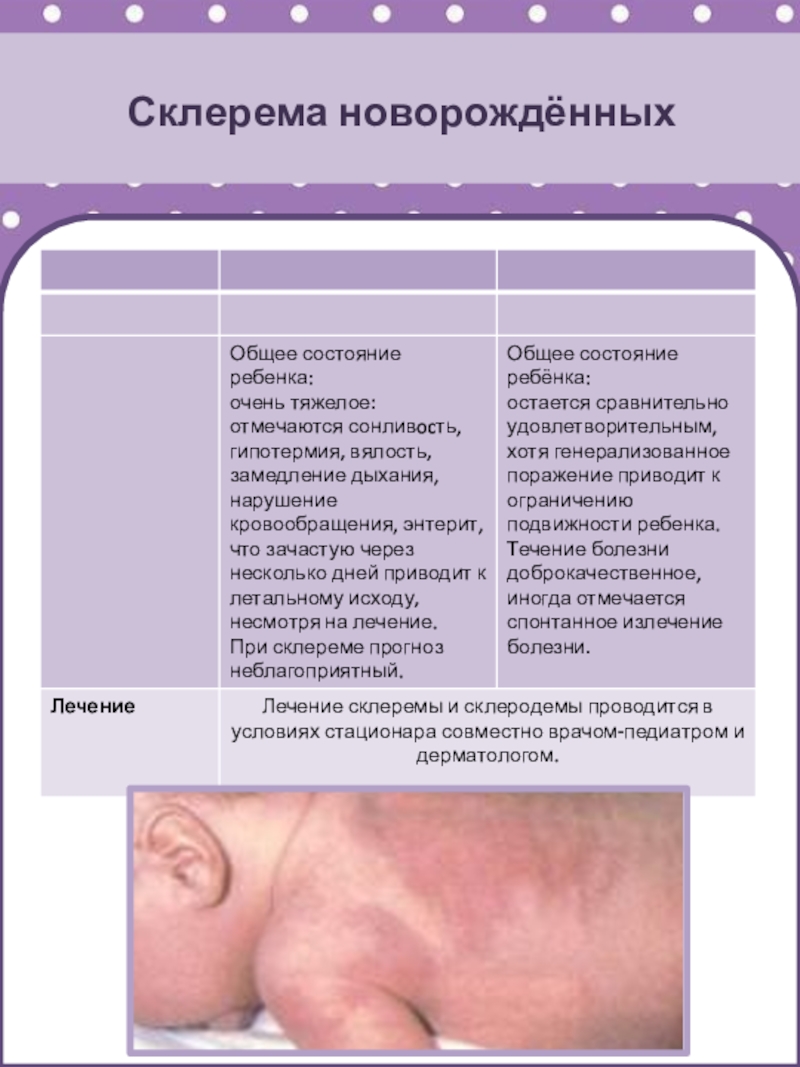
Склередема новорожденных
Склерема новорожденных
Предрасполагающие факторы
Предрасположенность организма к отёчным
состояниям
Повышенная порозность капилляров
Несовершенство нервной регуляции водного обмена
Особенности химического состава жира в подкожной клетчатке с преобладанием твёрдых жирных кислот, которые быстро застывают
Слайд 37Пиодермии новорождённых
Пиодермии - гнойные воспалительные заболевания
Возбудителями пиодермий могут быть: стафилококки,
стрептококки, пневмококки, кишечная палочка, вульгарный протей, сибиреязвенная палочка и др.,
но чаще всего причиной служат гноеродные кокки (стафилококки и стрептококки).
У детей пиодермии являются обычным осложнением каждого кожного заболевания, сопровождающегося зудом и нарушением целостности эпидермиса.
Слайд 38Факторы предраспологающие к возникновению пиодермии
Массивное инфицирование (антенатальный и интранатальный пути
инфицирования)
Вирулентность микробов (антибиотикорезистентность многих штаммов бактерий)
Состояние иммунитета (защитные механизмы
у новорожденных и грудных детей несовершенны)
Анатомо-морфологические особенности кожи ребёнка.
Наличие входных ворот для инфекции.
Недостаток личной гигиены людей, окружающих ребенка и непосредственно заботящихся о нем
Слайд 39Пути инфицирования и
высокая патогенность возбудителя
Антенатальное заражение плода, если женщина во
время беременности переносит какое-либо стафилококковое заболевание или у нее имеются
очаги хронической инфекции (кариозные зубы, хронический тонзиллит, сопровождающиеся бактериемией).
Интранатальное инфицирование чаще наблюдается при патологических родах (затяжные, с длительным безводным промежутком или осложненные эндометритом), при наличии у рожениц урогенитальных заболеваний.
Повысилась патогенность возбудителя
В связи с широким распространением штаммов, устойчивых к антибиотикам, увеличивается число здоровых носителей патогенного стафилококка, особенно среди персонала родильных домов и больниц.
Слайд 40Анатомо-физиологические особенности кожи.
Анатомо- физиологические особенности способствующие возникновению пиодермий у детей
раннего возраста, особенно у новорожденных.
Незаконченность морфологической структуры кожи,
Нежность и
рыхлость рогового слоя,
Непрочность связи эпидермиса и дермы вследствие слабости базальной мембраны
Щелочная среда поверхности кожи и снижение ее защитных свойств,
Несовершенство процессов терморегуляции,
Повышенные влажность и абсорбционная способность кожи
Дополнительными условиями, способствующими развитию пиодермий, являются:
Воздействие влаги, особенно теплой (испарение под пеленками с клеенкой, под толстой одеждой),
Мацерация кожи выделениями (пот, моча, слюна, выделения из носа),
Повреждения кожи при расчесывании из-за зуда (насекомые, зудящие дерматозы - экзема, нейродермит, строфулюс, крапивница, чесотка и др.).
Слайд 41Клинические особенности пиодермий у новорождённых
Пиодермии наиболее опасны в период новорожденности,
так как для новорожденных характерны:
1) Повышенная чувствительность к стафилококковой
инфекции;
2) Наклонность к генерализации инфекции,
3) Развитие стафилококковой инфекции как на коже, так и в ряде других органов;
4) Возможность развития сепсиса;
5) Сохранение общей реакции организма при исчезновении изменений на коже.
6) Диагностика сепсиса у таких детей затруднена, не во всех случаях наличие осложнений (отиты, пневмонии) помогает выявить или подтвердить сепсис.
7) Нет прямой связи между тяжестью кожных проявлений и сепсисом новорожденных, который может развиваться даже при единичных элементах высыпаний.
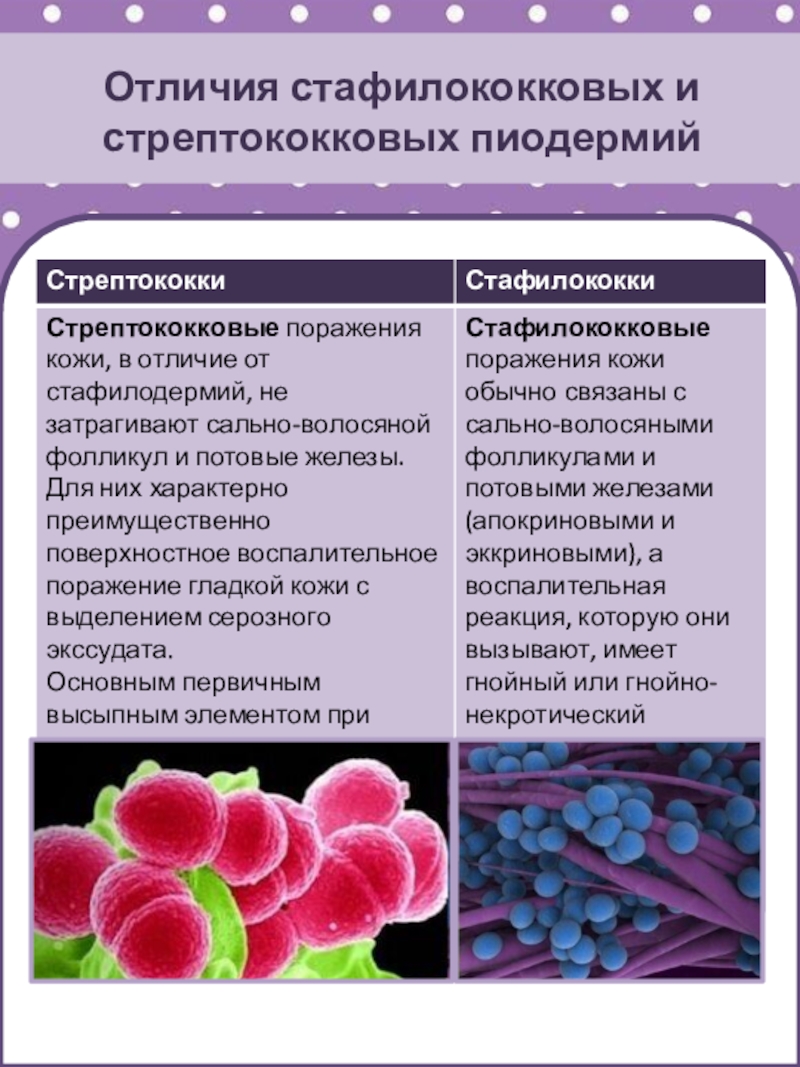
Слайд 42Отличия стафилококковых и стрептококковых пиодермий
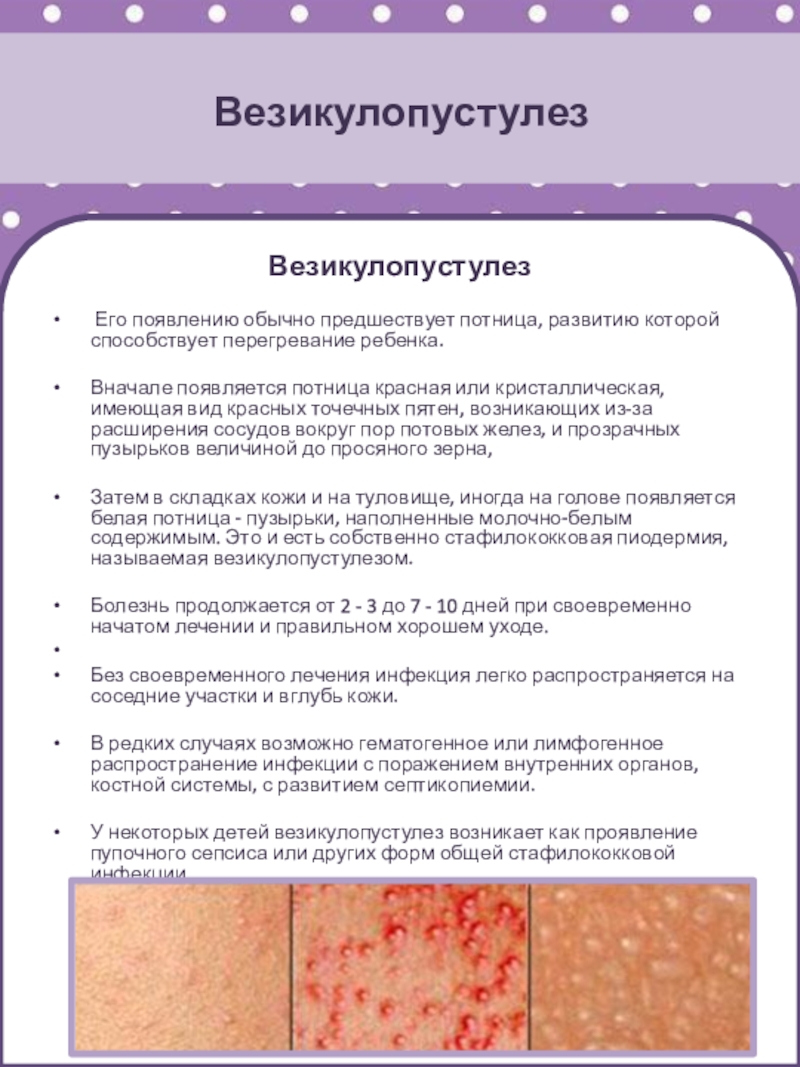
Слайд 43Везикулопустулез
Везикулопустулез
Его появлению обычно предшествует потница, развитию которой способствует
перегревание ребенка.
Вначале появляется потница красная или кристаллическая, имеющая вид
красных точечных пятен, возникающих из-за расширения сосудов вокруг пор потовых желез, и прозрачных пузырьков величиной до просяного зерна,
Затем в складках кожи и на туловище, иногда на голове появляется белая потница - пузырьки, наполненные молочно-белым содержимым. Это и есть собственно стафилококковая пиодермия, называемая везикулопустулезом.
Болезнь продолжается от 2 - 3 до 7 - 10 дней при своевременно начатом лечении и правильном хорошем уходе.
Без своевременного лечения инфекция легко распространяется на соседние участки и вглубь кожи.
В редких случаях возможно гематогенное или лимфогенное распространение инфекции с поражением внутренних органов, костной системы, с развитием септикопиемии.
У некоторых детей везикулопустулез возникает как проявление пупочного сепсиса или других форм общей стафилококковой инфекции
Слайд 44Множественные абсцессы
Множественные абсцессы
Появляются при
распространении инфекции в глубину протоков потовых желез
На коже возникают
инфильтраты в виде узлов величиной с горошину или немного больше с отеком мягких тканей
Процесс развивается в толще кожи, захватывая всю потовую железу
Начавшись на первом месяце жизни, заболевание при нерациональном лечении может продолжаться 2 - 3 мес и дольше, часто сопровождается нарушением общего состояния.
Температура вначале субфебрильная, затем повышается до 38 - 39 °С.
У детей ухудшается аппетит, нарастает бледность, масса тела начинает снижаться, появляется диспепсия, отмечаются умеренное увеличение печени и селезенки, интоксикация, гипотрофия.
В периферической крови отмечаются лейкоцитоз с нейтрофилезом, анемия, СОЭ возрастает до 30 - 50 мм в час. В моче определяются белок, лейкоциты, эритроциты, зернистые и гиалиновые цилиндры.
Развивается септицемия с пиемическими очагами в виде гнойного отита, флегмоны и обширных абсцессов кожи и подкожной клетчатки, абсцедирующей стафилококковой пневмонии с пиопневмотораксом и плевритом, гнойного менингита, остеомиелита, перитонита, заканчивающихся летально.
Следует всегда учитывать, что у некоторых детей множественные абсцессы являются входными воротами для развития сепсиса. Поэтому дети, страдающие множественными абсцессами, подлежат госпитализации для проведения тщательного обследования и лечения.

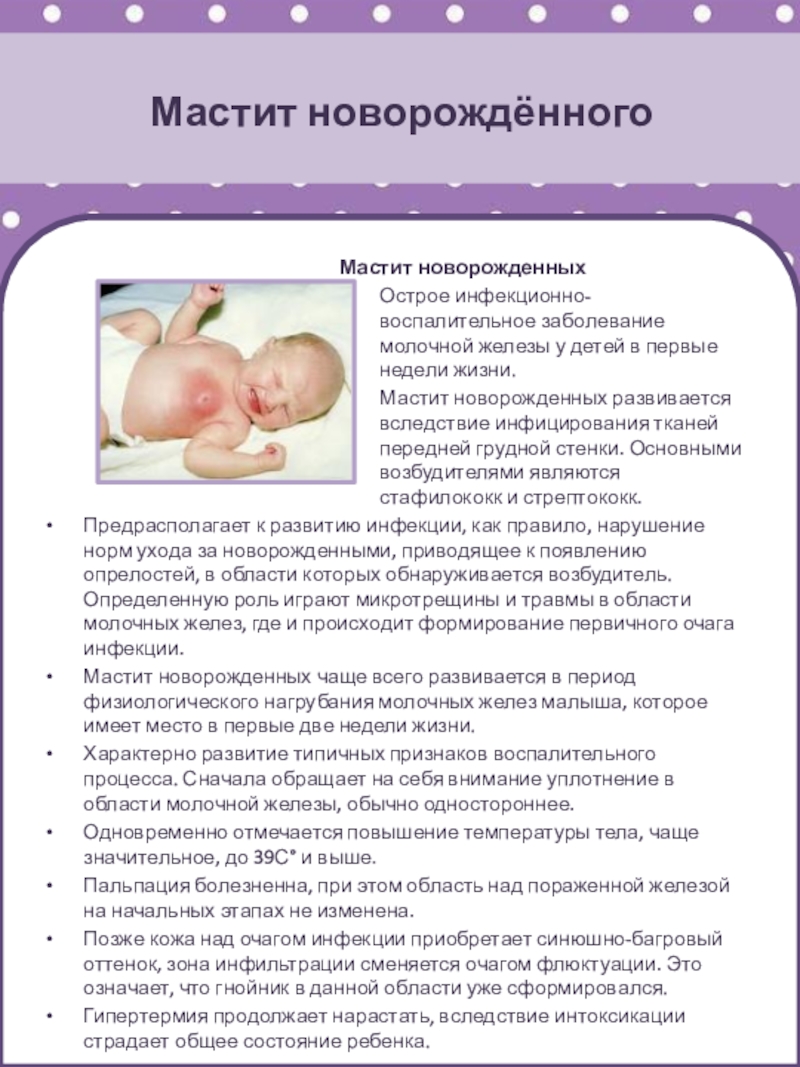
Слайд 45Мастит новорождённого
Мастит новорожденных
Острое инфекционно-воспалительное заболевание молочной железы у детей в
первые недели жизни.
Мастит новорожденных развивается вследствие инфицирования тканей передней
грудной стенки. Основными возбудителями являются стафилококк и стрептококк.
Предрасполагает к развитию инфекции, как правило, нарушение норм ухода за новорожденными, приводящее к появлению опрелостей, в области которых обнаруживается возбудитель. Определенную роль играют микротрещины и травмы в области молочных желез, где и происходит формирование первичного очага инфекции.
Мастит новорожденных чаще всего развивается в период физиологического нагрубания молочных желез малыша, которое имеет место в первые две недели жизни.
Характерно развитие типичных признаков воспалительного процесса. Сначала обращает на себя внимание уплотнение в области молочной железы, обычно одностороннее.
Одновременно отмечается повышение температуры тела, чаще значительное, до 39С° и выше.
Пальпация болезненна, при этом область над пораженной железой на начальных этапах не изменена.
Позже кожа над очагом инфекции приобретает синюшно-багровый оттенок, зона инфильтрации сменяется очагом флюктуации. Это означает, что гнойник в данной области уже сформировался.
Гипертермия продолжает нарастать, вследствие интоксикации страдает общее состояние ребенка.
Слайд 46Диагностика и лечение мастита новорожденных
Основа диагностики – физикальное обследование и
сбор анамнеза. При осмотре педиатр обнаруживает инфильтрат либо зону флюктуации,
местное и общее повышение температуры.
При пальпации можно заметить гнойное отделяемое.
В ОАК выявляется лейкоцитоз со сдвигом влево и другие признаки инфекции.
Возбудитель достоверно определяется после исследования содержимого абсцесса.
Обязательно проведение дифференциальной диагностики мастита новорожденных с мастопатией, которая имеет место практически у всех детей после рождения. Данное состояние также проявляется нагрубанием молочных желез и гиперемией (присутствуют некоторые признаки воспаления).
Главным отличием является отсутствие инфекции как таковой.
В фазу инфильтрации проводится консервативная терапия. Показано физиолечение методами УВЧ и УФО, лечение местными средствами.
Уже на данном этапе начинается антибиотикотерапия, препарат подбирается эмпирически.
После формирования очага инфекции осуществляется хирургическое лечение.
После вскрытия происходит отделение гноя. Разрезы дренируются на несколько дней, к лечению добавляются повязки с гипертоническим раствором для более быстрой санации очага инфекции.
Продолжается антибиотикотерапия, при этом возможен подбор препарата с учетом чувствительности возбудителя, установленной при исследовании гнойного отделяемого.

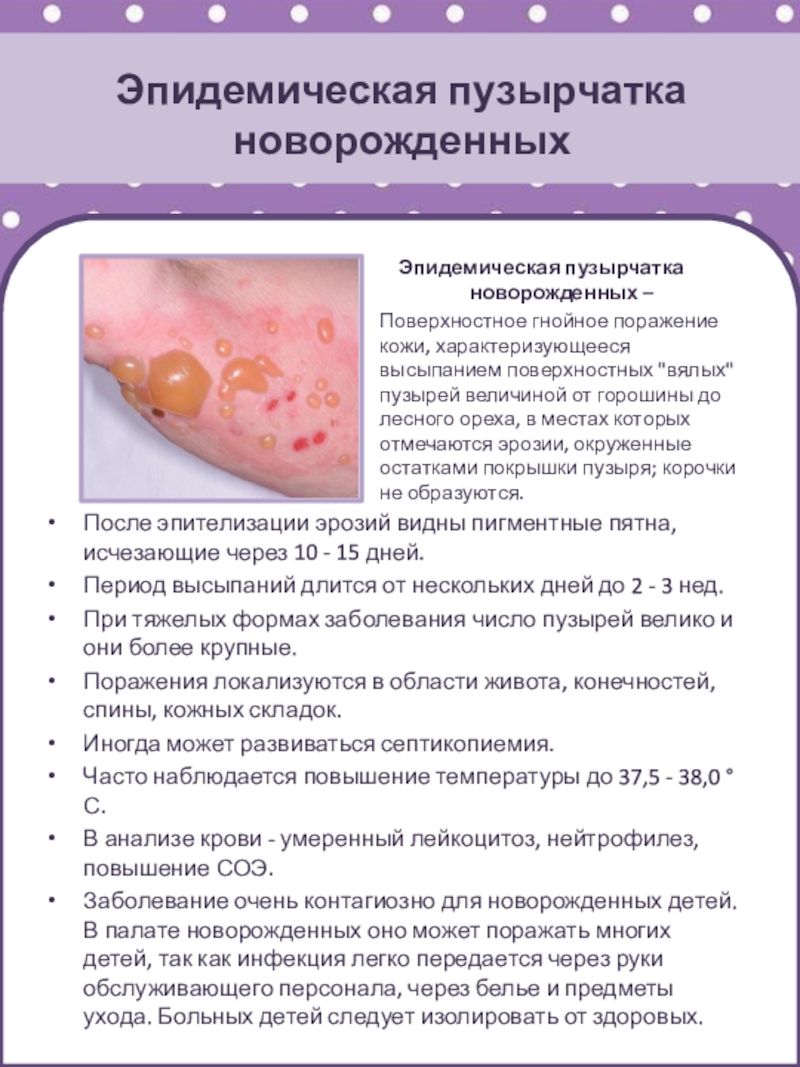
Слайд 47Эпидемическая пузырчатка новорожденных
Эпидемическая пузырчатка новорожденных –
Поверхностное гнойное поражение кожи,
характеризующееся высыпанием поверхностных "вялых" пузырей величиной от горошины до лесного
ореха, в местах которых отмечаются эрозии, окруженные остатками покрышки пузыря; корочки не образуются.
После эпителизации эрозий видны пигментные пятна, исчезающие через 10 - 15 дней.
Период высыпаний длится от нескольких дней до 2 - 3 нед.
При тяжелых формах заболевания число пузырей велико и они более крупные.
Поражения локализуются в области живота, конечностей, спины, кожных складок.
Иногда может развиваться септикопиемия.
Часто наблюдается повышение температуры до 37,5 - 38,0 °С.
В анализе крови - умеренный лейкоцитоз, нейтрофилез, повышение СОЭ.
Заболевание очень контагиозно для новорожденных детей. В палате новорожденных оно может поражать многих детей, так как инфекция легко передается через руки обслуживающего персонала, через белье и предметы ухода. Больных детей следует изолировать от здоровых.
Слайд 48Рожистое воспаление
Представляет собой острое глубокое стрептококковое воспаление кожи, сопровождающееся лихорадкой
и интоксикацией.
Инкубационный период длится от нескольких часов до 2 дней.
Источником инфекции являются медицинский персонал и матери, страдающие стрептококковыми заболеваниями, в том числе ангинами.
При развитии рожи у новорожденных появляется пятно розово-красного цвета (эритематозная форма) с нерезкими границами, плотное, теплое на ощупь, с выраженным воспалительным отеком и инфильтрацией дермы и подкожной жировой клетчатки.
Воспалительные явления быстро распространяются на нижнюю часть живота, область гениталий, нижние конечности, грудь, спину, реже на лицо.
Из-за большой склонности к миграции у новорожденных рожу называют "бродячей" или "путешествующей".
Общее состояние тяжелое, температура 39,0 - 40,0°С, нарастает интоксикация, отмечаются вялость, частые срыгивания, рвоты, тахикардия, ребенок отказывается от груди, развиваются септические осложнения в виде гнойного отита, бронхопневмонии, пиелонефрита, перитонита, гепатита, менингита (при роже лица).
У ослабленных детей в самом начале болезни температура может быть нормальной или субфебрильной (37,1 - 37,3°С), а у недоношенных с гипотрофией наблюдается даже гипотермия.
Прогноз у новорожденных и детей раннего возраста при роже тяжелый.

Слайд 49Группы наблюдения детей с риском развития гнойно – септических заболеваний
в период новорождённости
Всех новорождённых детей распределяют по группам риска, что
позволяет обратить внимание педиатра на эту повышенную вероятность и, если возможно, не допустить развития болезни.
В группу риска (V группа) по развитию гнойно – септических заболеваний в период новорождённости входят дети:
У матерей которых были
Острые заболевания (ОРВИ, ангина) во время, (особенно в конце) беременности и сразу после родов
Обострения хронических болезней (бронхит, гастрит, колит, пиелонефрит, холецистит, аднексит)
Внутриутробные инфекции (герпес, цитомегаловирус, хламидиоз, токсоплазмоз)
Мастит
Гнойничковые заболевания у матери и членов семьи
Инфекционные заболевания у членов семьи
С длительным безводным промежутком в родах
С асфиксией средней и тяжёлой степени
После катетеризации пупочной вены
Слайд 50Диспансерное наблюдение детей с риском развития гнойно-септических заболеваний
Дополнительно к стандартным
обследованиям
После выписки из род.дома до 10 дня жизни ежедневный осмотр
педиатра, затем 1 раз в неделю до 1 месяца.
Наблюдение за пупочной ранкой, кожными высыпаниями, характером стула, активностью ребёнка, прибавкой в весе
Ежедневно 3 р/д измеряется температура тела ребёнка
ОАК в 1; 3 месяца
Соблюдение санитарно – противоэпидемического режима в домашних условиях (при ОРВИ у членов семьи – проветривание, влажная уборка, при заболеваниях матери – ношение ею марлевой маски, при ГСИ – кипячение, проглаживание белья, купание в кипячёной воде)
Госпитализация при гнойничковых кожных высыпаниях
Срок наблюдения - до 3-х месяцев