Слайд 1
БРОНХО-ОБСТРУКТИВНЫЙ СИНДРОМ У ДЕТЕЙ
Н.В. Рылова
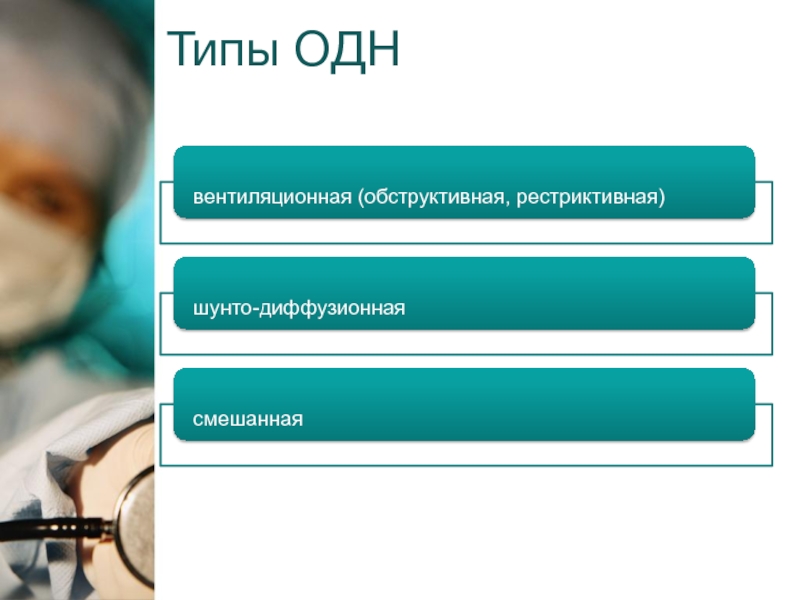
Слайд 2Острая дыхательная недостаточность (ОДН)
Патологический синдром, обусловленный нарушением функции внешнего дыхания,
нарушением газообмена между атмосферным воздухом и кровью лёгочных капиляров.
Развивается гипоксемия,
вторично – кислородное голодание тканей – гипоксия.
Аппарат внешнего дыхания включает: бронхолёгочную систему, малый круг кровообращения, грудную клетку с её мышечным аппаратом и центральную нервную регуляцию дыхания.
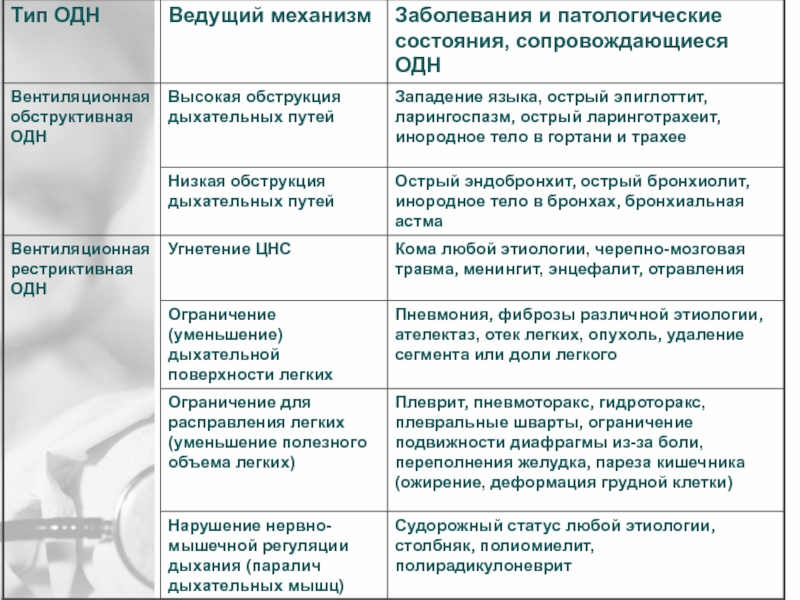
Слайд 5
Клинические признаки вентиляционной ОДН по рестриктивному типу
Слайд 71. ОДЫШКА (ранний и надежный симптом):
Возрастные критерии одышки (ВОЗ, 1991)
Слайд 8Признаки гиперкапнии: ЯРКО КРАСНАЯ ГИПЕРЕМИЯ КОЖИ лица, шеи, обильный пот,
повышение саливации, бронхиальной секреции, аритмия и остановка сердца (повышение тонуса
n.vagus)
2. Изменение цвета кожи
Слайд 10Характеристика ОДН при острой пневмонии (тотальная, гнойно-деструктивная)
Слайд 12ОСТРЫЙ БРОНХИТ - острое воспаление слизистой оболочки бронхов, вызываемое различными
инфекционными, реже физическими или химическими факторами (J20.0 – J20.9).
Слайд 13ОСТРЫЙ (ПРОСТОЙ) БРОНХИТ (J20).
Критерии диагностики:
Клинические: субфебрильная температура, кашель,
диффузные сухие и разнокалиберные влажные хрипы в легких.
Рентгенологические: изменение легочного
рисунка при отсутствии инфильтративных и очаговых теней в легких.
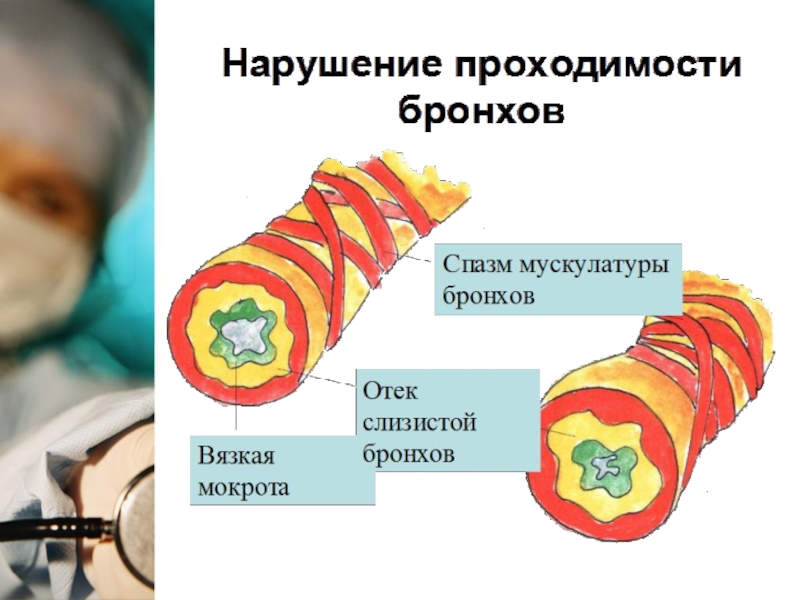
Слайд 14ОСТРЫЙ ОБСТРУКТИВНЫЙ БРОНХИТ (J20) – острый бронхит, протекающий с синдромом
диффузной бронхиальной обструкции.
Слайд 15Критерии диагностики:
Клинические: экспираторная одышка, шумное свистящее дыхание на фоне
ОРИ, рассеянные сухие и разнокалиберные влажные хрипы в легких.
Рентгенологические:
усиление легочного рисунка, повышение прозрачности легочной ткани при отсутствии инфильтративных и очаговых теней в легких.
Слайд 16ОСТРЫЙ БРОНХИОЛИТ (J21) - воспалительное заболевание нижних дыхательных путей с
поражением мелких бронхов и бронхиол
Слайд 17Критерии диагностики:
Клинические: выраженная одышка экспираторного или смешанного характера, периоральный
цианоз, малопродуктивный кашель, диффузные мелкие влажные и крепитирующие хрипы.
Рентгенологические: вздутие
легких, усиление сосудистого рисунка.
Развивается, в основном, у детей первого года жизни на фоне ОРИ.
Слайд 18РЕЦИДИВИРУЮЩИЙ БРОНХИТ (J40.0) – повторные эпизоды острых бронхитов 2-3 раза
и более в течение года на фоне ОРВИ.
Слайд 19Критерии диагностики острого эпизода соответствуют клиническим и рентгенологическим признакам острого
бронхита.
Встречается, как правило, у детей первых 4-5 лет жизни.
Слайд 20ОБЛИТЕРИРУЮЩИЙ БРОНХИОЛИТ (J43) – полиэтиологическое хроническое заболевание мелких дыхательных путей,
являющееся следствием острого бронхиолита.
Слайд 21Критерии диагностики:
Клинические: острый бронхиолит в анамнезе, одышка, малопродуктивный кашель,
физикальные изменения в виде крепитации и мелкопузырчатых хрипов, стойкая необратимая
обструкция дыхательных путей.
Рентгенологические: мозаичность легочного рисунка за счет множественных областей повышенной прозрачности и сниженной васкуляризации, признаки «воздушной ловушки». При сцинтиграфии - нарушение легочного кровотока.
Синдром одностороннего сверхпрозрачного легкого (синдром Маклеода) представляет собой частный случай данного заболевания.
Слайд 22ХРОНИЧЕСКИЙ БРОНХИТ (J41) - хроническое распространенное воспалительное поражение бронхов
Слайд 23Критерии диагностики:
Клинические: продуктивный кашель, разнокалиберные влажные хрипы в легких
при наличии не менее 2-3-х обострений заболевания в год на
протяжении 2-х и более лет подряд.
Рентгенологические: усиление и деформация бронхолегочного рисунка без локального пневмосклероза.
Хронический бронхит как отдельная нозологическая форма у детей диагностируется при исключении других заболеваний, протекающих с синдромом хронического бронхита (муковисцидоз, первичная цилиарная дискинезия, пороки развития бронхолегочной системы, другие хронические заболевания легких).
Слайд 24Ранний возраст
Дошкольного и школьного возраста: чем старше ребенок, тем чаще
возникает необходимость дифференцированного подхода в оценке БОС.
!!!приступообразный характер, отсутствии
связи с инфекцией, отягощенная наследственность, высокий уровень Ig E.
Слайд 26Морфо-функциональные особенности детей раннего возраста, способствующие развитию БОС
узость дыхательных путей
податливость
хрящей и ригидность грудной клетки
меньшая эластичность легочной ткани
обильная васкуляризация
склонность к
отеку и экссудации
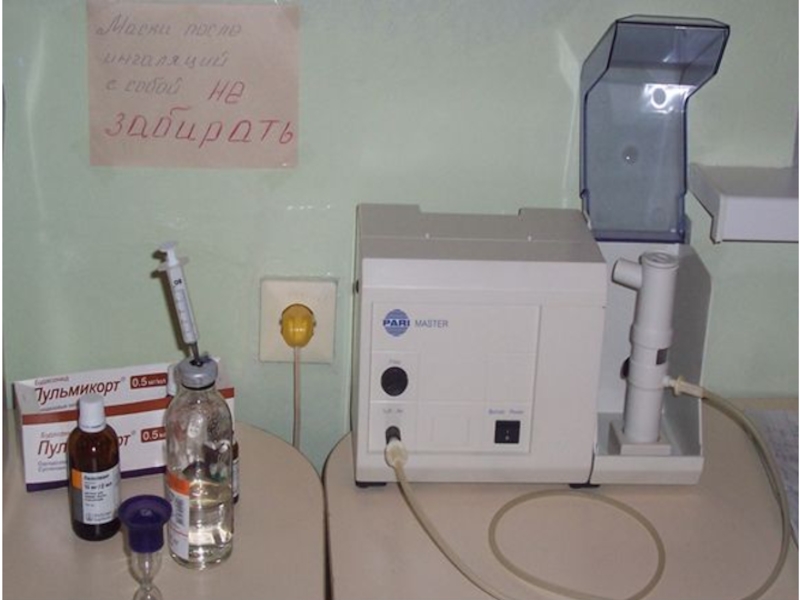
Слайд 27Лечение: антибиотики не показаны, кислород увлажненный, массаж дренажный со 2-3
дня, гидратация, ингаляции 3 раза в день:
Первый эпизод –
туалет дыхательных путей, гидратация, кислород.
Через небулайзер:
- Беродуал (на прием 2 капли/кг, макс. 10 капель - 0,5 мл детям до 6 лет и 1,0 мл – старше) +/- амброксол.
- Сальбутамол (на прием 0,15 мл/кг, макс. 2,5 мл <6 лет, 5 мл старше)
-
Слайд 28Преимущества комбинированной терапии (либо комбинация отдельных препаратов, либо в виде
фиксированных комбинаций “два в одном”):
аддитивное действие препаратов (различные механизмы влияния
на тонус бронхов)
влияние препаратов на различные отделы бронхов (антихолинергические препараты – преимущественно на проксимальные, В2-агонисты – на дистальные)
различная продолжительности действия (более быстрое начало у агонистов, более пролонгированное у антихолергических)
меньшее число побочных эффектов (меньшая доза каждого из препаратов по сравнению с дозами в виде монотерапии)
больший комплайенс к терапии, лучшее соотношение стоимость/эффективность
Слайд 29Оценку эффекта ингаляций проводят через 30-60 мин. (уменьшение частоты дыхания
на 10-15 в 1 мин., снижение интенсивности свистящих хрипов), при
отсутствии эффекта – повторная ингаляция.
При сохранении респираторного дистресса несмотря на ингаляции::
- дексаметазон 0,3 мг/кг или
- преднизолон в/м, в/в 1 -1,5 мг/кг.
Слайд 30Ингаляционные ГКС при первом эпизоде неэффективны
Системные ГКС при неэффективнсти β-агонистов
предотвращают тяжелое течение
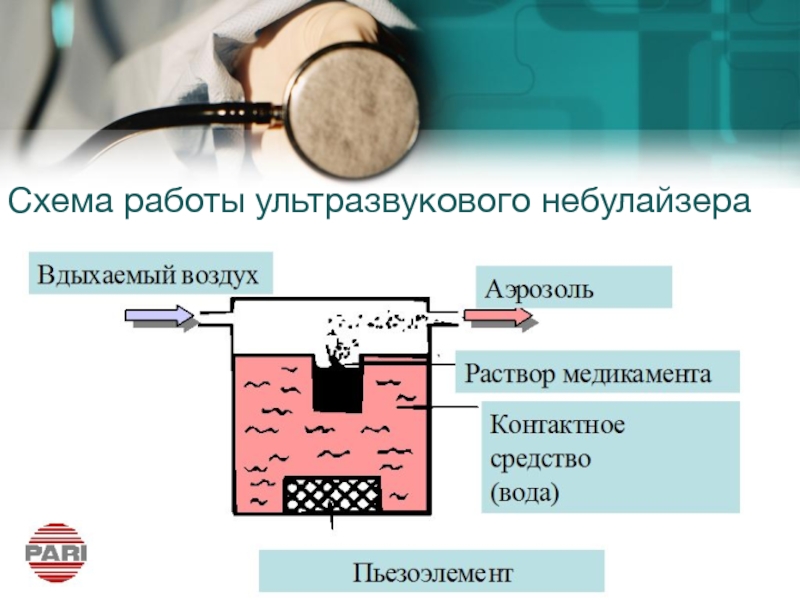
Слайд 32Схема работы ультразвукового небулайзера