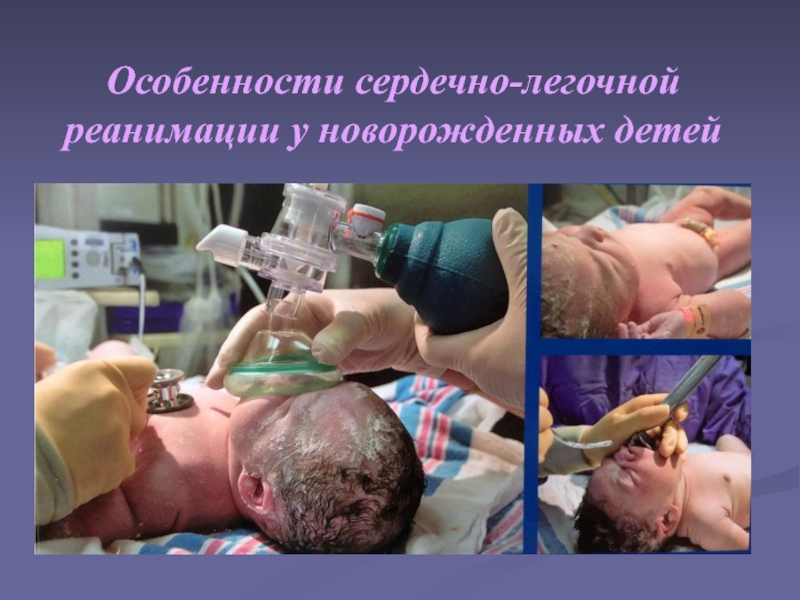
Слайд 1Особенности сердечно-легочной реанимации у новорожденных детей
Слайд 2 В настоящее время по приказу Минздравсоцразвития России №1687н
от 27 декабря 2011 г. утверждены следующие критерии живо -
и мертворожденности:
«Живорождением» является момент отделения плода от организма матери посредством родов при сроке беременности 22 недели и более при массе тела новорожденного 500 грамм и более (или менее 500 грамм при многоплодных родах) или в случаях, если масса ребенка при рождении неизвестна, при длине тела новорожденного 25 сантиметров и более при наличии у новорожденного признаков живорождения (дыхание, сердцебиение, пульсация пуповины или произвольные движения мускулатуры независимо от того, перерезана или отделилась ли плацента).
Мертворождением» является момент отделения плода от организма матери посредством родов при сроке беременности 22 недели и более при массе тела новорожденного 500 грамм и более (или менее 500 грамм при многоплодных родах) или в случае, если масса тела ребенка при рождении неизвестна, при длине тела новорожденного 25 см и более при отсутствии у новорожденного признаков живорождения.
В этом случае реанимационные мероприятия проводить не рекомендуется.

Слайд 3Пережатие пуповины: в настоящее время у неосложнённых новорожденных
рекомендуется задержка с
пережатием пуповины от полного рождения как минимум на 1 мин.,
как у доношенных, так и у недоношенных.
Температура тела: температуру новорожденных, родившихся без асфиксии, после родов следует поддерживать между 36,5С и 37,5С. На высокое значение данного положения указывает его отчетливая связь с летальностью и осложнениями. Температуру сразу после рождения следует зафиксировать как прогностический критерий исхода и как индикатор качества.
Поддержание температуры тела: при родах на сроке беременности менее 32 нед. для поддержания температуры между 36,5С и 37,5С в период от собственно родов до стабилизации может потребоваться комплекс дополнительных вмешательств. В него могут входить подача согретых и увлажнённых газов, повышение температуры воздуха в помещении плюс обертывание головы и тела пластиковым материалом, плюс подогревающий матрац. Каждый из этих приёмов может снижать гипотермию и сам по себе.
Меконий: интубация трахеи не должна быть стандартом при наличии мекония, ее следует применять только при подозрении на обструкцию трахеи. Следует сосредоточить внимание на начале вентиляции в первую минуту жизни у новорожденных, которые не дышат, или делают это не эффективно – задержки быть не должно.
Воздух/кислород: вентиляторную поддержку доношенных новорожденных следует начинать воздухом. У недоношенных сначала следует использовать воздух или кислород в низкой концентрации (до 30%). Если, несмотря на эффективную вентиляцию, оксигенация остаётся неприемлемой, следует переходить к применению кислорода в более высокой концентрации.
•

Слайд 5Состояние ребенка оценивают дважды: на 1-й и 5-й минутах жизни.
При необходимости обследование проводится в третий раз, на 10-й минуте
жизни, если проводились реанимационные мероприятия.
Как правило, вторая оценка улучшается. В медицинской терминологии эти изменения называются положительной динамикой. Кожа розовеет, сердцебиение учащается, рефлексы проявляются активнее, мышечный тонус повышается, дыхание нормализуется, крик становится громче и выразительнее. Одним словом, жизнь налаживается!
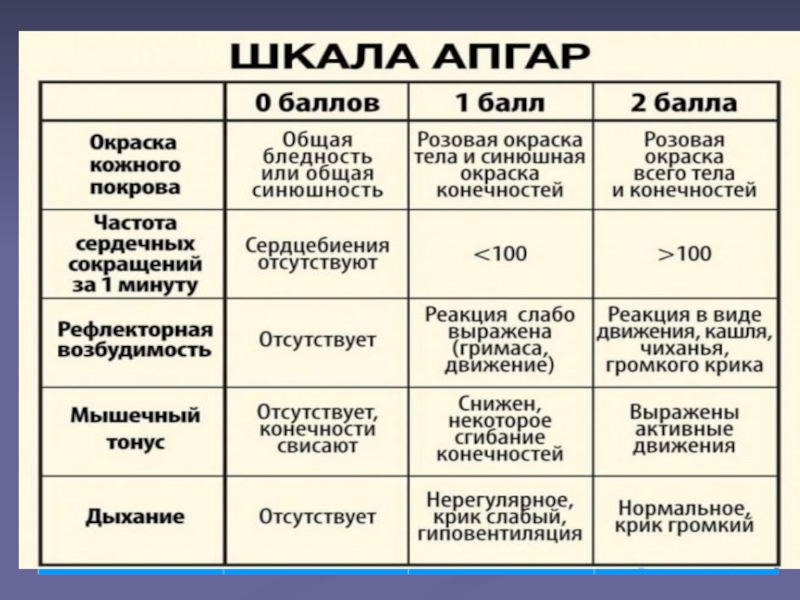
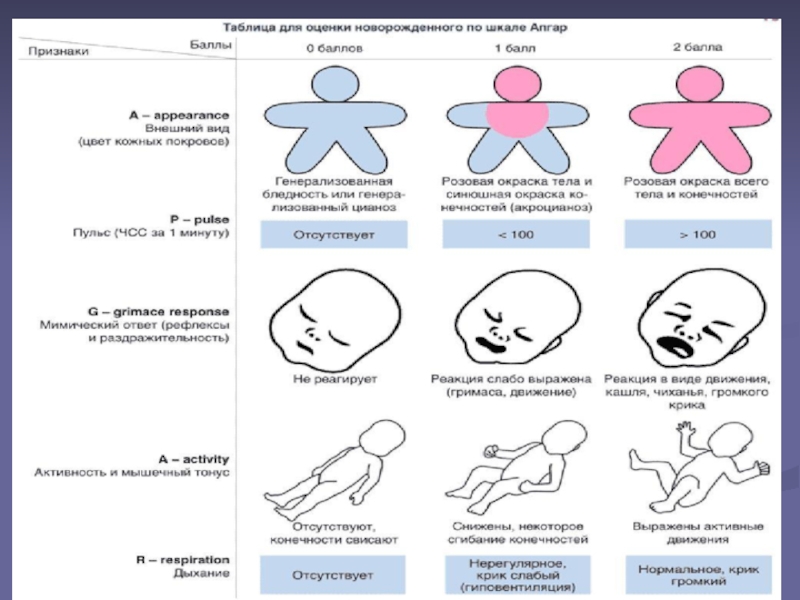
Слайд 7Оценка ребенка по шкале Апгар отражает объективные показатели его жизнеспособности.
Все же есть два фактора, которые вносят долю субъективности в
этот надежный, эффективный метод обследования.
Первый — индивидуальный уровень адаптационных способностей малыша.
Второй — профессионализм врача.
Всегда важно помнить: оценки ставит не шкала, а специалист.
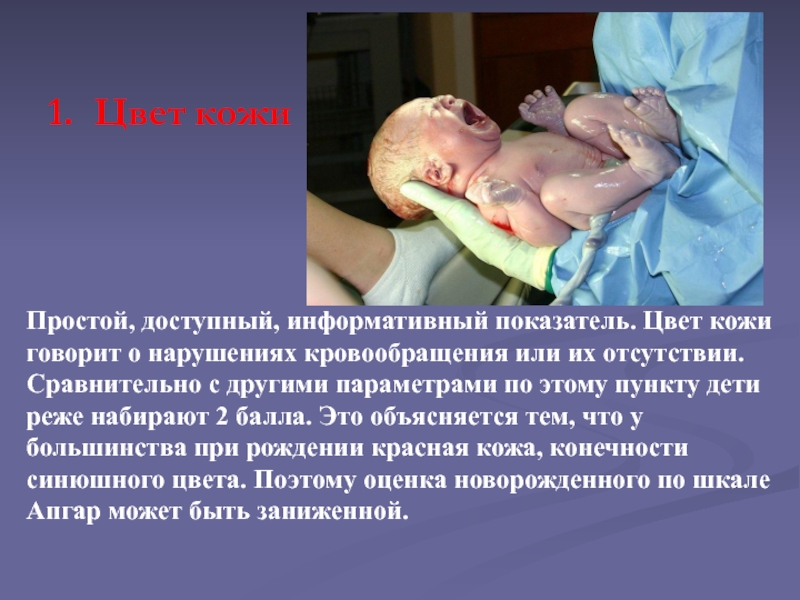
Слайд 81. Цвет кожи
Простой, доступный, информативный показатель. Цвет кожи говорит о
нарушениях кровообращения или их отсутствии. Сравнительно с другими параметрами по
этому пункту дети реже набирают 2 балла. Это объясняется тем, что у большинства при рождении красная кожа, конечности синюшного цвета. Поэтому оценка новорожденного по шкале Апгар может быть заниженной.
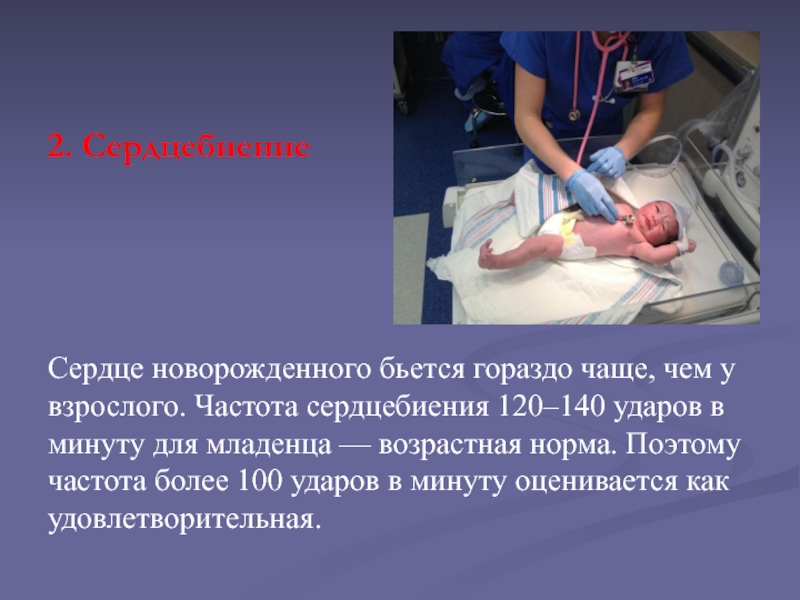
Слайд 92. Сердцебиение
Сердце новорожденного бьется гораздо чаще, чем у взрослого. Частота
сердцебиения 120–140 ударов в минуту для младенца — возрастная норма.
Поэтому частота более 100 ударов в минуту оценивается как удовлетворительная.
3. Рефлексы
Отсасывание слизи из носа ребенка —
обычная медицинская процедура в родильном зале. Реакция на ее проведение проявляется в разной степени, что и отражено в таблице.
НО! При слишком грубой санации, если аспирационный катетер касается задней стенки глотки, возможна стимуляция вагальных рефлексов с развитием брадикардии, что особенно опасно у детей, находящихся в критическом состоянии
4. Мышечный тонус.
Повышенный мышечный тонус у новорожденных — возрастная норма. Активные, хаотичные движения руками и ногами подтверждают хорошие адаптационные возможности организма
Слайд 115. Дыхание
Количество 40 – 45 дыхательных движений в минуту для
младенца — возрастная норма. Громкий крик способствует более интенсивному дыханию,
говорит о высоких адаптационных возможностях малыша.
Во время родов все дети испытывают умеренную гипоксию (нехватку кислорода). Кратковременное кислородное голодание не снижает адаптационных способностей здорового младенца, не представляет угрозы для жизни. Хотя именно гипоксия чаще всего понижает суммарный результат.
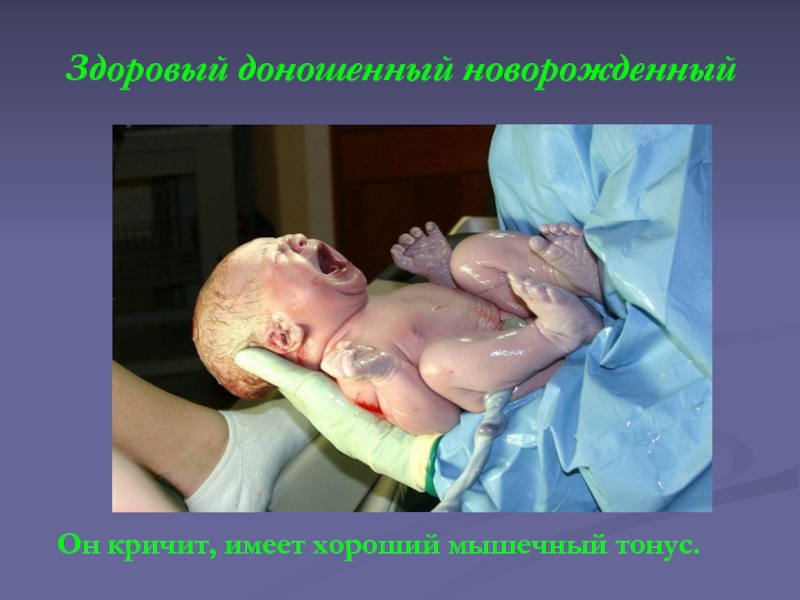
Слайд 12Здоровый доношенный новорожденный
Он кричит, имеет хороший мышечный тонус.
Слайд 13Асфиксия новорожденных
Клинический синдром, проявляющийся в первые минуты жизни
затруднением или полным отсутствием дыхания у ребенка. Помимо нарушения дыхания
у большинства детей, родившихся в состоянии асфиксии, отмечают угнетение безусловной нервно-рефлекторной деятельности и острую сердечно - сосудистую недостаточность.
Слайд 14Причины асфиксии
1. Острая или хроническая гипоксия плода, развивающаяся
как антенатально, так и во время родов.
2. Острые
или хронические нарушения деятельности дыхательной, сердечно -сосудистой и кроветворной системы матери.
3. Изолированные нарушения маточно-плацентарного кровообращения.
4. Сочетание нескольких патологических изменений в организме беременной женщины.
Данные факторы приводят к ограничению поступления кислорода через плаценту к плоду.
Слайд 15Факторы, предрасполагающие к развитию асфиксии
Пренатальные:
-
поздний гестоз
- сахарный диабет
- резус-сенсибилизация
- инфекционные заболевания у
матери
- кровотечение во 2 или 3 триместре беременности
- невынашивание или перенашивание беременности
- многоплодная беременность
- ЗВУР плода
- употребление матерью наркотиков, алкоголя и некоторых лекарств во время беременности
Слайд 16Факторы, предрасполагающие к развитию асфиксии
Интранатальные:
- предлежание плаценты
или отслойка нормально расположенной плаценты
- патологические предлежания плода
- выпадение петель
пуповины во время родов, обвитие пуповиной
- применение общего обезболивания и кесарево сечение
-аномалии родовой деятельности (дискоординация, затяжные или быстрые роды)
- нарушения сердечного ритма у плода во время родов
- наличие мекония в околоплодных водах
- инфекционные заболевания
Слайд 17Клиническая картина
1. Отсутствие или слабость сокращений дыхательной мускулатуры сразу после
рождения
2. Уменьшение частоты и силы сердечных сокращений
3. Цианоз или бледность
кожных покровов
4. Снижение нервно-рефлекторной возбудимости
5. Снижение мышечного тонуса
Слайд 18Интерпретация полученных результатов
Оценка через 1 минуту после рождения:
-
7 баллов и более свидетельствует об
отсутствии асфиксии
- 4-6 баллов — признак умеренной асфиксии
- 1-3 балла — тяжелой асфиксии
Слайд 19Какие новорожденные нуждаются в реанимации?
Приблизительно 10% новорожденных требуется
некоторая помощь при рождении для начала самостоятельного дыхания, менее 1%
детей нуждаются в расширенных реанимационных мероприятиях для сохранения жизни, остальные новорожденные совершают переход от внутриутробной к внеутробной жизни без затруднений, т. е. им не нужна помощь или минимальная поддержка для начала спонтанного регулярного дыхания и завершения перехода от фетального к неонатальному типу кровообращения.
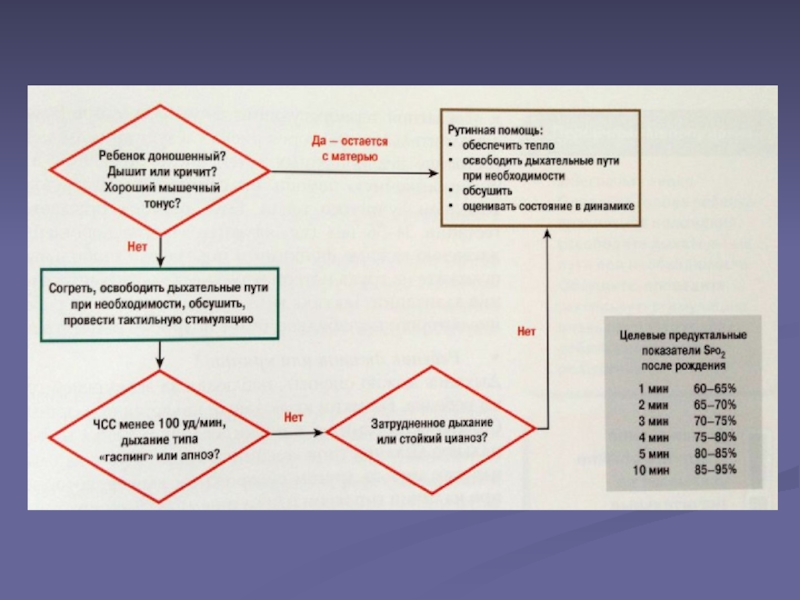
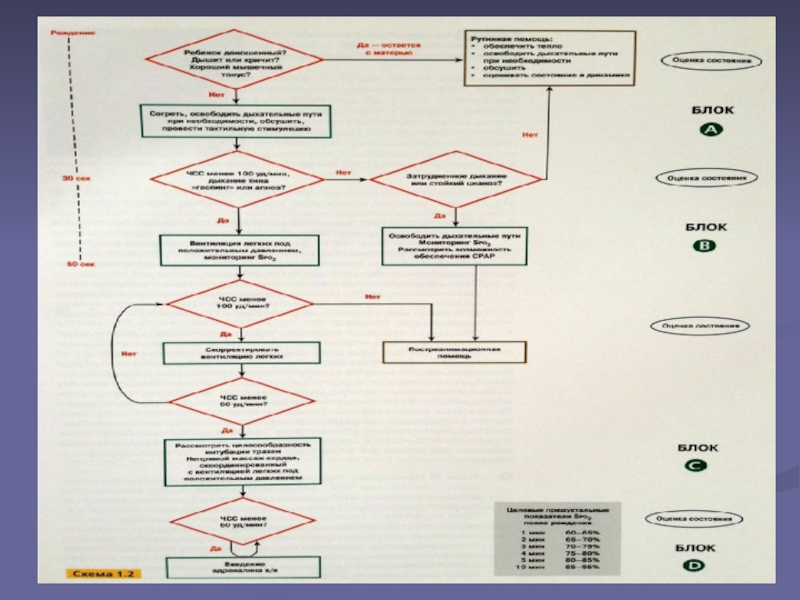
Слайд 20Как определить, требуется ли ребенку реанимация?
Ответить на 3 вопроса:
1. Ребенок доношенный?
2. Дышит или кричит?
3. Хороший мышечный тонус?
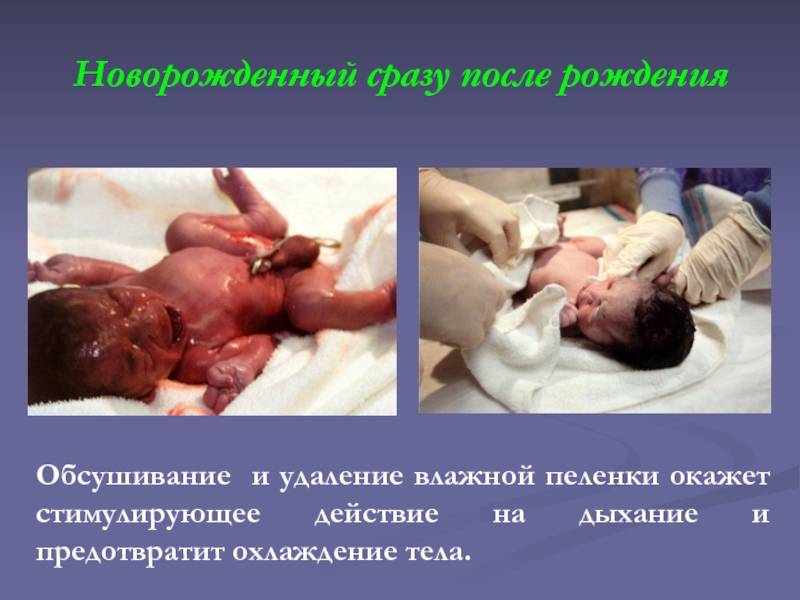
Слайд 22Новорожденный сразу после рождения
Обсушивание и удаление влажной пеленки окажет стимулирующее
действие на дыхание и предотвратит охлаждение тела.
Слайд 24Первичные мероприятия
1. Обеспечьте тепло
2. Придайте голове ребенка правильное положение, освободите
дыхательные пути при необходимости
3. Обсушите, проведите тактильную стимуляцию, вновь придайте
голове ребенка правильное положение
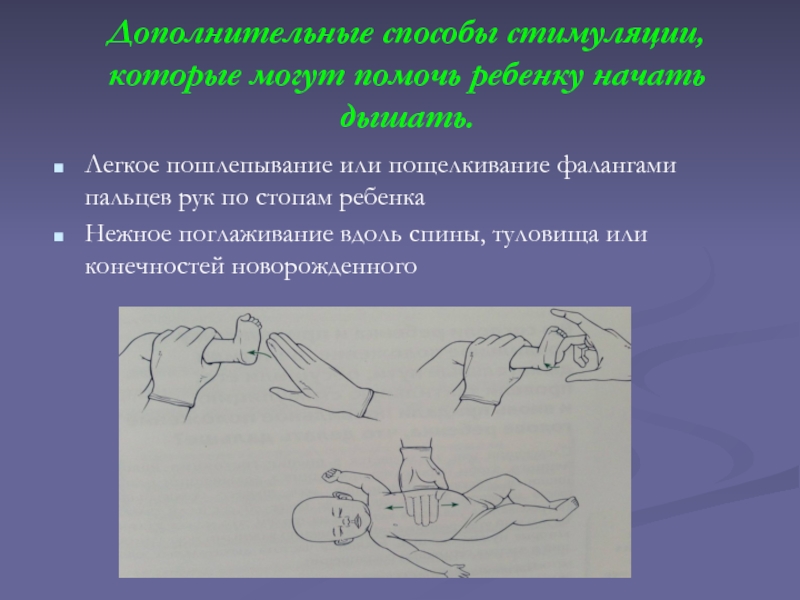
Слайд 25Дополнительные способы стимуляции, которые могут помочь ребенку начать дышать.
Легкое пошлепывание
или пощелкивание фалангами пальцев рук по стопам ребенка
Нежное поглаживание вдоль
спины, туловища или конечностей новорожденного
Слайд 26 Длительная тактильная стимуляция новорожденного, который не дышит -
пустая трата драгоценного времени.
При стойком апноэ начните
вентиляцию легких под положительным давлением.
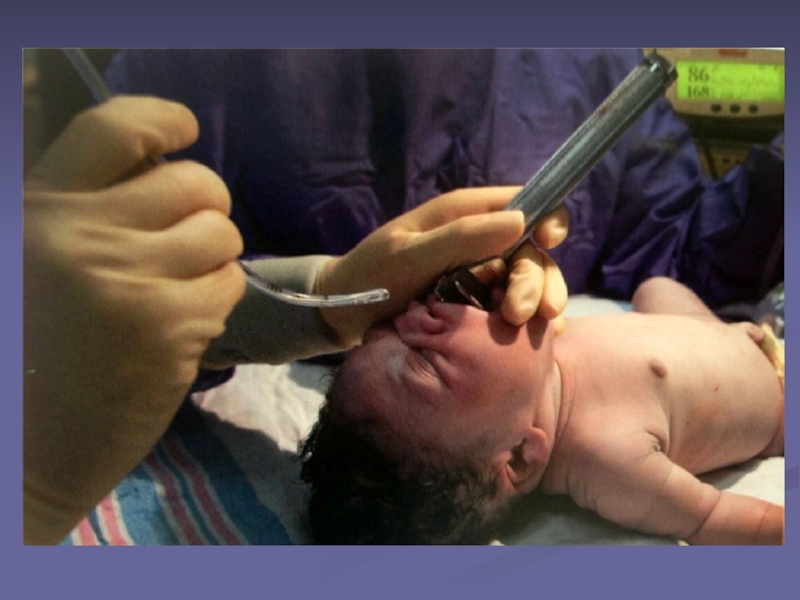
Слайд 27Санация ВДП показана новорожденным у которых в течение первых 10
секунд не появилось самостоятельное дыхание и/или наличествует большое количество отделяемого
(мекония как в околоплодных водах, так и в дыхательных путях младенца), причем в данном случае интубация и санация ВДП и трахеобронхиального дерева должна проводиться сразу после рождения
Слайд 28 Ключевая концепция, проходящая красной линией через всю программу:
адекватная вентиляция легких ребенка является самым важным и эффективным действием
в реанимации новорожденных
Слайд 29При наличии мекония и нестабильном состоянии ребенка (угнетение дыхания, мышечная
гипотония и/или ЧСС менее 100 уд/мин) показана прямая эвакуация содержимого
из трахеи сразу после рождения до начала регулярного дыхания.
Введите ларингоскоп и катетер для аспирации размером 12F или 14F для очищения полости рта и заднего отдела глотки
введите в трахею эндотрахеальную трубку
Присоедините эндотрахеальную трубку к отсосу
Проведите эвакуацию содержимого в течение нескольких секунд, пока трубка находится в трахее, и продолжайте аспирацию, медленно извлекая эндотрахеальную трубку
Слайд 31 Во время реанимации новорожденных рекомендуется прикрепить датчик пульсоксиметра
на область гипотенара или запястье правой руки ребенка так, чтобы
определить предуктальную сатурацию
Слайд 32Целевые предуктальные показатели SpO2 после рождения
1 минута 60-65%
2
минута 65-70%
3 минута 70-75%
4 минута
75-80%
5 минута 80-85%
10 минута 85-90%
Слайд 33Подача дополнительного кислорода
При наличии у ребенка цианоза кожных
покровов или показателей пульсоксиметрии ниже ожидаемых уровень кислорода в крови
может увеличиваться быстрее, если назначить концентрацию кислорода более 21%:
- через кислородную маску
- через кислородную трубку
- поточнорасправляющимся мешком и маской
- реанимационным устройством с Т- образным коннектором
Слайд 34Использование реанимационных устройств для принудительной вентиляции легких
Саморасправляющийся мешок:
«+» -
всегда расправляется после каждого сжатия, даже без источника
сжатого газа
- клапан сброса давления уменьшает риск перераздувания легких
«-» - для обеспечения высоких концентрация кислорода необходим кислородный резервуар
- нельзя использовать для обеспечения постоянного положительного давления в дыхательных путях
Слайд 35Использование реанимационных устройств для принудительной вентиляции легких
Реанимационное устройство с
Т- образным коннектором:
«+» - постоянство давления
- надежный контроль пикового давления на вдохе и положительного давления в конце выдоха
- надежная доставка 100% кислорода
- реаниматолог не устает, как при сжатии мешка
«-» - необходим источник сжатого газа
- нужна предварительная настройка величин давления
- труднее изменять показатели давления в процессе реанимации
- существует риск удлинения времени вдоха
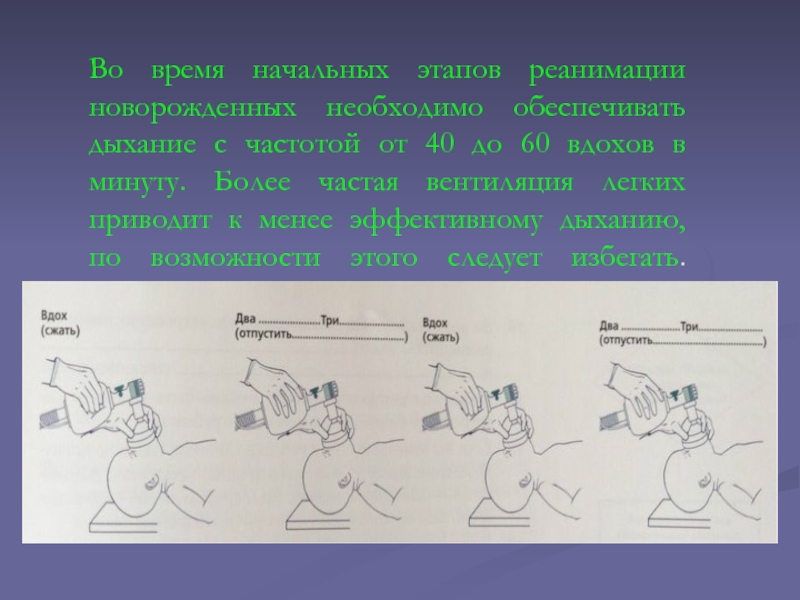
Слайд 36Во время начальных этапов реанимации новорожденных необходимо обеспечивать дыхание с
частотой от 40 до 60 вдохов в минуту. Более частая
вентиляция легких приводит к менее эффективному дыханию, по возможности этого следует избегать.
Слайд 37Вентиляция легких — самое важное и наиболее эффективное действие, независимо
от используемой концентрации кислорода.
Наиболее важным показателем успешной принудительной вентиляции легких
под положительным давлением является увеличение частоты сердечных сокращений.
Слайд 39Как определить, улучшилось ли состояние ребенка настолько, что уже можно
прекратить принудительную вентиляцию легких под положительным давлением?
Когда ЧСС будет
стабильно более 100 уд/мин, снижайте частоту вдохов и давление на вдохе, одновременно наблюдая за появлением самостоятельных вдохов и стимулируя ребенка к эффективному дыханию.
Вентиляция легких под положительным давлением может быть прекращена, когда у ребенка появится:
- стабильная частота сердечных сокращений более 100 уд/мин
- устойчивое спонтанное дыхание.
Как только данные пульсоксиметра достигнут целевых значений, подачу дополнительного кислорода (если ее использовали) также можно постепенно отменить, контролируя состояние ребенка.
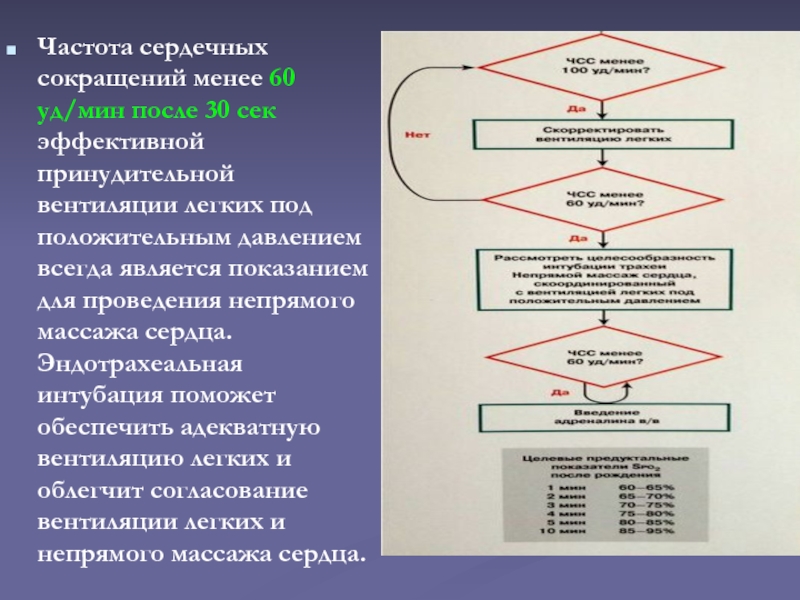
Слайд 40Частота сердечных сокращений менее 60 уд/мин после 30 сек эффективной
принудительной вентиляции легких под положительным давлением всегда является показанием для
проведения непрямого массажа сердца. Эндотрахеальная интубация поможет обеспечить адекватную вентиляцию легких и облегчит согласование вентиляции легких и непрямого массажа сердца.
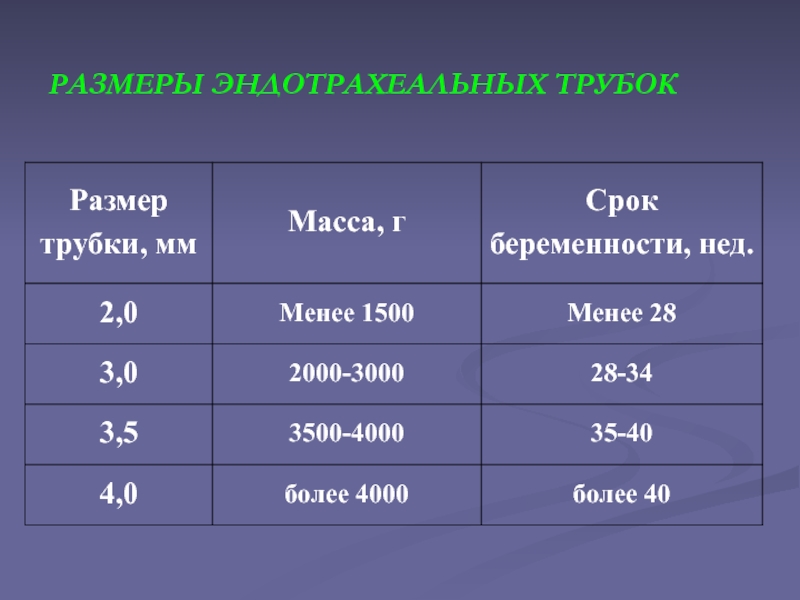
Слайд 42Приблизительное расстояние от кончика эндотрахеальной трубки, до верхней губы ребенка
Или
по формуле:
Масса (кг) + 6
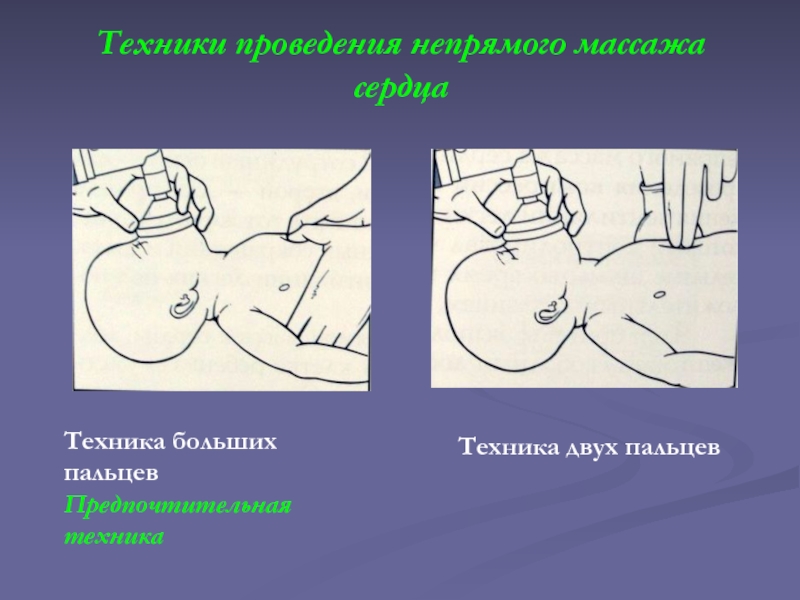
Слайд 43Техники проведения непрямого массажа сердца
Техника больших
пальцев
Предпочтительная
техника
Техника двух пальцев
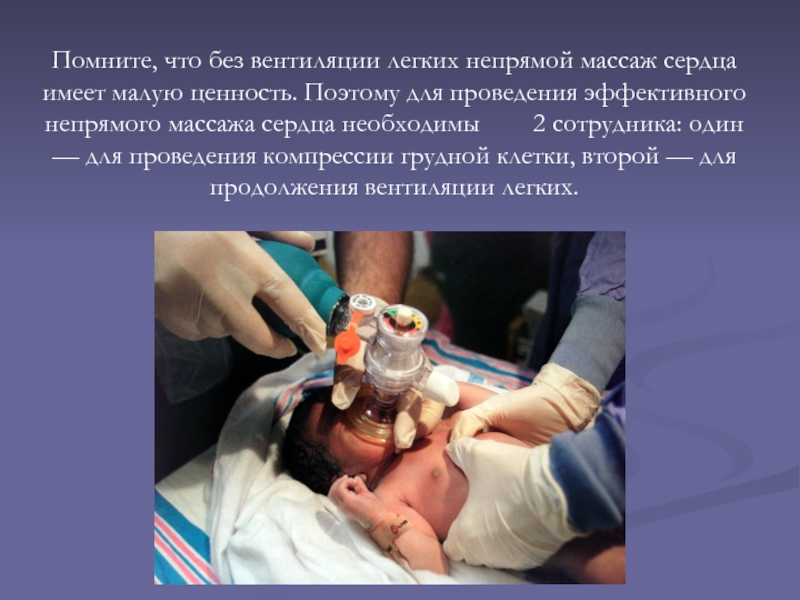
Слайд 44Помните, что без вентиляции легких непрямой массаж сердца имеет малую
ценность. Поэтому для проведения эффективного непрямого массажа сердца необходимы
2 сотрудника: один — для проведения компрессии грудной клетки, второй — для продолжения вентиляции легких.
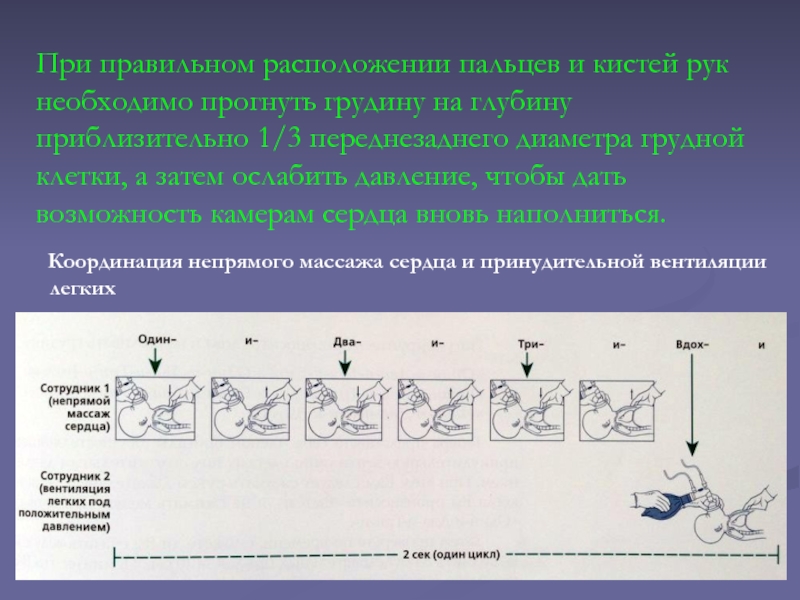
Слайд 45При правильном расположении пальцев и кистей рук необходимо прогнуть грудину
на глубину приблизительно 1/3 переднезаднего диаметра грудной клетки, а затем
ослабить давление, чтобы дать возможность камерам сердца вновь наполниться.
Координация непрямого массажа сердца и принудительной вентиляции легких
Слайд 46При достижении значений ЧСС более 60 уд/мин во время проведения
непрямого массажа сердца Вы можете прекратить компрессии, но продолжать принудительную
вентиляцию легких под положительным давлением с частотой 40-60 принудительных вдохов в минуту.
В данном случае не следует продолжать непрямой массаж сердца, поскольку сердечный выброс, по-видимому, уже адекватный, а компрессии могут снизить эффективность вентиляции легких.
Слайд 47Лекарственная терапия во время реанимации
Перед введением лекарственных средств в ходе
проведения первичной реанимации следует несколько раз проверить эффективность проводимой вентиляции
легких, также скоординировать непрямой массаж сердца с принудительной вентиляцией легких, а концентрацию кислорода в подаваемой кислородно-воздушной смеси необходимо увеличить до 100%.
При асфиксии артериальное давление ребенка падает, что приводит к снижению кровотока в коронарных артериях и уменьшению доставки кислорода к сердечной мышце. В результате миокард новорожденного не может эффективно сокращаться, несмотря на перфузию кровью, обогащенной кислородом, при проведении реанимационных
мероприятий. В подобных случаях введение адреналина может стимулировать работу сердца и увеличить ЧСС. Введение адреналина также способствует увеличению давления в фазу диастолы, что приводит к восстановлению кровотока в коронарных артериях.
Слайд 48Как приготовить раствор Эпинефрин 1:10000
Берем 1 мл Эпинефрин 0,1%
Доводим
до 10 мл 0,9% раствором Натрия хлорида
Вводим полученный раствор из
расчета 0,1 мл на кг массы ребенка
Слайд 49Расчет дозы для эндотрахеального введения
Эпинефрин 0,1% -1 мл развести в
1 мл физ.раствора (1:1000)
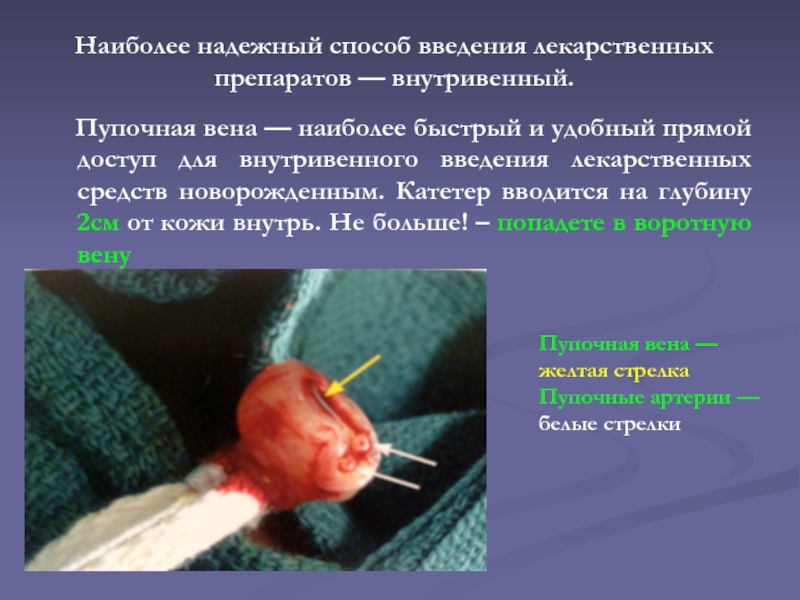
Слайд 50Наиболее надежный способ введения лекарственных препаратов — внутривенный.
Пупочная
вена — наиболее быстрый и удобный прямой доступ для внутривенного
введения лекарственных средств новорожденным. Катетер вводится на глубину 2см от кожи внутрь. Не больше! – попадете в воротную вену
Пупочная вена — желтая стрелка
Пупочные артерии — белые стрелки
Слайд 51Введите катетер в пупочную вену на глубину 2-4 см (у
недоношенных детей меньше) до тех пор, пока не получите адекватный
обратный ток крови из катетера при несильном подтягивании поршня шприца. Нельзя вводить лекарственные средства в катетер до тех пор, пока не удастся получить ретроградный ток крови из катетера.
Слайд 52Введение адреналина показано, если ЧСС менее 60 уд/мин после 30
сек эффективной принудительной вентиляции легких (предпочтительно после интубации трахеи) и
45-60 сек непрямого массажа сердца, скоординированного с эффективной вентиляцией легких
Рекомендуемая концентрация адреналина 1:10 000
Рекомендуемая доза адреналина 0.1 — 0.3 мл/кг в концентрации 1:10 000
Дозу 0.5- 1.0 мл/кг можно использовать только при эндотрахеальном введении
Рекомендуемая скорость введения адреналина - Быстро (как можно быстрее)
Слайд 53 Если Вы вводите адреналин внутривенно через катетер, то вслед за
адреналином надо болюсно ввести 0,5 — 1,0 мл физиологического раствора,
чтобы обеспечить попадание всего объема препарата в кровоток.
Слайд 54Восполнение объема циркулирующей крови
Если в анамнезе есть указания на
предлежания плаценты или кровотечение из сосудов пуповины, у ребенка возможно
развитие гиповолемического шока. В ряде случаев кровь ребенка может уходить в материнский кровоток (фетоплацентарная трансфузия), и у ребенка будут отмечаться клинические симптомы шока при отсутствии данных об очевидной кровопотере.
Если ребенок находится в состоянии шока и нет положительной динамики после реанимационных мероприятий, показано введение растворов с целью восполнения объема циркулирующей крови.
Слайд 55Восполнение объема циркулирующей крови
Рекомендуемый раствор: - Физ. раствор
(NaCl 0,9%)
Рекомендуемая доза раствора: 10 мл/кг
Рекомендуемый способ введения:
Пупочная вена
Рекомендуемая скорость введения раствора:
В течение 5 - 10 минут
Слайд 57Восстановление проходимости дыхательных путей.
-не следует чрезмерно запрокидывать голову ребенка
-не следует
сжимать мягкие ткани подбородка
Слайд 59Возрастные параметры
непрямого массажа сердца.
Слайд 60Медикаментозная терапия
Адреномиметики 0,01мг/кг в/в или 0,1 мг/кг эндотрахеально каждые
5 минут.
Натрия гидрокарбонат 4,2% раствор 1 – 2 мэкв/кг,
Скорость введения 2мл/кг/мин (не быстрее чем за 2 мин!)
Натрия хлорид 0,9% - 10-15 мл/кг в/в медленно за 10-30 мин.
Слайд 61Вы проводите реанимацию в соответствии с рекомендациями и протоколом, но
безуспешно. Как долго нужно продолжать реанимационные мероприятия?
Если Вы можете подтвердить,
что по крайней мере в течение 10 мин у ребенка отсутствовали
сердцебиения, можно прекратить реанимационные мероприятия.
Современные данные свидетельствуют о том, что после 10 мин асистолии новорожденные практически не выживают, а если и выживут, то будут иметь тяжелую инвалидность.
Слайд 62Реанимационные мероприятия прекращаются при отсутствии у новорожденного сердцебиения по истечении
10 минут с начала проведения реанимационных мероприятий в полном объеме
(искусственной вентиляции легких, массажа сердца, введения лекарственных препаратов).
(Постановление Правительства РФ от 20 сентября 2012г. №950 "Об утверждении правил определения смерти человека, в том числе критериев и процедуры установления смерти человека, правил прекращения реанимационных мероприятий и формы протокола установления смерти человека").