Слайд 1Волгоградский государственный медицинский университет
Кафедра анатомии человека
Общая спланхнология.
Слайд 2Дыхательная система
Дыхательная система, systema respiratorium состоит из дыхательных путей и
парных дыхательных органов – легких. Дыхательные пути соответственно их положению
подразделяются на верхний и нижний отделы. К верхним дыхательным путям относятся полость носа, носовая часть глотки, ротовая часть глотки, к нижним – гортань, трахея, бронхи, включая внутрилегочные разветвления бронхов.
Функции.
Дыхательные:
1.поступление воздуха (“циркуляция”, вентиляция);
2.защитная: механическая очистка воздуха от пылевых частиц мерцательным эпителием; обеззараживание за счёт бактерицидных свойств слизи; секреторно-выделительная (дренажная); подогрев и увлажнение воздуха;
3.обонятельная, т. е. «химический контроль» вдыхаемого воздуха специальными обонятельными клетками;
4.фонаторно-речевая, т. е. членораздельная речь;
5.газообмен;
Недыхательные:
1.участие в обмене веществ (водно-солевом, липидном), что имеет значение в поддержании кислотно-щелочного равновесия в организме;
2.поддержание нормальной свёртываемости крови (в лёгких вырабатывается тромбопластин и гепарин);
3.регуляция температуры тела, за счёт учащения дыхания, например при повышение температуры тела;
4.гормонообразовательная (обнаружены гормонопродуцирующие клетки, выделяющие норадреналин, расширяющий бронхи и серотонин – противоположного действия);
5.участие в иммунных реакциях (регуляция. постоянства содержания лейкоцитов и тромбоцитов);
6.фильтрующая – задержка физиологических эмболов (частиц плаценты, мягкие тромбы, кусочки костного мозга, которые подвергаются фагоцитозу и протеолизу);
7.выведение воды и других веществ при патологии (ацетона – у диабетиков, мочевины у больных с почечной недостаточностью и т. д.)

Слайд 3верхние дыхательные пути
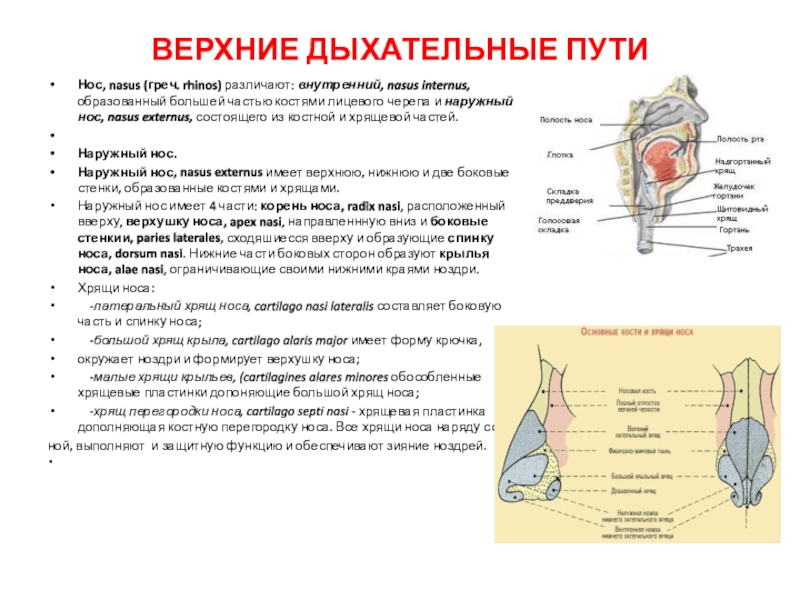
Нос, nasus (греч. rhinos) различают: внутренний, nasus internus,
образованный большей частью костями лицевого черепа и наружный нос, nasus
externus, состоящего из костной и хрящевой частей.
Наружный нос.
Наружный нос, nasus externus имеет верхнюю, нижнюю и две боковые стенки, образованные костями и хрящами.
Наружный нос имеет 4 части: корень носа, radix nasi, расположенный вверху, верхушку носа, apex nasi, направленнную вниз и боковые стенкии, paries laterales, сходяшиесся вверху и образующие спинку носа, dorsum nasi. Нижние части боковых сторон образуют крылья носа, alae nasi, ограничивающие своими нижними краями ноздри.
Хрящи носа:
-латеральный хрящ носа, cartilago nasi lateralis составляет боковую часть и спинку носа;
-большой хрящ крыла, cartilago alaris major имеет форму крючка,
окружает ноздри и формирует верхушку носа;
-малые хрящи крыльев, (cartilagines alares minores обособленные хрящевые пластинки допоняющие большой хрящ носа;
-хрящ перегородки носа, cartilago septi nasi - хрящевая пластинка дополняющая костную перегородку носа. Все хрящи носа наряду с опор
ной, выполняют и защитную функцию и обеспечивают зияние ноздрей.
Слайд 4Полость носа, cavitas nasi - общая для наружного и внутреннего
носа и располагается в двух образованиях – лицевой части головы
(большая часть полости ограничена костями черепа – внутренний нос) и костями и хрящами наружного носа и начинается ноздрями, а заканчивается хоанами, которые сообщают полость носа с носоглоткой.
Полость носа подразделяется на преддверие и собственно полость носа.
Собственно полость носа подразделяется на большую дыхательную и меньшую обонятельную области. Условная граница между ними - верхняя носовая раковина.
Полость носа делится на носовые ходы.
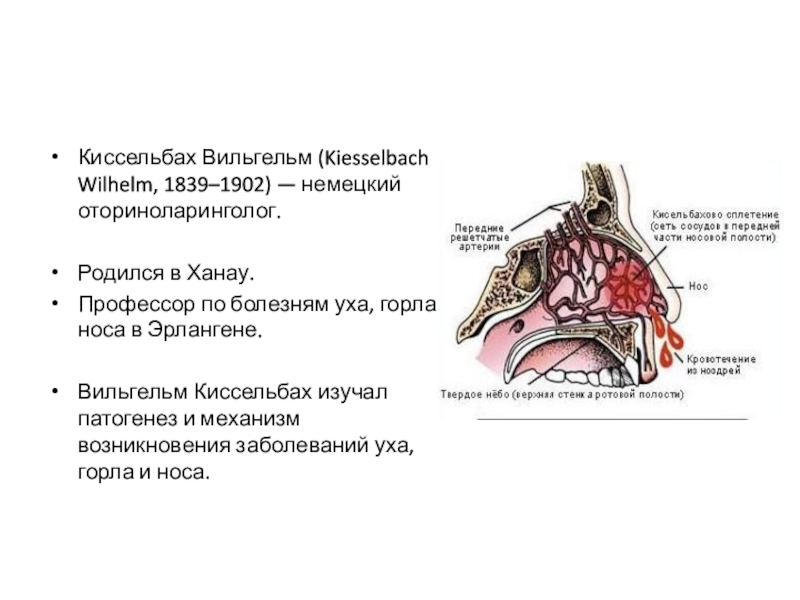
Слизистая полости носа не имеет подслизистой основы, поэтому плотно сращена с костями, точнее с надкостницей (надхрящницей). При операциях в этой области вместе со слизистой отделяется и надкостница. Площадь слизистой оболочки носа человека 12см2 и содержит множество слизистых желез (до 16000), количество которых нарастает к задней части полости носа. За счет их секрета, а также бокаловидных клеток в сутки образуется до 1 литра водянисто-слизистого секрета, обладающего бактерицидной способностью и способностью увлажнять воздух (до 95%) даже при низкой температуре. За счет мерцательного эпителия за 70 лет жизни человека они препятствуют прохождению в легкие 5 кг дыхательной пыли. 40-60% этого процесса происходит в полости носа. Слизистая полости носа обильно кровоснабжается, что способствует согреванию проходящего воздуха до 370. Передняя часть слизистой перегородки носа сильнее всех кровоснабжается, поэтому эту часть выделяют как кровоточивую зону, Киссельбаха (locus Kisselbachi).

Слайд 5Киссельбах Вильгельм (Kiesselbach Wilhelm, 1839–1902) — немецкий оториноларинголог.
Родился в Ханау.
Профессор по болезням уха, горла и носа в Эрлангене.
Вильгельм Киссельбах
изучал патогенез и механизм возникновения заболеваний уха, горла и носа.
Слайд 6В области нижней и средней носовых раковин, реже в заднем
отделе перегородки носа, в толще слизистой оболочки располагается пещеристое венозное
сплетение. Вены их тонкостенные, по ходу которых в циркулярном и продольном направлении располагаются гладкомышечные волокна. Пещеристое венозное сплетение реагирует на некоторые вещества или психогенные раздражители (эротические стимулы) как пещеристая ткань. Наступает отек слизистой, ее набухание и как следствие – сужение носовых ходов. У детей до 6 лет пещеристое венозное сплетение не развито, поэтому у них редки носовые кровотечения, а у новорожденных практически не бывают.
Обонятельная область полости содержит специальные обонятельные, составляющие периферический отдел обонятельного анализатора.
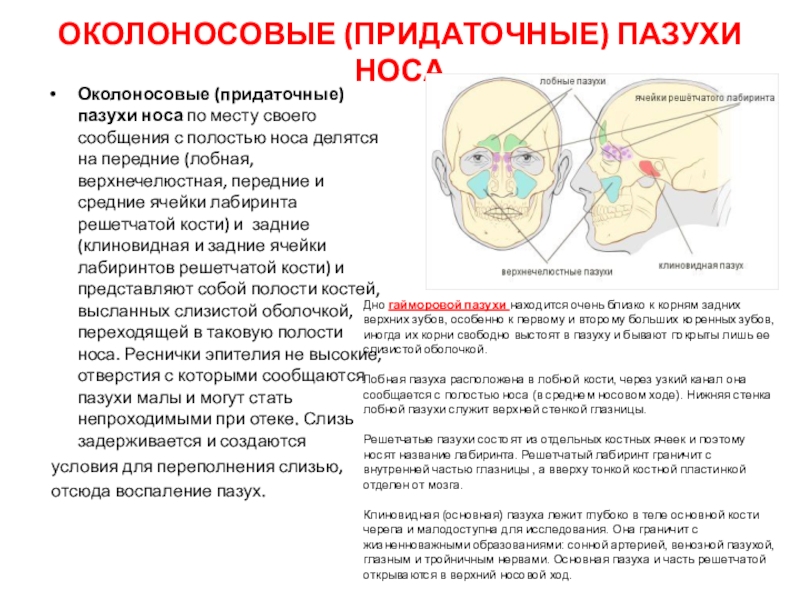
Слайд 7Околоносовые (придаточные) пазухи носа
Околоносовые (придаточные) пазухи носа по месту своего
сообщения с полостью носа делятся на передние (лобная, верхнечелюстная, передние
и средние ячейки лабиринта решетчатой кости) и задние (клиновидная и задние ячейки лабиринтов решетчатой кости) и представляют собой полости костей, высланных слизистой оболочкой, переходящей в таковую полости носа. Реснички эпителия не высокие, отверстия с которыми сообщаются пазухи малы и могут стать непроходимыми при отеке. Слизь задерживается и создаются
условия для переполнения слизью,
отсюда воспаление пазух.
Дно гайморовой пазухи находится очень близко к корням задних верхних зубов, особенно к первому и второму больших коренных зубов, иногда их корни свободно выстоят в пазуху и бывают покрыты лишь ее слизистой оболочкой.
Лобная пазуха расположена в лобной кости, через узкий канал она сообщается с полостью носа (в среднем носовом ходе). Нижняя стенка лобной пазухи служит верхней стенкой глазницы.
Решетчатые пазухи состоят из отдельных костных ячеек и поэтому носят название лабиринта. Решетчатый лабиринт граничит с внутренней частью глазницы , а вверху тонкой костной пластинкой отделен от мозга.
Клиновидная (основная) пазуха лежит глубоко в теле основной кости черепа и малодоступна для исследования. Она граничит с жизненноважными образованиями: сонной артерией, венозной пазухой, глазным и тройничным нервами. Основная пазуха и часть решетчатой открываются в верхний носовой ход.
Слайд 8Нижние дыхательные пути
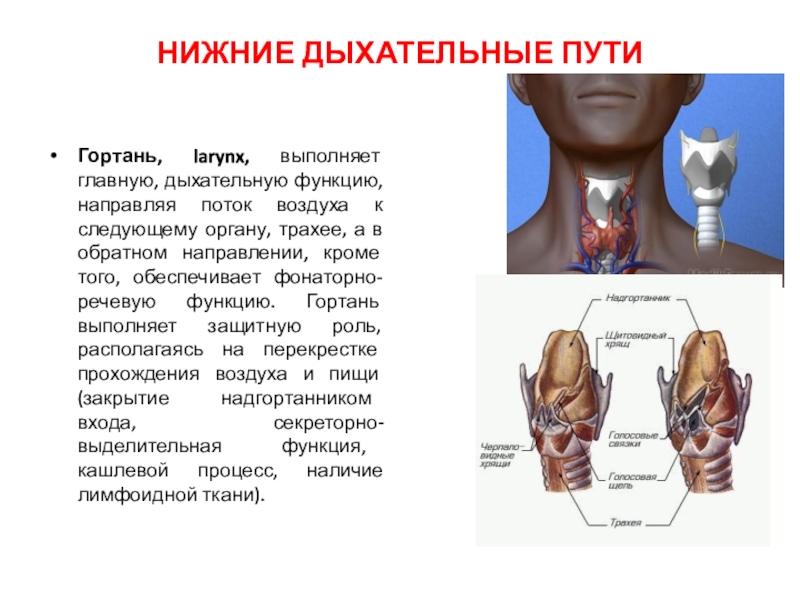
Гортань, larynx, выполняет главную, дыхательную функцию, направляя поток
воздуха к следующему органу, трахее, а в обратном направлении, кроме
того, обеспечивает фонаторно-речевую функцию. Гортань выполняет защитную роль, располагаясь на перекрестке прохождения воздуха и пищи (закрытие надгортанником входа, секреторно-выделительная функция, кашлевой процесс, наличие лимфоидной ткани).
Слайд 9Гортань занимает срединно-переднее положение и проецируется на переднюю область шеи,
располагаясь ниже подъязычной кости на уровне от IV до VI-VII
шейных позвонков. Позади гортани располагается гортанная часть глотки. Спереди она покрыта поверхностной и предтрахеальной пластинками шейной фасции и подподъязычными мышцами. Спереди и с боков гортань охватывают доли щитовидной железы. Тесная связь этих органов объясняется развитием дыхательной системы из вентральной стенки головной части первичной кишки.
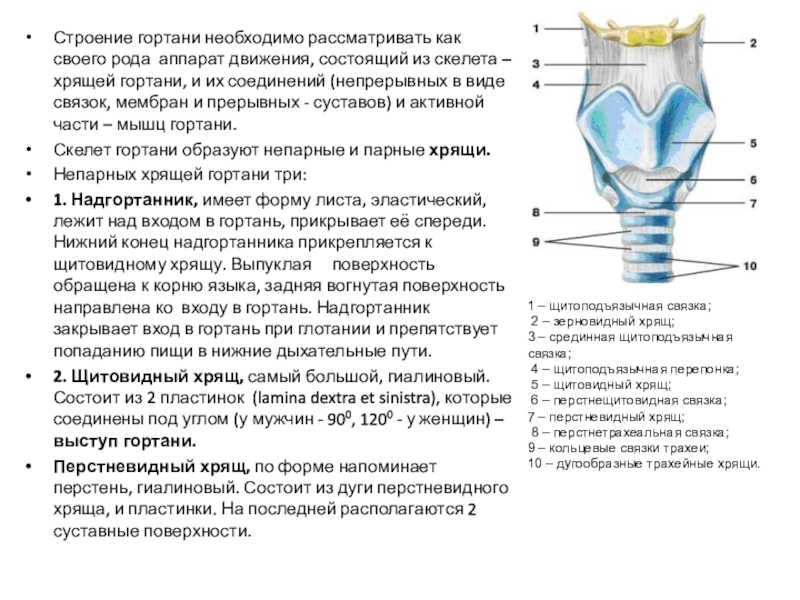
Слайд 10Строение гортани необходимо рассматривать как своего рода аппарат движения, состоящий
из скелета – хрящей гортани, и их соединений (непрерывных в
виде связок, мембран и прерывных - суставов) и активной части – мышц гортани.
Скелет гортани образуют непарные и парные хрящи.
Непарных хрящей гортани три:
1. Надгортанник, имеет форму листа, эластический, лежит над входом в гортань, прикрывает её спереди. Нижний конец надгортанника прикрепляется к щитовидному хрящу. Выпуклая поверхность обращена к корню языка, задняя вогнутая поверхность направлена ко входу в гортань. Надгортанник закрывает вход в гортань при глотании и препятствует попаданию пищи в нижние дыхательные пути.
2. Щитовидный хрящ, самый большой, гиалиновый. Состоит из 2 пластинок (lamina dextra et sinistra), которые соединены под углом (у мужчин - 900, 1200 - у женщин) – выступ гортани.
Перстневидный хрящ, по форме напоминает перстень, гиалиновый. Состоит из дуги перстневидного хряща, и пластинки. На последней располагаются 2 суставные поверхности.
1 – щитоподъязычная связка;
2 – зерновидный хрящ;
3 – срединная щитоподъязычная связка;
4 – щитоподъязычная перепонка;
5 – щитовидный хрящ;
6 – перстнещитовидная связка;
7 – перстневидный хрящ;
8 – перстнетрахеальная связка;
9 – кольцевые связки трахеи;
10 – дугообразные трахейные хрящи.
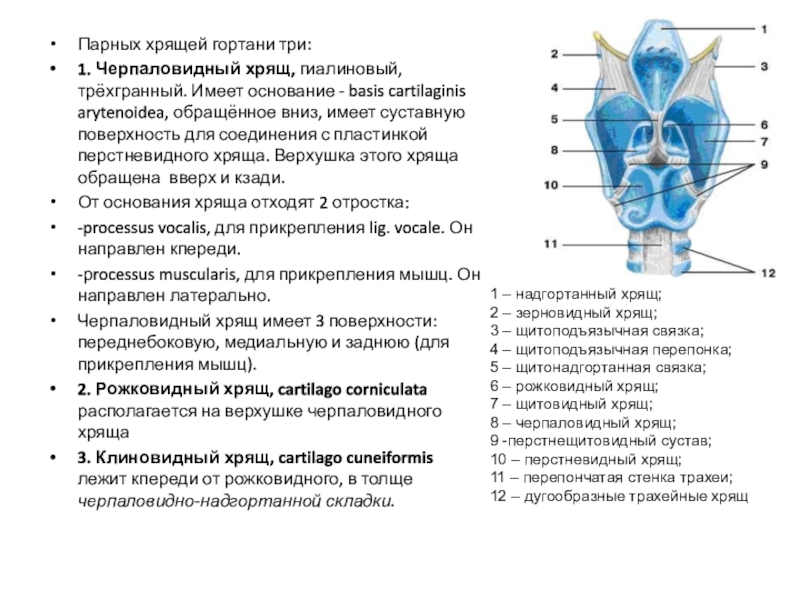
Слайд 11Парных хрящей гортани три:
1. Черпаловидный хрящ, гиалиновый, трёхгранный. Имеет основание
- basis cartilaginis arytenoidea, обращённое вниз, имеет суставную поверхность для
соединения с пластинкой перстневидного хряща. Верхушка этого хряща обращена вверх и кзади.
От основания хряща отходят 2 отростка:
-processus vocalis, для прикрепления lig. vocale. Он направлен кпереди.
-рrocessus muscularis, для прикрепления мышц. Он направлен латерально.
Черпаловидный хрящ имеет 3 поверхности: переднебоковую, медиальную и заднюю (для прикрепления мышц).
2. Рожковидный хрящ, cartilago corniculata располагается на верхушке черпаловидного хряща
3. Клиновидный хрящ, cartilago cuneiformis лежит кпереди от рожковидного, в толще черпаловидно-надгортанной складки.
1 – надгортанный хрящ;
2 – зерновидный хрящ;
3 – щитоподъязычная связка;
4 – щитоподъязычная перепонка;
5 – щитонадгортанная связка;
6 – рожковидный хрящ;
7 – щитовидный хрящ;
8 – черпаловидный хрящ;
9 -перстнещитовидный сустав;
10 – перстневидный хрящ;
11 – перепончатая стенка трахеи;
12 – дугообразные трахейные хрящ
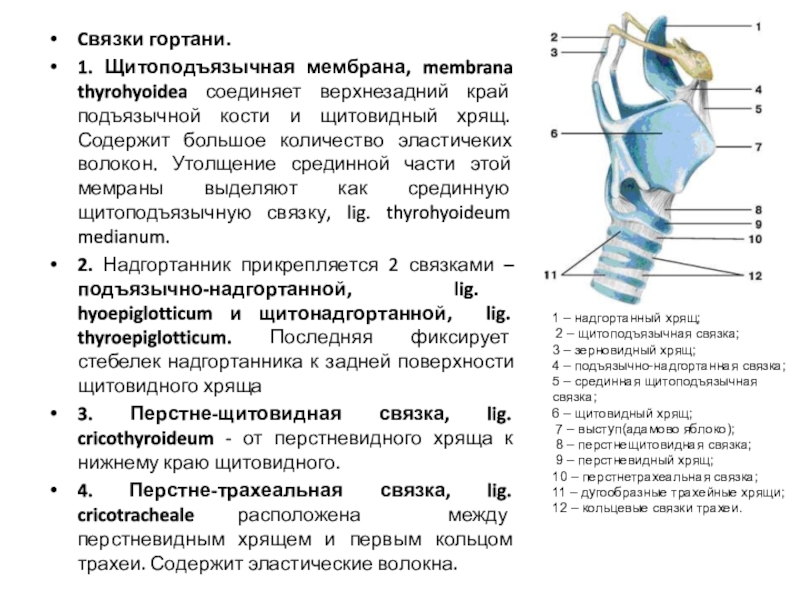
Слайд 12Cвязки гортани.
1. Щитоподъязычная мембрана, membrana thyrohyoidea соединяет верхнезадний край подъязычной
кости и щитовидный хрящ. Содержит большое количество эластичеких волокон. Утолщение
срединной части этой мемраны выделяют как срединную щитоподъязычную связку, lig. thyrohyoideum medianum.
2. Надгортанник прикрепляется 2 связками – подъязычно-надгортанной, lig. hyoepiglotticum и щитонадгортанной, lig. thyroepiglotticum. Последняя фиксирует стебелек надгортанника к задней поверхности щитовидного хряща
3. Перстне-щитовидная связка, lig. cricothyroideum - от перстневидного хряща к нижнему краю щитовидного.
4. Перстне-трахеальная связка, lig. cricotracheale расположена между перстневидным хрящем и первым кольцом трахеи. Содержит эластические волокна.
1 – надгортанный хрящ;
2 – щитоподъязычная связка;
3 – зерновидный хрящ;
4 – подъязычно-надгортанная связка; 5 – срединная щитоподъязычная связка;
6 – щитовидный хрящ;
7 – выступ(адамово яблоко);
8 – перстнещитовидная связка;
9 – перстневидный хрящ;
10 – перстнетрахеальная связка;
11 – дугообразные трахейные хрящи; 12 – кольцевые связки трахеи.
Слайд 13Суставы гортани.
1. Перстне-щитовидный сустав, аrt. cricothyroidea - образован суставными поверхностями
нижних рожек щитовидного хряща и пластинкой перстневидного. Это комбинированные суставы
с фронтальной осью вращения, обеспечивающих степень натяжения голосовых связок за счет наклона вперед щитовидного хряща и возврата его в исходное положение (при сокращении соответствующих мышц)
2. Перстне-черпаловидный сустав, аrt. cricoarytenoidea - образован суставными поверхностями на основании черпаловидного хряща и верхнем крае пластинки перстневидного хряща. Движения вокруг вертикальной оси. Обеспечивается (при сокращении соответствующих мышц) сближение или удаление краев голосовых связок (сужение и расширение голосовой щели).
Мышцы гортани.
Делятся на 3 группы:
Дилятаторы (расширители:)
1. Задняя перстнечерпаловидная мышца, m. cricoarytenoideus posterior начинается от задней поверхности пластинки перстневидного хряща и прикрепляется к мышечному отростку черпаловидного хряща, который тянет назад и расширяет голосовую щель. Это единственный расширитель голосовой щели.
2. Щитонадгортанная мышца, m. thyroepiglotticus лежит сбоку от одноимённой связки. Начинается от внутренней поверхности пластинки щитовидного хряща и прикрепляется к краю надгортанника. Расширитель входа и преддверия гортани.

Слайд 14Констрикторы (суживатели):
1. Боковая черпалоперстневидная мышца, m. cricoarytenoideus lateralis начинается латерально
от дуги перстневидного хряща, идёт назад и прикрепляется к мышечному
отростку черпаловидного хряща, который тянет впереди и суживает голосовую щель.
2. Щиточерпаловидная мышца, m. thyroarytenoideus начинается от внутренней поверхности пластинки щитовидного хряща идёт вверх и кзади и прикрепляется к мышечному отростку черпаловидного хряща. Тянет мышечные отростки кпереди, голосовые отростки при этом сближаются.
3. Поперечная черпаловидная мышца, m.arytenoideus transversus находится на задних поверхностях черпаловидных хрящей и сближает их при сокращении и сближается pars intercartilaginea голосовой щели.
4. Косая черпаловидная мышца, m. arytenoideus obliquus лежит на задней поверхности черпаловидных хрящей кзади от предыдущей и сближает их при сокращении.
5. Черпалонадгортанная мышца, m. aryepiglottica, как продолжение предыдущей мышцы к надгортаннику, оттягивает надгортанник книзу и вместе с косой черпаловидной мышцей суживают вход и преддверие гортани.
Мышцы, изменяющие напряжение голосовых связок:
1. Перстнещитовидная мышца, m. cricothyroideus - начинается от боковой поверхности дуги перстневидного хряща идёт вверх и двумя пучками прикрепляется к нижнему краю и нижнему рогу щитовидного хряща. Последний наклоняется вперёд, натягивая голосовую связку.
2. Голосовая или внутренняя щиточерпаловидная мышца, m. vocalis, seu thyroarythenidea interna. Начинается изнутри от угла щитовидного хряща, и прикрепляется к голосовому отростку черпаловидного хряща, точнее к голосовой связке и содержит в своём составе короткие и длинные волокна, обеспечивая таким образом напрящение всей длины голосовых связок или её части ( при обычном разговоре работает 3/4 связки)

Слайд 15Полость гортани
Полость гортани, cavitas larynges начинается входом в гортань, aditus
laryngis и переходит в преддверие гортани, vestibulum laryngis. На стенках
полости имеются 2 складки, которые расположены сагиттально. Верхняя складка называется преддверной, plica vestibularis, а нижняя голосовой, plica vocalis.
Голосовая щель делится на 2 части:
-передняя часть (2/3 голосовой щели) ограничена голосовыми связками, ligg. vocales - и называется межперепончатой частью, pars intermebranacea;
-задняя часть находится между черпаловидными хрящами и называется межхрящевой частью, pars intercartilaginea.
Слизистая оболочка полости гортани покрыта мерцательным эпителием, а слизистая оболочка голосовых складок многослойным плоским эпителием, который плотно сращён с tela submucosa. Слизистая оболочка содержит много слизистых и серозных желёз.
В подслизистой основе располагается много фиброзных и эластических волокон, которые вместе образуют фиброзно-эластичекую мембрану, membrana fibroelastica laryngis, состоящую из двух частей: четырехугольной мембраны и эластического конуса.
Четырёхугольная мембрана, membrana quadriangularis лежит под слизистой оболочкой преддверия гортани и нижним краем образует plicae vestibulares;
Эластический конус, conus elasticus лежит под слизистой оболочкой cavitas infraglottica. Верхний свободный край эластического конуса прикрепляется спереди от щитовидного хряща и сзади к голосовому отростку черпаловидного хряща, образуя голосовые связки, ligg. vocales.

Слайд 16Органы дыхания человека
Трахея (дыхательное горло), trachea является продолжением гортани.
Слайд 17Трахея (дыхательное горло), trachea является продолжением гортани.
Топография трахеи.
Скелетотопия. От уровня
СVI до уровня ThV .
Трахея делится на два главных бронха
(бифуркация трахеи), где в просвет трахеи выступает киль трахеи, carina tracheae.
В трахее выделяют две части: шейную и грудную.
Синтопия шейной части. Позади трахеи располагается пищевод. Спереди шейной части трахеи располагается щитовидная железа и подподъязычные мышцы. По бокам от трахеи лежат сосуды и нервы шеи.
Синтопия грудной части. Спереди от трахеи лежат: дуга аорты, плечеголовной ствол, левая общая сонная артерия и вилочковая железа. По бокам от трахеи лежит средостенная плевра.
Строение.
Стенка трахеи состоит из 16-20 неполных хрящевых колец, cartilagines tracheales, соединённых фиброзными связками, ligg. anularia. Задняя стенка не содержит хряща и представлена циркулярными и продольными мышечными волокнами и называется paries memranacea (перепончатая часть). Снаружи адвентициальная оболочка, а снутри - слизистая, покрытая мерцательным эпителием. В tela submucosa много желёз - glandulae tracheales, а также folliculi lymphatici solitarii.

Слайд 18Главные бронхи, bronchi principales. Правый и левый главные бронхи (bronchi
principles dexter et sinister) начинаются от бифуркации трахеи на уровне
верхнего края V грудного позвонка и направляются к воротам соответственно правого и левого легких. В области ворот легких каждый главный бронх делится на долевые (бронхи второго порядка). Над левым главным бронхом располагается дуга аорты, над правым - непарная вена. Правый главный бронх имеет более вертикальное положение и меньшую длину (около 3 см), чем левый главный бронх (4-5 см в длину). Правый главный бронх шире (диаметр 1,6 см), чем левый (1,3 см). Стенки главных бронхов имеют такое же строение, как и стенки трахеи. Изнутри стенки главных бронхов выстланы слизистой оболочкой, снаружи покрыты адвентицией. Основой стенок являются не замкнутые сзади хрящи. В составе правого главного бронха насчитывается 6-8 хрящевых полуколец, у левого - 9-12 хрящей. Через правый бронх перебрасывается непарная вена v. azygos, над левым бронхом лежит дуга аорты. По строению бронхи идентичны трахее.
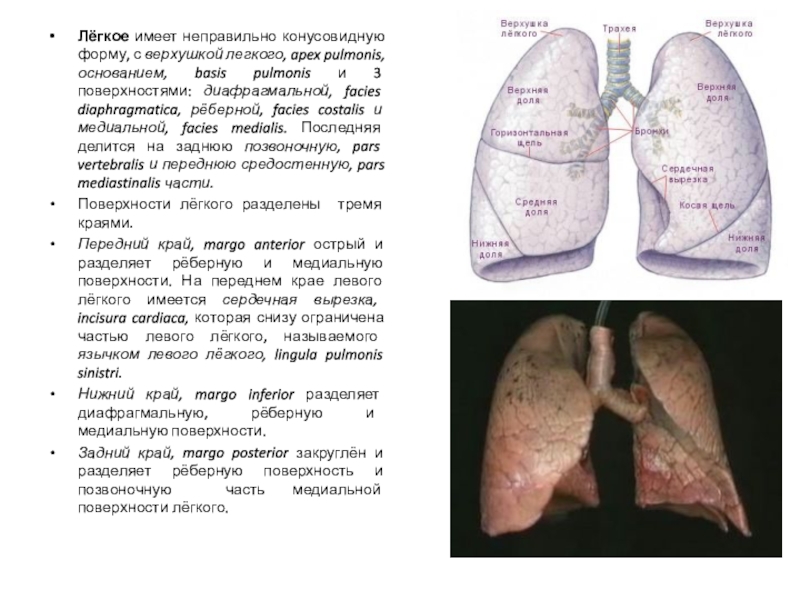
Слайд 19Лёгкое имеет неправильно конусовидную форму, с верхушкой легкого, apex pulmonis,
основанием, basis pulmonis и 3 поверхностями: диафрагмальной, facies diaphragmatica, рёберной,
facies costalis и медиальной, facies medialis. Последняя делится на заднюю позвоночную, pars vertebralis и переднюю средостенную, pars mediastinalis части.
Поверхности лёгкого разделены тремя краями.
Передний край, margo anterior острый и разделяет рёберную и медиальную поверхности. На переднем крае левого лёгкого имеется сердечная вырезка, incisura cardiaca, которая снизу ограничена частью левого лёгкого, называемого язычком левого лёгкого, lingula pulmonis sinistri.
Нижний край, margo inferior разделяет диафрагмальную, рёберную и медиальную поверхности.
Задний край, margo posterior закруглён и разделяет рёберную поверхность и позвоночную часть медиальной поверхности лёгкого.
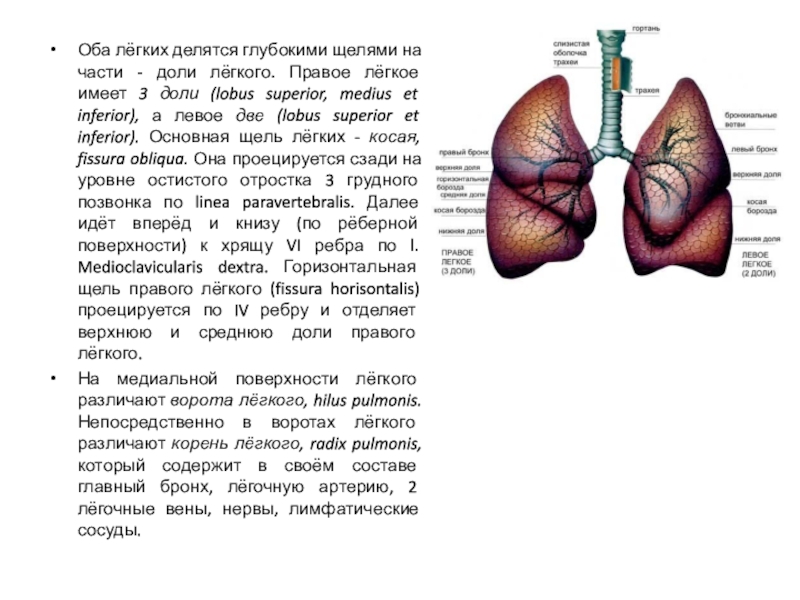
Слайд 20Оба лёгких делятся глубокими щелями на части - доли лёгкого.
Правое лёгкое имеет 3 доли (lobus superior, medius et inferior),
а левое две (lobus superior et inferior). Основная щель лёгких - косая, fissura obliqua. Она проецируется сзади на уровне остистого отростка 3 грудного позвонка по linea paravertebralis. Далее идёт вперёд и книзу (по рёберной поверхности) к хрящу VI ребра по l. Medioclavicularis dextra. Горизонтальная щель правого лёгкого (fissura horisontalis) проецируется по IV ребру и отделяет верхнюю и среднюю доли правого лёгкого.
На медиальной поверхности лёгкого различают ворота лёгкого, hilus pulmonis. Непосредственно в воротах лёгкого различают корень лёгкого, radix pulmonis, который содержит в своём составе главный бронх, лёгочную артерию, 2 лёгочные вены, нервы, лимфатические сосуды.
Слайд 21Соответственно делению лёгких на доли каждый из двух главных бронхов,
подходя к воротам лёгкого, начинает делиться на долевые бронхи, bronchi
lobares (2-го порядка). Долевые бронхи (справа 3, слева 2) в долях лёгкого делятся на сегментарные бронхи, bronchi segmentales (третьего порядка). Последний входит в сегмент, который представляет собой часть доли лёгкого (анатомо-хирургическая единица строения лёгкого) конусовидной формы основанием обращённый к поверхности лёгкого, а верхушкой в сторону корня лёгкого. Бронхолёгочный сегмент отделен от соседних сегментов прослойкой соединительной ткани. В него, кроме сегментарного бронха входит и сегментарная артерия (соответствующие вены не сохраняют сегментарность). Число сегментов: справа 3-2-5, слева 5-5. В пределах сегмента бронх 3 порядка дихотомически (каждый на два) делится до бронхов 8 - 10 порядка - долевые бронхи, bronchus lobularis.
Бронх 8 порядка - долевой бронх, bronchus lobularis до 1 мм в диаметре входит в следующую структурную единицу - вторичную лёгочную дольку, lobulus pulmonis secundaria, пирамидальной формы расширенной частью которая обращена к поверхности сегмента лёгкого и отделена друг от друга слабо выраженной соединительной тканью. Дольковый бронх делится до 18 - 20 конечных бронхиол, bronchioli terminals.

Слайд 22Каждая концевая бронхиола дихотомически делится на дыхательные бронхиолы, bronchioli respiratorii
до IV порядка, несущие на своей стенке отдельные лёгочные альвелы,
(пузырьки) [alveoli pulmonis] диаметром 0,1 - 0,9 мм., состоящие из дного слоя пневмоцитов и выполняющих функцию газообмена. Стенка дыхательной бронхилы IV порядка сплошь состоит из альвеол и называется альвелярными ходом, ductus alveolaris. Каждый альвеолярный ход, как правило, заканчивается слепым расширением - альвеолярным мешочком, saccus alveolaris. Их количество от 1 до 5-6. Альвеолярные ходы и мешочки, относящиеся к одной дыхательной бронхиоле IV порядка, составляют первичную лёгочную дольку, lobulus pulmonis primarius. Их около 16.
Дыхательные бронхиолы I, II, III, IV порядков и альвеолярные мешочки составляют анатомо-функциональную единицу строения лёгкого или acinus pulmonis (лёгочная гроздь), seu arbor alveolaris (альвеолярное дерево), осуществляющего основную функцию лёгкого - газообмен.
Слайд 23Плевра, pleura как и другие серозные оболочки имеет сложное строение
и состоит из 2-х листков:
висцерального и пристеночного (париетального). Между ними
капиллярная щель - полость плевры, cavitas pleuralis, содержащая небольшое количество жидкости (1 - 2 мл.). За счёт плевры лёгкое нигде не связано с наружными стенками и диафрагмой и фиксировано только в области ворот лёгкого. Висцеральный листок плевры плотно сращён с лёгким и в области ворот переходит в париетальный листок, который делится на три части:
-рёберная плевра, pleura costalis прилежит изнутри к рёбрам;
-средостенная плевра, pleura mediostinalis прилежит к органам средостения;
-диафрагмальная плевра, pleura diaphragmatica покрывает диафрагму, кроме её цетра, к которому прирастает перикард, pericardium. Сверху рёберная и средостенная плевры образуют купол плевры, cupula pleurae.
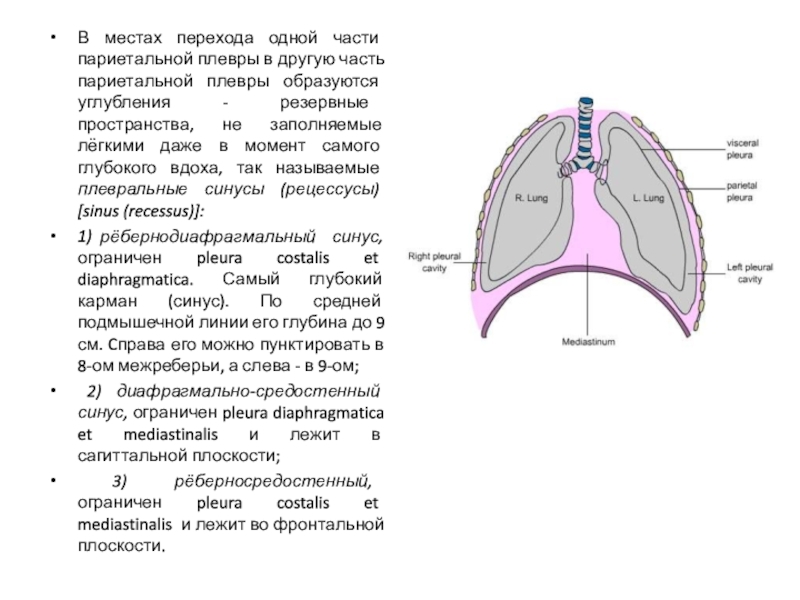
Слайд 24В местах перехода одной части париетальной плевры в другую часть
париетальной плевры образуются углубления - резервные пространства, не заполняемые лёгкими
даже в момент самого глубокого вдоха, так называемые плевральные синусы (рецессусы) [sinus (recessus)]:
1) рёбернодиафрагмальный синус, ограничен pleura costalis et diaphragmatica. Самый глубокий карман (синус). По средней подмышечной линии его глубина до 9 см. Cправа его можно пунктировать в 8-ом межреберьи, а слева - в 9-ом;
2) диафрагмально-средостенный синус, ограничен pleura diaphragmatica et mediastinalis и лежит в сагиттальной плоскости;
3) рёберносредостенный, ограничен pleura costalis et mediastinalis и лежит во фронтальной плоскости.
Слайд 25Средостение
Средостение, mediastenum - комплекс органов, расположенных между двумя плевральными мешками.
Спереди средостение ограничено грудиной, сзади – грудным отделом позвоночника, с
боков – медиастинальными плеврами. Вверху средостение простирается до верхней апертуры грудной клетки, внизу – до диафрагмы. В настоящее время средостение условно подразделяют на два: верхнее и нижние. Последнее, в свою очередь делится на переднее, среднее и заднее средостения.
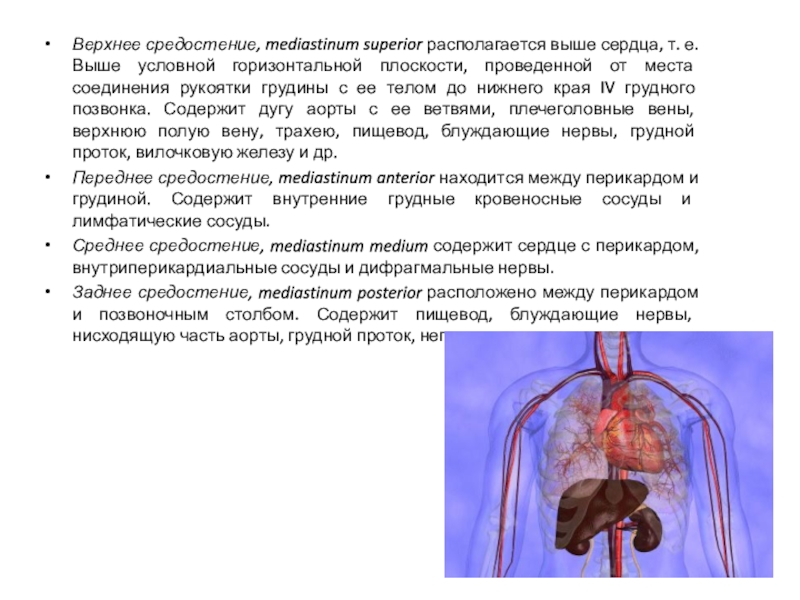
Слайд 26Верхнее средостение, mediastinum superior располагается выше сердца, т. е. Выше
условной горизонтальной плоскости, проведенной от места соединения рукоятки грудины с
ее телом до нижнего края IV грудного позвонка. Содержит дугу аорты с ее ветвями, плечеголовные вены, верхнюю полую вену, трахею, пищевод, блуждающие нервы, грудной проток, вилочковую железу и др.
Переднее средостение, mediastinum anterior находится между перикардом и грудиной. Содержит внутренние грудные кровеносные сосуды и лимфатические сосуды.
Среднее средостение, mediastinum medium содержит сердце с перикардом, внутриперикардиальные сосуды и дифрагмальные нервы.
Заднее средостение, mediastinum posterior расположено между перикардом и позвоночным столбом. Содержит пищевод, блуждающие нервы, нисходящую часть аорты, грудной проток, непарную и полунепарную вены.
Слайд 27Среди пороков и аномалий развития органов дыхания наиболее часто встречаются
следующие:
1.Колобома (расщелина) крыльев носа – поперечная, неглубокая одно- или двусторонняя
щель свободного края крыла носа. Могут проявлятся пороки носа уменьшением количества хрящей носа, их формы, наличием дополнительных хрящей, отсутствием хоан, ноздрей. Может быть двойной нос с наличием двух каналов с каждой стороны.
2. Агенезия (полное отсутствие) одного или обоих легких — в последнем случае это несовместимый с жизнью порок развития.
3. Отклонения от нормальных размеров хрящей гортани, изменение их формы, недоразвитие или отсутствие хрящей, их соединений, дополнительные пучки мышц, сужение или отсутствие просвета гортани.
4. Трахейно-пищеводные фистулы — порок развития, корригируемый в большинстве случаев с помощью оперативного вмешательства. Трифуркация трахеи, отсутствие или недоразвитие, стеноз трахеи, бронхов, нарушение ветвления бронхов.
5. Врожденные бронхоэктазии — чрезмерные мешковидные расширения терминальных бронхиол — аномалии терминальных частей бронхиального дерева.
6. Обратное положение органов грудной полости — вариант развития органов дыхательной системы (самостоятельный или нередко сочетающийся с обратным положением органов брюшной полости).

Слайд 28МОЧЕполовая СИСТЕМА
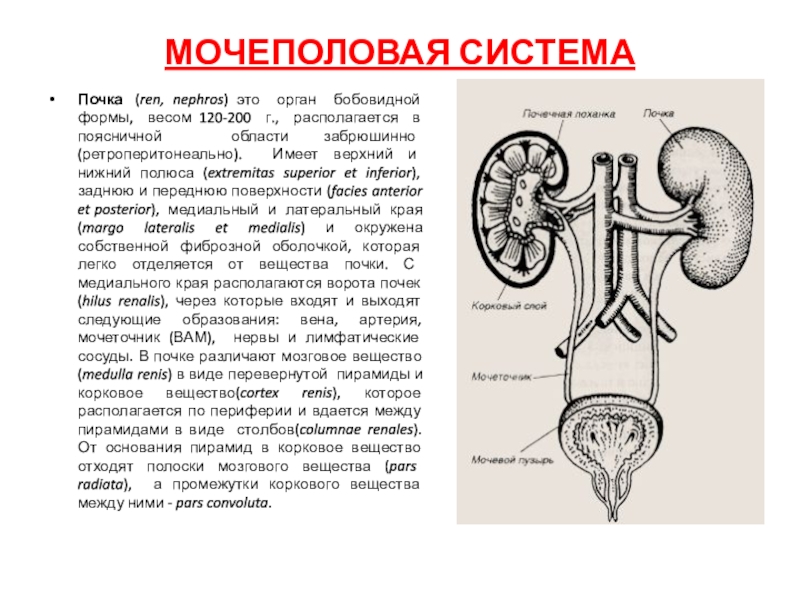
Почка (ren, nephros) это орган бобовидной формы, весом 120-200
г., располагается в поясничной области забрюшинно (ретроперитонеально). Имеет верхний и
нижний полюса (extremitas superior et inferior), заднюю и переднюю поверхности (facies anterior et posterior), медиальный и латеральный края (margo lateralis et medialis) и окружена собственной фиброзной оболочкой, которая легко отделяется от вещества почки. С медиального края располагаются ворота почек (hilus renalis), через которые входят и выходят следующие образования: вена, артерия, мочеточник (ВАМ), нервы и лимфатические сосуды. В почке различают мозговое вещество(medulla renis) в виде перевернутой пирамиды и корковое вещество(cortex renis), которое располагается по периферии и вдается между пирамидами в виде столбов(columnae renales). От основания пирамид в корковое вещество отходят полоски мозгового вещества (pars radiata), а промежутки коркового вещества между ними - pars convoluta.
Слайд 29 Развитие почки.
Почка развивается из среднего зародышевого листка (сегментных
ножек — нефротомов) в виде трех последовательно сменяющих друг друга
парных закладок: предпочки, первичной почки и окончательной почки. Предпочка (передняя, или головная почка), pronephros, закладывается у зародыша человека на 3-й неделе эмбрионального развития из нефротомов нижних шейных и верхних грудных сегментов и состоит из 5-8 канальцев. Канальцы предпочки имеют короткий срок развития (существуют 40-50 ч), а затем полностью редуцируются. Выводной проток предпочки сохраняется и становится протоком для следующей генерации почки — первичной почки.
Первичная почка (средняя почка, туловищная почка, вольфово тело), mesonephros, начинает развиваться у зародыша человека в конце 3-й недели из нефротомов грудных и поясничных сегментов и состоит из 25-30 сегментарных извитых канальцев. Слепо начинающийся конец каждого канальца расширяется и образует капсулу (двустенный бокал), в которую впячивается сосудистый клубочек. В результате образуется почечное тельце. Другим концом каналец открывается в выводной проток предпочки, который становится протоком первичной почки (вольфов проток), ductus mesonephricus. Первичная почка развивается в области задней стенки полости тела, находясь в составе продольного возвышения — мочеполовой складки, plica urogenitalis. Первичная почка является первым секреторным органом, который функционирует у эмбриона человека в течение 1-го и 2-го месяцев эмбрионального развития. В конце 2-го месяца наступает частичная редукция канальцев первичной почки и она прекращает свою функцию. Из сохранившихся канальцев первичной почки и протока первичной почки формируются у мужской особи придаток яичка и семявыносящие пути, у женской — придатки яичника. На смену первичной почке приходит третья генерация мочеобразующих органов — окончательная почка.

Слайд 30Развитие мочевых органов.
Почки развиваются как производные среднего листка - мезодермы.
Зародышевым материалом для всех них является нефротом (сегментарная ножка на
границе сомита и спланхнотома), который приобретает вид трубочки или мочевого канальца. У человека при развитии почек происходит последовательная смена нескольких стадий, отражая филогенез: предпочка (головная), первичная почка(туловищная) и окончательная (тазовая). Мочеточник, лоханка, большие и малые чашечки развиваются из мочеточникового выроста протока первичной почки (мезонефрального или Вольфова протока). Большая часть мочевого пузыря является производной внутреннего зародышевого листка (энтодерма) и развивается из аллантоиса (вырост заднего отдела первичной кишки), а меньшая часть (треугольник мочевого пузыря) из устьевых отделов мезонефральных протоков (мезодерма).
Слайд 31Почки расположены в поясничной области, на задней поверхности брюшной стенки,
позади брюшины (ретроперитонеально), по бокам позвоночного столба (ThXI - LIII). Левая
почка располагается выше, чем правая - за счет печени. Почки своим верхним концом соприкасаются с надпочечниками. Почка лежит на мышечном ложе – большая поясничная мышца и квадратная мышца поясницы.
Правая почка соприкасается небольшим участком поверхности с надпочечником; далее книзу большая часть ее передней поверхности прилежит к печени. Нижняя треть ее прилежит к flexura coli dextra; вдоль медиального края спускается нисходящая часть duodeni; в обоих последних участках брюшины нет. Самый нижний конец правой почки имеет серозный покров. Близ верхнего конца левой почки, так же как и правой, часть передней поверхности соприкасается с надпочечником, тотчас ниже левая почка прилежит на протяжении своей верхней трети к желудку, а средней трети — к pancreas, латеральный край передней поверхности в верхней части прилежит к селезенке. Нижний конец передней поверхности левой почки медиально соприкасается с петлями тощей кишки, а латерально — с flexura coli sinistra или с начальной частью нисходящей ободочной кишки. Задней своей поверхностью каждая почка в верхнем своем отделе прилежит к диафрагме, которая отделяет почку от плевры, а ниже XII ребра — к mm. psoas major(Большая поясничная мышца) et quadratus lumborum(Квадратная поясничная), образующими почечное ложе.

Слайд 32Морфофункциональной единицей почки является нефрон.
Он состоит из капсулы Боумена-
Шумлянского, которая в виде двустенного бокала охватывает сосудистый клубочек, образуя
почечное тельце (Мальпигиево). Мальпигиевы тельца расположены в свернутой части, где их можно увидеть в виде красных точек. От капсулы отходит проксимальный извитой каналец, который находится в лучистой части. Затем каналец спускается в пирамиду (нисходящая часть), поворачивает обратно (восходящая часть), образуя петлю нефрона (Генле) и возвращается в корковое вещество. Петля Генле продолжается в дистальный извитой каналец, который через вставочный отдел впадает в собирательную трубку. В одну собирательную трубку впадает несколько вставочных отделов. Собирательные трубки идут через пирамиду и открываются отверстием на вершине сосочка. В одно отверстие открываются несколько собирательных трубок. Почечное тельце, проксимальный и дистальный извитые канальцы, петля Генле и составляют нефрон. В почке имеется около 1 миллиона нефронов. В почечном тельце из капиллярного клубочка в полость капсулы фильтруется первичная моча, а в почечных канальцах происходит реабсорбция - обратное всасывание воды, глюкозы, аминокислот и солей - образуется вторичная моча.

Слайд 33Кровеносная система почки.
Почечная артерия у ворот почки, делится на
переднюю и заднюю ветви, котрые разделяются на сегментарные, междолевые, дугообразные
и междольковые артерии. От каждой междольковой артерии отходит приносящий сосуд, vas afferens, который идет в капсулу нефрона и распадается на капиллярный клубочек, glomerulus. Из клубочка выходит выносящий сосуд, vas efferens, диаметр которого меньше диаметра приносящего сосуда, тем самым создается осмотическое давление, способствующее фильтрации первичной мочи. Таким образом, артериальный сосуд зашел в капсулу, распался на капилляры и образовался опять артериальный сосуд, что называется чудесной артериальной сетью, rete arteriosum mirabile, в связи с мочеобразующей функцией почки. Выносящий артериальный сосуд оплетает почечные канальцы распадается вторично на капилляры, а затем образуются вены- вначале звездчатые вены, а затем вены сопровождают одноименные артерии и из ворот почки выходит почечная вена.
Слайд 34Экскреторное дерево почки
представлено малыми чашками, большими чашками и лоханкой. Малые чашки,
calyx renalis minor - числом 8-9 одним концом охватывают один- два
почечных сосочка, другим впадают в большую чашку. Больших чашек, calyx renalis major - обычно 2-3, они впадают в почечную лоханку, pelvis renalis (греч. pyelos, воспаление- пиелит), которая выходя через ворота почки переходит в мочеточник. Различают три формы экскреторного дерева почки: 1. эмбриональная форма- имеются малые чашки и лоханка, большие чашки отсутствуют; 2. фетальная форма- имеются малые и большие чашки, отсутствует лоханка; 3. зрелая форма- когда имеются малые чашки, большие чашки и лоханка.
Слайд 35Форникальный аппарат почечных чашек.
Функция: Форникальный аппарат почки регулирует количество мочи,
выводимой из почечных канальцев в малые почечные чашки, препятствует обратному
току мочи и поддерживает внутрилоханочное давление.
Почечная чашечка охватывает сосочек в виде свода. В стенке свода чашки есть мышцы, способствующие выведению мочи. Мышца, поднимающая свод m. levator fornicis и продольная мышца чашечки, m. longitudinalis calycis расширяют полость чашки, способствуя накоплению мочи (диастола), а мышца, сжиматель свода, m. sphincter fornicis и круговая мышца чашки, m. spiralis calycis суживают чашку, опорожняя ее (систола). Форникальный аппарат регулирует количество мочи, выводимой из почечных канальцев в чашки, препятствует обратному току мочи и поддерживает внутрилоханочное давление
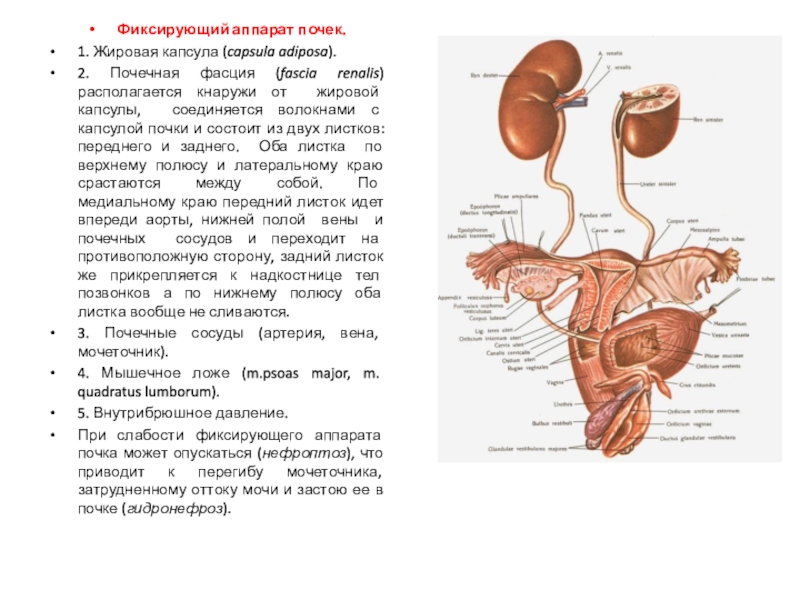
Слайд 36Фиксирующий аппарат почек.
1. Жировая капсула (capsula adiposa).
2. Почечная фасция (fascia
renalis) располагается кнаружи от жировой капсулы, соединяется волокнами с капсулой
почки и состоит из двух листков: переднего и заднего. Оба листка по верхнему полюсу и латеральному краю срастаются между собой. По медиальному краю передний листок идет впереди аорты, нижней полой вены и почечных сосудов и переходит на противоположную сторону, задний листок же прикрепляется к надкостнице тел позвонков а по нижнему полюсу оба листка вообще не сливаются.
3. Почечные сосуды (артерия, вена, мочеточник).
4. Мышечное ложе (m.psoas major, m. quadratus lumborum).
5. Внутрибрюшное давление.
При слабости фиксирующего аппарата почка может опускаться (нефроптоз), что приводит к перегибу мочеточника, затрудненному оттоку мочи и застою ее в почке (гидронефроз).
Слайд 37Мочеточник, ureter – представляет собой трубку для выведения мочи, длиной 30
см, диаметром 4-7 мм, идущей от лоханки ко дну мочевого
пузыря. он имеет:
1. брюшную часть, pars abdominalis - идет за брюшиной (ретроперитонеально) до входа в малый таз; 2. тазовую часть, pars pelvina – идет от пограничной линии в полости малого таза и 3. внутристеночную часть (1,5-2 см) – прободающей стенку мочевого пузыря в косом направлении. мочеточник имеет сужения: 1. у перехода из лоханки в мочеточник; 2. на границе между брюшной и тазовой части; 3. на протяжении тазовой части; 4. около стенки мочевого пузыря. строение. стенка мочеточника состоит из трех слоев: 1. наружного – соединительнотканная оболочка, tunica adventitia; 2. внутреннего- слизистой оболочки, tunica mucosa –образует продольные складки; 3. среднего- мышечного слоя- tunica muscularis, состоящего из продольного и циркулярного слоев, которые не связаны с мускулатурой мочевого пузыря и препятствует обратному току мочи. у места впадения в мочевой пузырь есть третий наружный циркулярный слой мышц, который тесно связан с мускулатурой мочевого пузыря и способствует выбрасыванию мочи в мочевой пузырь.

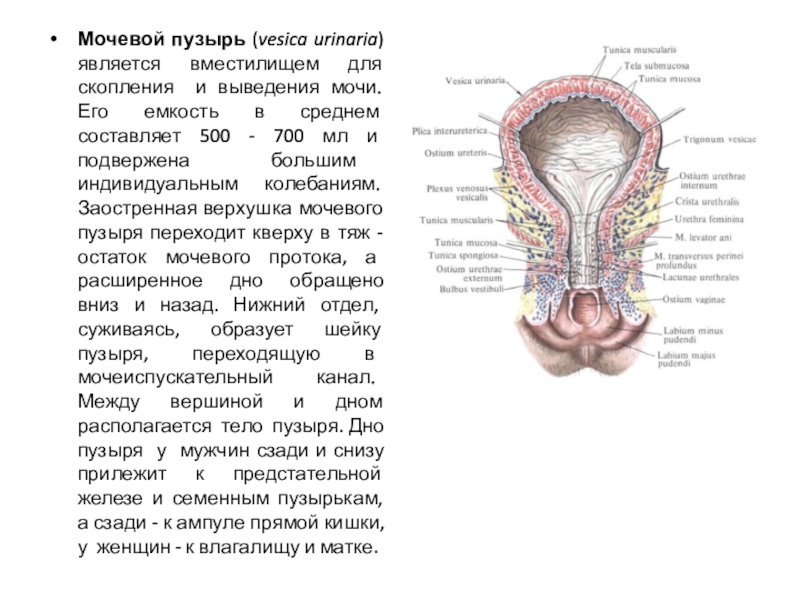
Слайд 38Мочевой пузырь (vesica urinaria) является вместилищем для скопления и выведения
мочи. Его емкость в среднем составляет 500 - 700 мл
и подвержена большим индивидуальным колебаниям. Заостренная верхушка мочевого пузыря переходит кверху в тяж - остаток мочевого протока, а расширенное дно обращено вниз и назад. Нижний отдел, суживаясь, образует шейку пузыря, переходящую в мочеиспускательный канал. Между вершиной и дном располагается тело пузыря. Дно пузыря у мужчин сзади и снизу прилежит к предстательной железе и семенным пузырькам, а сзади - к ампуле прямой кишки, у женщин - к влагалищу и матке.
Слайд 39 Стенка мочевого пузыря имеет три оболочки. Внутренняя - слизистая
- имеет хорошо выраженную основу, поэтому она подвижна и легко
собирается в складки. Однако, в области мочепузырного треугольника подслизистая основа отсутствует, поэтому слизистая плотно сращена с мышечной оболочкой и складки отсутствуют. Средняя - мышечная - имеет три нечетко отграниченные слоя гладкомышечных волокон (наружный - продольный; средний - циркулярный, наиболее выраженный, за счет которого образуется непроизвольный сфинктер мочевого пузыря (m.sphincter vesicae); внутренний - продольный), которые формируют единую мышцу - мышца, изгоняющая мочу. Передняя стенка ненаполненного мочевого пузыря прилежит к симфизу и не выходит вверху за его пределы. Брюшина, которая переходит с передней брюшной стенки на мочевой пузырь, образует поперечную пузырную складку. При значительном наполнении мочевого пузыря эта складка поднимается выше лобкового симфиза.
Слайд 40МУЖСКИЕ ПОЛОВЫЕ ОРГАНЫ, organa genitalia masculina
ЯИЧКО, testes (orchis, didymis) – мужская
половая железа смешанной секреции- внешней- образует мужские половые клетки (сперматозоиды),
внутренней- вырабатывает мужские половые гормоны. Яички расположены в мошонке. В яичке различают медиальную и латеральную поверхности, facies medialis et lateralis, передний и задний края, margo anterior et posterior, верхний и нижний концы, extremitas superior et inferior. К заднему краю яичка прилежит придаток яичка, epididymis. Придаток яичка имеет головку придатка, caput epididymidis, тело придатка, corpus epididymidis и хвост придатка, cauda epididymidis. Между придатком и задним краем яичка имеется пазуха придатка, sinus epididymidis открытая в латеральную сторону. Яичко окружено плотной фиброзной белочной оболочкой, tunica albuginea, лежащая непосредственно на веществе яичка. По заднему краю белочная оболочка вдается внутрь железы, образуя утолщение средостение, mediastinum testis, от которого радиарно отходят фиброзные перегородки, septula testis, которые делят яичко на дольки, lobuli testis(250-300). В перегородках долек расположены интерстициальные клетки (Лейдига), вырабатывающие гормон тестостерон. В каждой дольке имеются 2-3 извитых семенных канальца, tubuli seminiferi contorti(только в них вырабатываются сперматозоиды), эти канальцы у средостения соединяются друг с другом и продолжаются в короткие прямые семенные трубки, tubuli seminiferi recti. В толще средостения образуется сеть яичка, rete testis. Из сети открываются 12-15 выносящих канальцев, ductuli efferentes testis, которые в головке придатка становятся извилистыми, образуя конические дольки придатка, lobuli s. coni epididymidis. Выносящие канальцы открываются в одиночный канал придатка, ductus epididymidis, который продолжается в семявыносящий проток, ductus deferens.

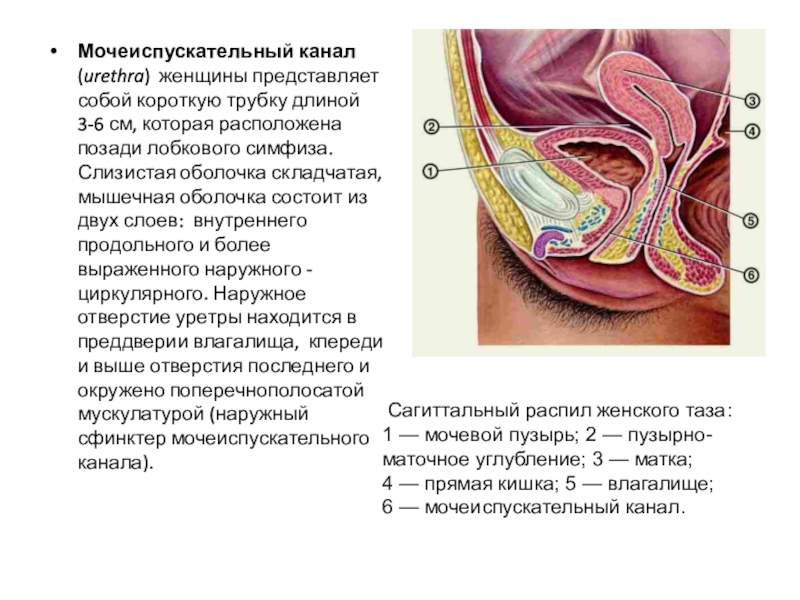
Слайд 41Мочеиспускательный канал (urethra) женщины представляет собой короткую трубку длиной 3-6
см, которая расположена позади лобкового симфиза. Слизистая оболочка складчатая, мышечная
оболочка состоит из двух слоев: внутреннего продольного и более выраженного наружного - циркулярного. Наружное отверстие уретры находится в преддверии влагалища, кпереди и выше отверстия последнего и окружено поперечнополосатой мускулатурой (наружный сфинктер мочеиспускательного канала).
Сагиттальный распил женского таза:
1 — мочевой пузырь; 2 — пузырно-маточное углубление; 3 — матка;
4 — прямая кишка; 5 — влагалище;
6 — мочеиспускательный канал.
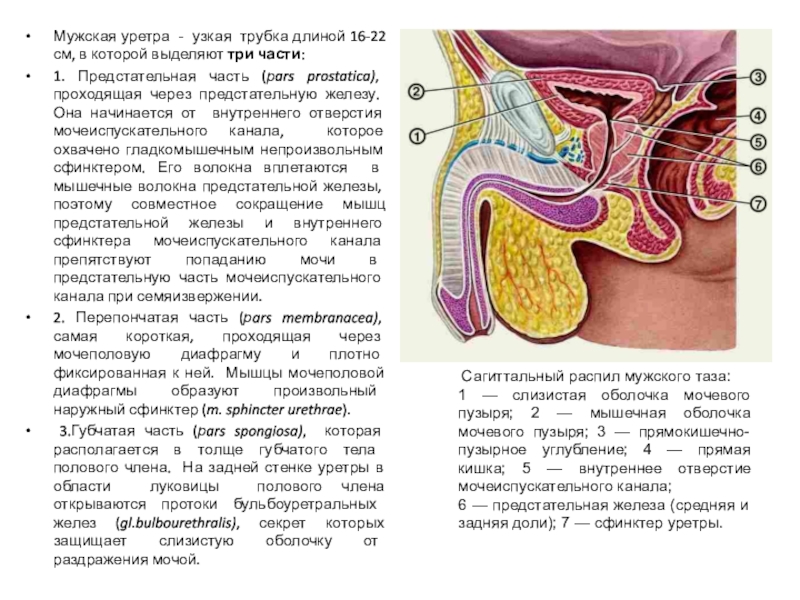
Слайд 42Мужская уретра - узкая трубка длиной 16-22 см, в которой
выделяют три части:
1. Предстательная часть (рars prostatica), проходящая через
предстательную железу. Она начинается от внутреннего отверстия мочеиспускательного канала, которое охвачено гладкомышечным непроизвольным сфинктером. Его волокна вплетаются в мышечные волокна предстательной железы, поэтому совместное сокращение мышц предстательной железы и внутреннего сфинктера мочеиспускательного канала препятствуют попаданию мочи в предстательную часть мочеиспускательного канала при семяизвержении.
2. Перепончатая часть (рars membranacea), самая короткая, проходящая через мочеполовую диафрагму и плотно фиксированная к ней. Мышцы мочеполовой диафрагмы образуют произвольный наружный сфинктер (m. sphincter urethrae).
3.Губчатая часть (рars spongiosa), которая располагается в толще губчатого тела полового члена. На задней стенке уретры в области луковицы полового члена открываются протоки бульбоуретральных желез (gl.bulbourethralis), секрет которых защищает слизистую оболочку от раздражения мочой.
Сагиттальный распил мужского таза:
1 — слизистая оболочка мочевого пузыря; 2 — мышечная оболочка мочевого пузыря; 3 — прямокишечно-пузырное углубление; 4 — прямая кишка; 5 — внутреннее отверстие мочеиспускательного канала;
6 — предстательная железа (средняя и задняя доли); 7 — сфинктер уретры.
Слайд 43ПОРОКИ РАЗВИТИЯ МОЧЕВЫХ ОРГАНОВ
Аномалии почек: 1. Аплазия - врожденное
отсутствие одной почки.
2. Гипоплазия - врожденное уменьшение почки в
размерах.
3. Удвоение - наиболее частая аномалия. При полном удвоении в каждой из половин почки имеется отдельная чашечно-лоханочная система. От каждой лоханки отходит по мочеточнику, которые могут открываться в мочевой пузырь двумя устьями или сливаться в один на каком-либо уровне.
4. Дисплазия почки - врожденное уменьшение почки в размерах с нарушением развития паренхимы.
5. Добавочная, третья почка располагается ниже нормальной; имеет самостоятельное кровоснабжение и мочеточник.
6. Дистопия почки - аномалия расположения: тазовая, подвздошная, поясничная, торакальная. В отличие от нефроптоза при дистопии сосуды почки и мочеточник короткие. Встречается перекрестная дистопия - одна из почек смещается за срединную линию.
7. Аномалии взаимоотношения (сращение почек): подковообразная почка - сращение одноименными полюсами; галетообразная почка - сращение медиальными краями; S - образная почка - верхний полюс одной почки сращен с нижним полюсом другой. 8.Поликистоз - множество мелких кист в почечных пирамидах. Иногда комбинируется с кистами в печени, селезенке, поджелудочной железе, половых железах, костях и сопровождается пороками развития глаз.

Слайд 44Аномалии мочеточников:
1. Дивертикул.
2. Врожденные клапаны мочеточников.
3.Удвоение
мочеточников.
4.Эктопия устьев мочеточника - открытие мочеточника в полые органы
(семенные пузырьки, матку, влагалище).
Аномалии мочевого пузыря: 1. Эктопия мочевого пузыря - отсутствует передняя стенка мочевого пузыря, на передней брюшной стенке существует расщелина, через которую выбухает наружу задняя стенка мочевого пузыря с треугольником и обоими отверстиями мочеточников.
2. Фистула урахуса - незаращение зародышевого мочевого протока. В этом случае моча выделяется из пупка.
3. Двойной мочевой пузырь.
4. Дивертикулы мочевого пузыря.
Аномалии мочеиспускательного канала: 1. Атрезия.
2.Удвоение.
3. Гипоспадия - расщелина мужского мочеиспускательного канала на вентральной (задней) ее стенке.
4. Эписпадия - врожденная щель на дорсальной (передней) стенке мужского мочеиспускательного канала.