Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Беременность и эндокринная патология
Содержание
- 1. Беременность и эндокринная патология
- 2. Гестационный сахарный диабет
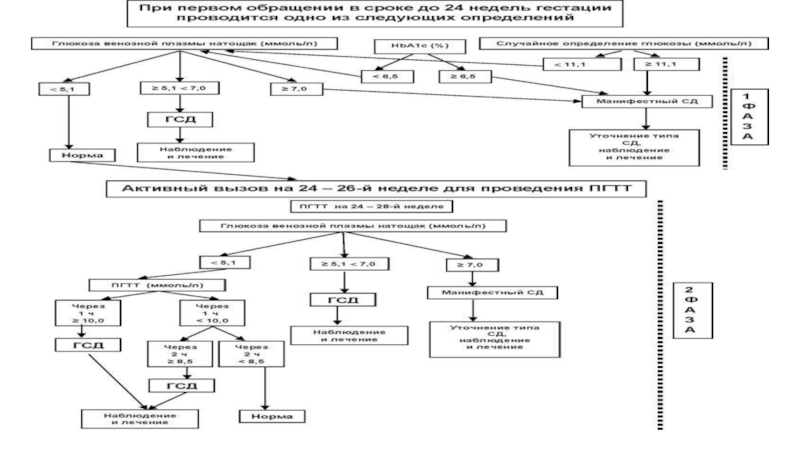
- 3. Гестационный сахарный диабетГестационный сахарный диабет – заболевание,
- 4. Слайд 4
- 5. Ведение беременных с ГСДДиетотерапия с исключением легкоусвояемых
- 6. Показания к инсулинотерапии при ГСДНевозможность поддержания целевых
- 7. Родоразрешение при ГСДРодоразрешение не позднее 38-39 недель
- 8. Послеродовое наблюдениеОтмена инсулинотерапииКонтроль уровня глюкозы крови в
- 9. Беременность на фоне сахарного диабета 1 или 2 типа
- 10. Беременность на фоне СД
- 11. Беременность нежелательна при:Уровне HbA1c >7%Тяжелой нефропатии с
- 12. Планирование беременностиИнформирование пациентки с СД о возможном
- 13. Ведение беременности у больных СДСоблюдение адекватной диетыИспользование
- 14. Ведение беременности у больных с СДЦели лечения
- 15. Ведение родов при СДПлановая госпитализацияОптимальный срок родоразрешения
- 16. Ведение послеродового периода при СДАдаптация доз инсулина
- 17. Беременность на фоне заболеваний щитовидной железы
- 18. Уровень ТТГ при беременностиТТГ вне беременности –
- 19. Скрининг нарушения функции щитовидной железы во
- 20. Диффузный нетоксический (эутиреоидный) зобДиффузное увеличение щитовидной железы,
- 21. Диффузный токсический зобАутоиммунное заболевание, сопровождающееся увеличением щитовидной
- 22. Осложнения некомпенсированного тиреотоксикоза во время беременности
- 23. Ведение беременности при тиреотоксикозеГоспитализация в ранние сроки
- 24. Лечение тиреотоксикоза при беременностиТиреостатическая терапия: пропилпиоурацил –
- 25. Фетальный тиреотоксикозЧаще развивается после 25 недели беременностиДиагностируется
- 26. Ведение родов и послеродового периода при тиреотоксикозеВедение
- 27. ГипотиреозКлинический синдром, обусловленный гипофункцией щитовидной железы и
- 28. Осложнения беременности при гипотиреозе
- 29. Ведение беременности при гипотиреозеЗаместительная гормональная терапия
- 30. Ведение родов и послеродового периода при гипотиреозеРоды
- 31. Список литературыКлинические рекомендации «Алгоритмы специализированной медицинской помощи
- 32. Скачать презентанцию
Гестационный сахарный диабет
Слайды и текст этой презентации
Слайд 1Беременность и
эндокринная патология
Выполнила: студентка
8 группы 6 курса
лечебного факультета
Шешукова
В.С.
Слайд 3Гестационный сахарный диабет
Гестационный сахарный диабет – заболевание, характеризующиеся гипергликемией, впервые
выявленной во время беременности, но не соответствующей критериям «манифестного» СД
Слайд 5Ведение беременных с ГСД
Диетотерапия с исключением легкоусвояемых углеводов и ограничением
жиров
Дозированные аэробные физические нагрузки
Контроль гликемии, АД, массы тела, шевелений плода
Достижение
целевых показателей: глюкоза крови натощак/перед едой/перед сном < 5,1 ммоль/л, через 1 час после еды < 7,0 ммоль/л, АД < 130/80 мм.рт.ст, гипогликемии нет, кетоновых тел в моче нетСлайд 6Показания к инсулинотерапии при ГСД
Невозможность поддержания целевых значений гликемии в
течение 1-2 недель с помощью диетотерапии
Наличие признаков диабетической фетопатии по
данным УЗИ (крупный плод, гепатоспленомегалия, кардиомегалия/кардиопатия, двуконтурность головки плода, отек и утолщение подкожно-жирового слоя, утолщение шейной складки)Впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае исключения других причин многоводия)
При инсулинотерапии самоконтроль гликемии не менее 8 раз в день (натощак, перед едой, через 1 час после еды, перед сном, в 3.00, при плохом самочувствии)
Слайд 7Родоразрешение при ГСД
Родоразрешение не позднее 38-39 недель гестации
Показания к плановому
КС при ГСД - общепринятые в акушерстве
При наличии у
плода выраженных признаков диабетической фетопатии во избежании родового травматизма – расширение показаний для планового КССлайд 8Послеродовое наблюдение
Отмена инсулинотерапии
Контроль уровня глюкозы крови в течение первых 3-ех
суток после родов
Через 6-12 недель после родов всем женщинам с
уровнем глюкозы венозной плазмы натощак < 7,0 ммоль/л проводится ПГТТ с 75 г глюкозы для определения степени нарушения углеводного обменаДиета, направленная на снижение массы тела при ее избытке
Расширение физической активности
Планирование последующих беременностей
Слайд 11Беременность нежелательна при:
Уровне HbA1c >7%
Тяжелой нефропатии с уровнем креатинина >120
мкмоль/л, СКФ 3,0 г, неконтролируемой
АГПролиферативной ретинопатии и макулопатии до проведения лазерной коагуляции сетчатки
Наличии острых и обострений хронических инфекционно-воспалительных заболеваний
Слайд 12Планирование беременности
Информирование пациентки с СД о возможном риске для матери
и плода
Достижение идеальной компенсации за 3-4 месяца до зачатия (глюкозы
плазмы натощак < 6,1 ммоль/л, глюкоза плазмы через 2 часа после еды < 7,8 ммоль/л, HbA1c < 6%Контроль АД (не более 130/80 мм.рт.ст)
Определение уровня ТТГ и свободного Т4 + АТ к ТПО у пациенток С СД 1 типа (высокий риск заболеваний ЩЖ)
Фолиевая кислота 500 мкг/сут, иодид калия 250 мкг/сут (при отсутствии противопоказаний)
Лечение ретинопатии, нефропатии
Слайд 13Ведение беременности у больных СД
Соблюдение адекватной диеты
Использование препаратов инсулина человека
(пероральные сахароснижающие средства противопоказаны)
Суточная потребность в инсулине во второй поовине
беременности может резко увеличиваться (до 2-3 раз) в сравнении с исходной до беременностиЕжедневный самоконтроль гликемии: не менее 8 раз в сутки (перед и через 1 час после приема пищи, на ночь, в 3.00)
Слайд 14Ведение беременности у больных с СД
Цели лечения по гликемии: глюкоза
натощак/перед едой/перед сном < 5,1 ммоль/л, глюкоза плазмы крови через
1 час после еды < 7,0 ммоль/л, HbА1с < 6,0%Контроль кетонурии, особенно в ранние сроки и после 28-30 недель беременности (повышение потребности в инсулине, риск диабетического кетоацидоза)
Контроль HbА1с не реже 1 раза в триместр
Осмотр офтальмолога (глазное дно с расширением зрачка) – 1 раз в триместр
Наблюдение акушера-гинеколога, эндокринолога или диабетолога до 34 недели каждые 2 недели, после 34 недели - еженедельно
Слайд 15Ведение родов при СД
Плановая госпитализация
Оптимальный срок родоразрешения – 38-40 недель
Оптимальный
метод родоразрешения роды через естественные родовые пути с тщательным контролем
гликемии во время (ежечасно) и после родовПоказания к операции кесарева сечения: общепринятые в акушерстве, наличие выраженных или прогрессирующих осложнений СД, тазовое предлежание плода.
Слайд 16Ведение послеродового периода при СД
Адаптация доз инсулина с учетом быстрого
снижения потребности уже в первые сутки после родов с момента
рождения плаценты (на 50% и более, возвращение к исходным дозам инсулина до беременности)Грудное вскармливание
Эффективная контрацепция минимум в течение 1,5 лет
Слайд 18Уровень ТТГ при беременности
ТТГ вне беременности – 0,4 – 4
мМЕ/л
Менее 2,5 мЕд/л в первом триместре
Менее 3,0 мЕд/л во втором
и третьем триместрахСлайд 19Скрининг нарушения функции
щитовидной железы во время беременности
Определение уровня ТТГ
у женщин, относящихся к группам риска:
Женщины с нарушением функции ЩЖ,
послеродовым тиреоидитом и операциями на ЩЖ в анамнезеЖенщины с семейным анамнезом заболеваний ЩЖ
Женщины с зобом
Женщины с АТ к ЩЖ
Женщины с симптомами тиреотоксиказа и гипотиреоза
Женщины с СД 1 типа
Женщины с аутоиммунными заболеваниями
Женщины с предшествовавшим облучением головы и шеи
Слайд 20Диффузный нетоксический (эутиреоидный) зоб
Диффузное увеличение щитовидной железы, не сопровождающееся усилением
ее функциональной активности
Является проявлением йодного дефицита и недостаточного поступления йода
в организмУвеличение ЩЖ – компенсаторная реакция для обеспечения синтеза достаточного количества тиреоидных гормонов
Планирование беременности – поддержание эутиреоза
Осложнения беременности: аборты, мертворождения, повышение перинатальной смертности, врожденный гипотиреоз
Профилактика физиологическими дозами йода – 200 мкг в день в виде точно дозированных лекарственных препаратов (йодомарин, йодид 100/200)
Слайд 21Диффузный токсический зоб
Аутоиммунное заболевание, сопровождающееся увеличением щитовидной железы, ее гиперфункцией
и реакцией тканей и органов на избыток тиреоидных гормонов
В основе
– образование аутоантител к рецепторам ТТГ. Аутоантитела, соединяясь с рецепторами стимулируют функцию ЩЖ и увеличивают ее размерыЧасто приводит к осложненному течению беременности
Слайд 23Ведение беременности при тиреотоксикозе
Госпитализация в ранние сроки беременности с целью
определения функционального состояния ЩЖ и оценки степени ее нарушений, решение
вопроса о сохранении беременностиНаблюдение и коррекция лечения у эндокринолога, ежемесячное определение уровней ТТГ и свободного Т4
Устранение тиреотоксикоза, не вызвав гипофункции ЩЖ плода
Слайд 24Лечение тиреотоксикоза при беременности
Тиреостатическая терапия: пропилпиоурацил – препарат выбора. Только
при отсутствии ПТУ и его непереносимости может назначаться тиамазол или
мерказолилДозу подбирают так, чтобы поддерживать уровень тиреоидных гормонов на верхней границе нормы
С увеличением срока беременности происходит уменьшение тяжести тиреотоксикоза и снижение потребности в тиреостатике
Оперативное лечение: при отсутствии эффекта от консервативного лечения, большом размере зоба, необходимости назначения больших доз тиреостатиков
Слайд 25Фетальный тиреотоксикоз
Чаще развивается после 25 недели беременности
Диагностируется на основании: увеличения
частоты сердечных сокращений (более 160 в минуту), повышения уровня тиреоидных
гормонов в амниотической жидкости, наличие зоба у плода при УЗИСлайд 26Ведение родов и послеродового периода при тиреотоксикозе
Ведение родов через естественные
родовые пути
Быстрое течение родового процесса
КС по акушерским показаниям
Родоразрешение на фоне
неустраненного тиреотоксикоза может спровоцировать развитие тиреотоксического криза во время схваток и потугПрофилактика кровотечение в последовом и раннем послеродовом периодах
Слайд 27Гипотиреоз
Клинический синдром, обусловленный гипофункцией щитовидной железы и характеризующийся сниженным содержанием
тиреоидных гормонов в сыворотке крови
Ранние стадии эмбриогенеза (до 12 недель)
протекают под контролем только материнских тиреоидных гормонов → компенсация гипотериоза должна быть проведена на стадии предгравидарной подготовкиЦелевые значения ТТГ — 0,5—2,5 мЕд/л, свободный Т4 — верхняя граница нормы
Слайд 29Ведение беременности
при гипотиреозе
Заместительная гормональная терапия L-тироксином с целью достижения
уровня ТТГ менее 2,5 мЕд/л
Дозу L-тироксина постепенно увеличивают на 30-50%
от исходнойНаблюдение эндокринологом 1 раз в 8-12 недель
Слайд 30Ведение родов и послеродового периода при гипотиреозе
Роды могут осложняться слабостью
родовой деятельности, несвоевременным излитием околоплодных вод, патологическим прелиминарным периодом, гипоксией
плода, послеродовый период – кровотечением, гипогалактиейПосле родов снижение дозы L-тироксина до исходной перед беременностью
Слайд 31Список литературы
Клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом»,
под ред. И.И.Дедова, М.В.Шестаковой. Москва, 2015
Клинические рекомендации «Гестационный сахарный
диабет: диагностика, лечение, послеродовое наблюдение», 2013Акушерство. Национальное руководство. Под ред. Э.К.Айламазяна, В.И.Кулаковой, В.Е.Радзинского, Г.М.Савельевой. – М.:ГЭОТАР-Медиа, 2009