Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
ФГБОУ ВО СЕВЕРО-ОСЕТИНСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ
Содержание
- 1. ФГБОУ ВО СЕВЕРО-ОСЕТИНСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ
- 2. С целью функциональной диагностики при заболеваниях сердечно-сосудистой
- 3. Пульс (pulsus) – это толчкообразные, периодические, синхронные
- 4. Несколько практических советов по исследованию пульса: Во-первых, пульс
- 5. Во-вторых, обязательно нужно выработать правило – начинать
- 6. Методика определения артериального пульса на
- 7. Свойства пульса. Частота – одно из
- 8. Частоту пульса подсчитывают в течение одной минуты.
- 9. Разница между числом сердечных сокращений и пульсовых
- 10. Ритм пульса является следующим признаком, несущим в
- 11. При экстрасистолии ощущаются внеочередные сокращения,
- 12. Определение мерцательной аритмии При мерцательной аритмии
- 13. Перемежающий пульс характеризуется правильным чередованием больших и
- 14. Напряжение – свойство, дающее информацию о состоянии
- 15. Наполнение пульса – зависит от количества крови
- 16. Величина пульса, т.е. величина пульсового
- 17. Форма пульса – определяется характером подъема и
- 18. Противоположностью его является медленный и вялый пульс
- 19. Слайд 19
- 20. Сфигмография. Сфигмография – графическая регистрация пульсовой волны.
- 21. Сфигмограмма периферического пульса здорового человека состоит из
- 22. Сфигмограмма дает возможность объективно отразить частоту пульса,
- 23. Сфигмограмма имеет большое значение в объективной оценке
- 24. Кровяное давление Кровяное давление – образуется преимущественно
- 25. Различают артериальное и венозное кровяное давление. Артериальное
- 26. Последовательность действий при измерении артериального давления.А. ПОДГОТОВКА
- 27. Б. НЕПОСРЕДСТВЕННОЕ ИЗМЕРЕНИЕ Наложить манжету на обнаженное
- 28. 4. Закрыть винт и нагнетать воздух в
- 29. При окончательной оценке давления следует учесть и
- 30. Оценка нормы.В последние годы изменились представления о
- 31. Предлагается следующая интерпретация цифр нормального артериального давления:
- 32. Артериальная гипертензия: 1 степень – максимальное АД
- 33. Измерение систолического, диастолического и пульсового давления по
- 34. Определение венозного давления. Венозное давление в настоящее время
- 35. Обычно давление измеряют в локтевой вене,
- 36. Электрокардиограмма (ЭКГ)Электрокардиография (от греческого“cardia” - сердце и
- 37. ЭКГ записывают с
- 38. История развития ЭКГ. История развития ЭКГ связана
- 39. Устройство аппарата.Применялись струнные гальванометры, предложенные еще Эйнтховеном.
- 40. Отведения в ЭКГ.Все отведения делятся по двум
- 41. Стандартные отведенияI стандартное отведение: правая рука (-)
- 42. Регистрируют также усиленные отведения от конечностей: aVR,
- 43. Шесть грудных отведений (V1 -V6)Систему стандартных и
- 44. Физиология сердца характеризуется 5 основными функциями миокарда:Автоматизм
- 45. На ЭКГ здоровых людей различают следующие элементы:1.
- 46. Генез отдельных зубцов ЭКГ.В нормальных условиях сердечный
- 47. За зубцом Р следует отрезок прямой линии
- 48. При возбуждении желудочков записывается комплекс QRS, величина
- 49. Его амплитуда невелика и в норме не
- 50. При полном охвате желудочков возбуждениемзаписывается отрицательный зубец
- 51. Зубец Т соответствует фазе восстановления (реполяризации) миокарда
- 52. Интервал Q—Т (комплекс QRST) отражает время возбуждения
- 53. Интервал T—Р (от конца зубца Т до
- 54. Слайд 54
- 55. АНАЛИЗ ЭКГАнализ, или расшифровку, ЭКГ проводят в
- 56. Продолжительность интервала R—R должна быть одинаковой; в
- 57. Например, если один сердечный цикл продолжается 0,8
- 58. 3. Определяют вольтаж ЭКГ. Для этого измеряют
- 59. поскольку это отведение идет параллельно направлению электрической
- 60. Слайд 60
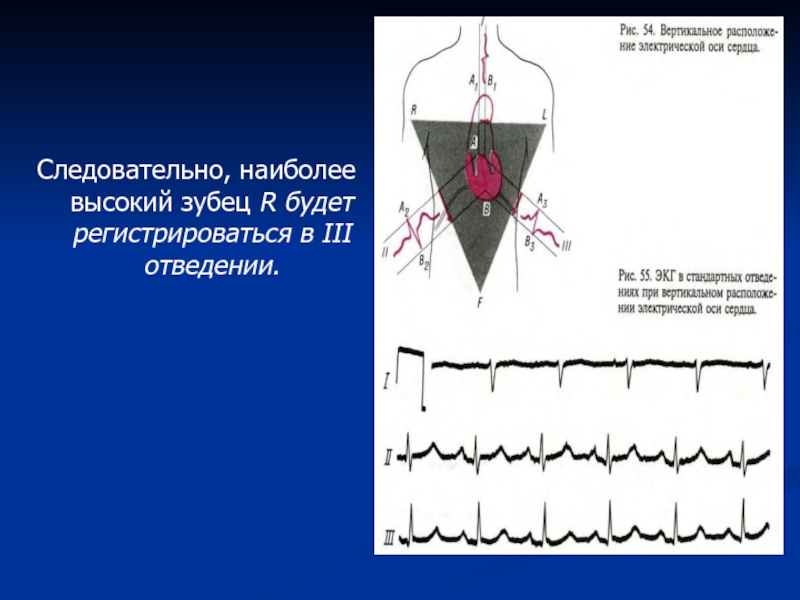
- 61. Расположение электрической оси меняется при изменении положения
- 62. Следовательно, наиболее высокий зубец R будет регистрироваться в III отведении.
- 63. При высоком стоянии диафрагмы у гиперстеников электрическая
- 64. 5. Измеряют продолжительность и величину отдельных элементов
- 65. 6. Определяют продолжительность комплекса QRST (интервала Q—Т),
- 66. Клиническое значение электрокардиографии. Она занимает одно из
- 67. расширением полости предсердия, изменяется зубец Р. Поскольку
- 68. Увеличение левого предсердия приводит к изменению зубца
- 69. желудочков; 3) нарушается процесс восстановления миокарда, что
- 70. высокий зубец R , а в левых
- 71. МЕТОДЫ ИССЛЕДОВАНИЯ ГЕМОДИНАМИКИ И ФУНКЦИОНАЛЬНОГО СОСТОЯНИЯ СЕРДЕЧНО-СОСУДИСТОЙ
- 72. Проба с магния сульфатом (сернокислым магнием). В
- 73. Момент появления ощущения тепла в полости рта
- 74. Проба с эфиром. Состояние кровообращения на более
- 75. Лобелиновая проба. Эта проба более объективна. Внутривенное
- 76. лобелинового времени 8-10 с. Скорость кровотока, определяемая
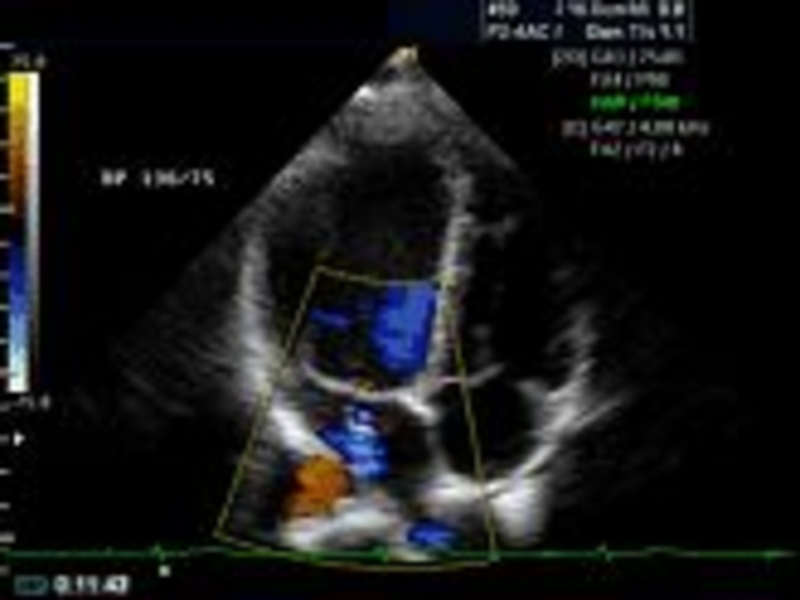
- 77. Эхокардиография (Эхо-КГ) - современный, безопасный и безболезненный
- 78. Эхокардиография является ультразвуковым исследованием сердца и его
- 79. Слайд 79
- 80. При проведении эхокардиографии ультразвуковой датчик располагают в
- 81. клапана аорты, поскольку они дают четкое и
- 82. Во II позиции луч проходит через правый
- 83. Этот метод одновременной эхокардиографии получил название М-метода
- 84. систолы и диастолы.Большую информацию получают при локации
- 85. ДэхоКГ – допплеровский режим Используется для
- 86. Виды эхокардиографии 1. Дуплексная ЭхоКГ (позволяет оценить
- 87. 3. СтрессЭхоКГ (позволяет оценить состояние сократимости отдельных
- 88. Слайд 88
- 89. Система суточного холтеровского мониторирования ЭКГ позволяет: 1)
- 90. количество в пределы нормы или нет. наджелудочковая)
- 91. идентифицируется причина их возникновения (недостаточность кровоснабжения, остеохондроз,
- 92. Слайд 92
- 93. Спасибо за внимание!
- 94. Скачать презентанцию
Слайды и текст этой презентации
Слайд 1 ФГБОУ ВО СЕВЕРО-ОСЕТИНСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ __________________________________________________________ КАФЕДРА ВНУТРЕННИХ БОЛЕЗНЕЙ №1
В НОРМЕ И ПРИ РАЗЛИЧНЫХ НАРУШЕНИЯХ РИТМА И ПРОВОДИМОСТИ. ФУНКЦИОНАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ. Эхо-КГ.
Слайд 2С целью функциональной диагностики при заболеваниях сердечно-сосудистой системы применяются как
чрезвычайно сложные, аппаратные, так и известные издревле, простые методы, такие,
как:
исследование пульса,
измерение артериального давления, которые во многих случаях дают ценнейшую диагностическую, дифференциально-диагностическую и другую информацию.
Слайд 3Пульс (pulsus) – это толчкообразные, периодические, синхронные с систолой сердца
колебания стенок периферических артерий.
Пульс определяют обычно пальпаторно,
для чего чаще всего используют лучевую артерию. Эта артерия имеет идеальные условия для пальпации – прощупывается на большом протяжении, расположена поверхностно, непосредственно под кожей, под артерией находится лучевая кость, что позволяет легко ее прижать для определения ряда свойств пульса. Следует также помнить, что при необходимости пульс можно определить на височной и сонных артериях, а на ногах – на тыльной артерии стопы и задней берцовой артерии.Слайд 4Несколько практических советов по исследованию пульса:
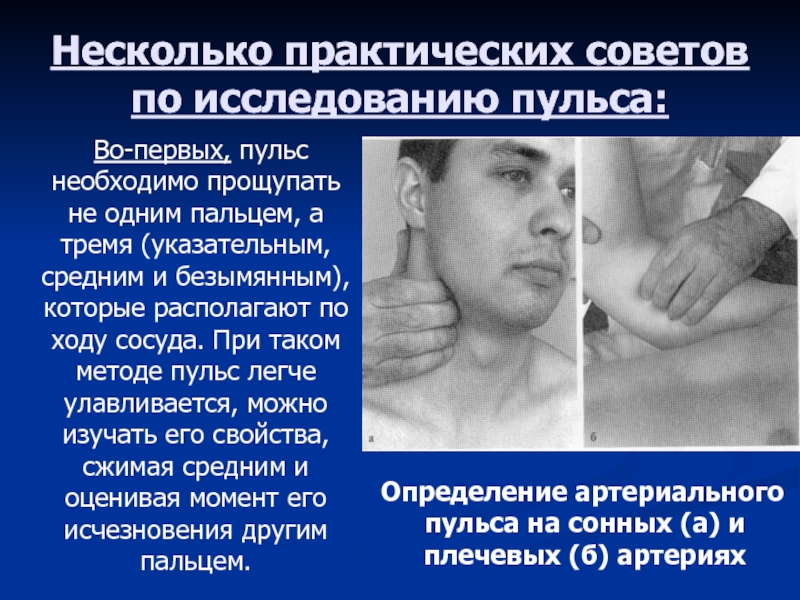
Во-первых, пульс необходимо прощупать не
одним пальцем, а тремя (указательным, средним и безымянным), которые располагают
по ходу сосуда. При таком методе пульс легче улавливается, можно изучать его свойства, сжимая средним и оценивая момент его исчезновения другим пальцем. Определение артериального пульса на сонных (а) и плечевых (б) артериях
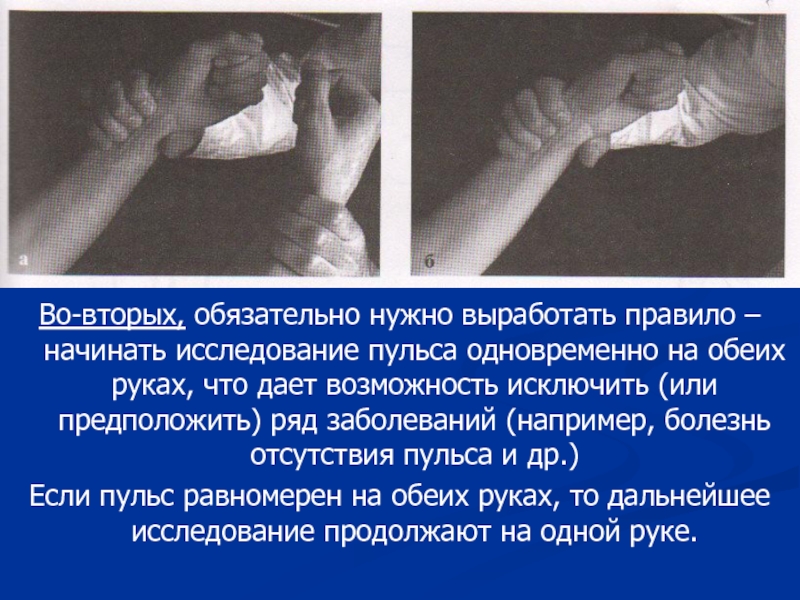
Слайд 5Во-вторых, обязательно нужно выработать правило – начинать исследование пульса одновременно
на обеих руках, что дает возможность исключить (или предположить) ряд
заболеваний (например, болезнь отсутствия пульса и др.)Если пульс равномерен на обеих руках, то дальнейшее исследование продолжают на одной руке.
Слайд 6
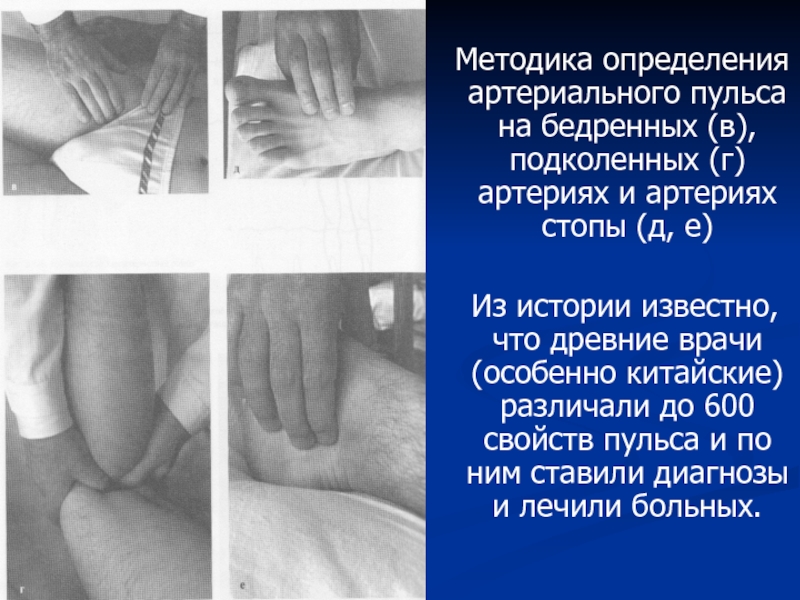
Методика определения артериального пульса на бедренных (в), подколенных
(г) артериях и артериях стопы (д, е)
Из истории
известно, что древние врачи (особенно китайские) различали до 600 свойств пульса и по ним ставили диагнозы и лечили больных.Слайд 7
Свойства пульса.
Частота – одно из свойств пульса, с определения которого
врач начинает его изучать.
В норме у здоровых людей частота
пульса колеблется от 60 до 90 в 1 минуту (у мужчин около 70, у женщин - 80 в 1 минуту). Пульс может измениться как в сторону учащения, так и в сторону урежения, что отражает соответствующие сокращения сердца, о чем свидетельствуют латинские названия этих состояний:
Учащение – tachycardia и урежение – bradycardia. Кроме этих терминов, есть и чисто специальные названия: частый пульс – pulsus frequens, редкий пульс – pulsus rarus.
Слайд 8Частоту пульса подсчитывают в течение одной минуты. Если пульс неритмичен,
то, помимо подсчета его частоты, следует определить, соответствует ли число
пульсовых волн числу сердечных сокращений. При частых неритмичных сокращениях сердца отдельныесистолы левого желудочка могут быть настолько слабыми, что изгнания в аорту крови совсем не последует либо ее поступит так мало, что пульсовая волна не достигнет периферических артерий.
Слайд 9Разница между числом сердечных сокращений и пульсовых волн, подсчитанная в
течение минуты, называется дефицитом пульса, а сам пульс — дефицитным
(pulsus deficiens). Чем больше дефицит пульса, тем неблагоприятнее это сказывается на кровообращении.Слайд 10Ритм пульса является следующим признаком, несущим в себе важную информацию.
В норме пульсовые волны следуют через равные промежутки времени –
это равномерный пульс (Ps aequalis).В патологических случаях волны могут бать различной величины – неравномерный пульс (Ps inaequalis).
Кроме того, различают правильный, ритмичный пульс (Ps regularis).
При ряде патологических состояний эта регулярность нарушается и возникает аритмичный, нерегулярный пульс
(Ps irregularis).
Наиболее часто встречаются 2 вида аритмий – экстрасистолия и мерцательная аритмия, которые могут быть распознаны пальпаторно.
Слайд 11
При экстрасистолии ощущаются внеочередные сокращения, после которых очередная
волна пульса нередко следует через необычно длительный промежуток (так называемая
компенсаторная пауза).Слайд 12Определение мерцательной аритмии
При мерцательной аритмии пальпаторно определяются совершенно
беспорядочные пульсовые удары (иногда мерцательную аритмию называют еще полной аритмией).
Мерцательная аритмия – не самостоятельная болезнь, а симптом ряда первичных патологических процессов (пороков сердца, чаще всего митрального стеноза, гиперфункции щитовидной железы, атеросклеротического кардиосклероза и т.д).Слайд 13
Перемежающий пульс характеризуется правильным чередованием больших и малых пульсовых волн.
Такой пульс называют альтернирующим (Ps аlternans). Он встречается у больных
с тяжелым поражением миокарда, особенно когда это поражение сочетается с повышением артериального давления и тахикардией. Очень частый пульс, до 200 ударов в минуту, встречается при пароксизмальной тахикардии.Слайд 14
Напряжение – свойство, дающее информацию о состоянии сосудистой системы. Оно
определяется той силой, которую нужно приложить исследующему для полного сдавливания
пульсирующей артерии.Чем выше давление, тем труднее сжать артерию, такой пульс называется напряженным. Резко напряженный пульс называется твердым пульсом (Ps durus). Такой пульс трудно сдавливается и может быть признаком повышения артериального давления (гипертонии различного происхождения) или склероза артерий.
Снижение напряжения, легкая сдавливаемость пульса могут указывать на понижение артериального давления. В таком случае говорят о мягком пульсе
(Ps mollis). При низком давлении артерия сжимается легко – пульс мягкий.
Слайд 15
Наполнение пульса – зависит от количества крови в артерии, общего
объема крови в организме и перераспределения крови.
Различают пульс хорошего
наполнения, или полный пульc (Ps plenus), и плохого наполнения, или пустой пульс (Ps vacuus). Пульс плохого наполнения чаще отражает низкое артериальное давление и является ведущим признаком острой сосудистой недостаточности наряду с низким артериальным давлением.При тяжелой сердечно-сосудистой недостаточности, коллапсе, шоке, массивном кровотечении и т.д. пульс может слегка прощупываться и быть очень малым и мягким, то есть имеет очень плохое наполнение и напряжение. Такой пульс едва удается прощупать, и он носит название нитевидного (Ps filiformis).
Слайд 16
Величина пульса, т.е. величина пульсового толчка – понятие,
объединяющее такие свойства, как наполнение и напряжение. При увеличении ударного
объема крови, большом колебании давления в артерии, а также при снижении тонуса артериальной стенки величина пульсовых волн возрастает. Такой пульс называется большим (Ps magnus). Большой пульс характеризуется высокой амплитудой, поэтому его еще называют высоким (Ps altus). Такой пульс бывает при недостаточности клапана аорты, при тиреотоксикозе.Уменьшение ударного объема, малая амплитуда колебания давления в систолу и диастолу, приводит к уменьшению величины пульсовых волн – пульс становится малым (Ps parvus)- такой пульс бывает при сужении устья аорты, стенозе атриовентикулярного отверстия, тахикардии, острой сердечной недостаточности.
Слайд 17Форма пульса – определяется характером подъема и падения давления внутри
артерии во время прохождения пульсовой волны. Она зависит от скорости
изменения давления в артериальной системе в течение систолы и диастолы.Различают скорый, или скачущий, пульс – Ps celer, когда пульсовая волна быстро поднимается и быстро опускается. Этот пульс почти всегда одновременно бывает высоким – Ps altus.
Ps celer et altus – скорый (скачущий) и высокий пульс наблюдается при недостаточности клапана аорты, при гиперфункции щитовидной железы, сильном волнении.
Слайд 18
Противоположностью его является медленный и вялый пульс – Ps tardus,
при котором пульсовая волна медленно поднимается и медленно опускается. Этот
пульс бывает малого наполнения (Ps parvus)Ps tardus et parvus – малый и медленный пульс наблюдается при сужении устья аорты, склерозе артерий конечностей, гипертонии.
При понижении тонуса периферических артерий улавливается при пальпации дикротическая волна – такой пульс называется дикротическим
(Ps dicroticus).
Слайд 20Сфигмография.
Сфигмография – графическая регистрация пульсовой волны. При обычной пальпации пульса
ряд его свойств оценивается с изрядной долей вероятности, субъективизма. Более
объективной является его графическая регистрация.Сфигмограмму можно получить с различных артерий – лучевой, плечевой, бедренной, сонной и др. Запись пульса с плечевой и бедренной артерии называют периферическим пульсом, а с сонной и подключичной артерии – центральным.
Слайд 21
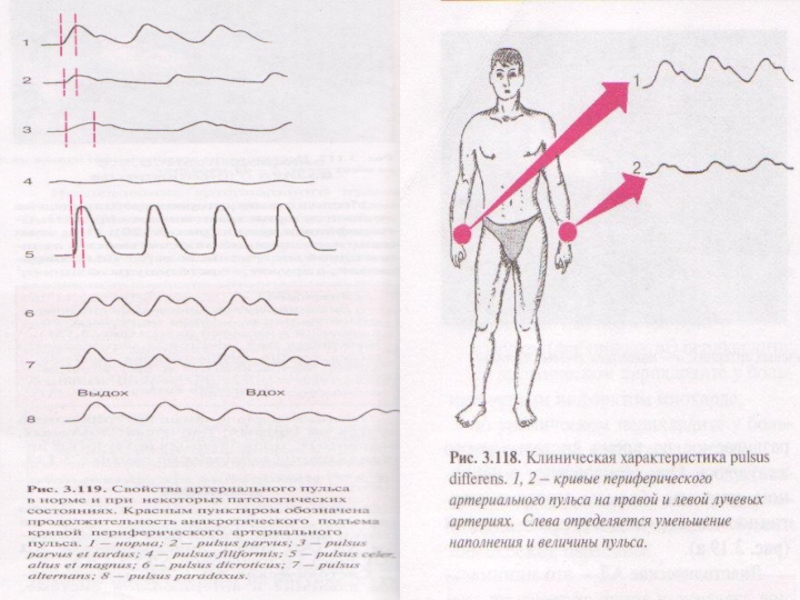
Сфигмограмма периферического пульса здорового человека состоит из круто восходящего колена
– анакроты, соответствующего систоле сердца, и более пологого нисходящего колена
– катакроты, совпадающей с диастолой. Катакрота имеет ступенчатый вид – на ней видна вторичная волна, образовавшаяся вследствие обратной волны крови, возникающей после захлопывания аортальных клапанов.Слайд 22
Сфигмограмма дает возможность объективно отразить частоту пульса, все виды аритмий,
наполнение пульса и др. Своеобразна сфигмограмма при аортальной недостаточности, когда
и анакрота, и катакрота делаются очень высокими; или при аортальном стенозе, когда наблюдается зазубренность дуги и сфигмограмма приобретает форму «петушиного гребня».Слайд 23
Сфигмограмма имеет большое значение в объективной оценке состояния сосудов, их
проходимости при ряде заболеваний – так называемом облитерирующем эндартериите, атеросклерозе
или тромбозе артерий, особенно при односторонних нарушениях.Слайд 24Кровяное давление
Кровяное давление – образуется преимущественно вследствие гидродинамического эффекта, оказываемого
кровью на внутренние стенки кровеносной системы и поддерживаемое сокращениями сердца
и сложными нейрогуморальными механизмами.Слайд 25Различают артериальное и венозное кровяное давление.
Артериальное – это давление крови
в артериальном колене сосудистой системы. Оно является главной частью системы
кровообращения и обеспечивает всю жизнедеятельность организма.Венозное – это давление в венозном колене кровеносной системы, имеющее соподчиненное значение, обеспечивающее в основном возврат крови к сердцу.
Слайд 26Последовательность действий при измерении артериального давления.
А. ПОДГОТОВКА К ИЗМЕРЕНИЮ.
Предупредить больного
о предстоящем исследовании за 10 – 15 минут. Это очень
важный момент, так как на процедуру у больного всегда возникает реакция и давление повышается. Если же после сообщения о предстоящем измерении проходит 10 – 15 минут, реакция, как правило, уменьшается.Слайд 27Б. НЕПОСРЕДСТВЕННОЕ ИЗМЕРЕНИЕ
Наложить манжету на обнаженное плечо пациента на 2
-3 см выше локтевого сгиба. Манжета должна накладываться не очень
туго – таким образом, чтобы между ней и плечом проходил палец.2. Положить правильно руку больного. Рука должна лежать в разогнутом положении ладонью вверх, пальцы разогнуты, мышцы расслаблены. Если измерение давления происходит в положении пациента сидя, то под локоть лучше подложить книгу или свернутое полотенце.
3. Нащупать пульс в области локтевого сгиба и приложить к этому месту фонендоскоп.
Слайд 284. Закрыть винт и нагнетать воздух в манжету до тех
пор, пока артериальное давление в ней примерно на 20-40 мм
рт ст не превысит тот уровень, после которого исчезают слышимые звуки.5. Винт открыть постепенно и воздух выпускать так, чтобы обеспечить плавное беспрерывное смещение стрелки манометра по шкале (очень медленно).
6. Появление первых звуков соответствует систолическому давлению, а переход ясных звуков в глухие и исчезновение – диастолическому.
Слайд 29
При окончательной оценке давления следует учесть и окружность плеча. У
худых людей давление окажется ниже истинного, у полных – выше
истинного. В связи с этим, при величине окружности плеча 15 – 30 см, рекомендуется к полученной цифре систолического давления прибавить 15, а при окружности 45 – 50 см – из полученной цифры вычесть 25.Слайд 30Оценка нормы.
В последние годы изменились представления о норме артериального давления.
Если в прошлом считали, что необходимо делать поправку на возраст,
то в настоящее время возрастной фактор не принято учитывать.Предлагается следующая интерпретация цифр нормального артериального давления:
Слайд 31Предлагается следующая интерпретация цифр нормального артериального давления:
Оптимальное АД: максимальное АД
‹ 120 мм.рт.ст.
минимальное АД ‹ 80 мм.рт.ст.Нормальное АД: максимальное АД ‹ 130 мм. рт. ст.
минимальное АД ‹ 85 мм. рт. ст.
Высокое
нормальное АД:максимальное АД ‹ 130 - 139 мм.рт.
минимальное АД ‹ 85 - 89 мм.рт.ст.
Слайд 32 Артериальная гипертензия:
1 степень – максимальное АД 140 - 159
мм.рт.ст.
минимальное АД 90 – 99 мм. рт. ст.2 степень – максимальное АД 160 - 179мм.рт.ст.
минимальное АД 100 – 109мм.рт.ст.
3 степень – максимальное АД ≥180 мм. рт. ст.
минимальное АД ≥110 мм. рт. ст.
Слайд 33Измерение систолического, диастолического и пульсового давления по Н.С. Короткову
Кроме максимального и минимального, различают еще и пульсовое давление, которое
равняется разности между максимальным и минимальным.
В норме пульсовое давление равно 40 – 50 мм. рт. ст.
Слайд 34Определение венозного давления.
Венозное давление в настоящее время измеряют в основном
прямым методом – путем венепункции. Венозное давление отражает давление крови
на стенку вен. Как известно, это давление незначительно, оно измеряется и выражается в миллиметрах водного столба.Слайд 35 Обычно давление измеряют в локтевой вене, где оно колеблется от
45 до 120 мм. вод. ст. Измерение венозного давления производится
аппаратом, носящим название флеботонометр. Венозное давление повышается при сердечной недостаточности, нарушениях оттока крови в системе полых вен и некоторых других состояниях. Низкое давление наблюдается при падении артериального давления – острой сосудистой недостаточности.
Слайд 36Электрокардиограмма (ЭКГ)
Электрокардиография (от греческого
“cardia” - сердце и “grapho” – записывать)
–
это метод графической регистрации
изменения разности потенциалов сердца в
течение процессов возбуждения
миокарда. ЭКГ представляет собой запись
суммарного электрического потенциала,
возникающего при возбуждении
множества миокардиальных клеток.
Слайд 37 ЭКГ записывают с помощью электрокардиографа.
Его
основными частями являются гальванометр, система усиления, переключатель отведений и регистрирующее
устройство.Электрические потенциалы, возникающие в сердце, воспринимаются электродами, усиливаются и приводят в действие гальванометр. Изменения магнитного поля
передаются на регистрирующее устройство и фиксируются на электрокардиографичес-кую ленту, которая движется со скоростью 10-100 мм/с (чаще 25 или 50 мм/с).
Слайд 38История развития ЭКГ.
История развития ЭКГ связана с именем Эйнтховена
(1903 г.), предложившего свой электрокардиограф
(струнный). Вскоре благодаря усилиям физиологов
и клиницистов А.Ф. Самойлова, В.А, Зеленинасоздаются условия и предпосылки для развития
электрокардиографии.
Слайд 39Устройство аппарата.
Применялись струнные гальванометры, предложенные еще Эйнтховеном. Сейчас чаще применяются
катушечные ЭКГ, принцип состоит в том, что напряжение которое возникает
до 800-1000 раз передается на выходную лампу. Имеются 2 способа записи – фотозапись и чернильная запись непосредственная на бумагу.В настоящее время широко применяются многоканальные ЭКГ для синхронной записи ЭКГ, ФКГ и сфигмографии. Все большее распространение получает визуальное наблюдение ЭКГ на экране.
Все аппараты имеют специальное устройство для отметки времени на бумаге, соответствующие 0,02'' и 0,05'‘ и механизм для движения бумаги со скоростью 75 мм/сек., 100 мм/сек.
Слайд 40Отведения в ЭКГ.
Все отведения делятся по двум основным принципам:
по
месту расположения электродов – отведения от конечностей и грудные отведения;
и по физическому признаку: двухполюсные и однополюсные.
Двухполюсные отведения называются классическими в честь Эйнтховена, существуют III отведения:
I, II и III отведения.
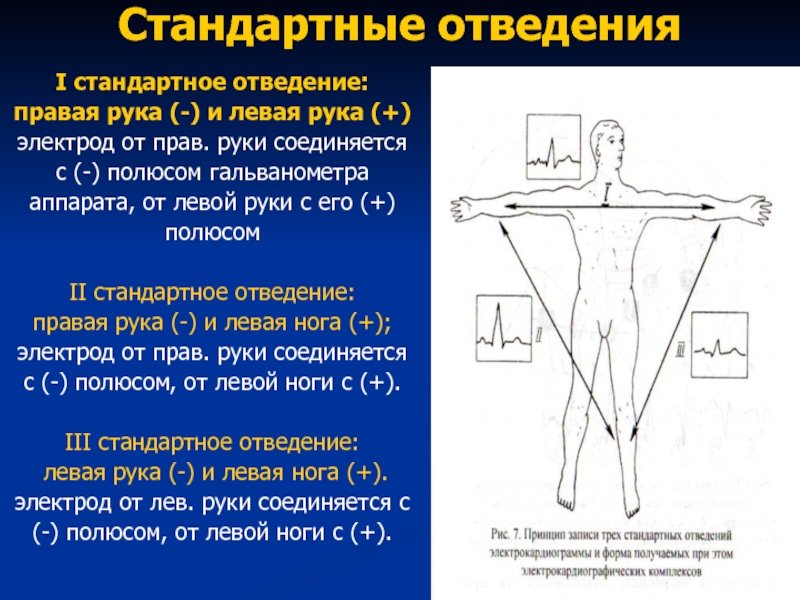
Слайд 41Стандартные отведения
I стандартное отведение:
правая рука (-) и левая рука
(+)
электрод от прав. руки соединяется
с (-) полюсом гальванометра
аппарата, от
левой руки с его (+)полюсом
II стандартное отведение:
правая рука (-) и левая нога (+);
электрод от прав. руки соединяется
с (-) полюсом, от левой ноги с (+).
III стандартное отведение:
левая рука (-) и левая нога (+).
электрод от лев. руки соединяется с
(-) полюсом, от левой ноги с (+).
Слайд 42Регистрируют также усиленные отведения от конечностей:
aVR, aVL, aVF
(a -
начальная буква augmented - усиленный, V - отведения обозначают буквой
V (от Wilson- Вильсон (1936 г.)right - правый, left - левый, foot - нога).
aVR - усиленное однополюсное отведение от правой руки
aVL - усиленное однополюсное отведение от левой руки
aVF - усиленное однополюсное отведение от левой ноги
Усиленные отведения от конечностей находятся в определенном соотношении со стандартными.
Так, отведение aVL в норме имеет сходство с I отведением,
aVR — с зеркально перевернутым II отведением,
aVF сходно со II и III отведениями.
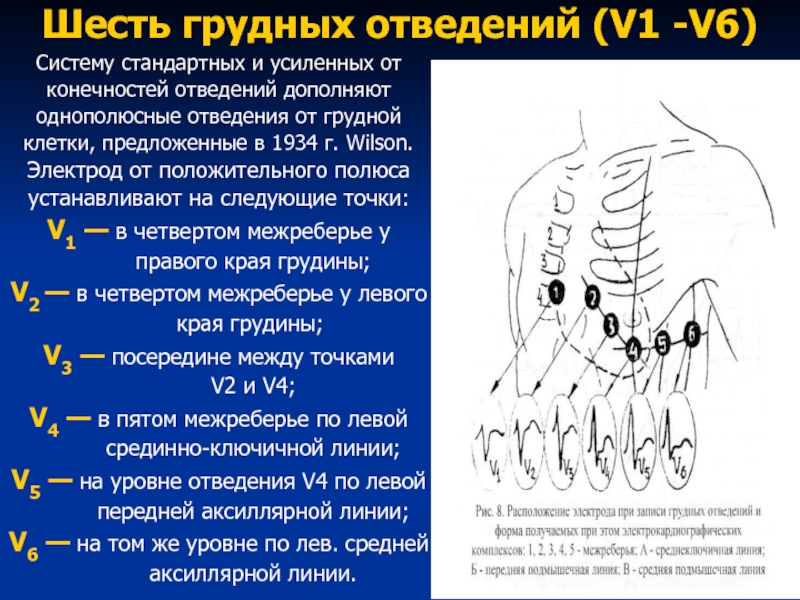
Слайд 43Шесть грудных отведений (V1 -V6)
Систему стандартных и усиленных от
конечностей отведений
дополняют
однополюсные отведения от грудной
клетки, предложенные в 1934 г. Wilson.
Электрод от положительного полюса
устанавливают на следующие точки:
V1 — в четвертом межреберье у
правого края грудины;
V2 — в четвертом межреберье у левого
края грудины;
V3 — посередине между точками
V2 и V4;
V4 — в пятом межреберье по левой
срединно-ключичной линии;
V5 — на уровне отведения V4 по левой
передней аксиллярной линии;
V6 — на том же уровне по лев. средней
аксиллярной линии.
Слайд 44Физиология сердца характеризуется 5 основными функциями миокарда:
Автоматизм - способность специализированных
клеток к генерации потенциалов действия
Возбудимость - способность возбуждаться под влиянием
импульсаПроводимость - способность к распространению потенциала действия от места его возникновения
Сократимость - способность реагировать механическим актом в ответ на волну возбуждения
Рефрактерность - невозможность возбужденных клеток миокарда снова активизироваться при возникновении дополнительных импульсов
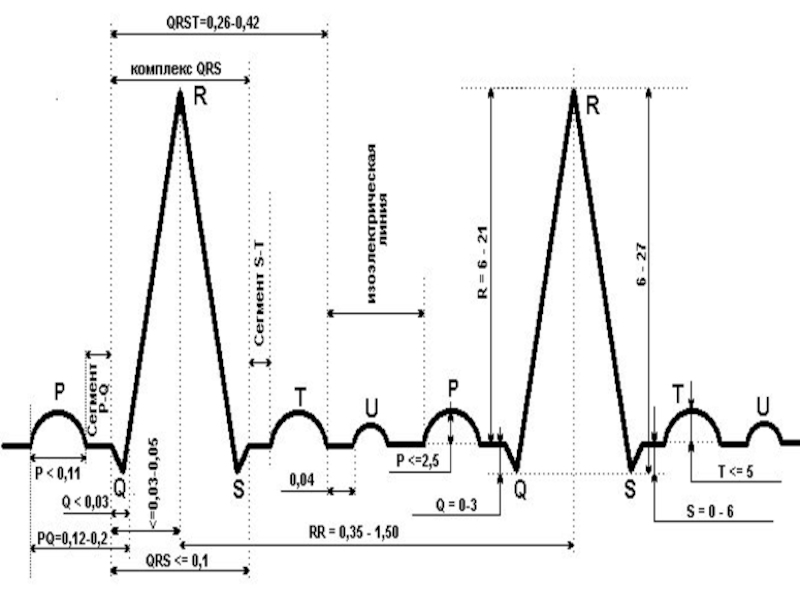
Слайд 45На ЭКГ здоровых людей различают следующие элементы:
1. Положительные зубцы Р,
R и Т, отрицательные зубцы Q и S; непостоянный положительный
зубец U.2. Интервалы Р— Q, S—T, T—P и R — R.
3. Комплексы QRS и QRST.
Каждый из этих элементов отражает время и последовательность возбуждения различных
участков миокарда.
Слайд 46Генез отдельных зубцов ЭКГ.
В нормальных условиях сердечный цикл начинается возбуждением
предсердий, что на ЭКГ отражается появлением зубца Р. Восходящий отрезок
зубца Р обусловлен в основном возбуждением правого предсердия, нисходящий— левого предсердия. Величина этого зубца невелика, в норме его амплитуда не превышает 1—2 мм, продолжительность составляет 0,08—0,10 с.Слайд 47За зубцом Р следует отрезок прямой линии до зубца Q,
а если он не выражен, то до зубца R. Это
интервал Р— Q. Он соответствует времени от начала возбуждения предсердий до начала возбуждения желудочков, т. е. включает и время распространения импульса по предсердиям, и его физиологическую задержку в предсердно-желудочковом узле. Нормальная продолжительность интервала Р—Q: 0,12—0,18 с (до 0,20 с).Слайд 48При возбуждении желудочков записывается комплекс QRS, величина его зубцов вариабельна
и в различных отведениях выражена неодинаково. Продолжительность комплекса QRS, измеряемая
от начала зубца Q (или зубца R, если Q не выражен) до конца зубца S, составляет 0,06—0,10 с и отражает время внутрижелудочковой проводимости.Первый зубец этого комплекса — отрицательный зубец Q — соответствует возбуждению межжелудочковой перегородки.
Слайд 49Его амплитуда невелика и в норме не превышает ¼ амплитуды
зубца R; продолжительность зубца Q составляет не более 0,03 с.
Зубец Q на ЭКГможет не регистрироваться.
Зубец R соответствует почти полному охвату возбуждением обоих желудочков. Он является самым высоким зубцом желудочкового комплекса, его амплитуда колеблется в пределах 5-15 мм.
Слайд 50При полном охвате желудочков возбуждением
записывается отрицательный зубец S, чаще небольшой
величины, не превышающий 6 мм (в среднем 2,5 мм). Иногда
зубец S на ЭКГ не выражен. В момент полной деполяризации миокарда разность потенциалов отсутствует, поэтому на ЭКГ записывается, как правило, прямая линия: интервал S—Т. Продолжительность этого интервала широко варьирует в зависимости от частоты сердечного ритма; смещение интервала S—Т от изоэлектрической линии в норме не превышает 1 мм.Слайд 51Зубец Т соответствует фазе восстановления (реполяризации) миокарда желудочков.
Нормальный зубец Т
асимметричен: имеет пологое восходящее колено, закругленную верхушку и более крутое
нисходящее колено. Амплитуда его колеблется в пределах 2,5—6,0 мм, продолжительность составляет 0,12— 0,16 с.Иногда после зубца Т через 0,02—0,04 с регистрируется небольшой положительный зубец U, амплитуда которого редко превышает 1 мм, а продолжительность составляет 0,09—0,16 с. О происхождении зубца U до сих пор нет единого мнения.
Слайд 52Интервал Q—Т (комплекс QRST) отражает время возбуждения и восстановления миокарда
желудочков, т. е. соответствует электрической систоле желудочков. Он измеряется от
начала зубца Q (или зубца R, если Q отсутствует) до конца зубца Т. Его продолжительность зависит от частоты сердечного ритма; при учащении интервал Q—Т укорачивается. У женщин продолжительность интервала Q—T при одинаковой частоте сердечного ритма несколько длиннее, чем у мужчин. Например, при частоте ритма 60—80 в минуту продолжительность интервала Q—T у мужчин составляет 0,32—0,37 с, а у женщин — 0,35-0,40.Слайд 53Интервал T—Р (от конца зубца Т до начала зубца Р)
отражает электрическую диастолу сердца. Он располагается на изоэлектрической линии, так
как токи действия в этот момент отсутствуют. Продолжительность его определяется частотой сердечного ритма: чем реже ритм, тем интервал T—Р длиннее.Последний интервал R—R представляет собой расстояние между вершинами двух соседних зубцов R. Он соответствует времени одного сердечного цикла, длительность которого также определяется частотой ритма.
Слайд 55АНАЛИЗ ЭКГ
Анализ, или расшифровку, ЭКГ проводят в следующем порядке:
1. Определяют
правильность сердечного ритма. Так как в норме водителем ритма является
синусовый узел и возбуждение предсердий предшествует возбуждению желудочков, зубец Р должен располагаться перед желудочковым комплексом.Слайд 56Продолжительность интервала R—R должна быть одинаковой; в норме встречаются незначительные
колебания длительности этого интервала, не превышающие 0,1 с. Более выраженные
различия в продолжительности интервала Q—R свидетельствуют о нарушениях сердечного ритма.2. Подсчитывают частоту сердечного ритма. Для этого нужно установить продолжительность одного сердечного цикла (интервал R—R) и вычислить, сколько таких циклов содержится в 1 мин.
Слайд 57Например, если один сердечный цикл продолжается 0,8 с, то в
течение минуты таких циклов будет 60:0,8 с = 75. При
неправильном сердечном ритме подсчитывают продолжительность пяти или десяти интервалов R—R, затем находят среднюю продолжительность одного интервала R—R и после этого определяют частоту сердечного ритма, как и при правильном сердечном ритме. Кроме того, в скобках указывают продолжительность наибольшего и наименьшего интервала R—R.Слайд 583. Определяют вольтаж ЭКГ. Для этого измеряют амплитуду зубцов R
в стандартных отведениях. В норме она равна 5—15 мм. Если
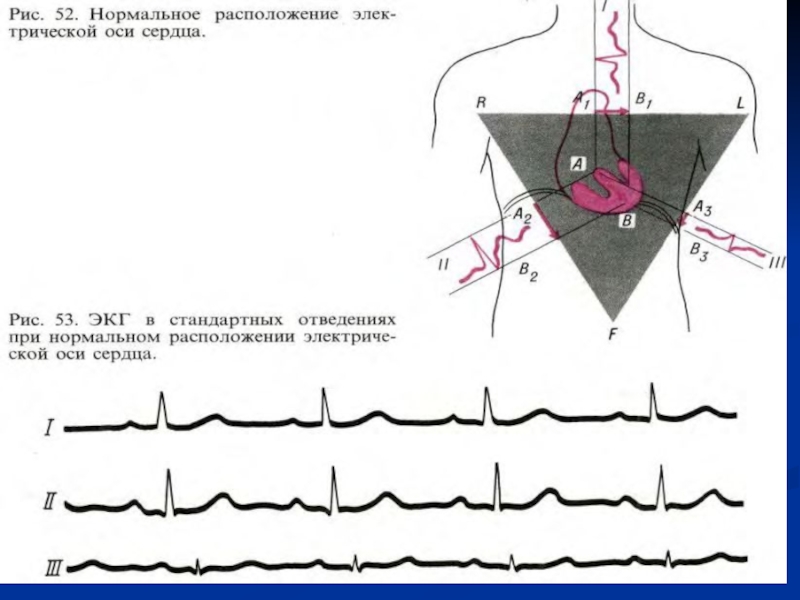
амплитуда самого высокого зубца R в стандартных отведениях не превышает 5 мм, то вольтаж ЭКГ считается сниженным.4. Определяют расположение электрической оси сердца по форме желудочковых комплексов в стандартных отведениях.
При нормальном расположении оси сердца максимальная разность потенциалов будет регистрироваться во II отведении,
Слайд 59поскольку это отведение идет параллельно направлению электрической оси; следовательно, и
наибольший вольтаж желудочкового комплекса, особенно зубца R, будет отмечаться в
этом отведении. Меньшая величина разности потенциалов улавливается в I отведении и еще меньшая — в III. На основании схемы треугольника Эйнтховена высчитано, что величина зубца R во II отведении равна алгебраической сумме величины R в I и III отведениях, т. е. R2= R1 + R3. Соотношение величины зубца R при нормальном расположении электрической оси можно представить, как R2> R1> R3Слайд 61Расположение электрической оси меняется при изменении положения сердца в грудной
клетке. При низком стоянии диафрагмы у астеников электрическая ось занимает
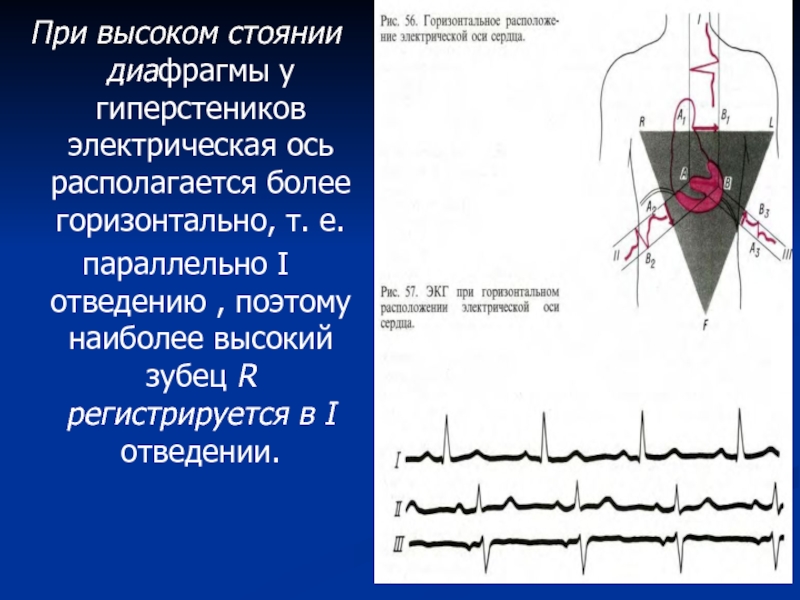
более вертикальное положение, при котором, как это видно из схемы треугольника Эйнтховена, максимальная разность потенциалов будет улавливаться в III отведении (так как это отведение становится параллельным электрической оси).Слайд 63При высоком стоянии диафрагмы у гиперстеников электрическая ось располагается более
горизонтально, т. е.
параллельно I отведению , поэтому наиболее высокий зубец
R регистрируется в I отведении.Слайд 645. Измеряют продолжительность и величину отдельных элементов ЭКГ, зубца Р,
интервала P—Q, комплексов QRS и QRST. Измерения проводят в том
стандартном отведении, где зубцы выражены наиболее хорошо (обычно во II). Кроме того, определяют направление зубцов Р и Т, которые могут быть и положительными, и отрицательными; отмечают зазубренность, расщепление зубцов ЭКГ, появление добавочных зубцов. Тщательно анализируют форму желудочкового комплекса во всех отведениях. Отмечают изоэлектричность интервала S—Т.Слайд 656. Определяют продолжительность комплекса QRST (интервала Q—Т), которая зависит от
частоты сердечных сокращений: чем чаще сердечный ритм, тем этот интервал
короче. Для каждой частоты сердечного ритма существует должная величина продолжительности интервала Q—T, с которой необходимо сравнить найденную величину Q—T анализируемой ЭКГ.Слайд 66Клиническое значение электрокардиографии.
Она занимает одно из ведущих мест
среди методов
исследования сердечно-сосудистой системы. Электрокардиография оказывает большую помощь в выявлении нарушений
сердечного ритма, в диагностике нарушений коронарного кровообращения. ЭКГ отражает увеличение отдельных полостей сердца. При увеличении предсердия, обусловленном гипертрофией миокарда иСлайд 67расширением полости предсердия, изменяется зубец Р. Поскольку увеличенное предсердие медленнее
охватывается возбуждением, возрастает продолжительность зубца Р свыше 0,1 с, увеличивается
амплитуда зубца Р, так как при возбуждении большей массы миокарда возникает более высокий потенциал. Если же в миокарде развиваются дистрофические или склеротические процессы, меняется форма зубца Р: он становится зазубренным, расщепленным, двухфазным.Слайд 68Увеличение левого предсердия приводит к изменению зубца Р в I
и II стандартных отведениях, правого — во II и III
отведениях.Гипертрофия одного из желудочков приводит к следующим изменениям ЭКГ: 1) меняется расположение электрической оси: при гипертрофии левого желудочка она отклоняется
влево, при гипертрофии правого — вправо; 2) возрастает амплитуда желудочкового комплекса и его продолжительность, т. е. увеличивается время возбуждения
Слайд 69желудочков; 3) нарушается процесс восстановления миокарда, что отражается на ЭКГ
изменением конечной части желудочкового комплекса — смещается сегмент S— Т
и меняется зубец Т; 4) при гипертрофии левого желудочка увеличивается амплитуда зубца S в правых грудных отведениях (V1— V2) и возрастает амплитуда зубца R в левых грудных отведениях (V5—V6); при гипертрофии правого желудочка соотношения зубцов S и R противоположны описанным, т. е. в правых грудных отведениях появляетсяСлайд 70высокий зубец R , а в левых — глубокий зубец
S. При всей ценности метода электрокардиографии необходимо подчеркнуть, что оценивать
ЭКГ следует только с учетом клинических данных, поскольку различные патологические процессы могут приводить к сходным ее изменениям. Игнорирование клинических данных и переоценка метода электрокардиографии могут привести к серьезным диагностическимошибкам.
Слайд 71МЕТОДЫ ИССЛЕДОВАНИЯ ГЕМОДИНАМИКИ И ФУНКЦИОНАЛЬНОГО
СОСТОЯНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
Определение скорости кровотока. Скорость
кровотока определяется временем, в течение которого кровь проходит определенный отрезок
сердечно-сосудистой системы и зависит в основном от таких факторов, как сократительная способность миокарда и состояние периферических сосудов. Дополнительную роль играет количество циркулирующей крови, ее вязкость.Слайд 72Проба с магния сульфатом (сернокислым магнием). В локтевую вену обследуемого
быстро
вводят 2 мл 25% раствора магния сульфата и по секундомеру
отмечают момент введения. С током крови магния сульфат проходит через сосуды малого круга и, попадая в большой круг, вызывает расширение капилляров, которое сопровождается ощущением тепла, в первую очередь в полости рта и позднее во всем теле и конечностях.Слайд 73Момент появления ощущения тепла в полости рта отмечается по секундомеру.
В норме скорость кровотока, определяемая этим методом, составляет 10—15 с.
Таким же образом, по ощущению тепла в полости рта, определяют скорость кровотока с помощью хлорида кальция. Иногда вводят дехолин или сахарин в вену и отмечают время появления во рту горького или сладкого вкуса.Слайд 74Проба с эфиром. Состояние кровообращения на более коротком участке сосудистой
системы (от локтевой вены до легочных альвеол) отражает проба с
эфиром. При этой пробе в локтевую вену вводят 0,3 мл стерильного эфира и отмечают время появления запаха эфира в выдыхаемом воздухе. В норме эфирное время составляет 4—8 с.Слайд 75Лобелиновая проба. Эта проба более объективна. Внутривенное введение 1% раствора
лобелина из расчета 0,1 мг на 1 кг массы тела
обследуемого вызывает кратковременный сухой кашель или преходящую одышку, появление которых отмечают по секундомеру. Это изменение дыхания связано с раздражением легочных ветвей блуждающего нерва. Одновременно с определением скорости кровотока этим методом можно с помощьюкимографа записать дыхательные движения. Нормальная продолжительность
Слайд 76лобелинового времени 8-10 с. Скорость кровотока, определяемая любым методом, не
дает абсолютно точных результатов. В физиологических условиях она повышается при
мышечной работе, под влиянием тепла и замедляется у лиц пожилого возраста, при охлаждении тела.Слайд 77 Эхокардиография (Эхо-КГ) - современный, безопасный и безболезненный метод точной диагностики
большинства болезней сердца и сосудов, который прочно занял одно из
ведущих мест в диагностике сердечно-сосудистых заболеваний.Высокая информативность, неинвазивность и безопасность для пациента и исследователя - качества, способствующие его широкому распространению на всех этапах оказания кардиологической помощи.
Слайд 78Эхокардиография является ультразвуковым исследованием сердца и его сосудов с определением
внутреннего кровотока.
Ультразвуковые сканеры дают возможность увидеть сердце целиком –
от аорты до верхушки по длинной оси и от передней стенки левого желудочка до задней – по короткой оси.Результаты записываются в виде Эхокардиограммы.
Слайд 80При проведении эхокардиографии ультразвуковой датчик располагают в области абсолютной сердечной
тупости — так называемого акустического окна, где сердце не прикрыто
легкими. Его помещают слева от грудины в межреберьях (во втором — третьем у гиперстеников и четвертом — пятом у астеников). Регистрацию ЭхоКГ начинают сопознания одной из исходных точек, которыми могут служить эхосигналы от передней створки левого предсердно-желудочкового (митрального) клапана или
Слайд 81клапана аорты, поскольку они дают четкое и интенсивное изображение с
характерными особенностями движения на ЭхоКГ. Затем небольшими угловыми смещениями датчика
ультразвуковой лучнаправляют на различные структуры сердца. В I позиции ультразвуковой луч проходит через выносящий тракт
правого желудочка, аорту и аортальный клапан и пересекает левое предсердие.
Слайд 82Во II позиции луч проходит через правый желудочек, межжелудочковую перегородку,
переднюю створку митрального клапана, полость левого желудочка и заднюю стенку
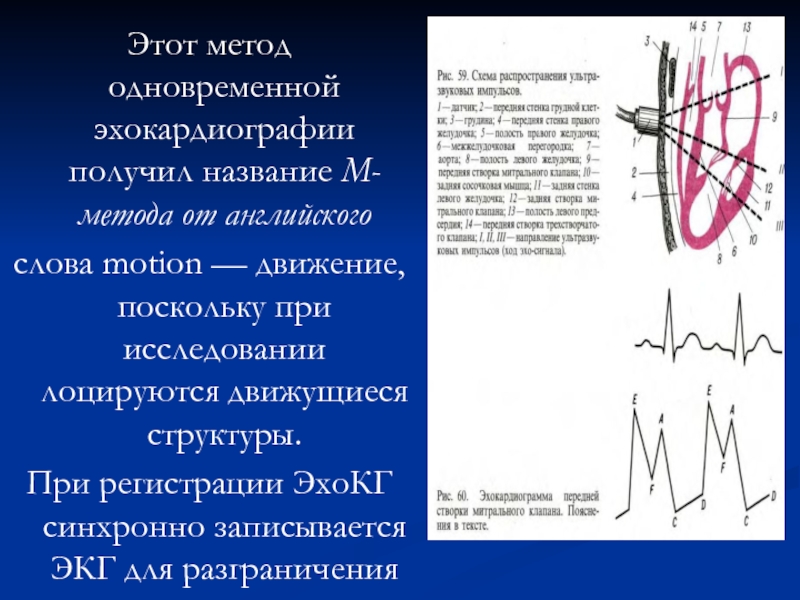
сердца. В III позиции луч проходит через правый желудочек, межжелудочковую перегородку, переднюю и заднюю створки митрального клапана и заднюю стенку левого желудочка.Слайд 83Этот метод одновременной эхокардиографии получил название М-метода от английского
слова motion
— движение, поскольку при исследовании лоцируются движущиеся структуры.
При регистрации ЭхоКГ
синхронно записывается ЭКГ для разграниченияСлайд 84систолы и диастолы.
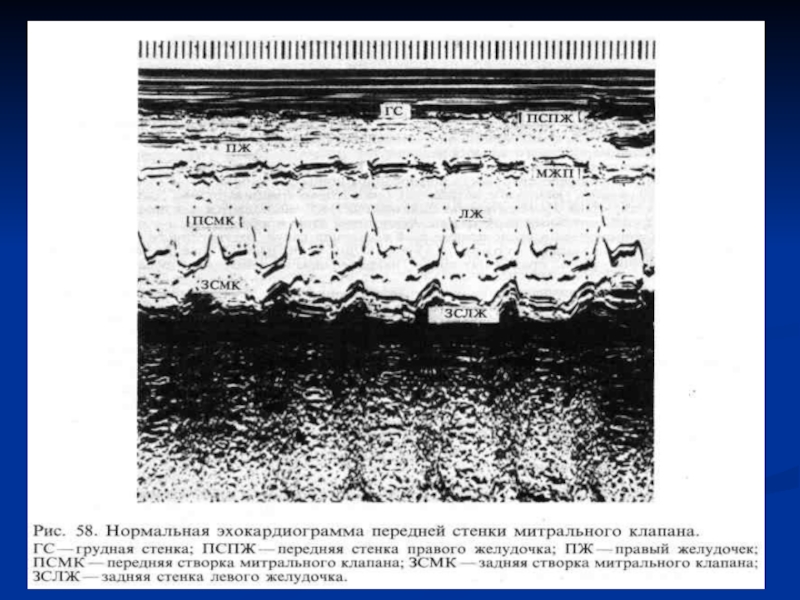
Большую информацию получают при локации передней створки митрального
клапана, ЭхоКГ которой имеет типичную М-образную форму.
Задняя створка митрального клапана
лоцируется труднее, она движется с меньшей амплитудой, ее ЭхоКГ имеет противоположную передней створке W-образную конфигурацию.Слайд 85
ДэхоКГ – допплеровский режим
Используется для качественной (ламинарный или турбулентный поток)
и количественной (скорость) характеристики внутрисердечных потоков крови.
Позволяет проводить оценку
сердечных градиентов, величин, скорости и характера кровотока, наличия и величины патологических потоков на уровне дефектов перегородок и клапанов сердца, наличие гипертензии в малом круге кровообращения и ее величину, скорость движения миокарда передней стенки ЛЖ, скорости движения и моменты открытия клапанов сердца.Слайд 86Виды эхокардиографии
1. Дуплексная ЭхоКГ (позволяет оценить размеры и сократимость
предсердий и желудочков сердца, оценить анатомическую структуру их клапанов)
2. ДопплерЭхоКГ,
в т.ч. цветное доплеровское картирование При этом виде исследования направление и скорость кровотока отображаются разными цветами, что облегчает восприятие и трактовку диагностических данных.
Позволяет оценить функцию клапанов сердца и диагностировать пороки сердца, в т.ч. врожденные, а также диагностировать повышение давления в легочных сосудах - легочную гипертензию.
Слайд 873. СтрессЭхоКГ (позволяет оценить состояние сократимости отдельных участков сердечной мышцы,
что бывает очень важно у больных инфарктом миокарда)
4. Чрезпищеводная
ЭхоКГ (является необходимой диагностической процедурой перед восстановлением ритма при мерцательной аритмии, т.к. обычная ЭхоКГ не позволяет визуализировать некоторые участки сердца).Виды эхокардиографии
Слайд 89Система суточного холтеровского мониторирования ЭКГ позволяет:
1) Оценить функциональную деятельность
миокарда, его ритм и проводимость в условиях привычного образа жизни,
эмоциональной и физической активности.2) Оценить состояние сердца в покое, во время сна.
3) Определить наличие нарушений сердечных ритмов, регистрировать их циклические изменения, количество повторяющихся эпизодов во время мониторинга, длительность, интенсивность, характер (желудочковая,
Слайд 90количество в пределы нормы или нет. наджелудочковая) и условия возникновения
аритмии. Важно, что суточная регистрация экстрасистол (несвоевременных сердечных сокращений) выявляет,
укладывается их количество в пределы нормы или нет4) Выявить форму стенокардии (стабильная, нестабильная), в том числе и бессимптомную (безболевую) ишемию миокарда. Метод определяет количество и длительность эпизодов, а также условия, порог нагрузки и частоту пульса, при которых развивается ишемия. При наличии болей в области сердца
Слайд 91идентифицируется причина их возникновения (недостаточность кровоснабжения, остеохондроз, невралгия).
5) Проследить связь
между субъективными ощущениями пациента и объективными показаниями прибора.
6) Поставить
точный диагноз, назначить адекватное лечение и контролировать эффективность принимаемых пациентом лекарственных средств.7) Оценить изменения в работе сердца при наличии электрокардиостимулятора.