Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
ЛЕКЦИЯ № 3
Содержание
- 1. ЛЕКЦИЯ № 3
- 2. Основные вопросы:Лабиринтит: классификация, этиопатогенез, клиника, диагностика и
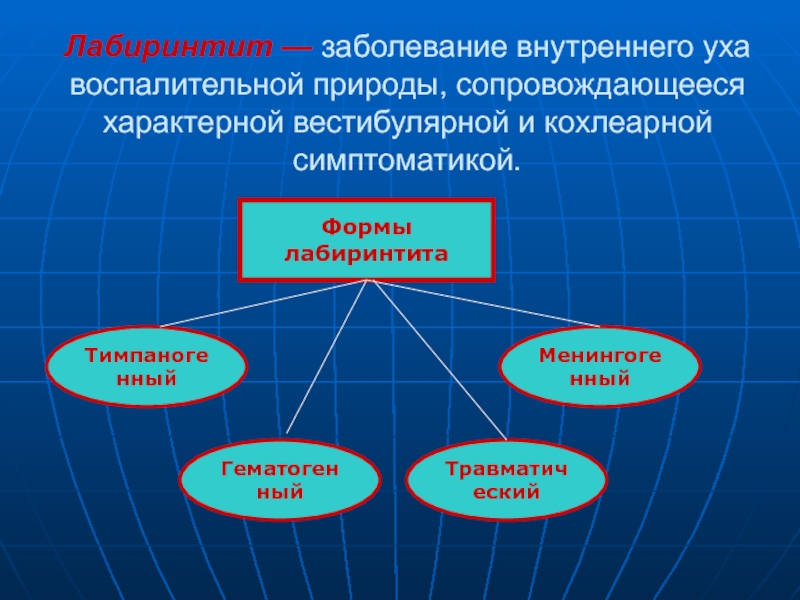
- 3. Лабиринтит — заболевание внутреннего уха воспалительной природы, сопровождающееся характерной вестибулярной и кохлеарной симптоматикой.ФормылабиринтитаТимпаногенныйМенингогенныйГематогенныйТравматический
- 4. Классификация лабиринтита:По распространенности — ограниченный и
- 5. Пути распространения инфекции из среднего уха в
- 6. Патогенез тимпаногенного лабиринтита:Острый средний отит или обострение
- 7. Механизм развития фистулы лабиринтаХронический средний отит с
- 8. Клиника лабиринтитаГоловокружение системного характера.Спонтанный нистагм (сначала ирритации,
- 9. Дифференциальный диагноз Болезнь Меньера.Абсцесс мозжечка.Невринома VIII черепного нерва.
- 10. Лечение лабиринтита Консервативное:— антибактериальная терапия (антибиотики широкого
- 11. Общая характеристика.Различные формы внутричерепных осложнений выявляются примерно
- 12. ЭтиологияВнутричерепные отогенные осложнения обычно вызываются теми же
- 13. Пути проникновения инфекции в полость черепа. Контактный
- 14. Неэффективность МЦК и микробная контаминация СО ВДПРазрушение
- 15. Распространение инфекции из полостей среднего уха контактным путем
- 16. Факторы, способствующие развитию отогенных внутричерепных осложненийОбострение хронического
- 17. Отогенный менингит — разлитое гнойное
- 18. Классификация отогенного менингита:В зависимости от остроты течения
- 19. Клиника отогенного менингитаОбщие симптомы инфекционного заболевания:
- 20. Исследование ликвораВысокое давление — от 300 до
- 21. Дифференциальный диагнозТуберкулезный менингит — чаще бывает у
- 22. Лечение отогенного менингита:Основу его составляет хирургическая санация
- 23. Отогенные внутричерепные абсцессы а — открытый экстрадуральный
- 24. Абсцесс мозга и мозжечкаВнутримозговые абсцессы — ограниченное
- 25. Общие сведения:Абсцессы височной доли мозга встречаются в
- 26. IV стадии абсцесса мозга:I — начальная (энцефалитическая)
- 27. Симптоматика явной стадии абсцессаТри группы симптомов: —
- 28. Очаговые симптомы при абсцессе височной доли
- 29. Симптоматика при абсцессе мозжечка: — Нарушение
- 30. Диагностика внутримозговых абсцессов:Учитываются клинические признаки, среди которых
- 31. Лечение при отогенных внутримозговых абсцессах: отохирургическая и/или
- 32. Тромбоз сигмовидного синуса и отогенный сепсис Синустромбоз
- 33. Ограниченный пахименингит, перифлебит Формирование перисинуозного абсцессаГнойное расплавление
- 34. Клиника тромбофлебита сигмовидного синуса и отогенного сепсиса
- 35. Местные симптомы тромбофлебита сигмовидного синуса и отогенного
- 36. Хирургическое лечение при отогенном тромбофлебите сигмовидного синуса
- 37. Обнажение сигмовидного синуса и верхней луковицы внутренней яремной вены
- 38. Консервативное лечение отогенного сепсисаАктивная антибактериальная терапия 2–3
- 39. Заключение:Внутричерепные осложнения, возникающие при хронических очагах воспаления
- 40. Спасибо за внимание
- 41. Скачать презентанцию
Слайды и текст этой презентации
Слайд 1ЛЕКЦИЯ № 3
Лабиринтит
Отогенные внутричерепные осложнения
В.И. Панин
Кафедра глазных и ЛОР-болезней
(зав. — д.м.н. В.И. Панин) ГБОУ ВПО РязГМУ
Слайд 2Основные вопросы:
Лабиринтит: классификация, этиопатогенез, клиника, диагностика и лечение
Общая характеристика отогенных
внутричерепных осложнений, их эпидемиология
Этиология и патогенез
Пути проникновения инфекции из
среднего и внутреннего уха в полость черепаКлиника, диагностика и лечение отдельных форм внутричерепных отогенных осложнений:
— экстрадуральный и субдуральный абсцесс;
— гнойный менингит;
— абсцесс мозга и мозжечка;
— тромбоз сигмовидного синуса и отогенный сепсис.
Слайд 3Лабиринтит — заболевание внутреннего уха воспалительной природы, сопровождающееся характерной вестибулярной
и кохлеарной симптоматикой.
Формы
лабиринтита
Тимпаногенный
Менингогенный
Гематогенный
Травматический
Слайд 4Классификация лабиринтита:
По распространенности — ограниченный и диффузный.
По выраженности клинических
проявлений — острый или хронический.
По патоморфологическим признакам — серозная, гнойная
и некротическая формы лабиринтита. Слайд 5Пути распространения инфекции из среднего уха в лабиринт
1
— через свищ в стенке латерального полукружного канала или в
другом месте на лабиринтной стенке;2 — через окна лабиринта (окно улитки, окно преддверия)
Слайд 6Патогенез тимпаногенного лабиринтита:
Острый средний отит или обострение хронического. Затруднение оттока
гнойного секрета из полостей среднего уха.
Под влиянием гнойного экссудата кольцевая
связка основания стремени и вторичная мембрана окна улитки набухают, становятся проницаемы для бактериальных токсинов. Во внутреннем ухе развивается серозное воспаление, сопровождающееся транссудацией жидкости и повышением внутрилабиринтного давления.
Разрыв мембраны окон (чаще — окна улитки) изнутри, инфекция из среднего уха попадает во внутреннее, развивается гнойный лабиринтит.
Разрушается перепончатый лабиринт, гибнут все нейроэпителиальные образования внутреннего уха.
Слайд 7Механизм развития фистулы лабиринта
Хронический средний отит с кариесом или холестеатомой.
Периостит
и остит лабиринтной стенки.
Эндостальный слой полукружного канала набухает, в нем
развивается клеточная инфильтрация, формируются грануляции, которые уплотняются и превращаются в рубцовую ткань, закрывающую образованную фистулу.Воспаление с костной капсулы лабиринта переходит на перепончатый лабиринт, развивается диффузный гнойный лабиринтит.
Слайд 8Клиника лабиринтита
Головокружение системного характера.
Спонтанный нистагм (сначала ирритации, затем угнетения).
Изменение характера
тонических реакций и указательных проб — гармоничная реакция отклонения рук
и промахивание обеими руками в сторону медленного компонента нистагма.Расстройство равновесия — отклонение тела также в сторону медленного компонента нистагма.
Отклонение от нормы показателей вестибулярной возбудимости при проведении вращательной и калорической проб (гиперрефлексия, гипорефлексия, асимметрия вестибулярной возбудимости).
В ряде случаев — положительная фистульная проба.
Кохлеарные расстройства при лабиринтите проявляются снижением слуха и ушным шумом.
Слайд 10Лечение лабиринтита
Консервативное:
— антибактериальная терапия (антибиотики широкого спектра);
— дегидратация (диета,
диуретики, гипертонические растворы);
— противовоспалительные средства (кортикостероиды, фенспирид);
— метаболическая терапия
Хирургическое:
— санирующая
операция на ухе (антромастоидотомия или общеполостная);— при наличии фистулы её хирургическая обработка и пластика;
— при некротическом лабиринтите и проникновении инфекции в полость черепа — разрушение лабиринта
Слайд 11Общая характеристика.
Различные формы внутричерепных осложнений выявляются примерно у 3,5–4% больных
с воспалительными заболеваниями уха, госпитализированных в ЛОР-стационар.
При хроническом гнойном среднем
отите внутричерепные осложнения встречаются почти в 10 раз чаще, чем при остром. Среди основных видов отогенных внутричерепных осложнений чаще других встречается менингит, на втором месте — абсцессы мозга и мозжечка, на третьем — синустромбоз и отогенный сепсис.
Самое частое осложнение в раннем и младшем детском возрасте — менингоэнцефалит.
Слайд 12Этиология
Внутричерепные отогенные осложнения обычно вызываются теми же возбудителями, которые высеваются
из полостей среднего уха при его воспалении.
Ведущую роль играют
стрептококки и стафилококки, реже — пневмококки. Нередко обнаруживаются анаэробы, грибковая флора, а также условно-патогенные микроорганизмы и сапрофиты кишечника, микоплазма.Вирулентность инфекции имеет существенное значение в возникновении того или иного вида отогенного осложнения, однако в их развитии важнейшую роль играет состояние иммунологической реактивности организма в целом.
Слайд 13Пути проникновения инфекции в полость черепа.
Контактный — вследствие разрушения кариозным
или холестеатомным процессом верхней стенки барабанной полости или пещеры, задней
стенки сосцевидного отростка.Гематогенный (ретроградный венозный, или метастатический) — играет основную роль в возникновении осложнений у больных острым гнойным средним отитом. Инфекция при этом распространяется по сосудам в глубинные отделы мозга, возможно развитие абсцесса на противоположной по отношению к больному уху стороне.
Преформированный — по костным канальцам кровеносных и лимфатических сосудов, периваскулярным пространствам внутреннего слухового прохода, по водопроводам преддверия и улитки.
Слайд 14Неэффективность МЦК и микробная контаминация СО ВДП
Разрушение кариозным или холестеатомным
процессом верхней стенки барабанной полости или пещеры сосцевидного отростка
Ограниченный
пахименингит Формирование экстрадурального абсцесса
Образование субдурального абсцесса
Проникновение инфекции в субарахноидальное пространство — разлитой гнойный менингит
Проникновение инфекции в вещество мозга — энцефалит
Абсцесс мозга или мозжечка
Основные этапы распространения инфекции в полость черепа
Слайд 16Факторы, способствующие развитию отогенных внутричерепных осложнений
Обострение хронического гнойного среднего отита.
Высокая
вирулентность флоры и ее резистентность к проводимой антибактериальной терапии.
Затруднение оттока
гнойного отделяемого из барабанной полости и ячеек сосцевидного отростка в наружный слуховой проход. Снижение иммунологической резистентности организма.
Слайд 17 Отогенный менингит — разлитое гнойное воспаление мягкой и паутинной оболочек
головного мозга, развивающееся в результате бактериального инфицирования со стороны полостей
среднего уха (первичный менингит), или как следствие других внутричерепных осложнений — синустромбоза, субдурального или внутримозгового абсцессов (вторичный менингит).Слайд 18Классификация отогенного менингита:
В зависимости от остроты течения различают следующие формы
менингита:
— острая;
— подострая;
— молниеносная;
— рецидивирующая.Слайд 19Клиника отогенного менингита
Общие симптомы инфекционного заболевания:
— подъем
температуры до 38–40 °С, тип continua;
—
тяжелое общее состояние, тахикардия, сердечные тоны
приглушены; дыхание учащено. Менингеальные симптомы:
— головная боль, рвота;
— ригидность затылочных мышц;
— симптомы Кернига, Брудзинского, скуловой симптом Бехтерева;
— общая гиперестезия.
Очаговые симптомы:
— пирамидные симптомы Бабинского, Оппенгейма, Россолимо, Гордона,
— поражение черепных нервов — чаще отводящий (VI нерв), реже — глазодвигательный (III нерв), ещё реже блоковый (IV нерв).
Слайд 20Исследование ликвора
Высокое давление — от 300 до 600 мм вод.
ст. (норма — до 180 мм вод. ст. ).
Цвет спинномозговой
жидкости — мутная, иногда зеленовато-желтая, гнойная.Цитоз — тысячи и даже десятки тысяч клеточных элементов в 1 мкл. Во всех случаях преобладают нейтрофилы (80–90%).
Повышается содержание белка (норма 150–450 мг/л).
Уменьшается количество сахара и хлоридов (норма сахара 2,5–4,2 ммоль/л, хлоридов 118–132 ммоль/л).
Слайд 21Дифференциальный диагноз
Туберкулезный менингит — чаще бывает у детей, характерно вялое
и медленное течение, нередко поражены другие органы, в первую очередь
легкие. Спинномозговая жидкость чаще прозрачная, вытекает под давлением; цитоз не выражен (150–300), однако ликвор содержит большое количество лимфоцитов (до 80%) и белка (3,3-6,6г/л)Эпидемический цереброспинальный менингит — протекает бурно, его началу нередко предшествует катар верхних дыхательных путей, наблюдаются петехии на коже, герпетические высыпания на губах. Учитывается эпидобстановка. Диагноз подтверждается обнаружением в спинномозговой жидкости менингококков.
Серозный менингит — чаще развивается на фоне острого среднего отита, вызванного вирусной инфекцией. Нередко это бывает в период эпидемии гриппа, массовых заболеваний ОРВИ. Изменения в ликворе выражены слабее, чем при гнойном процессе, цитоз (обычно лимфоцитарный) не превышает 200–300 клеток в 1 мкл, содержание сахара нормальное.
Слайд 22Лечение отогенного менингита:
Основу его составляет хирургическая санация источника инфекции в
ухе (расширенная санирующая операция на ухе).
Затем проводится консервативное лечение:
— массивная антибактериальная терапия с назначением высоких доз антибиотиков широкого спектра действия;— дегидратация (маннитол, лазикс, раствор сульфата магния и т.п.);
— дезинтоксикация (гемодез, р-р Рингер-Локка, витамины В1, В6, аскорбиновая кислота);
— внутрь или парентерально препараты калия;
— симптоматическая терапия (сердечные гликозиды, аналептики, аналгетики)
Слайд 23Отогенные внутричерепные абсцессы
а — открытый экстрадуральный абсцесс;
б — закрытый
экстрадуральный абсцесс;
в — субдуральный абсцесс;
г — внутримозговой абсцесс
Слайд 24Абсцесс мозга и мозжечка
Внутримозговые абсцессы — ограниченное скопление гноя в
веществе головного мозга, возникающее вторично при наличии источника инфекции в
полостях среднего уха.Слайд 25Общие сведения:
Абсцессы височной доли мозга встречаются в 4 раза чаще,
чем абсцессы мозжечка, и имеют обычно округлую форму, в то
время как в мозжечке — щелевидную.Внутримозговые абсцессы чаще развиваются при хроническом гнойном среднем отите, инфекция в вещество мозга проникает контактным путем. Возникают они обычно в непосредственной близости от очага инфекции и располагаются довольно поверхностно — на глубине 2–4 см.
При остром среднем отите возможно гематогенное или лимфогенное распространение инфекции, при этом абсцесс может формироваться в отдаленных от первичного очага участках мозга.
Слайд 26IV стадии абсцесса мозга:
I — начальная (энцефалитическая) стадия длится обычно
1–2 недели и сопровождается легкой головной болью, вялостью, повышением температуры
до 37,2–37,5 С, тошнотой и рвотой.II — латентная стадия (мнимого благополучия) длится от 2 до 6 недель. Может отмечаться вялость, бледность больного, отсутствие аппетита, периодически головная боль. Температура обычно нормальная, формула крови без отклонений от нормы.
Первые две стадии часто протекают незаметно или их симптомы трактуют как обострение отита.
III — явная (манифестная) стадия. Продолжительность около 2 недель, налицо картина тяжелого заболевания с тенденцией к быстрому и неуклонному ухудшению состояния больного. Симптоматика этой стадии — см. ниже.
IV — терминальная стадия.Наступает при прорыве абсцесса в желудочки мозга или в субарахноидальное пространство.
Слайд 27Симптоматика явной стадии абсцесса
Три группы симптомов:
— общие признаки тяжелого
инфекционного заболевания (слабость, разбитость, отсутствие аппетита, больной вял, сонлив, кожные
покровы бледны, иногда с землистым или желтушным оттенком, выражение лица страдальческое, иногда повышение температуры до 38–39 °С, воспалительные изменения со стороны крови);— общемозговые симптомы (сильнейшая головная боль, рвота, не связанная с приемом пищи, вынужденное положение головы при абсцессе мозжечка, иногда брадикардия до 45 в 1 мин, часто бывают менингеальные симптомы);
— очаговые неврологические симптомы, зависящие от локализации абсцесса.
Слайд 28Очаговые симптомы
при абсцессе височной доли мозга:
— Афазия (при поражении левой височной доли у правшей) наблюдается
в 75–80% случаев.Амнестическая афазия — если больному показать какой-либо предмет и спросить, как называется, он не может ответить и описывает этот предмет (например: карандаш — это то, чем пишут, ложка — то, чем едят, и т. д.).
Сенсорная афазия — больной утрачивает значение слов, как будто с ним говорят на непонятном ему языке. При сохранном слухе он не понимает то, что ему говорят; речь его становится непонятной и превращается в бессмысленный набор слов.
— Гемианопсия — выпадение полей зрения с двух сторон, объясняется вовлечением в процесс зрительного пути, проходящего через височную долю в затылочную. Важный симптом при поражении правой височной доли у правшей.
— Эпилептиформный синдром — один из очаговых знаков при поражении височной доли мозга. Иногда этот признак является первым указанием на формирующийся абсцесс.
— Височная атаксия — при правосторонней локализации абсцесса височной доли мозга у правшей височная атаксия проявляется падением больного влево.
Слайд 29Симптоматика
при абсцессе мозжечка:
— Нарушение тонуса мышц (промахивание одной
рукой на стороне поражения при выполнении пальценосовой, пальцепальцевой проб).
— В
позе Ромберга и при ходьбе по прямой отклонение в сторону пораженной доли мозжечка.— Невозможность выполнения фланговой походки, падение в сторону поражения.
— Затруднение при выполнении пяточноколенной пробы.
— Адиадохокинез — невозможность быстро и плавно производить пронацию и супинацию, наблюдается резкое отставание руки на пораженной стороне.
— Мозжечковый нистагм обычно направлен в больную сторону, он грубый, крупноразмашистый, сопровождается другими мозжечковыми симптомами.
Слайд 30Диагностика внутримозговых абсцессов:
Учитываются клинические признаки, среди которых ведущее значение для
локализации патологического процесса имеют очаговые симптомы.
Рентгенография черепа и височных
костей, рентгеновская и магнитно-резонансная компьютерная томография мозга.Эхоэнцефалография (смещение М-эха).
Люмбальная пункция.
При необходимости — энцефалография, ангиография, пневмо— и вентрикулография, радиоизотопная сцинтиграфия.
Больного консультируют невролог, офтальмолог, отоневролог, отоларинголог.
Слайд 31Лечение при отогенных внутримозговых абсцессах: отохирургическая и/или нейрохирургическая тактика
Экстренно, по
жизненным показаниям выполняется расширенная радикальная операция со вскрытием черепных ямок.
Вещество
мозга пунктируется на глубину не более 4 см.При обнаружении абсцесса иглу оставляют на месте и по ней делают разрез твердой мозговой оболочки, чаще всего крестообразно.
По игле вводят ушные щипцы в сомкнутом состоянии до абсцесса мозга. Раскрыв щипцы на 1,5–2 см, выводят их из мозга и тем самым формируют ход в вещество мозга до гнойника.
В полость абсцесса вводят полоску из перчаточной резины.
Наряду с операцией проводится активная антибактериальная, дегидратационная, дезинтоксикационная терапия, как при гнойном менингите.
Слайд 32Тромбоз сигмовидного синуса и отогенный сепсис
Синустромбоз (тромбофлебит сигмовидного синуса)
— формирование и последующее инфицирование тромба в просвете венозного синуса
вплоть до полной его окклюзии, сопровождаемое воспалением сосудистой стенки и развитием отогенного сепсиса.Тромбоз может распространяться ретроградно в поперечную пазуху, а книзу — на луковицу яремной вены и яремную вену.
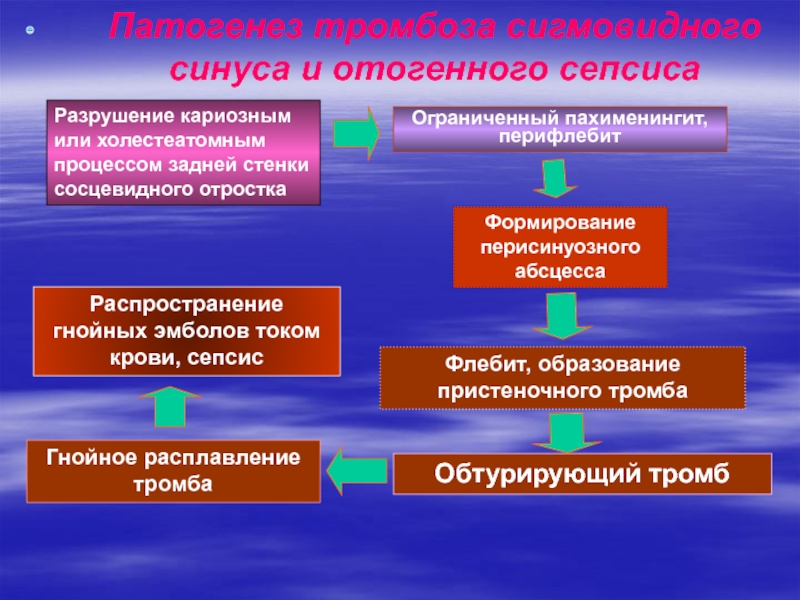
Слайд 33Ограниченный пахименингит, перифлебит
Формирование перисинуозного абсцесса
Гнойное расплавление тромба
Обтурирующий тромб
Распространение гнойных
эмболов током крови, сепсис
Флебит, образование пристеночного тромба
Патогенез тромбоза сигмовидного синуса
и отогенного сепсисаРазрушение кариозным или холестеатомным процессом задней стенки сосцевидного отростка
Слайд 34Клиника тромбофлебита сигмовидного синуса и отогенного сепсиса — общие симптомы.
Гектическая
температурная кривая с перепадами на 2–3 С. Быстрое повышение температуры
до 39–40 С с потрясающим ознобом; затем происходит быстрое снижение температуры, сопровождающееся проливным потом.Бледность кожных покровов, иногда с землистым оттенком; можно наблюдать желтушность кожи и иктеричность склер.
В крови нейтрофильный лейкоцитоз, сдвиг формулы влево, ускоренная СОЭ, нарастающая гипохромная анемия.
Обнаружение возбудителя при посеве крови на стерильность подтверждает диагноз сепсиса, однако отрицательный результат посева еще не исключает этого диагноза.
Слайд 35Местные симптомы тромбофлебита сигмовидного синуса и отогенного сепсиса
Симптом Гризингера —
отечность и болезненность при пальпации мягких тканей по заднему краю
сосцевидного отростка, соответственно месту выхода эмиссариев, соединяющих сигмовидный синус с венами мягких тканей.Симптом Уайтинга — при тромбозе внутренней яремной вены определяется болезненность в области сосудистого пучка шеи по переднему краю грудино-ключично-сосцевидной мышцы.
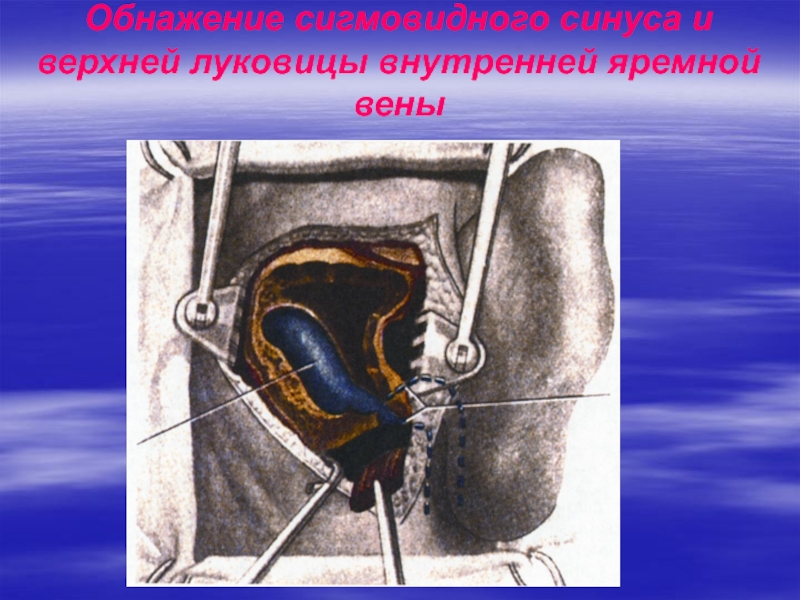
Слайд 36Хирургическое лечение при отогенном тромбофлебите сигмовидного синуса и сепсисе
По
установлении диагноза хронического или острого гнойного среднего отита и наличия
синустромбоза и сепсиса экстренно выполняется расширенная санирующая операция на среднем ухе. В ходе операции обнажается стенка синуса и пунктируются верхнее и нижнее колена сигмовидного синуса. Если через иглу кровь не получена, скальпелем вскрывают переднюю стенку синуса и удаляют тромб.Если септические явления в первые дни после операции не проходят, показана перевязка внутренней яремной вены или раскрытие поперечного синуса в трепанационную рану уха.
Слайд 38Консервативное лечение отогенного сепсиса
Активная антибактериальная терапия 2–3 препаратами широкого спектра
действия.
Инфузионная терапия: дезинтоксикация, дегидратация, поддержание деятельности сердечно-сосудистой системы, нормализация электролитного
баланса и кислотно-щелочного равновесия, коррекция анемии.Коррекция свертывающей и противосвертывающей систем крови с искусственным поддержанием состояния гипокоагуляции (гепарин по 15–20 тыс. ЕД через 4 часа под контролем свертываемости крови).
Пассивная иммунотерапия (введение в вену иммуноглобулинов, плазмы).