Слайд 1На тему: Международные и национальные клинические руководства, протоколы по ведению
больных с аллергическими заболеваниями.
АО «Медицинский Университет Астана»
Кафедра Внутренних болезней
Выполнила:
Амангелдиева А.
Группа: 785
Астана-2018 год
СРС
Слайд 2 Клинические руководства (Clinical Guidelines) – это утверждения, разработанные с
помощью определенной методологии, призваны помочь врачу и больному принять решение
о рациональной помощи в различных клинически
Качественные клинические руководства создаются по определенной методологии, которая гарантирует их современность, достоверность, обобщение и анализ лучшего мирового опыта и знаний, возможность применить их на практике.
Рекомендации, изложенные в клинических руководствах, носят рекомендательный характер, и только высокая степень достоверности приводимых в пользу той или иной рекомендации способствует тому, что врач стремиться её использовать.
Слайд 3 В 2002 году методология разработки клинических руководств
разработана ВОЗ, тогда же была образована Международная сеть разработчиков клинических
руководств - Guidelines International Network (GIN), в которую вошли 42 организации из 23 стран. Основная цель рекомендаций - повысить качество лечения пациентов. Однако они могут приносить пациентам не только пользу, но и вред. Происходить это может по ряду причин:
1) доказательства того, что именно необходимо рекомендовать, часто недостаточны;
2) полученные на основании исследований данные могут интерпретироваться неправильно;
3) у разработчиков может оказаться недостаточно возможностей и опыта, чтобы проверить все доказательства;
4) рекомендации могут быть подвержены влиянию мнений, опыта и состава группы разработчиков.
Слайд 4 В связи с этим возникла необходимость создания унифицированной
системы оценки качества клинических рекомендаций. Для составления объективного представления о
качестве клинических рекомендаций был предложен структурированный международный Опросник по экспертизе и аттестации - AGREE(Appraisal of Guidelines Research and Evaluation), состоящий из шести разделов .
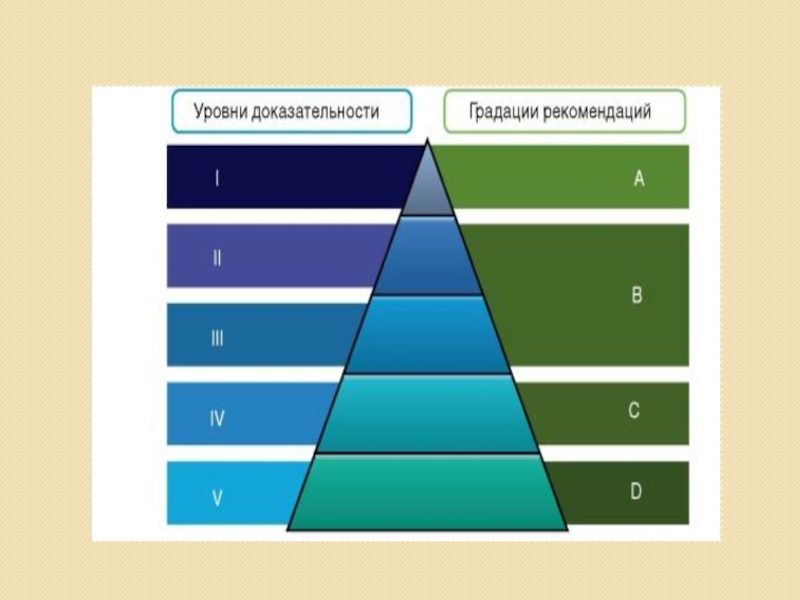
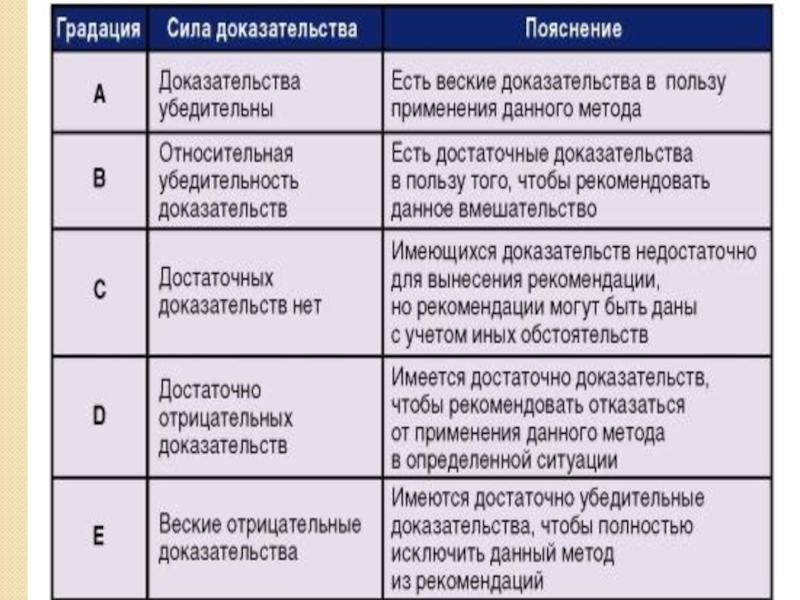
Слайд 5Каждой рекомендации присваивают определенный уровень доказательности, чтобы можно было отличить более надежные
от менее надежных утверждений. На рисунке представлена упрощенная шкала уровней доказательности, разработанная Оксфордским
Центром доказательной медицины (Oxford Centre for Evidence-Based Medicine).
Слайд 8Применение клинических рекомендаций, основанных на хорошей доказательной базе, в лечебном
процессе позволит избежать дополнительных расходов медицинской организации. Это происходит вследствие
уменьшения затрат на лечение больных, так как:
- не применяются лекарственные средства необходимость назначения, которых не доказана;
- применяемые доказательные методики лечения значительно снизят количество осложнений и необходимости дополнительных лекарственных средств, в связи с неэффективностью применения недоказанных средств на первом этапе;
- профилактические программы, позволят снизить госпитализацию, частоту вызовов скорой помощи, ранний выход на инвалидность и т.д.
Слайд 9Протокол ведения больного разрабатывается для решения следующих задач:
- установление единых требований к
порядку профилактики, диагностики, лечения и реабилитации больных с различными заболеваниями;
- унификация расчетов
стоимости медицинской помощи, разработок базовых программ обязательного медицинского страхования и тарифов на медицинские услуги и оптимизации системы взаиморасчетов между территориями за оказанную гражданам медицинскую помощь;
- контроль объемов, доступности и качества медицинской помощи.
Слайд 10Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики
Казахстан
от «12» декабря 2014 года
протокол № 9
Слайд 11Анафилактический шок (АШ) – острая системная аллергическая реакция на повторный контакт
с аллергеном, угрожающая жизни и сопровождающаяся выраженными гемодинамическими нарушениями, а
также нарушениями функций других органов и систем [1].
Название протокола: Анафилактический шок
Код протокола:
Код (коды) по МКБ-10:
T78.0 Анафилактический шок, вызванный патологической реакцией на пищу.
Т78.2 Анафилактический шок неуточненный.
Т80.5 Анафилактический шок, связанный с введением сыворотки.
Т88.6 Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство.
Слайд 12МКБ – международная классификация болезней
ОАК – общий анализ крови
ОАМ –
общий анализ мочи
САД – систолическое артериальное давление
УЗИ – ультразвуковое исследование
ЧСС
– частота сердечных сокращений
IgE – иммуноглобулин класса
Е рО2 – парциальное напряжение кислорода
рСО2 – парциальное напряжение углекислого газа
SaO2 – сатурация (насыщение гемоглобина кислородом)
Дата разработки протокола: 2014 год.
Категория пациентов: взрослые.
Пользователи протокола: врачи всех профилей, фельдшеры.
Слайд 13Клиническая классификация анафилактического шока
По клиническим вариантам [1]:
• типичный;
• гемодинамический (коллаптоидный);
• асфиксический;
•
церебральный;
• абдоминальный.
По течению [1,2]:
• острое доброкачественное;
• острое злокачественное;
• затяжное;
• рецидивирующее;
• абортивное.
По
степени тяжести [1]:
• I степень;
• II степень;
• III степень;
• IV степень.
Слайд 14
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые
на амбулаторном уровне: не проводятся.
Дополнительные диагностические обследования, проводимые на амбулаторном
уровне: не проводятся.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Слайд 15Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
• ОАК;
• ОАМ;
•
определение КЩС (рН, pСО2, рО2);
• БАК (билирубин, АЛТ, АСТ, креатинин,
мочевина, сахар, калий, натрий);
• коагулограмма;
• электрокардиограмма
• мониторинг АД, ЧСС, SaO2, суточного диуреза.
Слайд 16Дополнительные диагностические обследования, проводимые на стационарном уровне:
• определение центрального венозного
давления;
• определение давления заклинивания в легочной артерии;
• рентгенография органов грудной
клетки;
• УЗИ органов брюшной полости и малого таза;
• определение Ig E в сыворотке крови методом иммунохемилюминисценции (после элиминации ГКС).
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
• сбор жалоб и анамнеза;
• физикальное обследование;
• мониторинг АД, ЧСС.
Слайд 17Диагностические критерии
Жалобы и анамнез
Жалобы [1]:
• типичный вариант:
остро возникающим состоянием дискомфорта в виде
неопределенных тягостных ощущений (тревога, страх смерти, «ожога крапивой» или «обдало
жаром») с возбуждением и беспокойством;
резкая слабость, головокружение;
расстройство сознания;
ощущение прилива крови к голове, языку и лицу;
ощущение покалывания и зуда кожи лица, рук и головы;
головная боль;
затрудненное дыхание;
резкий кашель;
боли в области сердца или сердцебиение;
чувство тяжести за грудиной или сдавления грудной клетки;
тошнота, рвота;
боли в брюшной полости.
Слайд 18• гемодинамический (коллаптоидный) вариант (превалированием гемодинамических нарушений с развитием выраженной гипотонии и
вегето-сосудистых изменений):
сильные боли в области сердца.
• асфиксический вариант:
кашель;
осиплоасть голоса;
удушье.
• церебральный вариант:
появление страха/возбуждения;
• абдоминальный
вариант (с развитием симптоматики так называемого «ложного острого живота»):
резкие боли в эпигастральной области.
При остром злокачественном течении шока период жалоб отсутствует. Наступает внезапная потеря сознания, остановка сердца и клиническая смерть [1].
Слайд 19Анамнез
Наличие следующих факторов риска:
• наличие аллергических заболеваний;
• прием лекарственных препаратов
с высокой сенсибилизирующей активностью;
• длительное применение лекарственных веществ, особенно повторными
курсами;
• использование депо-препаратов;
• полипрагмазия;
• длительный профессиональный контакт с лекарственными и химическими средствами [2] .
Физикальное обследование [1]
В зависимости от клинических вариантов:
• типичный вариант:
частый нитевидный пульс (на периферических сосудах);
тахикардия (реже брадикардия, аритмия);
тоны сердца глухие;
АД быстро снижается (в тяжелых случаях ДАД не определяется);
нарушение дыхания (одышка, затрудненное хрипящее дыхание с пеной изо рта);
зрачки расширены и не реагируют на свет.
Слайд 20
• гемодинамический (коллаптоидный) вариант:
резкое снижение АД;
слабость пульса и его исчезновение;
нарушение
ритма сердца;
спазм периферических сосудов (бледность) или их расширение (генерализованная «пылающая
гиперемия») и дисфункция микроциркуляции (мраморность кожных покровов, цианоз).
• асфиксический вариант:
развитие ларинго- и/или бронхоспазма;
отёка гортани с появлением признаков тяжёлой острой дыхательной недостаточности;
развитие респираторного дистресс-синдрома с выраженной гипоксией.
• церебральный вариант:
развитие судорожного синдрома;
психомоторное возбуждение;
нарушение сознания больного;
дыхательная аритмия;
вегето-сосудистые расстройства;
менингиальный и мезенцефальный синдромы.
• абдоминальный вариант:
наличие признаков раздражения брюшины.
Слайд 21В зависимости от течения [1,2]:
• острое доброкачественное: стремительное наступление клинической симптоматики, шок
полностью купируется под влиянием соответствующей интенсивной терапии.
• острое злокачественное:
характеризуется острым началом
с быстрым падением АД (диастолическое— до 0 мм рт. ст.), нарушением сознания и нарастанием симптомов дыхательной недостаточности с явлениями бронхоспазма;
данная форма является достаточно резистентной к интенсивной терапии и прогрессирует с развитием тяжелого отека легких, стойкого падения АД и глубокого коматозного состояния;
чем быстрее развивается АШ, тем более вероятно развитие тяжелого АШ с возможным летальным исходом (поэтому для данного течения АШ характерен неблагоприятный исход, даже при проводимой адекватной терапии).
Слайд 22• затяжное течение:
начальные признаки развиваются стремительно с типичными клиническими симптомами, активная
противошоковая терапия дает временный и частичный эффект;
в последующем клиническая симптоматика
не такая острая, но отличается резистентностью к терапевтическим мерам.
• рецидивирующее течение:
характерно возникновение повторного состояния после первоначального купирования его симптомов, нередко возникают вторичные соматические нарушения.
• абортивное течение:
шок быстро проходит и легко купируется без применения каких-либо лекарств.
Слайд 23• У больных с нарушением проходимости дыхательных путей вследствие отека
глотки и гортани необходимо интубировать трахею. В случаях невозможности или
затруднений при интубации необходимо выполнить коникотомию (экстренное рассечение мембраны между щитовидным и перстневидным хрящами). После восстановления проходимости дыхательных путей необходимо обеспечить дыхание чистым кислородом. Перевод больных на искусственную вентиляцию легких (ИВЛ) показан при отеке гортани и трахеи, некупируемой гипотонии, нарушении сознания, стойком бронхоспазме с развитием дыхательной недостаточности, не купирующемся отеке легких.
Слайд 24Медикаментозное лечение [1,2]
Сосудосуживающая терапия: чем короче период развития выраженной гипотонии, дыхательной и
сердечной недостаточности от начала введения (или поступления в организм) аллергена,
тем менее благоприятен прогноз лечения;
• раствор адреналина гидрохлорида 0,1% (является препаратом выбора);
• раствора эпинефрина 0,1%:
в/м в середину передне-латеральной поверхности бедра, 0,3-0,5 мл (0,01 мл/кг веса, максимум – 0,5 мл) (В), при необходимости введение эпинефрина можно повторить через 5-15 минут;
Слайд 25при неэффективности проводимой терапии:
- в/в струйно, дробно, в течение 5-10
минут: 1 мл 0,1% раствора разводят в 10 мл 0,9%
раствора хлорида натрия);
- и/или в/в капельное с начальной скоростью введения 30-100 мл/час (5-15 мкг/мин), титруя дозу в зависимости от клинического ответа или побочных эффектов эпинефрина: 0,1% - 1 мл в 100 мл 0,9% раствора хлорида натрия.
при отсутствии периферических венозных доступов:
- эндотрахеально через интубированную трубку;
- в бедренную вену или другие центральные вены.
Введение прессорных аминов с целью повышения АД (в/в капельно):
• норэпинефрин, 2-4 мг (1-2 мл 0,2% раствора), разведя в 500 мл 5% раствора глюкозы или 0,9% раствора хлорида натрия, со скоростью инфузии 4-8 мкг/мин до стабилизации АД.
Слайд 26Инфузионная терапия (с целью ликвидации гиповолемии) (коллоидные и кристаллоидные растворы):
• декстран,
средняя молекулярная масса 35000-45000 Дальтон;
• раствор натрия хлорида 0,9% (или
другие изотонические растворы), 1-2 литра (5-10 мл/кг впервые 5-10 минут).
Гормональная терапия: в начальной дозе:
• дексаметазон 8-32 мг в/в капельно;
• преднизолон 90-120 мг в/в струйно;
• метилпреднизолон 50-120 мг в/в струйно;
• бетаметазон 8-32 мг в/в капельно;
Длительность и доза ГКС подбирается индивидуально в зависимости от тяжести клинических проявлений.
Пульс-терапия ГКС не целесообразна.
Бронхолитическая терапия
Применение блокаторов Н1-гистаминовых рецепторов возможно только на фоне полной стабилизации гемодинамики и при наличии показаний.
Слайд 27Препараты выбора:
• клемастин 0,1%-2 мл (2 мг), внутривенно или внутримышечно;
•
хлоропирамина гидрохлорид 0,2%, внутривенно или внутримышечно1-2 мл;
• дифенгидрамин 25-50 мг.
При
сохраняющемся бронхообструктивном синдроме несмотря на введение эпинефрина:
• аминофиллин
- внутривенно струйно медленно 5-6 мг/кг 2,4% раствора в течение 20 мин;
- внутривенно капельно 0,2-0,9 мг/кг в час (до устранения брохоспазма).
Ингаляционная терапия:
• раствор сальбутамола 2,5 мг/2,5 мл (через небулайзер);
• увлажненный кислород (под контролем SpO2).
Слайд 28Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи
Перечень основных лекарственных
средств (имеющих 100% вероятность применения):
• эпинефрин 0,18%-1,0 мл, ампула
• норэпинефрин
0,2% - 1,0, ампула
• фенилэфрин 1% р-р -1,0 мл, ампула
• преднизолон 30 мг, ампула
• дексаметазон 4 мг – 1,0 мл, ампула
• гидрокортизон 2,5% - 2 мл, ампула
• натрия хлорид 0,9% - 400 мл, флакон
• дофамин 4% - 5,0 мл, ампула
• клемастин 0,1% - 2,0 мл, ампула
• дифенгидрамин 1% -1,0 мл, ампула
• хлоропирамин 2% - 1,0 мл, ампула










![На тему: Международные и национальные клинические руководства, протоколы по Клиническая классификация анафилактического шока По клиническим вариантам [1]:• типичный;• гемодинамический (коллаптоидный);• асфиксический;• Клиническая классификация анафилактического шока По клиническим вариантам [1]:• типичный;• гемодинамический (коллаптоидный);• асфиксический;• церебральный;• абдоминальный. По течению [1,2]:• острое](/img/thumbs/2c6a3c2922d737c8b6e92a87e84eadf3-800x.jpg)



![На тему: Международные и национальные клинические руководства, протоколы по Диагностические критерии Жалобы и анамнез Жалобы [1]: • типичный вариант:остро возникающим состоянием дискомфорта в Диагностические критерии Жалобы и анамнез Жалобы [1]: • типичный вариант:остро возникающим состоянием дискомфорта в виде неопределенных тягостных ощущений (тревога, страх](/img/thumbs/504233305a59e88b21153c0675d119df-800x.jpg)



![На тему: Международные и национальные клинические руководства, протоколы по В зависимости от течения [1,2]: • острое доброкачественное: стремительное наступление клинической симптоматики, шок В зависимости от течения [1,2]: • острое доброкачественное: стремительное наступление клинической симптоматики, шок полностью купируется под влиянием соответствующей интенсивной](/img/thumbs/1e2ff046bec9d9eed29e9526e5d68222-800x.jpg)


![На тему: Международные и национальные клинические руководства, протоколы по Медикаментозное лечение [1,2] Сосудосуживающая терапия: чем короче период развития выраженной гипотонии, дыхательной и Медикаментозное лечение [1,2] Сосудосуживающая терапия: чем короче период развития выраженной гипотонии, дыхательной и сердечной недостаточности от начала введения (или](/img/thumbs/32d7e2f88a35bd220a2b2f1c29a04831-800x.jpg)























