Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
ПНЕВМОНИИ
Содержание
- 1. ПНЕВМОНИИ
- 2. ЭпидемиологияНа 1000 взрослого населения пневмонией болеют 4-6
- 3. Пневмония – это острое инфекционное заболевание, преимущественно
- 4. Классификация пневмоний Внебольничная пневмония
- 5. Внебольничная пневмония1.Типичная (у пациентов без выраженных нарушений
- 6. Госпитальные (нозокомиальные) пневмонии - это случаи заболевания,
- 7. Нозокомиальная пневмонияСобственно нозокомиальная пневмонияВентилятороассоциированная пневмонияНозокомиальная пневмония у
- 8. Пневмония, связанная с оказанием медицинской помощиПневмония у
- 9. Пневмонии, связанные с оказанием медицинской помощи,
- 10. Патогенетические механизмы развития пневмонииАспирация секрета ротоглоткиВдыхание аэрозоля,
- 11. Типичные бактериальные возбудители внебольничных пневмонийüstreptococcus pneumoniae– грамположительные
- 12. Характерные условия возникновения внебольничных пневмоний различной этиологииАлкоголизм:
- 13. Этиология госпитальных пневмоний ведущую роль имеют
- 14. Факторы риска колонизации слизистых оболочек верхних дыхательных
- 15. Особенности этиологии аспирационных пневмонийХарактерно участие неклостридиальных облигатных
- 16. Клиника пневмонииОбщеинтоксикацонный синдром, вызывающий у человека чувство болезни;«бронхо-легочно-плевральный синдром», свидетельствующий о поражении органов дыхания
- 17. Общеинтоксикационный синдромПовышение температуры тела;Общая слабость (адинамия, расстройства со стороны психоэмоциональной сферы);Потливость
- 18. Бронхо-легочно-плевральный синдромКашель – признак воспалительного процесса с
- 19. Объективные клинические признаки пневмонииУкорочение (тупость) перкуторного тона
- 20. Диагностические критерии пневмонииРазвитие пневмонии следует предполагать при
- 21. Наиболее важное диагностическое исследование при пневмонии –
- 22. Дополнительные методы исследования (амбулаторная практика)Клинический анализ крови;СРБ
- 23. Дополнительные методы исследования (стационар)Клинический анализ крови;СРБ (диагноз
- 24. Дополнительные методы исследования при тяжелой пневмонииПри наличии
- 25. Этиологическая роль пневмококка при пневмонииПосев крови бывает
- 26. Тест с определением пневмококкового АГ в мочеЧувствительность
- 27. У отдельных больных наличие АГ пневмококка в моче можно наблюдать длительный срок. Как ее рассматривать?
- 28. Пневмококковый АГ можно определить в носовом секрете и плевральной жидкости
- 29. Биомаркеры тяжести течения пневмонииСРБПрокальцитонинD-димерПровазопрессинПредсердный натриуретический пептидПроадреномедуллинТриггерный рецептор миелоидных клеток
- 30. ПрокальцитонинБиологический маркер степени тяжести пневмонии и длительности
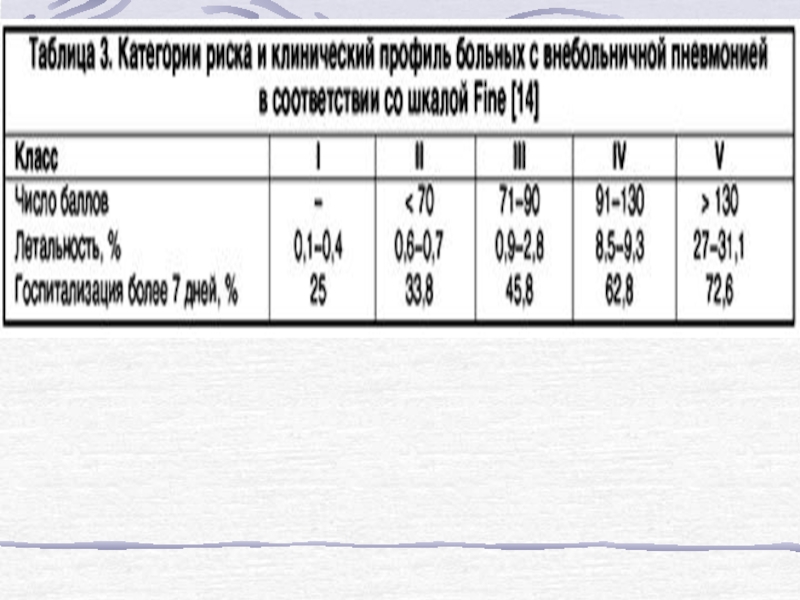
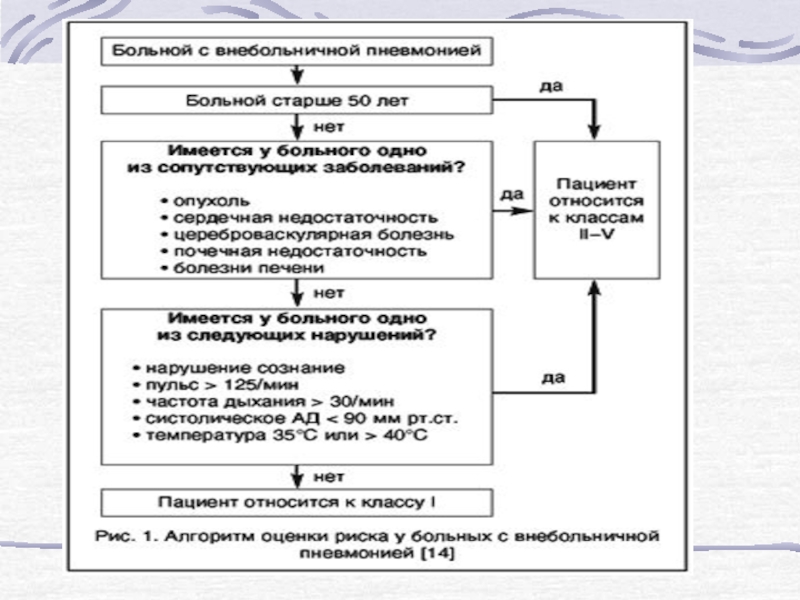
- 31. Алгоритм оценки риска у больных с внебольничной пневмонией
- 32. Критерии тяжелого течения пневмонии PRO/MAMAX (2011)
- 33. Рекомендации Американского общества инфекционных болезней и Американского торакального общества (2007 г)
- 34. Внебольничные пневмонии условно можно разделить на 3
- 35. Пневмонии, не требующие госпитализации самая многочисленная группа, на
- 36. Показания к госпитализацииТяжелое течение пневмонии (в первую
- 37. Критерии ВП, требующей госпитализации в стационарВозраст > 70
- 38. Стационарное лечение предпочтительно: Возраст пациента старше 60 лет;Наличие сопутствующих заболеваний;Желание пациента и/или членов его семьи.
- 39. Критерии ВП, требующей госпитализации в отделение интенсивной терапииострая
- 40. Слайд 40
- 41. Слайд 41
- 42. Слайд 42
- 43. Дифференциальная диагностика
- 44. Эмпирическая АБТ ВП
- 45. Эмпирическая АБТ ВП у взрослых**- Предпочтительная
- 46. Осложнения пневмонииПлевральный выпот;Эмпиема плевры;Деструкция/абсцедирование легочной ткани;Острый респираторный дистресс-синдром;ОДН;Септический шок;Вторичная бактериемия;Перикардит, миокардит;Нефрит
- 47. Факторы риска осложненного течения пневмонии: возраст≥ 65-ти
- 48. Факторы риска осложненного течения пневмонии: возраст˂ 65-ти
- 49. Принципы выбора стартовой АБТ: группа АВозраст пациента
- 50. Принципы выбора стартовой АБТ: группа ВПредшествующие госпитализации
- 51. Тяжесть течения пневмонииСопутствующие заболеванияМесто жительства пациентаВероятность аспирацииЛокальные
- 52. Варианты эмпирической АБТ внебольничной пневмонии нетяжелого течения у госпитализированных больныхАминопенициллин ±макролидИнгибиторзащищенный аминопенициллин ±макролидЦефотаксим или цефтриаксон ±макролидЛевофлоксацинМоксифлоксацин
- 53. Принципы ЭАБТ нетяжелой пневмонии у госпитализированных
- 54. Варианты ЭАБТ ВП тяжелого течения без факторов
- 55. Варианты ЭАБТ ВП тяжелого течения при наличии
- 56. ЭАМТ у пациентов с ВП, госпитализированных из
- 57. ЭАМТ у пациентов с ВП, госпитализированных из домов престарелых в ОРИТ (аспирационная пневмония)Клиндамицин+цефалоспоринЦефалоспорин+метронидазол
- 58. АМТ ВП с установленным возбудителем
- 59. Критерии эффективности антибактериальной терапииСнижение интоксикации и температуры
- 60. В процессе лечения с целью оценки состояния
- 61. Варианты неэффективности антибактериальной терапии1. Неразрешающаяся пневмония:2. Медленно разрешающаяся пневмония
- 62. Неразрешающаяся пневмония1.Отсутствие ответа на проводимую терапию в
- 63. Медленно разрешающаяся пневмонияНеобходимо установить возможные факторы риска затяжного течения пневмонии
- 64. Патогенетическая терапия пневмоний
- 65. Пневмококковая пневмония может протекать в двух морфологических формах: крупозной и очаговой
- 66. Особенности клиники крупозной пневмонии (долевой, плевропневмонии)Внезапное начало
- 67. Особенности рентгенологической картины крупозной пневмонии (долевой, плевропневмонии)долевое
- 68. Рентгенограмма органов грудной клетки в прямой проекции
- 69. Рентгенограмма органов грудной клетки в правой боковой
- 70. Рентгенограмма органов грудной клетки в правой боковой
- 71. Особенности клиники очаговой пневмонии (бронхопневмонии)начало более постепенное,
- 72. Стафилококковая пневмонияпути инфицирования: бронхогенный или гематогенный (стафилококковый
- 73. Особенности рентгенологической картины стафилококковой пневмониидвустороннее поражениеобширная полисегментарная
- 74. Рентгенограмма органов грудной клетки в прямой проекции
- 75. Стрептококковая пневмонияВстречается в основном в период эпидемических
- 76. Особенности клинической картиныПеркуторная и аускультативная симптоматика не
- 77. Особенности рентгенологической картиныПри стрептококковой инфекции в очагах
- 78. Этиологическая диагностикаОбнаружение в мазках мокроты, окрашенной по
- 79. Пневмония, вызванная Haemophilus Influenzae
- 80. Группы риска по пневмонии, вызываемой гемофильной палочкойпредставители
- 81. Особенности клинической картины пневмонии, вызванной гемофильной палочкойПри
- 82. Особенности рентгенологической картиныХарактерно очаговое поражение легочной ткани
- 83. Этиологическая диагностикаобнаружение в мазках мокроты с окраской
- 84. Микоплазменная пневмония: эпидемиологияслужит причиной 10 – 20%
- 85. Микоплазменная пневмония: эпидемиологияРаньше считали, что у детей
- 86. Особенности клинической картины микоплазменной пневмонииВозможны как спорадические,
- 87. Внелегочные осложнения микоплазмоза
- 88. Поражения нервной системыменингоэнцефалит, серозный менингит, энцефалит, восходящий паралич поперечный миелит.
- 89. Развитие гемолитической анемии Mycoplasma pneumoniae часто служит
- 90. Кардиальные осложненияКардиологические осложнения при микоплазмозе считаются редкими,
- 91. Поражение кожи и слизистых при микоплазменной инфекции
- 92. Суставные проявления микоплазмоза Иногда при микоплазмозе наблюдается
- 93. Другие внелегочные осложненияПриблизительно у 25% больных вызванные Mycoplasma pneumoniae инфекции сопровождаются тошнотой, рвотой или поносом
- 94. Особенности рентгенологической картины микоплазменной пневмонииМелкоочаговое, нередко двустороннее
- 95. ДиагностикаПри пневмонии у больных любого возраста дифференциальный
- 96. Этиологическая диагностика микоплазменных пневмонийСтандартных диагностических наборов для
- 97. Особенности рентгенологической картины микоплазменной пневмонииЧаще поражаются нижние
- 98. Слайд 98
- 99. Клинические, рентгенологические и лабораторные данные при вызванных
- 100. ПневмохламидиозChlamydia pneumoniae, первоначально идентифицированная как Chlamydia TWAR,
- 101. Особенности клинической картины хламидийной пневмонии (респираторного пневмохламидиоза)Несколько
- 102. Особенности рентгенологической картины пневмохламидиозаРентгенологическая картина чрезвычайно вариабельна.
- 103. Этиологическая диагностика пневмохламидиозаПрисутствие в организме хламидии определяется
- 104. ЛегионеллезМожет протекать в виде спорадических случаев (легионеллез
- 105. Особенности рентгенологической картиныРентгенологическая картина многообразна В начале
- 106. Слайд 106
- 107. Этиологическая диагностика легионеллеза В предыдущие годы основывалась на
- 108. Legionella pneumophyliaТест на АГ в мочеВерхняя Пышма (2008 г)Чувствительность теста более 93%Микроскопический метод только 53%
- 109. Орнитоз (пситаккоз)эпидемические предпосылки (профессиональный или бытовой контакт
- 110. Дифференциальная диагностика орнитаза и пневмохламидиозаострое начало с
- 111. Скачать презентанцию
ЭпидемиологияНа 1000 взрослого населения пневмонией болеют 4-6 человек ежегодно ( данные по Западной Европе)Диагностируется около 400000В РФ в год болеют пневмонией более одного миллиона человек
Слайды и текст этой презентации
Слайд 2Эпидемиология
На 1000 взрослого населения пневмонией болеют 4-6 человек ежегодно (
данные по Западной Европе)
пневмонией более одного миллиона человекСлайд 3Пневмония – это острое инфекционное заболевание, преимущественно бактериальной этиологии, которое
характеризуется очаговым поражением респираторных отделов легких с наличием внутриальвеолярной экссудации
и выраженными в различной степени лихорадочной реакцией и интоксикациейСлайд 4Классификация пневмоний
Внебольничная пневмония (приобретенная вне лечебного
учреждения). Синонимы: домашняя, амбулаторная
Госпитальная пневмония (приобретенная в
лечебном учреждении). Синонимы: нозокомиальная, внутрибольничнаяПневмония, связанная с оказанием медицинской помощи (?)
Слайд 5Внебольничная пневмония
1.Типичная (у пациентов без выраженных нарушений иммунитета):
бактериальная
вирусная
грибковая
микобактериальная
паразитарная
2. У пациентов
с выраженными нарушениями иммунитета:
синдром приобретенного иммунодефицита (СПИД)
прочие заболевания и патологические
состояния3. Аспирационная пневмония/абсцесс легкого
Слайд 6Госпитальные (нозокомиальные) пневмонии - это случаи заболевания, характеризующиеся появлением спустя
48-72 часа после госпитализации нового легочного инфильтрата в сочетании с
клиническими данными, подтверждающими его инфекционную природу (новая волна лихорадки, гнойная мокрота или гнойное отделяемое трахеобронхиального дерева, лейкоцитоз), при исключении инфекций, которые находились в инкубационном периоде на момент поступления в стационар.Слайд 7Нозокомиальная пневмония
Собственно нозокомиальная пневмония
Вентилятороассоциированная пневмония
Нозокомиальная пневмония у пациентов с выраженными
нарушениями иммунитета:
у реципиентов донорских органов
у пациентов, получающих цитостатическую терапию
Слайд 8Пневмония, связанная с оказанием медицинской помощи
Пневмония у жителей домов престарелых
Прочие
категории пациентов:
антибактериальная терапия в предшествующие 3 мес;
госпитализация (по любому поводу)
в течение 2 сут и более в предшествующие 90 дней;пребывание в других учреждениях длительного ухода;
хронический гемодиализ в течение 30 сут и более;
обработка раневой поверхности в домашних условиях;
иммунодефицитные состояния/заболевания
Слайд 9 Пневмонии, связанные с оказанием медицинской помощи, по условиям возникновения
приближаются к внебольничным, но спектр возбудителей и профиль антибиотикорезистентности сближает
их с нозокомиальными пневмониями Однако в ходе контролируемых исследований последних лет предложено отказаться от этой группы ВП, поскольку не получено убедительных доказательств отличия структуры и профиля антибиотикорезистентности возбудителей данной группы пневмоний от таковых при ВПСлайд 10Патогенетические механизмы развития пневмонии
Аспирация секрета ротоглотки
Вдыхание аэрозоля, содержащего микроорганизмы
Гематогенное распространение
из внелегочного очага инфекции (эндокардит трикуспидального клапана, септический тромбофлебит вен
таза);Непосредственное распространение инфекции из соседних пораженных тканей (например, абсцесс печени) или в результате инфицирования при проникающих ранениях грудной клетки
Слайд 11Типичные бактериальные возбудители внебольничных пневмоний
üstreptococcus pneumoniae– грамположительные кокки – самые
частые возбудители пневмонии среди всех возрастных групп (30-50%);
ü mycoplasma pneumoniae
- вызывает внебольничную пневмонию в 20-30% случаев у лиц моложе 35 лет; этиологический «вклад» этого возбудителя у лиц старших возрастных групп оценивается более скромно (всего 1-9%). üclamydia pneumoniae -внутриклеточный паразит, близкий по строению к грамотрицательным бактериям, вызывает пневмонию в 2-8% случаев, как правило, нетяжелого течения.
Более редкие возбудители:
haemophilus influenzae– грамотрицательная палочка (чаще ответственная за развитие пневмонии чаще у курильщиков и больных, страдающих хронической обструктивной болезнью легких (5-18%);
moraxella catarrhalis – грамотрицательные кокко-бациллы, неактуальный возбудитель (1-2%); имеет этиологическое значение у больных с сопутствующей ХОБЛ
ü legionella pneumophila -нечастый возбудитель(2-10%), однако легионеллезная пневмония занимает второе место (после пневмококковой) по частоте смертельных исходов заболевания.
ü escherichia coli, klebsiella pneumoniae, staphylococcus aureus - роль в этиологии пневмонии этих возбудителей возрастает у лиц старших возрастных групп, с сопутствующими хроническими заболеваниями и другими факторами риска развития пневмоний.
Слайд 12Характерные условия возникновения внебольничных пневмоний различной этиологии
Алкоголизм: пневмококк, анаэробы, аэробные
грамотрицательные бактерии (чаще клебсиелла)
ХОБЛ и курение: пневмококк, гемофильная палочка, моракселла,
легионеллаДекомпенсированный сахарный диабет: пневмококк, стафилококк
Пребывание в домах престарелых: пневмококк, энтеробактерии, гемофильная палочка, стафилококк, хламидия, анаэробы
Несанированная полость рта: анаэробы
Эпидемия гриппа: пневмококк, гемофильная палочка, стафилококк
Массивная аспирация: анаэробы
Бронхоэктазы, муковисцидоз: синегнойная палочка, золотистый стафилококк
Внутривенное введение наркотиков: золотистый стафилококк, анаэробы
Контакт с кондиционерами, увлажнителями воздуха, системами охлаждения воды: легионелла
Локальная бронхообструкция: анаэробы
Слайд 13Этиология госпитальных пневмоний
ведущую роль имеют значение
представители семейства Enterobacteriaceae, Pseudomonas aeruginosa, Staphylococcus spp, Acinetobacter spp.
Слайд 14Факторы риска колонизации слизистых оболочек верхних дыхательных путей микроорганизмами
Длительность пребывания
в стационаре;
Предшествующая антибактериальная терапия или профилактика;
Сопутствующая патология внутренних органов;
Специфика лечебного
учрежденияСлайд 15Особенности этиологии аспирационных пневмоний
Характерно участие неклостридиальных облигатных анаэробов;
Сочетание с аэробной
грамотрицательной микрофлорой;
Эти микроорганизмы вызывают тяжелую и рано возникающую деструкцию легочной
ткани (абсцесс, гангренозный абсцесс)Слайд 16Клиника пневмонии
Общеинтоксикацонный синдром, вызывающий у человека чувство болезни;
«бронхо-легочно-плевральный синдром», свидетельствующий
о поражении органов дыхания
Слайд 17Общеинтоксикационный синдром
Повышение температуры тела;
Общая слабость (адинамия, расстройства со стороны психоэмоциональной
сферы);
Потливость
Слайд 18Бронхо-легочно-плевральный синдром
Кашель – признак воспалительного процесса с локализацией в дыхательных
путях;
Одышка – признак альвеолита;
Боль при дыхании – признак воспалительного поражения
париетальной и висцеральной плеврыСлайд 19Объективные клинические признаки пневмонии
Укорочение (тупость) перкуторного тона над пораженным участком
легкого;
Локально выслушиваемое бронхиальное дыхание;
Фокус звучных мелкопузырчатых хрипов или инспираторной крепитации;
Усиление
бронхофонии и голосового дрожанияСлайд 20Диагностические критерии пневмонии
Развитие пневмонии следует предполагать при наличии остро возникшего
кашля и по крайней мере одного из числа следующих признаков:
Одышка
Тахипноэ
Тахикардия
˃ 100 в минЛихорадка˃ 4-х дней
Физические признаки (фокус крепитации и/или мелкопузырчатые хрипы, бронхиальное дыхание, укорочение перкуторного звука
Слайд 21Наиболее важное диагностическое исследование при пневмонии – рентгенография грудной клетки
в двух проекциях, которое предполагает обнаружение очагово-инфильтративных изменений в легких.
Слайд 22Дополнительные методы исследования (амбулаторная практика)
Клинический анализ крови;
СРБ (диагноз вероятен при
значении ˃ 100 мг/л; низкий уровень ˂20 мг/л – диагноз
маловероятен)Микробиологическая диагностика (бактериоскопия с окраской по Граму)– необязательное исследование;
Функциональные тесты печени, почек, уровень глюкозы крови и др.;
Полимеразная цепная реакция используется для диагностики атипичных возбудителей (микоплазма, хламидия).
Слайд 23Дополнительные методы исследования (стационар)
Клинический анализ крови;
СРБ (диагноз вероятен при значении
˃ 100 мг/л; низкий уровень ˂20 мг/л – диагноз маловероятен)
Посев
венозной крови до начала АБТ (забор 2-х образцов крови из 2-х разных вен)микроскопия и посев мокроты для выделения возбудителя и оценки определения его чувствительности к антибиотикам (не обязательное исследование); инвазивные методы получения неконтаминированного материала оправданы при неразрешающейся пневмонии и у пациентов, находящихся на ИВЛ
Функциональные тесты печени, почек, уровень глюкозы крови и др.;
При тяжелой пневмонии целесообразно исследовать газы артериальной крови (РО2; РСО2);
При наличии плеврального выпота показана плевральная пункция и исследование плевральной жидкости;
Полимеразная цепная реакция используется для идентификации атипичных возбудителей (микоплазма, хламидия), вирусов.
Слайд 24Дополнительные методы исследования при тяжелой пневмонии
При наличии факторов риска легионеллезной
пневмонии рекомендуется выполнение иммунохроматографического теста с определением в моче растворимого
антигена L.pneumophilia (серогруппа 1/отрицательный результат не исключает диагноза легионеллезной пневмонии)Проведение теста с определением в моче пневмококкового антигена
Исследование биомаркеров тяжелого течения пневмонии
Слайд 25Этиологическая роль пневмококка при пневмонии
Посев крови бывает положительным не более
в 10% случаев предполагаемой пневмококковой этиологии пневмонии
Определение антигена в моче
– этот метод не надежен у детей из-за высокого процента назофарингеального носительстваБольшой интерес представляет количественная ПЦР в масштабе реального времени путем назального мазка (!)
Генетические исследования пневмококка – в экспериментальной стадии
Слайд 26Тест с определением пневмококкового АГ в моче
Чувствительность теста около 80%;
при отсутствии бактериемии она снижается до 50%
АБТ также влияет на
степень чувствительности пневмококкового АГ в мочеСпецифичность теста составляет 96%
Слайд 27У отдельных больных наличие АГ пневмококка в моче можно наблюдать
длительный срок.
Как ее рассматривать?
Слайд 29Биомаркеры тяжести течения пневмонии
СРБ
Прокальцитонин
D-димер
Провазопрессин
Предсердный натриуретический пептид
Проадреномедуллин
Триггерный рецептор миелоидных клеток
Слайд 30Прокальцитонин
Биологический маркер степени тяжести пневмонии и длительности проводимой АБТ
Тест высоко
специфичен
Помогает точно установить диагноз бактериальной инфекции /Уровень прокальцитонина повышается при
бактериальных инфекциях, однако остаётся относительно низким при вирусных и неспецифических воспалительных заболеваниях, что делает возможным его использование для определения показаний к назначению антибактериальной терапии/Слайд 33Рекомендации Американского общества инфекционных болезней и Американского торакального общества (2007
Слайд 34Внебольничные пневмонии условно можно разделить на 3 группы:
1) пневмонии, не
требующие госпитализации,
2) пневмонии, требующие госпитализации в стационар,
3) пневмонии, требующие госпитализации
в отделения интенсивной терапииСлайд 35Пневмонии, не требующие госпитализации
самая многочисленная группа, на ее долю приходится
до 80% всех больных с пневмонией
эти больные имеют легкую
пневмонию и могут получать терапию в амбулаторных условияхлетальность не превышает 1%.
Слайд 36Показания к госпитализации
Тяжелое течение пневмонии (в первую очередь следует оценить
такие симптомы, как тахипноэ тахикардия, гипотензия и нарушение сознания)
Неэффективность АБТ
на амбулаторном этапеПневмония у лиц пожилого возраста при наличии тяжелых сопутствующих заболеваний (СД, СН, ХОБЛ и т.д.)
Невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях
Подозрение на наличие ТЭЛА или злокачественного новообразования в легком
Слайд 37Критерии ВП, требующей госпитализации в стационар
Возраст > 70 лет
• Наличие хронического
инвалидизирующего заболевания (ХОБЛ, застойная сердечная недостаточность, хроническая печеночная или почечная
недостаточность, сахарный диабет, алкоголизм или наркомания, иммунодефицитные состояния, включая ВИЧ)• Отсутствие ответа на предшествующую антибактериальную терапию в течение 3 дней
• Снижение уровня сознания
• Возможная аспирация
• Частота дыхания > 30 в минуту
• Нестабильная гемодинамика
• Сепсис или метастатическая инфекция
• Вовлечение в процесс нескольких долей легкого
• Значительный плевральный выпот
• Образование полостей
• Лейкопения (< 4,000 клеток/мм3) или выраженный лейкоцитоз (> 20,000 клеток/мм3)
• Анемия (гемоглобин < 90 г/л)
• Острая почечная недостаточность (мочевина крови > 7 ммоль/л)
• Социальные проблемы
Слайд 38Стационарное лечение предпочтительно:
Возраст пациента старше 60 лет;
Наличие сопутствующих заболеваний;
Желание пациента
и/или членов его семьи.
Слайд 39Критерии ВП, требующей госпитализации в отделение интенсивной терапии
острая дыхательная недостаточность:
гипоксемия (PaO2 /
FiO2 < 250 мм рт.ст. или < 200 мм рт.ст. у
больных ХОБЛ);признаки утомления диафрагмы;
потребность в искусственной вентиляции легких
• нестабильная гемодинамика
шок (систолическое АД < 90 мм рт.ст. или
диастолическое АД < 60 мм рт.ст.);
потребность в вазопрессорах более 4 часов;
диурез < 20 мл/час (при отсутствии гиповолемии)
• острая почечная недостаточность, требующая проведения диализа
• ДВС-синдром
• менингит,
• кома .
Слайд 44Эмпирическая АБТ ВП
у взрослых*
*- азитромицин, кларитромицин
**- моксифлоксацин, левофлоксацин, гемифлоксацин
* согласительные
рекомендаций РРО и МАКМАХ)Слайд 45Эмпирическая АБТ ВП
у взрослых*
*- Предпочтительная ступенчатая терапия. При стабильном
состоянии пациента допускается
сразу назначением антибиотиков внутрь
**- моксифлоксацин, левофлоксацин
***- цефтриаксон, цефотаксим
*
согласительные рекомендаций РРО и МАКМАХСлайд 46Осложнения пневмонии
Плевральный выпот;
Эмпиема плевры;
Деструкция/абсцедирование легочной ткани;
Острый респираторный дистресс-синдром;
ОДН;
Септический шок;
Вторичная бактериемия;
Перикардит,
миокардит;
Нефрит
Слайд 47Факторы риска осложненного течения пневмонии: возраст≥ 65-ти лет
Фоновые и сопутствующие
заболевания (ХОБЛ, СД, СН)
Госпитализация в предшествующие 12-ти месяцев
Прием ГКС внутрь
Использование
АМП в течение предшествующего месяцаНарушение сознания
Тахипноэ ˃30/мин, тахикардия ˃100/мин, снижение АД ˂90/60 мм рт.ст
Слайд 48Факторы риска осложненного течения пневмонии: возраст˂ 65-ти лет
Сахарный диабет
Бронхиальная астма
Наличие
злокачественных новообразований, почечной и печеночной недостаточности увеличивает вероятность осложнений у
пациентов всех возрастных группСлайд 49Принципы выбора стартовой АБТ: группа А
Возраст пациента (≥ 65-ти лет)
Общая
оценка прогноза заболевания (пневмония, являющаяся проявлением терминальной стадии тяжелого сопутствующего
заболевания)Слайд 50Принципы выбора стартовой АБТ: группа В
Предшествующие госпитализации и повторные курсы
АБТ (пневмонию после недавних повторных курсов АМП, а также пневмонию,
возникшую менее чем через 3 месяца после выписки из стационара по профилю антибиотикорезистентности следует рассматривать как нозокомиальнуюФакторы риска тяжелой иммуносупрессии (увеличивается этиологическая значимость оппортунистических патогенов, терапия определяется соответствующими рекомендациями)
Слайд 51Тяжесть течения пневмонии
Сопутствующие заболевания
Место жительства пациента
Вероятность аспирации
Локальные данные о резистентности
микроорганизмов к АМП
Индивидуальная переносимость АМП
Принципы выбора стартовой АБТ: группа С
Слайд 52Варианты эмпирической АБТ внебольничной пневмонии нетяжелого течения у госпитализированных больных
Аминопенициллин
±макролид
Ингибиторзащищенный аминопенициллин ±макролид
Цефотаксим или цефтриаксон ±макролид
Левофлоксацин
Моксифлоксацин
Слайд 53Принципы ЭАБТ нетяжелой пневмонии у госпитализированных пациентов
Возможно использование ступенчатой
терапии (ингибиторзащищенный пенициллин, макролиды, левофлоксацин, моксифлоксацин)
Моксифлоксацин обладает наибольшей антипневмококковой активностью
среди респираторных фторхинолоновПри наличии факторов риска инфекции, вызванной грамотрицательными энтеробектриями, особено продуцентами β-лактамаз расширенного спектра и при отсутствии факторов риска синегнойной инфекции возможно использование эртапенема
Слайд 54Варианты ЭАБТ ВП тяжелого течения без факторов риска синегнойной инфекции
Цефалоспорин
ІІІ поколения (без антисинегнойной активности)+макролид или
Моксифлоксацин или левофлоксацин ±цефалоспорин
ІІІ поколения (без антисинегнойной активностиСлайд 55Варианты ЭАБТ ВП тяжелого течения при наличии факторов риска синегнойной
инфекции
Цефалоспорины с антисинегнойной активностью (в сочетании с пенициллинами в связи
с недостаточной антипневмококковой активностью цефалоспорина)Ингибиторзащищенный ацилуреидопенициллин
Или карбапенем (предпочтительно- меронеи в дозе до 6,0 г/сутки)+ципрофлоксацин (или левофлоксацин до 1000 мг/сут)
макролид+аминогликозид
Слайд 56ЭАМТ у пациентов с ВП, госпитализированных из домов престарелых в
отделение общего профиля (аспирационная пневмония)
Ингибиторзащищенный β-лактам (внутрь или внутривенно)
Клиндамицин
Цефалоспорин (в/в)+метронидазол
(внутрь)моксифлоксацин
Слайд 57ЭАМТ у пациентов с ВП, госпитализированных из домов престарелых в
ОРИТ (аспирационная пневмония)
Клиндамицин+цефалоспорин
Цефалоспорин+метронидазол
Слайд 59Критерии эффективности антибактериальной терапии
Снижение интоксикации и температуры тела;
Отсутствие дыхательной недостаточности;
Первоначальная
оценка эффективности стартовой антибактериальной терапии проводится через 48 – 72
часа после начала леченияСлайд 60В процессе лечения с целью оценки состояния пациента и эффективности
терапии целесообразно проводить следующие исследования:
Общий анализ крови – на 2
–3 день и после окончания антибактериальной терапии;Биохимический анализ крови – контроль через 1 неделю при наличии изменений в первом исследовании или клиническом ухудшении;
Исследование газов крови (при тяжелом течении) – ежедневно, до нормализации показателей;
Рентгенография органов грудной клетки – через 10 – 14 дней после начала лечения; при ухудшении состояния пациента – в более ранние сроки
Слайд 61Варианты неэффективности антибактериальной терапии
1. Неразрешающаяся пневмония:
2. Медленно разрешающаяся пневмония
Слайд 62Неразрешающаяся пневмония
1.Отсутствие ответа на проводимую терапию в течение 72-х часов
после госпитализации.
Причины:
Резистентность и высокая вирулентностью возбудителей
Наличие у пациента иммунодефицитных состояний
2.Неэффективность
лечения спустя 72 часа после госпитализации ассоциируется с развитием осложненийСлайд 63Медленно разрешающаяся пневмония
Необходимо установить возможные факторы риска затяжного течения пневмонии
Слайд 65Пневмококковая пневмония может протекать в двух морфологических формах:
крупозной и очаговой
Слайд 66Особенности клиники крупозной пневмонии (долевой, плевропневмонии)
Внезапное начало с сильным ознобом
с повышением температуры тела до 39-40°С
Боль в грудной клетке на
стороне пораженияКашель с «ржавой» мокротой
Асимметричный румянец на щеках
Отставание одной из половин грудной клетки при дыхании
Притупление перкуторного звука, дыхание с бронхиальным оттенком, крепитация над областью поражения
Слайд 67Особенности рентгенологической картины крупозной пневмонии (долевой, плевропневмонии)
долевое интенсивное затенение легочной
ткани,
расширение корня на стороне поражения, потеря его структурности
уплотнение прилежащей плевры или экссудативный плеврит
при поражении нижних долей – снижение подвижности соответствующего купола диафрагмы
На протяжении 2-3 недель после выздоровления могут сохраняться сгущение легочного рисунка, расширение корня, уплотнение плевры или выпот
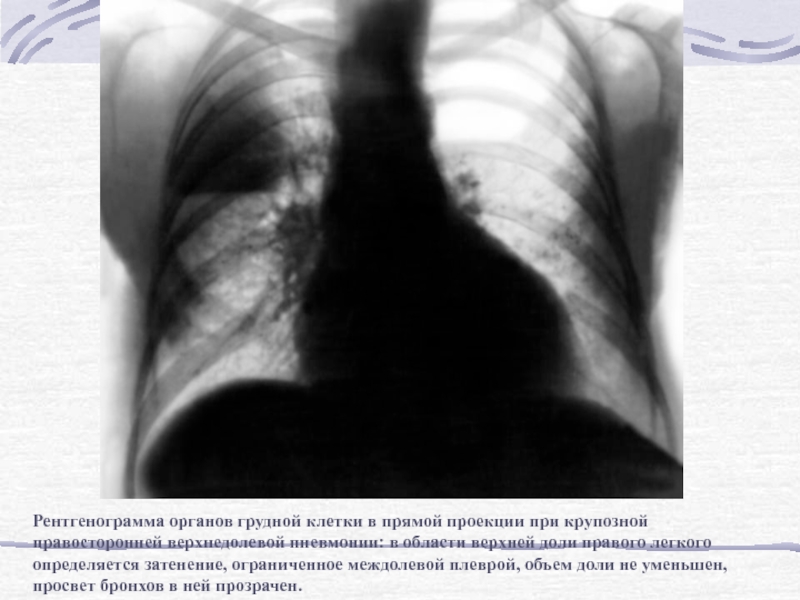
Слайд 68Рентгенограмма органов грудной клетки в прямой проекции при крупозной правосторонней
верхнедолевой пневмонии: в области верхней доли правого легкого определяется затенение,
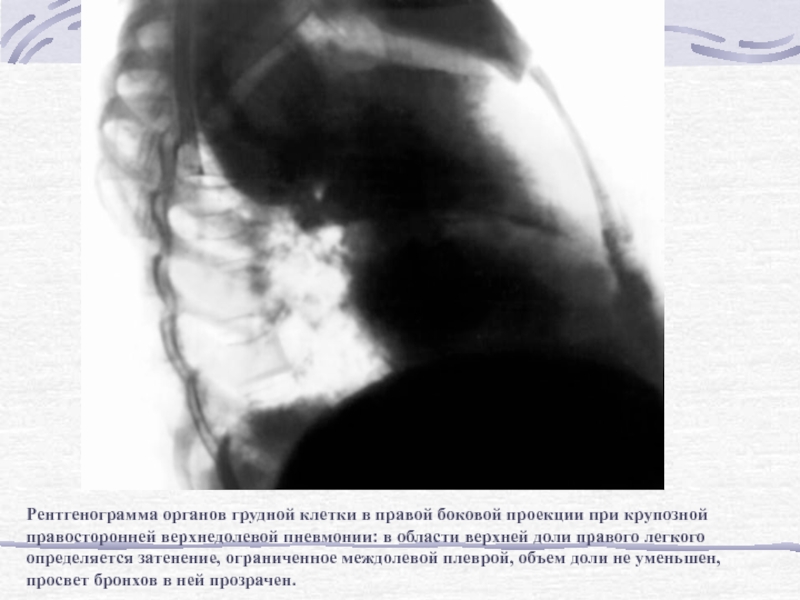
ограниченное междолевой плеврой, объем доли не уменьшен, просвет бронхов в ней прозрачен.Слайд 69Рентгенограмма органов грудной клетки в правой боковой проекции при крупозной
правосторонней верхнедолевой пневмонии: в области верхней доли правого легкого определяется
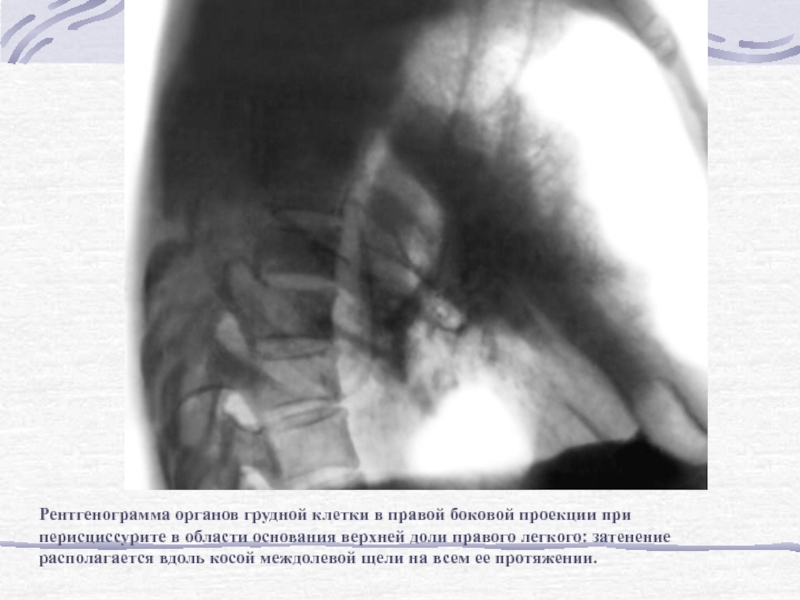
затенение, ограниченное междолевой плеврой, объем доли не уменьшен, просвет бронхов в ней прозрачен.Слайд 70Рентгенограмма органов грудной клетки в правой боковой проекции при перисциссурите
в области основания верхней доли правого легкого: затенение располагается вдоль
косой междолевой щели на всем ее протяжении.Слайд 71Особенности клиники очаговой пневмонии (бронхопневмонии)
начало более постепенное, часто на фоне
вирусной инфекции
возбудитель проникает в альвеолы со стенок бронха
клиническая симптоматика менее
яркая, протекает чаще в легкой или средне-тяжелой формерентгенологическая картина: очертания очагов менее четкие, интенсивность тени небольшая; тень корня на стороне поражения расширяется, возможен экссудативный плеврит
возможен сливной процесс (протекает более тяжело)
Слайд 72Стафилококковая пневмония
пути инфицирования: бронхогенный или гематогенный (стафилококковый сепсис)
характерно тяжелое течение:
выраженная интоксикация, одышка, цианоз, гипохромная анемия
билатеральное поражение
осложнения: абсцесс, эмпиема плевры,
менингитСлайд 73Особенности рентгенологической картины стафилококковой пневмонии
двустороннее поражение
обширная полисегментарная инфильтрация легочной ткани
нередко
- экссудативный плеврит
быстрое появление множественных полостей с горизонтальным уровнем жидкости
конфигурация
и количество полостей в легком быстро меняются: в течение 1-2 недель можно наблюдать появление инфильтратов и их распадпри благоприятном течении полости постепенно превращаются в тонкостенные (ложные) кисты, которые уменьшаются в размерах, деформируются, сморщиваются и оставляют после себя участки пневмосклероза
надрыв этих кист может привести к спонтанному пневмотораксу
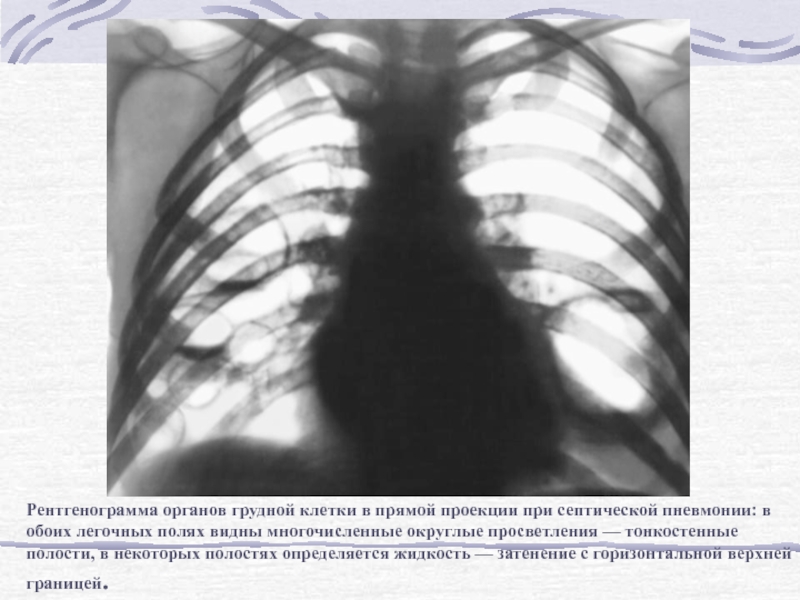
Слайд 74Рентгенограмма органов грудной клетки в прямой проекции при септической пневмонии:
в обоих легочных полях видны многочисленные округлые просветления — тонкостенные
полости, в некоторых полостях определяется жидкость — затенение с горизонтальной верхней границей.Слайд 75Стрептококковая пневмония
Встречается в основном в период эпидемических вспышек респираторных заболеваний;
может развиваться как осложнение хронических неспецифических заболеваний легких.
Заболевание начинается
обычно остро с повышения температуры, озноба, иногда – с серии ознобов, кашля, вначале сухого, затем с мокротой, в мокроте могут быть прожилки крови. Отмечаются одышка, симптомы интоксикации, цианоз.
Слайд 76Особенности клинической картины
Перкуторная и аускультативная симптоматика не всегда выражена четко
в связи с тем, что пневмонические очаги невелики, они чаще
локализуются в нижних и средних отделах легких.Вначале поражается один сегмент, затем воспалительный процесс быстро распространяется, возможно развитие множественных очагов воспаления, которые могут сливаться и давать картину, напоминающую долевую пневмонию (псевдолобулярная пневмония).
Чрезвычайно характерной особенностью стрептококковой пневмонии является развитие экссудативного плеврита с гнойным экссудатом (эмпиема плевры) - в 50-70%
Слайд 77Особенности рентгенологической картины
При стрептококковой инфекции в очагах поражения рано развивается
некроз легочной ткани, поэтому рано появляется гнойная мокрота, может сформироваться
абсцесс легкого.Рентгенологически отмечаются множественные воспалительные фокусы средних и крупных размеров, чаще в обоих легких, склонные к слиянию и распаду с образованием тонкостенных полостей (как при стафилококковой деструкции).
Слайд 78Этиологическая диагностика
Обнаружение в мазках мокроты, окрашенной по Граму, цепочек грамположительных
кокков, которые отличаются от Str.pneumoniae своей неланцетовидной формой и отрицательной
реакцией набухания капсулы после добавления поливалентной пневмококковой антисыворотки; /J. G. Ваrlett (1997) указывает, что бета-гемолитические стрептококки труппы А сходны с альфа-гемолитическими стрептококками, относящимися к нормальной микрофлоре полости рта, поэтому обнаруженные в мокроте стрептококки следует типировать по Лансфидду./Наиболее часто пневмонию вызывают бета-гемолитические стрептококки группы А;
Рост титров антистрептолизина-О в крови больного в динамике.
Слайд 79
Пневмония, вызванная Haemophilus Influenzae
Гемофильная палочка Афанасьева-Пфайфера является частым возбудителем внегоспитальной
пневмонии.
Гемофильная палочка часто обитает на слизистой оболочке верхних дыхательных
путей, может проникать в нижние отделы дыхательного трактаВирулентные штаммы имеют капсулу; по антигенному строению различают 6 серотипов H.influenzae: a, b, с, d, e, f.
Штаммы, содержащие антиген b (Hib), являются самыми вирулентными и чаще других вызывают тяжелую пневмонию, а также тяжелое поражение нервной системы - менингоэнцефалит.
Капсульным антигеном, определяющим специфичность H.influenza тип b, является полирибофосфат.
Слайд 80Группы риска по пневмонии, вызываемой гемофильной палочкой
представители низких социально-экономических слоев,
находящихся в плохих санитарно-гигиенических и экономических условиях;
курящие, страдающих хроническим бронхитом,
бронхоэктазиями,больные с удаленной селезенкой;
больные лимфопролиферативными заболеваниями, в первую очередь лимфогранулематозом; злокачественными новообразованиями
больные с нарушением антителообразовательной функции;
дети до 6-летнего возраста, посещающие ясли и детские сады
Слайд 81Особенности клинической картины пневмонии, вызванной гемофильной палочкой
При внебольничных пневмониях тяжелого
течения частота выделения этого возбудителя составляет около 10%
Чаще всего пневмонии,
вызванные гемофильной палочкой, развиваются у годовалых детей и протекают достаточно тяжело, причем у половины больных рано развивается экссудативный плеврит.У взрослых больных гемофильная палочка вызывает преимущественно очаговую пневмонию, которая проявляется лихорадкой, кашлем с отделением слизисто-гнойной мокроты, притуплением перкуторного звука над очагом поражения, крепитацией и мелкопузырчатыми хрипами.
Пневмония может осложниться плевритом (фибринозным или экссудативным), перикардитом, артритом, менингитом и даже сепсисом.
Часто отмечается поражение верхних дыхательных путей
Выраженный нейтрофильный лейкоцитоз (у половины больных)
Слайд 82Особенности рентгенологической картины
Характерно очаговое поражение легочной ткани с тенденцией к
последующему слиянию в негомогенные затемнения с возможным захватом всей доли
Слайд 83Этиологическая диагностика
обнаружение в мазках мокроты с окраской по Граму множества
мелких грамотрицательных палочек;
положительные результаты посева мокроты, плевральной жидкости на специальные
среды - кровяной или шоколадный агар (в агар добавляют кровь кролика или лошади). В присутствии 5% СО, при температуре 37°С колонии гемофильной палочки вырастают через 24 ч;обнаружение капсульного антигена гемофильной палочки (полирибофосфата) в крови и моче больного. Для этого используются методы латекс- и коагглютинации, иммуноэлектрофореза, реакция торможения непрямой гемагглютинации, а также тест-системы с моноклокальными антителами к капсульному антигену
Слайд 84Микоплазменная пневмония: эпидемиология
служит причиной 10 – 20% всех случаев пневмонии.
Кроме того, она часто вызывает трахеобронхит, бронхиолит, фарингит.
вызванные ею
инфекции продолжаются неделями и даже месяцамиВ крупных городах инфекции, вызванные Mycoplasma pneumoniae постоянно встречаются на протяжении всего года.
Каждые 3 – 7 лет возникают эпидемии микоплазменной инфекции
Инфекции, вызванные Mycoplasma pneumoniae передаются воздушно-пылевым путем, но, в отличие от других респираторных инфекций, распространяются медленно, даже в пределах одной семьи.
Инкубационный период при микоплазменной пневмонии составляет 1 – 3 нед.
Слайд 85Микоплазменная пневмония: эпидемиология
Раньше считали, что у детей младше 5 лет
Mycoplasma pneumoniae вызывает инфекции редко и всего лишь в форме
легкого микоплазменного ОРЗ.Недавние исследования показали, что микоплазменная пневмония служит частой причиной госпитализации детей младше 5 лет, а заболеваемость микоплазменной пневмонией наиболее высока в возрасте 3 – 4 лет.
В одном из исследований Mycoplasma pneumoniae оказалась причиной как минимум 15% внебольничных пневмоний у взрослых (средний возраст – 62 года).
Распространенное мнение о редкости микоплазменной пневмонии среди детей младшего возраста и пожилых ведет к диагностическим ошибкам, поскольку многие врачи даже не включают ее в дифференциальный диагноз.
Слайд 86Особенности клинической картины микоплазменной пневмонии
Возможны как спорадические, так и групповые
(эпидемические) вспышки в организованных коллективах
Развитию пневмонии предшествует синдром ОРВИ (ринофарингит,
трахеобронхит, реже ларингит или отит). Контакт с больными с синдромом ОРВИТипичны воспалительные изменения слизистых респираторного тракта (ринофарингит, ларингит, трахеобронхит) в сочетании с поражением респираторных отделов легких
Обычно кашель сухой, иногда пароксизмальный. Мокрота часто слизистая
Лихорадка или субфебриллитет, ознобы – редки
Симптомы интоксикации ( мышечные и головные боли, артралгии, слабость)
Возможны внелегочные осложнения (иммунологические опосредованные внелегочные симптомы)
Возможно наслоение вторичной бактериальной инфекции (микоплазменно-бактериальная пневмония)
Стетоакустические симптомы, как правило, скудные (фокус влажных мелкопузырчатых хрипов, незвучная инспираторная крепитация при отсутствии укорочения перкуторного звука, рассеянные сухие хрипы)
Слайд 88Поражения нервной системы
менингоэнцефалит,
серозный менингит,
энцефалит,
восходящий паралич
поперечный миелит.
Слайд 89Развитие гемолитической анемии
Mycoplasma pneumoniae часто служит причиной появления Холодовых антител.
У многих больных наблюдаются ретикулоцитоз и положительная проба Кумбса, свидетельствующие
о приближении анемии.Возможны аутоиммунная гемолитическая анемия, пароксизмальная холодовая гемоглобинурия, синдром Рейно, ДВС-синдром, тромбоцитопения, почечная недостаточность.
Слайд 90Кардиальные осложнения
Кардиологические осложнения при микоплазмозе считаются редкими, но истинная их
частота неизвестна.
Дисфункция миокарда часто обусловлена гемолитической анемией; иногда картина
напоминает инфаркт миокарда. При микоплазмозе описаны перикардит, миокардит, гемоперикард, сердечная недостаточность, полная АВ-блокада.
Выраженные изменения ЭКГ иногда обнаруживают в отсутствие жалоб.
Иногда Mycoplasma pneumoniae бывает единственным микроорганизмом, выделяемым из перикардиального выпота и ткани сердца
Слайд 91Поражение кожи и слизистых при микоплазменной инфекции
Поражение кожи и слизистых
встречается у 25% больных микоплазмозом
Чаще всего это – пятнисто-папулезная
и везикулярная сыпь.У половины больных с сыпью наблюдаются афты и конъюнктивит
Во многих случаях в мазках из зева и содержимом везикул обнаруживают Mycoplasma pneumoniae
Слайд 92Суставные проявления микоплазмоза
Иногда при микоплазмозе наблюдается поражение суставов, в том
числе артрит
Описан синдром, напоминающий ревматическую атаку
Слайд 93Другие внелегочные осложнения
Приблизительно у 25% больных вызванные Mycoplasma pneumoniae инфекции
сопровождаются тошнотой, рвотой или поносом
Слайд 94Особенности рентгенологической картины микоплазменной пневмонии
Мелкоочаговое, нередко двустороннее поражение
Чаще поражаются нижние
доли
Инфильтрация неоднородная
Разрешение инфильтрации длительное, даже на фоне адекватной антибактериальной пневмонии
и существенно отстает от клинического выздоровленияСлайд 95Диагностика
При пневмонии у больных любого возраста дифференциальный диагноз должен включать
вызванную Mycoplasma pneumoniae
Вопреки распространенному мнению микоплазменная пневмония может протекать тяжело.
Внелегочные осложнения микоплазмоза считаются редкими, но истинная их частота неизвестна. Они обычно возникают на 1 – 21-е сутки после начала микоплазменной пневмонии.
У некоторых больных в анамнезе отсутствуют указания на респираторную инфекцию, либо имеет место только поражение верхних дыхательных путей. Внелегочные осложнения микоплазмоза описаны у больных всех возрастов.
В окрашенном по Граму мазке мокроты обнаруживают множество лимфоцитов и единичные бактерии.
У четверти больных микоплазменной пневмонией бывает лейкоцитоз, у трети – повышена СОЭ.
Слайд 96Этиологическая диагностика микоплазменных пневмоний
Стандартных диагностических наборов для быстрого выявления Mycoplasma
pneumoniae в клиническом материале нет.
Посев трудоемок и требует немало
времени, поэтому для подтверждения диагноза большей частью используют серологические методы. Наиболее информативным из них считается ИФА. Сероконверсия при исследовании парных сывороток, взятых с интервалом 2 – 4 нед, подтверждает диагноз микоплазмоза. / Рекомендуется определять титр и IgM-, и IgG-антител в парных сыворотках/
Недавно появились наборы для определения титра IgM-антител, что позволяет ограничиться однократным измерением /Однако неясно, как долго сохраняются IgM-антитела после перенесенной микоплазменной инфекции. Кроме того, по крайней мере у половины взрослых титр IgM-антител повышается столь незначительно, что выявить это невозможно. С другой стороны, у детей не всегда повышается титр IgG-антител. Таким образом, однократное измерение титра антител ненадежно/.
Реакция связывания комплемента недостаточно чувствительна и неприемлема для определения титра IgG-антител.
Слайд 97Особенности рентгенологической картины микоплазменной пневмонии
Чаще поражаются нижние доли
Инфильтрация неоднородная /Интерстициальная
инфильтрация, сегментарная паренхиматозная инфильтрация/
Обнаруживают усиление и сетчатая перестройка легочного рисунка,
нередко с множественными мелкоочаговыми тенями. Часто при микоплазменной пневмонии вырисовываются лучи, направленные от корня легкого к основанию. Поражение обычно локализуется в нижних долях и чаще бывает односторонним /однако возможно и двусторонне поражение/
У 20-25% больных определяются лишь интерстициальные изменения, а изредка на стандартных рентгенограммах (особенно выполненных в жестком режиме) патологии не отмечается – показана КТ легких.
Разрешение инфильтрации длительное, даже на фоне адекватной антибактериальной пневмонии и существенно отстает от клинического выздоровления
Слайд 99Клинические, рентгенологические и лабораторные данные при вызванных Mycoplasma pneumoniae инфекциях
недостаточно характерны, чтобы по ним можно было поставить точный диагноз.
Похожие по клинической картине инфекции вызывают Chlamydia pneumoniae, Chlamydia psittaci, Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis, Francisella tularensis, Bordetella pertussis, Coxiella burnetii, Legionella spp. и некоторые вирусы, в том числе аденовирусы. Каждая из этих инфекций, кроме того, может сочетаться с микоплазменной.Слайд 100Пневмохламидиоз
Chlamydia pneumoniae, первоначально идентифицированная как Chlamydia TWAR, была впервые выделена
на Тайване в 1965 г.
Эта небольшая грамотрицательная бактерия является
облигатным внутриклеточным паразитом.Инфекция передается от человека к человеку, однако до настоящего времени ни механизм, ни путь передачи, ни источник заражения достоверно не известны
Считается , что 10% внебольничных пневмоний вызывается хламидиями, а в период эпидемии эти показатели могут увеличиваться до 25%.
Описаны эпидемические и эндемические вспышки. Особенностью вспышек хламидийной бронхолегочной инфекции является их постепенное развитие и значительная (до 2-3 лет) продолжительность.
В эпидемиологических исследованиях показано, что эта инфекция широко распространена, а пневмонии развиваются только у 1 из 10 инфицированных, в то время как у других больных признаки инфекции слабовыражены или остаются незамеченными.
Сезонные закономерности этой инфекции не выявлены.
Сероэпидемиологические исследования выявляют наличие следовых антител у 20-50% населения.
В 90-е годы появились публикации, устанавливающие связь хламидийной инфекции (различных локализаций) с развитием атеросклероза и ишемической болезни сердца.
Слайд 101Особенности клинической картины хламидийной пневмонии (респираторного пневмохламидиоза)
Несколько чаще болеют молодые
люди и мужчины
Развитию пневмонии предшествует синдром ОРВИ (фарингит в 20-25%,
недомогание) при нормальной или субфебрильной температуре тела Начало подострое, характерны симптомы интоксикации, мышечные боли, одышка, фебрильная лихорадка, ознобы
Кашель сухой, или- с скудным отделением слизисто-гнойной мокроты, иногда коклюшеподобный. Редко - плевральные боли У части больных одышка
Увеличение шейных лимфатических узлов (треть случаев)
Чаще локальные влажные хрипы. Изредка шум трения плевры, признаки выпотного плеврита
Развитие бронхоспастического синдрома (возможно впоследствии формирование бронхиальной астмы – хронический пневмохламидиоз)
Нейтрофильный лейкоцитоз
Затяжное течение. Физикальные изменения при хламидийной пневмонии сохраняются 7-10 дней, а рентгенологические – до 12-30 суток.
Слайд 102Особенности рентгенологической картины пневмохламидиоза
Рентгенологическая картина чрезвычайно вариабельна.
Выявляют инфильтративные изменения
в объеме одной и более долей, нередко инфильтрация носит интерстициальный
характерхарактерно двустороннее поражение легочной ткани (до 80% случаев) с захватом двух и более долей
характер инфильтрации чаще мелкоочаговый (размером 2 – 3 см), многофокусный
медленное разрешение инфильтрации (2-4 недели)
Слайд 103Этиологическая диагностика пневмохламидиоза
Присутствие в организме хламидии определяется с помощью культурального, микроскопического,
ИФА, ПЦР исследования биологических сред.
Наибольшее диагностическое значение при атипичной
хламидийной пневмонии имеет определение IgA, IgG, IgM к антигенам белков внешней мембраны /Тест микроиммунофлуоресценции с 4-х кратным нарастанием титров специфических IgG, IgM и IgA в парных сыворотках, взятых с 2-4 –недельным интервалом (высоко чувствителен и специфичен в сравнении с методом выделения культуры возбудителя/Для определения концентраций специфических антител к хламидиям в сыворотке крови также может применяться тест ELISA /метод ИФА для определения специфических АТ/
ПЦР –диагностика (в реальном времени)
Слайд 104Легионеллез
Может протекать в виде спорадических случаев (легионеллез или легионелла-пневмония) или
в виде вспышек (болезнь легионеров)
Анамнез: иногда контакт с аэрозолями воды,
пребывание в помещениях с кондиционерами или увлажнителями, присутствие при земляных работахИнкубационный период 5-7 дней
Появление недомогания, слабости, сонливости.
Начало острое с высокой лихорадкой, выраженной интоксикацией, симптомами поражения ЦНС (головные боли, сонливость, расстройства сознания, бред), гипотония, инфекционно-токсический шок
Лихорадка, озноб
Характерны мучительный кашель, сначала сухой, затем с отделением слизисто-гнойной мокроты, часто плевральные боли
Одышка до 40 в мин, ОДН
Возможны гастроинтестинальные симптомы: боли в животе, рвота, жидкий стул
Геморрагический синдром, легочные кровотечения
Лейкоцитоз с нейтрофильным сдвигом, гипонатриемия. В мокроте много лейкоцитов и мало флоры.
При тяжелом течении легионеллезной пневмонии возможны полиорганные нарушения
Летальность – 20%
Для этиологической диагностики используют серологические методы (парные сыворотки с интервалом в 10-15 дней)
Слайд 105Особенности рентгенологической картины
Рентгенологическая картина многообразна
В начале заболевания типичны очаговые
инфильтраты, которые в 70% случаев прогрессируют и консолидируются
Инфильтраты, прилегающие
к плевре, могут напоминать инфаркт легкого.У трети больных выявляется плевральный выпот.
Возможно образование абсцессов легкого
Слайд 107Этиологическая диагностика легионеллеза
В предыдущие годы основывалась на оценке титров специфических
антител в парных сыворотках, но достоверным признавалось и однократное обнаружение
антител к легионелле в титрах не менее чем 1:128.широкое распространение получил метод прямой иммунофлюоресценции, который пригоден для экспресс-диагностики, но сравнительно мало чувствителен.
Высоко информативен для распознавания легионеллезной инфекции тест ELISA /метод ИФА для определения специфических АТ/
Используется также обнаружение в моче антигена легионеллы. Эта экспресс-методика специфична только для одного серотипа возбудителя, но с ее помощью расшифровывается до 95% случаев легионеллеза
Слайд 108Legionella pneumophylia
Тест на АГ в моче
Верхняя Пышма (2008 г)
Чувствительность теста
более 93%
Микроскопический метод только 53%
Слайд 109Орнитоз (пситаккоз)
эпидемические предпосылки (профессиональный или бытовой контакт с птицами)
инкубационный период
чаще 8-12 дней
начало острое с лихорадки и интоксикации: головные боли,
боли в мышцах, адинамия, слабость, снижение аппетита, рвотавозможны изменения со стороны ЦНС (заторможенность, нарушения сна, бред, менингеальный синдром)
симптомы поражения легких появляются на 2 – 4 день (выражены нерезко и не соответствуют тяжести интоксикации): сухой кашель, затем с выделением небольшого количества мокроты, иногда с примесью крови; иногда колющие боли в груди
чаще поражается нижняя доля правого легкого (8-10 сегменты)
увеличение печени и селезенки к 5-7 дню (50% случаев)
периферическая кровь – лейкопения или нормальное количество лейкоцитов, повышение СОЭ
затяжное течение (4-6 недель), длительно (2-3 мес) сохраняется астенизация
Слайд 110Дифференциальная диагностика орнитаза и пневмохламидиоза
острое начало с явлениями общей интоксикации
последующее
присоединение пневмонии
возможность рецидива болезни
развитие поздних миокардитов (на 3 -5 недели
болезни)лейкопения в сочетании с повышенным СОЭ
отсутствие эффекта от препаратов пенициллинового ряда
Верификация диагноза – РСК с орнитозным антигеном (диагностический титр 1:16 – 1:32); РТГА (диагностический титр 1:512); исследование парных сыворото с нарастанием титра в 4 раза