Слайд 2Сахарный диабет – глобальная медико-социальная проблема XXI века
По данным ВОЗ
каждые 10 секунд в мире умирает 1 больной сахарным диабетом,
ежегодно – 3 млн человек.
« ..Сахарный диабет – тяжёлое хроническое заболевание, представляющее серьёзную угрозу не только для благополучия отдельных людей, но и для экономического и социального благосостояния государств и всего мирового сообщества…»
61-я сессия Генеральной ассамблеи ООН, 26декабря 2006г.
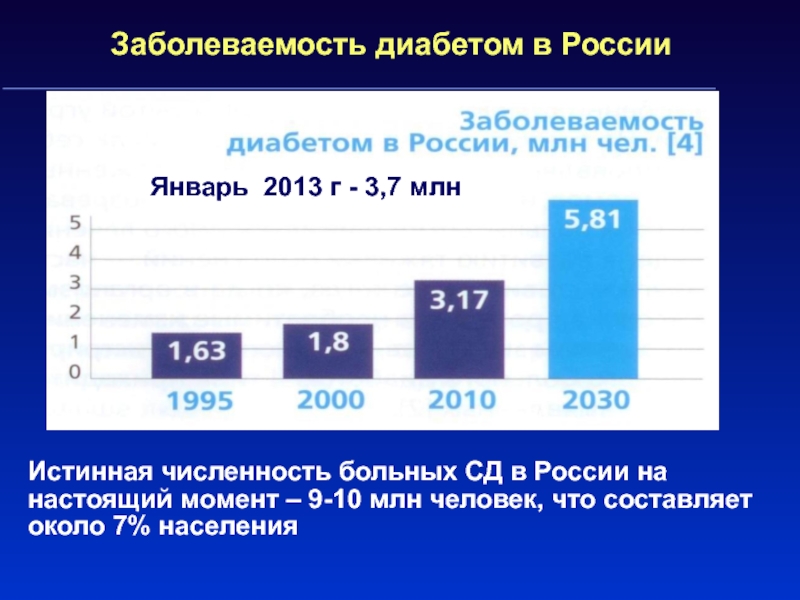
Слайд 3Заболеваемость диабетом в России
Истинная численность больных СД в России на
настоящий момент – 9-10 млн человек, что составляет
около 7%
населения
Январь 2013 г - 3,7 млн
Слайд 4Сахарный диабет (ВОЗ, 1999 г.) -
- это группа метаболических (обменных)
заболеваний, характеризующихся гипергликемией, которая является результатом дефектов секреции инсулина, действия
инсулина или обоих этих факторов.
…Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов…
Слайд 5Классификация сахарного диабета
Сахарный диабет 1 типа (инсулинзависимый): аутоимунный и идиопатический
Сахарный
диабет 2 типа (инсулиннезависимый)
Гестационный ( возникает во время беременности)
Другие специфические
типы сахарного диабета :
- генетические дефекты функции β-клеток
- генетические дефекты в действии инсулина
- болезни экзокринной части поджелудочной железы
- эндокринопатии (болезнь Иценко-Кушинга, тиреотоксикоз, акромегалия)
- Диабет, индуцированный лекарствами и химикалиями
(β-адреноблокаторы, глюкокортикостероиды, мочегонные, оральные контрацептивы)
- Диабет, индуцированный инфекциями
- необычные формы иммуно-опосредованного диабета
- генетические синдромы, сочетающиеся с сахарным диабетом
Слайд 6Этиология и патогенез сахарного диабета 1 типа
СД1 типа – аутоиммунное
заболевание у генетически предрасположенных лиц, при котором хронически протекающий лимфоцитарный
инсулит приводит к деструкции β-клеток с последующим развитием инсулиновой недостаточности.
Слайд 7Стадии патогенеза сахарного диабета 1 типа
1. Генетическая предрасположенность, обусловленная наличием
определённых антигенов HLA- системы.
2. Триггирование или инициация иммунных процессов в
- клетках островков под влиянием факторов внешней среды (наличие в сыворотке крови только одного вида АТ к АГ островка поджелудочной железы).
3. Стадия активных иммунологических процессов (наличие 3 или 4 типов АТ к АГ островка ПЖ, а также АТ к клеткам других эндокринных органов и тканей.
Слайд 8Патогенез сахарного диабета 1 типа
4. Прогрессивное снижение секреции инсулина стимулированной
внутривенным введением глюкозы.
5. Клинически явный диабет: появление симптомов СД. Эта
стадия развивается когда происходит деструкция и гибель 85-90% клеток, а при оценке содержания инсулина в крови определяется его остаточная секреция.
6. Полная деструкция - клеток. Абсолютное отсутствие инсулина и С- пептида.
Слайд 9Инициирующие внешние факторы развития диабета 1 типа
Вирусные инфекции – энтеровирусная,
ротавирусная, цитомегаловирусная, краснуха (врождённая), эпидемический паротит, вирусы Коксаки, Эпштейна-Барра.
Для СД
1 типа характерна сезонность заболеваемости – увеличение заболеваемости приходится на зимне- осенние месяцы с пиком в октябре и январе.
2. Лекарства, химикалии и другие вещества (β-клеточные токсины : аллоксан (азокраситель), стрептозотоцин (противоопухолевый препарат), диазоксид (гипотензивн.), нитраты (в пище) и др.
3. Некоторые продукты питания (коровье молоко, в частности его компонент «белок говяжьего альбумина», который поступает в организм ребёнка при искусственном вскармливании; различные продукты копчения. В данном случае компоненты этих продуктов питания могут выступать в качества антигена.
Слайд 10Перечисленные внешние факторы участвуют в патогенезе 1 типа диабета посредством:
Прямого
токсического влияние на β-клетки
Триггирования или инициации аутоиммунной реакции к белкам
β-клеток
Повышения чувствительности β-клеток к повреждению
Повышение потребности организма в инсулине, при невозможности достаточной его секреции из-за повреждения β-клеток
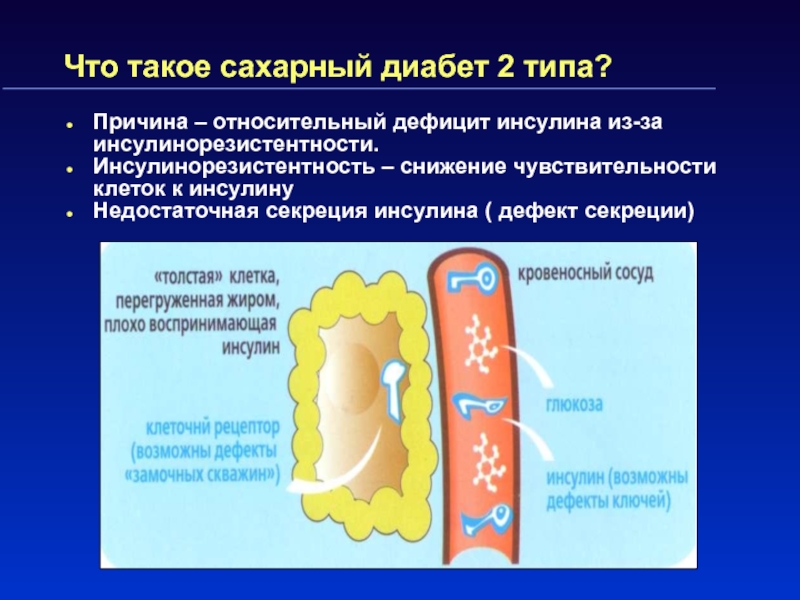
Слайд 11Что такое сахарный диабет 2 типа?
Причина – относительный дефицит инсулина
из-за инсулинорезистентности.
Инсулинорезистентность – снижение чувствительности клеток к инсулину
Недостаточная секреция
инсулина ( дефект секреции)
Слайд 12СД 2 типа – факторы риска развития
1. Генетическая предрасположенность. При
обследовании однояйцевых близнецов с СД 1 типа установлено, что страдали
50% пар близнецов, а при СД 2 типа - 88%
2. Возраст – распространённость СД 2 типа с возрастом, особенно старше 60 лет, увеличивается.
3. Физическая активность.
4. Питание
5.Избыточная масса тела – риск развития СД 2 типа у лиц со средними значениями ИМТ увеличивается в 4 раза, с высокими в 30 раз.
6. Роль внутриутробного питания – существует обратная зависимость между весом ребёнка при рождении и риском развития СД 2 типа
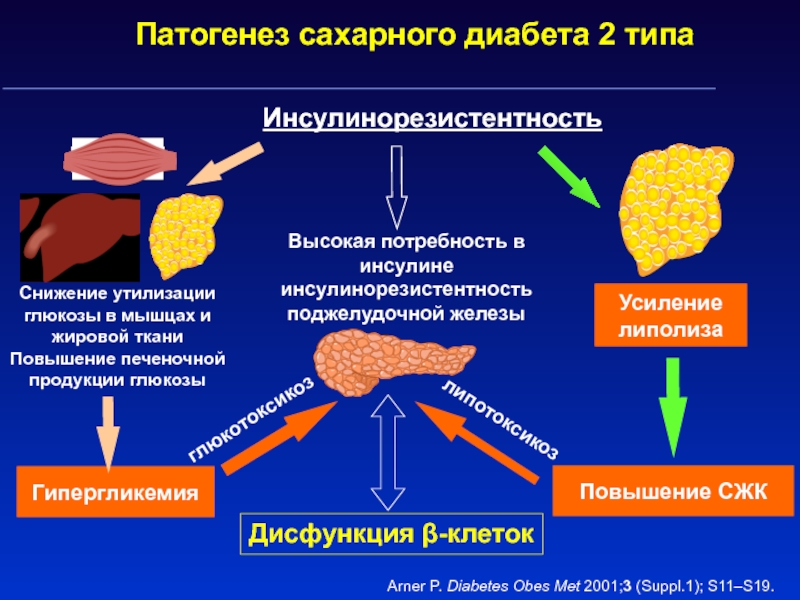
Слайд 13Усиление липолиза
Снижение утилизации глюкозы в мышцах и жировой ткани Повышение
печеночной продукции глюкозы
Гипергликемия
Инсулинорезистентность
Дисфункция -клеток
Высокая потребность в инсулине инсулинорезистентность поджелудочной железы
Повышение
СЖК
глюкотоксикоз
липотоксикоз
Патогенез сахарного диабета 2 типа
Arner P. Diabetes Obes Met 2001;3 (Suppl.1); S11–S19.
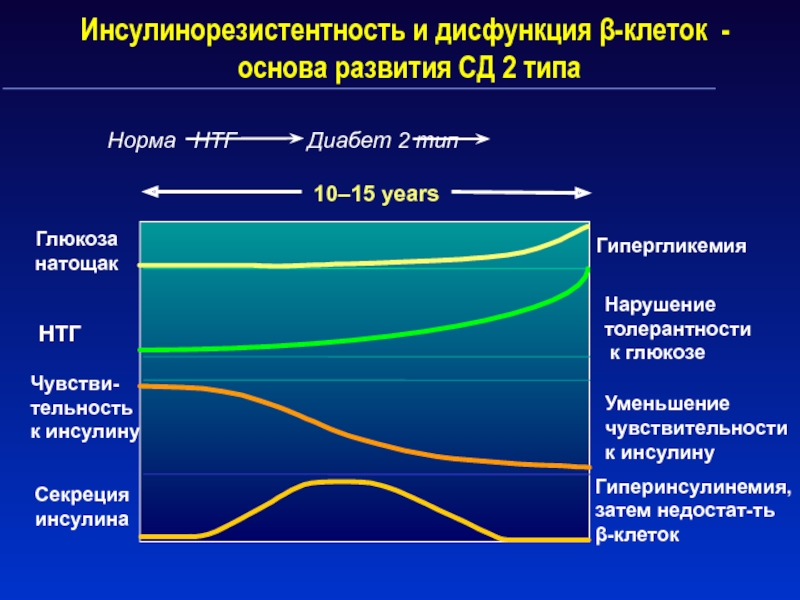
Слайд 14Инсулинорезистентность и дисфункция -клеток -
основа развития СД 2
типа
Глюкоза
натощак
Норма НТГ Диабет 2 тип
Гипергликемия
Нарушение
толерантности
к глюкозе
Уменьшение
чувствительности
к
инсулину
Гиперинсулинемия,
затем недостат-ть
-клеток
10–15 years
НТГ
Чувстви-
тельность
к инсулину
Секреция
инсулина
Слайд 15Клиника диабета
Классические симптомы:
1.Полиурия, поллакиурия
2. Жажда, полидипсия
3. Потеря веса
при СД 1 типа
Другие клинические признаки СД :
Сухость кожи и
слизистых из-за потери воды.
Повышенный аппетит(полифагия), иногда булимия.
Повышенная утомляемость, слабость, снижение работоспособности
Избыточный вес, ожирение при СД 2 типа.
Кожный зуд
Характерны частые инфекции, такие как кандидоз, фурункулёз, инфекции мочевых путей, частые пневмонии.
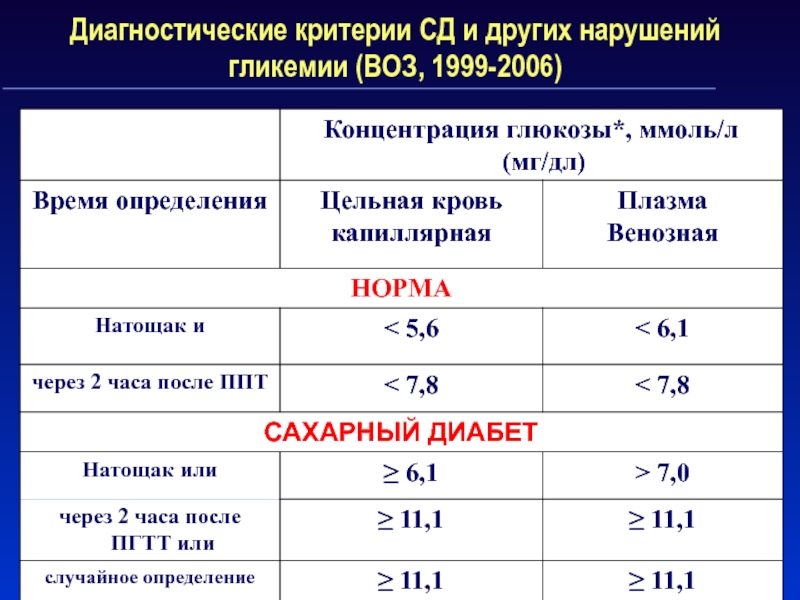
Слайд 16Диагностические критерии СД и других нарушений гликемии (ВОЗ, 1999-2006)
Слайд 17*Диагностика проводится на основании лабораторных определений уровня глюкозы.
**ПГТТ —
пероральный глюкозо-толерантный тест.
Слайд 18Гликированный Hb (HbA1С) как диагностический критерий СД
В 2011 г.
ВОЗ одобрила возможность использования HbA1 для диагностики СД
Диагностический критерий СД
- HbA1С ≥ 6,5%
Нормальным считается HbA1С до 6,0%
Уровень HbA1c признан «золотым стандартом» оценки эффективности лечения СД 2 типа
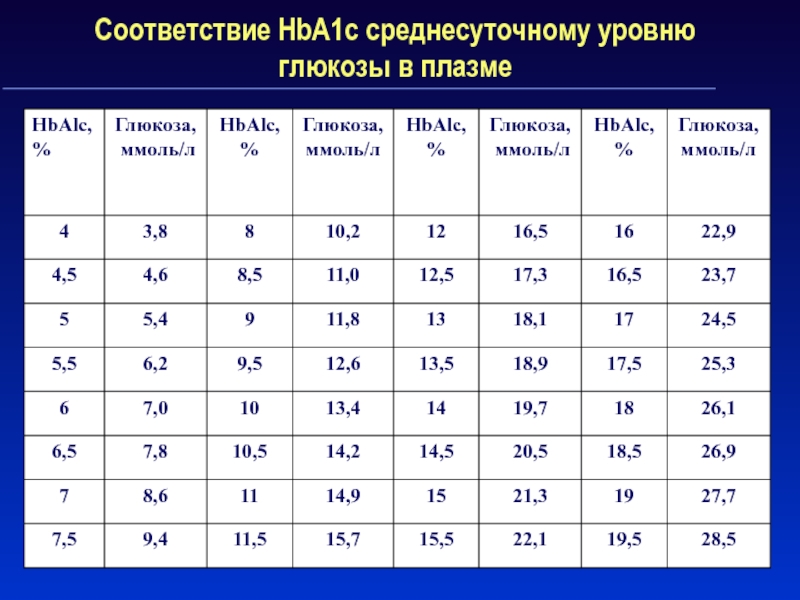
Гликированный гемоглобин коррелирует со средним уровнем глюкозы крови и является интегрированным показателем компенсации углеводного обмена
HbA1c отражает среднюю концентрацию гликемии за последние 2-3 мес
По рекомендации ВОЗ определение содержания в крови HbA1c следует проводить 1 раз в 3 месяца
Слайд 19Соответствие HbA1c среднесуточному уровню глюкозы в плазме
Слайд 20Диагностические критерии сахарного диабета
Натощак – означает уровень глюкозы утором после
предварительного голодания в течение не менее 8 часов и не
более 14 часов
Случайное – означает уровень глюкозы в любое время суток вне зависимости от времени приёма пищи
Диагноз СД следует подтверждать повторным определением гликемии в другие дни, за исключением случаев несомненной гипергликемии с острой метаболической декомпенсацией или с очевидными симптомами
Пероральный глюкозотолерантный тест (ПГТТ) – проводится в случае сомнительной гликемии для уточнения диагноза, при этом гликемия определяется до и через 2 часа после пероральной нагрузки глюкозой
Слайд 21Лабораторная диагностика сахарного диабета
Показания к проведению перорального глюкозотолерантного теста (ПТТГ):
1.Индекс
массы тела > 25 кг/м²
2. Нарушенная гликемия натощак
3. В случайно
взятой пробе уровень глюкозы ≥ 11,0 ммоль/л, а натощак значения нормальные, симптомы сахарного диабета отсутствуют.
4. Глюкоза плазмы натощак ≥ 7,0 ммоль/л, симптомы сахарного диабета отсутствуют
Слайд 22Лабораторная диагностика сахарного диабета
Определение уровня глюкозы в моче:
Глюкозурия появляется при
декомпенсации сахарного диабета – при уровне глюкозы выше 8,8 ммоль/л.
Глюкозурия
с нормальной концентрации глюкозы в крови встречается при: беременности, нефритах, ферментной тубулопатии.
Кетонурия, или ацетонурия (кетонемия)
Кетоновые тела: β-гидроксимасляная, ацетоуксусная кислота, ацетон.
Наличие в крови и моче кетоновых тел свидетельствует о декомпенсации сахарного диабета, о необходимости изменения режима инсулинотерапии.
Чаще встречается при сахарном диабете 1 типа.
Слайд 23Лабораторная диагностика сахарного диабета
Микроальбуминурия (МАУ) и протеинурия
- экскреция альбумина от
20 до 200 мкг/мин или выше
(от 30 до 300
мкг в сутки)
Появление микроальбуминурии свидетельствует о начальной форме диабетической нефропатии
Определение содержания инсулина и С-пептида в сыворотке крови
С-пептид – белок, который образуется на этапе синтеза инсулина. Его концентрация эквивалентна количеству инсулина, синтезируемого β-клетками.
Определение уровня инсулина и С-пептида в сыворотке крови и С-пептида в моче позволяет точно оценить функциональное состояние β-клеток и в сомнительных случаях отличить СД 1 типа от СД 2 типа.
При СД 1типа инсулин и С-пептид значительно снижены или не определяются.
При СД 2 типа уровень инсулина и С-пептида нормальный или повышен.
Слайд 24Лабораторная диагностика сахарного диабета
Определение аутоантител к островковым клеткам, к инсулину,
к глутаматдекарбоксилазе
подтверждает диагноз СД 1типа и
даёт основание начать лечение диабета ещё в доклиническом периоде.
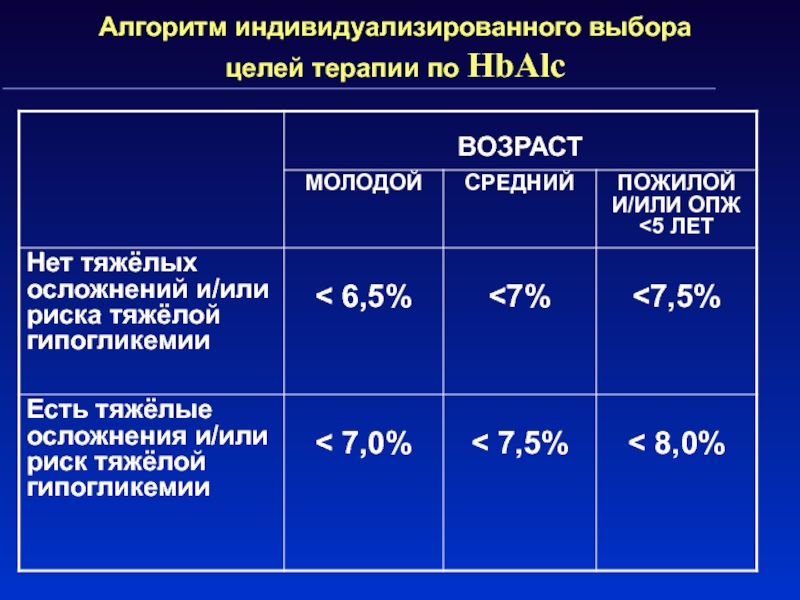
Слайд 25Терапевтические цели при сахарном диабете
Цели лечения – Индивидуальны!
Выбор индивидуальных
целей лечения зависит от возраста пациента, ожидаемой продолжительности жизни, наличия
тяжелых осложнений и риска тяжёлой гипогликемии
Слайд 26Алгоритм индивидуализированного выбора целей терапии по HbAlc
Слайд 27Целевые значения показателей липидного обмена
Общий холестерин
< 4,5
Холестерин ЛПН
< 2,6
При ССЗ и ХБП 3а и более < 1,7
Холестерин ЛПВП М > 1,0 Ж > 1,2
Триглицериды < 1,7
ЦЕЛЕВЫЕ ЗНАЧЕНИЯ АД
САД ≤ 140 ДАД ≤ 85
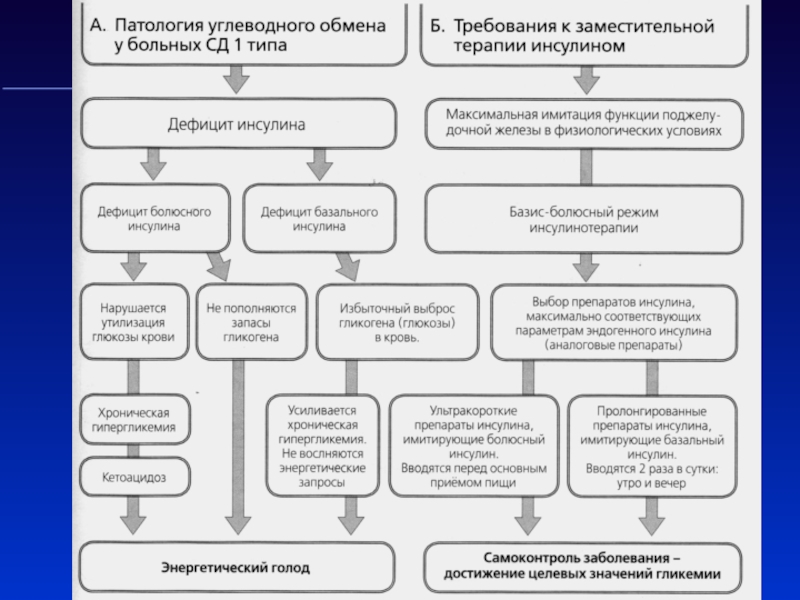
Слайд 28Заместительная инсулинотерапия – единственный метод лечения СД 1 типа
Слайд 29 Заместительная инсулинотерапия - это единственный метод лечения сахарного диабета
1 типа
Виды инсулина по происхождению
1. Животные (свиной, говяжий) -
в настоящее время в нашей стране не используется
2.Генноинженерные «человеческие» инсулины - по структуре идентичны инсулину человека:
3. Генноинженерные аналоги инсулина – структура человеческого инсулина изменена для улучшения фармакодинамических свойств
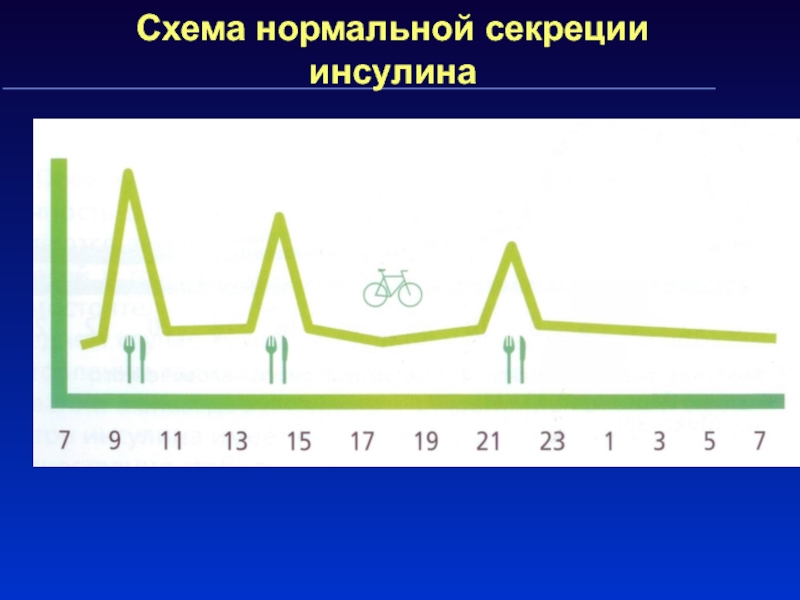
Слайд 30Схема нормальной секреции инсулина
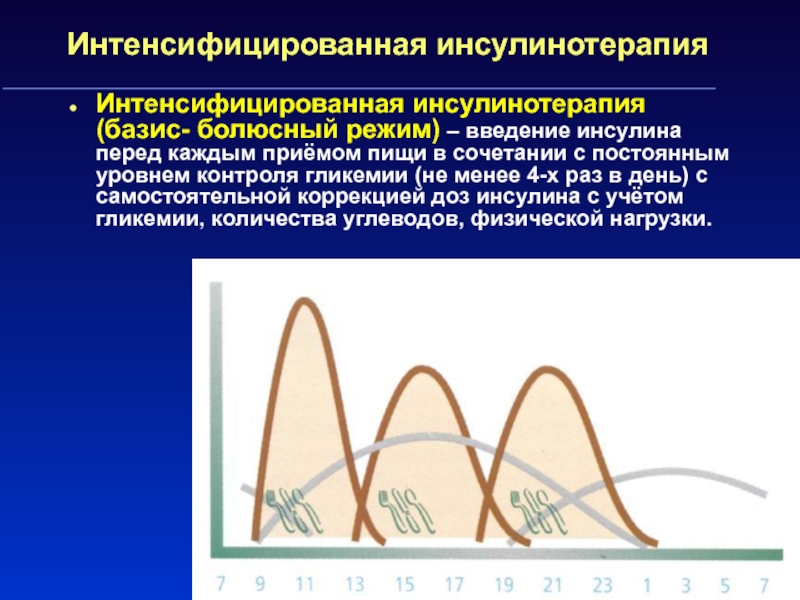
Слайд 32Интенсифицированная инсулинотерапия
Интенсифицированная инсулинотерапия (базис- болюсный режим) – введение инсулина перед
каждым приёмом пищи в сочетании с постоянным уровнем контроля гликемии
(не менее 4-х раз в день) с самостоятельной коррекцией доз инсулина с учётом гликемии, количества углеводов, физической нагрузки.
Слайд 33Интенсифицированная инсулинотерапия
Доза продлённого инсулина - 40-50% суточной
2/3 дозы продлённого вводят
утром и 1/3 вечером
Короткий инсулин: 40%- перед завтраком, 30% -
перед обедом и 30% - пред ужином
Один из вариантов
Вечером – 27 ЕД пролонгированного инсулина (ЛАНТУС), или утром и перед сном – 14 и 10 ЕД инсулина средней продолжительности
Короткий инсулин: Утром перед завтраком – 10 ЕД , днём перед обедом – 7 ЕД и перед ужином – 7 ЕД .
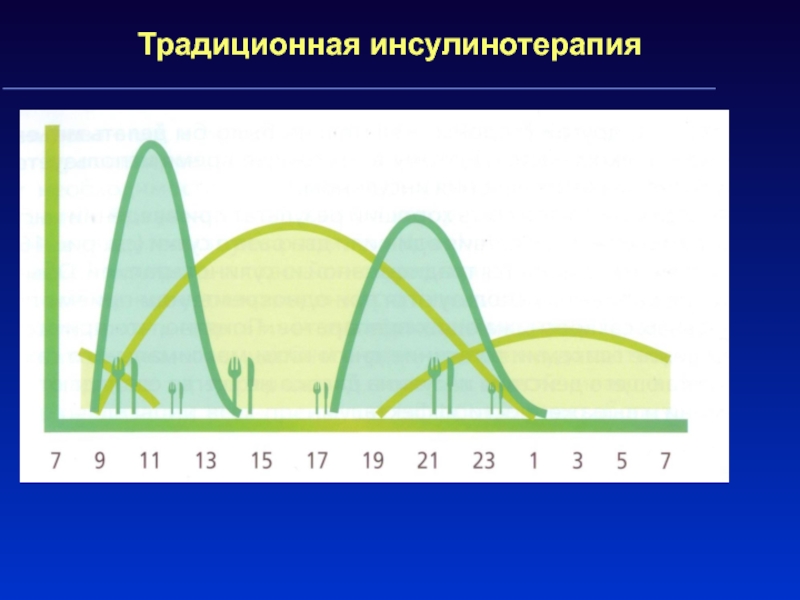
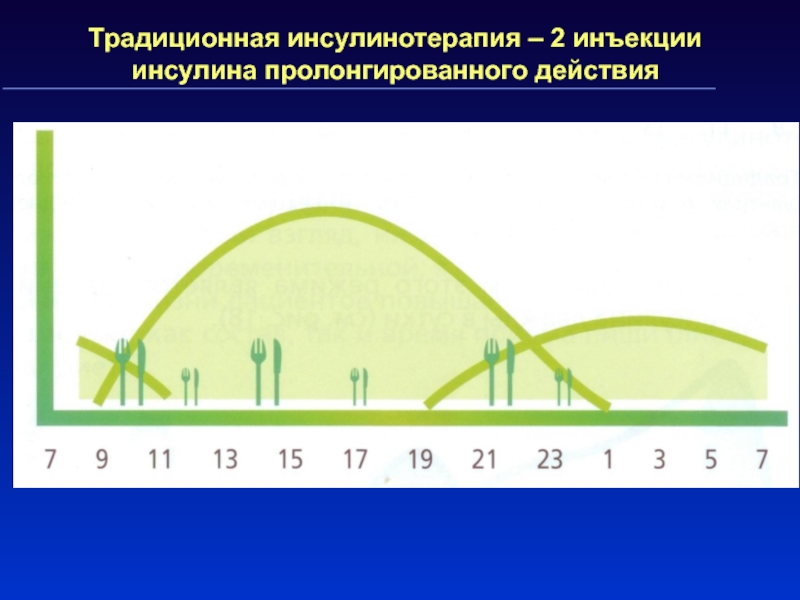
Слайд 35Традиционная инсулинотерапия – 2 инъекции инсулина пролонгированного действия
Слайд 36Потребность в инсулине
Зависит от стажа заболевания!
При манифестации заболевания – 0,5-0,6
ЕД /кг веса
При острой манифестации с кетозом или кетоацидозом -
1 -1,5 ЕД/кг
«Медовый месяц» - 0,3-0,4 ЕД/кг и менее
Длительно болеющие (ч/з 10 лет и более) –
0,7-0,8 ЕД/кг
Препубертат – 0,6- 1,0 ЕД/ кг
Пубертат- 1,0-2,0 ЕД/кг
Слайд 37Питание при сахарном диабете 1 типа
Общее потребление углеводов при СД
1 типа не должно отличаться от такового у здорового человека!
Необходима
оценка усваиваемых углеводов по системе хлебных единиц (ХЕ) для коррекции дозы инсулина перед едой.
Существуют таблицы перевода продуктов в ХЕ.
1ХЕ – 10-12 г чистых углеводов
1ХЕ повышает уровень глюкозы в среднем на 1,7-2 ммоль/л
Потребность в ХЕ определяется массой тела и физической активностью
Слайд 38Физическая активность у больных СД 1 типа
Физическая активность (ФА) повышает
качество жизни, но не является методом сахароснижающей терапии при СД
1 типа!
ФА повышает риск гипогликемии во время и после нагрузки, поэтому основная задача – профилактика гипогликемии, связанной с ФА
Риск гипогликемий индивидуален и зависит от исходной гликемии, дозы инсулина, вида, продолжительности и интенсивности ФА, а также степени тренированности пациента.
Правила профилактики гипогликемии являются ориентировочными и должны адаптироваться каждым пациентом эмпирически.
Слайд 39Лечение сахарного диабета 2 типа
Диетотерапия
Физическая активность
Сахароснижающие препараты
Обучение и самоконтроль
Диетотерапия –
необходимая составная часть лечения СД 2 типа при любом варианте
медикаментозной сахароснижающей терапии.
Определяется:
1.Массой тела –при ожирении – гипокалорийное питание
2.Характером терапии (ТСП или инсулин):
Получает инсулин (ИКД) – расчёт углеводов по системе ХЕ
Получает таблетки - Не нужно считать ХЕ. Строгое ограничение углеводов при высокой постпрандиальной гликемии
Слайд 40Сахароснижающие препараты
1. Препараты сульфонилмочевины
2. Глиниды (меглитиниды)
3. Бигуаниды (метформин)
4. Тиазолидиндионы
5. Ингибиторы
альфа-глюкозидазы
Новые группы лекарственных препаратов
1. Агонисты глюкагоноподобного пептида-1 (ГПП-1)
2. Ингибиторы дипептилпептидазы-4
3.
Аналоги амилина
Слайд 41Механизм действия сахароснижающих препаратов
Слайд 42Механизм действия новых сахароснижающих препаратов
Слайд 43Что представляет собой ГПП-1?
ГПП-1 – это пептид, содержащий 30 аминокислот,
вырабатываемый в L- клетках желудочно-кишечного тракта (инкретин).
ГПП-1 – секретируется в
ответ на приём пищи
ГПП-1 – является естественным глюкорегуляторным пептидом и обладает непосредственным эффектом на ткань поджелудочной железы, воздействуя на альфа-, бета-, и дельта-клетки.
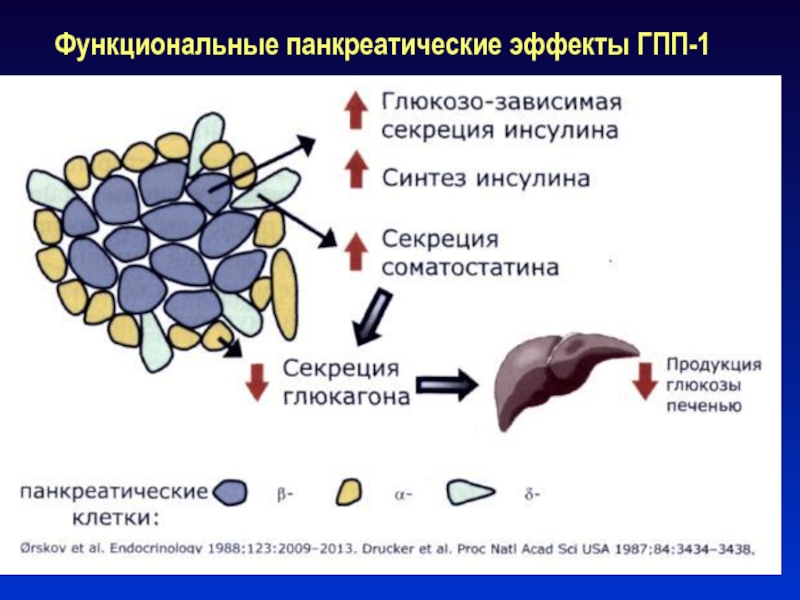
Слайд 44Функциональные панкреатические эффекты ГПП-1
Слайд 45Физиологические основы действия ГПП-1
В экспериментах на животных установлено важная роль
ГПП-1 в поддержании регенерации β- клеток поджелудочной железы:
У животных введение
ГПП-1 стимулировало неогенез, рост и пролиферацию β- клеток
Исследование in vitro показало:
Введение ГПП-1 в течение 5 дней уменьшает апоптоз β- клеток
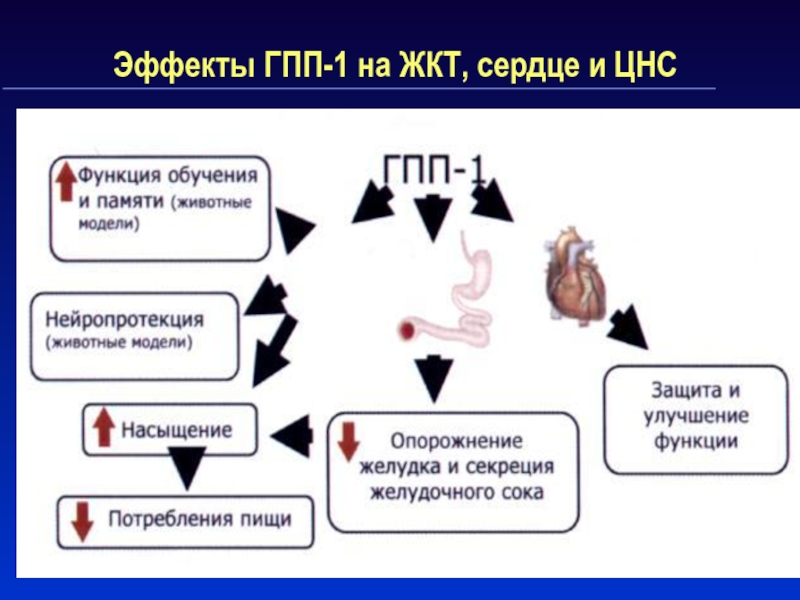
Слайд 46Эффекты ГПП-1 на ЖКТ, сердце и ЦНС
Слайд 47При СД2 содержание инкретинов снижено, а их эффекты ослаблены →
секреция инсулина↓ → глюкоза крови↑
2 способа поддержания высокого уровня инкретинов:
1.
Увеличение концентрации инкретинов путём введения веществ со схожим действие (инкретинмиметиков)
2. Предотвращение разрушения нативных инкретинов посредством замедления их деградации ферментом дипептилпептидазой-4 (ДПП-4)
Основное преимущество по сравнению с традиционной терапией – воздействие не только на гипергликемию, но и на причину СД – дисфункцию β-клеток, что может способствовать замедлению прогрессирования заболевания!
Слайд 48Препараты, повышающие уровень инкретинов
1. Агонисты глюкагоноподобногопептида -1 (ГПП-1)
- Эксенатид (Баета)
- Лираглутид
2. Ингибиторы дипептилпептидазы-4 (глиптины)
- Ситаглиптин (Янувия)
- Вилдаглиптин (Галвус)
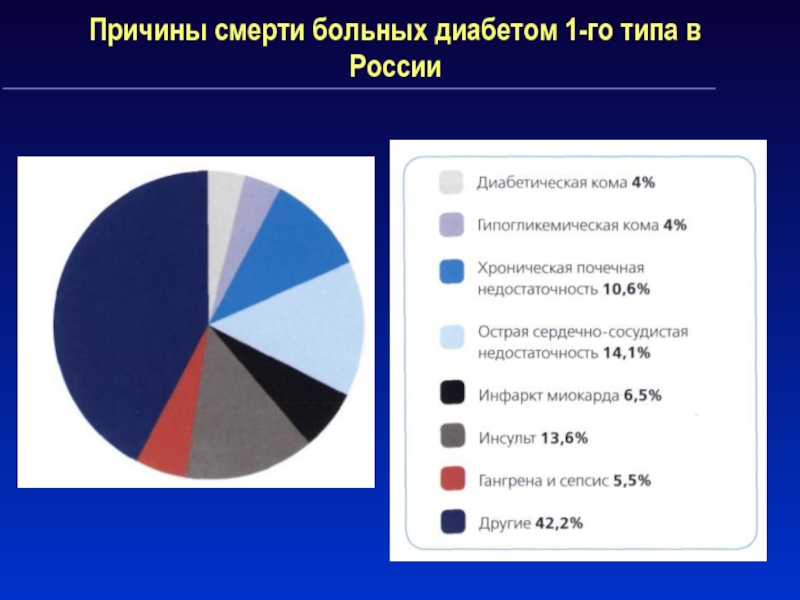
Слайд 49Причины смерти больных диабетом 1-го типа в России
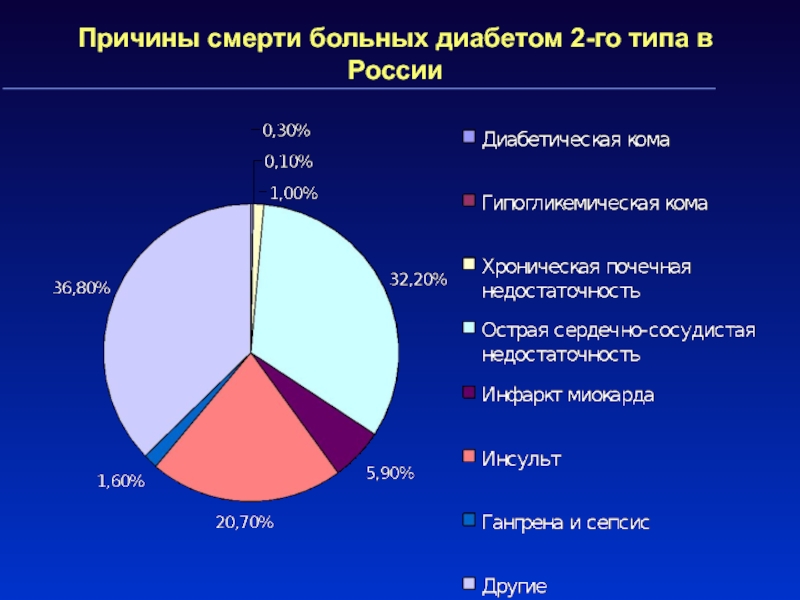
Слайд 50Причины смерти больных диабетом 2-го типа в России
Слайд 51Диабетические микроангиопатии
Диабетическая ретинопатия
Диабетическая нефропатия
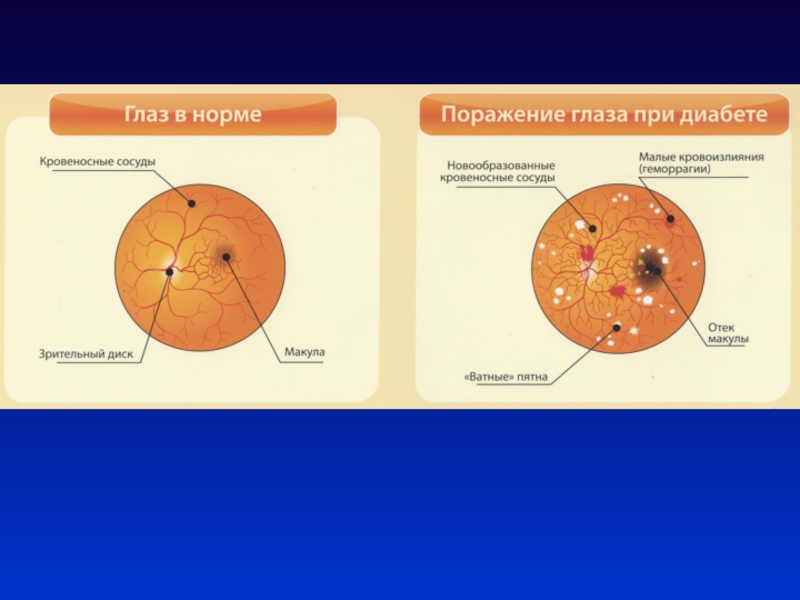
ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ (ДР) –
Микрососудистые нарушения и
изменения сетчатки, в терминальной стадии приводящие к полной потере зрения
Слепота
у больных СД наступает в 25 раз чаще, чем в общей популяции!
Слайд 52Диабетическая ретинопатия.
Факторы риска ретинопатии
Выраженность гипергликемии
Артериальная гипертония
Нефропатия
Дислипидемия
Риск развития ДР
зависит от длительности и типа (характера терапии) сахарного диабета
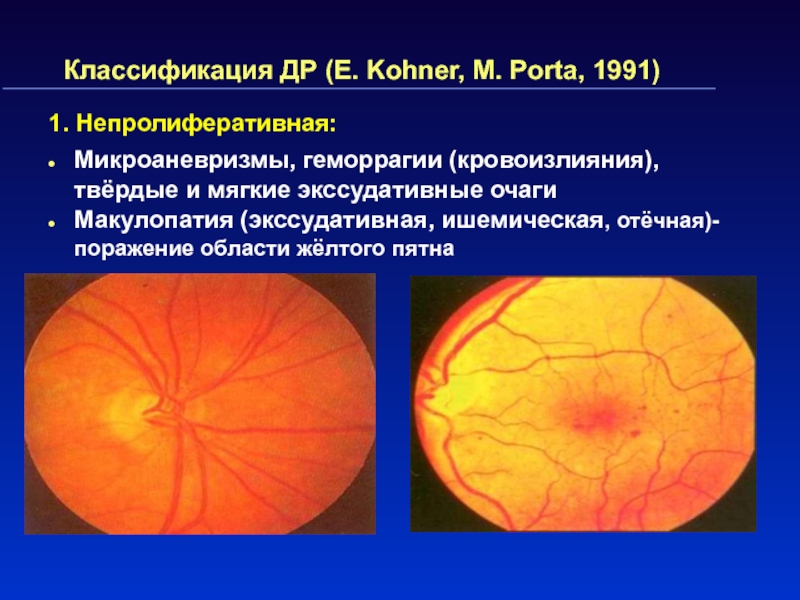
Слайд 54Классификация ДР (E. Kohner, M. Porta, 1991)
1. Непролиферативная:
Микроаневризмы, геморрагии (кровоизлияния),
твёрдые и мягкие экссудативные очаги
Макулопатия (экссудативная, ишемическая, отёчная)- поражение области
жёлтого пятна
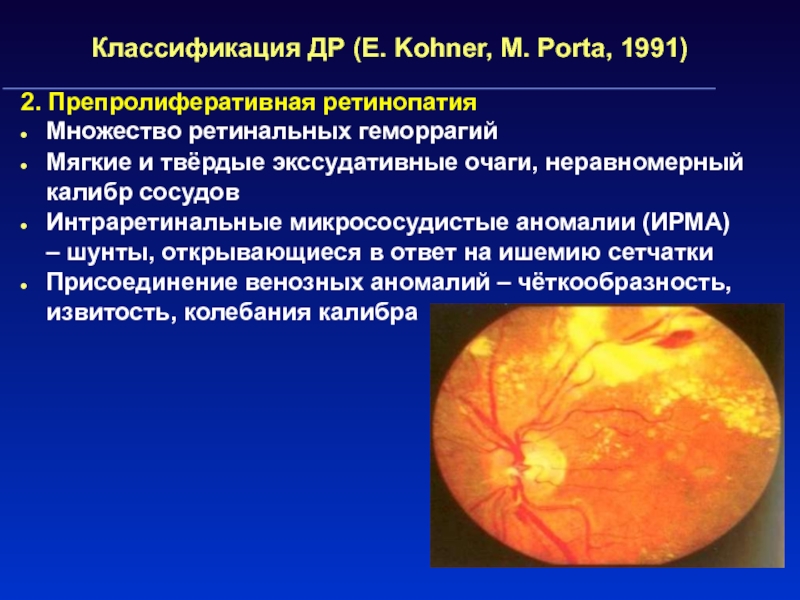
Слайд 55Классификация ДР (E. Kohner, M. Porta, 1991)
2. Препролиферативная ретинопатия
Множество ретинальных
геморрагий
Мягкие и твёрдые экссудативные очаги, неравномерный калибр сосудов
Интраретинальные микрососудистые аномалии
(ИРМА) – шунты, открывающиеся в ответ на ишемию сетчатки
Присоединение венозных аномалий – чёткообразность, извитость, колебания калибра
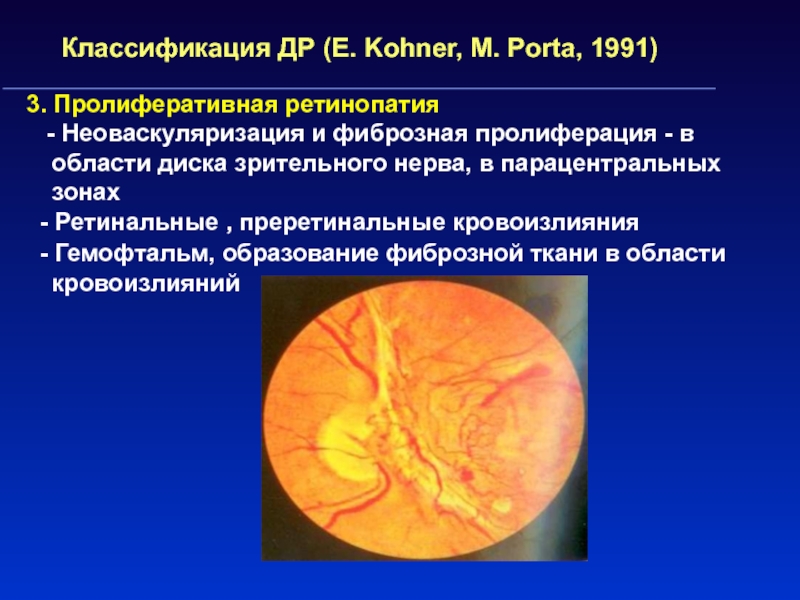
Слайд 56Классификация ДР (E. Kohner, M. Porta, 1991)
3. Пролиферативная ретинопатия
- Неоваскуляризация и фиброзная пролиферация - в области диска зрительного
нерва, в парацентральных зонах
- Ретинальные , преретинальные кровоизлияния
- Гемофтальм, образование фиброзной ткани в области кровоизлияний
Слайд 57Классификация ДР (E. Kohner, M. Porta, 1991)
4. Терминальная стадия ДР
Образование
витреоретинальных шварт с тракцией, приводящее к отслойке сетчатки
Неоваскуляризация угла передней
камеры глаза, ведущая к возникновению вторичной рубеозной глаукомы
5. Регресс после лазеркоагуляции по поводу пролиферативной ретинопатии
Остановка роста новообразованных сосудов
Процесс запустевания и фиброзирования (без отслойки сетчатки) после лазерной коагуляции сетчатки
Слайд 58Диагностика ретинопатии
Обязательные методы диагностики
1. Определение остроты зрения (визометрия)
2. Измерение внутриглазного
давления (тонометрия)
3. Биомикроскопия хрусталика и стекловидного тела
4. Офтальмоскопия при расширенном
зрачке
Обязательному офтальмологическому обследованию подлежат:
1. Все больные СД 1 типа длительностью более 3-х лет
2. Все дети с СД 1типа вне зависимости от длительности заболевания
3. Больные СД 2 типа независимо от длительности заболевания.
Слайд 59Диагностика ретинопатии
Дополнительные методы диагностики
1. Фотографирование глазного дна
2. Флюоресцентная ангиография сосудов
сетчатки
3. УЗИ при наличии значительных помутнений в стекловидном теле и
хрусталике
4. Электрофизиологические методы исследования для определения функционального
состояния зрительного нерва и
сетчатки
5. Гониоскопия (осмотр угла
передней камеры глаза)
6. Измерение полей зрения
(периметрия)
7. Оптическая когерентная томогра-
фия сетчатки
Слайд 60Принципы лечения ретинопатии
1. Лазерная коагуляция сетчатки (ЛКС)
2. Витрэктомия с эндолазерокоагуляцией
3.
Медикаментозная терапия: интравитреальное введение ранибизумаба (Луцентис) – при невозможности выполнения
ЛКС
Показания к лазеркоагуляции сетчатки
Абсолютные:
- Пролиферативная ДР (высокого риска)
- Клинически значимый макулярный отёк
Возможные:
- Пролиферативная ДР, не относящаяся к группе высокого риска
-Некоторые случаи препролиферативной ДР
Слайд 61Принципы лечения ретинопатии
4. Компенсация углеводного обмена (HbA1c < 7%)
- При
исходно крайне выраженной декомпенсации углеводного обмена в сочетании с уже
имеющейся ДР быстрое улучшение компенсации может сопровождаться выраженным ухудшением ДР и снижением остроты зрения
- По этой причине при HbA1c > 10% и наличии препролиферативной и пролиферативной ДР лазеркоагуляция сетчатки должна быть ПЕРВЫМ мероприятием и проводиться ДО существенного улучшения компенсации углеводного обмена
- Снижение гликемии у таких больных следует осуществлять очень медленно и только после выполнения ЛКС в полном объёме
Нормализация артериального давления (<130/80 мм рт.ст.)
Коррекция нарушений липидного обмена
Слайд 62Показания к витрэктомии (определяет офтальмолог)
Интенсивное, длительно не рассасывающееся кровоизлияние в
стекловидное тело (более 4-6 месяцев)
Тракционная отслойка сетчатки
Старые фиброзные изменения в
стекловидном теле
Консервативная терапия – по мнению ВОЗ, применение ангиопротекторов, антиоксидантов, ферментов и витаминов при ДР малоэффективно и не рекомендуется!
Коррекция липидного обмена – Исследование FIELD показало, что применение фенофибрата (Трайкор, 145 мг)
- Снижает пролиферацию сетчатки на 90%
- Снижает потребность в операции лазерной коагуляции на 37%
Снижает прогрессирование ретинопатии на 79%
Слайд 63Диабетическая нефропатия (ДН)
Диабетическая нефропатия – специфическое поражение почек при СД,
сопровождающееся формированием узелкового или диффузного гломерулосклероза, терминальная стадия которого характеризуется
развитием хронической почечной недостаточности (ХПН)
Эпидемиология
ДН – самая распространённая причина развития ХПН в США и странах Европы
Распространённость определяется длительностью заболевания:
СД 1 типа длительность до 10 лет – выявляемость ДН 5-6%
До 20 лет – 25-30%
До 30 лет и более – 35-40%
Слайд 64Патогенез диабетической нефропатии
1. Гипергликемия:
Неферментативное гликозилирование белков почечных мембран
Прямое глюкотоксическое действие
Активация
образования свободных радикалов
Нарушение синтеза гликозаминогликанов клубочка почки
2. Гиперлипидемия – мощный
нефротоксический фактор. Процесс развития нефросклероза в условиях гиперлипидемии аналогичен механизму формирования атеросклероза сосудов
3. Внутриклубочковая гипертензия
4. АГ, развивающаяся при СД 1 типа вторично, при СД 2 типа, предшествующая развитию СД – в обоих случаях мощный фактор прогрессирования почечной патологии
Слайд 65Стадии диабетической нефропатии (по Mogensen C.E.)
1. Гиперфункции почек (Дебют СД)
Гиперфильтрация
Гиперперфузия
Гипертрофия
почек
Нормоальбуминурия
2. Начальные структурные изменения почек (2-5 лет течения СД)
Утолщение базальной
мембраны клубочков
Экспансия мезангия
Гиперфильтрация
Нормоальбуминурия
3. Начинающаяся ДН (стадия микроальбуминурии) – более 5 лет
Единственная обратимая стадия ДН при своевременной терапии!
- Высокая скорость клубочковой фильтрации
- АД –нормальное или немного повышено
- отсутствие белка в ОАМ, но присутствие МАУ
Слайд 66Стадии диабетической нефропатии (по Mogensen C.E.)
4. ДН на стадии протеинурии
с сохранённой азотовыделительной функцией почек (10-15 лет)
Протеинурия = склерозирование 50%
клубочек почек, необратимость этого процесса
- СКФ прогрессивно снижается – на 1 мл/мин в месяц
- В ОАМ – протеинурия
- Быстрый рост АД
5. ДН на стадии ХПН (Уремии) – более 20 лет
Снижение СКФ < 10 мл/мин
Быстрый рост АД
Отёки
Повышение концентрации в крови креатинина, мочевины
Протеинурия
Почечная анемия
Почечная остеодистрофия
Слайд 67Хроническая болезнь почек (ХБП)
Современные критерии ХБП (K/DOQI, 2006)
Повреждение почек в
течение 3 месяцев и более, определяемое как структурные или функциональные
нарушения (по данным лабораторно-инструментальным методам исследования) с наличием или без снижения СКФ или
Снижение СКФ < 60 мл/мин/1.73 м2 в течение 3 месяцев и более с наличием или без признаков повреждения почек.
Любой из этих двух критериев.
Стадии ХБП
1. Повреждение почек с нормальной или повышенной СКФ<90
2. Повреждение почек с лёгким снижением СКФ 60 – 89
3. Умеренное снижение СКФ 30 – 59
4. Выраженное снижение СКФ 15 – 29
5. Почечная недостаточность или диализ - менее 15
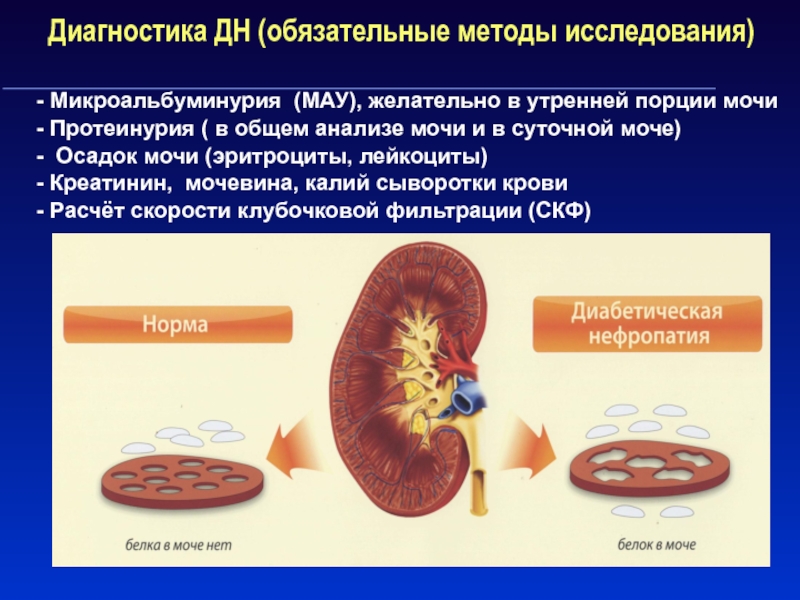
Слайд 68Диагностика ДН (обязательные методы исследования)
- Микроальбуминурия (МАУ), желательно в утренней
порции мочи
- Протеинурия ( в общем анализе мочи и в
суточной моче)
- Осадок мочи (эритроциты, лейкоциты)
- Креатинин, мочевина, калий сыворотки крови
- Расчёт скорости клубочковой фильтрации (СКФ)
1,23 × масса тела ×
(140 - возраст)
CrCl(мл/мин) =
Сrp (мкмоль/л)
для мужчин
1,04 × масса тела × (140 - возраст)
CrCl(мл/мин) =
Сrp (мкмоль/л)
для женщин
Формула Кокрофта и Гоулта
Расчетная СКФ (мл/мин/1,73 м2) =
11,33 × (Scr)-1,154 ×(Возраст)-0,203 ×(0,742 для женщин) × (1,210 для афро-американцев)
Норма для мужчин – 100-150 мл/мин
Норма для женщин – 85-130 мл/мин
Упрощенная формула MDRD
Слайд 70Лечение ДН (стадия микроальбуминурии)
Оптимальная компенсация углеводного обмена (HbА1c
или БРА постоянно, противопоказаны при беременности и лактации;
Комбинированная терапия:
иАПФ или АРА+диуретики, БКК, БАБ
Гликозаминогликаны (Сулодексид) – 2 курса в год
Коррекция дислипидемии (статины)
Коррекция анемии
Диета с умеренным ограничением животного белка (не более 1г белка на 1 кг массы тела)
Избегать применения нефротоксических средств (аминогликозиды, НПВП)
Осторожность при проведении рентгеноконтрастных исследований
Слайд 71Лечение ДН (стадия протеинурии)
Оптимальная компенсация углеводного обмена (HbА1c
до 0,8 г. белка/кг МТ- постоянно
Ингибиторы АПФ или БРА –
постоянно;
Комбинированная терапия: иАПФ или АРА+диуретики, БКК, БАБ
Наиболее эффективны фиксированные комбинации ИАПФ+Индапамид-ретард (Нолипрел) и ИАПФ+БКК-НДГП (Тарка)
Гликозаминогликаны (Сулодексид) – 2 курса в год
Коррекция дислипидемии – статины постоянно
Коррекция анемии (эритропоэтин, препараты железа)
Избегать применения нефротоксических средств (контрасты, антибиотики, НПВП)
При нефротическом синдроме и уровне альбумина сыворотки крови менее 2,3 г/л – в/в капельное введение р-ра альбумина
Слайд 72Лечение ДН в стадии ХПН
Консервативная стадия
Компенсация углеводного обмена (HbА1c
животного белка до 0,7-0,8 г. белка/кг МТ
СД 1 типа: ИАПФ
(при непереносимости –БРА) постоянно; уменьшение дозы при СКФ < 30 мл/мин
СД 2 типа: БРА (при непереносимости –ИАПФ) постоянно; уменьшение дозы при СКФ < 30 мл/мин
Комбинированная терапия: иАПФ или АРА+диуретики, БКК, БАБ
Наиболее эффективны фиксированные комбинации ИАПФ+Индапамид-ретард (Нолипрел) и ИАПФ+БКК-НДГП (Тарка)
Коррекция дислипидемии (статины) – постоянно
Лечение почечной анемии (эритропоэтин) – при уровне Hb<110 г/л (под контролем АД, Hb, Нct, тромбоцитов крови, железа и ферритина сыворотки)
Слайд 73Продолжение
Коррекция гиперкалиемии
Коррекция нарушений фосфорно-калиевого обмена
Избегать применения нефротоксических средств (контрасты, антибиотики,
НПВП)
При нефротическом синдроме и уровне альбумина сыворотки крови менее 2,3
г/л – в/в капельное введение р-ра альбумина
Слайд 74ХПН - терминальная стадия
Гемодиализ
Перитонеальный диализ
Трансплантация почки
Сахароснижающие препараты допустимые к применению
у больных ДН на стадии протеинурии и начальной стадией ХПН
(СКФ > 30 мл/мин):
Гликвидон (Глюренорм)
Гликлазид (Диабетон МВ)
Репаглинид (Новонорм)
Глимепирид (Амарил)
Глюкобай (Акарбоза)
Инсулин
Слайд 75Продолжение
При СКФ < 30 мл/мин только ИНСУЛИН!
Показания к началу заместительной
почечной терапии у больных СД и ХПН
СКФ менее 15 мл/мин
Калий
сыворотки > 6,5 мэкв/л
Тяжёлая гипергидратация с развитием отёка лёгких
Нарастание белково-энергетической недостаточности
Слайд 76Диабетическая нейропатия
Диабетическая нейропатия – комплекс клинических и субклинических синдромов,
каждый из которых характеризуется диффузным или очаговым поражением периферических и/или
автономных нервных волокон в результате сахарного диабета
Эпидемиология
Частота развития нейропатии среди больных СД – 65-80%
Диагностируют в любом возрасте, но чаще клинические проявления после 50 лет
Развивается с одинаковой частотой при СД1типа и СД2типа
Слайд 77Классификация диабетической нейропатии
Стадии нейропатии
1. Субклиническая –выявляется специальными методами
2. Клиническая
3. Стадия
осложнений
Классификация клинической нейропатии
1. Симметричная нейропатия
А. Дистальная сенсорная и сенсомоторная
Б. Диабетическая
нейропатия длинных нервных волокон
В. Хроническая воспалительная демиелинизирующая полирадикулонейропатия
2. Асимметричная нейропатия
- Мононейропатия
Множественная мононейропатия
Радикулопатия
- Поясничная плексопатия или радикулоплексопатия
- Хроническая демиелинизирующая полирадикулонейропатия
Слайд 78Клиника диффузной нейропатии (дистальной симметричной)
Боли – умеренные тупые и тянущие;
в стопах и голенях усиливаются в покое, особенно вечером и
ночью
Онемение, парестезии (ощущения «ползания мурашек», «поверхностного покалывания»), дизестезии (извращение чувствительности), гиперестезии, чувство жжения (чаще в подошве)
Нарушение чувствительности (вибрационной, тактильной, болевой, температурной, мышечно-суставного чувства)
Арефлексия (обычно выпадение ахиллова рефлекса с обеих сторон)
Возможны двигательные нарушения
Слайд 79Автономные нейропатии
1. Нарушение зрачкового рефлекса
- Замедление реакции зрачка на свет
-
Нарушение сумеречного зрения
2. Кардиоваскулярная форма
- тахикардия покоя
- безболевая ИБС
- фиксированный
сердечный ритм
- ортостатическая гипотензия
- удлинение QT и др.
Слайд 803. Гастроинтестинальная форма
- гипо- и атония желудка
- дискинезия пищевода
-атония желчного
пузыря
-энтеропатия (чередование диареи и запоров)
- абдоминальный болевой синдром
4. Урогенитальная форма
-
гипо- и атония мочевого пузыря
- импотенция
-ретроградная эякуляция
5. Нарушение распознавания гипогликемии
6. Нарушение потоотделения
Автономные нейропатии
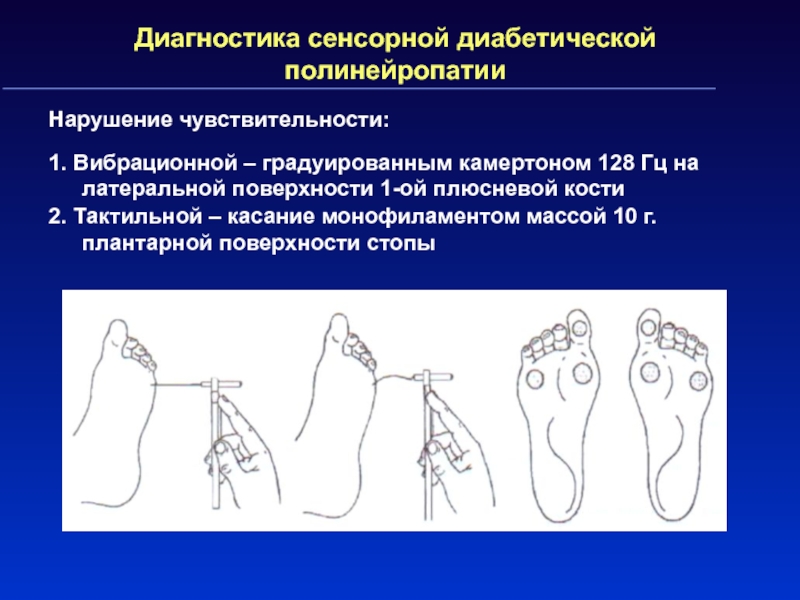
Слайд 81Диагностика сенсорной диабетической полинейропатии
Нарушение чувствительности:
1. Вибрационной – градуированным камертоном 128
Гц на латеральной поверхности 1-ой плюсневой кости
2. Тактильной – касание
монофиламентом массой 10 г. плантарной поверхности стопы
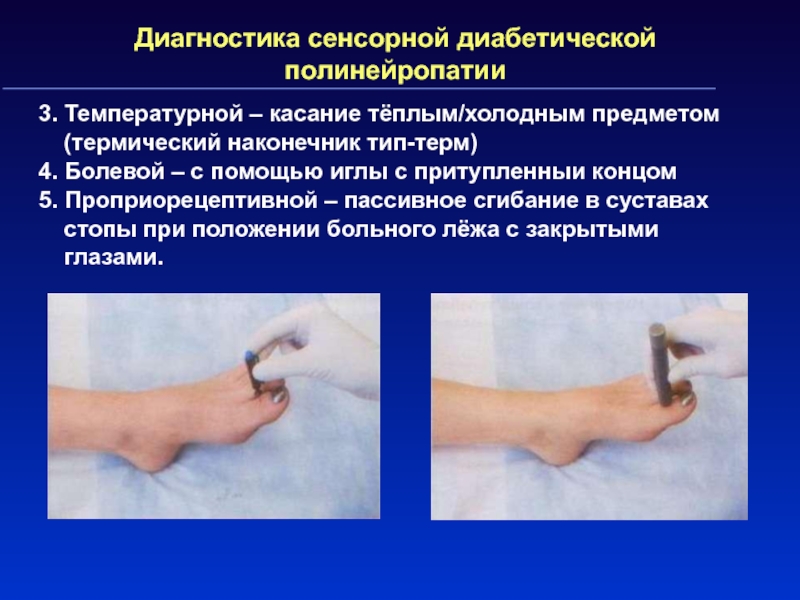
Слайд 82Диагностика сенсорной диабетической полинейропатии
3. Температурной – касание тёплым/холодным предметом (термический
наконечник тип-терм)
4. Болевой – с помощью иглы с притупленныи концом
5.
Проприорецептивной – пассивное сгибание в суставах стопы при положении больного лёжа с закрытыми глазами.
Слайд 83Диагностика моторной диабетической полинейропатии
Клинические проявления:
-мышечная слабость
-мышечная атрофия
Обязательные методы обследования: Определение
сухожильных рефлексов (ахиллова, коленного) с помощью неврологического молоточка
Дополнительные: Электронейромиография
Слайд 84Лечение диабетической нейропатии
Основа успешного лечения – достижение длительной стойкой компенсации
СД
1. Селективные ингибиторы обратного захвата серотонина и норадреналина – Дулоксетин
(60 мг/сут)
2. Трициклические антидепрессанты – Амитриптилин (25-150 мг/сут)
3. Противосудорожные средства (Прегабалин, Габапентин, Карбамазепин)
4. Опиаты – Трамадол (100-400 мг/сут)
5. Препараты местного действия – Капсаицин, Лидокаин
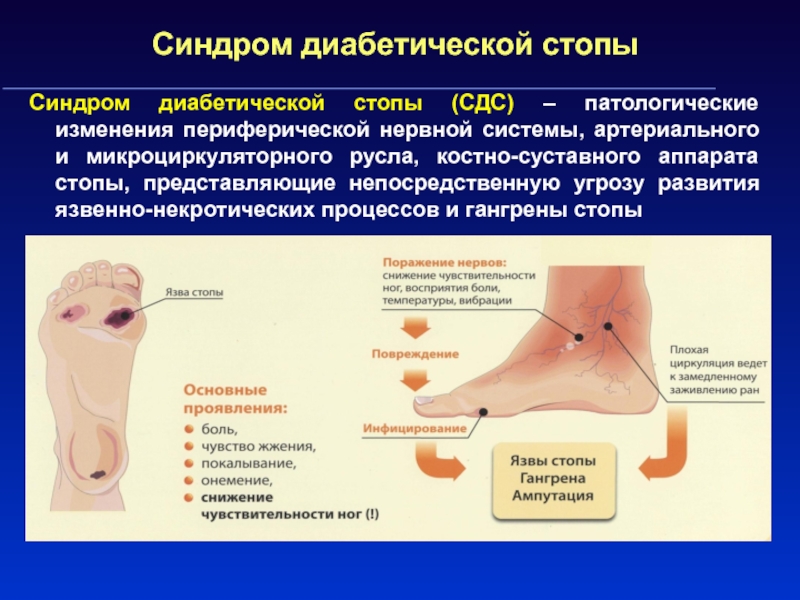
Слайд 85Синдром диабетической стопы
Синдром диабетической стопы (СДС) – патологические изменения периферической
нервной системы, артериального и микроциркуляторного русла, костно-суставного аппарата стопы, представляющие
непосредственную угрозу развития язвенно-некротических процессов и гангрены стопы
Слайд 87Классификация синдрома диабетической стопы
1. Нейропатическая форма (до 60%)
- Трофическая язва
стопы
- диабетическая остеоартропатия (стопа Шарко)
2. Нейро-ишемическая (до 35%)
3. Ишемическая (до
5%)
Слайд 88Классификация раневых дефектов при синдроме диабетической стопы (по Вагнеру)
Степень 0
Раневой дефект отсутствует, есть сухость кожи, клювовидная деформация пальцев, выступание
головок метатарзальных костей, другие костные и суставные аномалии
Степень 1
Поверхностный язвенный дефект без признаков инфицирования
Степень 2
Глубокая язва, обычно инфицированная, без вовлечения кости
Степень 3
Глубокая язва с вовлечением в процесс кости, остеомиелит
Степень 4 – ограниченная гангрена пальца или стопы
Степень 5 – гангрена всей стопы
Слайд 89Классификация нейроостеоартропатии на основании клиники, МСКТ/МРТ картины
Слайд 90Классификация нейроостеоартропатии на основании клиники, МСКТ/МРТ картины (продолжение)
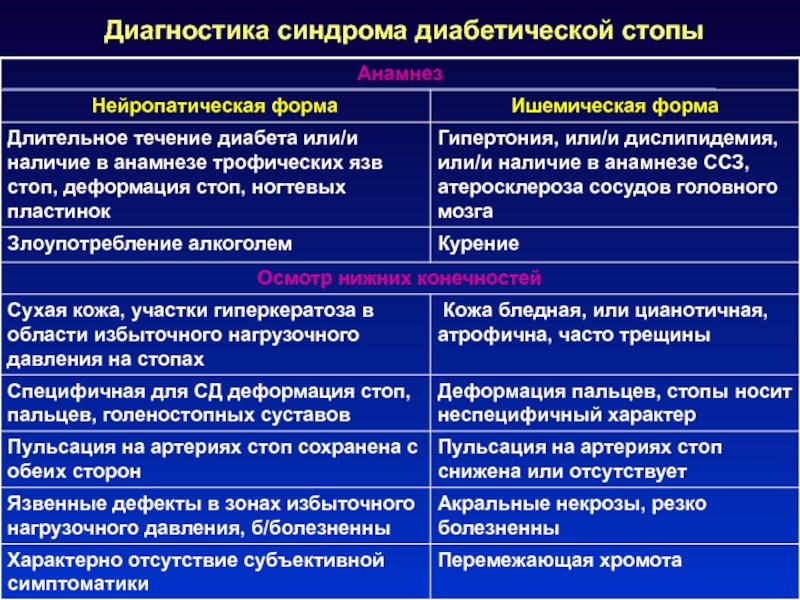
Слайд 91Диагностика синдрома диабетической стопы
Слайд 92Диагностика синдрома диабетической стопы
Обязательные методы исследования
1. Сбор анамнеза
2. Осмотр нижних
конечностей
3. Оценка неврологического статуса
5. Рентгенография стоп и голеностопных суставов в
2-х проекциях
Обязательный метод – измерение лодыжечно-плечевого индекса (ЛПИ < 0,9 – признак поражения)
Дополнительные:
- МРТ стопы. МСКТ стопы и голеностопного сустава
- дуплексное УЗ-сканирование артерий
- рентгеноконтрастная ангиография
- транскутанная оксиметрия
4. Оценка состояния артериального кровотока
6. Бактериологическое исследование раневого экссудата
Слайд 93Профилактика синдрома диабетической стопы
Поддержание стойкой компенсации углеводного обмена
Обучение больных правилам
ухода за ногами
Раннее выявление больных, входящих в группу риска синдрома
диабетической стопы
Ношение ортопедической обуви
Посещение кабинета диабетической стопы