Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
ШКОЛА АНТИМИКРОБНАЯ ТЕРАПИЯ В ХИРУРГИЧЕСКОМ СТАЦИОНАРЕ В СОВРЕМЕННЫХ УСЛОВИЯХ
Содержание
- 1. ШКОЛА АНТИМИКРОБНАЯ ТЕРАПИЯ В ХИРУРГИЧЕСКОМ СТАЦИОНАРЕ В СОВРЕМЕННЫХ УСЛОВИЯХ
- 2. Слайд 2
- 3. www.escmid.org ESCMIDhttp://jac.oxfordjournals.org/Journal of Antimicrobial Chemotherapyhttp://aac.asm.org/Antimicrobial Agents and Chemotherapyhttp://cid.oxfordjournals.org/Clinical Infectious Diseases
- 4. http://www.elsevier.com/journals/subjects/medicinehttp://www.ijidonline.com/homeInternational Journal of Infectious Diseaseshttp://onlinelibrary.wiley.com/New microbes and new infections
- 5. Часть 1 Проблемы резистентности микроорганизмов к АБ
- 6. Микроорганизмы – возбудители инфекций в хирургии Грам
- 7. Особенности формирования антибиотикорезистентности в РФ (1)Избыточное потребление
- 8. Особенности формирования антибиотикорезистентности в РФ (2)Назначение АБ
- 9. Факторы риска наличия проблемных/ резистентных возбудителейГоспитализация в
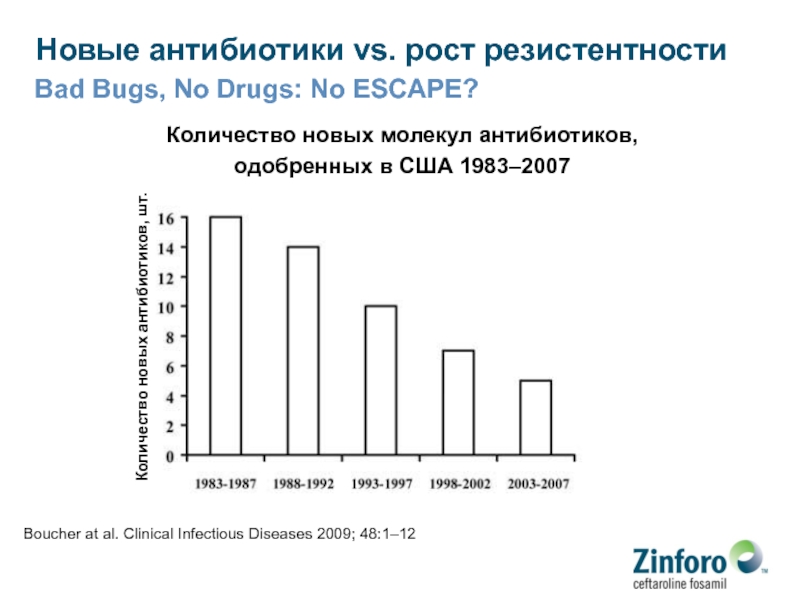
- 10. Новые антибиотики vs. рост резистентностиBad Bugs, No
- 11. Проблема: инфекционный контроль в стационаре
- 12. Слайд 12
- 13. Слайд 13
- 14. Слайд 14
- 15. ТерминологияМПК90Механизмы резистентностиАссоциированная резистентностьПерекрестная R Инокулюм – эффект
- 16. Механизмы устойчивости бактерий к АБФерментативная инактивация антибиотикаБета-лактамазыАминогликозид-модифицирующие
- 17. S. aureus – эволюция резистентностиУстойчивость к бета-лактамам50-е
- 18. Устойчивость грамположительных бактерий к бензилпенициллину Пневмококки (модификация ПСБ)1960-е
- 19. Бензилпенициллин (2008 г.)Стрептококковые инфекции КиМТРожаКлостридиальная инфекцияГазовая гангренаМенингит (N.meningitidis)
- 20. К этим терминам придется привыкатьMRSA Methicillin-Resistant Staphylococcus Aureus Метициллин-резистентный
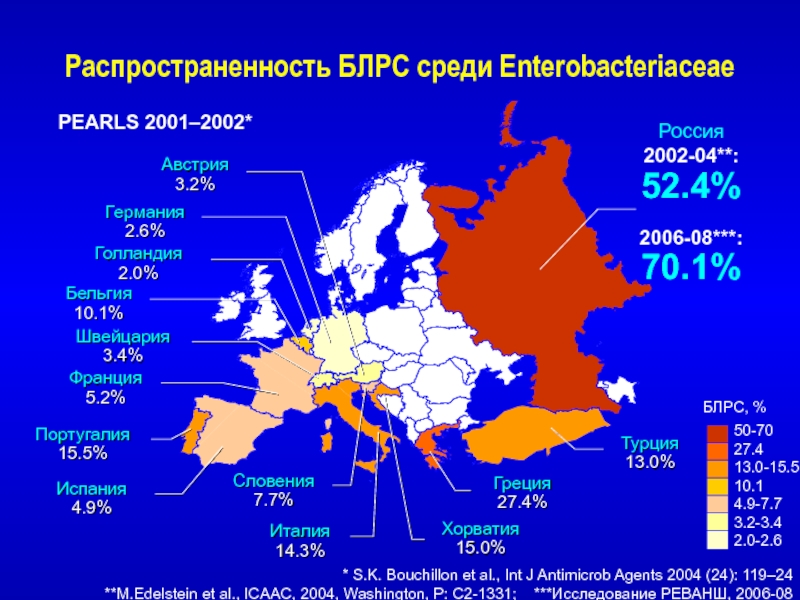
- 21. Распространенность БЛРС среди Enterobacteriaceae * S.K. Bouchillon
- 22. Как часто Вы получаете подобный результат для
- 23. Что надо знать о БЛРС ?Возможны ошибки
- 24. Слайд 24
- 25. Контроль возникновения и распространения устойчивых штаммов в
- 26. Часть 2 Классификация АМП и АБ
- 27. Классификация антимикробных препаратовАнтибактериальные препараты (АБ)Противогрибковые препаратыПротивопротозойные препаратыПротивотуберкулезные препаратыПротивопаразитарные препараты
- 28. Классификация антибиотиков (1)1. Бета-лактамные АБПенициллиныЦефалоспорины (ЦС)Монобактамы Карбапенемы 2. Аминогликозиды3. Макролиды4. Фторхинолоны5. Гликопептиды
- 29. Классификация антибиотиков (2)6. Линкозамиды 7. Тетрациклины8. Оксазолидиноны
- 30. Отличительные особенности антибиотиков как лекарственных средствМишень действия – микроорганизмСнижение активности и эффективности со временем
- 31. Антистафилококковые пенициллиныОксациллин Эталон определения чувствительности стафилококков к
- 32. Пенициллины расширенного спектраАмпициллин и амоксициллинСпектр активности –
- 33. Ингибитор-защищенные бета-лактамыАмоксициллин/клавуланатАмоксициллин/сульбактамВнебольничные инфекцииАбдоминальныеКожи и мягких тканейРеспираторныеТикарциллин/ клавуланат Пиперациллин/ тазобактамЦефоперазон/сульбактамНозокомиальные инфекцииАбдоминальные Пневмония
- 34. АМО/КК
- 35. Антимикробная активность цефалоспориновI поколениецефазолинII поколение
- 36. Цефалоспорины I-II поколенияЦефалоспорины I: цефазолинStaphylococci (MSSA)StreptococciЦефалоспорины II:
- 37. Цефазолин, применениеПериоперационная антибиотикопрофилактикаДокументированные MSSA – инфекции (S.aureus, чувствительный к оксациллину): ИКМТ, сепсис
- 38. Цефокситин (Анаэроцеф)ЦС II с антианаэробной активностьюСтабилен к
- 39. Цефокситин (Анаэроцеф)Показания:Периоперационная АБ-профилактика в акушерстве, гинекологии, хирургии
- 40. Цефалоспорины III поколенияГруппа IIIа Группа IIIb«Базовые»
- 41. Цефалоспорины IV поколения Цефепим Спектр активности сходен с
- 42. Проблема: БЛРС (ESBL) РФ занимает 1-е место
- 43. Цефоперазон/сульбактам (Сульперазон, Сульперацеф) Клиническое значение комбинацииРасширение клинической активности
- 44. Активность ЦС в отношении Ps.aeruginosaЦефпиром > цефепим = цефтазидим > цефоперазон = ЦП/СБ
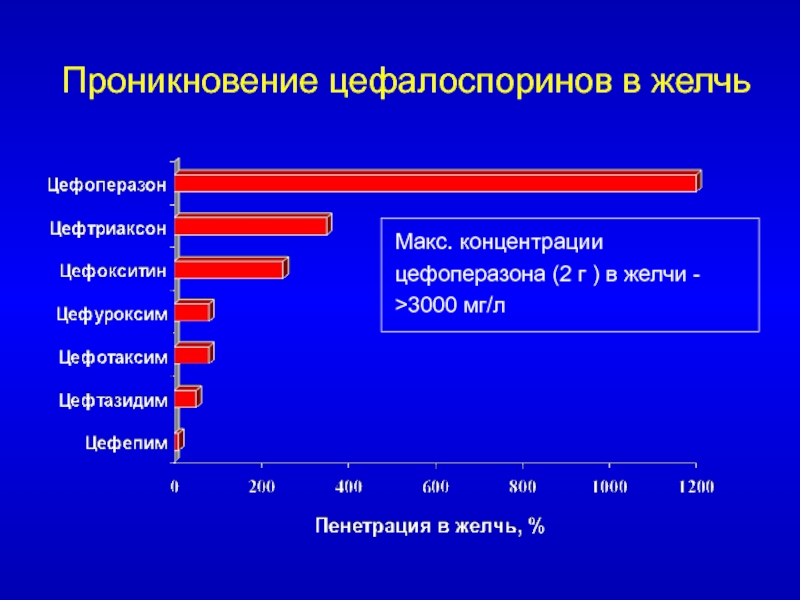
- 45. Проникновение цефалоспоринов в желчьМакс. концентрации цефоперазона (2 г ) в желчи - >3000 мг/л
- 46. Классификация карбапенемовГруппа 1 – антипсевдомонадныеИмипенем (1986)Меропенем (1995)Дорипенем (2008)Группа 2 – без антипсевдомонадной активностиЭртапенем (2002)
- 47. Эртапенем (ИНВАНЗ)Карбапенем без антисинегнойной активностиТяжелые внебольничные/ ранние госпитальные инфекции1г х 1 р/сут в/в, в/м
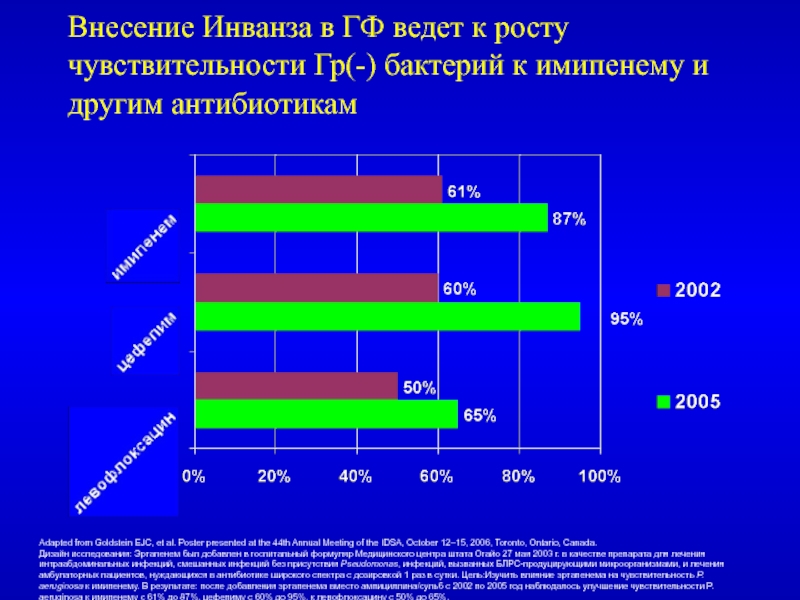
- 48. Внесение Инванза в ГФ ведет к росту
- 49. Карбапенемы: имипенем, меропенем, дорипенем Наиболее
- 50. Устойчивость к карбапенемам Грам(+)S.aureus: перекрестнаяStreptococci: не документирована Грам(-)E.coli, P.mirabilis,
- 51. Имипенем (тиенам)Утрата OprD (пориновый белок -
- 52. Влияние типа мутации на развитие резистентности P.
- 53. Современное значение антисинегнойных карбапенемовЭмпирическая терапияГоспитальный перитонитХолангит, билиарный
- 54. Фармакодинамически эквивалентные режимы дозирования меропенема и имипенемаМеропенем
- 55. Оптимизация фармакодинамических параметров карбапенемовУвеличение дозы при сохранении
- 56. Оптимизация применения меронемапри МПК = 4 мкг/мл
- 57. Обоснование продолжительной инфузии меропенема: стабильность в разных
- 58. Оптимизация применения бета-лактамных антибиотиковВ отношении P.aeruginosa с
- 59. Оптимизация применения меронемаВ отношении P.aeruginosa с МПК
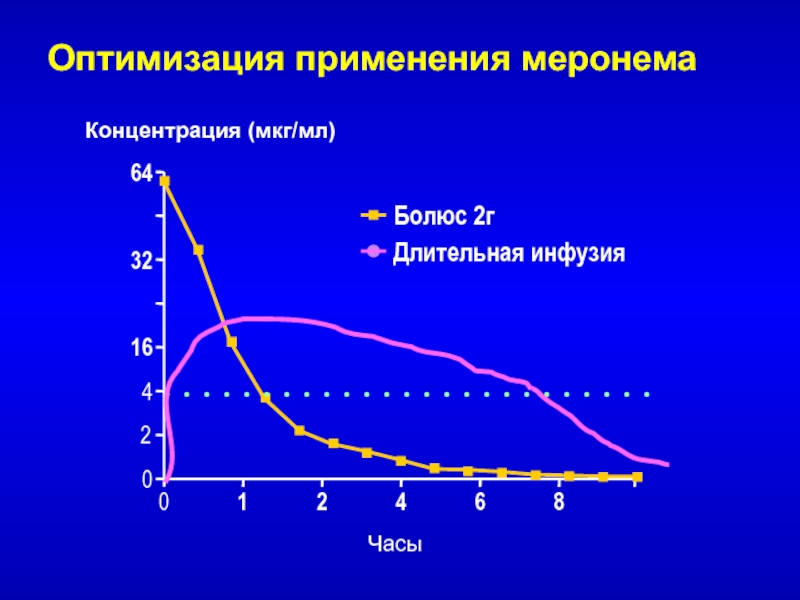
- 60. Болюс 2гДлительная инфузияОптимизация применения меронема064416320481262Концентрация (мкг/мл)Часы
- 61. Объективные причины повышения потребности в карбапенемах (1)По
- 62. Объективные причины повышения потребности в карбапенемах (2)«Выход»
- 63. БЛРС: возможности леченияНаиболее надежны карбапенемыФармакодинамически обоснован режим
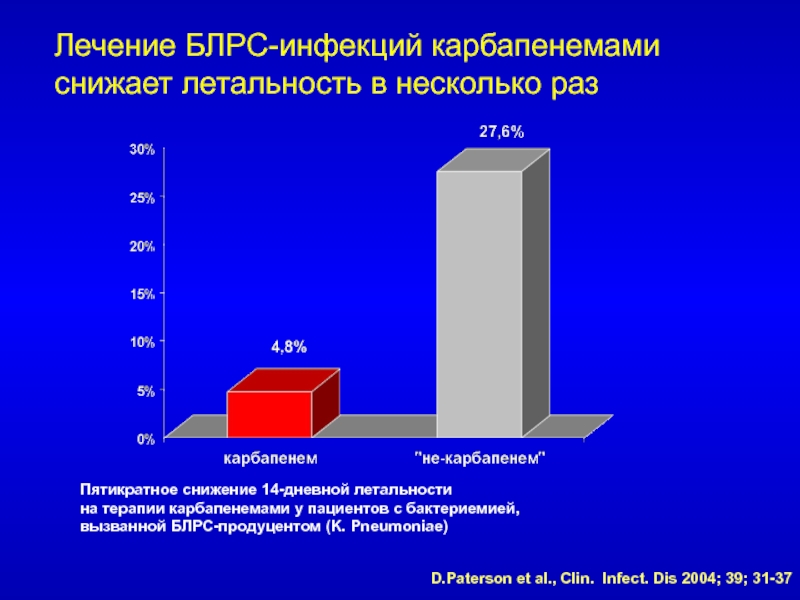
- 64. Лечение БЛРС-инфекций карбапенемами снижает летальность в несколько
- 65. Резюме по антибактериальной активности карбапенемовЭнтеробактерии: E.coli, Klebsiella
- 66. Сравнительные исследования оригинальных и воспроизведенных антибиотиков Фармакодинамическая/терапевтическая эквивалентностьИмипенем:
- 67. Антибиотики генерики – фактор риска летальности в
- 68. Монобактамы /Азтреонам, Азтреабол/ Узкий спектр – грам(-)
- 69. Монобактамы /Азтреабол/, показания Госпитальная пневмонияИнтраабдоминальные инфекцииИнфекции органов
- 70. Аминогликозиды Природная активностьВысокая: грам(-) бактерииУмеренная:
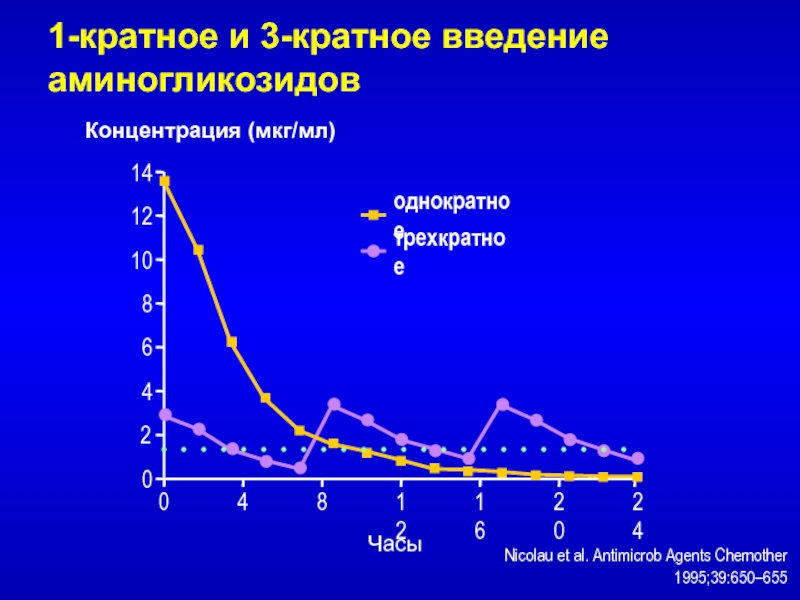
- 71. однократноетрехкратноеNicolau et al. Antimicrob Agents Chemother 1995;39:650–6551-кратное и 3-кратное введение аминогликозидов0814461012012242048162Концентрация (мкг/мл)Часы
- 72. Современное значение аминогликозидов в стационареВысокий уровень устойчивости
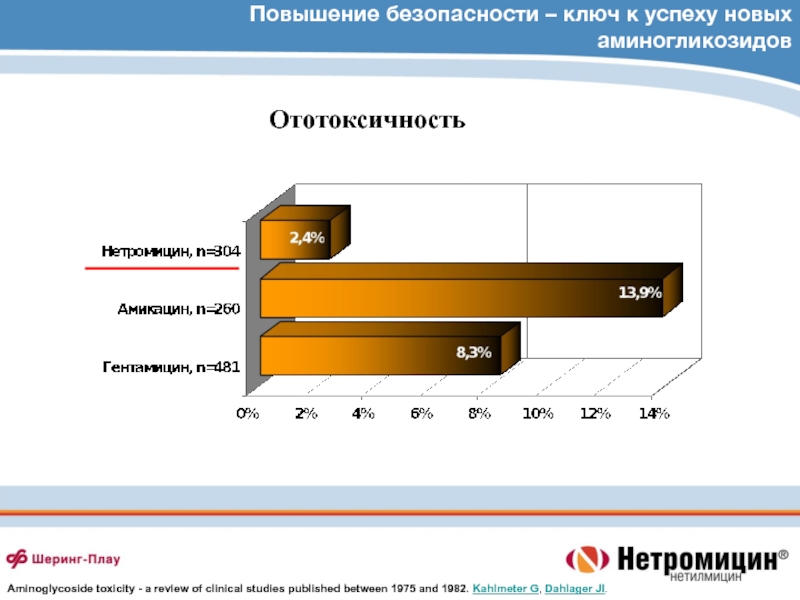
- 73. Повышение безопасности – ключ к успеху новых
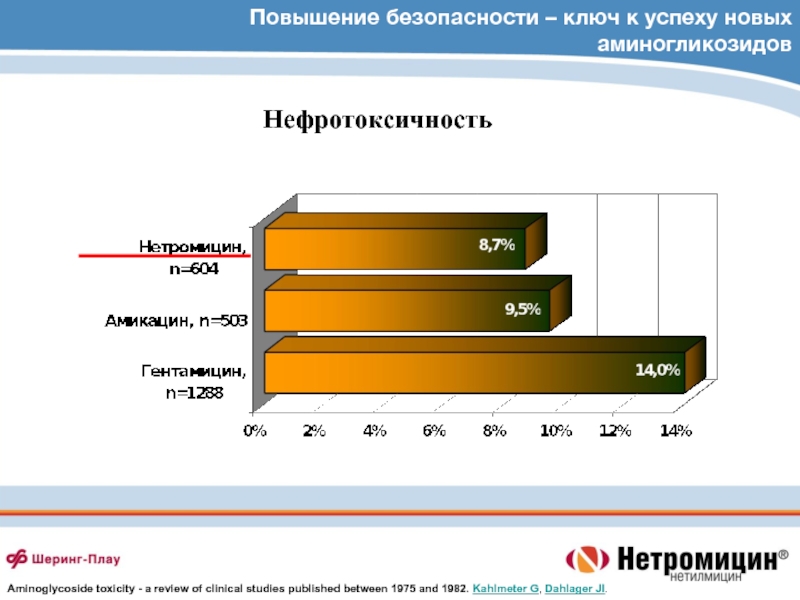
- 74. Повышение безопасности – ключ к успеху новых
- 75. ФторхинолоныРанние: ципрофлоксацин Преим. Грам(-) офлоксацин Ципро
- 76. Место новых фторхинолонов в стационареЛевофлоксацин, моксифлоксациннБолее выраженная
- 77. Левофлоксацин vs моксифлоксацинМоксифлоксацин – выше активность против
- 78. Авелокс (моксифлоксацин) Возможности использования в стационаре
- 79. Гликопептиды Ванкомицин Природная активность – Грамположительные бактерииСтафилококки, включая
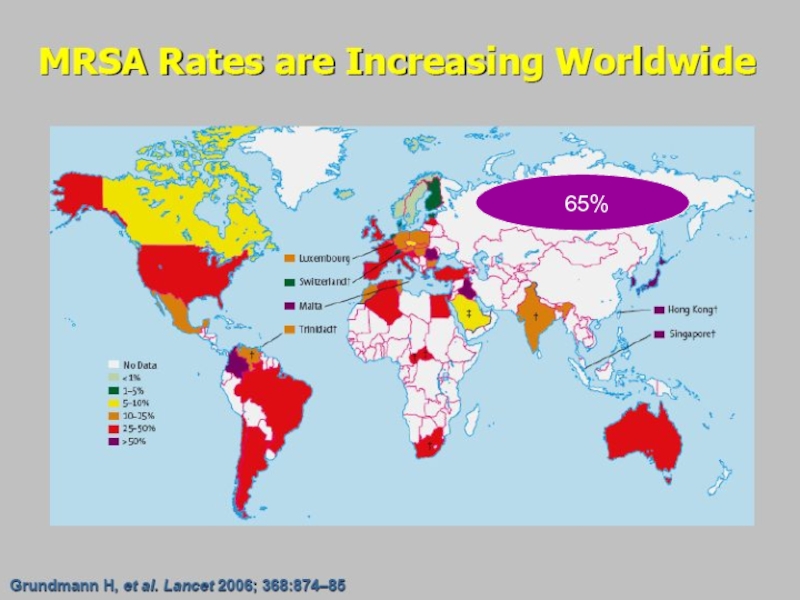
- 80. 65%
- 81. Доля MRSA штаммов в Европе, 2011Antimicrobial resistance
- 82. Проблема MRSA в России Доля MRSA штаммов
- 83. Распространенность MRSA в стационарах РФ Проблема MRSA-инфекций
- 84. Распространенность MRSA в стационарах РФ Проблема MRSA-инфекций
- 85. ВанкомицинПоказания к применениюMRSA инфекцииЭнтерококковые инфекции (Амп, Пен
- 86. Ванкомицин«Проблемные» для ванкомицина локализации инфекций –
- 87. ВанкомицинПри использовании в теч. 14 дней появляются
- 88. Условия безопасного применения ванкомицинаИспользовать хроматографически очищенные препараты
- 89. ОксазолидиноныПервый представитель класса – линезолид (зивокс)Антимикробная активность
- 90. Линезолид (Зивокс)Препарат выбора при НПивл, вызванной MRSA
- 91. Линезолид (Зивокс)Другие клинические ситуации, при которых назначение
- 92. Даптомицин (Кубицин)Новый класс антибиотиков – липопептидНовый механизм
- 93. Антимикробные свойства даптомицина (Кубицина)Быстрое бактерицидное действиеВ
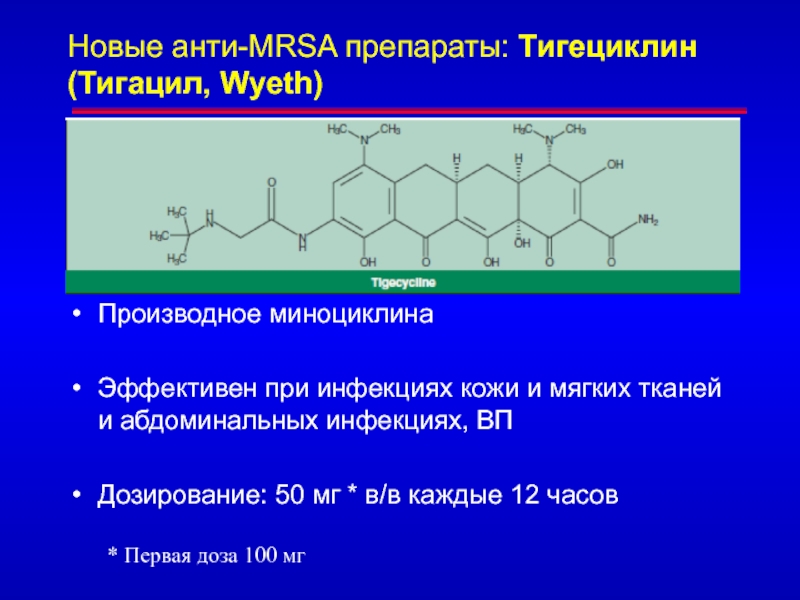
- 94. Новые анти-MRSA препараты: Тигециклин (Тигацил, Wyeth)Производное миноциклинаЭффективен
- 95. Тигециклин: первый анти-MRSA антибиотик с широким спектром:
- 96. Отличительные свойства тицециклинаШирокий спектр: Грам(+), Грам(-), анаэробыВозможность
- 97. ЗинфороTM – цефалоспорин с расширенной Грам+ активностьюЦефтаролин
- 98. Фосфомицин натрия (Урофосфабол)Бактерицидный АБМедленное развитие резистентностиШирокий спектр,
- 99. Фосфомицин натрия (УРОФОСФАБОЛ)Активен против БЛРС-продуцентов, ФХ-резистентных уропатогенов,
- 100. Урофосфабол, показанияИнфекции любой локализации, вкл.СепсисMRSA-инфекции (+ ванкомицин)Инфекционный эндокардитБактериальный менингитНейтропенияПолирезистентные штаммы синегнойной палочки
- 101. Урофосфабол, неантибактериальные свойстваСпособность проникать в биопленкиСтимуляция фагоцитозаИммуномодулирующий эффектПредупреждение ото- и нефротоксичности (АГ, ванкомицин, амфотерицин В)
- 102. МетронидазолСпектр активности – только анаэробыНе применять вместе
- 103. Проблема резистентности анаэробовКарбапенемы 1 – 2%Амоксиклав
- 104. Полимиксин В (Вилимиксин)Эффективен в отношении грам(-) бактерий
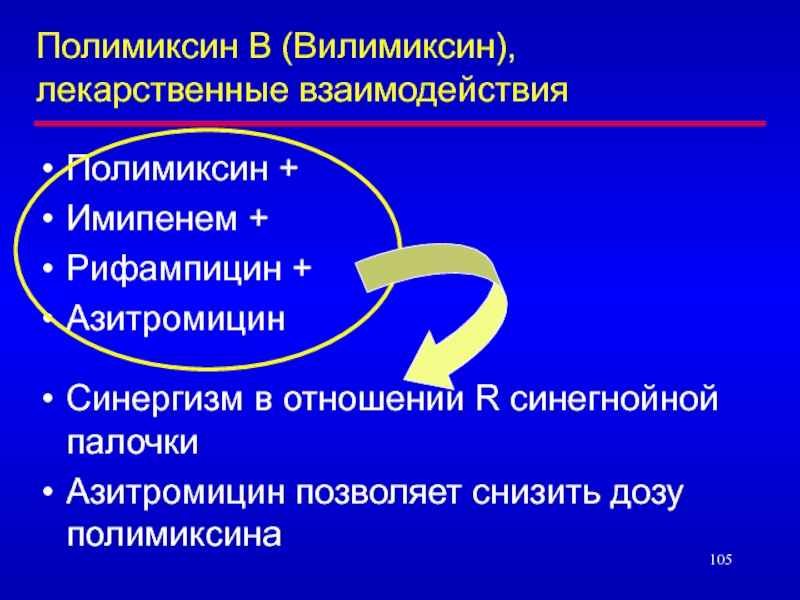
- 105. Полимиксин В (Вилимиксин), лекарственные взаимодействияПолимиксин +Имипенем +Рифампицин
- 106. МакролидыБактериостатикиПри аллергии на β-лактамыПостантибиотический, иммуномодулирующий эффекты (14- и 15-членные макролиды)Разрушение биопленок
- 107. Рекомендуется ограничить использованиеЭритромицин - эффективная доза 2
- 108. Слайд 108
- 109. Слайд 109
- 110. Слайд 110
- 111. Слайд 111
- 112. Слайд 112
- 113. Клацид проникает в биопленки
- 114. Слайд 114
- 115. Слайд 115
- 116. Слайд 116
- 117. Слайд 117
- 118. Часть 3 Интраабдоминальные инфекции
- 119. Интраабдоминальные инфекцииИнфекции печени и желчевыводящих путейИнфекции поджелудочной железыАбсцесс селезенкиАппендицит Перитонит
- 120. Характеристика интраабдоминальных инфекцийПолимикробная этиология: аэробы + анаэробыСложно выделить ведущего возбудителяЭмпирическая терапия является определяющей
- 121. Что определяет выбор режима эмпирической антибактериальной терапии?Условие
- 122. Абсцесс печениВыбор:Амо/кк 1,2 г х 3 р/сутЦефепим,
- 123. Холангит, холецистит, билиарный сепсисВыбор:Тик/кк 3,2г х 3-4
- 124. Абсцесс селезенкиВыбор:Эртапенем 1г х 1 р/сут в/вАмо/кк
- 125. Аппендикулярный инфильтратАмо/кк 1,2 г х 3 р/сутАмо/сб
- 126. Острый панкреатитУ 20% госпитализированный пациентов с острым
- 127. Что можно считать доказаннымПолное энтеральное питание является
- 128. Острый деструктивный панкреатитРанняя эмпирическая антибактериальная терапия улучшает
- 129. Инфекции поджелудочной железыВыбор:Имипенем 0,5г х 4 р/сутМеропенем
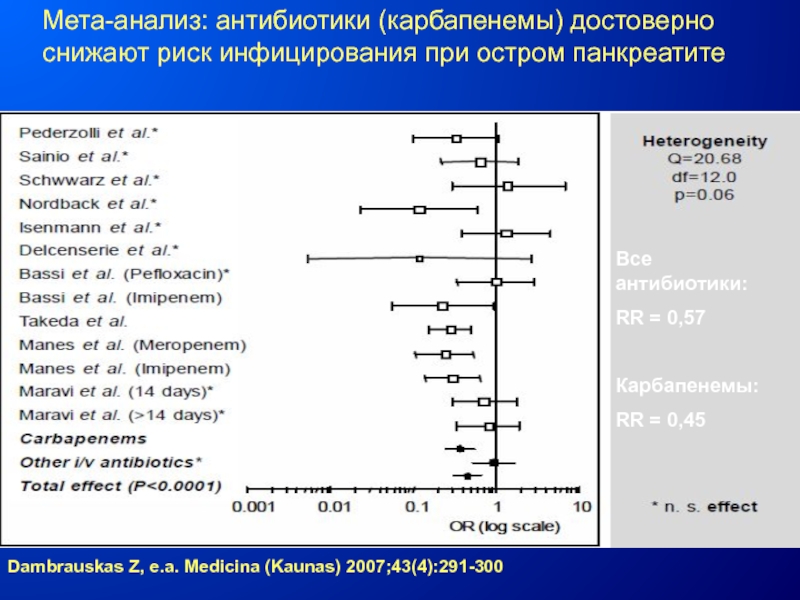
- 130. Мета-анализ: антибиотики (карбапенемы) достоверно снижают риск инфицирования
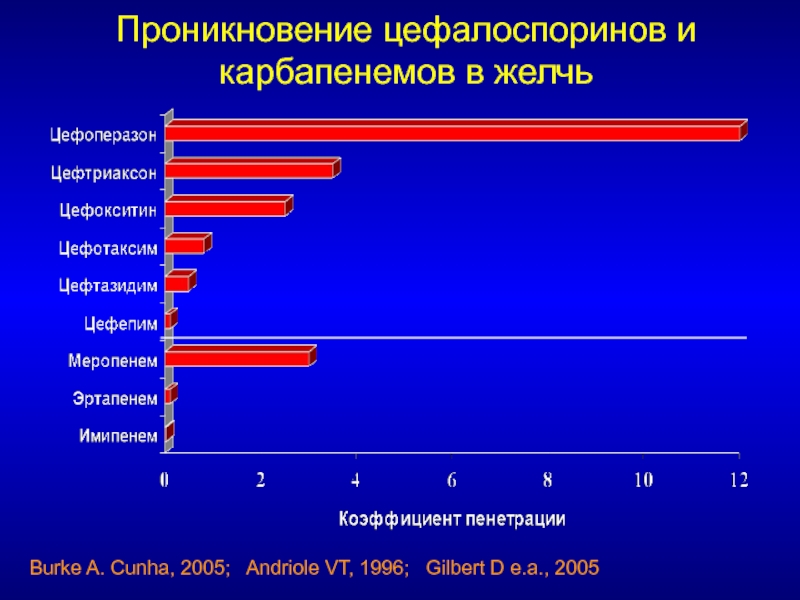
- 131. Проникновение цефалоспоринов и карбапенемов в желчьBurke A.
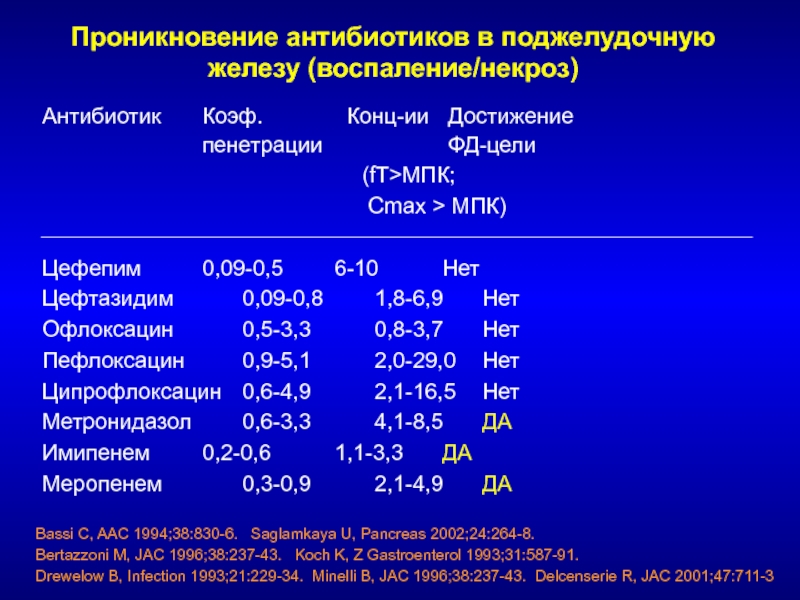
- 132. Проникновение антибиотиков в поджелудочную железу (воспаление/некроз)Антибиотик Коэф.
- 133. При остром панкреатите необходимо профилактическое применение АБ,
- 134. Применение антибиотиков с профилактической целью при панкреонекрозеПрофилактика
- 135. Основной вопрос, определяющий тактику АБТ, - где
- 136. Первичный перитонит, этиологияE. coli, streptococciНа диализе определяющие возбудители – стафилококки Не значимы анаэробы
- 137. Вторичный внебольничный перитонит, этиологияE. coli, streptococci + анаэробы
- 138. Вторичный послеоперационный перитонит, этиологияEnterobacteriaceae (r – R)
- 139. Третичный перитонит, этиологияНизковирулентные микроорганизмы: КНС + грибыEnterobacter spp., Pseudomonas spp.
- 140. Первичный перитонитВыбор:Эртапенем 1г х 1 р/сут в/вПИП/ТАЗ
- 141. Вторичный внебольничный перитонитВыбор:Эртапенем 1г х 1 р/сут
- 142. Вторичный нозокомиальный перитонитВыбор:Имипенем 1г х 4 р/сутМеропенем
- 143. Обязательно ли «перекрытие» энтерококков?
- 144. Исходы внебольничных абдоминальных инфекций не улучшаются при
- 145. Факторы риска энтерококков при абдоминальных инфекцияхФакторы РПослеоперационный перитонит 0.006APACHE
- 146. Антибиотики, клинически эффективные против Enterococcus faecalisБета-лактамы (при
- 147. Часть 4 Инфекции кожи и мягких тканей
- 148. Первичные ИКМТФурункул, карбункул, гидраденитПаронихияИмпетигоАкне (угри)Рожистое воспалениеЦеллюлит
- 149. Вторичные ИКМТБолезнь кошачьей царапиныДиабетическая стопаМаститПиомиозитПролежниИнфицированные раныИнфицированные ожогиПослеоперационные раневые инфекцииУкушенные раныЭритразмаСтолбняк
- 150. Некротизирующие ИКМТГазовая гангрена и инфекционный мионекрозНекротизирующий фасциит и синергидная гангрена
- 151. Фурункул, карбункул, гидраденитВозбудитель: S.aureusМестно: мупироцин (Бактробан)Системно:АМО/КК 1г
- 152. Рожистое воспалениеВозбудители: стрептококки группы А (Str.pyogenes), В
- 153. Целлюлит Возбудители: Str.pyogenes, S,aureusАМО/КК внутрь 1г х
- 154. Болезнь кошачьей царапиныВозбудители: различные виды бартонеллВыздоровление часто
- 155. Диабетическая стопаЭтиология полимикробная:S.aureus, в т.ч. MRSAStr.pyogenesEnterococcus spp.P.aeruginosaEnterobacteriaceaeАнаэробы
- 156. Язва без воспаленияКолонизация флорой с кожиАБ не требуются
- 157. Диабетическая стопа, легкое течение: Язва с поверхностным
- 158. Диабетическая стопа, среднетяжелое течение: Язва с воспалением
- 159. Диабетическая стопа, тяжелое течение: широкое локальное воспаление
- 160. Остеомиелит у больных с диабетической стопойЧаще полирезистентная
- 161. Мастит послеродовыйS.aureus, в т.ч.MRSAЗначительно реже: S.pyogenes, Bacteroides
- 162. Мастит послеродовый, альтернативная АБ-терапия В
- 163. Мастит, не связанный с родамиS. aureus, бактероиды,
- 164. Пролежни Полимикробная этиология: Энтеробактерии + псевдомонады
- 165. Пролежни, альтернативная АБ-терапияАМО/КК в/в 1,2 г х
- 166. Раны инфицированные, нетяжелое течениеПолимикробная этиология: S.aureus, в
- 167. Раны инфицированные с лихорадкой, сепсисомПИП/ТАЗ в/в 4,5
- 168. Инфицированные ожогиПолимикробная этиология: S.aureus, в т.ч. MRSA,
- 169. Послеоперационные раны без сепсиса (кроме операций на
- 170. Послеоперационные раны с сепсисомИмипенем в/в 2 –
- 171. Раны после операций на ЖКТ и гинекологическихEnterococcus
- 172. Укусы человека и животныхПолимикробная этиология: грам (+),
- 173. Укусы змейПсевдомонады, энтеробактерии, клостридииЦефепим 1г х 2 р/с в/вАзтреонам 1г х 3 р/с в/в
- 174. Газовая гангрена и инфекционный мионекрозКлостридии (чаще C.
- 175. Фасциит некротизирующийS.aureus, в т.ч. MRSA, S.pyogenes, Clostridium
- 176. Гангренозный крепитирующий целлюлитS.pyogenes, анаэробыАМО/КК в/в 1,2 г
- 177. Синергидный некротизирующий целлюлитEnterobacteriaceae + анаэробыАМО/КК в/в 1,2
- 178. Сепсис у взрослых
- 179. Dellinger et al. Surviving Sepsis Campaign: International
- 180. Dellinger et al. Surviving Sepsis Campaign: International
- 181. Dellinger et al. Surviving Sepsis Campaign: International
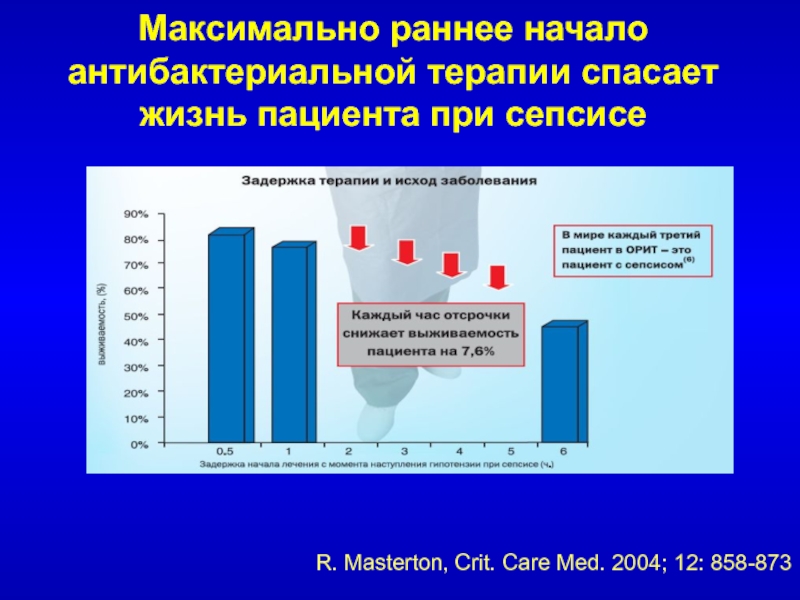
- 182. Максимально раннее начало антибактериальной терапии спасает жизнь
- 183. Неизвестный источник, внебольничный характер инфекцииГрам (+) кокки,
- 184. Брюшная полостьЛечение как при перитонитеПредпочтительно антисинегнойный карбапенем (меропенем, дорипенем или имипенем) + ванкомицин
- 185. В/в катетерS.epidermidis, S.aureusРеже – Candida spp.Ожоги, нейтропения, иммунодефицит вторичный – грам (-) энтеробактерии, вк.синегнойную палочку
- 186. ЛегкиеАнтисинегнойный карбапенем или ПИП/ТАЗпри подозрении на стафилококки
- 187. Слайд 187
- 188. Слайд 188
- 189. Скачать презентанцию
Слайды и текст этой презентации
Слайд 1ШКОЛА
«АНТИМИКРОБНАЯ ТЕРАПИЯ В ХИРУРГИЧЕСКОМ СТАЦИОНАРЕ В СОВРЕМЕННЫХ УСЛОВИЯХ»
Шаповалова Ю.С.,
Слайд 3www.escmid.org ESCMID
http://jac.oxfordjournals.org/
Journal of Antimicrobial Chemotherapy
http://aac.asm.org/
Antimicrobial Agents and Chemotherapy
http://cid.oxfordjournals.org/
Clinical Infectious Diseases
Слайд 4http://www.elsevier.com/journals/subjects/medicine
http://www.ijidonline.com/home
International Journal of Infectious Diseases
http://onlinelibrary.wiley.com/
New microbes and new infections
Слайд 6Микроорганизмы – возбудители инфекций в хирургии
Грам (+) аэробы
Staphylococcus
Streptococcus
Enterococcus
Анаэробы
Bacteroides
Clostridium
Грам (–) аэробы
Enterobacteriaceae
Escherichia Enterobacter
Klebsiella Citrobacter
Proteus Morganella Serracia
Неферментирующие грам (-)
энтеробактерииPseudomonas
Acinetobacter
Burkholderia
Stenotrophomonas
Слайд 7Особенности формирования антибиотикорезистентности в РФ (1)
Избыточное потребление АМП в ОРИТ
–
США – 0,8 доз на 1 чел. в сутки
– РФ
– 1,5 - 2,5 дозы на 1 чел. в сутки Слайд 8Особенности формирования антибиотикорезистентности в РФ (2)
Назначение АБ без учета спектра
природной активности (АГ при внебольничной пневмонии)
Назначение АБ без учета данных
о приобретенной резистентностиНедостаточные дозы
Недостаточный курс (клиническое/ бактериологическое выздоровление)
Режим дозирования (цефотаксим 2 р/сут)
Слайд 9Факторы риска наличия проблемных/ резистентных возбудителей
Госпитализация в предшествующие 90 дней
Перевод
из другого стационара
АБТ в предшествующие 90 дней
Релапаротомии
Иммуносупрессия
Слайд 10Новые антибиотики vs. рост резистентности
Bad Bugs, No Drugs: No ESCAPE?
Количество
новых молекул антибиотиков,
одобренных в США 1983–2007
Boucher at al. Clinical
Infectious Diseases 2009; 48:1–12Количество новых антибиотиков, шт.
Слайд 15Терминология
МПК90
Механизмы резистентности
Ассоциированная резистентность
Перекрестная R
Инокулюм – эффект
Слайд 16Механизмы устойчивости бактерий к АБ
Ферментативная инактивация антибиотика
Бета-лактамазы
Аминогликозид-модифицирующие ферменты
Модификация мишени действия
Пенициллинсвязывающие
белки (ПСБ)
Устойчивость стафилококков к оксациллину
Устойчивость пневмококков к пенициллину
Нарушение проницаемости внешних
структур микробной клетки Активное выведение антибиотика из микробной клетки (эффлюкс)
Слайд 17S. aureus – эволюция резистентности
Устойчивость к бета-лактамам
50-е - продукция плазмидных
бета-лактамаз класса А
60-е – MRSA (ORSA – oxacillin resistant S.
aureus) модифицированный пенициллинсвязывающий белок ПСБ2а1941 – нет
1945 – первый штамм, продуцирующий БЛ
1955 – 50% штаммов устойчивы
2000 – 95% штаммов устойчивы
Слайд 18Устойчивость грамположительных бактерий к бензилпенициллину
Пневмококки (модификация ПСБ)
1960-е годы – первый
штамм
1990 – около 1%
2003 – 20-60%
Пиогенный стрептококк
Устойчивость не документирована
Слайд 19Бензилпенициллин (2008 г.)
Стрептококковые инфекции КиМТ
Рожа
Клостридиальная инфекция
Газовая гангрена
Менингит (N.meningitidis)
Слайд 20К этим терминам придется привыкать
MRSA Methicillin-Resistant Staphylococcus Aureus
Метициллин-резистентный стафилококк
VRE Vancomycin-Resistant Enterococcus
Ванкомицин-резистентный энтерококк
ESBL
(БЛРС) Extended-Spectrum Beta-Lactamases
Бета-лактамазы расширенного спектра
AmpC Хромосомные бета-лактамазы класса С
MBL Metallo-Beta-Lactamases
Металло-бета-лактамазы
Pan-Resistant Панрезистентность
Слайд 21Распространенность БЛРС среди Enterobacteriaceae
* S.K. Bouchillon et al., Int
J Antimicrob Agents 2004 (24): 119–24
**M.Edelstein et al., ICAAC, 2004,
Washington, P: C2-1331; ***Исследование РЕВАНШ, 2006-08 Россия
2002-04**:
52.4%
2006-08***:
70.1%
Слайд 22Как часто Вы получаете подобный результат для E. coli или
K. pneumoniae из микробиологической лаборатории?
Цефотаксим: Р
Цефтазидим: Ч
Цефепим: Ч
Может ли Ваша микробиологическая лаборатория
выявлять ESBL?ЛОЖНАЯ ЧУВСТВИТЕЛЬНОСТЬ ESBL+ ШТАММОВ К ЦС III-IV IN VITRO
ESBL+ штаммы
(n=720, РЕВАНШ 2006-07)
Критерии CLSI-2007 (Ч 8 мг/л)
Слайд 23Что надо знать о БЛРС ?
Возможны ошибки в детекции БЛРС
(в т.ч. автомати-ческими анализаторами) в присутствии AmpC
Правило 1: При устойчивости
энтеробактерий хотя бы к одному из цефалоспоринов III-IV поколения, считать вероятной продукцию БЛРС и трактовать как устойчивость ко всем цефалоспоринамЧасто выявляется устойчивость к другим классам АБП
Правило 2: Считать вероятными продуцентами БЛРС, наряду с нозокомиальными штаммами E.coli, Klebsiella spp., P.mirabilis, другие энтеробактерии – Enterobacter spp., P.vulgaris, Serratia spp
Слайд 25Контроль возникновения и распространения устойчивых штаммов в стационаре
Ограничение использования антибиотиков
без обоснованных показаний
Профилактическое назначение антибиотиков оправдано только в качестве предоперационной
профилактики (1-2 дозы)Не доказана эффективность антибиотикопрофилактики:
У пациентов в ОРИТ, на ИВЛ
После хирургических вмешательств
При бессимптомной бактериурии
Антифунгальная профилактика при применении антибиотиков широкого спектра
Слайд 27Классификация антимикробных препаратов
Антибактериальные препараты (АБ)
Противогрибковые препараты
Противопротозойные препараты
Противотуберкулезные препараты
Противопаразитарные препараты
Слайд 28Классификация антибиотиков (1)
1. Бета-лактамные АБ
Пенициллины
Цефалоспорины (ЦС)
Монобактамы
Карбапенемы
2. Аминогликозиды
3. Макролиды
4.
Фторхинолоны
5. Гликопептиды
Слайд 29Классификация антибиотиков (2)
6. Линкозамиды
7. Тетрациклины
8. Оксазолидиноны (линезолид)
9. Липопептиды (даптомицин)
10.
Глицилциклины (тигециклин)
11. Сульфаниламиды (ко-тримоксазол)
12. Прочие (фосфомицин)
Слайд 30Отличительные особенности антибиотиков как лекарственных средств
Мишень действия – микроорганизм
Снижение активности
и эффективности со временем
Слайд 31Антистафилококковые пенициллины
Оксациллин
Эталон определения чувствительности стафилококков к бета-лактамам
Эффективен только
против MSSA
MSSE – умеренная активность
Показание – подтвержденные MSSA-инфекции
Дозировка – 8
– 12 г/сут в 4-6 введенийВсасывание в жкт 20 - 30%, пища биодоступность
Слайд 32Пенициллины расширенного спектра
Ампициллин и амоксициллин
Спектр активности – E.coli, P.mirabilis, H.influenzae
Enterococcus faecalis, листерии
Показания -бак.менингит, бак.эндокардит, инфекции ЖВП, ? интраабоминальные послеоперационные
Дозировка:
в/в, в/м 8 – 12 г/сут в 4 введенияВсасывание ампициллина в жкт 30 - 40%, пища биодоступность ампициллина в 2 раза
Слайд 33Ингибитор-защищенные бета-лактамы
Амоксициллин/клавуланат
Амоксициллин/сульбактам
Внебольничные инфекции
Абдоминальные
Кожи и мягких тканей
Респираторные
Тикарциллин/ клавуланат
Пиперациллин/ тазобактам
Цефоперазон/сульбактам
Нозокомиальные инфекции
Абдоминальные
Пневмония
Слайд 34АМО/КК
АМО/СБ
Сильный ингибитор и сильный индуктор БЛРС
Только
в/в и per os1,2 г х 3 – 4 р/сут
Слабый ингибитор и слабый индуктор БЛРС
В/в, в/м и per os
1,5 г х 3 р/сут
Acinetobacter spp.++
Слайд 35Антимикробная активность цефалоспоринов
I поколение
цефазолин
II поколение ограниченный
цефуроксим,
цефокситин
спектр
преим. Грам(+)
III поколение
цефотаксим, цефтриаксон,
цефтазидим, цефоперазонширокий спектр Грам(-) и Грам(+)
IV поколение
Цефепим, Цефпиром
V поколение - цефтаролин
Слайд 36Цефалоспорины I-II поколения
Цефалоспорины I: цефазолин
Staphylococci (MSSA)
Streptococci
Цефалоспорины II: цефуроксим
Haemophilus influenzae
Staphylococci: ЦС
I = ЦС II
Streptococci: ЦС I ≤ ЦС II
(< Ампициллин)E.coli, Proteus: ЦС I < ЦС II (< ЦС III-IV)
Слайд 37Цефазолин, применение
Периоперационная антибиотикопрофилактика
Документированные MSSA – инфекции (S.aureus, чувствительный к оксациллину):
ИКМТ, сепсис
Слайд 38Цефокситин (Анаэроцеф)
ЦС II с антианаэробной активностью
Стабилен к бета-лактамазам класса А
и D (ТЕМ-1, ТЕМ-2, SHV-1)
Активен в гное
Дети с 0 дней
Слайд 39Цефокситин (Анаэроцеф)
Показания:
Периоперационная АБ-профилактика в акушерстве, гинекологии, хирургии органов брюшной и
грудной полостей
Внебольничные интраабдоминальные и гинекологические инфекции
Монотерапия внебольничных инфекций НДП, плевры,
МВП, ИКМП (диабетическая стопа, ишемия)Слайд 40Цефалоспорины III поколения
Группа IIIа Группа IIIb
«Базовые»
«Антисинегнойные»
Цефотаксим Цефтазидим
Цефтриаксон Цефоперазон
Enterobacteriaceae
+ Streptococci
(= Амп) + P.aeruginosa+/- S.aureus (< Окс, ЦСI-II) +/- Acinetobacter
Цефалоспорины III гидролизуются бета-лактамазами Грам(-) бактерий:
Класса А – БЛРС
Класса С – АмрС
Слайд 41Цефалоспорины IV поколения
Цефепим
Спектр активности сходен с цефалоспоринами III
= цефотаксим,
цефтриаксон против стрептококков
= цефтазидим против P.aeruginosa
В меньшей степени вызывает селекцию
БЛРСЦефпиром
эффективен при сниженной чувствительности к цефепиму
Слайд 42Проблема: БЛРС (ESBL)
РФ занимает 1-е место в мире по
продукции БЛРС
2008 год: устойчивость м/о – продуцентов БЛРС
– к цефепиму 60%– к цефтазидиму 70%
Слайд 43Цефоперазон/сульбактам (Сульперазон, Сульперацеф)
Клиническое значение комбинации
Расширение клинической активности цефоперазона на штаммы
Грам(-) бактерий, продуцирующих БЛРС и устойчивых к незащищенным цефалоспоринам III-IV
Возможность применения при госпитальных инфекциях, вызванных не только P.aeruginosa
Появление клинической активности против анаэробов – возможность применения в режиме монотерапии при смешанных инфекциях (интраабдоминальные, раневые инфекции)
в современных условиях
часто – неуспех при госпитальных инфекциях
Слайд 44Активность ЦС в отношении Ps.aeruginosa
Цефпиром > цефепим = цефтазидим >
цефоперазон = ЦП/СБ
Слайд 45Проникновение цефалоспоринов в желчь
Макс. концентрации цефоперазона (2 г ) в
желчи - >3000 мг/л
Слайд 46Классификация карбапенемов
Группа 1 – антипсевдомонадные
Имипенем (1986)
Меропенем (1995)
Дорипенем (2008)
Группа 2 –
без антипсевдомонадной активности
Эртапенем (2002)
Слайд 47Эртапенем (ИНВАНЗ)
Карбапенем без антисинегнойной активности
Тяжелые внебольничные/ ранние госпитальные инфекции
1г х
1 р/сут в/в, в/м
Слайд 48Внесение Инванза в ГФ ведет к росту чувствительности Гр(-) бактерий
к имипенему и другим антибиотикам
Adapted from Goldstein EJC, et
al. Poster presented at the 44th Annual Meeting of the IDSA, October 12–15, 2006, Toronto, Ontario, Canada.Дизайн исследования: Эртапенем был добавлен в госпитальный формуляр Медицинского центра штата Огайо 27 мая 2003 г. в качестве препарата для лечения интраабдоминальных инфекций, смешанных инфекций без присутствия Pseudomonas, инфекций, вызванных БЛРС-продуцирующими микроорганизмами, и лечения амбулаторных пациентов, нуждающихся в антибиотике широкого спектра с дозировкой 1 раз в сутки. Цель:Изучить влияние эртапенема на чувствительность P. aeruginosa к имипенему. В результате: после добавления эртапенема вместо ампициллина/сульб с 2002 по 2005 год наблюдалось улучшение чувствительности P. aeruginosa к имипенему с 61% до 87%, цефепиму с 60% до 95%, к левофлоксацину с 50% до 65%.
Слайд 49
Карбапенемы:
имипенем, меропенем, дорипенем
Наиболее широкий спектр антимикробной активности
Практически 100% чувствительность
Enterobacteriaceae
Чувствительность P.aeruginosa и Acinetobacter варьирует
Увеличение использования приводит к:
Элиминации резистентных штаммов
Enterobacteriaceae (прежде всего, продуцентов БЛРС и АмрС бета-лактамаз)Возможна селекция полирезистентных штаммов P.aeruginosa
Сильные индукторы бета-лактамаз
В РФ зарегистрированы штаммы Klebsiella и P.aeruginosa, продуцирующие металло-энзимы класса В и группы 2f (VIM) – устойчивость к карбапенемам
Слайд 50Устойчивость к карбапенемам
Грам(+)
S.aureus: перекрестная
Streptococci: не документирована
Грам(-)
E.coli, P.mirabilis, анаэробы – нет
Acinetobacter
- перекрестная
P.aeruginosa: разные механизмы – разный уровень
В среднем к МЕРО
и ДОРИ на 5-10% ниже [Turner P., 2006]У дорипенема наиболее высокая природная активность
Слайд 51
Имипенем (тиенам)
Утрата OprD (пориновый белок - проникновение)
Частота мутаций 10-7
МПК увеличивается
с 1-2 до 8-32 мкг/мл и выше
Клиническая неэффективность
Меропенем (меронем), Дорипенем
(дорипрекс)Активация систем активного выведения (эффлюкс)
МПК увеличивается с 0,12-0,5 до 2-4 мкг/мл
Клиническая эффективность сохраняется
Потеря OprD + активное выведение (эффлюкс)
Вероятность одновременной мутации 10-14
[Livermore DM. JAC 2001; 47:247]
Развитие резистентности P.aeruginosa к карбапенемам
Слайд 52Влияние типа мутации на развитие резистентности P. aeruginosa
- Для развития
устойчивости к Меронему необходимо сочетание двух механизмов мутации
(более
редкое и сложнодостижимое событие)-Для развития устойчивости к имипинему достаточно только одного механизма (наиболее часто индуцируемое событие)
Яковлев С.В. «Фарматека» № 8/9 (2007)
P. Turner, Diagnostic Microbilolgy and Inf. Dis 2004; 39;31-37
Вывод: Меронем обладает наибольшим потенциалом
в преодолении резистентности проблемных патогенов
Слайд 53Современное значение антисинегнойных карбапенемов
Эмпирическая терапия
Госпитальный перитонит
Холангит, билиарный сепсис
Инфекции pancreas
Пациенты с
высоким риском смерти
Этиотропная терапия
Инфекции, вызванные БЛРС-продуцентами
– Acinetobacter spp., P.aeruginosa
Слайд 54Фармакодинамически эквивалентные режимы дозирования меропенема и имипенема
Меропенем 1,5 г/сут =
имипенем 2 г/сут
Меропенем 3 г/сут = имипенем 4 г/сут
Слайд 55Оптимизация фармакодинамических параметров карбапенемов
Увеличение дозы при сохранении интервалов введения
Сокращение интервалов
между введениями (более частое введение) при сохранении суточной дозы
Применение продолжительной
внутривенной инфузииСлайд 56Оптимизация применения меронема
при МПК = 4 мкг/мл :
30-минутная инфузия:
500
мг - %T>МПК ~ 30%
2000 мг - %T>МПК ~ 58%
3-часовая
инфузия:500 мг - %T>МПК ~ 43%
2000 мг - %T>МПК ~ 73%
при МПК = 16 мкг/мл:
30-минутная инфузия 2000 мг %T>МПК ~ 32%
3-часовая инфузия 2000 мг %T>МПК ~ 48%
Вывод: При 3 часовой инфузии 2000 мг препарата бактерицидный эффект достигается в отношении возбудителей, которые рассматриваются как резистентные к меропенему!!!
Слайд 57Обоснование продолжительной инфузии меропенема: стабильность в разных растворителях
Физиологический (0,9%) раствор
при комнатной температуре – 4-10 часов
Раствор Рингер-лактат - 4-8 часов
Раствор
глюкозы 5% - 1-3 часа Термостатирующая система (+4оС) – 24 часа
Слайд 58Оптимизация применения бета-лактамных антибиотиков
В отношении P.aeruginosa с МПК 0.25-64 мкг/мл
высокая доза в сочетании с продолжительной инфузией меропенема приводит к
возрастанию вероятности подавления флоры (данных о достоверности нет).Dandekar PK, Maglio D, Sutherland CA, et al. Pharmacokinetics of meropenem 0.5 and 2 g every 8 hours as a 3-hour infusion. Pharmacotherapy. 2003;23:988-991.
Слайд 59Оптимизация применения меронема
В отношении P.aeruginosa с МПК 64 мкг/мл высокая
доза (2 грамма) болюсом в сочетании с продолжительной инфузией меропенема
6г/сут приводит к возрастанию вероятности подавления флоры (данных о достоверности нет).Dandekar PK, Maglio D, Sutherland CA, et al. Pharmacokinetics of meropenem 0.5 and 2 g every 8 hours as a 3-hour infusion. Pharmacotherapy. 2003;23:988-991.
Слайд 60Болюс 2г
Длительная инфузия
Оптимизация применения меронема
0
64
4
16
32
0
4
8
1
2
6
2
Концентрация (мкг/мл)
Часы
Слайд 61Объективные причины повышения потребности в карбапенемах (1)
По распространенности БЛРС в
ОРИТ РФ на 1-м месте
Увеличение доли СТХ-М БЛРС и снижение
чувствительности БЛРС-продуцентов к альтернативным АББЛРС R к ЦС + к АГ и ФХ
СТХ-М БЛРС R ко всем альтернативным группам АБ
Слайд 62Объективные причины повышения потребности в карбапенемах (2)
«Выход» БЛРС за пределы
ОРИТ
значения ацинетобактерий в этиологии госпитальных инфекций (3 – 4
место)Карбапенемы – средства
стартовой эмпирической терапии
госпитальных инфекций
Слайд 63БЛРС: возможности лечения
Наиболее надежны карбапенемы
Фармакодинамически обоснован режим дозирования 1.5 г
в сутки
меропенем = дорипенем > имипенем > эртапенем
Альтернатива: ингибиторзащищенные бета-лактамы
Цефоперазон/сульбактам
> пиперациллин/тазобактамАдекватный режим дозирования:
Сульперазон 2 г 3 р/сут или 4 г 2 р/сут
Тазоцин 4,5 г 3-4 р/сут
Альтернатива: Тигециклин
Слайд 64Лечение БЛРС-инфекций карбапенемами снижает летальность в несколько раз
Пятикратное снижение 14-дневной
летальности
на терапии карбапенемами у пациентов с бактериемией,
вызванной БЛРС-продуцентом
(K. Pneumoniae)D.Paterson et al., Clin. Infect. Dis 2004; 39; 31-37
Слайд 65Резюме по антибактериальной активности карбапенемов
Энтеробактерии: E.coli, Klebsiella spp., Proteus и
др.
Меропенем = дорипенем > имипенем = эртапенем
Acinetobacter baumannii
Меропенем = дорипенем* = имипенем*НО! Для штаммов с МПК > 2 мкг/мл доза дори- 1,5 г/сут может оказаться недостаточной
P.aeruginosa
Меропенем = дорипенем* >> имипенем
Слайд 66Сравнительные исследования оригинальных и воспроизведенных антибиотиков
Фармакодинамическая/терапевтическая эквивалентность
Имипенем: Тиенам vs генерик
Тиенам
= генерик по фармацевтическим показателям
Тиенам = генерик по значениям МПК
и МБКТиенам достоверно превосходил генерик (P<0.0001) в эффективности в ДС экспериментальной модели инфекции [Agudelo M, 48th ICAAC, 2008, Abstr A-031]
Меропенем: Меронем vs генерик
Меронем = генерик по фармацевтическим, микробиологическим и фармацевтическим показателям (биоэквивалентность)
Меронем достоверно (P<0001) превосходил генерик по отношению доза – эффект в экспериментальной модели инфекции
Различия связаны с разной стабильностью к DHP-1
[Agudelo M, 49th ICAAC, 2009, Poster 3279]
Слайд 67Антибиотики генерики – фактор риска летальности в ОРИТ при инфекциях,
вызванных ацинетобактериями [Torres J, 49th ICAAC, 2009, Poster K-312]
Проспективное, многоцентровое
исследование10 больниц, 114 пациентов с НИ, вызванной Acinetobacter baumanii
>90% штаммов из крови и/или дыхательных путей
APACHE II > 15 баллов
Факторы риска летальности: RR 95% CI
Лечение в государственной больнице 9.4 2.6-33
Лечение генерическими антибиотиками 5.2 2.1-12.9
Лечение генериками меропенема 7.3 1.9-27.5
Слайд 68Монобактамы /Азтреонам, Азтреабол/
Узкий спектр – грам(-) аэробы, вкл. Ps.aeruginosa,
продуцирующую металло-беталактамазы
Бактерицидный эф-т (нарушает образование клеточной стенки бактерий)
R – Acinetobacter,
Stenotrophomonas maltophilia, Burkholderia cepacia, грам(+) кокки, анаэробыУстойчив ко многим бета-лактамазам грам(-) флоры
Нет перекрестной аллергии с пенициллинами и ЦС
Слайд 69Монобактамы /Азтреабол/, показания
Госпитальная пневмония
Интраабдоминальные инфекции
Инфекции органов малого таза
Инфекции МВП
ИКМТ,
костей и суставов
Сепсис
В/м и в/в 1 – 2 г х
3 – 4 р/сутСлайд 70Аминогликозиды
Природная активность
Высокая: грам(-) бактерии
Умеренная: стафилококки
Слабая:
энтерококки
Природно устойчивы:
Стрептококки, пневмококки, анаэробы
НЕ ПРОНИКАЮТ В ГНОЙ!!!
Слайд 71однократное
трехкратное
Nicolau et al. Antimicrob Agents Chemother 1995;39:650–655
1-кратное и 3-кратное введение
аминогликозидов
0
8
14
4
6
10
12
0
12
24
20
4
8
16
2
Концентрация (мкг/мл)
Часы
Слайд 72Современное значение аминогликозидов в стационаре
Высокий уровень устойчивости Грам(-) возбудителей и
низкая тканевая пенетрация лимитируют применение аминогликозидов в монотерапии (кроме инфекций
мочевыводящих путей)Данные клинических исследований и мета-анализов не подтверждают клинический синергизм между АГ и бета-лактамами/фторхинолонами
Комбинация амикацина и бета-лактамов тормозит формирование устойчивости Pseudomonas aeruginosa
Слайд 73Повышение безопасности – ключ к успеху новых аминогликозидов
Ототоксичность
Aminoglycoside toxicity -
a review of clinical studies published between 1975 and 1982.
Kahlmeter G, Dahlager JI.Слайд 74Повышение безопасности – ключ к успеху новых аминогликозидов
Нефротоксичность
Aminoglycoside toxicity -
a review of clinical studies published between 1975 and 1982.
Kahlmeter G, Dahlager JI.Слайд 75Фторхинолоны
Ранние: ципрофлоксацин Преим. Грам(-)
офлоксацин Ципро > Офло=Пефло
пефлоксацин
Новые: левофлоксацин Более высокая против
моксифлоксацин Грам(+)
гемифлоксацин
Клиническое применение
Ранние госпитальные инфекции, осложненные обострения ХОБЛ
инфекции МВП
- устойчивость E.coli 10-15%
кишечные инфекции
Слайд 76Место новых фторхинолонов в стационаре
Левофлоксацин, моксифлоксацинн
Более выраженная активность против пневмококков/стрептококков,
стафилококков, энтерококков
Мокси >Лево
Резистентность Грам(+) минимальная
Более высокая эффективность по сравнению
с ранними ФХ при инфекциях внебольничного происхожденияОдни из наиболее эффективных средств
Тяжелая внебольничная пневмония
Препараты выбора при потребности ИВЛ
Осложненные инфекции кожи и мягких тканей
Внебольничный перитонит
Неполная перекрестная резистентность Грам(-) возбудителей к ранним и новым фторхинолонам
Значение при госпитальных инфекциях дискутабельно
Слайд 77Левофлоксацин vs моксифлоксацин
Моксифлоксацин – выше активность против Streptococcus pneumoniae
Мокси -
клинически эффективнее, чем лево - при инфекции Str.pneumoniae с высоким
уровнем МПКМокси - может быть эффективен при неуспехе терапии левофлоксацином
Слайд 78Авелокс (моксифлоксацин)
Возможности использования в стационаре в современных условиях:
Внебольничные инфекции
Тяжелая внебольничная пневмония
Внебольничный перитонит
Диабетическая стопа
Инфекционный эндокардит
Госпитальные инфекции
Ранний послеоперационный
перитонитГоспитальная пневмония в отделениях
Ранняя ВАП
Медиастенит
Слайд 79Гликопептиды
Ванкомицин
Природная активность – Грамположительные бактерии
Стафилококки, включая MRSA
Энтерококки, включая резистентные
к пенициллинам
Резистентность
Энтерококки – VRE
В ОРИТ США 20-30%
В Европе 2-5%
В России
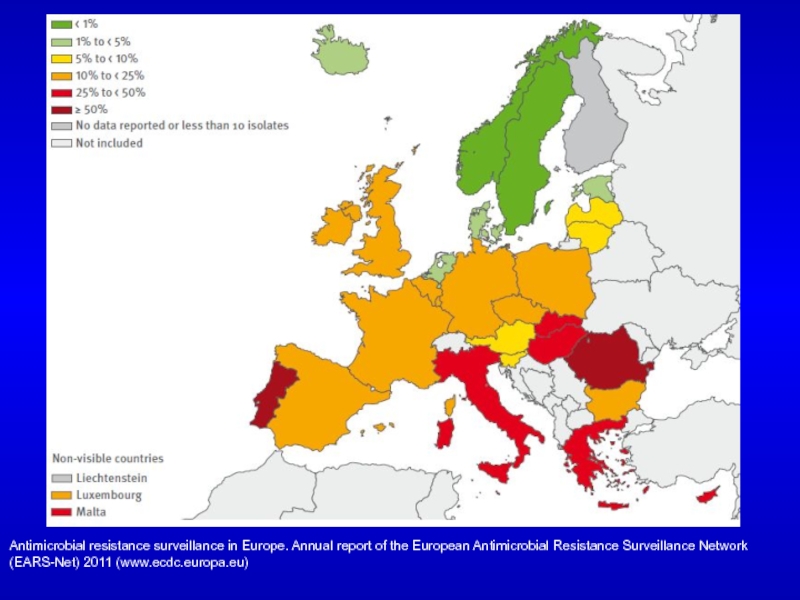
– данные отсутствуютСлайд 81Доля MRSA штаммов в Европе, 2011
Antimicrobial resistance surveillance in Europe.
Annual report of the European Antimicrobial Resistance Surveillance Network (EARS-Net)
2011 (www.ecdc.europa.eu)Слайд 82Проблема MRSA в России
Доля MRSA штаммов среди S.aureus в
последние годы постоянно увеличивается и в среднем составляет 65% (от
5 до 90%).Инфекции, вызванные MRSA, имеют большое медицинское и социальное значение, так как сопровождаются более высокой летальностью и требуют больших материальных затрат на лечение.
MRSA помимо бета-лактамов, часто характеризуются устойчивостью к другим классам антибактериальных препаратов, в частности к аминогликозидам, макролидам, линкозамидам, фторхинолонам.
Хирургические инфекции кожи и мягких тканей. Российские национальные рекомендации. Под редакцией академика РАН и РАМН В.С. Савельева. Российское общество хирургов. Российская ассоциация специалистов по хирургическим инфекциям. Альянс клинических химиотерапевтов и микробиологов. Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии. Ассоциация флебологов России. 2009г.-89с
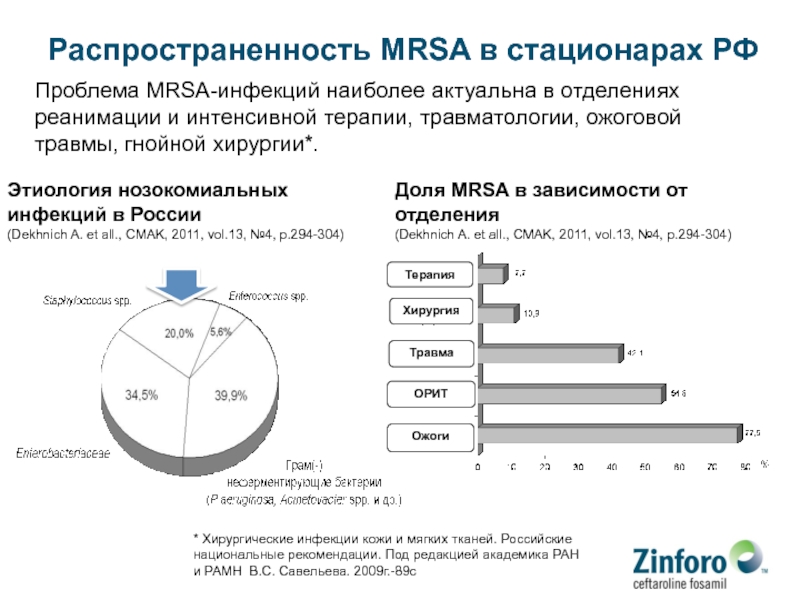
Слайд 83Распространенность MRSA в стационарах РФ
Проблема MRSA-инфекций наиболее актуальна в
отделениях реанимации и интенсивной терапии, травматологии, ожоговой травмы, гнойной хирургии*.
Доля
MRSA в зависимости от отделения (Dekhnich A. et all., CMAK, 2011, vol.13, №4, p.294-304)
Этиология нозокомиальных инфекций в России
(Dekhnich A. et all., CMAK, 2011, vol.13, №4, p.294-304)
* Хирургические инфекции кожи и мягких тканей. Российские национальные рекомендации. Под редакцией академика РАН и РАМН В.С. Савельева. 2009г.-89с
Слайд 84Распространенность MRSA в стационарах РФ
Проблема MRSA-инфекций наиболее актуальна в
отделениях реанимации и интенсивной терапии, травматологии, ожоговой травмы, гнойной хирургии*.
Доля
MRSA в зависимости от отделения (Dekhnich A. et all., CMAK, 2011, vol.13, №4, p.294-304)
Этиология нозокомиальных инфекций в России
(Dekhnich A. et all., CMAK, 2011, vol.13, №4, p.294-304)
* Хирургические инфекции кожи и мягких тканей. Российские национальные рекомендации. Под редакцией академика РАН и РАМН В.С. Савельева. 2009г.-89с
Слайд 85Ванкомицин
Показания к применению
MRSA инфекции
Энтерококковые инфекции (Амп, Пен – R)
Режим дозирования:
в/в
(60-90 мин инфузия) по 1 г каждые 12 часов
«Проблемные» для
ванкомицина локализации инфекцийДыхательные пути, клапаны сердца, ЦНС
Снижение чувствительности MRSA (VISA)
15 – 20 мг/кг х 2 р/сут
Слайд 86Ванкомицин
«Проблемные» для ванкомицина локализации инфекций
– Дыхательные пути, клапаны
сердца, ЦНС
Концентрации ванкомицина в % от сывороточных:
- легкие 11 –
17%- ликвор 0 – 18%
- мышцы, кости 7 – 13%
Слайд 87Ванкомицин
При использовании в теч. 14 дней появляются штаммы со сниженной
чувствительностью клинической эффективности в виде замедления улучшения
или рецидива симптоматики– при сохранении симптоматики изменить режим дозирования: 500мг каждые 6 ч
Слайд 88Условия безопасного применения ванкомицина
Использовать хроматографически очищенные препараты
–
эдицин, ванкомабол, ванкомицин-Тева
Медленная в/в инфузия (не менее 1 часа)
Коррекция гиповолемии,
СННе комбинировать с ото- и нефротоксичными ЛС
Коррекция режима дозирования по клиренсу креатинина
Слайд 89Оксазолидиноны
Первый представитель класса – линезолид (зивокс)
Антимикробная активность - Грам(+), вкл.
MRSA
Сохраняет активность в отношении ванкомицин-резистентных энтерококков (VRE) и стафилококков со
сниженной чувствительность к ванкомицину (VISA)Резистентных к линезолиду штаммов в РФ не выявлено
Возможность парентерального и перорального применения
Режим дозирования: 600 мг с интервалом 12 часов
Слайд 90Линезолид (Зивокс)
Препарат выбора при НПивл, вызванной MRSA
Превосходит ванкомицин по
клинической эффективности в 3 раза
Летальность на фоне линезолида в 2,2
раза ниже по сравнению с ванкомицином [M.Kollef e.a. ICM 2004;30:388-94]
Препарат выбора при MRSA инфекциях кожи и мягких тканей
Клиническая эффективность выше ванкомицина на 10%
Эрадикация MRSA на 22% выше ванкомицина (Р<0.0001)
[Weigelt e.a., 2003]
Слайд 91Линезолид (Зивокс)
Другие клинические ситуации, при которых назначение линезолида целесообразно:
Инфекционный эндокардит
Всегда
сохраняется чувствительность к линезолиду
Бактериемия или тяжелый сепсис, вызванный Enterococcus faecium
Возможен
клинический неуспех ванкомицина в случае резистентных штаммовПредшествующего применения ванкомицина
Риск селекции ванкомицин-резистентных штаммов
Слайд 92Даптомицин (Кубицин)
Новый класс антибиотиков – липопептид
Новый механизм действия
Активен против Грам(+)
бактерий:
MSSA + MRSA + VISA
Enterococci + VRE
Регистрация FDA (2003) и
ЕС (2006)осложненные инфекции КиМТ
стаф. бактериемия/эндокардит
2009: разрешено 2-мин в/в введение
Применяется 1 раз в сутки в дозе 4 или 6 мг/кг
Слайд 93 Антимикробные свойства даптомицина (Кубицина)
Быстрое бактерицидное действие
В течение 1 часа
Дозозависимое
Сохраняется
в стационарной фазе роста бактерий
Не сопровождается лизисом бактериальной клетки
Слайд 94Новые анти-MRSA препараты: Тигециклин (Тигацил, Wyeth)
Производное миноциклина
Эффективен при инфекциях кожи
и мягких тканей и абдоминальных инфекциях, ВП
Дозирование: 50 мг *
в/в каждые 12 часов* Первая доза 100 мг
Слайд 95Тигециклин: первый анти-MRSA антибиотик с широким спектром: возможность монотерапии?
Анти-MRSA активность
+
Грам(+) Грам(-)
VRE Enterobacteriaceae: ESBL, KPC
PRSP Acinetobacter baumanii
Stenothrophomonas maltophilia
Анаэробы
Слайд 96Отличительные свойства тицециклина
Широкий спектр: Грам(+), Грам(-), анаэробы
Возможность эмпирической монотерапии
Активность против
резистентных возбудителей:
MRSA, БЛРС, Acinetobacter, Stenotrophomonas
Возможность эмпирической терапии нозокомиальных инфекций
Природная устойчивость
P.aeruginosaОграничение для ОРИТ?
Хорошая тканевая и в/клеточная ФК: Тк/Сыв = 5-10; Нейтрофилы >20-30; АМ > 80.
Низкие концентрации в крови
Бактериемия?
Проявляет активность против микробов в биопленках
Слайд 97ЗинфороTM – цефалоспорин с расширенной Грам+ активностью
Цефтаролин – антибиотик класса
цефалоспоринов с in vitro активностью в отношении Грам-положительных и Грам-отрицательных
микроорганизмов. Бактерицидное действие цефтаролина приводит к ингибированию биосинтеза клеточной стенки бактерий, за счет связывания с пенициллинсвязывающими белками (ПСБ).Цефтаролин проявляет бактерицидную активность в отношении Staphylococcus aureus (включая MRSA) за счет высокой аффинности к ПСБ2a и в отношении Streptococcus pneumoniae (включая PNSP*) из-за высокого сродства к ПСБ2x**.
Moisan H, Pruneau M, Malouin F. Binding of ceftaroline to penicillin-binding proteins of Staphylococcus aureus and Streptococcus pneumoniae. J Antimicrob Chemother. 2010;65:713-716.
* PNSP – пенициллин нечувствительный S. pneumoniae (резистентный + промежуточный)
** ПСБ – пенициллинсвязывающие белки
Инструкция по медицинскому применению препарата Зинфоро™. Регистрационное удостоверение ЛП-001912.
Слайд 98Фосфомицин натрия (Урофосфабол)
Бактерицидный АБ
Медленное развитие резистентности
Широкий спектр, вкл. синегнойную палочку
Хорошее
проникновение в ткани, биопленки
Синергизм, кроме ципрофлоксацина и цефтазидима в отношении
P.aeruginosaАнтагонизм с рифампицином
Синергизм для MRSA и MRSE с оксациллином, ЦС, имипенемом, ванкомицином
Синергизм в отношении энтерококков с ампициллином
Слайд 99Фосфомицин натрия (УРОФОСФАБОЛ)
Активен против БЛРС-продуцентов, ФХ-резистентных уропатогенов, Ps.aeruginosa (в комбинации
с бета-лактамами, в/в)
Суточная доза 3 – 6 г/сут, при
синегнойной инфекции до 12 г/сутСлайд 100Урофосфабол, показания
Инфекции любой локализации, вкл.
Сепсис
MRSA-инфекции (+ ванкомицин)
Инфекционный эндокардит
Бактериальный менингит
Нейтропения
Полирезистентные штаммы
синегнойной палочки
Слайд 101Урофосфабол, неантибактериальные свойства
Способность проникать в биопленки
Стимуляция фагоцитоза
Иммуномодулирующий эффект
Предупреждение ото- и
нефротоксичности (АГ, ванкомицин, амфотерицин В)
Слайд 102Метронидазол
Спектр активности – только анаэробы
Не применять вместе с
ингибиторзащищенными АМП (амоксиклав, трифамокс, сульперазон, тиментин, тазоцин)
анаэроцефом карбапенемами
моксифлоксацином (авелокс) ???
Слайд 103Проблема резистентности анаэробов
Карбапенемы 1 – 2%
Амоксиклав 3
– 7%
Цефокситин (Анаэроцеф) 6%
Метронидазол 5 – 10%
Клиндамицин 10 –
30% (в РФ 25%)Моксифлоксацин > 10% (госпитальные инфекции – 25%)
Слайд 104Полимиксин В (Вилимиксин)
Эффективен в отношении грам(-) бактерий со множественной лекарственной
устойчивостью: P.aeruginosa, Acinetobacter spp., Klebsiella spp., E.coli, Citrobacter
1,5 – 2,5
мг/кг в сутки, в 2 приемаСлайд 105Полимиксин В (Вилимиксин), лекарственные взаимодействия
Полимиксин +
Имипенем +
Рифампицин +
Азитромицин
Синергизм в отношении
R синегнойной палочки
Азитромицин позволяет снизить дозу полимиксина
Слайд 106Макролиды
Бактериостатики
При аллергии на β-лактамы
Постантибиотический, иммуномодулирующий эффекты (14- и 15-членные макролиды)
Разрушение
биопленок
Слайд 107Рекомендуется ограничить использование
Эритромицин - эффективная доза 2 г/сут
в 100% тошнота, рвота невозможность продолжения терапии
Слайд 119Интраабдоминальные инфекции
Инфекции печени и желчевыводящих путей
Инфекции поджелудочной железы
Абсцесс селезенки
Аппендицит
Перитонит
Слайд 120Характеристика интраабдоминальных инфекций
Полимикробная этиология:
аэробы + анаэробы
Сложно выделить
ведущего возбудителя
Эмпирическая терапия является определяющей
Слайд 121Что определяет выбор режима эмпирической антибактериальной терапии?
Условие возникновения инфекции
Внебольничная или
госпитальная
Локализация инфекции
Превалирующие возбудители
Факторы риска резистентных возбудителей
Предшествующая АБТ/госпитализация
Тяжесть пациента
Эскалация или де-эскалация
Тканевая
ФК (+дозирование)Слайд 122Абсцесс печени
Выбор:
Амо/кк 1,2 г х 3 р/сут
Цефепим, изодепом 1 –
2 г х 2 р/сут +
метронидазол в/в 0,5 г х 3 р/сутЛевофлоксацин 0,5г х 1-2 р/сут в/в + метронидазол в/в
Альтернатива:
Пип/таз 4,5г х 3-4 р/сут
Цп/сб 2-4г х 2 р/сут
Эртапенем 1г х 1 р/сут
Имипенем 0,5г х 4 р/сут
Меропенем 1г х 3 р/сут
Моксифлоксацин 0,4г х 1 р/сут
Слайд 123Холангит, холецистит, билиарный сепсис
Выбор:
Тик/кк 3,2г х 3-4 р/сут
Пип/таз 4,5г х
4 р/сут
Эртапенем 1г х 1 р/сут
Имипенем 0,5г х 4 р/сут
Меропенем
1г х 3 р/сутАльтернатива:
ЦС III-IV 2г х 3 р/сут + метронидазол 0,5г х 3 р/сут
Ципрофлоксацин 400мг х 2-3 р/сут + ванко + метронидазол
Моксифлоксацин 0,4г х 1 р/сут
Азтреонам 1-2г х 2-4 р/сут + ванко + метро
Слайд 124Абсцесс селезенки
Выбор:
Эртапенем 1г х 1 р/сут в/в
Амо/кк 1,2г х 3
р/сут в/в
Амо/сб в/в 1г (по амоксициллину) х 3 р/сут
Альтернатива:
Пип/таз 4,5г
х 3-4 р/сут в/вЦефепим 2г х 2 р/сут или цефотаксим 2г х 3 р/сут или левофлоксацин 0,5г х 1-2 р/сут + метронидазол 0,5г х 3 р/сут
Моксифлоксацин 0,4г х 1 р/сут в/в
Слайд 125Аппендикулярный инфильтрат
Амо/кк 1,2 г х 3 р/сут
Амо/сб 1,5 г х
3 р/сут
Цефепим, цефпиром 2 г х 2 р/сут + метронидазол
0,5 г х 3 р/сутЭртапенем 1 г х 3 р/сут
Имипенем 0,5 г х 4 р/сут
Меропенем 1 г х 3 р/сут
Слайд 126Острый панкреатит
У 20% госпитализированный пациентов с острым панкреатитом развивается некроз
поджелудочной железы
30-70% случаев пакреонекроза осложняется инфекцией
Летальность увеличивается в 3 раза
Qamruddin
& Chadwick, J Hosp Inf 2000;44:245-53 Слайд 127Что можно считать доказанным
Полное энтеральное питание является более эффективным, чем
полное парентеральное питание при тяжелом панкреатите (A).
Неотложная эндоскопическая ретроградная холангиопанкреатография
показана пациентам с наличием или риском билиарного сепсиса или обструкции, холангита, нарастающей или персистирующей желтухе (A).Эндоскопическая ретроградная холангиопанкреатография позволяет выявлять редкие причины панкреатита (дисфункция сфинтера Oddi, разрыв поджелудочной железы, стриктура панкреатического протока) (C).
КТ с контрастированием позволяет диагностировать острый панкреатит (C).
Противоречия в оценке роли АБТ в выживаемости больных панкреонекрозом (B).
Am Fam Physician. 2007;75:1513-1520.
Слайд 128Острый деструктивный панкреатит
Ранняя эмпирическая антибактериальная терапия улучшает выживаемость и снижает
частоту инфицирования
Bassi C, e.a. Cochrane Database Syst Rev. 2003;(4):CD002941
Bosscha
K, e.a. Ned Tijdschr Geneeskd 2001;145(41):1982-5 Доказательных данных в пользу рутинного назначения системных антимикотиков не получено
DeWaele J, e.a. Clin Infect Dis 2003;37(2):208-13
Слайд 129Инфекции поджелудочной железы
Выбор:
Имипенем 0,5г х 4 р/сут
Меропенем 1г х 3
р/сут
Альтернатива:
ЦП/СБ 4г х 2 р/сут
Цефоперазон 2-4г х 2-3 р/сут или
цефепим 2г х 3 р/сут или левофлоксацин 0,5г х 2 р/сут или ципрофлоксацин 0,6г х 2 р/сут + МЕТРОСлайд 130Мета-анализ: антибиотики (карбапенемы) достоверно снижают риск инфицирования при остром панкреатите
Dambrauskas
Z, e.a. Medicina (Kaunas) 2007;43(4):291-300
Все антибиотики:
RR = 0,57
Карбапенемы:
RR = 0,45
Слайд 131Проникновение цефалоспоринов и карбапенемов в желчь
Burke A. Cunha, 2005;
Andriole VT, 1996; Gilbert D e.a., 2005
Слайд 132Проникновение антибиотиков в поджелудочную железу (воспаление/некроз)
Антибиотик Коэф. Конц-ии Достижение
пенетрации ФД-цели
(fT>МПК;
Cmax > МПК)
Цефепим 0,09-0,5 6-10 Нет
Цефтазидим 0,09-0,8 1,8-6,9 Нет
Офлоксацин 0,5-3,3 0,8-3,7 Нет
Пефлоксацин 0,9-5,1 2,0-29,0 Нет
Ципрофлоксацин 0,6-4,9 2,1-16,5 Нет
Метронидазол 0,6-3,3
4,1-8,5 ДАИмипенем 0,2-0,6 1,1-3,3 ДА
Меропенем 0,3-0,9 2,1-4,9 ДА
Bassi C, AAC 1994;38:830-6. Saglamkaya U, Pancreas 2002;24:264-8.
Bertazzoni M, JAC 1996;38:237-43. Koch K, Z Gastroenterol 1993;31:587-91.
Drewelow B, Infection 1993;21:229-34. Minelli B, JAC 1996;38:237-43. Delcenserie R, JAC 2001;47:711-3
Слайд 133При остром панкреатите необходимо профилактическое применение АБ, т.к.
смертность на
68%
частота инфекций других локализаций на 53%
необходимость оперативного лечения
на 45%Но! Частота присоединения грибов на 17%
Слайд 134Применение антибиотиков с профилактической целью при панкреонекрозе
Профилактика инфицирования поджелудочной железы
при панкреонекрозе
метанализ 4 рандомизированных проспективных плацебо-контролированных исследований
142 пациента получали
АБ, 132 – плацебоАБ/плацебо – снижение риска:
инфекции на 22%
сепсиса на 35%
смерти на 62%
Заключение: профилактическое применение АБ у пациентов с панкреонекрозом оправдано
Mandell et al. Am J Gastroenterol. 2004;99:S48.
Слайд 135Основной вопрос, определяющий тактику АБТ, - где возникла абдоминальная инфекция?
Внебольничные
абдоминальные инфекции
Первичный перитонит
Вторичный перитонит
Нозокомиальный перитонит
Вторичный перитонит (послеоперационный)
Третичный перитонит
Слайд 136Первичный перитонит, этиология
E. coli, streptococci
На диализе определяющие возбудители – стафилококки
Не значимы анаэробы
Слайд 138Вторичный послеоперационный перитонит, этиология
Enterobacteriaceae (r – R) + анаэробы
- В
случае предшествующей антибактериальной терапии:
Enterobacteriaceae R + энтерококки + анаэробы
После релапаротомий
присоединяются энтерококкиСлайд 139Третичный перитонит, этиология
Низковирулентные микроорганизмы:
КНС + грибы
Enterobacter spp., Pseudomonas
spp.
Слайд 140Первичный перитонит
Выбор:
Эртапенем 1г х 1 р/сут в/в
ПИП/ТАЗ 4,5г х 3-4
р/сут в/в
АМО/КК 1,2г х 3 р/сут
АМО/СБ 1г (по АМО) х
3 р/сут в/вМоксифлоксацин 0,4г х 1 р/сут в/в
Альтернатива:
Цефтриаксон 2г х 1р/сут или цефотаксим 2г х 3р/сут в/в или цефепим 2г х 2р/сут или левофлоксацин 0,5г х 1-2 р/сут + МЕТРОНИДАЗОЛ
Слайд 141Вторичный внебольничный перитонит
Выбор:
Эртапенем 1г х 1 р/сут в/в
ПИП/ТАЗ 4,5г х
3-4 р/сут в/в
АМО/КК 1,2г х 3 р/сут
АМО/СБ 1г (по АМО)
х 3 р/сут в/вМоксифлоксацин 0,4г х 1 р/сут в/в
Альтернатива:
Цефтриаксон 2г х 1р/сут или цефотаксим 2г х 3р/сут в/в или цефепим 2г х 2р/сут или левофлоксацин 0,5г х 1-2 р/сут или ципрофлоксацин 0,6г х 2р/сут в/в + МЕТРОНИДАЗОЛ
Имипенем 0,5г х 4 р/сут
Меропенем 1г х 3 р/сут
Слайд 142Вторичный нозокомиальный перитонит
Выбор:
Имипенем 1г х 4 р/сут
Меропенем 1г х 3
р/сут
Эртапенем 1г х 1 р/сут в/в
ПИП/ТАЗ 4,5г х 4 р/сут
в/вЦП/СБ 4г х 2 р/сут
Альтернатива:
Цефепим 2г х 3р/сут или цефтазидим 2г х 3р/сут или левофлоксацин 0,5г х 1-2р/сут или ципрофлоксацин 0,6г х 2р/сут + МЕТРОНИДАЗОЛ
Слайд 144Исходы внебольничных абдоминальных инфекций не улучшаются при добавлении антиэнтерококковых препаратов
– категория доказательности А-1
[IDSA Guidelines, CID 2003;37:997]
Слайд 145Факторы риска энтерококков при абдоминальных инфекциях
Факторы Р
Послеоперационный перитонит 0.006
APACHE II >12 0.04
[Sitges-Serra A
e.a. Br J Surg 2002;89:361-7]
Дополнительные факторы:
Пожилой возраст
Абсцессы
Слайд 146Антибиотики, клинически эффективные против Enterococcus faecalis
Бета-лактамы (при чувствительности к ампициллину)
Ампициллин
не менее 8 г/сут, ампициллин/сульбактам, ко-амоксиклав
пиперациллин/тазобактам, имипенем
NB! При устойчивости
к Амп – устойчивость ко всем бета-лактамамВанкомицин (+ E.faecium)
Фторхинолоны
левофлоксацин (0,75-1 г)
моксифлоксацин
Линезолид
Даптомицин + E.faecium, + VRE
Тигециклин
Слайд 148Первичные ИКМТ
Фурункул, карбункул, гидраденит
Паронихия
Импетиго
Акне (угри)
Рожистое воспаление
Целлюлит
Слайд 149Вторичные ИКМТ
Болезнь кошачьей царапины
Диабетическая стопа
Мастит
Пиомиозит
Пролежни
Инфицированные раны
Инфицированные ожоги
Послеоперационные раневые инфекции
Укушенные раны
Эритразма
Столбняк
Слайд 150Некротизирующие ИКМТ
Газовая гангрена и инфекционный мионекроз
Некротизирующий фасциит и синергидная гангрена
Слайд 151Фурункул, карбункул, гидраденит
Возбудитель: S.aureus
Местно: мупироцин (Бактробан)
Системно:
АМО/КК 1г х 2 р/сут
внутрь
Моксифлоксацин 0,4г х 1 р/сут
Оксациллин в/м 1г х 4 р/сут
Цефазолин
в/в 1г х 3 р/сутСлайд 152Рожистое воспаление
Возбудители: стрептококки группы А (Str.pyogenes), В (S.agalactiae), С, G
Амоксициллин
внутрь 0,5 – 1г х 3 р/сут
АМО/КК 1,2г х 3
р/сут в/вАМО/СБ 1,5г х 3 р/сут per os, в/в, в/м
Альтернатива: левофлоксацин, моксифлоксацин, макролиды, ванкомицин, линезолид, даптомицин +++
Слайд 153Целлюлит
Возбудители: Str.pyogenes, S,aureus
АМО/КК внутрь 1г х 2р/с, в/в 1,2г
х 3 р/с
АМО/СБ внутрь, в/в, в/м 1,5г х 3 р/с
Цефазолин
в/в, в/м 1г х 3 р/сАльтернатива:
Левофлоксацин внутрь, в/в 0,5г х 1 – 2 р/с
Моксифлоксацин внутрь, в/в 0,4г х 1 р/с
Слайд 154Болезнь кошачьей царапины
Возбудители: различные виды бартонелл
Выздоровление часто без АБ-терапии
Азитромицин 1-й
день 0,5г, 2 – 5-й дни 0,25г х 1 р/с
Слайд 155Диабетическая стопа
Этиология полимикробная:
S.aureus, в т.ч. MRSA
Str.pyogenes
Enterococcus spp.
P.aeruginosa
Enterobacteriaceae
Анаэробы
Слайд 157Диабетическая стопа, легкое течение:
Язва с поверхностным воспалением < 2 см
S.aureus,
в т.ч. MRSA
Str.agalactiae (группа В)
Str.pyogenes (группа А)
АМО/КК 1г х 2
р/с внутрьЛевофлоксацин 0,5г х 1 р/с внутрь
Моксифлоксацин 0,4г х 1 р/с внутрь
Альтернатива: бисептол 0,96г х 2 р/с внутрь
Слайд 158Диабетическая стопа, среднетяжелое течение: Язва с воспалением > 2 см с
распространением до фасции
S.aureus, в т.ч. MRSA
Str.agalactiae (группа В)
+ энтеробактерииStr.pyogenes (группа А)
АМО/КК 1г х 2 р/с внутрь или 1,2г х 3 р/с в/в
АМО/СБ внутрь, в/в, в/м 1,5г х 3 р/с
Левофлоксацин 0,5г х 1 р/с внутрь
Моксифлоксацин 0,4г х 1 р/с внутрь
Эртапенем 1г х 1 р/с в/в, в/м
Фосфомицин 1-2г 3 р/с + азтреонам 1г 3 р/с
Цефотаксим 2г 3р/с + метронидазол в/в 0,5г 3р/с
Цефтриаксон 2г 1р/с + метронидазол в/в 0,5г 3р/с
Слайд 159Диабетическая стопа, тяжелое течение:
широкое локальное воспаление + общая интоксикация
Имипенем 0,5г
х 4 р/с в/в
Меропенем 1г х 3 р/с в/в
Эртапенем 1г
х 1 р/с в/вДорипенем 0,5г х 3 р/с в/в
ПИП/ТАЗ 4,5г х 3 – 4 р/с
Левофлоксацин 0,5г х 2 р/с в/в
± ванкомицин в/в 15 – 20 мг/кг 2 р/с или
Линезолид в/в, внутрь 0,6г х 2 р/с или
Даптомицин в/в 6 мг/кг х 1 р/с
Слайд 160Остеомиелит у больных с диабетической стопой
Чаще полирезистентная флора
АБ-терапия после получения
результата бак.посева
Эмпирически: антисинегнойные карбапенемы или азтреонам + ванкомицин
Слайд 161Мастит послеродовый
S.aureus, в т.ч.MRSA
Значительно реже: S.pyogenes, Bacteroides spp., E.coli, Corinebacterium
spp., CNS
Оксациллин в/м, в/в 2г х 4 р/с
Цефазолин в/м, в/в
1-2г х 3 р/сАМО/КК в/в 1,2г х 3 р/с или per os 1г х 2 р/с
АМО/СБ в/в, в/м 1,5г х 3 р/с
Слайд 162Мастит послеродовый,
альтернативная АБ-терапия
В случае резистентных к оксациллину
стафилококков:
Ванкомицин в/в 15 мг/кг х 2 р/с
илиЛинезолид в/в, per os 0,6 г х 2 р/с или
Даптомицин в/в 6 мг/кг х 1 р/с
Слайд 163Мастит, не связанный с родами
S. aureus, бактероиды, пептококки
АМО/КК в/в 1,2г
х 3 р/с или per os 1г х 2 р/с
АМО/СБ
в/в, в/м 1,5г х 3 р/сФосфомицин натрия (урофосфабол) 1-2 г х 3 р/с
Слайд 164Пролежни
Полимикробная этиология:
Энтеробактерии + псевдомонады + S.aureus +
анаэробы
Цефепим 1-2г х 2 р/с + метронидазол в/в 0,5г х
3р/сУрофосфабол 1-2 г х 3 р/с + ЦП/СБ 2г х 2 р/с
Левофлоксацин per os, в/в 0,5-0,75г х 1р/с + метро-
Моксифлоксацин 0,4 г х 1 р/с + азтреонам 1г х 3р/с
Слайд 165Пролежни, альтернативная АБ-терапия
АМО/КК в/в 1,2 г х 3 р/с или
per os 1 г х 2 р/c
ПИП/ТАЗ в/в 4,5 г
х 3 – 4 р/сИмипенем в/в 0,5 г х 4 р/с
Меропенем в/в 1 г х 3 р/с
Эртапенем в/в 1 г х 1 р/с
Дорипенем 0,5 г х 3 р/с
Слайд 166Раны инфицированные, нетяжелое течение
Полимикробная этиология: S.aureus, в т.ч. MRSA, S.pyogenes,
энтеробактерии, псевдомонады + анаэробы
При необходимости – специфическая профилактика столбняка
Местно: банеоцин
мазь, порошок, повязки с АБАМО/КК в/в 1,2 г х 3 р/с или per os 1 г х 2 р/c
АМО/СБ per os, в/в, в/м 1,5г х 3 р/с
Моксифлоксацин per os, в/в 0,4г х 1 р/с
Слайд 167Раны инфицированные с лихорадкой, сепсисом
ПИП/ТАЗ в/в 4,5 г х 3
– 4 р/с
Имипенем в/в 0,5 г х 4 р/с
Меропенем в/в
1 г х 3 р/сЭртапенем в/в 1 г х 1 р/с
Дорипенем 0,5 г х 3 р/с
ЦП/СБ 4 г х 2 р/с + урофосфабол 2 г х 3 р/с
Левофлоксацин 0,5г х 1-2 р/с или цефепим 2г х 3 р/с + метронидазол 0,5г х 3 р/с + азтреонам 1-2г х 3 р/с
Слайд 168Инфицированные ожоги
Полимикробная этиология: S.aureus, в т.ч. MRSA, S.pyogenes, энтеробактерии, псевдомонады
Местно:
банеоцин мазь, порошок, повязки с АБ
Цефепим в/в 2г х 2-3
р/с ± урофосфабол 1-2г х 3 р/сЦефтазидим в/в 1-2г х 3 р/с + цефазолин 2г х 3-4 р/с
Левофлоксацин в/в, внутрь 0,5г х 1-2 р/с ± азтреонам 1-2 г х 3 р/с
Карбапенемы
ПИП/ТАЗ в/в 4,5 г х 3 – 4 р/с
Слайд 169Послеоперационные раны без сепсиса (кроме операций на ЖКТ и гинекологических)
S.aureus,
в т.ч. MRSA, S.pyogenes, энтеробактерии, псевдомонады
АМО/КК в/в 1,2 г х
3 р/с или per os 1 г х 2 р/cАМО/СБ в/в, в/м 1,5г х 3 р/с
Фосфомицин натрия (урофосфабол) 1-2 г х 3 р/с
Левофлоксацин 0,5г х 1-2 р/с
Слайд 170Послеоперационные раны с сепсисом
Имипенем в/в 2 – 4 г/сут
Меропенем 1
г х 3 р/сут
Дорипенем 0,5 г х 3 р/сут
ПИП/ТАЗ 4,5
г х 3 – 4 р/сут
± Амикацин в/в 15-20 мг/кг х 1 р/сут
Слайд 171Раны после операций на ЖКТ и гинекологических
Enterococcus spp.+ анаэробы, Enterobacteriaceae,
стрептококки
ПИП/ТАЗ в/в 4,5 г х 3 – 4 р/сут
АМО/КК в/в
1,2г х 3 р/сЭртапенем в/в 1г х 1 р/с
Моксифлоксацин в/в 0,4г х 1 р/с
ЦП/СБ в/в 2г х 2 р/с
Слайд 172Укусы человека и животных
Полимикробная этиология: грам (+), грам (-), анаэробы
Укус
свиньи – более тяжелое течение
АМО/КК в/в 1,2 г х 3
р/с или per os 1 г х 2 р/cАМО/СБ per os, в/в, в/м 1,5г х 3 р/с
Моксифлоксацин per os, в/в 0,4г х 1 р/с
Слайд 173Укусы змей
Псевдомонады, энтеробактерии, клостридии
Цефепим 1г х 2 р/с в/в
Азтреонам 1г
х 3 р/с в/в
Слайд 174Газовая гангрена и инфекционный мионекроз
Клостридии (чаще C. perfringes)
АМО/КК в/в 1,2
г х 3 р/с
ПИП/ТАЗ 4,5г х 4 р/с
Эртапенем в/в 1
г х 1 р/сСлайд 175Фасциит некротизирующий
S.aureus, в т.ч. MRSA, S.pyogenes, Clostridium spp., другие анаэробы
АМО/КК
в/в 1,2 г х 3 р/с
ПИП/ТАЗ 4,5г х 4 р/с
Эртапенем
в/в 1 г х 1 р/сСлайд 176Гангренозный крепитирующий целлюлит
S.pyogenes, анаэробы
АМО/КК в/в 1,2 г х 3 р/с
ПИП/ТАЗ
4,5г х 4 р/с
Эртапенем в/в 1 г х 1 р/с
Слайд 177Синергидный некротизирующий целлюлит
Enterobacteriaceae + анаэробы
АМО/КК в/в 1,2 г х 3
р/с
ПИП/ТАЗ 4,5г х 4 р/с
Эртапенем в/в 1 г х 1
р/сПри отсутствии эффекта – антисинегнойные карбапенемы: имипенем или меропенем или дорипенем
Слайд 179Dellinger et al. Surviving Sepsis Campaign: International Guidelines for Management
of Severe Sepsis and Septic Shock: 2008. Crit Care Med.
2008;36(1):296-327.1. АБТ в/в как можно раньше, в первый час после диагностики СШ (1B) и тяжелого сепсиса (1D). Необходимо сделать правильный посев до начала АБТ, однако это не должно задерживать начало АБТ (1D).
2a. Эмпирическая АБТ должна включать один или несколько препаратов активных против предполагаемого возбудителя (бактерии, грибы) и пенетрировать в адекватной концентрации в источник сепсиса (1B).
Широкий спектр, преодоление основных механизмов резистентности
2b. Рекомендуется ежедневно рассматривать возможность оптимизации режима АБТ для повышения активности, профилактики распространения резистентности, снижения токсичности и затрат (grade 1C).
Слайд 180Dellinger et al. Surviving Sepsis Campaign: International Guidelines for Management
of Severe Sepsis and Septic Shock: 2008. Crit Care Med.
2008;36(1):296-327.2c. Комбинированная терапия при наличии или подозрении инфекции Pseudomonas sp. При тяжелом сепсисе (2D).
2d. Комбинированная терапия у нейтропенических больных (2D).
2e. Эмпирическая терапия тяжелого сепсиса должна быть комбинированной не более 3-5 суток. Деэскалация терапии должна проводиться как можно раньше с учетом чувствительности флоры (2D).
Слайд 181Dellinger et al. Surviving Sepsis Campaign: International Guidelines for Management
of Severe Sepsis and Septic Shock: 2008. Crit Care Med.
2008;36(1):296-327.1. рекомендуется продолжительность АБТ 7-10 суток; более продолжительное лечение требуется при низкой клинической эффективности, невозможности адекватного дренирования источника инфекции, иммунологической недостаточности/нейтропении (1D).
2. Если клинические симптомы связаны с неинфекционными причинами АБТ должна быть прекращена для профилактики последующих инфекций, вызванных резистентной флорой или развития побочных реакций (1D).
Слайд 182Максимально раннее начало антибактериальной терапии спасает жизнь пациента при сепсисе
R.
Masterton, Crit. Care Med. 2004; 12: 858-873
Слайд 183Неизвестный источник, внебольничный характер инфекции
Грам (+) кокки, грам (-) палочки,
Bacteroides spp.
Цефепим в/в 2г х 3 р/с +
метронидазол в/в 0,5г х 3 р/сЭртапенем в/в 1г х 1 р/с
АМО/КК в/в 1,2 г х 3 р/с
ПИП/ТАЗ 4,5г х 4 р/с

























































































































![ШКОЛА АНТИМИКРОБНАЯ ТЕРАПИЯ В ХИРУРГИЧЕСКОМ СТАЦИОНАРЕ В СОВРЕМЕННЫХ УСЛОВИЯХ Факторы риска энтерококков при абдоминальных инфекцияхФакторы РПослеоперационный перитонит 0.006APACHE II >12 0.04[Sitges-Serra A e.a. Факторы риска энтерококков при абдоминальных инфекцияхФакторы РПослеоперационный перитонит 0.006APACHE II >12 0.04[Sitges-Serra A e.a. Br J Surg 2002;89:361-7]Дополнительные факторы:Пожилой возрастАбсцессы](/img/thumbs/3dd333525aa92513e14ac518f6ac7d91-800x.jpg)