Слайд 1Синдром Шиена
Выполнили:
Студенты педиатрического ф-та
Некрасова Елена, Таскаева Ольга, Галкина Светлана
Слайд 2Синдром Симмондса — Шиена (гипоталамо-гипофизарная кахексия, послеродовой гипопитуитаризм)
Синдром Шиена
— заболевание, обусловленное распространенными деструктивными изменениями в аденогипофизе и межуточном
мозге, в результате чего происходит снижение или выпадение секреции всех гипофизарных гормонов.
Заболевание чаще наблюдается у женщин и начинается обычно в возрасте 30—40 лет.
Слайд 3Заболевание впервые было описано в 1913 г. Глинским и в
1914 г. Симмондсом. Послеродовое заболевание, обусловленное межуточно-гипофизарной недостаточностью, впервые описано
в 1939 г. Шиеном.
Слайд 4Этиология
Синдром Шиена может развиться вследствие поражения гипоталамо-гипофизарной области опухолевым
или инфекционным процессом (сифилис, туберкулез, грипп, тифы и т. д.),
травмы черепа с последующим кровоизлиянием в аденогипофиз, гипофизэктомии. Причинами синдрома Симмондса— Шиена могут быть некроз гипофиза вследствие длительного спазма его артерий при обильных кровотечениях во время родов, аборта, а также сепсис, развившийся после родов или аборта, с септической эмболией сосудов гипофиза. В отдельных случаях синдром может развиться вследствие желудочного или другого массивного кровотечения.
Слайд 5Во время беременности размеры гипофиза увеличиваются, однако кровоснабжение его не
усиливается. На фоне развившейся вследствие послеродового кровотечения артериальной гипотонии кровоснабжение
гипофиза резко уменьшается — развиваются гипоксия и некроз гипофиза. Это приводит к развитию синдрома пустого турецкого седла.
Слайд 6Патогенез
Вследствие распространенных деструктивных изменений гипоталамуса и аденогипофиза происходит выпадение
секреции тропных гормонов передней доли гипофиза. Это в свою очередь
ведет к снижению функции периферических желез внутренней секреции, преимущественно щитовидной железы, коры надпочечников и половых желез. Снижение продукции аденогипофизом гормона роста обусловливает развитие атрофических процессов в органах и тканях.
Слайд 7Патологическая анатомия
При патологоанатомическом исследовании чаще выявляют изменения в передней доле
гипофиза: опухоли, кровоизлияния, некрозы, воспалительные процессы. Реже аналогичные изменения отмечают
в гипоталамусе. В ряде случаев опухоль обнаруживают в других отделах головного мозга со сдавлением и разрушением гипоталамуса. Отмечают выраженные трофические изменения во всех органах и тканях (кожа, подложная клетчатка, скелетная мускулатура, внутренние органы, железы внутренней секреции, наружные половые органы). Нередко наблюдается жировое перерождение костного мозга.
Слайд 8Классификация
Z. Morandi (1957) выделяет следующие формы синдрома Шиена в
зависимости от недостаточности тропных гормонов гипофиза:
1. глобальная форма - с
клиническими проявлениями недостаточности ТТГ, гонадотропинов, АКТГ. Заболевание может протекать в легкой или тяжелой форме;
2. частичная форма - с недостаточностью гонадотропной, тиреотропной, адренокортикотропной функций;
3. комбинированная недостаточность гонадотропной и тиреотропной функций; тиреотропной и адренокортикотропной.
Слайд 9Классификация А. С. Калиниченко (1987 г)
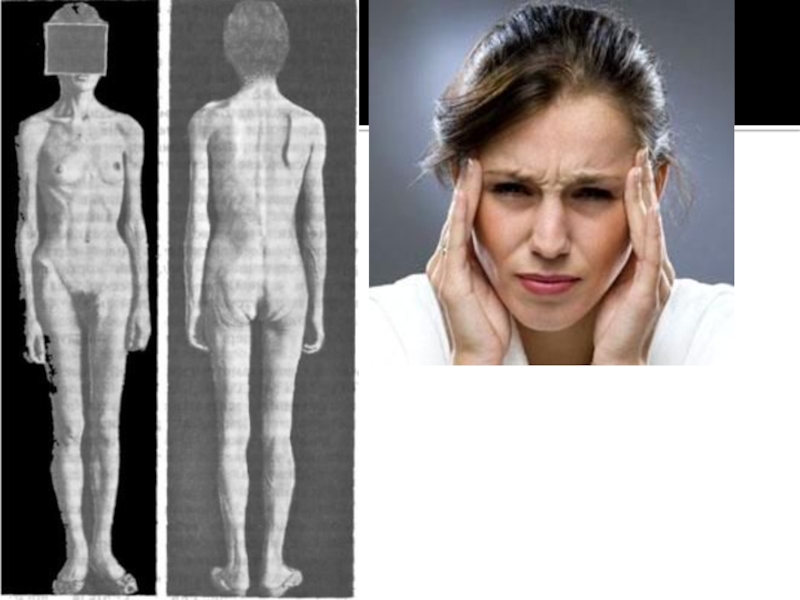
Легкая форма характеризуется головной болью,
быстрой утомляемостью, зябкостью, тенденцией к гипотензии. У больных отмечается сниженная
функция щитовидной железы и глюкокортикоидной функции надпочечников.
Форма средней тяжести отличается снижением гормональной функции яичников (олигоменорея, ановуляторное бесплодие) и щитовидной железы (пастозность, склонность к отечности, ломкость ногтей, сухость кожи, утомляемость, гипотензия с наклонностью к обморокам, причем эти симптомы могут встречаться в различных сочетаниях).
Слайд 10Классификация А. С. Калиниченко (1987 г)
При тяжелой форме отмечается симптоматика
тотальной гипофункции гипофиза с выраженной недостаточностью гонадотропинов (стойкая аменорея, гипотрофия
половых органов и молочных желез), тиреотропного гормона (микседема, облысение, сонливость, снижение памяти), АКТГ (гипотензия, адинамия, слабость, усиленная пигментация кожи).
При тяжелой форме значительно падает масса тела, но при более легких чаще наблюдается ее увеличение в связи с пастозностью и склонностью к отечности вследствие гипофункции щитовидной железы. Для синдрома Шиена характерна также анемия, плохо поддающаяся обычной терапии.
Слайд 11Гипоталамо-гипофизарная кома
В ряде случаев у больных с межуточно-гипофизарной недостаточностью может
развиться криз или гипоталамо-гипофизарная кома. Развитие криза или комы могут
провоцировать физическая и психическая травмы, операции, наркоз, переохлаждение, неосторожное или необоснованное применение наркотиков (морфин, промедол и др.), инсулина, барбитуратов и т. д. Вследствие дефицита гормонов щитовидной железы и коры надпочечников у этих больных не развиваются адаптационные реакции в ответ на стрессовые ситуации. Криз или кома чаще развивается постепенно, реже имеет острое начало. Возникают заторможенность, отвращение к пище, диспепсические расстройства и т. д.
Слайд 12Гипоталамо-гипофизарная кома
Условно выделяют следующие варианты гипоталамо-гипофизарной комы:
1) гипотиреоидный (преобладают
- сонливость, резкая гипотермия, выраженная брадикардия, упорные запоры и т.
д.);
2) гипогликемический (чувство голода, психическое и двигательное возбуждение, резкое снижение уровня сахара в крови и т. д., а при недостаточности продукции кортизола — арефлексия, адинамия и т. д.); 3) гипертермический (на первый план часто выступает сопутствующая инфекция);
4) вариант с преобладанием водно-электролитных расстройств (дегидратация, выраженная гиперкалиемия, гипонатриемия и т. д.).
Слайд 13Гипоталамо-гипофизарная кома
В крови при кризе и гипоталамо-гипофизарной коме — низкий
уровень АКТГ, ТТГ, МСГ, ФСГ, ЛГ, СТГ, Т4, Т3, кортизола.
В случае преобладания патологии щитовидной железы наблюдается выраженная гиперхолестеринемия, а при форме с преобладанием патологии надпочечников — резкая гипонатриемия, гипохлоремия, гиперкалиемия, увеличение содержания остаточного, азота и мочевины, часто выраженная гипогликемия и т. д.
Слайд 14Лабораторная диагностика
В крови — низкий уровень АКТГ, ТТГ, ФСГ, ЛГ,
СТГ, нередко нормохромная или гипохромная анемия, иногда лейкопения с нейтропенией,
умеренная эозинофилия. Содержание в крови натрия и хлора снижено; склонность к гиперкалиемии, гипогликемии. Сахарная кривая после нагрузки глюкозой плоская. Отмечаются гипопротеинемия как следствие распада белков и снижения их синтеза, гиперхолестеринемия, снижение концентрации в крови белково-связанного йода (СБЙ). Резко снижено содержание в крови 17-ОКС. Суточное выделение с мочой 17-ОКС, 17-КС, гонадотропинов и эстрогенов резко уменьшено. При несахарном диабете относительная плотность мочи снижается до 1,005—1,000. Основной обмен также снижен.
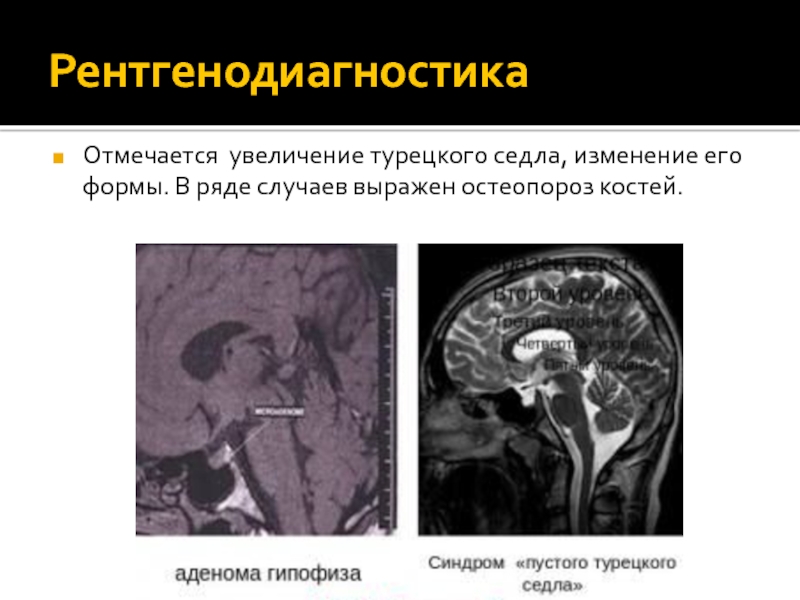
Слайд 15Рентгенодиагностика
Отмечается увеличение турецкого седла, изменение его формы. В ряде
случаев выражен остеопороз костей.
Слайд 17Дифференциальный диагноз
Гиротиреоз. Используют пробу с тиротропином. Повышение поглощения радиоактивного йода
щитовидной железой после подкожного введения 10 ЕД тиротропина более чем
на 50% свидетельствует о центральном (гипофизарном) генезе гипотиреоза.
Слайд 18Дифференциальный диагноз
Злокачественные новообразования
Хр. Инфекции (туберкулез)
Неврогенная анорексия
Гипоталамо-гипофизарную кому дифференцируют также от
гипотиреоидной, гипогликемической, уремической, хлорпенической, эклампсической ком, острой надпочечниковой недостаточности, пищевой
интоксикации, острых заболеваний желудочно-кишечного тракта. Иногда возникает необходимость отличить гипоталамо-гипофизарную кому от инсульта и инфаркта миокарда.
Слайд 19Лечение
При выраженных формах начинают введение гормонов периферических ЖВС, а
затем назначают гипофизарные гормоны (АКТГ, ТТГ, ФСГ и ЛГ). Если
лечение гормонами гипофиза эффективно, его периодически повторяют.
АКТГ вводят в/м по 20—100 ЕД в сутки, кортикостероиды (кортизон и др.) — по 25 мг в день, ДОКСА — по 5 мг ежедневно или через день, гонадотропные препараты (ХГ) — по 500— 1000 ЕД в/м 2— 3 раза в неделю и др., препараты женских половых гормонов (диэтилстильбэстрол внутрь или в/м по 1 мг ежедневно и др.).
Слайд 20Лечение
При явлениях гипотиреоза назначают тиреоидин внутрь по 0,03—0,05 г
2 раза в день, а трийодтиронина гидрохлорид — по 10—20
мкг в день под контролем за состоянием сердечной деятельности, Ps и АД. Для повышения синтеза белка показаны анаболические стероидные препараты: метандро-стенолон (неробол) внутрь по 5 мг 2—3 раза в день, метиландро-стендиол сублингвально по 25 мг 1—2 раза в день, ретаболил в/м по 1 мл 2,5% или 5% раствора раз в 3 нед и др.
Слайд 21Лечение
При гипоталамо-гипофизарной коме в/в вводят 100 мг гидрокортизона гемисукцината
в 300 мл 0,9% NaCl. Продолжительность введения гидрокортизона гемисукцината не
должна превышать 10 мин. В последующем гидрокортизон вводят в/в кап медленно по 50—100 мг в 0,9% NaCl каждые 4—6 ч с постепенным переходом (обычно на 2-й день лечения) на в/м введение по 50—100 мг через 6 ч.
В случаях стойкой гипотонии в/м вводят 0,5% масляный раствор ДОКСА в дозе 5—10 мг/сут.
Инфузионная терапия