Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Тазовые предлежания плода
Содержание
- 1. Тазовые предлежания плода
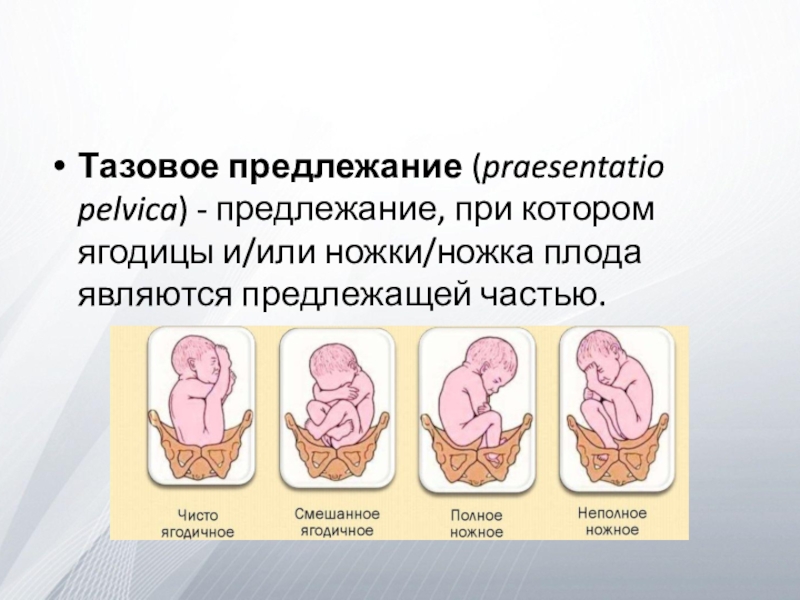
- 2. Тазовое предлежание (praesentatio pelvica) - предлежание, при котором ягодицы и/или ножки/ножка плода являются предлежащей частью.
- 3. Классификация 1. Ягодичные предлежания: - Чистое ягодичное предлежание (неполное) (встречается
- 4. Причины Сужение таза, аномальная форма таза.
- 5. Диагностика 1.Диагноз тазового предлежания ставят в 32
- 6. Диагностика 5.Ультразвуковое сканирование позволяет определить не только
- 7. Осложнения В первой половине беременности :угроза прерывания
- 8. Осложнения в родах преждевременное и раннее излитие
- 9. Биомеханизм родов 1. Вставление ягодиц (сжатие и опускание их,
- 10. Наружный поворот плода Когда тазовое предлежание диагностируется
- 11. Наружный поворот плода Этапы операции. Наружный поворот на
- 12. Спасибо за внимание
- 13. Скачать презентанцию
Тазовое предлежание (praesentatio pelvica) - предлежание, при котором ягодицы и/или ножки/ножка плода являются предлежащей частью.
Слайды и текст этой презентации
Слайд 2Тазовое предлежание (praesentatio pelvica) - предлежание, при котором ягодицы и/или ножки/ножка
плода являются предлежащей частью.
Слайд 3Классификация
1. Ягодичные предлежания:
- Чистое ягодичное предлежание (неполное) (встречается в 63,2-68% случаев) - ножки согнуты
в тазобедренных суставах и разогнуты в коленных; предлежат только ягодицы
плода. - Смешанное ягодичное предлежание (полное) (встречается в 20,6-23,4% случаев) - ножки согнуты в тазобедренных и коленных суставах; предлежат стопы и ягодицы.2. Ножное предлежание (встречается в 11,4-13,4% случаев): - Неполное ножное предлежание - предлежат ягодицы и одна из ножек (стоп) плода. При этом одна ножка разогнута в тазобедренном и коленном суставе. - Полное ножное предлежание - предлежат обе ножки (стопы) плода, при этом обе ножки разогнуты в тазобедренных суставах. - Коленное предлежание - предлежат колени (одно или оба) плода (редкая разновидность ножного предлежания).
Слайд 4Причины
Сужение таза, аномальная форма таза.
Пороки развития матки (двурогая, седловидная,
с перегородкой).
Чрезмерная или ограниченная подвижность плода (первобеременные, многорожавшие).
Многоводие или маловодие.
Многоплодная беременность.
Новообразования внутренних половых органов (миоматозные узлы, опухоли придатков).
Патология плацентации (полное или неполное предлежание плаценты).
Пороки развития матки.
ВПР плода (анэнцефалия, гидроцефалия).
Короткая пуповина.
Синдром задержки роста плода.
Слайд 5Диагностика
1.Диагноз тазового предлежания ставят в 32 – 34 нед. беременности,
т. к. после 34 нед. положение плода как правило фиксируется.
2. При
наружном акушерском исследовании следует использовать четыре приема по Леопольду:· первым приемом определяется: более высокое стояние дна матки; в дне матки пальпируется округлая, плотная, баллотирующая головка, нередко смещенная от средней линии живота вправо или влево;
· при третьем приеме над входом или во входе в таз прощупывается крупная, неправильной формы предлежащая часть мягковатой консистенции, неспособная к баллотированию;
· при четвертом приеме предлежащая часть обычно до конца беременности находится над входом в малый таз.
3.Сердцебиение плода при тазовых предлежаниях выслушивается выше пупка, иногда на уровне пупка, справа или слева (в зависимости от позиции). Позиция и виды позиции определяются по спинке (как при головном предлежании).
4.Диагноз уточняется при влагалищном исследовании:
· через передний свод влагалища при беременности прощупывается объемная мягковатой консистенции предлежащая часть (в отличие от округлой плотной головки плода)
· в родах можно пропальпировать копчик, седалищные бугры, ножки плода при смешанном ягодичном и ножном предлежаниях.
Дифференциально-диагностические отличия стопы и ручки: у ножки имеется пяточная кость, пальцы ровные, короткие, большой палец не отстает и не обладает большой подвижностью; отличия колена и локтя: у колена имеется округлая подвижная надколенная чашечка.
Слайд 6Диагностика
5.Ультразвуковое сканирование позволяет определить не только предлежание, но и пол,
вид, массу плода, положение головки (согнута, разогнута), обвитие пуповины, локализацию
размеры и степень зрелости плаценты, количество вод, аномалии развития плода и др.Различают четыре варианта положения головки плода при тазовом предлежании плода (угол измеряется между позвоночником и затылочной костью головки плода):
· головка согнута (угол больше 1100);
· головка слабо разогнута (поза военного) – I степень разгибания (угол от 1000 до 1100);
· головка умеренно разогнута – IIстепень разгибания (угол от 900 до 1000);
· чрезмерное разгибание головки («смотрит на звезды») – IIIстепень разгибания (угол меньше 900).
Положение головки плода наиболее четко определяется при УЗИ. Клиническими признаками разгибания головки плода являются несоответствие размеров головки плода предполагаемой его массе (размеры головки представляются большими), расположение головки в дне матки, наличие выраженной шейно-затылочной борозды.
6.При записи ЭКГ плода желудочковый комплекс QRS плода обращен книзу, а не кверху, как при головном предлежании.
7.При амниоскопии можно установить характер предлежания плода, количество и цвет околоплодных вод, возможное предлежание петель пуповины.
8.При необходимости используют рентгенографию.
Слайд 7Осложнения
В первой половине беременности :
угроза прерывания беременности (45 %);
ранний
гестоз (27,5 %).
Во второй половине беременности:
угроза прерывания беременности (39,3 %);
преждевременные роды (20 – 40 %);гестоз различной степени тяжести (35,6 %);
обвитие пуповины (40,8 %);
маловодие (25,3 %)
гипотрофия плода (4,9 %);
предлежание плаценты в 7 раз чаще при тазовом предлежании;
преждевременная отслойка плаценты в 3 раза чаще.
Слайд 8Осложнения в родах
преждевременное и раннее излитие околоплодных вод (до 36
нед. беременности преждевременное излитие вод встречается с одинаковой частотой при
тазовом и головном предлежании, после 36 нед. – чаще при тазовом предлежании, соотношение 25 % : 15 %;выпадение петель пуповины и мелких частей встречается в 5 раз чаще при тазовом предлежании, чем при головном;
аномалии родовой деятельности – чаще слабость родовой деятельности;
в результате роды затягиваются;
нарушение маточно-плацентарного кровообращения и развитие гипоксии у плода, что связано с несвоевременным излитием околоплодных вод и затяжными родами;
увеличение частоты инфицирования оболочек, плаценты, матки и плода в родах;
вколачивание ягодиц в таз, что является проявлением клинического несоответствия плода и таза матери;
поворот плода спинкой кзади, когда подбородок фиксируется под лобковым симфизом – головка разгибается: возникает угроза гипоксии, травмы плода и матери;
при вступлении в таз плечевого пояса могут возникнуть осложнения, опасные для плода: запрокидывание ручек и разгибание головки (ущемление головки). При этом возникает гипоксия плода и возможна гибель плода. Различают три степени запрокидывания ручек (по Гентеру): I – ручка запрокинута кпереди от ушка, II – на уровне ушка и III – кзади от ушка плода.
при прохождении через таз верхнего отдела туловища и головки неизбежно возникает сдавление пуповины; если изгнание туловища и головки затягивается свыше 3 – 5 мин., возникает тяжелая гипоксия плода, которая может привести к его смерти.
травматизация плода: кровоизлияния в ЦНС (35 %), травмы спинного мозга (20 – 23 %), травмы периферической НС (20 – 25 %);
травмы у матери: разрывы шейки матки, влагалища и промежности;
гипотоническое кровотечение в последовом периоде.
Слайд 9Биомеханизм родов
1. Вставление ягодиц (сжатие и опускание их, l.intertrochanterica находится в одном
из косых размеров).
2. Внутренний поворот ягодиц (начинается при переходе из широкой в
узкую часть полости малого таза, заканчивается в плоскости выхода, когда l. Intertrochanterica становится в прямом размере выхода).3. Боковое сгибание поясничной части позвоночника плода. Образуется точка фиксации между нижним краем лона и крылом подвздошной кости передней ягодицы. Происходит боковое сгибание позвоночника в пояснично-крестцовом отделе, рождение задней ягодицы, а затем передней в прямом размере. В это время плечики вступают своим поперечным размером в тот же косой размер входа в таз, через который прошли ягодицы.
4. Внутренний поворот плечиков (из косого размера в прямой) и связанный с ним наружный поворот туловища. Плод рождается до пупка, затем до нижнего угла лопаток. Переднее плечико устанавливается под лоном, образуется точка фиксации между плечиком (на границе верхней и средней трети) и лонным сочленением матери.
5. Боковое сгибание в шейно-грудном отделе позвоночника – с этим моментом связано рождение плечевого пояса и ручек.
6. Внутренний поворот головки затылком кпереди (стреловидный шов переходит в прямой размер выхода из малого таза, подзатылочная ямка фиксируется под лоном.
7. Сгибание головки вокруг точки фиксации. Последовательно рождаются подбородок, рот, нос, темя и затылок.
Слайд 10Наружный поворот плода
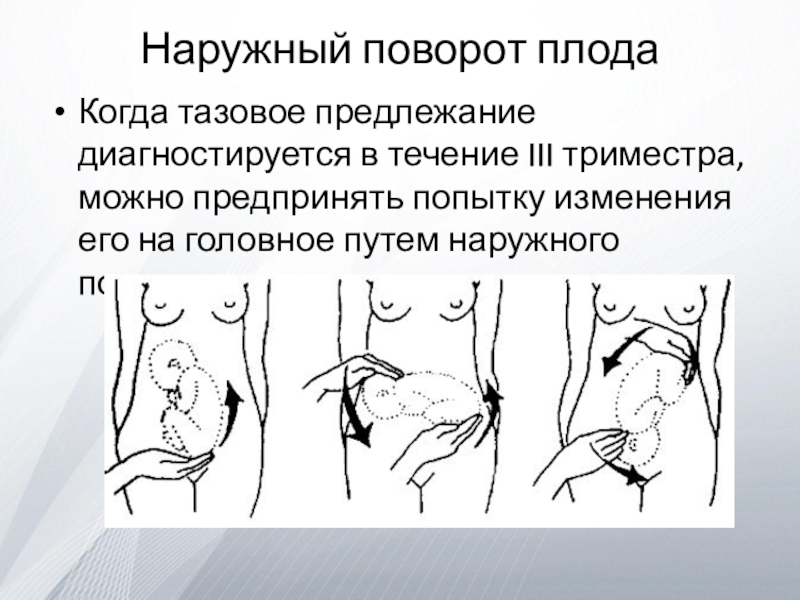
Когда тазовое предлежание диагностируется в течение III триместра,
можно предпринять попытку изменения его на головное путем наружного поворота
Слайд 11Наружный поворот плода
Этапы операции. Наружный поворот на головку обычно производится в
родовспомогательных учреждениях после УЗИ, подтверждающего тазовое предлежание, нормальное количество околоплодных
вод, небольшую массу плода, нормальную локализацию плаценты и исключающего явные пороки развития плода.С целью диагностики гипоксии применяется НСТ. Вводятся Р2-адреномиметики. Сначала обычно используется техника «вращение вперед», а при неуспешной попытке - техника «спинкой обратно».
Попытку поворота следует прекратить при ухудшении состояния беременной, сохраняющемся изменении сердцебиения плода или после нескольких неудачных попыток.
Rh-отрицательным женщинам, несенсибилизированным следует ввести иммуноглобулин. НСТ после поворота повторяют, пока не будет получен нормальный результат теста.
Противопоказания для проведения наружного поворота: угроза прерывания беременности, предлежание плаценты, аномалии развития матки, маловодие, многоплодие, узкий таз, гипоксия плода, рубец на матке. Однако, по данным многих исследований, рубец на матке не является причиной большего количества осложнений.
Осложнения. Осложнения включают гипоксию (децелерации сердечного ритма) у 3,3-10% плодов, отслойку плаценты в 1,1-4% случаев,
травмы плечевого сплетения плода после успешного поворота. К осложнениям при наружном повороте плода относятся разрыв матки и гибель плода в результате компрессии пуповины.
При оценке фетоплацентарного кровотока отмечено, что наружный поворот не влияет на показатели плацентарного кровотока, однако в случаях затрудненного поворота отмечается снижение резистентности кровотока в средней мозговой артерии, что может отражать нормальную физиологическую реакцию плода.