Слайд 1Трансплантация легких
Выполнила студентка 512 группы
лечебного факультета Немтинова В.А.
Слайд 2 Мировая история клинической трансплантации легких началась в 1963 году с
операции Hardy J.D. у пациента с раком легкого, который умер
на 18 сутки после операции.
Прогрессивное развитие трансплантации легких, как и трансплантации других органов, начинается в 80-е годы 20 века, когда появился эффективный препарат иммуносупрессивной терапии и были поняты важные аспекты хирургической техники.
На сегодняшний день можно говорить о мировом опыте более чем 50000 подобных операций и более 4000 операций, выполняемых ежегодно.
Слайд 3 Первые клинические трансплантации легкого и сердечно-легочного комплекса в России были
выполнены в 1993 (Левашов Ю.Н.) и 1991 годах (Акчурин Р.С.).
Суммарный российский опыт трансплантации легких чуть превышает 60 операций, однако в последние годы можно говорить об отчетливой тенденции роста количества ежегодно выполняемых операций. Но расчетная потребность в выполнении данных трансплантаций в Российской Федерации значительно выше (1100 трансплантаций сердца в год, в том числе сердечно-легочные комплексы, и 800 трансплантаций легких в год), что диктует необходимость появления и развития новых центров трансплантации легких и сердца.
В 2013 году в Российской Федерации были впервые изданы национальные клинические рекомендации по трансплантации органов, в том числе трансплантации легких и сердечно-легочного комплекса.
Российская история трансплантации легких начинается с экспериментальных работ В.П. Демихова, который в 1947 году выполнил первые операции трансплантации легких и сердечно-легочного комплекса на модели собак.
Слайд 4Трансплантация легких
– это хирургический метод лечения терминальных заболеваний легких
путем замены легких реципиента легкими донора (одно легкое, два легких
или долевая трансплантация).
Показатель потребности – 11 операций на 1 млн населения в РФ (данные Регистра Российского общества трансплантологов).
Слайд 5Классификация
1. по источнику получения донорского органа:
родственная трансплантация;
трупная трансплантация:
от
доноров со смертью головного мозга;
от доноров после остановки сердечной
деятельности (биологической смерти);
после изолированной (ex-vivo) перфузии донорского легкого или легких.
2. по технике выполнения:
a. двусторонняя последовательная трансплантация легких;
b. односторонняя трансплантация легкого;
c. трансплантация сердечно-легочного комплекса;
d. долевая (родственная) трансплантация;
e. сплит-трансплантация легких, то есть трансплантация двух долей, полученных в результате разделения одного трупного донорского легкого.
3. по совместимости по группе крови:
a. АВО-идентичная трансплантация легких или сердечно-легочного комплекса;
b. АВО-совместимая трансплантация легких или сердечно-легочного комплекса;
c. АВ0-несовместимая трансплантация легких.
4. по времени выполнения:
a. первичная трансплантация легких или сердечно-легочного комплекса;
b. ретрансплантация легких и/или сердца.
Слайд 6Показания к трансплантации лёгких
хроническая обструктивная болезнь лёгких;
идиопатический фиброзирующий альвеолит;
муковисцидоз;
эмфизема лёгких, обусловленная недостаточностью α1-антитрипсина;
первичная лёгочная гипертензия;
а
также ряд более редких болезней лёгких:
саркоидоз;
лимфангиолейомиоматоз;
гистиоцитоз;
болезни соединительной ткани;
интерстициальный пневмонит;
ретрансплантация лёгких.
Слайд 7Абсолютные противопоказания
1. Анамнез злокачественных онкологических заболеваний;
2. Наличие тяжелого
заболевания или дисфункции другого жизненно важного органа или системы органов
(сердце, печень, почки или центральной нервной системы) – за исключением тех заболеваний или состояния при которых возможно проведение сочетанной трансплантации комплекса органов (например, трансплантация легких и почки, трансплантация легких и печени) ;
3. Наличие доказанного или предполагаемого атеросклеротического поражения сосудов органов-мишеней с развитием их клинически значимой ишемии и/или дисфункции;
4. Острый период заболевания или состояния, сопровождающийся нестабильностью витальных функций организма, (например, сепсис, инфаркт миокарда, нарушение мозгового кровообращения и т.п.) ;
5. Наличие некорректируемого нарушения системы гемостаза;
6. Наличие высоковирулентной и/или полирезистентной хронической микробной инфекции любой локализации без возможности адекватной контроля над течением инфекционного процесса;
7. Наличие активного туберкулеза любой локализации;
8. Наличие выраженной деформации грудной клетки и/или позвоночника;
9. Наличие ожирения 2 или 3 степени (ИМТ равен или превышает 35 кг/м2) ;
10. Наличие подтвержденных психических расстройств, препятствующих адекватному контакту с медицинским персоналом и сопровождающихся потерей дееспособности и способности к самообслуживанию в отношении следования сложным медицинским предписаниям;
11. Наличие в анамнезе повторяющихся и/или длительных периодов несоблюдения медицинских предписаний, сопряженных с риском для собственного здоровья и жизни;
12. Отсутствие адекватной или надежной социальной поддержки;
13. Наличие выраженного ограничения функционального состояния, затрудняющего послеоперационную реабилитацию;
14. Наличие синдрома зависимости от психоактивных веществ, алкоголя и/или табака.

Слайд 8Относительные противопоказания:
1. возраст – старше 65 лет;
2. ожирение 1
степени (ИМТ 30,0 – 34,9 кг/м2) ;
3. прогрессирующее или
тяжелое истощение (ИМТ менее 15 кг/м2) ;
4. тяжелый остеопороз с наличием патологических переломов или болевого синдрома;
5. предшествующие операции на грудной клетке с резекцией легких и/или проведением плевродеза;
6. искусственная вентиляция легких и/или наличие у реципиента вспомогательного кровообращения и/или экстракорпоральной мембранной оксигенации;
7. внелегочная колонизация или инфицирование высоко резистентными или высоко вирулентными бактериями или грибами;
8. наличие хронического вирусного гепатита В и/или С;
9. наличие ВИЧ-инфекции и/или СПИДа;
10. хроническое инфицирование дыхательных путей такими микроорганизмами, как Burkholderia cepacia (особенно следующие подвиды: Burkholderia cenocepacia и Burkholderia gladioli), Mycobacterium abscessus;
11. наличие других заболеваний или состояний без клинических признаков терминального поражения органов-мишеней (сахарный диабет, гипертоническая болезнь, эпилепсия, язвенное поражение желудочно-кишечного тракта, гастро-эзофагеальная рефлюксная болезнь и др.)

Слайд 9Первичное обследование
1. осмотр врача специалиста, ответственного за обследование реципиентов (хирург-трансплантолог,
терапевт-пульмонолог или терапевт-кардиолог);
2. анализ имеющейся у пациента медицинской документации;
3. оценка антропометрических данных: рост; масса тела; расчет индекса массы тела
4. лабораторное обследование (обязательный минимум):
a. определение группы крови по системе АВ0, фенотипирование, оценка предсуществующих антиэритроцитарных антител;
b. исключение гемотрансмиссивных инфекций (ВИЧ, вирусные гепатиты В и С, сифилис);
c. общеклинический анализ крови с лейкоцитарной формулой;
d. развернутый биохимический анализ крови (определение таких показателей, как общий белок, альбумин, общий билирубин и его фракции, АСТ, АЛТ, креатинин, мочевина, панкреатическая амилаза, глюкоза, холестерин и липидный профиль);
e. коагулогическое исследование крови (определение таких показателей, как протромбиновое время и протромбиновый индекс, МНО, концентрация фибриногена);
f. оценка электролитного и кислотно-основного состояние крови;
g. исследование газового состава артериальной крови;
h. определение цитомегаловирусной инфекции методом полимеразной цепной реакции (ПЦР);
i. исследование главного комплекса гистосовместимости человека (HLA-типирование);
j. микробиологическое исследование мокроты (для пациентов с муковисцидозом и бронхоэктатической болезнью).
5. дополнительное лабораторное обследование (при необходимости):
a. определение вирусных гепатитов методом полимеразной цепной реакции (количественное исследование, определение генотипа вируса);
b. исследование уровня гормонов щитовидной железы;
c. исследование гликемического профиля, уровня гликозилированного гемоглобина, проба на толерантность к глюкозе;
d. серологическое и генетическое исследование альфа-1-антитрипсиновой недостатчоности;
e. определение концентрации простатспецифического антигена (ПСА, для мужчин старше 40 лет);

Слайд 10Первичное обследование (продолжение)
6. инструментальное обследование (обязательный минимум):
a. регистрация ЭКГ;
b. рентгенография органов грудной клетки (прямая проекция);
c. исследование функции
внешнего дыхания
d. эхокардиографическое исследование;
e. компьютерная томография органов грудной клетки
f. перфузионная сцинтиграфия легких
g. ультразвуковое исследование органов брюшной полости и забрюшинного пространства
7. дополнительное инструментальное обследование (при необходимости):
a. бодиплетизмография и оценка диффузионной способности легких;
b. 6-минутный тест с ходьбой;
c. компьютерная или магнитно-резонансная томография головного мозга;
d. компьютерная томография живота с внутривенным контрастным усилением;
e. компьютерная или магнитно-резонансная томография сердца;
f. фиброэзофагогастродуоденоскопия;
g. фибробронхоскопия с выполнением дополнительных диагностических процедур (например, лаваж, браш-биопсия, трансбронхиальная биоспия и т.п.);
h. перфузионная сцинтиграфия миокарда;
i. коронарография;
j. ангиопульмонография;
k. катетеризация или зондирование полостей сердца;
l. остеоденситометрия;
m. ультразвуковое доплеровское исследование сосудов (например, нижних конечностей, шеи и т.п.);
8. дополнительное обследование (при необходимости):
a. консультация и осмотр у стоматолога;
b. консультация и осмотр у гинеколога;
c. консультация и обследование противотуберкулезном диспансере (рентгенография, диаскин-тест или двукратная проба Манту) – особенно для пациентов с фиброзом легких и ХОБЛ;
d. консультация и обследование у онколога;
e. консультация и обследование у психиатра (психолога);
f. консультация специалиста по вакцинопрофилактике;

Слайд 11Предоперационная подготовка
Основной целью подготовки к реципиента к трансплантации является
профилактика возможных осложнений в интра- и послеоперационном периоде.
Слайд 12Лечение
3 варианта трансплантации лёгких:
односторонняя,
двусторонняя,
комплекс «сердце-лёгкие».
Выбор варианта операции
часто определяется не только медицинскими показаниями, но и тем, какими
органами может располагать трансплантолог в ближайшее время.
Слайд 13Хирургическая техника билатеральной трансплантации лёгких
Переднебоковые торакотомии слева и справа;
Мобилизация лёгкого и его корня;
Проведение пробы с отключением оперируемого
лёгкого от искусственной вентиляции лёгких.
На протяжении выделяются лёгочная артерия (с раздельной перевязкой и пересечением переднего и нисходящего стволов лёгочной артерии), нижняя и верхняя лёгочные вены и главный бронх с клипированием бронхиальных артерий. При выделении лёгочных вен необходимо вскрыть перикард над левым предсердием. Лёгочные вены пережимаются вместе с участком предсердия.
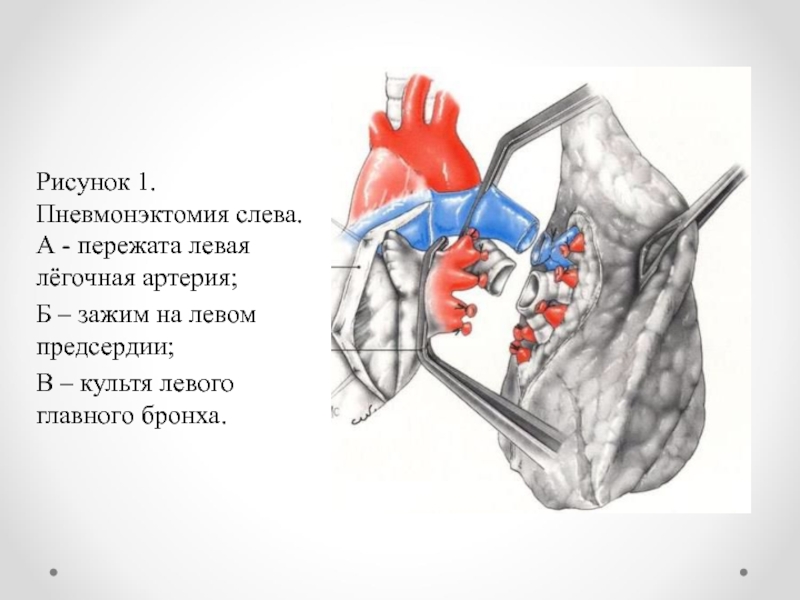
Слайд 14Рисунок 1. Пневмонэктомия слева. А - пережата левая лёгочная артерия;
Б – зажим на левом предсердии;
В – культя левого
главного бронха.
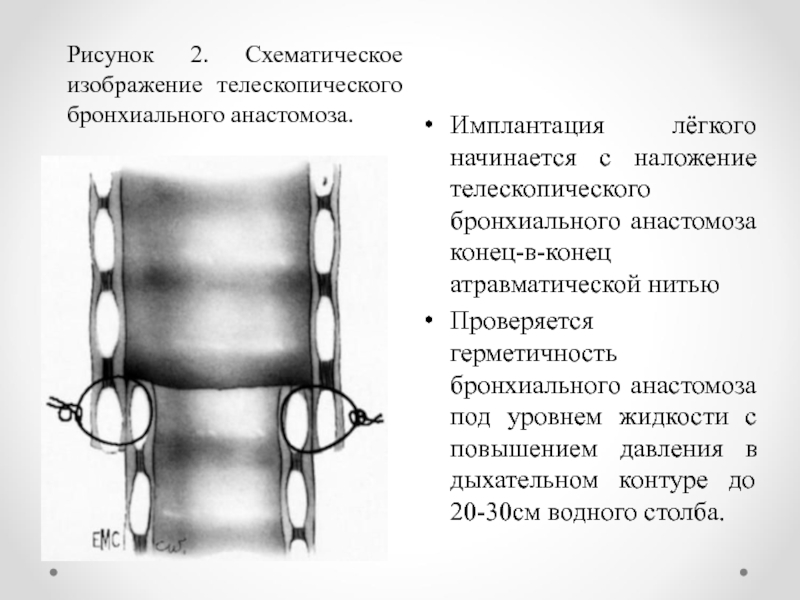
Слайд 15Имплантация лёгкого начинается с наложение телескопического бронхиального анастомоза конец-в-конец атравматической
нитью
Проверяется герметичность бронхиального анастомоза под уровнем жидкости с повышением
давления в дыхательном контуре до 20-30см водного столба.
Рисунок 2. Схематическое изображение телескопического бронхиального анастомоза.
Слайд 16
Следующим накладывается венозный анастомоз, предварительно подготовив вены реципиента созданием единого
соустья. Анастомоз накладывается при боковом отжатии левого предсердия между венозным
соустьем реципиента и участком предсердия вокруг вен трансплантата атравматической нитью.
Артериальный анастомоз накладывается по типу конец-в-конец атравматическим шовным материалом 3/0. Швы на сосудистых анастомозах сразу не затягивают до удаления воздуха из кровеносного русла.
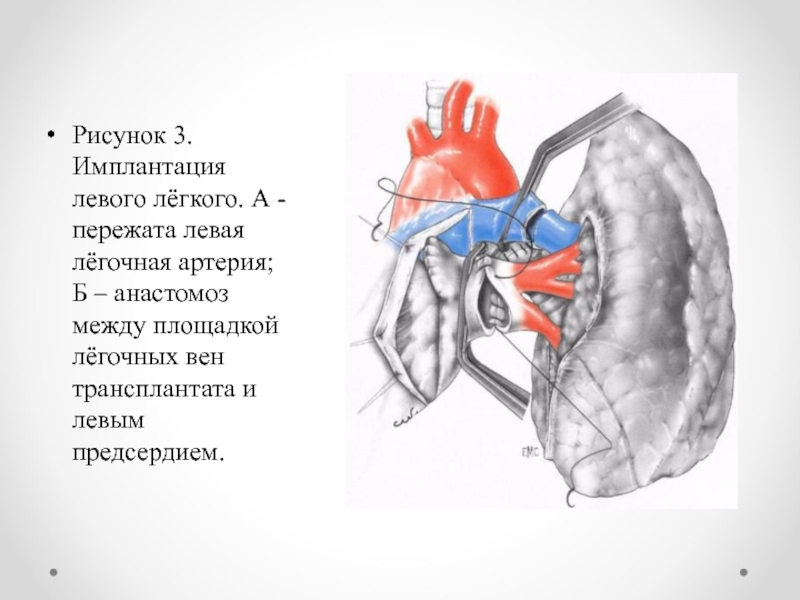
Слайд 17Рисунок 3. Имплантация левого лёгкого. А - пережата левая лёгочная
артерия; Б – анастомоз между площадкой лёгочных вен трансплантата и
левым предсердием.
Слайд 18
После профилактики воздушной эмболии приступают к реперфузии и ревентиляции трансплантата.
Прежде чем приступить к имплантации второго лёгкого необходимо удостовериться в
адекватности оксигенирующей функции имплантированного первого лёгкого. В противном случае (при выраженной гипоксемии, подтверждённой падением сатурации кислорода и артериальной гипоксемией) прибегают к постановке периферической системы артерио-венозной экстракорпоральной мембранной оксигенации бедренным доступом.
Удаление контралатерального и имплантация второго лёгкого осуществляется аналогичным первому лёгкому образом.
Операция заканчивается дренированием обоих куполов плевральной полости и реберно-диафрагмального синуса с обеих сторон и ушиванием послеоперационной раны.
Слайд 19Ведение пациента в послеоперационном периоде после трансплантации лёгких
Первые несколько
суток послеоперационного периода пациенту, перенесшему трансплантацию лёгких необходимо находиться в
палате интенсивной терапии и реанимации
В период пребывания в палате интенсивной терапии и реанимации необходимо продолжать щадящую искусственную вентиляцию лёгких
С целью предупреждения отёка трансплантата необходимо ограничение инфузионной, трансфузионной и проведение диуретической терапии.
Слайд 20Медикаментозная терапия
адекватную анальгезию;
комплексную пролонгированную антибактериальную терапию, с учётом
особенностей основной болезни. Критерии эффективности: клиническая картина, температура тела, количество
лейкоцитов в крови и лейкоцитарная формула, СОЭ, уровень фибриногена в крови;
противогрибковую терапию;
противовирусную терапию;
гастропротективную терапию;
противорвотное средство (отменяется через сутки после удаления назогастрального зонда);
антикоагулянтную терапию (низкомолеклярный гепарин), назначается в профилактической дозировке с конца первых 24 часов при отсутствии данных за кровотечение и перманентной гепаринизации при продолжении экстракорпоральной мембранной оксигенации и заместительной почечной терапии;
поддержание нутритивного статуса (парэнтеральное/энтеральное питание).
Слайд 21Иммуносупрессивная терапия
К настоящему времени наиболее безопасным и эффективным протоколом
иммуносупрессии у реципиентов лёгких, по данным рандомизированных клинических научных исследований,
является терапия такролимусом и препаратами микофеноловой кислоты, которая по сравнению с другими протоколами сопровождается меньшей частотой и числом осложнений.
Подходы к начальной иммуносупрессии включают глюкокртикоиды, ингибиторы кальциневрина, дополнительные препарата (трехкомпонентный протокол), и, возможно, индукцию антителами.
Слайд 22Диспансерное наблюдение
Пожизненное наблюдение всех больных после трансплантации лёгких необходимо
в связи с:
─ наличием риска острого или хронического отторжения
трансплантанта;
─ необходимостью в подборе дозировок, мониторировании эффективности и безопасности иммуносупрессивной терапии;
─ высоким риском развития инфекционных осложнений и новообразований;
─ развитием сопутствующих заболеваний и осложнений, требующих вмешательства или коррекции терапии.
Слайд 23При неосложненном течении послеоперационного периода повторные посещения врача следует выполнять
раз в неделю в течение первого месяца после выписки из
стационара, каждые 2 недели в течение 2-го месяца, ежемесячно в течение 1-го года и каждые 3-6 месяцев в последующее время после трансплантации.
Диспансерное наблюдение