Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Возбудители инфекционных заболеваний наружных покровов и слизистых оболочек
Содержание
- 1. Возбудители инфекционных заболеваний наружных покровов и слизистых оболочек
- 2. ГОНОКОКК Neisseria gonorrhoeae
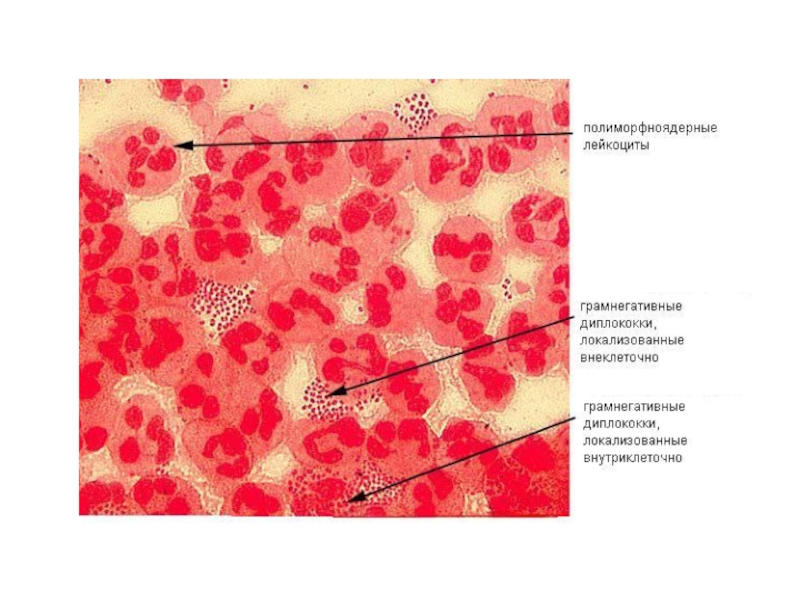
- 3. Гонококк: свойстваморфологические:бобовидные грамотрицательные кокки, располагающиеся в мазке попарно, спор и макрокапсул не образуют, неподвижны.
- 4. Слайд 4
- 5. Гонококк: свойствакультуральные:растут на сложных (содержащих большое количество
- 6. Гонококк: свойствабиохимические:оксидазоположительны(родовой признак), ферментируют до кислоты глюкозу
- 7. Гонокковая инфекцияЭпидемиологияисточник инфекции: больной человек (носителей не бывает)механизм передачи – контактный (половой, реже – бытовой)
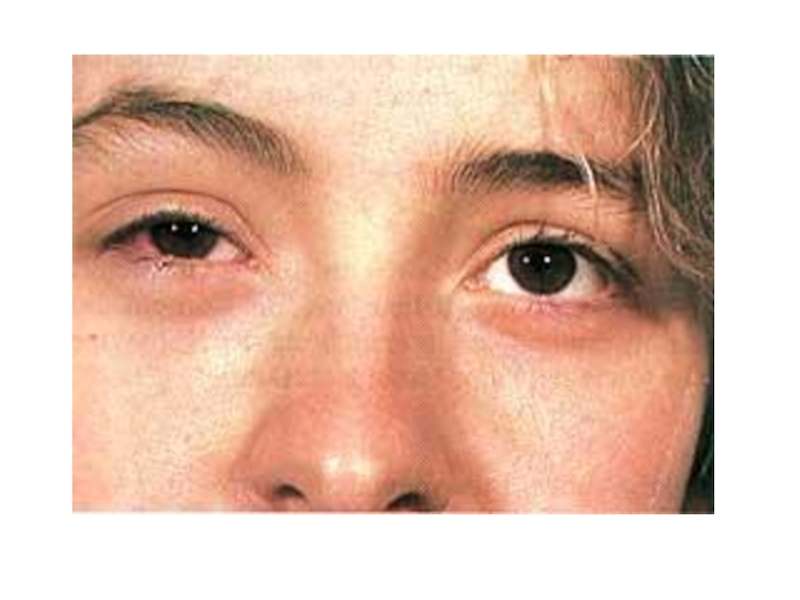
- 8. Гонокковая инфекцияКлинические проявленияОстрая гонорея – гнойный уретрит,
- 9. Гонокковая инфекция Профилактиканеспецифическая – острой гонореи –
- 10. Этиотропная терапияПри острой гонорее лечение проводят антибиотиками
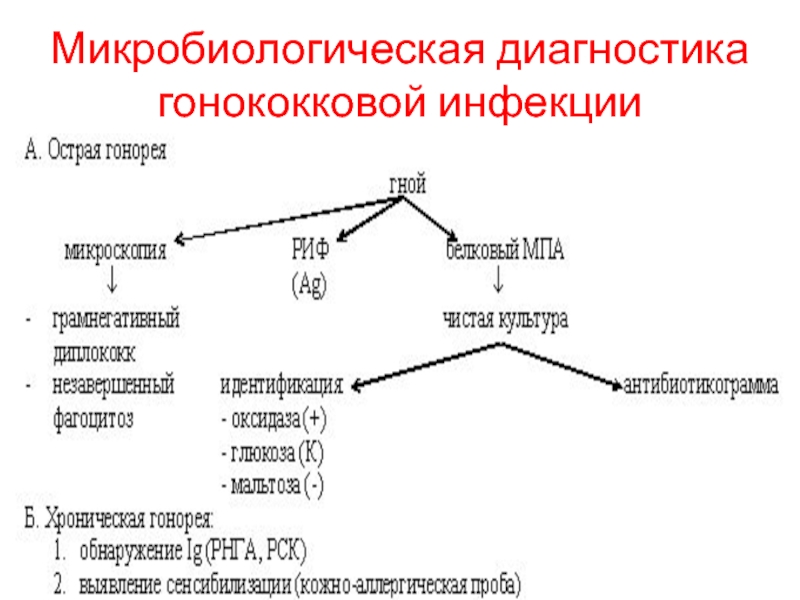
- 11. Микробиологическая диагностика гонококковой инфекции
- 12. Микробиологическая диагностика гонококковой инфекцииДля обострения хронической гонореи за 12 час до взятия материала вводят гонококковую вакцину
- 13. ТРЕПОНЕМЫ Treponema pallidum вызывает сифилис
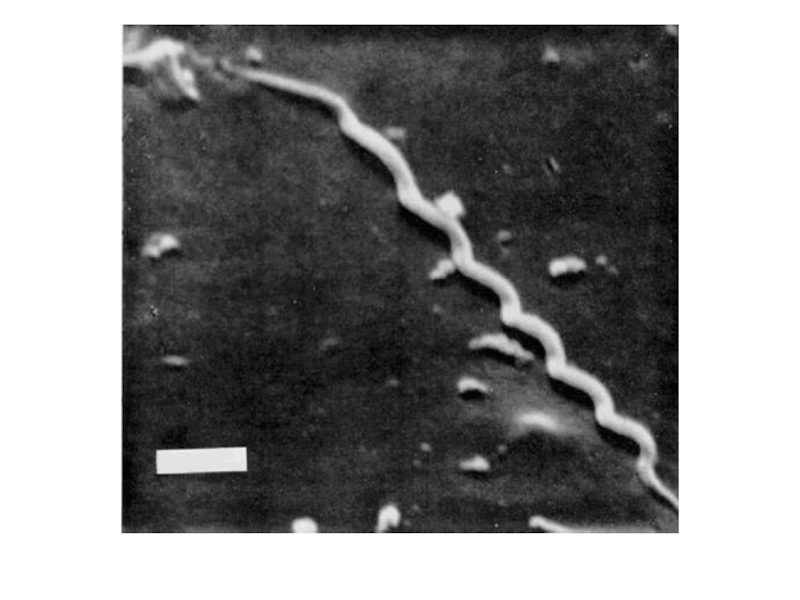
- 14. T. pallidum, вариант pallidum: морфологияот 8 до
- 15. Слайд 15
- 16. T. pallidum, вариант pallidum: культуральные свойстваНа питательных
- 17. Сифилисинфекционная болезнь, характеризующаяся: первичным аффектом (твердый шанкр),
- 18. Сифилис: эпидемиологияисточник инфекции – человек (в первичной
- 19. Сифилис: периодыЗаболевания протекают циклически: инкубационный,первичный сифилис,вторичный сифилис,третичный сифилис,нейросифилис (четвертичный сифилис)Иммунитет после перенесенной болезни не развивается.
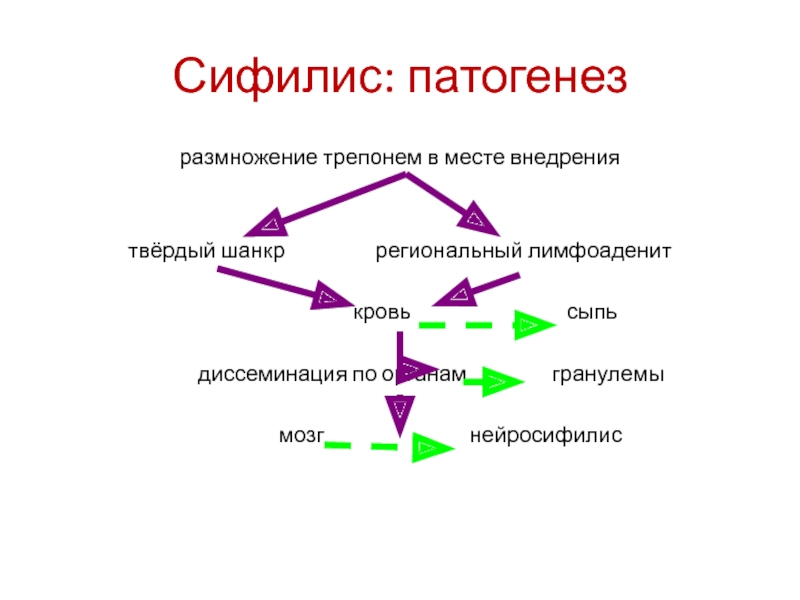
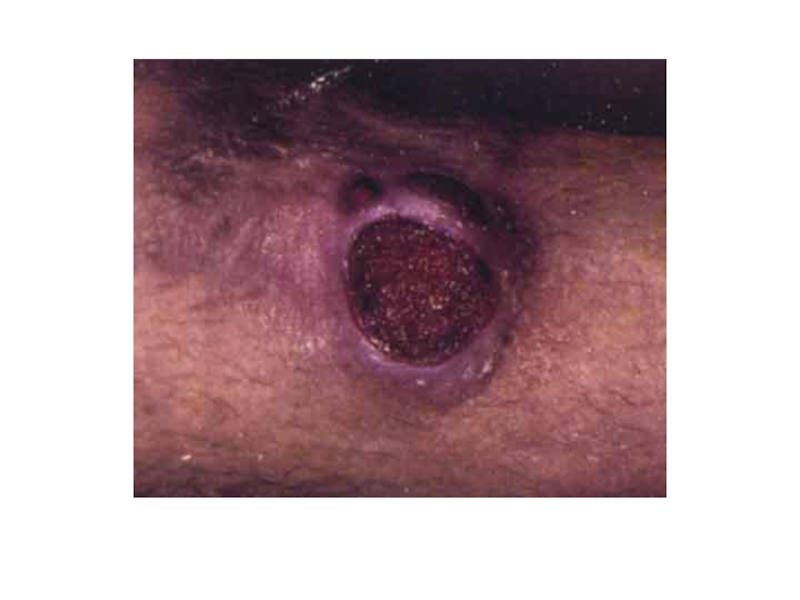
- 20. Сифилис: патогенезразмножение трепонем в месте внедрениятвёрдый шанкр
- 21. Первичный сифилисв месте внедрения возбудителя – язва
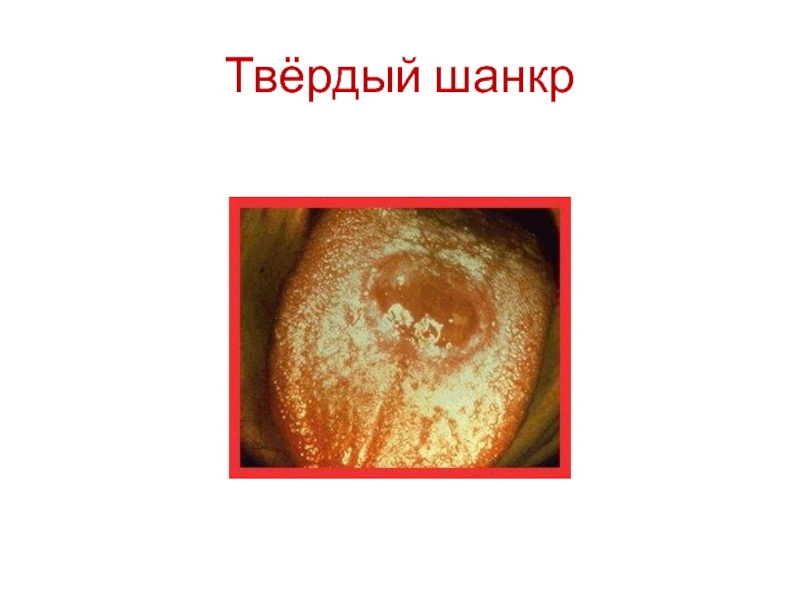
- 22. Твёрдый шанкр
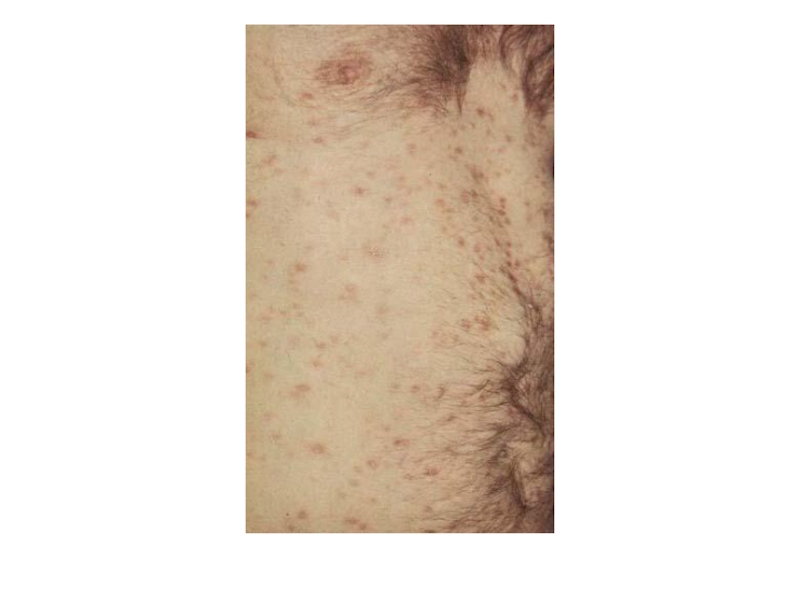
- 23. Вторичный сифилиснаступает через 6-7 недель после появления твёрдого шанкра,рецидивирующая сыпь.
- 24. Слайд 24
- 25. Сифилис: исходы вторичного периода25 % - выздоровление,25
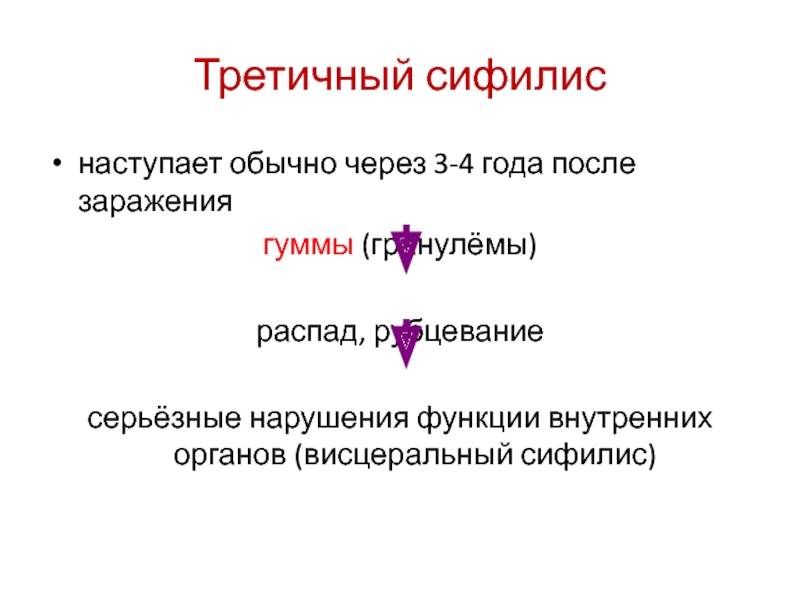
- 26. Третичный сифилиснаступает обычно через 3-4 года после заражениягуммы (гранулёмы)распад, рубцеваниесерьёзные нарушения функции внутренних органов (висцеральный сифилис)
- 27. Слайд 27
- 28. Характеристика нейросифилисаразвивается у некоторых больных при неадекватном лечениинаступает в среднем через 8-15 леттяжёлое поражение ЦНС
- 29. Сифилис: профилактикаНеспецифическаяпостоянный половой партнёрвыявление и лечение больныхобследованиедоноровбеременных (лечение в первую половину беременности)групп риска Специфическаяне разработана
- 30. Лечение сифилисаАнтибиотики пенициллинового ряда
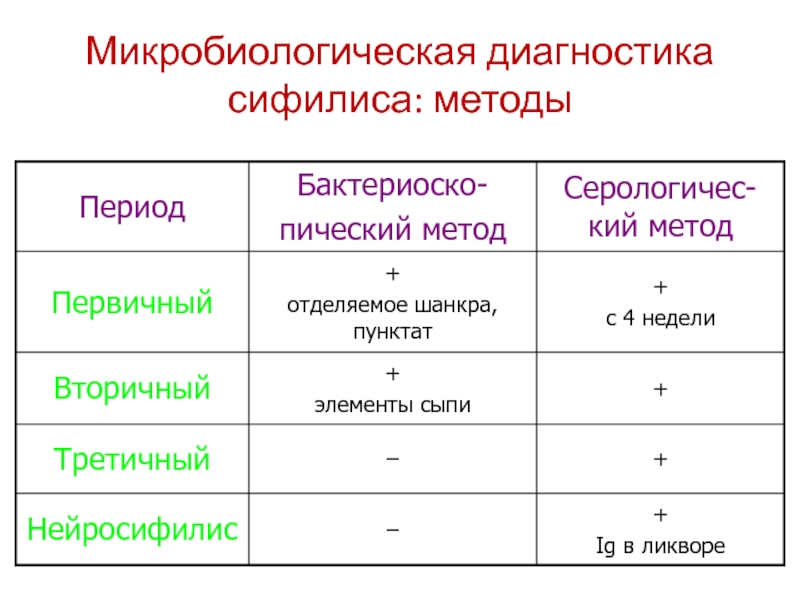
- 31. Микробиологическая диагностика сифилиса: методы
- 32. Микроскопическое выявление T. pallidumмикроскопия нативного препарта в тёмном поледлительная окраска по Романовскому-Гимзеобработка серебрением (по Морозову)
- 33. Слайд 33
- 34. Слайд 34
- 35. Серологический метод диагностики сифилиса - основнойНеспецифические тесты
- 36. Х Л А М И Д И И
- 37. Хламидии: морфология элементарных телецмелкие (0,15 –
- 38. Хламидии: морфология ретикулярных телецболее крупные (до
- 39. Хламидии: размножениеретикулярные тельца размножаются бинарным делениемконденсация ретикулярных телецпромежуточные тельца(напоминают бычий глаз)элементарные тельцавыход из клеткигибель клетки
- 40. Хламидии: внутриклеточные включенияобразуются в результате размножения
- 41. Хламидии: виды и сероварыC. trachomatis (серовары по
- 42. Хламидии: виды и сероварыC. psittaci (1 серовар)
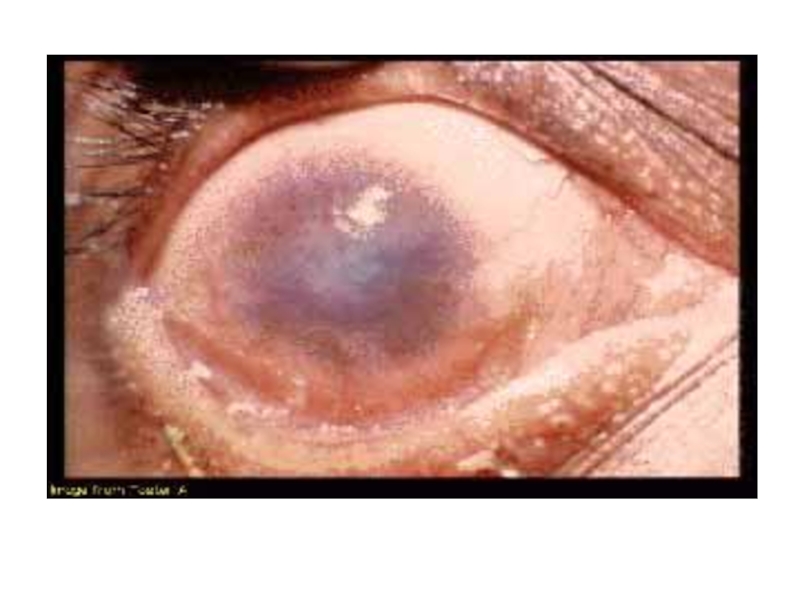
- 43. ТрахомаChlamydia trachomatis, A – C
- 44. Трахома: эпидемиологияисточник инфекции – больной человекинфицирование –
- 45. Трахома: патогенезрепродукция в клетках конъюнктивы и прилегающих
- 46. Слайд 46
- 47. Трахома: профилактикавыявление и лечение больныхличная гигиена
- 48. Урогенитальные хламидиозыChlamydia trachomatis, D – K
- 49. Урогенитальные хламидиозы: патогенезпоражение клеток в результате размножения
- 50. Урогенитальные хламидиозы: патогенезОсложнения:патология мочеполовой системы,патология органов малого таза у женщин,синдром Рейтера:уретритконъюнктивитартрит.
- 51. Слайд 51
- 52. Венерическая лимфогранулёмаChlamydia trachomatis, L1 – L3
- 53. Венерическая лимфагранулёма: патогенезполовой контакточаг первичного поражения(везикула
- 54. Венерическая лимфагранулёма: патогенезкожа лопается, зеленовато-жёлтый гнойрубцыпапилломыабсцессыязвыслоновость в области гениталий
- 55. Слайд 55
- 56. Дрожжеподобные грибы Кандида: морфологияСферические или овоидные клетки
- 57. Дрожжеподобные грибы Кандида: морфологияОбразуют псевдогифы (псевдомицелий) –
- 58. 2 морфологические формы:
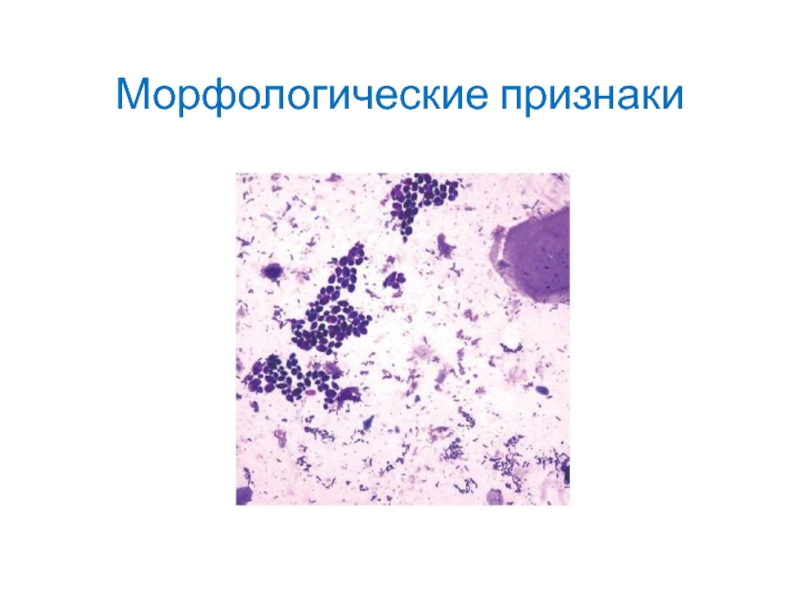
- 59. Морфологические признаки
- 60. 2 морфологические формы:
- 61. Candida albicans (видны так называемые «ростовые трубки»,
- 62. Культуральные признакирастут на простых питательных средах при
- 63. Культуральные признакиэлективными средами являются: глюкозный мясо-пептонный агар,
- 64. Культуральные признаки
- 65. Кандидозгрибковое заболевание слизистой оболочки полости рта,
- 66. факторы патогенностисекреция протеолитических ферментов и гемолизинов, дерматонекротическая активность, адгезивность (способность прикрепляться к клеткам эпителия).
- 67. Факторы активизации вирулентности - три группы:
- 68. Кандидоз: инфицированиеинфицирование при кандидозе практически никогда не
- 69. Кандидоз классический пример дисбактериоза. Местное поражение полости
- 70. Кандидоз характеризуется появлением на фоне гиперемированной, сухой
- 71. КандидозПри осложнении клинического течения очень часто наблюдается участие стафилококков, обладающих множественной устойчивостью к антибиотикам.
- 72. Этиология кандидозовПровоцирующие факторы:Дисбактериоз,Нерациональный прием антибиотиков, кортикостероидов; Нарушения
- 73. По клиническому течению различают формы кандидозов СОПР:
- 74. Острый псевдомембранозный кандидоз (молочница)Поражается слизистая оболочка губ,
- 75. Острый псевдомембранозный кандидоз (молочница)Общее состояние при легкой
- 76. .
- 77. Острый атрофический кандидоз Чаще развивается при
- 78. Острый атрофический кандидозПри локализации на языке, его
- 79. .
- 80. Хронический кандидозХронический кандидоз проявляется в виде атрофического
- 81. Хронический кандидозПри гипертрофическом кандидозе на фоне гиперемированной
- 82. .
- 83. КандидозКандида часто играют роль участника микробных ассоциаций
- 84. Диагностика кандидозов:Клиническая картина;Микроскопическое исследование соскобов с поверхности
- 85. Лечение кандидозов:Общее:1.Противогрибковые препараты:- антибиотики полиеновой группы (нистатин, леворин)- синтетические противогрибковые препараты(кетоназол, миканозол, клотримиазол,флуконазол, ламизил);
- 86. Лечение кандидозов:Общее:2. Антигистаминные препараты (кларитин, кестин, супрастин, задитен)3. Лизобакт ( табл.для рассасывания)
- 87. местное:- Щелочные растворы (2-4% водный раствор соды,
- 88. Профилактика кандидоза заключается в:Правильном уходе за полостью
- 89. Скачать презентанцию
ГОНОКОКК Neisseria gonorrhoeae
Слайды и текст этой презентации
Слайд 3Гонококк: свойства
морфологические:
бобовидные грамотрицательные кокки,
располагающиеся в мазке попарно,
спор и
макрокапсул не образуют,
Слайд 5Гонококк: свойства
культуральные:
растут на сложных (содержащих большое количество белка, например сывороточных)
питательных средах при 370С (лучше – при повышенном содержании СО2),
образуют через 2-3 суток S-колонии: мелкие (вирулентные варианты – с пилями) или крупные (невирулентные варианты – без пилей).Слайд 6Гонококк: свойства
биохимические:
оксидазоположительны(родовой признак),
ферментируют до кислоты глюкозу (видовой признак)
серологические:
антигенами являются белки наружной мембраны (однако серологическая классификация гонококков
применяется редко из-за быстрой смены этих антигенов) и ЛПСфакторы патогенности
пили (обеспечивают адгезию и колонизацию)
ЛПС (эндотоксин)
Слайд 7Гонокковая инфекция
Эпидемиология
источник инфекции: больной человек (носителей не бывает)
механизм передачи –
контактный (половой, реже – бытовой)
Слайд 8Гонокковая инфекция
Клинические проявления
Острая гонорея – гнойный уретрит, цервицит;
Хроническая гонорея
– хронический воспалительный процесс во внутренних половых органах;
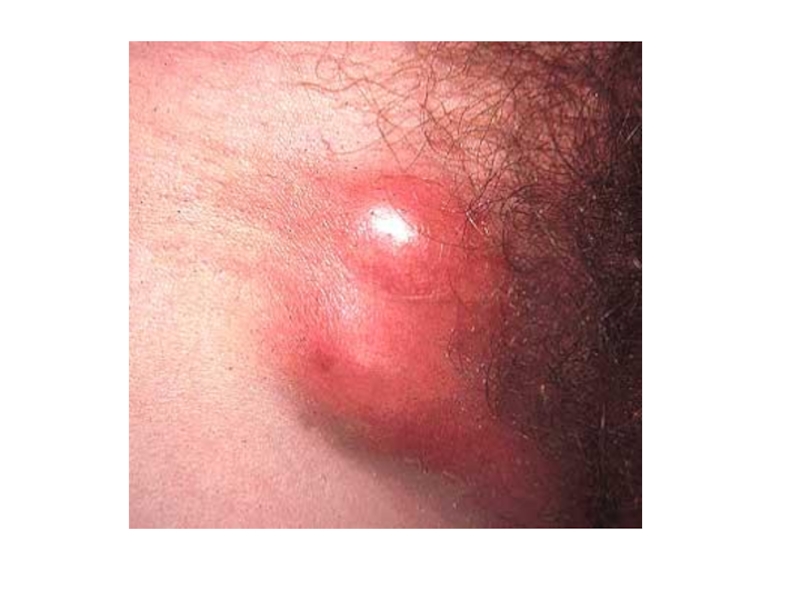
Бленнорея –
гнойный конъюнктивит, угрожающий слепотой.Иммунитет гуморальный, постинфекционный – практически отсутствует.
Слайд 9Гонокковая инфекция
Профилактика
неспецифическая –
острой гонореи – презерватив,
- хлоргексидина
биглюконат
хронической гонореи – полное вылечивание острой гонореи.
- специфическая – не
разработана.Слайд 10Этиотропная терапия
При острой гонорее лечение проводят антибиотиками (пенициллин).
При хронической:
–
иммунотерапия (гонококковая вакцина или пирогенал, которые способствуют быстрому рассасыванию воспалительных
инфильтратов) ,- затем антибиотики и сульфаниламиды (если выделена культура, то по результатам антибиотикограммы).
Слайд 12Микробиологическая диагностика гонококковой инфекции
Для обострения хронической гонореи за 12 час
до взятия материала вводят гонококковую вакцину
Слайд 14T. pallidum, вариант pallidum: морфология
от 8 до 14 равномерных завитков,
по
3 периплазматических жгутика,
может образовывать L-формы (свёрнутые в шар трепонемы, покрытые
непроницаемой муциновой оболочкой),по Романовскому-Гимзе – в бледно-розовый цвет.
Слайд 16T. pallidum, вариант pallidum: культуральные свойства
На питательных средах растут плохо
= «культуральные трепонемы» - теряют вирулентность и изменяют другие свойства
среды
с почечной или мозговой тканьюстрогие анаэробные условия
350 С
медленный рост
«тканевые трепонемы» - сохраняют вирулентность и другие свойства
основной метод культивирования – заражение в ткань яичка кролика
Слайд 17Сифилис
инфекционная болезнь, характеризующаяся:
первичным аффектом (твердый шанкр),
высыпаниями на коже
и слизистых оболочках с последующим поражением различных органов и систем.
Слайд 18Сифилис: эпидемиология
источник инфекции – человек (в первичной и вторичной стадии)
основной
механизм передачи – контактный (чаще – половой, но может быть
и бытовой – через предметы общего пользования)дополнительные механизмы передачи:
- трансплацентарный (начиная с 5 месяца беременности),
- через кровь.
Слайд 19Сифилис: периоды
Заболевания протекают циклически:
инкубационный,
первичный сифилис,
вторичный сифилис,
третичный сифилис,
нейросифилис (четвертичный сифилис)
Иммунитет
после перенесенной болезни не развивается.
Слайд 20Сифилис: патогенез
размножение трепонем в месте внедрения
твёрдый шанкр
региональный лимфоаденит
кровь сыпьдиссеминация по органам гранулемы
мозг нейросифилис
Слайд 21Первичный сифилис
в месте внедрения возбудителя – язва (твёрдый шанкр)
через 7-10
суток – региональный лимфаденит
постепенно твёрдый шанкр рубцуется
Слайд 23Вторичный сифилис
наступает через 6-7 недель после появления твёрдого шанкра,
рецидивирующая сыпь.
Слайд 25Сифилис: исходы вторичного периода
25 % - выздоровление,
25 % - переход
в латентную фазу (длится от 3 до 30 лет),
50 %
- переход в третичный период.Слайд 26Третичный сифилис
наступает обычно через 3-4 года после заражения
гуммы (гранулёмы)
распад, рубцевание
серьёзные
нарушения функции внутренних органов (висцеральный сифилис)
Слайд 28Характеристика нейросифилиса
развивается у некоторых больных при неадекватном лечении
наступает в среднем
через 8-15 лет
тяжёлое поражение ЦНС
Слайд 29Сифилис: профилактика
Неспецифическая
постоянный половой партнёр
выявление и лечение больных
обследование
доноров
беременных (лечение в первую
половину беременности)
групп риска
Специфическая
не разработана
Слайд 32Микроскопическое выявление
T. pallidum
микроскопия нативного препарта в тёмном поле
длительная окраска
по Романовскому-Гимзе
обработка серебрением (по Морозову)
Слайд 35Серологический метод диагностики сифилиса - основной
Неспецифические тесты
(с кардиолипиновыми антигенами)
РСК
(Вассермана)
РП на стекле (предварительное обследование)
РА (экспресс-диагностика) частиц угля, нагруженных кардиолипином
Специфические
тесты(с трепонемными антигенами)
РСК (Вассермана)
реакция иммобилизации (РИТ или РИБТ)
РИФ
ИФА
Слайд 37Хламидии:
морфология элементарных телец
мелкие (0,15 – 0,2 мкм)
геном = ¼
генома E. coli
полиморфизм, преимущественно – кокки
метаболически малоактивны (адаптированы к внеклеточному
существованию)подавляют фагосомо-лизосомальное слияние в клетке-хозяине
Слайд 38Хламидии:
морфология ретикулярных телец
более крупные (до 1 мкм)
развиваются из элементарных
телец в течение 5 – 6 часов
содержат большее количество
рибосом
генофора
Слайд 39Хламидии: размножение
ретикулярные тельца размножаются бинарным делением
конденсация ретикулярных телец
промежуточные тельца
(напоминают бычий
глаз)
элементарные тельца
выход из клетки
гибель клетки
Слайд 40Хламидии:
внутриклеточные включения
образуются в результате размножения внутри эндоцитозного пузырька (при
проникновении в клетку элементарного тельца) ретикулярных телец
Chlamydia trachomatis
большое
накапливается гликоген (можно
выявить раствором Люголя)Chlamydia psittaci, Chlamydia pneumoniae
много мелких вокруг ядра клетки-хозяина
Слайд 41Хламидии: виды и серовары
C. trachomatis (серовары по белкам наружной мембраны)
A
– C трахома
D – K урогенитальный хламидиоз (негонококковые
уретриты и слизисто-гнойные цервициты) , пневмония и конъюнктивит у новорожденных (бленнорея с включениями)L1 – L3 паховый лимфогранулематоз (венерическая лимфогранулёма)
Слайд 42Хламидии: виды и серовары
C. psittaci (1 серовар)
орнитоз
C. pneumoniae (1 серовар)
бронхопневмония
атеросклеротическая бляшкаСлайд 44Трахома: эпидемиология
источник инфекции – больной человек
инфицирование – попадание возбудителя на
конъюнктиву или прилегающие ткани (преимущественно контактным путём)
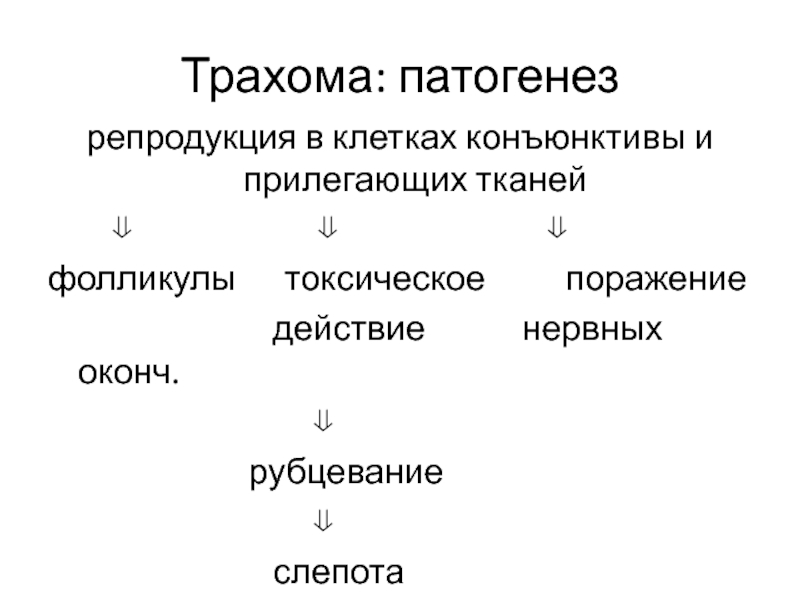
Слайд 45Трахома: патогенез
репродукция в клетках конъюнктивы и прилегающих тканей
фолликулы токсическое поражение
действие нервных оконч.
рубцевание
слепота
Слайд 49Урогенитальные хламидиозы: патогенез
поражение клеток в результате размножения в них хламидий,
эндотоксинемия
(при разрушении хламидий),
стимуляция выработки γ-интерферона при снижении уровня α-интерферона,
аутоиммунные процессы
в разных органах,возможность длительной персистенции в организме человека.
Слайд 50Урогенитальные хламидиозы: патогенез
Осложнения:
патология мочеполовой системы,
патология органов малого таза у женщин,
синдром
Рейтера:
уретрит
конъюнктивит
артрит.
Слайд 53Венерическая лимфагранулёма: патогенез
половой контакт
очаг первичного поражения
(везикула папула эрозия)
ч/з неск. дней
заживление
ч/з 2 – 6 нед.
миалгия
слабость и разбитость
возможно – лихорадка
поражение региональных лимфатических узлов – струмозный бубон.
Слайд 54Венерическая лимфагранулёма: патогенез
кожа лопается, зеленовато-жёлтый гной
рубцы
папилломы
абсцессы
язвы
слоновость в области гениталий
Слайд 56Дрожжеподобные грибы Кандида: морфология
Сферические или овоидные клетки от 3 до
15 мкм в диаметре
Делятся почкованием
Candida albicans в поражённой ткани
Слайд 57Дрожжеподобные грибы Кандида: морфология
Образуют псевдогифы (псевдомицелий) – цепочки удлиненных клеток
На
концах псевдогиф располагаются хламидоспоры = крупные покоящиеся споры с двухслойной
оболочкойНа перетяжках псевдомицелия располагаются бластоспоры =клетки почки, которые трансформируются в псевдогифы
Слайд 58
2 морфологические формы:
дрожжевая - представлена овальными или круглыми
клетками, размножающимися многополюсным почкованием; клеточная стенка содержит 5-7 слоев.
Оптимальная
температура для роста – 25-28о; встречаются в мазках из материала от больных и из S-колоний,Слайд 60
2 морфологические формы:
- мицелиальная (псевдогифальная) – цепочки
удлиненных клеток с трехслойной клеточной стенкой, образующие псевдомицелий, на котором
беспорядочно располагаются дрожжеподобные бластоспоры,некоторые виды (включая С.а) формируют терминальные хламидоспоры;
- обнаруживаются при культивировании на специальных средах, в мазках из старых культур и из R-колоний.
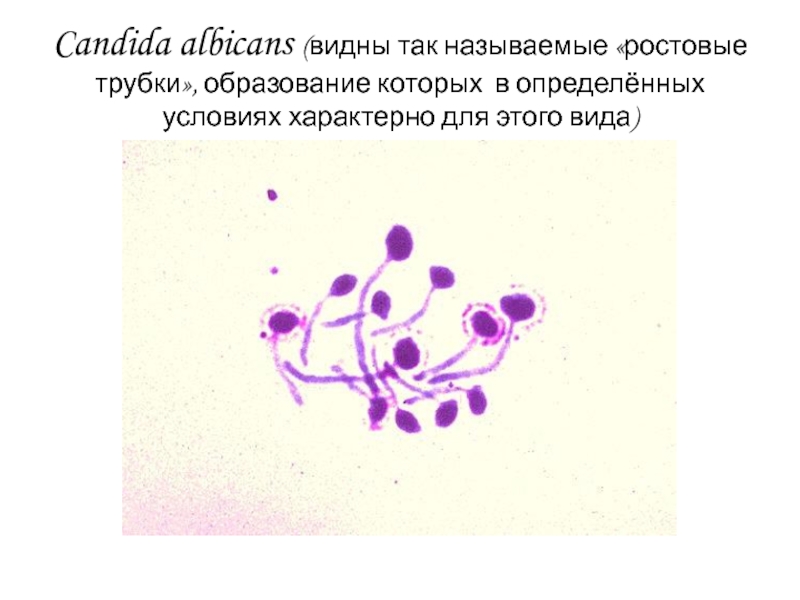
Слайд 61Candida albicans (видны так называемые «ростовые трубки», образование которых в
определённых условиях характерно для этого вида)
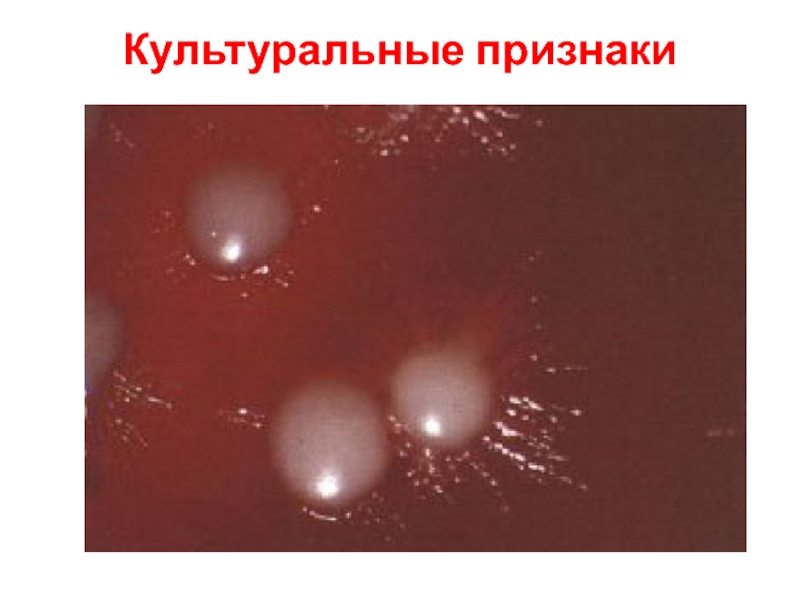
Слайд 62Культуральные признаки
растут на простых питательных средах при температуре 25-37о,
образуют
колонии выпуклые, блестящие, сметанообразные, непрозрачные;
При истощении среды или снижении температуры
культивирования из дрожжевой переходят в мицелиальную форму.Слайд 63Культуральные признаки
элективными средами являются:
глюкозный мясо-пептонный агар,
пивной сусло-агар,
среда
Сабуро,
«CANDICHROM II»
оптимальная температура 30-37о,
при комнатной рост замедляется.
Слайд 65 Кандидоз
грибковое заболевание слизистой оболочки полости рта,
вызывается дрожжеподобными условно-патогенными
грибами рода Candida:
С.аlbicans,
C. tropicalis,
C.krusei.
Слайд 66факторы патогенности
секреция протеолитических ферментов и гемолизинов,
дерматонекротическая активность,
адгезивность
(способность прикрепляться к клеткам эпителия).
Слайд 67
Факторы активизации вирулентности - три группы:
Экзогенные факторы, способствующие проникновению грибов
в организм:
температурные условия,
влажность,
профессиональные вредности,
Эндогенные факторы, вызывающие снижение
сопротивляемости макроорганизма:эндокринные нарушения,
болезни обмена веществ,
применение гормональных контрацептивов,
курсы лечения кортикостероидными гормонами или цитостатическими препаратами,
Вирулентные свойства, обеспечивающие патогенность возбудителя.
Слайд 68Кандидоз: инфицирование
инфицирование при кандидозе практически никогда не приводит к развитию
заболевания,
это типичная аутоинфекция – развивается при любой патологии, сопровождающейся развитием
иммунодефицита, а также является спутником: дисбактериоза (как следствия нерациональной антибиотикотерапии или лечения кортикостероидами),
сахарного диабета и других эндокринопатий,
гиповитаминозов.
наиболее часто кандидоз развивается у детей и пожилых людей,
является одной из ВИЧ-ассоциированных инфекций.
Слайд 69Кандидоз
классический пример дисбактериоза.
Местное поражение полости рта грибами кандида
называется молочницей.
Более обширное поражение – кандидозом.
Встречаются поражения
языка, слизистой щек, губ, углов рта.Слайд 70Кандидоз
характеризуется появлением на фоне гиперемированной, сухой и болезненной слизистой
оболочки молочно-белого, рыхлого, легко снимаемого налета, после удаления которого обычно
обнаруживаются эрозированые участки слизистой.Слайд 71Кандидоз
При осложнении клинического течения очень часто наблюдается участие стафилококков, обладающих
множественной устойчивостью к антибиотикам.
Слайд 72Этиология кандидозов
Провоцирующие факторы:
Дисбактериоз,
Нерациональный прием антибиотиков, кортикостероидов;
Нарушения углеводного обмена (сахарный
диабет); заболевания желудочно-кишечного тракта;
Сердечно-сосудистые заболевания;
Гиповитаминозы В и К,
Хроническая травма слизистой полости рта.
Слайд 73По клиническому течению различают формы кандидозов СОПР:
Острая
Хроническая
Острый кандидоз:
-Псевдомембранозный ( молочница);
-Атрофический.
Хронический кандидоз:-гиперпластический;
-атрофический.
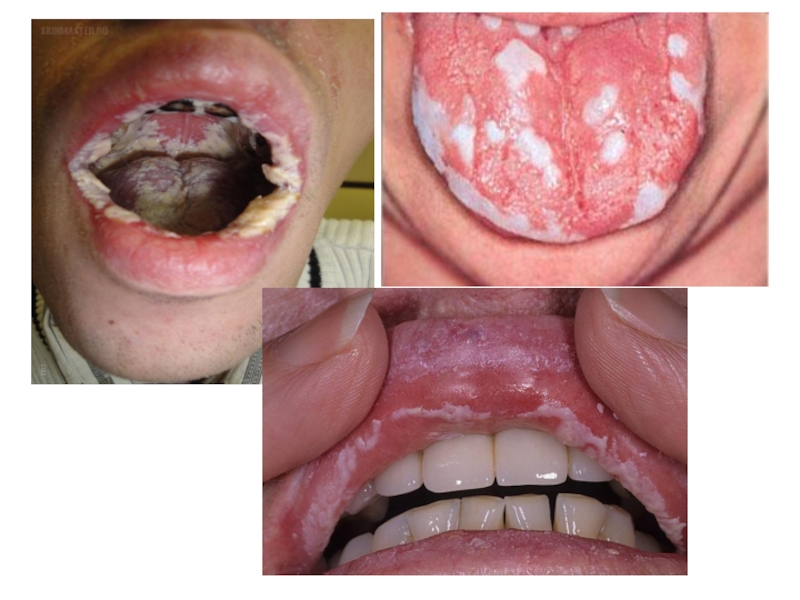
Слайд 74Острый псевдомембранозный кандидоз (молочница)
Поражается слизистая оболочка губ, щек, языка, неба.
СОПР:
становится сухой, ярко-красной,
на ней появляются очаги белого цвета.
Сливаясь, высыпания образуют творожистого вида легко снимающиеся пленки, под которыми гладкая гиперемированная слизистая, кровоточащая при малейшем дотрагивании.
Могут возникнуть эрозии, мацерации губ, трещины в углах рта, покрытые белесоватым налетом.
Слайд 75Острый псевдомембранозный кандидоз (молочница)
Общее состояние при легкой степени не нарушено.
При средней и тяжелой форме повышается температура тела, поднижнечелюстные лимфоузлы
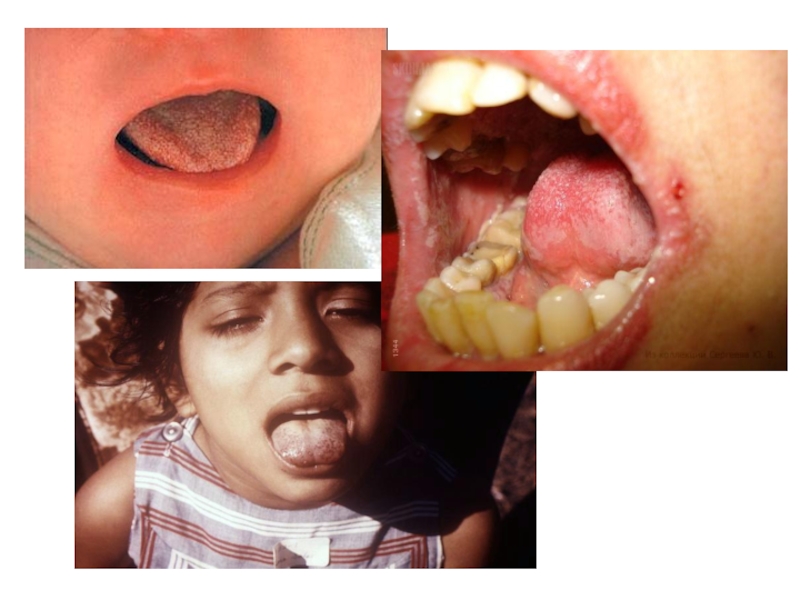
увеличиваются, болезненны при пальпации.Слайд 77Острый атрофический кандидоз
Чаще развивается при ношения ортодонтических аппаратов.
Характеризуется:
болезненностью при приеме раздражающей пищи,
жжением,
сухостью в полости
рта. СОПР огненно-красная, сухая.
Налет отсутствует или сохраняется в глубоких складках, снимается с трудом.
Слайд 78Острый атрофический кандидоз
При локализации на языке, его спинка малиново-красного цвета,
сухая, блестящая, нитевидные сосочки атрофированы.
Общее состояние у
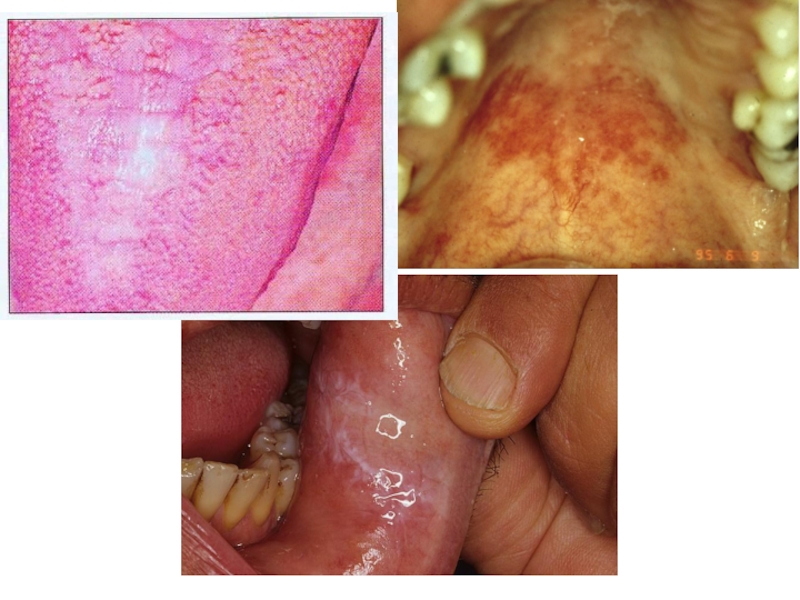
детей, больных острым кандидозом, не страдает.Слайд 80Хронический кандидоз
Хронический кандидоз проявляется в виде атрофического и гиперпластического процесса.
-При атрофическом кандидозе слизистая оболочка полости рта сухая, гиперемированная, отечная.
Появляются прочноспаянные желтые или светло-коричневые образования, возвышающиеся над СОПР. Удаление налета болезненно. В зависимости от локализации бывает кандидозный глоссит, хейлит.Слайд 81Хронический кандидоз
При гипертрофическом кандидозе на фоне гиперемированной слизистой появляются папулы,
затем бляшки белого цвета.
Налет полностью не снимается.
Слайд 83Кандидоз
Кандида часто играют роль участника микробных ассоциаций при различных бактериальных
инфекциях (хроническом тонзиллите, дифтерии и носительстве дифтерийной палочки, дизентерии)
это способствует
проявлению патогенности других микробов, и осложняет течение инфекционного заболевания.Слайд 84Диагностика кандидозов:
Клиническая картина;
Микроскопическое исследование соскобов с поверхности СОПР:
Выявляется культура гриба
Candida.
Определяется активность гриба: количество почкующихся клеток и псевдомицелий в
поле зрения микроскопа.Серологическое исследование-установление титра противогрибковых антител.
Слайд 85Лечение кандидозов:
Общее:
1.Противогрибковые препараты:
- антибиотики полиеновой группы (нистатин, леворин)
- синтетические противогрибковые
препараты
(кетоназол, миканозол, клотримиазол,
флуконазол, ламизил);
Слайд 86Лечение кандидозов:
Общее:
2. Антигистаминные препараты (кларитин, кестин, супрастин, задитен)
3. Лизобакт
(
табл.для рассасывания)
Слайд 87местное:
- Щелочные растворы (2-4% водный раствор соды, 2% раствор борной
кислоты, бура в глицерине 10-15%);
-препараты йода ( 3% раствор йодинола,
раствор Люголя);-анилиновые красители(1-2% водные растворы метиленового синего, бриллиантового зеленого);
-антибиотики (0,02-0,06% водный раствор хлоргексидина, фурацилина);
-противогрибковые мази (1% нистатиновая,
5% левориновая, 1% канестен, миконазол-гель.)