Слайд 1Клинический разбор беременной с синдромом Эйзенменгера
Государственное Бюджетное Образовательное Учреждение Высшего
Профессионального
Образования «Самарский
Государственный Медицинский Университет» Минздрава РФ
Кафедра акушерства и гинекологии №2
Самара
2013
Научный руководитель: доцент, к.м.н. Балтер Р.Б
Выполнила студентка педиатрического факультета 446 группы
Валиева Г.В.
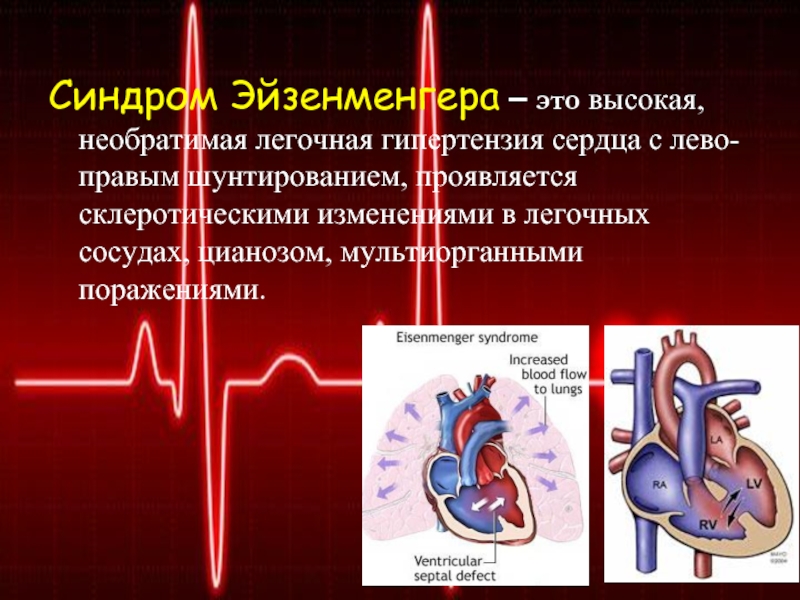
Слайд 2Синдром Эйзенменгера – это высокая, необратимая легочная гипертензия сердца с
лево-правым шунтированием, проявляется склеротическими изменениями в легочных сосудах, цианозом, мультиорганными
поражениями.
Слайд 3Историческая справка
В 1897 г. Эйзенменгер первым описал связь
между большим врожденным кардиальным дефектом и развитием легочной артериальной гипертензии.
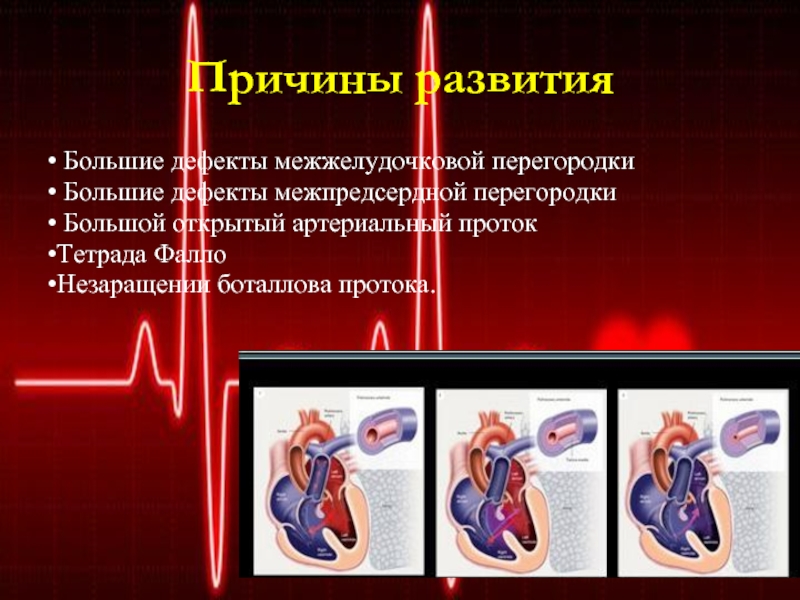
Слайд 4Причины развития
• Большие дефекты межжелудочковой перегородки
• Большие дефекты межпредсердной
перегородки
• Большой открытый артериальный проток
•Тетрада Фалло
•Незаращении боталлова протока.
Слайд 5 Частота встречаемости этого синдрома:
●в России составляет до
12%
●по Самарской области – 1 случай на 2000-3000
родов в год
Слайд 6Клинический разбор
Беременная Д., 27 лет, поступила 06.12.2012 года в родильное
отделение СОККД.
Диагноз: ВПС,ДМЖП. Высокая легочная гипертензия. Синдром Эйзенменгера НIIА степени.
Беременность I, 31 неделя, головное предлежание.
Слайд 7Клиническая картина
Жалобы на общую слабость, быструю утомляемость, учащенное сердцебиение, одышку
при небольшой физической нагрузке.
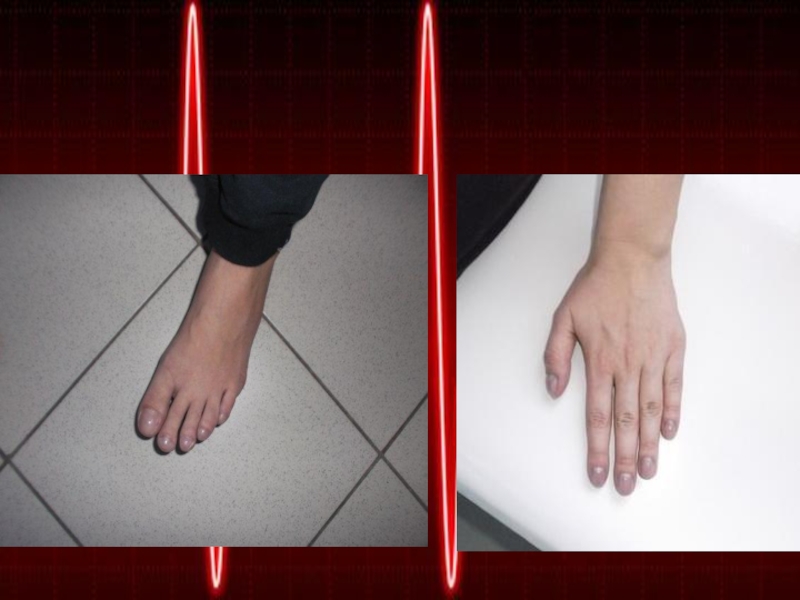
При осмотре выявляется выраженный цианоз, деформацией пальцев
и ногтевых пластин в виде «барабанных палочек» и «часовых стекол».
При аускультации выслушивается грубый систолический шум над областью сердца.
На ЭКГ признаки гипертрофии правого предсердия и левого желудочка.
Слайд 9Течение беременности
Дата последней менструации 02.05.2012г
Течение первой половины беременности без
осложнений.
Слайд 10УЗИ
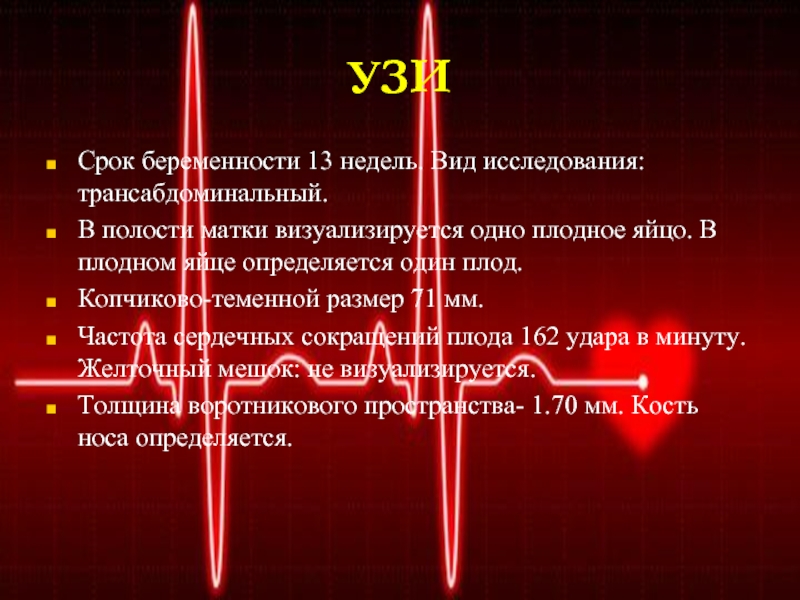
Срок беременности 13 недель. Вид исследования: трансабдоминальный.
В полости матки
визуализируется одно плодное яйцо. В плодном яйце определяется один плод.
Копчиково-теменной
размер 71 мм.
Частота сердечных сокращений плода 162 удара в минуту. Желточный мешок: не визуализируется.
Толщина воротникового пространства- 1.70 мм. Кость носа определяется.
Слайд 11УЗИ
Кости свода черепа – N. Срединные структура головного мозга –
N.
Позвоночник плода – N. Конечности плода – N.
Передняя брюшная стенка
плода – N. Желудок – N.
Мочевой пузырь – N.
Структура хориона: не изменена.
Плацента расположена по передней стенке матки, толщина – 24 мм. Структура плаценты: расширенна МВП, I степень зрелости.
Заключение: Беременность 13-14 недель.
Слайд 12Вторая половина беременности протекала с осложнениями сопутствующего состояния беременной, появилась
одышка при ходьбе, падало артериальное давление и участилось сердцебиение.
Снижением общего
периферического сосудистого сопротивления и увеличение свертываемости крови.
Было рекомендовано досрочное родоразрешение кесаревым сечением.
Слайд 13УЗИ
Срок беременности 31 неделя. Вид исследования: трансабдоминальный.
1 плод в головном
предлежании, продольное положение.
Париетальный размер головы 79 мм, что соответствует сроку
беременности.
Окружность головы 288 мм, что соответствует сроку в 31,4 недели.
Бедренная кость 60 мм, что соответствует сроку беременности.
Вес плода 1,787г.
Слайд 14Боковые желудочки мозга – N. Мозжечок – N.
Большая цистерна –
N.
Лицевые структуры не лоцируются.
Позвоночник – N.
Желудок – N. Кишечник
– N. Мочевой пузырь – N.
Почки – N.
Плацента по передней стенке матки, толщина плаценты 37мм, расширение МВП.
I степень зрелости, что соответствует сроку беременности.
Слайд 15Ожидаемый риск: трисомия 21, 18,13
трисомия 21
трисомия 18
трисомия 13
1:17655 1:44555 1:139365
Слайд 16Заключение консилиума за 2 дня до родов
Консилиум во
главе с врачами: заведующей акушер-гинекологическим отделением СОККД,акушер-гинекологом, терапевтом, кардиологом, кардиохирургом.
анестезиологом,неонатологом рекомендовали прервать беременность по показаниям со стороны матери в сроки: 6 недель, 12 недель, 22 недели, но беременная категорически отказалась. Со всеми последствиями, которые могли бы произойти во время беременности и в родах женщина была ознакомлена, в связи с чем был подписан ею отказ от прерывания беременности и были подготовлены документы на усыновление ребенка родственниками, в связи с возможными необратимыми тяжелыми последствиями со стороны матери после родов.
Слайд 17Роды у пациентки
В 32 недели беременности роды произошли
путем операции кесарева сечения, следуя составленному протоколу ведения родов.
Родился живой плод женского пола весом 1700 г,
рост 39 см.
Пороков развития у плода выявлено не было.
Слайд 18
После операции женщина находилась 4 часа на аппарате искусственной вентиляции
легких, в палате общей реанимации в течение 6 суток.
На 7-8
сутки наступило ухудшение: падение артериального давления, возникла дыхательная недостаточность.
На 10-11 сутки благодаря проведенной терапии состояние улучшилось, была переведена в общую палату.
Слайд 19Влияние беременности
на заболевание
●При сохранении беременности после I триместра материнская
смертность достигает 40%, но при отсутствии беременности 75% пациентов проживут
не менее 15 лет.
●При кесаревом сечении увеличивает риск смертности до 70%
●Выживаемость новорожденных достигает 90%, но при выраженном цианозе матери – не более 50%.
Слайд 20Ведение беременности
●Необходимо тщательное и согласованное совместное наблюдение
кардиологом и акушером-гинекологом.
●Назначение постельного режима с
целью уменьшения нагрузки на гемодинамику. Женщина должна лежать на боку, чтобы предупредить компрессию нижней полой вены беременной маткой и обеспечить полноценный венозный возврат.
●При появлении одышки назначить кислород через лицевую маску.
●Необходимо тщательно следить за состоянием плода, часто определяя уровень эстриола в крови и регулярно выполняя ультразвуковое исследование для слежения за темпом роста плода
Слайд 21
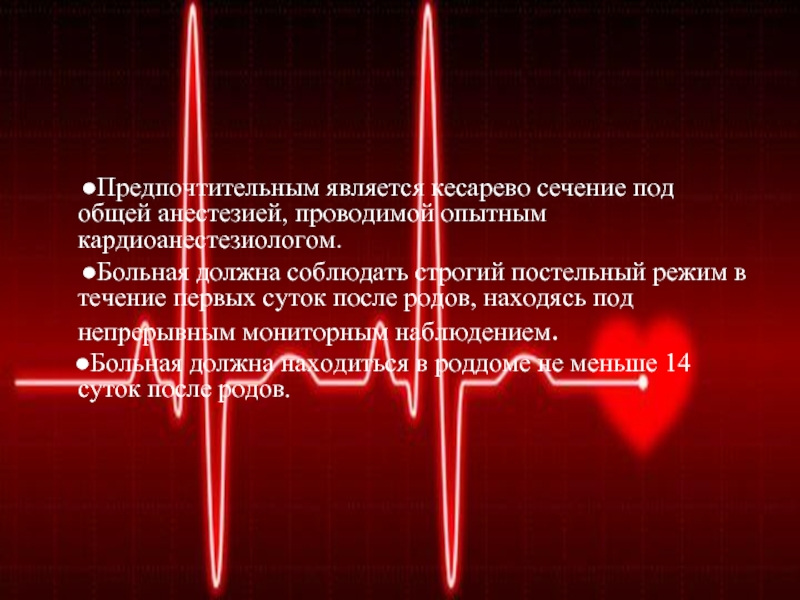
●Предпочтительным является кесарево сечение под
общей анестезией, проводимой опытным кардиоанестезиологом.
●Больная должна соблюдать
строгий постельный режим в течение первых суток после родов, находясь под непрерывным мониторным наблюдением.
●Больная должна находиться в роддоме не меньше 14 суток после родов.