Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
ФГБОУ ВО СЕВЕРО-ОСЕТИНСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ МИНЗДРАВА
Содержание
- 1. ФГБОУ ВО СЕВЕРО-ОСЕТИНСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ МИНЗДРАВА
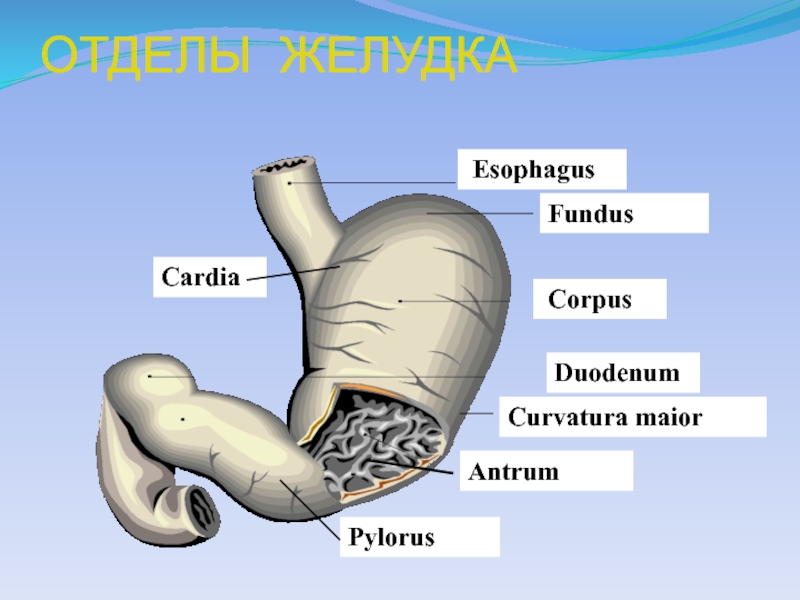
- 2. ОТДЕЛЫ ЖЕЛУДКА EsophagusFundus CorpusDuodenumAntrumCurvatura maiorPylorusCardia
- 3. Слайд 3
- 4. Острый гастрит - полиэтиологическое воспаление слизистой
- 5. Этиологические факторы:1. Экзогенные:длительное нарушение режима и ритма
- 6. 2. Эндогенные:длительное нервное напряжение.эндокринные (сахарный диабет, тиреотоксикоз,
- 7. Патогенез сводится к дистрофическо-некробиотическому повреждению поверхностного эпителия
- 8. Формы острого гастрита.Простой (катаральный)КоррозивныйФлегмонозный (флегмона желудка)
- 9. Слайд 9
- 10. Слайд 10
- 11. Слайд 11
- 12. Слайд 12
- 13. Слайд 13
- 14. Слайд 14
- 15. Слайд 15
- 16. Слайд 16
- 17. ХРОНИЧЕСКИЙ ГАСТРИТ (ХГ) – хроническое воспаление слизистой
- 18. этиология В настоящее время все этиологические факторы
- 19. К эндогенным факторам относятся: - хронические инфекции
- 20. В зависимости от этиологического фактора различают различные
- 21. Общие патогенетические механизмы:1. Повреждение, прорыв защитного слизистого
- 22. КЛАССИФИКАЦИЯКлассификация хронического гастрита для практического использования (Григорьев,
- 23. II. Дополнительная характеристика.По гастроскопической картине:- поверхностный;- гипертрофический;-
- 24. По состоянию секреторной функции желудка:- с повышенной
- 25. Сиднейская классификация ХГ, 1990 г.I. Эндоскопический раздел:
- 26. II. Гистологический раздел. Оцениваются следующие изменения: воспаление,
- 27. КЛИНИЧЕСКАЯ КАРТИНАВ основном типичная симптоматика ХГ заключается
- 28. При объективном обследовании больного ХГ часто отсутствуют
- 29. Живот обычно мягкий, иногда вздут, при пальпации
- 30. ДИАГНОСТИКАК обязательным лабораторным исследованиям относятся:- общий анализ
- 31. Дополнительные исследования проводятся в зависимости от проявлений
- 32. ХГ с нормальной или повышенной секреторной
- 33. ХГ с секреторной недостаточностью. Исследование желудочной секреции
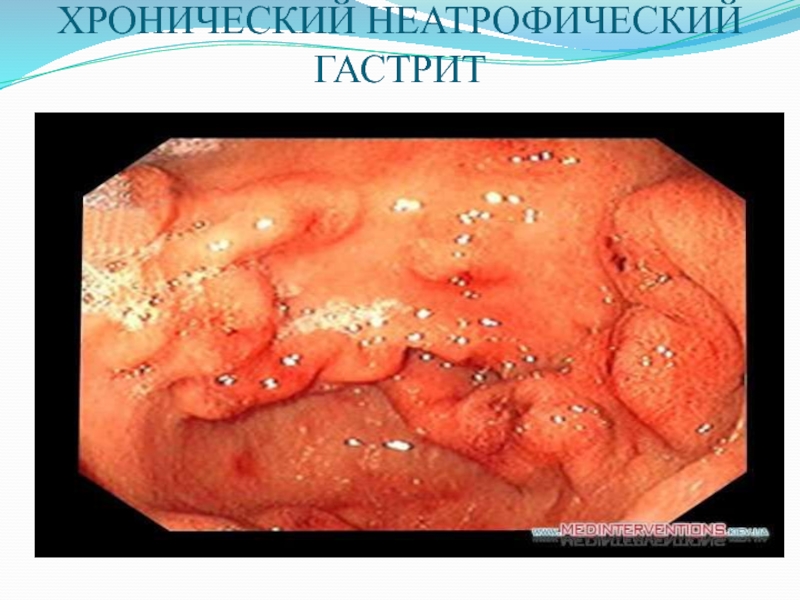
- 34. ХРОНИЧЕСКИЙ НЕАТРОФИЧЕСКИЙ ГАСТРИТ
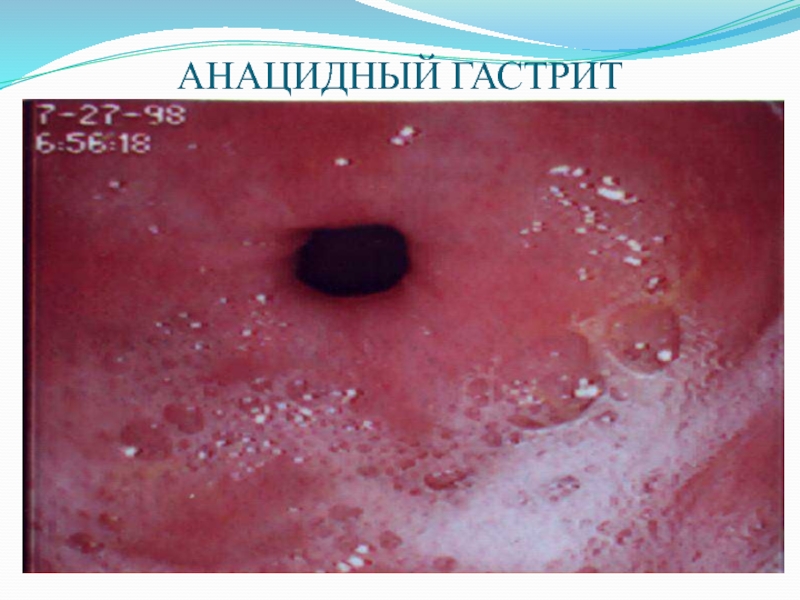
- 35. АНАЦИДНЫЙ ГАСТРИТ
- 36. ПРИНЦИПЫ ЛЕЧЕНИЯЛечебное питание.При выборе диеты необходимо учитывать
- 37. 2. Медикаментозная терапия. Проводится в период обострения
- 38. ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ
- 39. ЯЗВЕННАЯ БОЛЕЗНЬ (ЯБ) – хроническое заболевание с
- 40. ЭТИОЛОГИЯЯБ является полиэтиологическим заболеванием. Все основные этиологические
- 41. ЯБ является в целом мультифакторным заболеванием с
- 42. - повышение чувствительности обкладочных клеток к гастрину;-
- 43. Генетическими маркерами развития ЯБ желудка и 12-перстной
- 44. В настоящее время развитие некоторых заболеваний, в
- 45. Следующий этиологический фактор – медикаментозные препараты.
- 46. Инфекционный фактор – один из важнейших этиологических
- 47. ПАТОГЕНЕЗС современной точки зрения, патогенез ЯБ представляется
- 48. Слайд 48
- 49. Слайд 49
- 50. КЛАССИФИКАЦИЯI. Общая характеристика болезни (номенклатура ВОЗ):- язвенная
- 51. III. Течение:латентное;- легкое или редко рецидивирующее;- средней
- 52. V. Характеристика морфологического субстрата болезни.Виды язвы:- острая
- 53. Локализация язвы:- желудок (кардия, субкардиальный отдел, тело
- 54. VII. Осложнения:- кровотечения (легкое, среднетяжелое, тяжелое, крайне тяжелое);- перфорация;пенетрация;- стеноз (компенсированный, субкомпенсированный, декомпенсированный);- малигнизация.
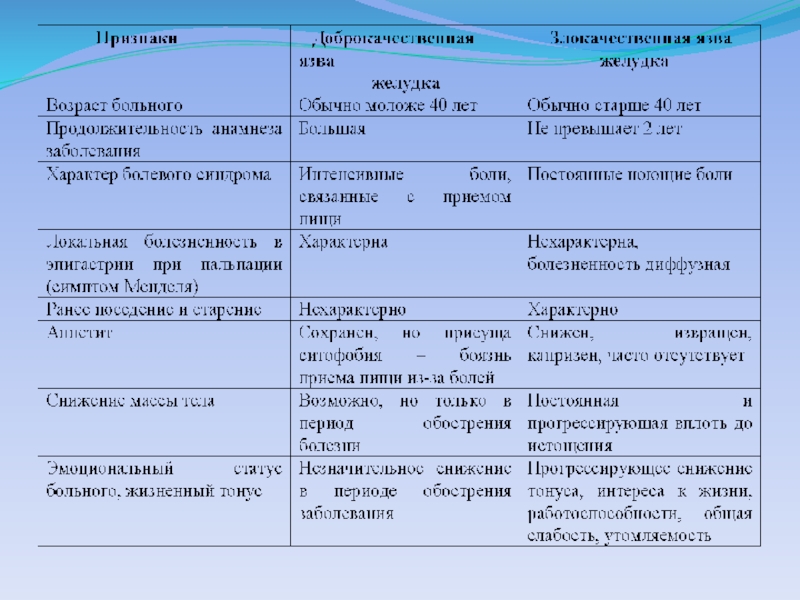
- 55. КЛИНИЧЕСКАЯ КАРТИНАЯБ характеризуется значительным полиморфизмом. Ее проявления
- 56. большинства пациентов этому предшествует целый ряд субъективных
- 57. Наиболее постоянным и важным симптомом ЯБ является
- 58. Характер и интенсивность болей могут варьировать (тупые,
- 59. Кроме болевого синдрома, в типичную клиническую картину
- 60. Отрыжка – довольно частый, но не совсем
- 61. Рвотные массы, как правило, имеют кислую реакцию
- 62. Запоры наблюдаются у половины больных ЯБ, особенно
- 63. Результаты объективного исследования при типичной клинической картине
- 64. Слайд 64
- 65. При пальпации и перкуссии выявляются следующие симптомы:-
- 66. ОСЛОЖНЕНИЯ ЯБМногочисленные осложнения ЯБ можно разделить на
- 67. ЖЕЛУДОЧНОЕ КРОВОТЕЧЕНИЕ
- 68. В абсолютном большинстве случаев возникновение кровотечения при
- 69. симптом Бергмана. Чем быстрее происходит кровотечение и
- 70. Клинически прободение проявляется тремя синдромами: болевым шоком,
- 71. Период мнимого (ложного) благополучия развивается через несколько
- 72. Слайд 72
- 73. Пенетрация язвы. Это проникновение (или распространение) язвы
- 74. - боль бывает постоянной и наиболее интенсивной
- 75. в проекции пенетрации определяется выраженная локальная болезненность
- 76. Клиническая картина стеноза зависит от степени его
- 77. Слайд 77
- 78. Слайд 78
- 79. ДИАГНОСТИКА ЯБКроме клинических проявлений, диагностика ЯБ строится
- 80. Функциональное исследование желудочно-кишечного тракта проводится различными методами.I.
- 81. - метод радиотелеметрии;- определение секреции с помощью
- 82. - радионуклидные методы диагностики Helicobacter pylori;- метод
- 83. Слайд 83
- 84. Дополнительные лабораторные и инструментальные исследования проводятся при
- 85. ЛЕЧЕНИЕТрадиционное лечение ЯБ включает в себя режим,
- 86. Психотерапия. Важно внушить больному мысль об излечимости
- 87. Санаторно-курортное лечение. К основным лечебным санаторным факторам
- 88. Показания к хирургическому лечению ЯБ:- больные с
- 89. Слайд 89
- 90. Скачать презентанцию
Слайды и текст этой презентации
Слайд 1ФГБОУ ВО СЕВЕРО-ОСЕТИНСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ
МИНЗДРАВА РОССИИ
_____________________________________________________________
КАФЕДРА ВНУТРЕННИХ БОЛЕЗНЕЙ №1
КЛИНИЧЕСКАЯ
СИМПТОМАТОЛОГИЯ ГАСТРИТОВ И ЯЗВЕННОЙ БОЛЕЗНИ
Слайд 4Острый гастрит -
полиэтиологическое воспаление слизистой оболочки желудка, вызываемое
рядом раздражи-телей как извне, так и изнутри.
Слайд 5Этиологические факторы:
1. Экзогенные:
длительное нарушение режима и ритма питания.
длительное употребление раздраж.
желудок пищи.
длительное употребление алкоголя.
длительное курение.
длительное применение лекарств, формирующих гастрит (сульфаниламиды,
резерпин, хлорид калия).длительный контакт с профессиональными вредностями (пыль, пары щелочей и кислот).
острый гастритогенный фактор. Сейчас он подвергается сомнению.
Слайд 62. Эндогенные:
длительное нервное напряжение.
эндокринные (сахарный диабет, тиреотоксикоз, гипотиреоз).
хронический дефицит витамина
В12, железа.
хронический избыток токсинов при хронической почечной недостаточности.
хронические инфекции, аллергические
заболевания.гипоксия при сердечной и легочной недостаточности.
Обычно имеет значение комбинация эндо- и экзофакторов.
Слайд 7Патогенез сводится к дистрофическо-некробиотическому повреждению поверхностного эпителия и железистого аппарата
слизистой желудка и развитию в ней воспалительных изменений.
Воспалительный процесс
может распространятся и на всю толщу слизистой, интерстициальную ткань и даже на мышечный слой. Часто протекает как острый гастроэнтерит или гастроэнтероколит.Слайд 17ХРОНИЧЕСКИЙ ГАСТРИТ (ХГ) – хроническое воспаление слизистой оболочки желудка, объединяющее
различные по морфологическому строению, этиологии и патогенезу воспалительные и дегенеративные
поражения слизистой оболочки желудка. Заболевание характеризуется морфологическими изменениями слизистой оболочки желудка – неспецифическим хроническим воспалением (очаговым и диффузным), явлениями дегенерации и структурной перестройкой с прогрессирующей атрофией слизистой оболочки. Морфологические изменения сопровождаются различными секреторными и моторно-эвакуаторными нарушениями.Слайд 18этиология
В настоящее время все этиологические факторы ХГ разделяются на
экзогенные и эндогенные, а ХГ – соответственно на первичные и
вторичные.К экзогенным причинам относятся следующие факторы:
- длительные нарушения качества и ритма питания (алиментарный фактор);
- нарушения жевательного аппарата, плохое пережевывание пищи при быстрой еде;
- систематический прием некоторых медикаментозных препаратов (особенно длительный) – салицилаты, резерпин, противотуберкулезные;
- употребление алкоголя, курение (так называемые вредные привычки);
- воздействие некоторых химических веществ (профессиональные вредности);
- воздействие инфекционного агента (Helicobacter pylori);
- цитотоксическое воздействие попавших в желудок желчных кислот при дуоденогастральном рефлюксе (рефлюкс-гастрит);
- прием нестероидных противовоспалительных средств;
- генетические факторы.
Слайд 19К эндогенным факторам относятся:
- хронические инфекции (полости рта –
кариес, носоглотки – хронический тонзиллит, неспецифические заболевания легких – туберкулез);
-
заболевания эндокринной системы;- нарушение обмена веществ (ожирение, подагра);
- дефицит железа в организме (анемия);
- легочная и сердечная недостаточность (заболевания, приводящие к тканевой гипоксии);
- аутоинтоксикация при хронической почечной недостаточности.
К эндогенным факторам также относятся воспалительные заболевания органов брюшной полости (хронические холециститы, панкреатиты, гепатиты, энтериты, колиты).
Слайд 20В зависимости от этиологического фактора различают различные типа гастрита.
Так, антральный
гастрит типа В связывают с Helicobacter pylori, хронический гастрит типа
С, или рефлюкс-гастрит, связывают с постоянной травматизацией слизистой оболочки желчью, забрасываемой в культю резецированного желудка во время рефлюкса. Хронический атрофический гастрит связывают с наследственным фактором, передаваемым по аутосомно-доминантному типу – аутоиммунный гастрит типа А.Слайд 21Общие патогенетические механизмы:
1. Повреждение, прорыв защитного слизистого барьера желудка.
2. Центральное
звено - блокада регенерации железистого эпителия, возникают малодифференцированные клетки. Причины
блокады неизвестны. В результате снижается функциональная активность желез, быстрое отторжение неполноценных клеток. Новообразование клеток отстает от отторжения. В итоге атрофия главных и обкладочных клеток.3. Перестройка желез эпителия по типу кишечного - энтерализация.
4. Иммунологические нарушения - антитела к обкладочным клеткам, внутреннему фактору Кастла и даже к главным клеткам.
Слайд 22КЛАССИФИКАЦИЯ
Классификация хронического гастрита для практического использования (Григорьев, 1989).
Основные виды хронического
гастрита:
- антральный (гастрит типа В);
- фундальный гастрит;
- вторичный (эндогенный) гастрит;
-
первичный аутоиммунный (гастрит типа А);- рефлюкс-гастрит
Слайд 23II. Дополнительная характеристика.
По гастроскопической картине:
- поверхностный;
- гипертрофический;
- атрофический.
По гистологической картине:
поверхностный;
-
атрофический(умеренный, выраженный, с явлениями перестройки по кишечному и пилорическому типам);
-
атрофически-гиперпластический.Слайд 24По состоянию секреторной функции желудка:
- с повышенной секреторной функцией;
- с
нормальной секреторной функцией;
с секреторной недостаточностью (гипоацидный, анацидный).
III. Фазы заболевания:
обострение;
- ремиссия.
Слайд 25Сиднейская классификация ХГ, 1990 г.
I. Эндоскопический раздел: 1. Эритематозный экссудативный
гастрит (пятнистая гиперемия слизистой оболочки). 2. Плоские эрозивные гастриты. 3.
Приподнятые эрозии (на воспаленной слизистой оболочке). 4. Атрофический гастрит, возможна кишечная метаплазия. 5. Геморрагический. 6. Гиперпластический.В зависимости от выраженности изменений различают: а) отсутствие изменений; б) слабовыраженные; в) умеренно выраженные; г) тяжелые изменения.
Слайд 26II. Гистологический раздел. Оцениваются следующие изменения: воспаление, активность, атрофия, кишечная
метаплазия, присутствие кампилобактерий (хеликобактерий).
III. Топографический раздел: 1. Локализация в
антруме. 2. Локализация в теле. 3. Пангастрит.IV. Этиология: 1. Кампилобактерии (хеликобактерии). 2. Аутоиммунный. 3. Особые формы (эозинофильный, гранулематозный).
Слайд 27КЛИНИЧЕСКАЯ КАРТИНА
В основном типичная симптоматика ХГ заключается в следующих проявлениях:
-
периодически боли в эпигастрии через 1,5-2 ч после еды, усиливающиеся
при ходьбе и в положении стоя (характерная симптоматика хеликобактерного гастрита);- чувство тяжести и переполнения в желудке после еды;
- отрыжка воздухом, вкусом пищи или чем-то тухлым, изжога;
- неприятный «металлический» вкус во рту, слюнотечение;
плохой аппетит, тошнота;
- урчание и вздутие живота, метеоризм;
- нарушение стула (наклонность к запору или склонность к послаблению стула).
Слайд 28При объективном обследовании больного ХГ часто отсутствуют внешние признаки заболевания,
особенно на ранней стадии. По мере прогрессирования заболевания воспалительный процесс
распространяется на другие отделы желудка и заболевание приобретает диффузный характер с атрофией слизистой оболочки желудка и секреторной недостаточностью.При осмотре больных наблюдается похудание, бледность кожных покровов, симптомы гиповитаминоза (заеды в углах рта, кровоточивость десен, гиперкератоз, ломкость ногтей, выпадение волос). Язык обложен белым или желтовато-белым налетом с отпечатками зубов на боковой поверхности. Появляется умеренная диффузная болезненность в подложечной области.
Слайд 29Живот обычно мягкий, иногда вздут, при пальпации определяется урчание; нижняя
граница желудка определяется по шуму плеска и расположена ниже нормального
уровня. У больных ХГ нередко встречаются симптомы поражения других органов ЖКТ. Это затрудняет дифференциальную диагностику, т.к. зачастую эти заболевания являются первичными, а ХГ – их следствием.Окончательный диагноз должен основываться на комплексной оценке клинической картины, результатов лабораторно-инструментальных исследований с выделением основных типов ХГ.
Важное значение в диагностике ХГ имеет исключение других сходных с ним заболеваний.
Слайд 30ДИАГНОСТИКА
К обязательным лабораторным исследованиям относятся:
- общий анализ крови, мочи;
- анализ
кала на скрытую кровь не менее 3 раз; биохимические исследования
крови (билирубин, общий белок, белковые фракции, холестерин, трансаминазы, альдолаза и др.);- фракционное или мониторное исследование желудочной секреции в базальную и стимулированную фазу секреции;
- диагностика хеликобактерной инфекции;
- фиброэзофагогастродуоденоскопия с биопсией слизистой оболочки желудка;
- гистологическое и цитологическое исследование биоптатов слизистой оболочки;
- ультразвуковое исследование органов брюшной полости.
Слайд 31Дополнительные исследования проводятся в зависимости от проявлений основного заболевания и
наличия сопутствующих заболеваний.
К ним относятся:
- определение антител к париетальным клеткам
и внутреннему фактору;- гастрин сыворотки крови;
- миелограмма (при аутоиммунном гастрите);
- определение сывороточных антител к Helicobacter pylori при хеликобактерном гастрите;
- полипэктомия при полипозном гастрите;
- ультразвуковое сканирование органов брюшной полости при раке желудка;
- внутрижелудочная рН-метрия.
Слайд 32 ХГ с нормальной или повышенной секреторной функцией. Исследование желудочной
секреции – базальная секреция соляной кислоты нормальная или увеличена до
10 ммоль/л, максимальная гистаминовая секреция – до 35 ммоль/л. R-скопия желудка – признаки гиперсекреции, распространенная перестройка рельефа слизистой оболочки с утолщением складок, нарушение тонуса и перистальтики. ФГДС: покраснение, гипертрофия складок, отек, наличие слизи. Биопсия: уплощение слизистой оболочки за счет гиперплазии поверхностного эпителия, реже интерстициальной ткани, эпителий чаще уплощен; гиперсекреция мукоида, признаки зернистой и вакуольной дистрофии, обильная клеточная инфильтрация собственного слоя.Слайд 33ХГ с секреторной недостаточностью. Исследование желудочной секреции – базальная секреция
соляной кислоты около 0,8 ммоль/л, максимальная гистаминовая секреция до 10
ммоль/л. R-скопия желудка – рельеф слизистой оболочки сглажен, тонус и перистальтика ослаблены, эвакуация содержимого желудка ускорена. ФГДС: диффузное или очаговое истончение слизистой оболочки, цвет ее бледный, видны кровеносные сосуды подслизистой, складки слизистой оболочки покрыты слизью. Биопсия: различная степень атрофии (уменьшение главных и обкладочных клеток), уплощение эпителия слизистой оболочки, кишечная и пилорическая метаплазия.Слайд 36ПРИНЦИПЫ ЛЕЧЕНИЯ
Лечебное питание.
При выборе диеты необходимо учитывать сопутствующие заболевания кишечника,
поджелудочной железы, печени, а также следует считаться с индивидуальными привычками
и вкусами больного, учитывать индивидуальную переносимость тех или иных продуктов.Длительность диетического питания определяется индивидуально.
Слайд 372. Медикаментозная терапия.
Проводится в период обострения с использованием жизненно
необходимых и важнейших лекарственных средств. Применение лекарственных средств также определяется
типом ХГ и уровнем желудочного кислотовыделения.3. Лечение минеральными водами.
4. Физиотерапевтические процедуры.
5. Лечебная физкультура.
Слайд 39ЯЗВЕННАЯ БОЛЕЗНЬ (ЯБ) – хроническое заболевание с полициклическим течением, характеризующееся
возникновением язвенного дефекта в слизистой оболочке желудка и/или 12-перстной кишки.
ЯБ
– самое распространенное (после хронического гастрита и дуоденита) заболевание органов брюшной полости. Ежегодно регистрируются от 350 000 до 450 000 новых случаев заболевания. Соотношение язв желудка и 12-перстной кишки примерно равняется 1:4. Оно непостоянно и в немалой степени зависит от возраста больного. У лиц молодого возраста отмечается меньшая частота желудочных язв по сравнению с дуоденальными (1:13). И наоборот, у больных среднего и пожилого возраста увеличивается частота язв желудочной локализации.
ЯБ с локализацией в 12-перстной кишке зависит и от половой принадлежности. У мужчин они встречаются значительно чаще. В детском возрасте также чаще ЯБ 12-перстной кишки.
Слайд 40ЭТИОЛОГИЯ
ЯБ является полиэтиологическим заболеванием. Все основные этиологические факторы можно разделить
на 2 основные группы: предрасполагающие, способствующие развитию заболевания, и реализующие
возникновение (или рецидивы) ЯБ. Предрасполагающими факторами являются:- нервно-психические;
- алиментарный фактор;
- лекарственное воздействие;
- вредные привычки.
Собственно инфекционный фактор является фактором, реализующим возникновение или рецидив ЯБ.
Слайд 41ЯБ является в целом мультифакторным заболеванием с полигенным типом наследования
– это болезнь с наследственной предрасположенностью. С генетической точки зрения,
ЯБ представляет собой гетерогенную группу заболеваний, различающихся по степени генетической отягощенности, причем наиболее отягощенной является детская форма заболевания, а у взрослых наиболее тяжело протекает ЯБ с локализацией в пилородуоденальной зоне.К числу факторов, предположительно имеющих наследственную основу в развитии заболевания, относятся следующие:
- содержание пепсиногена II в сыворотке крови;
- увеличение выброса соляной кислоты после еды;
Слайд 42- повышение чувствительности обкладочных клеток к гастрину;
- нарушение механизма обратной
связи между выработкой соляной кислоты и освобождением гастрина;
- расстройства моторной
функции желудка и 12-перстной кишки;- снижение активности фермента Z1-антитрипсина;
- содержание адреналина в плазме и ацетилхолинэстеразы в сыворотке крови и эритроцитах;
- нарушение выработки иммуноглобулина А;
- морфологические изменения слизистой оболочки (гастрит, дуоденит) и некоторые другие.
Слайд 43Генетическими маркерами развития ЯБ желудка и 12-перстной кишки являются некоторые
группы крови и особенности фенотипа.
Некоторые особенности кожного рисунка пальцев и
ладоней могут служить маркерами наследственной предрасположенности к ЯБ. Важным этиологическим фактором, способствующим развитию ЯБ, являются нервно-психические факторы. Признание решающей роли нервно-психических факторов нашло отражение в кортико-висцеральной теории, согласно которой пусковым механизмом ульцерогенеза являются сдвиги в высшей нервной деятельности, возникающие вследствие отрицательных эмоций, умственного перенапряжение и т.д.
Слайд 44В настоящее время развитие некоторых заболеваний, в частности ЯБ, рассматривается
с позиции нарушения биологического ритма человека. Биоритм человека (или циркадная
система) обладает высокой чувствительностью ко всем воздействиям, и нарушения в этой системе служат одним из ранних симптомов будущего неблагополучия организма. Ярким примером тому может служить ЯБ у школьников, связанная с нарушением нормального ритма питания.Следующим фактором в ульцерогенезе (возникновении ЯБ), кроме нарушения ритма приема пищи, является сам характер питания (алиментарный фактор).
Слайд 45 Следующий этиологический фактор – медикаментозные препараты. Однако их роль
сводится к возникновению главным образом симптоматических язв желудка и 12-перстной
кишки (НПВП, ГКС и др.). Таким образом, воздействие таких препаратов приводит к изменению как факторов агрессии, так и факторов защиты.Особую роль играют вредные привычки, которые могут оказывать как прямое, так опосредованное действие на слизистую оболочку ЖКТ.
Все вышеназванные факторы, как правило, действуют в синергизме друг с другом при развитии ЯБ. Для ее возникновения необходимо не изолированное действие одного из перечисленных факторов, а их комбинация.
Слайд 46Инфекционный фактор – один из важнейших этиологических факторов ЯБ. Эта
роль принадлежит Helicobacter pylori. Воздействие Helicobacter pylori на слизистую оболочку
желудка может зависеть от состояния иммунной системы макроорганизма. При снижении защитных сил организма возможно развитие гастрита, ЯБ. Helicobacter pylori преимущественно обнаруживается в антральном отделе желудка под слоем слизи на поверхности эпителиоцитов. В 12-перстной кишке Helicobacter pylori находят только в участках желудочной метаплазии. Имеются сведения об обнаружении Helicobacter pylori по краям язвенного дефекта в сочетании с большим количеством лимфоцитов при биопсии.Слайд 47ПАТОГЕНЕЗ
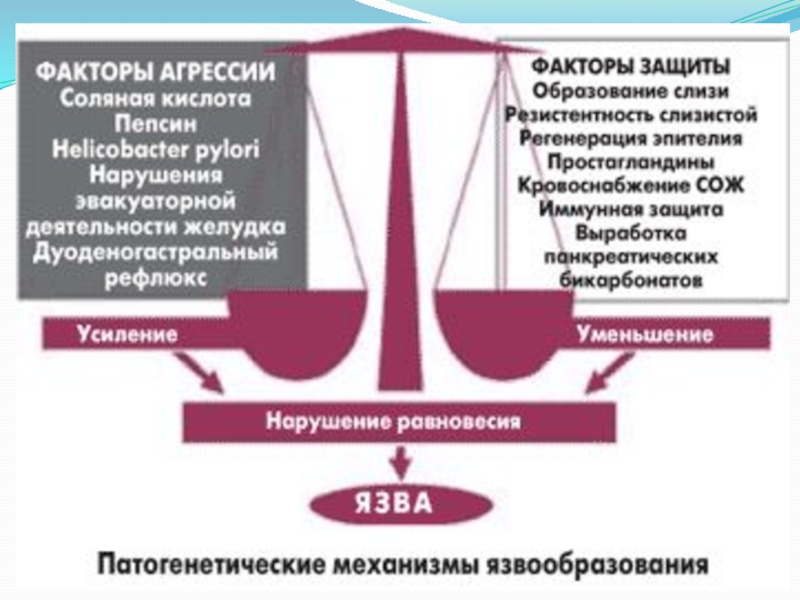
С современной точки зрения, патогенез ЯБ представляется как результат нарушения
равновесия между факторами «агрессии» и факторами «защиты» слизистой оболочки желудка
и 12-перстной кишки.Слайд 50КЛАССИФИКАЦИЯ
I. Общая характеристика болезни (номенклатура ВОЗ):
- язвенная болезнь желудка (531);
-
язвенная болезнь двенадцатиперстной кишки (532);
- язвенная болезнь неуточненной этиологии
(533);- пептическая гастродуоденальная язва после резекции желудка (534).
II. Клиническая форма:
острая или впервые выявленная;
- хроническая.
Слайд 51III. Течение:
латентное;
- легкое или редко рецидивирующее;
- средней тяжести или рецидивирующее
(1-2 рецидива в течение года);
- тяжелое (3 рецидива и более
в течение года) или непрерывно-рецидивирующее; развитие осложнений.IV. Фаза:
- обострение (рецидив);
- затухающее обострение (неполная ремиссия);
- ремиссия.
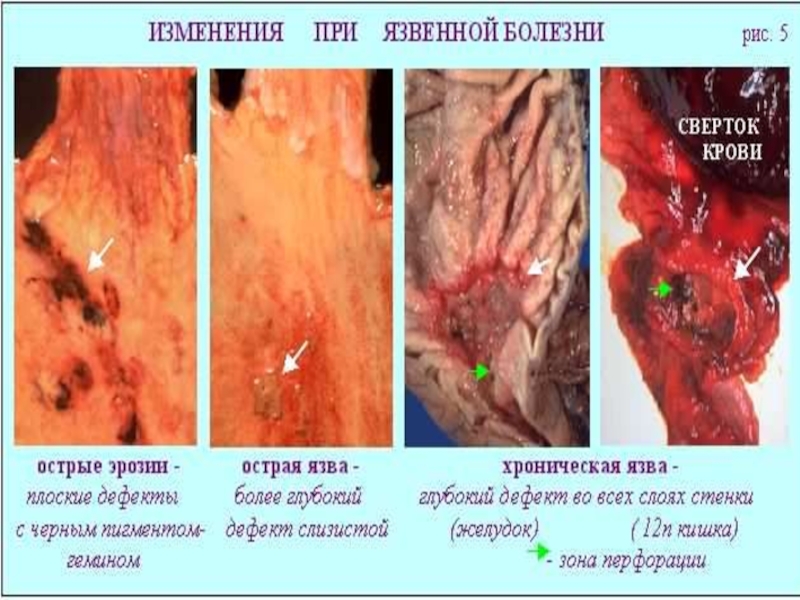
Слайд 52V. Характеристика морфологического субстрата болезни.
Виды язвы:
- острая язва;
- хроническая язва.
Размеры
язвы:
- небольшая (менее 0,5 см);
- средняя (0,5-1,0 см);
- крупная (1,1-3,0
см);- гигантская (более 3 см).
Стадии развития язвы:
- активная;
рубцующаяся;
- стадия красного рубца;
- стадия белого рубца;
- длительно не рубцующаяся.
Слайд 53Локализация язвы:
- желудок (кардия, субкардиальный отдел, тело желудка, антральный отдел,
пилорический канал, передняя стенка, задняя стенка, малая кривизна, большая кривизна);
-
двенадцатиперстная кишка (луковица, постбульбарная часть, передняя стенка, задняя стенка, малая кривизна, большая кривизна).VI. Характеристика функции гастродуоденальной системы (указываются только выраженные нарушения секреторной, моторной и эвакуаторной функций).
Слайд 54VII. Осложнения:
- кровотечения (легкое, среднетяжелое, тяжелое, крайне тяжелое);
- перфорация;
пенетрация;
- стеноз
(компенсированный, субкомпенсированный, декомпенсированный);
- малигнизация.
Слайд 55КЛИНИЧЕСКАЯ КАРТИНА
ЯБ характеризуется значительным полиморфизмом. Ее проявления во многом зависят
от пола и возраста больного, времени года, локализации и периода
болезни, наличия сопутствующих заболеваний и осложнений.ЯБ является хроническим циклическим заболеванием, при котором ремиссии сменяются обострением.
Начало заболевания, как правило, бывает острым, и первые клинические симптомы совпадают с образованием язвы, но у
Слайд 56большинства пациентов этому предшествует целый ряд субъективных функционально-морфологических проявлений или
только функциональных расстройств в гастродуоденальной системе (хронический гастрит с повышенной
секреторной функцией, гастродуоденит, дуоденит). Такое состояние называется предъязвенным или дояз-венной стадией ЯБ.
Слайд 57Наиболее постоянным и важным симптомом ЯБ является боль. Боли при
ЯБ имеют четко выраженную ритмичность (время возникновения и связь с
приемом пищи), периодичность (чередование болезненных ощущений с периодом их отсутствия) и сезонность обострений.По времени возникновения и связи их с приемом пищи различают боли ранние и поздние, ночные и «голодные». Ранние боли возникают спустя 0,5-1ч после приема пищи, длятся 1,5-2ч и уменьшаются по мере эвакуации желудочного содержимого. Такие боли характерны для ЯБ желудка в верхнем его отделе. Поздние боли появляются через 1,5-2ч после приема пищи, ночные – ночью, а «голодные» - через 6-7ч после еды и прекращаются после приема пищи. Поздние, ночные и «голодные» боли характерны для локализации язвы в антральном отделе желудка или ЯБ 12-перстной кишки.
Слайд 58Характер и интенсивность болей могут варьировать (тупые, ноющие, жгучие, режущие,
сверлящие, схваткообразные); примерно в 30% случаев боли весьма интенсивные. Локализация
болей при ЯБ различна и зависит от расположения язвы: при локализации язвы на малой кривизне желудка боли чаще возникают в подложечной области, при пилорических и дуоденальных язвах – в подложечной области справа от срединной линии.Купирование боли часто происходит после приема антацидов, молока, пищи (особенно «голодных») и даже после рвоты. Характерно положение больного во время приступа боли – согнутое туловище с придвинутыми к животу ногами, лежа на боку или сидя в постели, для облегчения боли больные могут сжимать подложечную область руками или прикладывать грелку.
Слайд 59Кроме болевого синдрома, в типичную клиническую картину язвенной болезни входят
различные диспептические симптомы.
Изжога – один из ранних и частых симптомов,
характерных для ЯБ. Изжога может возникать в те же сроки после приема пищи, что и боли. Она нередко предшествует появлению боли, а в последующем часто сочетается с болевым синдромом. Иногда диспептические явления начинаются с изжоги, которая затем сменяется жгучей болью – изжога как бы перерастает в боль. Эти два симптома имеют тесную взаимосвязь, и некоторые больные с трудом их дифференцируют. В более поздние сроки заболевания изжога может исчезнуть. Но иногда она может быть единственным субъективным проявлением язвенной болезни.
Слайд 60Отрыжка – довольно частый, но не совсем специфический симптом ЯБ.
Наиболее характерна отрыжка кислым, отрыжка тухлым может сопровождаться саливацией и
срыгиванием.Тошнота и рвота – это диспептические симптомы, характерные для обостренной ЯБ. Тошнота часто сочетается со рвотой, хотя рвота может возникать и без предшествующей тошноты. Рвота у больных ЯБ часто отличается некоторыми специфическими особенностями: во-первых, она возникает на высоте болей, являясь как бы кульминацией боли; во-вторых, она приносит значительное облегчение.
Слайд 61Рвотные массы, как правило, имеют кислую реакцию с примесью недавно
съеденной пищи. При нарушении эвакуаторно-моторной функции при различных спаечных и
рубцовых процессах рвотные массы обильны. Рвота может наблюдаться и натощак. При субкардиальной язве возможна упорная рвота.Аппетит при ЯБ обычно сохранен или даже повышен (так называемое болезненное чувство голода). Снижение аппетита возможно при выраженном болевом синдроме, может возникнуть так называемая ситофобия, т.е. страх перед приемом пищи из-за возможности возникновения или усиления боли. Снижение аппетита и ситофобия могут привести к значительному похудению больного.
Рвотные массы, как правило, имеют кислую реакцию с примесью недавно съеденной пищи. При нарушении эвакуаторно-моторной функции при различных спаечных и рубцовых процессах рвотные массы обильны. Рвота может наблюдаться и натощак. При субкардиальной язве возможна упорная рвота.
Аппетит при ЯБ обычно сохранен или даже повышен (так называемое болезненное чувство голода). Снижение аппетита возможно при выраженном болевом синдроме, может возникнуть так называемая ситофобия, т.е. страх перед приемом пищи из-за возможности возникновения или усиления боли. Снижение аппетита и ситофобия могут привести к значительному похудению больного.
Слайд 62Запоры наблюдаются у половины больных ЯБ, особенно в период обострения.
Они бывают очень упорными и беспокоят больного даже больше, чем
болевые ощущения при неосложненной форме ЯБ.Поносы для ЯБ не свойственны, хотя при длительных запорах присоединяются раздражение и воспаление толстой кишки, а также заболевания других органов пищеварительной системы (холецистит, панкреатит, дисбактериоз), что приводит к клинической картине чередования запоров и поносов.
Слайд 63Результаты объективного исследования при типичной клинической картине ЯБ:
- при внешнем
осмотре больные имеют астенический (чаще) или нормостенический тип телосложения. Гиперстенический
тип и избыточная масса тела не характерны для больных ЯБ;- мраморность кожи дистальных отделов конечностей;
холодные и влажные руки;
- язык чистый (только при сопутствующем гастрите и запорах он может быть обложен).
Слайд 65При пальпации и перкуссии выявляются следующие симптомы:
- умеренная, а в
период обострения выраженная болезненность в эпигастрии, как правило, локализованная;
- симптом
Менделя – перкуторная болезненность, которая выявляется путем отрывистой перкуссии согнутым под прямым углом пальцем по симметричным участкам эпигастральной области. Соответственно локализации язвы при такой перкуссии появляется локальная ограниченная болезненность, ярче всего выраженная на вдохе;- локальное защитное напряжение передней брюшной стенки (наиболее характерно при обострении язвы 12-перстной кишки).
При ЯБ желудка и 12-перстной кишки отмечается тенденция к брадикардии и артериальной гипотензии.
Слайд 66ОСЛОЖНЕНИЯ ЯБ
Многочисленные осложнения ЯБ можно разделить на две группы:
-
возникающие внезапно и угрожающие непосредственно жизни больного (кровотечение, перфорация);
- развивающиеся
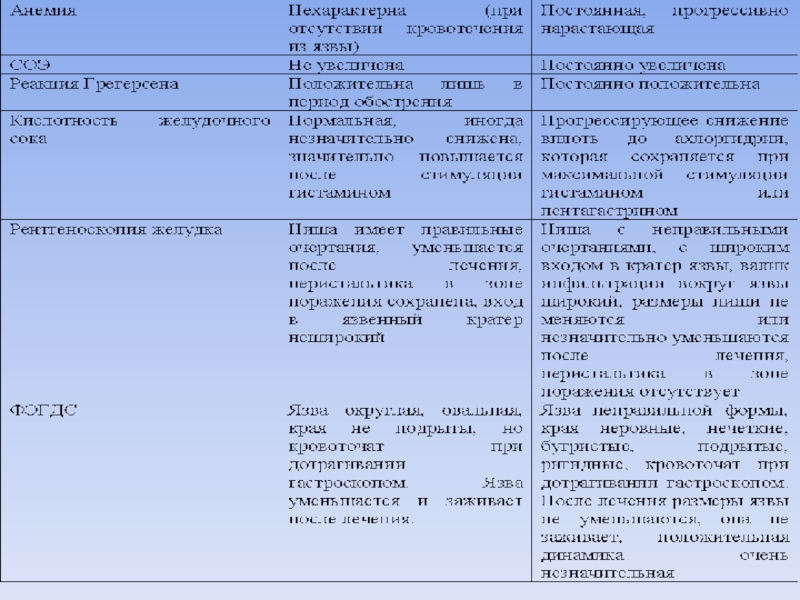
постепенно и имеющие хроническое течение (пенетрация, стенозирование привратника и 12-перстной кишки, малигнизация, а также перивисцериты, реактивный гепатит, реактивный панкреатит).Кровотечение. ЯБ осложняется кровотечением примерно у каждого десятого больного, причем язвы 12-перстной кишки кровоточат в 4-5 раз чаще, чем язвы желудка. Кровотечение может быть явным и скрытым, выявляемым только с помощью реакции Грегерсена. Нередко кровотечение является первым признаком ЯБ.
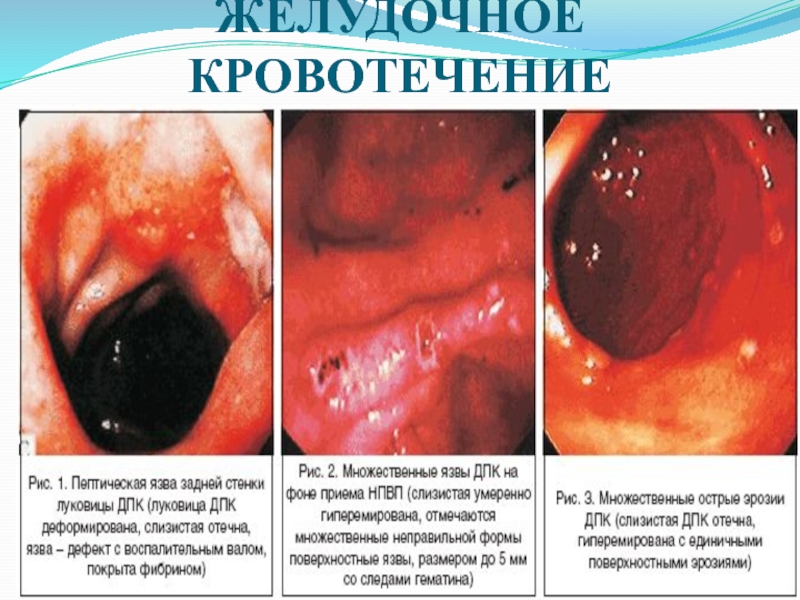
Слайд 68В абсолютном большинстве случаев возникновение кровотечения при ЯБ связано с
нарушением динамического равновесия между действием агрессивных агентов содержимого и резистентностью
тканей.Желудочно-кишечное кровотечение при ЯБ может иметь различные формы:
- однократные и быстро останавливающиеся кровотечения;
- повторные кровотечения – на протяжении нескольких часов или суток;
- непрекращающиеся кровотечения.
Кровотечения из язв характеризуются тремя симптомами: кровавой рвотой, дегтеобразным стулом и симптомами общей кровопотери.
Характерным симптомом язвенного кровотечения является внезапное исчезновение болевого синдрома –
Слайд 69симптом Бергмана. Чем быстрее происходит кровотечение и массивнее кровопотеря, тем
более выражена симптоматика.
Перфорация язвы желудка или 12-перстной кишки. Это прорыв
язвы в свободную брюшную полость с поступлением в нее желудочно-дуоденального содержимого. Перфорация чаще происходит у лиц молодого возраста (от 19 до 45 лет), чаще у мужчин, чем у женщин. Более часто перфорируют язвы передней стенки препилорического отдела желудка и луковицы 12-перстной кишки. Как правило, прободные язвы бывают одиночными, но могут быть двойными (так называемая зеркальная язва на передней и задней стенках желудка).Слайд 70Клинически прободение проявляется тремя синдромами: болевым шоком, периодом мнимого (ложного)
благополучия и перитонитом.
Период болевого шока:
- острая «кинжальная» боль в эпигастральной
области;- напряжение передней брюшной стенки («доскообразный» живот), резко выраженное вначале в верхней половине живота. Живот несколько втянут, не участвует в акте дыхания;
- положительный симптом Щеткина-Блюмберга.
Этот период длится около 6-7ч и проявляется типичной клинической картиной перфорации язвы.
Клинически прободение проявляется тремя синдромами: болевым шоком, периодом мнимого (ложного) благополучия и перитонитом.
Период болевого шока:
- острая «кинжальная» боль в эпигастральной области;
- напряжение передней брюшной стенки («доскообразный» живот), резко выраженное вначале в верхней половине живота. Живот несколько втянут, не участвует в акте дыхания;
- положительный симптом Щеткина-Блюмберга.
Этот период длится около 6-7ч и проявляется типичной клинической картиной перфорации язвы.
Клинически прободение проявляется тремя синдромами: болевым шоком, периодом мнимого (ложного) благополучия и перитонитом.
Период болевого шока:
- острая «кинжальная» боль в эпигастральной области;
- напряжение передней брюшной стенки («доскообразный» живот), резко выраженное вначале в верхней половине живота. Живот несколько втянут, не участвует в акте дыхания;
- положительный симптом Щеткина-Блюмберга.
Этот период длится около 6-7ч и проявляется типичной клинической картиной перфорации язвы.
Слайд 71Период мнимого (ложного) благополучия развивается через несколько часов от момента
перфорации. Общее состояние и вид больного несколько улучшаются:
- уменьшаются боли
в животе (даже могут совсем исчезнуть);- возникает состояние эйфории различной степени выраженности;
- напряжение мышц передней брюшной стенки уменьшается; симптом Щеткина-Блюмберга сохраняется, но менее выражен; сохраняется уменьшение или исчезновение печеночной тупости при перкуссии;
- развивается парез кишечника, что проявляется метеоризмом и исчезновением перистальтических кишечных шумов в животе. Период мнимого благополучия длится 8-12ч и сменяется бактериальным гнойным перитонитом.
Слайд 73Пенетрация язвы. Это проникновение (или распространение) язвы за пределы стенок
желудка или 12-перстной кишки в смежные органы и ткани. Язвы
задней стенки 12-перстной кишки и постбульбарные язвы пенетрируют в головку поджелудочной железы, реже – в желчные пути, печень, печеночно-желудочную связку и очень редко – в толстую кишку и ее брыжейку. Язвы желудка проникают в малый сальник и тело поджелудочной железы.Клиническая картина пенетрации зависит от глубины проникновения и органа, вовлеченного в процесс, и характеризуется следующей симптоматикой:
Слайд 74- боль бывает постоянной и наиболее интенсивной в эпигастральной области;
пропадает ее связь с приемом пищи и временем суток, она
не уменьшается от приема антацидов;- появляется иррадиация боли в зависимости от того, в какой орган пенетрирует язва: при пенетрации в поджелудочную железу больные чаще жалуются на постоянную боль в спине, усиливающуюся после еды и в ночное время; при проникновении язвы в малый сальник боль распространяется под правую реберную дугу, в правое плечо, ключицу; при пенетрации высоко расположенных язв возможна иррадиация боли в область сердца, имитируя коронарную болезнь; при пенетрации постбульбарных язв и язв анастомоза боль распространяется вниз к пупку или даже гипогастрию;
Слайд 75в проекции пенетрации определяется выраженная локальная болезненность и довольно часто
– воспалительный инфильтрат;
- температура тела повышена до субфебрильных цифр;
- появляются
симптомы поражения тех органов, в которые пенетрирует язва.Стеноз привратника и 12-перстной кишки. Это осложнение чаще встречается у больных с локализацией рецидивирующих и длительно не рубцующихся язв в пилорическом канале желудка и в начальной части луковицы 12-перстной кишки.
Слайд 76Клиническая картина стеноза зависит от степени его выраженности (компенсированный, субкомпенсированный
и декомпенсированный) и степени воспалительной деформации привратника и луковицы (по
этому признаку выделяют мелкие, среднетяжелые и тяжелые деформации соответственно I, II и III степени).Малигнизация язвы желудка. Это трансформация язвы желудка в злокачественное новообразование. В последние годы говорится о том, что чаще речь идет о первично-язвенной форме рака желудка. Разграничение язвы желудка (ее малигнизации) и первично-язвенной формы рака представляет трудную задачу. В качестве дифференциально-диагностической процедуры можно применять так называемый терапевтический тест – проведение курса противоязвенной терапии.
Слайд 79ДИАГНОСТИКА ЯБ
Кроме клинических проявлений, диагностика ЯБ строится на лабораторных и
инструментальных методах исследования.
Обязательными лабораторными исследованиями являются:
- общий анализ крови, общий
анализ мочи, общий анализ кала;анализ кала на скрытую кровь – не менее 3 раз;
- биохимический анализ крови: определение содержания общего белка, белковых фракций, аминотрансфераз, билирубина, глюкозы, натрия, калия, холестерина, кальция, хлоридов;
- исследование секреторной функции желудка.
Слайд 80Функциональное исследование желудочно-кишечного тракта проводится различными методами.
I. Зондовые методы:
- аспирационный,
фракционный;
- внутрижелудочной перфузии;
- внутрижелудочного титрования;
- внутрижелудочной рН-метрии.
II. Беззондовые методы:
- проба
с метиленовым синим;- исследования с применением ионообменных смол;
ацидотест;
- определение уропепсина;
Слайд 81- метод радиотелеметрии;
- определение секреции с помощью индикатора (конго красный);
-
тест с азуром А;
- определение сывороточных пепсинов I группы.
Изучение биоптатов
слизистой оболочки желудка и 12-перстной кишки на хеликобактериоз. Методы определения хеликобактерной инфекции:- микробиологический – предмет исследования (биоптат со слизистой оболочки желудка) изучает микробиологически и бактериологически;
- морфологический (наиболее надежным считается иммуноцитохимический метод с моноклональными антителами);
Слайд 82- радионуклидные методы диагностики Helicobacter pylori;
- метод иммуноферментного анализа.
Обязательные инструментальные
исследования:
- фиброэзофагогастродуоденоскопия (ФЭГДС) с прицельной биопсией до и после лечения;
-
рентгеноскопия и рентгенография верхних отделов пищеварительного тракта (при невозможности проведения ФЭГДС).Слайд 84Дополнительные лабораторные и инструментальные исследования проводятся при осложнениях ЯБ и
ее сочетании с другими заболеваниями ЖКТ.
К ним относятся:
- определение сывороточных
антител к Helicobacter pylori при непрерывно рецидивирующем течении болезни;- гематокрит, ретикулоциты, тромбоциты, фибриноген, протромбиновый индекс, трансаминазы (аспарагиновая и аланиновая), гаммаглютамилтранспептидаза, альфа-амилаза (диастаза) мочи, группа крови и резус-фактор при кровотечениях из язвы;
- с целью исключения малигнизации язвы проводится прицельная биопсия слизистой из периульцерогенной зоны;
- ультразвуковое исследование органов брюшной полости.
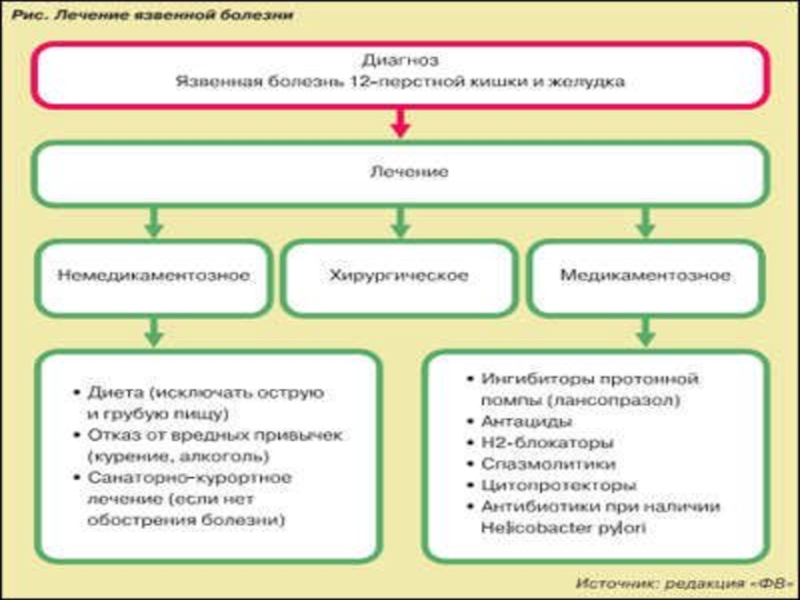
Слайд 85ЛЕЧЕНИЕ
Традиционное лечение ЯБ включает в себя режим, диетическое питание, фармакотерапию,
психотерапию, физиотерапевтические и санаторно-курортные методы лечения.
Лечебное питание. Неосложненные формы ЯБ
на I и II стадиях лечатся строгой противоязвенной диетой: вначале стол № 1а, через неделю переходят на стол № 1б. Обычно с 3-ей недели стационарного лечения больного переводят на стол № 1. Современный подход к диетотерапии ЯБ характеризуется отказом от слишком строгих ограничений с учетом вкусов и привычек больного, индивидуальной переносимости отдельных видов пищи. Слайд 86Психотерапия. Важно внушить больному мысль об излечимости заболевания, о вредном
воздействии нервно-психического напряжения на течение патологического процесса, а также о
возможности скорого возвращения к трудовой деятельности.Физиотерапевтическое лечение. Среди физиотерапевтических методов, применяемых в лечении ЯБ, наиболее распространены следующие: тепловые процедуры (грелки, паровые и озокеритовые аппликации), за исключением осложненных форм заболевания, магнитотерапия, диадинамотерапия (ДДТ), ультразвуковая терапия, электросон и т.д.
Слайд 87Санаторно-курортное лечение. К основным лечебным санаторным факторам относятся режим, диета,
климатолечение, физиотерапия, грязелечение, применение минеральных вод. Грязе- и торфолечение показаны
в фазе затухания процесса.Фармакотерапия язвенной болезни. Все препараты, применяемые в лечении ЯБ, можно разделить на 5 групп:
- препараты, обладающие свойствами блокаторов Н2-гистаминорецептров;
- препараты, улучшающие состояние слизистого барьера желудка;
- препараты, увеличивающие синтез эндогенных простагландинов;
- антибактериальные и антисептические средства;
- препараты, нормализующие моторно-эвакуаторные нарушения желудка и 12-перстной кишки.
Слайд 88Показания к хирургическому лечению ЯБ:
- больные с каллезными, пенетрирующими язвами;
-
больные с язвами кардиального отдела желудка и большой кривизны;
- больные
со стенозом привратника;- при наличии дисплазии желудочного эпителия III степени малигнизации язвы;
- отсутствие консервативной терапии в течение 3 месяцев при дуоденальной язве и 4 месяцев – при язве желудка.