Слайд 1Метаболический синдром
Зименко Я.Ю.
Слайд 2Введение
Одним из самых серьезных и распространенных факторов риска сердечно-сосудистых заболеваний
является избыточная масса тела – ожирение, которое приводит к многочисленным
метаболическим и гемодинамическим расстройствам. По данным ВОЗ ~30% жителей планеты страдают избыточным весом, из них 16,8% – женщины и 14,9% – мужчины. Численность людей, страдающих ожирением, прогрессивно увеличивается каждые 10 лет на 10%. У лиц с ожирением вероятность развития АГ на 50% выше, чем у лиц с нормальной массой тела.
У лиц с ожирением вероятность развития артериальной гипертензии на 50% выше, чем у людей с нормальной массой тела.
Анализ распространенности МС с учетом возрастного и полового критерия среди населения разных стран вывяил, что более высокий социально-экономический уровень развития страны связан с более ранним началом МС. Так, распространенность МС у детей и подростков за последние два десятилетия выросла в 1,5 раза (с 4,1% до 6,5%). Следует отметить, что это усредненные значения, если же обратить внимание на данные экономически развитых стран, то можно отметить, что лишний вес наблюдается как минимум у 10-15% детей и подростков.

Слайд 3Метаболический синдром ( синдром инсулинорезистентности)
Метаболический синдром (МС) – комплекс
метаболических, гормональных и клинических нарушений, являющихся мощными факторами риска развития
сердечно-сосудистых заболеваний, в основе которых лежит инсулинорезистентность (ИР) и компенсаторная гиперинсулинемия.
Распространенность МС в 2 раза превышает распространенность сахарного диабета (СД), и в ближайшие 25 лет ожидается увеличение темпов его роста на 50%.
МС чаще развивается у мужчин, а у женщин распространенность его возрастает в период менопаузы.
Согласно Фремингемскому исследованию, на каждые лишние 4,5 кг веса систолическое АД повышается на 4,4 мм рт.ст. у мужчин и на 4,2 мм рт.ст. У женщин. В ряде работ была выявлена прямая пропорциональная зависимость между повышением массы тела и общей смертностью.
Ожирение 1 степени увеличивает риск развития СД 2 типа в 3 раза, 2 степени – в 5 раз и 3 степени – в 10 раз.
Слайд 4Маркеры метаболического синдрома
Абдоминальное ожирение(избыточное питание, гиподинамия),
Артериальная гипертония (ухудшение периферического
кровообращения – снижение чувствительности переиферических тканей к инсулину)
Гормональный дисбаланс (Высокий-нормальный
уровень тестостерона или его умеренное повышение при функциональной яичниковой гиперандрогении (СПКЯ) у женщин репродуктивного возраста и при снижении эстрогенпродуцирующей функции яичников у женщин в пери- и постменопаузе ассоциировано с повышением риска МС). Это обусловлено эффектами тестостерона в женском организме, приводящими к накоплению висцеральной жировой ткани. Эстрогенный дефицит реализует свое негативное влияние на сердечно-сосудистую систему посредством нескольких механизмов, среди которых следует особо отметить эндотелиальную дисфункцию и формирование АГ. В условиях эстрогенного дефицита нарушаются функции эндотелия, что характеризуется повышением содержания ЭТ-1 и тромбоксана-А2, и снижением синтеза NO и уровня простациклина. Таким образом, эстрогенный дефицит становится одним из факторов повышения АД Стойкое снижение секреции прогестерона, эндогенного ингибитора рецепторов минералокортикоидов, у молодых женщин с хронической ановуляторной дисфункцией яичников или пациенток, находящихся в возрасте менопаузального перехода и постменопаузы, связано с избыточной активацией РААС и вытекающими отсюда последствиями Вследствие действия альдостерона на адипоциты усиливаются процессы их дифференцировки, что приводит к увеличению массы висцерального жира.
Приобретенный андрогенный дефицит у мужчин (С возрастом у мужчин наблюдается постепенное снижение уровня тестостерона. Снижение тестостерона ассоциировано с дислипидемией, инсулинорезистентностью, ожирением и артериальной гипертонией, являющимися частью метаболического синдрома и сердечно-сосудистых заболеваний.)
Дислипидемия,
СД/инсулинорезистентность
Также стоит выделить эндотелиальную дисфункцию и системное субклиническое воспаление.

Слайд 5Ассоциированные клинические состояния
Среди состояний, ассоциированных с МС, можно выделить:
микроальбуминурию,
гиперкоагуляционный синдром,
гиперурикемию/подагру,
апноэ во сне (синдром обструктивного апноэ сна),
гипертрофию левого желудочка с нарушением диастолической функции,
жировую дистрофию печени,
остеопороз,
синдром поликистозных яичников,
преждевременный атеросклероз различной локализации с развитием ишемической болезни сердца (основная причина смерти рассматриваемой категории больных).
Слайд 6Инсулинорезистентность и гиперинсулинемия
В соответствии с современными данными, объединяющей основой
всех проявлений метаболического синдрома является первичная инсулинорезистентность и сопутствующая системная
гиперинсулинемия.
Гиперинсулинемия, с одной стороны, является компенсаторной, то есть необходимой для преодоления инсулинорезистентности и поддержания нормального транспорта глюкозы в клетки. С другой стороны, она является патологической, способствующей возникновению и развитию метаболических, гемодинамических и органных нарушений, приводящих в итоге к развитию СД 2 типа, ИБС и других проявлений атеросклероза.
Слайд 7Инсулинорезистентность – это снижение реакции инсулинчувствительных тканей на инсулин при
его достаточной концентрации.
Важную роль в развитии и прогрессировании инсулинорезистентности
и связанных с ней метаболических расстройств играют жировая ткань абдоминальной области, нейрогормональные нарушения, сопутствующие абдоминальному ожирению, повышенная активность симпатической нервной системы и генетическая предрасположенность.
Из внешних факторов, неблагоприятно влияющих на чувствительность тканей к инсулину, наибольшее значение имеют гиподинамия и избыточное потребление жира.
Гиподинамия сопровождается снижением транслокации транспортеров глюкозы (ГЛЮТ-4) в мышечных клетках.
Избыточное потребление животных жиров, содержащих насыщенные жирные кислоты, приводит к структурным изменениям фосфолипидов мембран клеток и нарушению экспрессии генов, контролирующих проведение инсулинового сигнала внутрь клетки, т.е. к развитию инсулинорезистентности
Гипертриглицеридемия в сочетании с повышением концентрации ЛПНП как натощак, так и постпрандиальной, часто наблюдаемой у пациентов с абдоминальным типом ожирения, сопровождается избыточным отложением липидов в мышцах, которое нарушает активность ферментов, участвующих в метаболизме глюкозы. Как следствие, в этой группе больных повышается риск развития инсулинорезистентности.

Слайд 8Абдоминальная жировая клетчатка
Висцеральная жировая ткань, в отличие от жировой ткани
другой локализации, богаче иннервирована, имеет более широкую сеть капилляров и
непосредственно сообщается с портальной системой. Висцеральные адипоциты имеют высокую плотность β -адренорецепторов (особенно β 3-типа), кортикостероидных и андрогенных рецепторов и относительно низкую α 2-адренорецепторов и рецепторов к инсулину. Эти особенности определяют высокую чувствительность висцеральной жировой ткани к липолитическому действию катехоламинов и низкую – к антилиполитическому действию инсулина (особенно в постпрандиальный период), обеспечивая хорошую восприимчивость к гормональным изменениям, часто сопровождающим абдоминальное ожирение.
Висцерально-абдоминальному ожирению сопутствуют:
• повышение кортизола
• повышение тестостерона и андростендиона у женщин
• снижение прогестерона
• снижение тестостерона у мужчин
• снижение соматотропного гормона
• повышение инсулина
• повышение норадреналина
Гормональные нарушения способствуют, в первую очередь, отложению жира в висцеральной области, а также непосредственно или опосредованно – развитию инсулинорезистентности и метаболических нарушений

Слайд 9 Висцеральная жировая ткань играет важную роль в развитии и
прогрессировании инсулинорезистентности.
Интенсивный липолиз приводит к выделению большого количества свободных
жирных кислот (СЖК), преимущественно – в портальную циркуляцию и печень. В печени СЖК препятствуют связыванию инсулина гепатоцитами, обусловливая развитие инсулинорезистентности на уровне печени, снижение экстракции инсулина печенью и развитие системной гиперинсулинемии. Также СЖК накапливаются в скелетной мускулатуре и приводят к развитию инсулинорезистентности и дисфункции клеток мускулатуры. При СД 2 типа и МС эти изменения ведут к особенностям липидного профиля с увеличенным уровнем триглицеридов, ЛПОНП и ЛПНП.
В свою очередь, гиперинсулинемия через нарушение ауторегуляции инсулиновых рецепторов усиливает периферическую инсулинорезистентность. СЖК также подавляют тормозящее действие инсулина на глюконеогенез, способствуя увеличению продукции глюкозы печенью.
Слайд 10Особенности жировой ткани
Жировая ткань обладает ауто-, пара- и эндокринной
функцией и секретирует большое количество веществ, обладающих различными биологическими эффектами.
Наиболее изученными на сегодняшний день являются фактор некроза опухоли-альфа (ФНО-α ) и лептин.
ФНО-α снижает активность тирозинкиназы инсулинового рецептора и фосфорилирование тирозина субстрата инсулинового рецептора, а также тормозит экспрессию внутриклеточных переносчиков глюкозы ГЛЮТ-4 в мышечной и жировой ткани.
Лептин осуществляет свое действие на уровне гипота- ламуса, регулируя пищевое поведение и активность симпатической нервной системы, а также ряд нейроэндокринных функций. В печени он может тормозить действие инсулина на глюконеогенез путем влияния на активность фосфоэнолпируват карбоксикиназы – фермента, ограничивающего скорость глюконеогенеза. Помимо этого, лептин активирует термогенез, улучшает окисление жирных кислот и активирует снижение массы тела за счет сжигания жира.
Также жировая ткань является основным источником другого важного адипокина –адипонектина. Экспрессия адипонектина снижается на фоне ожирения. Снижение массы тела приводит к значительному повышению уровня адипонектина в плазме, а снижение секреции адипонектина приводит к развитию инсулинорезистентности, дислипидемии и атеросклероза.

Слайд 11Критерии диагностики
Основной критерий:
центральный (абдоминальный) тип ожирения – окружность талии (ОТ)
более 80 см у женщин и более 94
см у мужчин
Дополнительные критерии:
уровень АД >140 и 90 мм рт.ст. или лечение АГ препаратами
повышение уровня триглицеридов ( ≥ 1,7 ммоль/л)
снижение уровня ХС ЛПВП (<1,0 ммоль/л у мужчин; <1,2 ммоль/л у женщин)
повышение уровня ХС ЛПНП > 3,0 ммоль/л
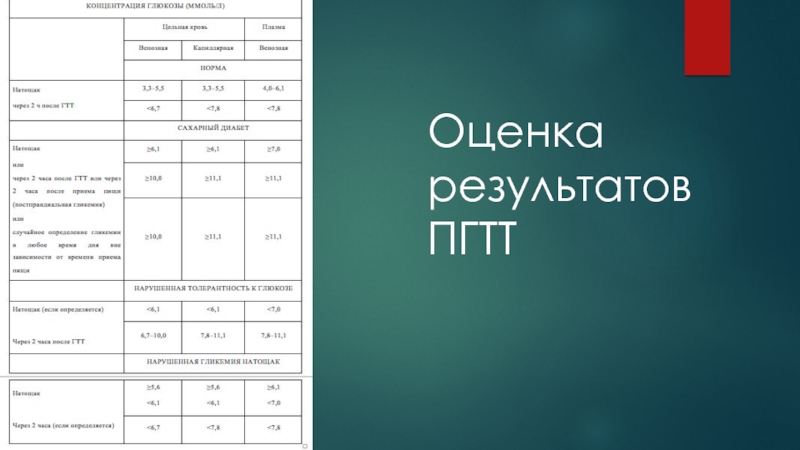
нарушенная толерантность к глюкозе (НТГ) - повышенный уровень глюкозы плазмы через 2 ч после нагрузки 75 г безводной глюкозы при ПГТТ ≥ 7.8 и < 11.1 ммоль/л, при условии, что уровень глюкозы плазмы натощак составляет менее 7.0 ммоль/л.
нарушенная гликемия натощак (НГН) - повышенный уровень глюкозы плазмы натощак ≥ 6.1 и < 7.0 ммоль/л, при условии, что глюкоза плазмы через 2 ч при ПГТТ составляет менее 7.8 ммоль/л.
комбинированное нарушение НГН/НТГ - повышенный уровень глюкозы плазмы натощак ≥ 6.1 и < 7.0 ммоль/л в сочетании с глюкозой плазмы через 2 ч при ПГТТ ≥ 7.8 и < 11.1 ммоль/л.
Достоверным МС считается при наличии 3 критериев: 1 основного и 2 дополнительных.
Слайд 12Диагноз
Диагноз “метаболический синдром” в МКБ – 10 (ВОЗ, 1998) отсутствует.
Рубрицированны лишь ЭАГ (ГБ) – код I 10 и ожирение
– код E 66.9. В диагнозе может быть либо двойная кодировка (I 10 и E 66.9), в зависимости от превалирования тот или иной код ставится на первое место. В диагностических заключениях описываются все составляющие данного симптомокомплекса.
Диагноз: Ожирение I ст. (абдоминальный тип). Нарушение толерантности к глюкозе. Артериальная гипертония 2 степени, риск 2 (высокий).
Диагноз: Ожирение III ст.(абдоминальный тип). Дислипидемия. Нарушение толерантности к глюкозе. Гиперурикемия. Артериальная гипертония 1 степени, риск 3 (высокий).
Слайд 13Метаболический синдром развивается постепенно, и длительное время протекает без явной
клинической симптоматики. Наличие МС можно предположить уже при внешнем осмотре
пациента и сборе анамнеза. Абдоминальный тип ожирения можно распознать по характерному перераспределению жировой ткани. Это андроидный тип ожирения, с преимущественным отложением жира в области живота и верхнего плечевого пояса (тип «яблоко»), в отличие от гиноидного (типа «груша») с отложением жира в области бедер и ягодиц. Именно этот тип ожирения ассоциируется с риском развития ССЗ и их осложнений, а также с высоким риском развития СД 2 типа.
При наличии у пациента абдоминального типа ожирения необходимо подробно выяснить анамнез заболевания, жизни, наследственности и провести дополнительные исследования. Это может иметь значение не только для диагностики МС, оценки прогноза, но и при определении тактики лечения.
Слайд 14ДИАГНОСТИКА МС НА УРОВНЕ ПЕРВИЧНОГО ЗВЕНА ЗДРАВООХРАНЕНИЯ (В УСЛОВИЯХ ГОРОДСКИХ,
РАЙОННЫХ ПОЛИКЛИНИК)
Рекомендуемые исследования:
Взвешивание пациента и измерение роста для вычисления индекса
массы тела (ИМТ).
Наиболее простой метод косвенного определения абдоминального типа ожирения состоит в антропометрическом измерении ОТ.
Прямая оценка висцерального жира, например, эпикардиального жира по эхокардиографии (ЭхоКГ).
Для выявления нарушений углеводного обмена применяется определение глюкозы в крови натощак и через 2 часа после перорального приема 75 г глюкозы – пероральный тест толерантности к глюкозе (ПТТГ).
Определение в крови показателей липидного обмена (общего холестерина и триглицеридов).
Определение уровня мочевой кислоты.
Измерение уровня артериального давления методом Короткова.
Определение уровня общего тестостерона, глобулина, связывающего половые стероиды и расчет свободного тестостерона.
Слайд 15Диагностика
Расчет индекса массы тела
ИМТ (индекс Кетле) определяется по формуле:
ИМТ
= ВЕС (кг)/рост (м)2
Слайд 16Измерение окружности талии
ОТ измеряют в положении стоя, на пациентах
должно быть только нижнее белье. Точкой измерения является середина расстояния
между вершиной гребня подвздошной кости и нижним боковым краем ребер. Она необязательно должна находится на уровне пупка. Мерную ленту следует держать горизонтально.
При ОТ > 94см у мужчин и > 80 см у женщин можно предположить наличие у пациента абдоминального типа ожирения.
Слайд 17Измерение толщины эпикардиального жира
Степень эпикардиального ожирения можно оценить с
помощью определения линейной тЭЖ с помощью ЭХОКГ в В-режиме в
стандартной левой парстернальной позиции по длинной и короткой оси левого желудочка.
ЭЖ определяется как ЭХО – негативное пространство между свободной стенкой миокарда правого желудочка и висцеральным листком перикарда, его толщина измеряется перпендикулярно свободной стенки ПЖ в конце систолы в 3 последовательных сердечных сокращениях (фиксировать среднее значение).
Слайд 19Диагностика инсулинорезистентности
Непрямые методы направлены на оценку эффектов эндогенного инсулина. К
ним относятся: пероральный глюкозотолерантный тест (ПГТТ), внутривенный глюкозотолерантный тест (ВВГТТ).
При проведении прямых методов осуществляется инфузия инсулина и оцениваются его эффекты на метаболизм глюкозы. К ним относятся: инсулиновый тест толерантности (ИТТ), эугликемический гиперинсулинемический клэмп тест (ЭГК), инсулиновый супрессивный тест (ИСТ)
Слайд 20ПГТТ – самый простой способ определения нарушения чувствительности тканей к
инсулину. Методика проведения теста состоит в измерении уровней глюкозы и
инсулина в крови натощак и через 30, 60, 90 и 120 минут после приема внутрь пациентом 75 г сухой глюкозы, растворенной в 200 мл воды
Инсулин - модифицированный тест толерантности к внутривенно вводимой глюкозе (ВВГТТ).
Основные преимущества ВВГТТ по сравнению с пероральным глюкозотолерантным тестом заключаются в том, что абсорбция глюкозы происходит быстрее и не зависит от функционирования кишечной стенки. Кроме того, ВВГТТ – динамический тест, позволяющий воспроизвести нормальную физиологическую модель действия инсулина. К недостаткам метода ВВГТТ относится сложность его выполнения: требуется два внутривенных доступа, пробы крови забираются часто (15 раз) в течение длительного времени (3 ч.).
Слайд 23У МУЖЧИН С ПРЕДПОЛАГАЕМЫМ АНДРОГЕННЫМ ДЕФИЦИТОМ
А. Расстройства сексуальной функции:
снижение либидо, или сексуального желания
эректильная дисфункция (расстройство половой функции,
в результате которого мужчина не может достигать увеличения объёма полового члена, его отвердения и выпрямления, а также поддерживать эрекцию полового члена на время, достаточное для совершения достаточной продолжительности полового акта в полном объёме).
расстройства оргазма , или снижение его яркости, недостаточное сексуальное возбуждение, связанное с сильным чувством наслаждения и удовлетворения
расстройства эякуляции (постоянное или эпизодически повторяющееся наступление эякуляции до, во время или сразу после введения полового члена во влагалище).
поллакиурия ,или учащенное мочеиспускание (вне связи с доброкачественной гиперплазией предстательной железы)
Б. Вегетососудистые расстройства:
внезапная гиперемия лица, шеи, верхней части туловища
чувство жара ("приливы")
колебания уровня артериального давления
кардиалгии
головокружение
чувство нехватки воздуха
В. Психоэмоциональные расстройства:
повышенная раздражительность
быстрая утомляемость
ослабления памяти и внимания
бессонница
депрессивные состояния
снижение общего самочувствия и работоспособности
Г. Соматические расстройства:
уменьшение количества мышечной массы и силы
увеличение количества жировой ткани
снижение плотности костной ткани
гинекомастия , или доброкачественное увеличение молочной железы у мужчин с гипертрофией желез и жировой ткани
появление или нарастание выраженности висцерального ожирения
уменьшение количества волос на лице и теле
истончение и атрофия кожи

Слайд 24С реактивный белок в оценке риска ССО
В результате многочисленных широкомасштабных
исследований установлено, что измерение базовых уровней СРБ имеет прогностическое значение,
которое позволяет оценить степень риска развития: острого инфаркта миокарда, мозгового инсульта и внезапной сердечной смерти у лиц, не страдающих сердечно-сосудистыми заболеваниями, но имеющих МС.
При базовых концентрациях СРБ<1,0 мг/л риск сосудистых осложнений (острый инфаркт миокарда, инсульт) минимальный, при 1,1-1,9 мг/л – низкий, при 2,0-2,9 мг/л –умеренный, при >3 мг/л – высокий.
Следует отметить значимость высокочувствительного (вч) метода измерения концентрации вчСРБ при МС. В целом, уровни вчСРБ от 3 до 10 мг/л – признак вялотекущего воспалительного процесса, связанного с высоким риском сердечно-сосудистых заболеваний.
СРБ считается независимым фактором риска развития сердечно-сосудистых заболеваний, имеющим положительную корреляцию с массой тела и количеством жировой ткани.
Слайд 25ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МС
Абдоминальный тип ожирения, АГ и нарушения метаболизма углеводов
и жиров, характерные для МС, наблюдаются также при болезни и
синдроме Иценко-Кушинга. Даже внешний вид пациентов с МС и болезнью Иценко-Кушинга зачастую идентичен, что требует проведения дифференциального диагноза именно с этим заболеванием.
необходимо использовать дополнительные методы исследования.
Компьютерная томограия (КТ) надпочечников позволит установить или исключить первичную патологию надпочечников.
КТ или ядерно-магнитно-резонансная томография (ЯМР) гипофиза позволит судить о его функционально – структурном состоянии и установить наличие или отсутствие микро- или макроаденом гипофиза.
Для болезни Иценко-Кушинга характерно наличие опухоли гипофиза и двустороння гиперплазия надпочечников. Синдром Иценко-Кушинга может быть обусловлен односторонним поражением надпочечников (кортикостерома, аденокарцинома коры надпочечников).
Дополнительную помощь в дифференциальной диагностике могут оказать гормональные методы исследования. С этой целью определяют содержание в крови кортизола, альдостерона, адренокортикотропного гормона (АКТГ), пролактина, тиреотропного гормона (ТТГ) и т.д.
У пациентов с МС также может наблюдаться небольшое повышение уровней кортизола, пролактина, ТТГ, АКТГ, но при первичной эндокринной патологии превышение концентрации этих гормонов будет в десятки и сотни раз больше нормальных зачений.
При подозрении на наличие альдостеромы определение содержания альдостерона и ренина окажет помощь в дифференциальной диагностике.
Выявлению феохромоцитомы будет способствовать, наряду с КТ надпочечников и парааортальной области, исследование катехоламинов в крови и моче и ванилилминдальной кислоты (ВМК) в моче, особенно в период после гипертонического криза.

Слайд 26ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ МЕТАБОЛИЧЕСКОГО СИНДРОМА
Терапевтические меропрятия при лечении пациентов
с МС должны быть направлены на основные звенья патогенеза данного
синдрома.
Главными целями лечения больных с МС следует считать:
снижение массы тела,
достижение хорошего метаболического контроля,
достижение оптимального уровня АД,
предупреждение острых и отдаленных сердечно-сосудистых осложнений
Слайд 27Лечение ожирения
На настоящий момент установлено - единственное, что действительно
приводит к уменьшению массы жира - это энергетический дефицит, то
есть преобладание расхода энергии над ее поступлением. В этом случае жир, как форма отложенной энергии, начинает расходоваться для покрытия создавшегося дефицита.
Пациенты должны знать, что в настоящее время не существует лекарственного препарата, который мог бы полностью устранить связанный с ожирением риск для здоровья, в то же время изменение образа жизни способно предотвратить прогрессирование метаболических нарушений и серьезно уменьшить риск развития сердечно-сосудистых заболеваний и СД 2 типа.
Слайд 28Мероприятия, направленные на снижение веса и поддержание достигнутого результата должны
включать в себя:
• рациональное питание
• обучение больных правильному образу
жизни с изменением пищевых привычек
• ведение дневника питания
• физические упражнения.
Слайд 29Наиболее простой, понятный, а главное, воспроизводимый способ создания энергетического дефицита
- это гипокалорийная диета. Вместе с тем, считается установленным фактом,
что в ходе соблюдения гипокалорийной диеты наблюдается уменьшение всех видов расхода энергии, в том числе и основного обмена (по данным ряда авторов, на 14-25% от исходного), что является мерой адаптации организма к гипокалорийной диете и снижает ее эффективность. В качестве одного из способов восстановления энергозатрат можно рассматривать физические нагрузки. Как было показано в ряде исследований, назначение аэробных физических нагрузок способно предотвратить или, во всяком случае, уменьшить степень снижения расхода энергии.
Эффективность, так называемых односторонних диет, с ограничением преимущественно углеводов или жиров не подтверждена широкой доказательной базой, а в ряде случаев, особенно при резком ограничении углеводов такие диеты могут быть просто опасными.
Слайд 30Расчет суточной калорийности рациона
Определяется величина основного обмена с учетом
возраста, пола, роста и массы тела:
для женщин
18-30 лет (0,0621
х масса в кг + 2,0357) х 240
31-60 лет (0,0342 х масса в кг + 3,5377) х 240
старше 60 лет (0,0377 х масса в кг + 2,7545) х 240
для мужчин
18-30 лет (0,0630 х масса в кг + 2,8957) х 240
31-60 лет (0,0484 х масса в кг + 3,6534) х 240
старше 60 лет (0,0491 х масса в кг + 2,4587) х 240
Полученный результат увеличивается на величину суточного расхода энергии в зависимости от уровня физической нагрузки: при минимальной физической нагрузке полученный результат остается без изменения, при среднем уровне физической активности - умножается на коэффициент 1,3; при высоком уровне - на 1,5.
Далее надо уменьшить рассчитанную суточную калорийность на 500 ккал (ИМТ 27-35) и 600-1000 ккал (ИМТ более 35). Для женщин она должна в итоге составить не менее 1200 ккал/сут, для мужчин - 1500 ккал/сут.
Слайд 31Основной источник калорий - жиры, причем, растительные жиры не менее
калорийны, чем животные, хотя и менее вредны. На долю жиров
должно приходиться не более 30% от общего числа калорий в суточном рационе, насыщенных жиров – не более 7-10% .
Углеводы - основной источник энергии для организма. Подсчитывать количество углеводов особенно тщательно нужно больным СД 2 типа, вместо столового сахара возможно употребление некалорийных сахарозаменителей, использование фруктозы не рекомендуется. Доля углеводов в суточном рационе должна составлять 50%.
Белки – это главный «строительный материал» для всех тканей и клеток организма. Суточная норма потребления белка составляет 15 – 20% (при отсутствии нефропатии) суточного рациона.
Слайд 32Общие принципы построения рационального питания
частота приемов пищи - не
менее трех раз в день;
желательно, что бы основная часть потребляемых
жиров приходилась на растительные и рыбные жиры;
в белковом компоненте питания желательно преобладание нежирных сортов рыбы, молока, кисломолочных продуктов и творога над мясом;
желательно преобладание сложных углеводов, с низким гликемическим индексом над простыми (сахара);
желательно потребление клетчатки не менее чем 40 граммов в день за счет более широкого включения в диету, отрубных и зерновых сортов хлеба, а так же овощей и фруктов;
учитывая наличие АГ, желательно снижение потребления натрия до 2-2,5 г в сутки (в одной чайной ложке содержится 2-2,4 г натрия)
желателен прием 30 мл жидкости (чистой не газированной воды) на каждый килограмм массы тела, при отсутствии противопоказаний.
Слайд 33При разработке оптимального состава рациона для больных с ожирением и
метаболическими нарушениями принципиальный момент заключается в том, что в «фокусе»
диетического вмешательства должна находиться профилактика сердечно-сосудистых заболеваний и СД 2 типа.
Снижение массы тела, как правило, продолжается в течение 6 месяцев, с наиболее интенсивной потерей веса в первые 3 месяца лечения, и сменяется периодом стабилизации веса (6—12 месяцев). Этот период важен для получения устойчивых положительных результатов лечения. После этапа стабилизации массы тела в каждом отдельном случае решается вопрос о необходимости дальнейшего её снижения либо удержания достигнутого веса.
Слайд 34Физические нагрузки
Для снижения массы тела (максимального расходования энергии) показаны
аэробные упражнения, которые представляют собой непрерывную ритмическую тренировку с вовлечением
больших групп мышц на протяжении достаточно продолжительного времени, благодаря чему учащается сердечный ритм. Самые распространенные разновидности аэробных нагрузок, это так называемые, циклические виды спорта: ходьба, плавание, бег, коньки, лыжи, велосипед, теннис, баскетбол, танцы и фитнесс. Интенсивность аэробной нагрузки контролируется путем подсчета частоты сердечных сокращений, достигнутой в ходе выполнения упражнений, по отношению к максимальной частоте сердечных сокращений (МЧСС), рекомендуемой для данного возраста, по формуле: МЧСС = 220 – (возраст пациента). В зависимости от этого показателя интенсивность нагрузка может быть низкой (30-50% МЧСС), умеренной (50-70% МЧСС), интенсивной (>70% МЧСС). Если скорость упражнений позволяет участникам комфортно беседовать, нагрузка является умеренной.
Предпочтительны ежедневные, но не менее 3 раз в неделю физические нагрузки, общей продолжительностью не менее 150 минут в неделю.

Слайд 35Медикаментозное лечение ожирения
Должно проводиться на фоне всего комплекса мероприятий
по немедикаментозному снижению веса. Медикаментозное лечение ожирение показано если ИМТ
>30 кг/м2 или ИМТ >27 кг/м2 в сочетании с сопутствующими заболеваниями (АГ, СД 2 типа, дислипидемия).
В настоящее время единственным разрешенным препаратом для снижения веса у больных с сердечно-сосудистыми заболеваниями является орлистат, который тормозит всасывание жиров в желудочно-кишечном тракте через ингибирование желудочно-кишечных липаз — ключевых ферментов, участвующих в гидролизе ТГ пищи, высвобождении жирных кислот и моноглицеридов. Орлистат на 30% увеличивает выведение ТГ через желудочно-кишечный тракт, что позволяет уменьшить потребление калорий по сравнению с применением только гипокалорийной диеты. При этом орлистат не влияет на всасывание углеводов, белков и фосфолипидов, а после его отмены активность липаз быстро восстанавливается.
Слайд 36Орлистат
Внутрь.
Длительная терапия пациентов с ожирением или избыточной массой тела, имеющих
ассоциированные с ожирением факторы риска, в сочетании с умеренно гипокалорийной
диетой. У взрослых и детей старше 12 лет рекомендованная доза орлистата составляет 1 капс. 120 мг с каждым основным приемом пищи (непосредственно до, во время или не позднее чем через 1 ч после приема пищи).
В комбинации с гипогликемическими препаратами (метформин, производные сульфонилмочевины и/или инсулин) и/или умеренно гипокалорийной диетой у пациентов с сахарным диабетом типа 2 с избыточной массой тела или ожирением. У взрослых рекомендованная доза орлистата составляет 1 капс. 120 мг с каждым основным приемом пищи (непосредственно до, во время или не позднее чем через 1 ч после приема пищи).
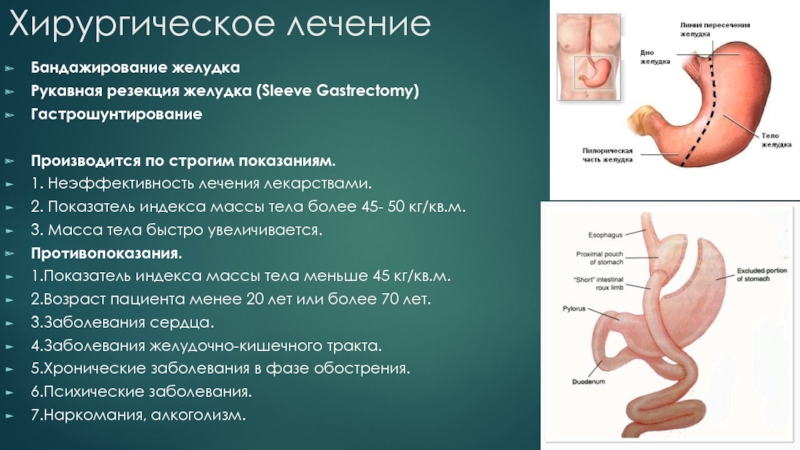
Слайд 37Хирургическое лечение
Бандажирование желудка
Рукавная резекция желудка (Sleeve Gastrectomy)
Гастрошунтирование
Производится по строгим показаниям.
1.
Неэффективность лечения лекарствами.
2. Показатель индекса массы тела более 45-
50 кг/кв.м.
3. Масса тела быстро увеличивается.
Противопоказания.
1.Показатель индекса массы тела меньше 45 кг/кв.м.
2.Возраст пациента менее 20 лет или более 70 лет.
3.Заболевания сердца.
4.Заболевания желудочно-кишечного тракта.
5.Хронические заболевания в фазе обострения.
6.Психические заболевания.
7.Наркомания, алкоголизм.
Слайд 38КОРРЕКЦИЯ ГИПЕРГЛИКЕМИИ
Одним из проявлений МС является гипергликемия натощак и/или
НТГ.
В случае доминирования нарушений углеводного обмена в виде
нарушения толерантности к углеводам или гипергликемии натощак, отсутствии достаточного эффекта от немедикаментозных мероприятий и высокой степени риска развития СД или атеросклероза показано присоединение препаратов, влияющих на углеводный обмен (бигуаниды, тиазолидиндионы, ингибиторы альфа-глюкозидаз).
Слайд 39Бигуаниды
Основными их свойствами являются способность снижать глюконеогенез и уменьшать продукцию
глюкозы печенью, тормозить всасывание глюкозы в тонком кишечнике, снижать ИР
и улучшать секрецию инсулина. В настоящее время применяется единственный препарат этого класса – метформин, так как было доказано, что он обладает минимальным риском развития лактатацидоза.
Наряду с действием метформина на углеводный обмен, он оказывает и благоприятное влияние на липидный обмен. Восстановление чувствительности гепатоцитов к инсулину приводит к снижению продукции в печени ХС ЛПОНП, следствием чего является снижение уровня ТГ.
Метформин принимают по 500-850 мг 1 – 3 раза в день под контролем глюкозы крови.
Слайд 40ТИАЗОЛИДИНДИОНЫ
Агонисты PPAR-гамма (играют важную роль в липидном метаболизме, процессах
утилизации глюкозы, формировании инсулинрезистентности, образовании пенистых клеток и атерогенезе, а
также в развитии СД и ожирения) тиазолидиндионы повышают чувствительность тканей к инсулину, что сопровождается снижением уровней глюкозы, липидов и инсулина в сыворотке крови.
В отличие от других пероральных сахаропонижающих препаратов, применение тиазолидиндионов не сопровождается повышением риска гипогликемии и побочных эффектов со стороны желудочно-кишечного тракта. Однако для тиазолидиндионов характерны некоторые специфичные побочные эффекты: периферические отеки и повышение массы тела.
Слайд 41Акарбоза
Акарбоза - представитель класса ингибиторов альфа-глюкозидаз.
Механизм действаия акарбозы –
обратимая блокада альфа-глюкозидаз (глюкомилазы, сахоразы, мальтазы) в верхнем отделе тонкой
кишки. Это приводит к нарушению ферментативного расщепления поли – и олигосахаридов и всасыванию моносахаридов, вследствие чего предотвращается развитие постпрандиальной гипергликемии и снижается уровень инсулина.
Обычно первые 10 -15 дней акарбозу принимают по 50 мг 3 раза в день непосредственно перед или вовремя еды, затем дозу постепенно увеличивают до 100 мг 3 раза в день с учетом переносимости.
Слайд 42ГИПОЛИПИДЕМИЧЕСКАЯ ТЕРАПИЯ
Немедикаментозное лечение
Уменьшение насыщенных жиров < 7% от суточного
калоража, холестерина пищи < 200 мг/дл и потребления калорий сопровождается
снижением ЛПНП соотвтетственно на 5-10%, 1-3% и 5-20%. Уменьшение потребления алкоголя и увеличение физической активности приводят к снижению уровня ТГ соответственно на 50% и 10-40%. Отказ от курения способствует повышению ХС ЛПВП на 5-10%.
Слайд 43У больных с МС и гиперлипидемией необходимо проводить стратификацию риска
сердечно-сосудистых осложнений по системе SCORE. При риске более 5% рекомендовано
более интенсивное вмешательство с назначением статинов, фибратов для достижения строгих целевых уровней показателей липидного обмена. Больным с МС в связи с высоким риском возникновения ИБС необходимо такое же снижение уровня ХСЛПНП, как и больным с установленным диагнозом ИБС.
Слайд 45Ингибиторы ГМГ-Ко-А редуктазы (статины)
В соответствии с Европейскими рекомендациями по
дислипидемиям уровень ХС ЛПНП – основная цель для терапии и
у больных очень высокого и высокого риска назначение статина показано в максимально рекомендуемой или максимально переносимой дозе для достижения целевых уровней ХС ЛПНП.
Слайд 46Дериваты фиброевой кислоты (фибраты)
В настоящее время фибраты являются единственными
применяющимися в реальной клинической практике препаратами, повышающими уровень апобелков «хорошего
холестерина» апо А-I и апо А-II. Фибраты существенно снижают степень постпрандиальной («послеобеденной») дислипидемии, что особенно важно при лечении пациентов с МС.
Контроль АЛТ/АСТ и КФК
Слайд 47Никотиновая кислота
В клинической практике применяют как саму никотиновую кислоту (НК)
(ниацин), так и ее производные (аципимокс) и формы замедленного высвобождения
(ниаспан и эндурацин).
Основным показанием для назначения НК является низкий уровень ХС ЛПНП и гипетриглицеридемия. Для получения гиполипидемического эффекта требуются большие дозы (до 4-6 г в сутки), в то время как для профилактики и лечения авитаминоза никотиновая кислота назначается в дозах 1 - 5 мг в день. Ниацин (никотиновая кислота замедленного высвобождения) принимается в суточной дозе 1-2 грамма в 2-3 приема. Аципимокс принимается в дозах 750-1200 мг в сутки, эндурацин – 500-1500 мг в сутки. Тредаптив (никотиновая кислота 1000 мг+ларопипрант 20 мг)– 1 раз в сутки.
Слайд 48Антиагрегантная терапия
У пациентов с МС снижается активность фибринолитической системы,
что связано с повышением концентрации и активности ингибитора тканевого активатора
плазминогена 1 (ИАП-1). Как показали результаты ряда исследований, к повышению продукции ИАП-1 приводят ИР, ГИ, гипергликемия, ожирение, гипертриглицеридемия, ФНО-α и трансформирующий фактор роста-β,вырабатываемые адипоцитами висцеральной жировой ткани. Эти изменения определяют необходимость назначения антиагрегантной терапии больным с МС и контролируемой АГ (АД <140/90 мм рт.ст.).
Слайд 49АГ и МС
Ингибиторы ангиотензинпревращающего фермента (ИАПФ)
Блокаторы рецепторов к ангиотензину
II.
Блокаторы кальциевых каналов (БКК)
Диуретики.
β-блокаторы
Агонисты имидазолиновых рецепторов
Прямые ингибиторы ренина.
Альфа-адреноблокаторы
Комбинированная терапия
Слайд 50ИАПФ
Отсутствие негативного влияния на углеводный, липидный и пуриновый обмены.
В
крупных многоцентровых исследованиях SOLVD, ASCOT, HOPE выявлено значимое снижение числа
новых случаев СД среди больных, длительно получавших ИАПФ. Имеются работы, в том числе выполненные в отделе системных гипертензий Института клинической кардиологии им. А.Л.Мясникова, указывающие на то, что ИАПФ повышают чувствительность тканей к инсулину и улучшают углеводный обмен.
Слайд 51АРА
БРА не оказывают влияние на липидный и пуриновый обмены, за
исключением лозартана, для которого доказана возможность снижения уровня мочевой кислоты,
кроме того липофильные БРА улучшают чувствительность тканей к инсулину, углеводный и липидный обмены благодаря взаимодействию с PPAR- рецепторами.
В исследовании ALPIN длительная терапия кандесартаном больных АГ снижала частоту случаев вновь развившегося МС и СД 2 типа. Значимое снижение риска развития СД 2 типа при терапии сартанами установлено также в исследованиях LIVE, VALUE, CHARM.
Слайд 52БКК
Для лечения АГ у больных с МС, а также с
СД 2 типа применяют как недигидропиридиновые (верапамил, дилтиазем), так и
дигидропиридиновые АК пролонгированного действия. АК не оказывают отрицательного влияния на липидный, углеводный и пуриновый обмены. Снижение числа новых случаев СД 2 типа при длительной терапии АК в сочетании с ИАПФ установлено в исследованиях ASCOT (амлодипин + периндоприл), INVEST (верапамил и трандолаприл). В плане предупреждения развития новых случаев СД 2 типа АК занимают промежуточное положение между ИАПФ (БРА) и селективными β-блокаторами.
Слайд 53Диуретики
В настоящее время использование тиазидных диуретиков в режиме монотерапии при
АГ с метаболическими нарушениями считается не целесообразным, поскольку они оказывают
целый ряд неблагоприятных воздействий: гипокалиемию, гипергликемию, при длительном применении в больших дозах могут индуцирировать СД, негативно влияют на липидный и пуриновый обмены. Длительная терапия гидрохлортиазидом сопровождается повышением содержания в крови атерогенных фракций липидов и мочевой кислоты.
Петлевые диуретики (фуросемид, этакриновая кислота и т.д.) также могут вызывать нарушение толерантности к глюкозе, глюкозурию и развитие некетонемической комы.
Для лечения АГ у больных с МС предпочтение отдается метаболически нейтральному тиазидоподобному диуретику пролонгированного действия – индапамиду-ретард. Исследование МИНОТАВР продемонстрировало, что индапамида-ретард не только эффективно снижает АД, не вызывая гипокалиемии, но также оказывает положительное влияние на углеводный, липидный и пуриновый обмены, причем метаболическая нейтральность препарата сохраняется после 12 месяцев лечения.

Слайд 54БАБ
Современные высокоселективные β1–адреноблокаторы – небиволол, бисопролол, метопролола сукцинат и др.
в отличие от неселективных представителей этой группы не
оказывают выраженного негативного влияния на углеводный, липидный, пуриновый обмены, не вызывают прибавку веса и не усиливают инсулинорезистетность. β-блокаторы со свойствами вазодилататоров (карведилол, небиволол) способны снижать содержание в крови глюкозы и атерогенных фракций липидов, повышать чувствительность тканей к инсулину. Как показано в исследовании SENIOR, длительное лечение небивололом приводит к значимому уменьшению числа новых случаев СД 2 типа.
Установлена высокая эффективность и безопасность высокоселективных β-блокаторов в лечение АГ у больных с СД 2 типа (UKPDS, BIP). Применение этих препаратов сопровождалось значимым снижением частоты сердечно-сосудистых осложнений и смертности, при отсутствии неблагоприятного влияния на метаболизм глюкозы и липидов.
Слайд 55Агонисты имидазолиновых рецепторов
Важным достоинством моксонидина является положительное влияние на
углеводный и липидный обмены. Моксонидин повышает чувствительность тканей к инсулину
за счет улучшения инсулинзависимого механизма транспорта глюкозы в клетки, снижает уровень инсулина, лептина и глюкозы в крови, уменьшает содержание триглицеридов и свободных жирных кислот, повышает уровень ХС ЛПВП. У пациентов с избыточной массой тела прием моксонидина приводит к снижению веса (МЕRSY). Согласно данным US Physicians Health Study, терапия моксонидином больных АГ с избыточным весом или СД 2 типа позволяет снизить индекс массы тела на 1 ед., что уменьшает относительный риск развития инсульта на 6%.
Слайд 56Прямые ингибиторы ренина
В клинической практике применяется лишь один препарат
из этой группы – алискирен.
Алискирен снижает инсулинорезистентность, с чем,
вероятно, связана его высокая эффективность у больных АГ с ожирением. У пациентов с ожирение III ст. целевой уровень АД достигается при применении алискирена в сочетании с гидрохлортиазидом гораздо чаще, чем при использовании ирбесартана с гидрохлортиазидом, либо амлодипина с гидрохлортиазидом.
Но не снижает риск осложнений про АГ
Слайд 57Альфа-адреноблокаторы
Альфа-адреноблокаторы (доксазозин, празозин) применяют в лечении АГ у больных
с МС, как правило, в составе комбинированной терапии третьим или
четвертым препаратом. Альфа-адреноблокаторы улучшают углеводный и липидный обмены, повышают чувствительность тканей к инсулину, улучшают почечную гемодинамику. Ввиду того, что эти препараты вызывают постуральную гипотензию, их с осторожностью применяют у пациентов с диабетической нейропатией.
Слайд 58Комбинации
Течение АГ у больных с метаболическими нарушениями отличается рефрактерностью к
проводимой терапии, поэтому достичь целевых значений АД у этих пациентов
при монотерапии часто не представляется возможным. Кроме того, преобладающее число больных АГ, имеющих МС, относятся к группе лиц с высоким и очень высоким дополнительным риском развития сердечно-сосудистых осложнений. В этой связи у этих пациентов лечение следует начинать сразу с комбинированной терапии.
Слайд 59К рациональным комбинациям препаратов у больных АГ с метаболическими нарушениями
или с СД 2 типа относят
Комбинации ингибитора АПФ - АК
- диуретика, АРА - АК - диуретика, ингибитора АПФ - агониста I2-имидазолиновых рецепторов - диуретика, ингибитора АПФ - селективного -блокатора - диуретика. Следует отметить, что у данных пациентов из всех вышеперечисленных комбинаций наиболее предпочтительными являются комбинации ингибиторов АПФ или АРА с антагонистами кальция т.к. они обладают наиболее выраженным положительным влиянием на состояние углеводного и липидного обменов у данной категории больных.
Комбинации из 3 и более препаратов. В первую очередь к комбинации ИАПФ или АРА с АК необходимо добавление диуретического препарата, возможно антагониста альдостерона, а в последующем β-адреноблокаторов, агонистов I2-имидазолиновых рецепторов или α-адреноблокаторов.
Следует избегать комбинации неселективных представителей группы β-блокаторов с тиазидными диуретиками при лечении больных с МС или с СД 2 типа, т.к. оба препарата при длительном применении оказывают неблагоприятное влияние на углеводный и липидный обмены.

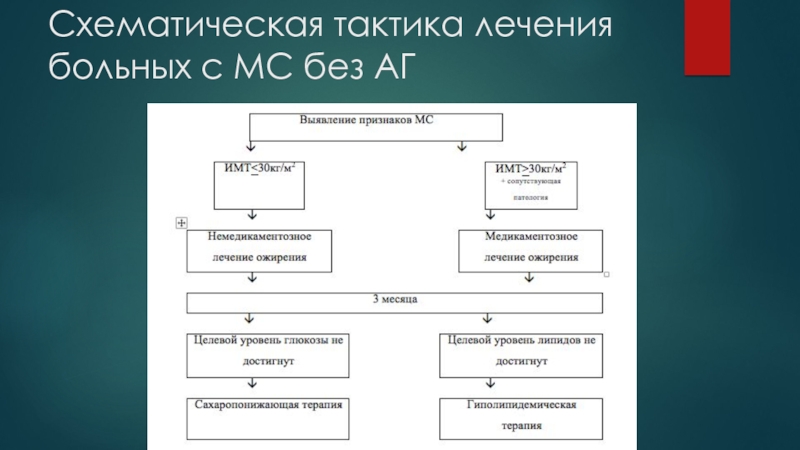
Слайд 60Схематическая тактика лечения больных с МС без АГ
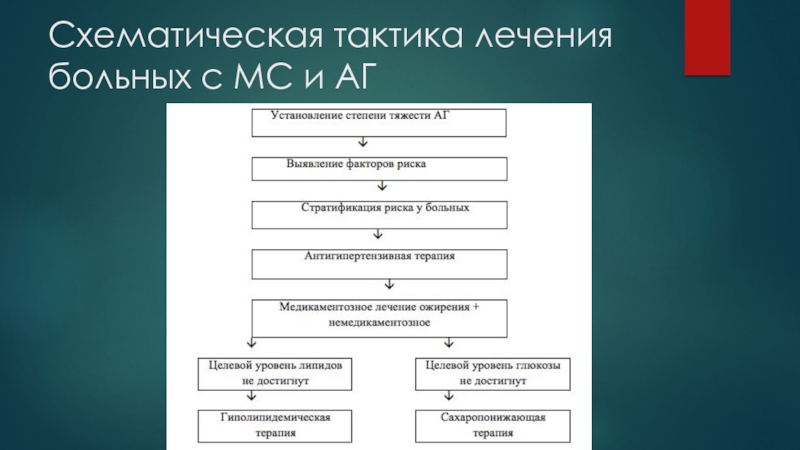
Слайд 61Схематическая тактика лечения больных с МС и АГ