Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Новый взгляд
Содержание
- 1. Новый взгляд
- 2. Гемолитическая болезнь (эритробластоз) – изоиммунная гемолитическая анемия,
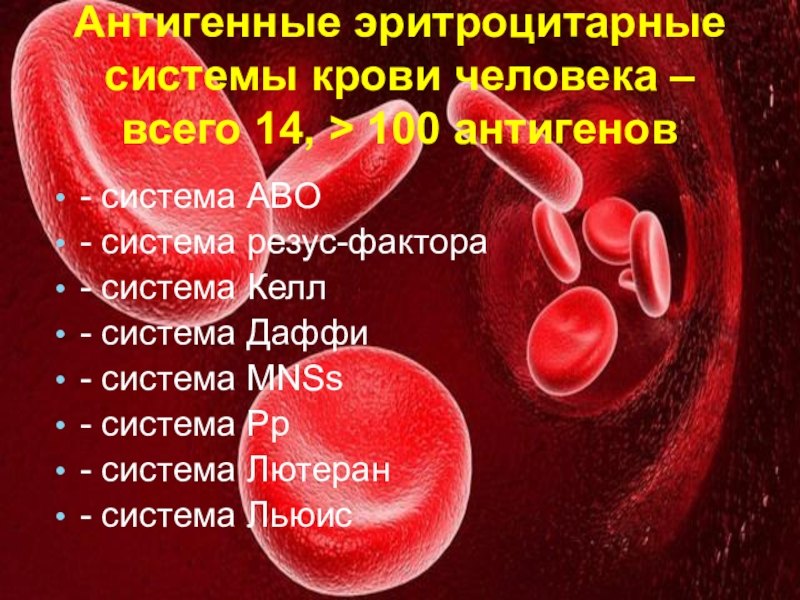
- 3. Антигенные эритроцитарные системы крови человека – всего
- 4. Эритроцитарные антигены
- 5. Из всех клинических форм гемолитической болезни наиболее
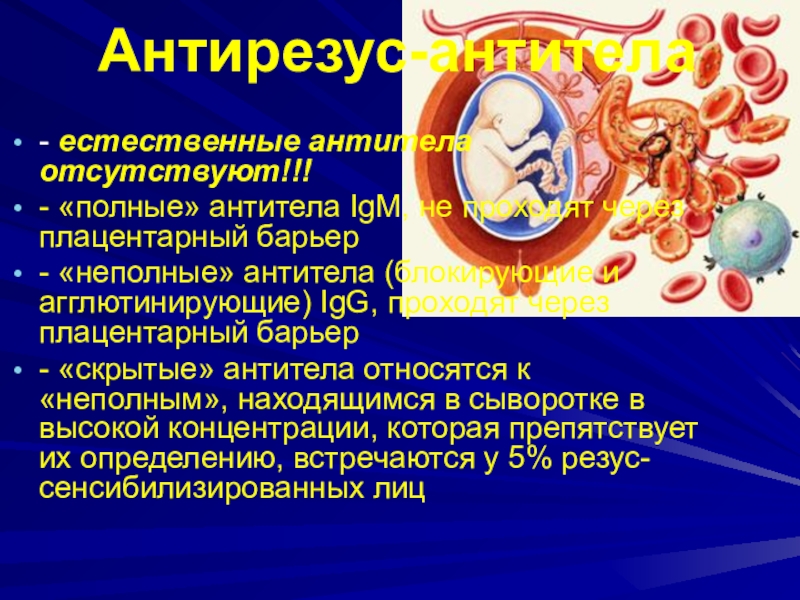
- 6. Антирезус-антитела- естественные антитела отсутствуют!!!- «полные» антитела IgM,
- 7. АВО - несовместимость и гемолитическая болезнь –
- 8. Актуальность Частота 3-6% Перинатальная смертность 15-16%о
- 9. Регламентирующие документыНациональное руководствоМетодическое письмо МЗ РФ «Гемолитическая
- 10. Причины резус-иммунизацииПереливание резус-положительной крови При беременности резус-положительным плодом (независимо от исхода беременности)
- 11. Трансплацентарный переход эритроцитов от плода к матери:-
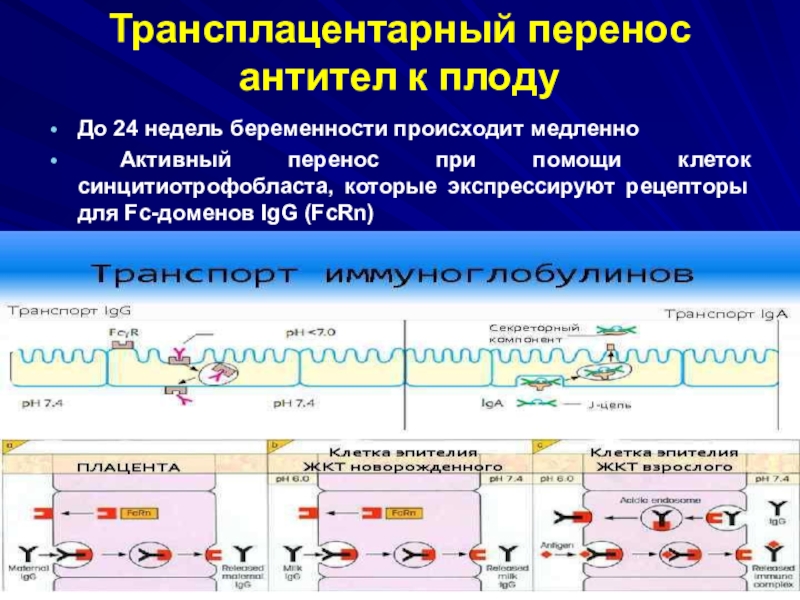
- 12. Трансплацентарный перенос антител к плоду
- 13. Трансплацентарный перенос антител к плодуДо 24 недель
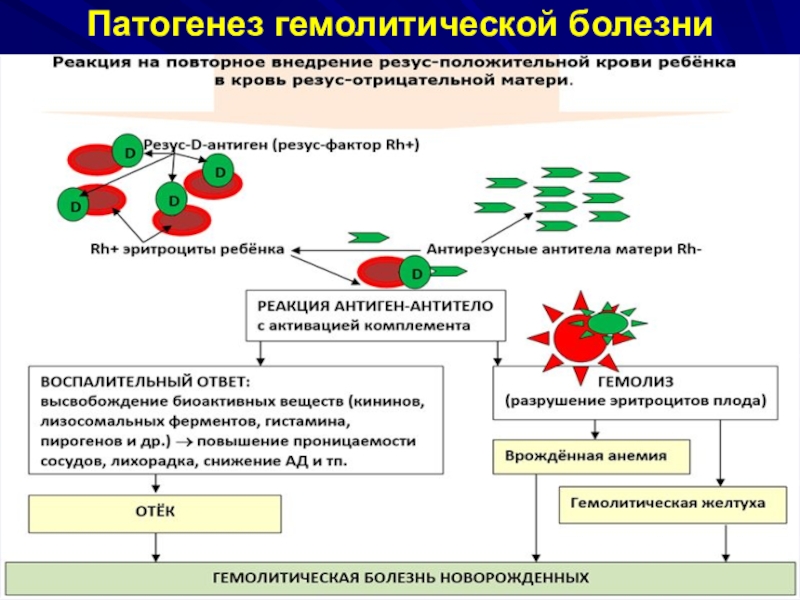
- 14. Патогенез гемолитической болезни
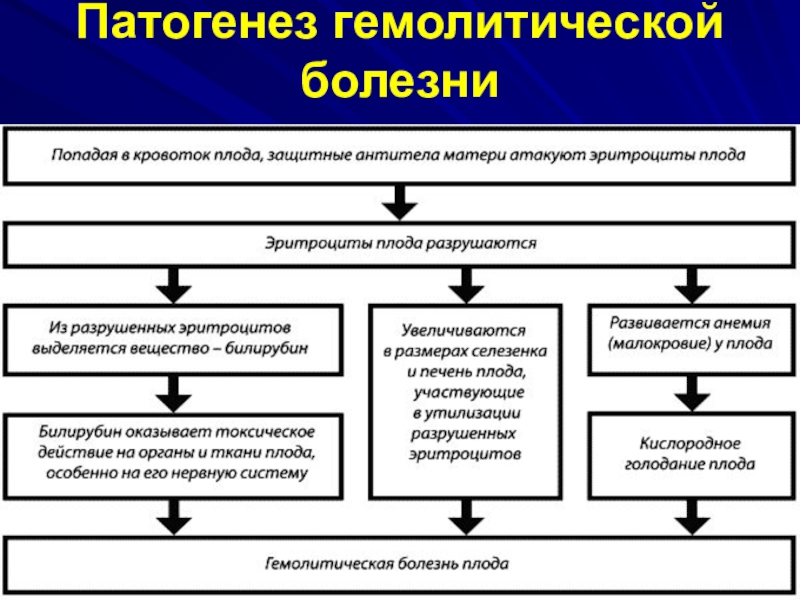
- 15. Патогенез гемолитической болезни
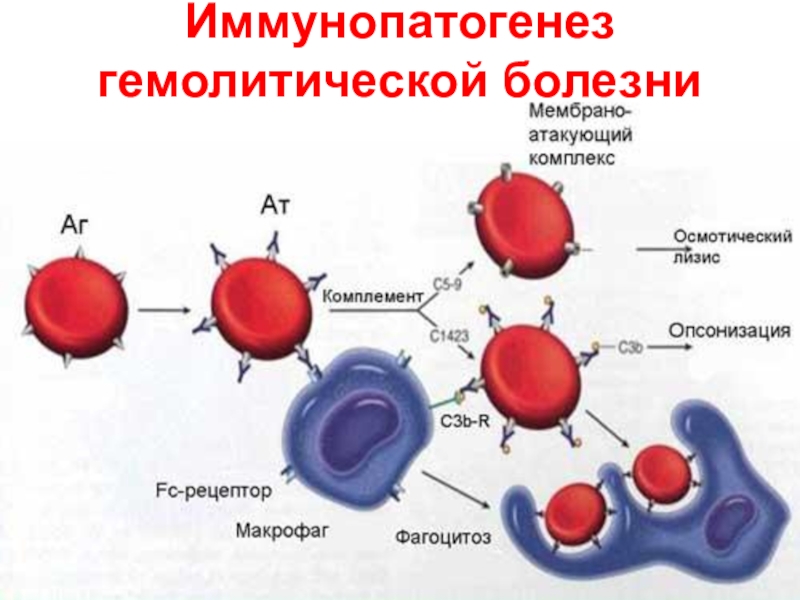
- 16. Иммунопатогенез гемолитической болезни
- 17. Формы заболевания По основным проявлениям выделяют 4
- 18. Патоморфология плацентыПри гемолитической болезни плацента отечная, желтоватого
- 19. Патоморфология плацентыХарактерным признаком иммунологического конфликта является широкий
- 20. Патоморфология плацентыУ резус-отрицательных несенсибилизированных женщин с неосложненным
- 21. Тактика ведения беременностиВыявление степени сенсибилизацииРанняя диагностика гемолитической
- 22. Ведение беременных с резус-сенсибилизацией:Исследование крови на наличие
- 23. Акушерский анамнезпереливание крови без учета совместимостисамопроизвольные выкидыши
- 24. Антенатальная диагностика ГБ плодаВопрос о связи титра
- 25. Ультразвуковая эхография увеличение толщины (объема) плаценты увеличение
- 26. Слайд 26
- 27. МСС кровотока в СМА с конца второго
- 28. Слайд 28
- 29. Тактика врачаМССК СМА в зоне С –
- 30. Тактика врачаМССК СМА в зоне А –
- 31. Исследование околоплодных вод-историческое значениеПоказания к проведению амниоцентеза:
- 32. Оценка оптической плотности билирубина
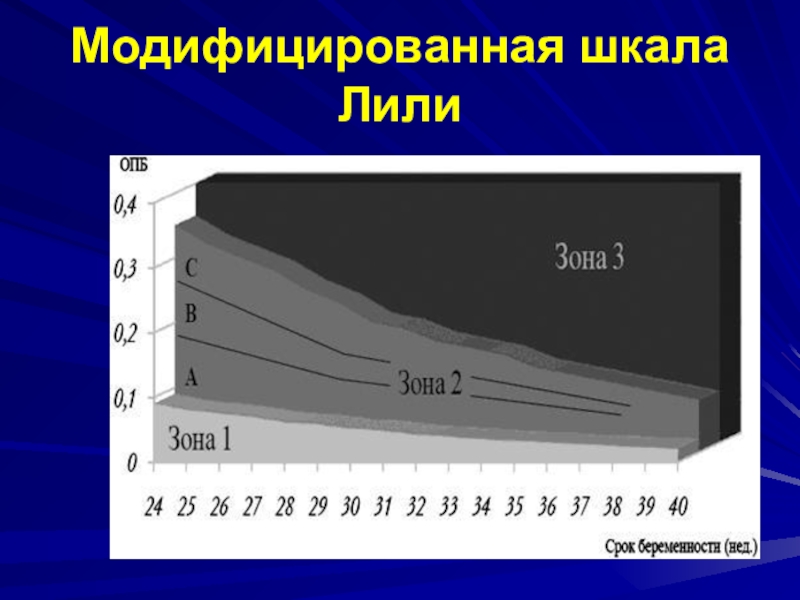
- 33. Модифицированная шкала Лили
- 34. Кордоцентез – внутриматочная пункция сосудов пуповины под
- 35. Показания к кордоцентезу (проводится с 24 нед.
- 36. Лечение ГБ плодаЦели лечения:коррекция анемии у плодасохранение беременности до достижения плодом жизнеспособности
- 37. Неинвазивные методы терапии – историческое значениеДесенсибилизирующая терапия антигенамиПлазмаферезВведение иммуноглобулинаЛимфоцитоиммунотерапияПрофилактика плацентарной недостаточности
- 38. Инвазивные методы лечения ГБ плодаМетод выбора терапии
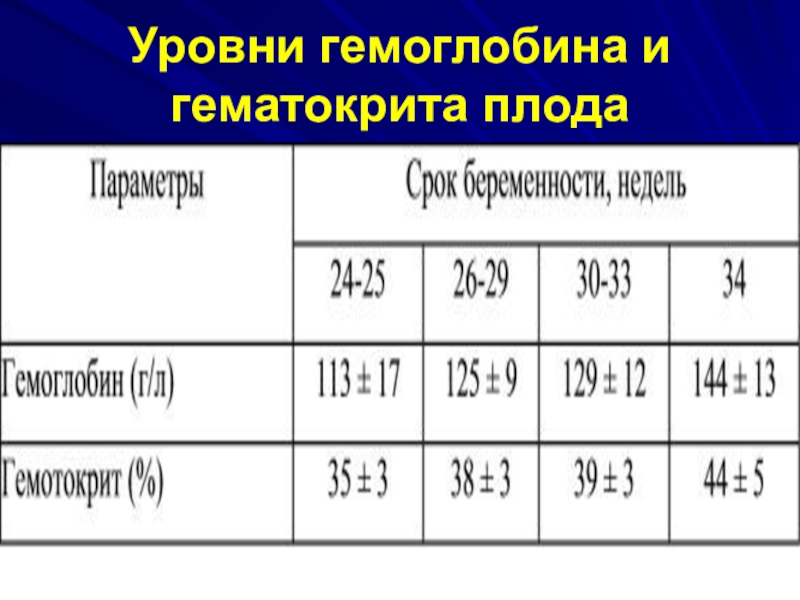
- 39. Уровни гемоглобина и гематокрита плода
- 40. Среднесуточное снижение гематокрита у плодов после ВПК
- 41. Ведение родов при иммуноконфликтной беременностиПри наличии ГБП
- 42. Обследование новорожденных при подозрении на ГБГруппа крови
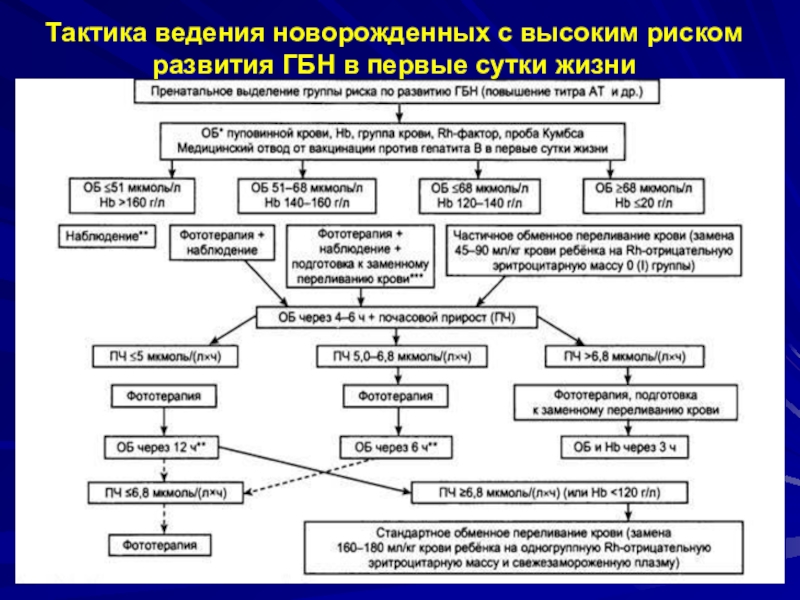
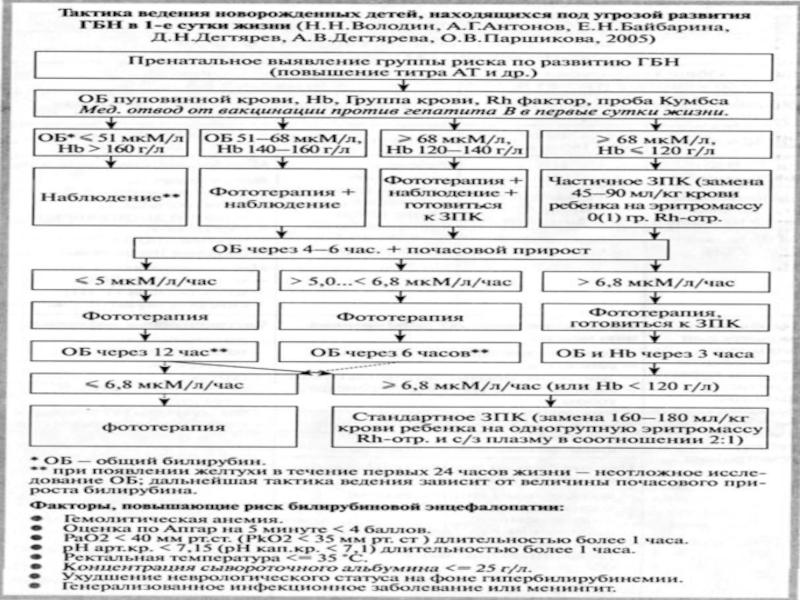
- 43. Тактика ведения новорожденных с высоким риском развития ГБН в первые сутки жизни
- 44. Слайд 44
- 45. Критерии тяжести ГБН по уровню билирубина и
- 46. Лечение ГБНЦели лечения: - лечение гипербилирубинемии, предотвращение
- 47. Приложение Г3. Показания к фототерапии и ОЗПК
- 48. Показания к проведению фототерапии доношенных и поздних
- 49. Показания к проведению ОЗПК доношенных и поздних
- 50. Показания к фототерапии и ЗПК у новорожденных 1-7 суток жизни.
- 51. Факторы, повышающие риск билирубиновой энцефалопатии- гемолитическая анемия-
- 52. Дополнительные факторы, повышающие риск развития билирубиновой энцефалопатии:
- 53. Операция заменного (частичного обменного) переливания кровиПоказана: -
- 54. Операция заменного (частичного обменного) переливания крови Объем:
- 55. Порядок проведения ОЗПК Проводится в ОРИТН, ПИТ
- 56. Порядок проведения ОЗПКПосле каждых 100 мл замещающей
- 57. Операция частичного заменного переливания крови Проводится
- 58. Фототерапия – основной метод лечения желтушной формы
- 59. Слайд 59
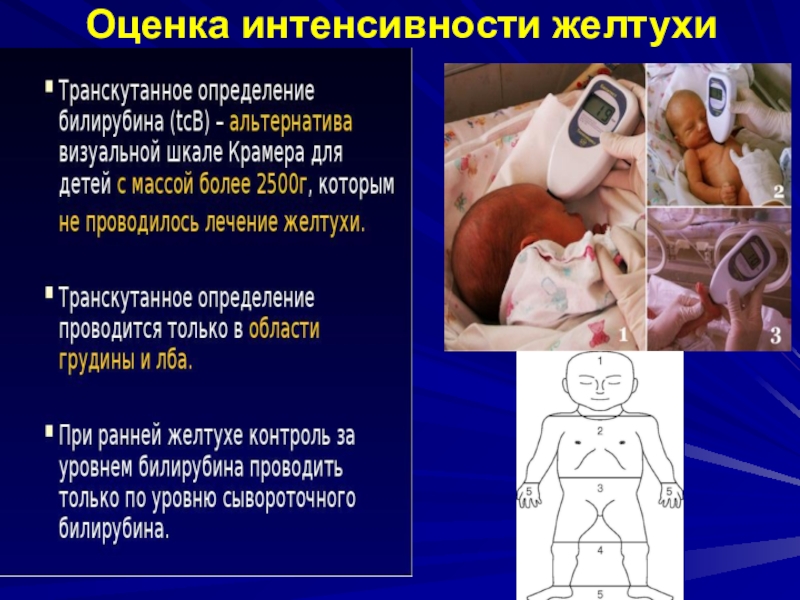
- 60. Оценка интенсивности желтухи
- 61. Введение иммуноглобулиновМеханизм действия: блокада Fc-рецепторовСтандартные иммуноглобулиныСхемы введения:
- 62. Дополнительные методы леченияИнфузионная терапия – при отсутствии
- 63. Профилактика резус-сенсибилизацииПереливание крови с учетом резус-принадлежности пациентки и донора!!!Сохранение первой беременности у женщины с резус-отрицательной кровью!
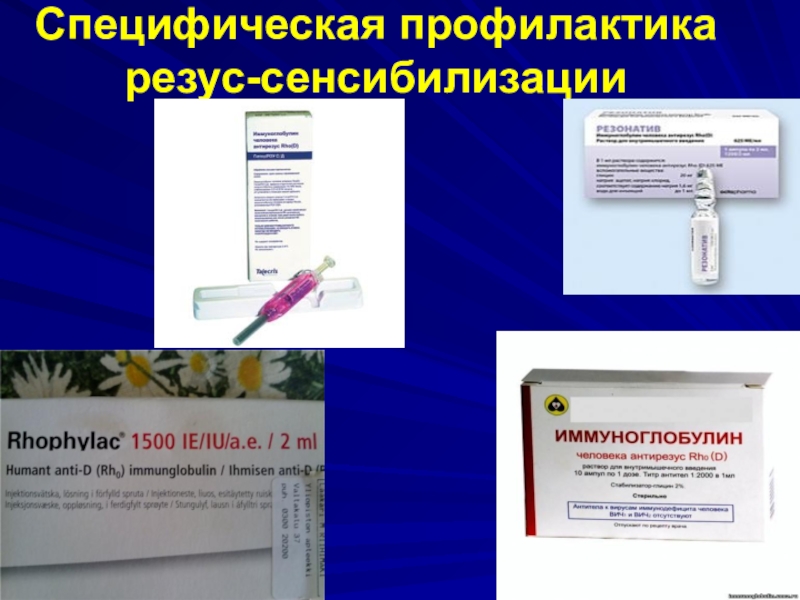
- 64. Специфическая профилактика резус-сенсибилизации
- 65. Требования к препаратам антирезусного иммуноглобулина- максимальная вирусная
- 66. Схемы иммунопрофилактики резус-сенсибилизации- при нормальном течении первой
- 67. Антенатальная профилактикаПроводится у беременных с резус-отрицательной кровью
- 68. ГБП 2017 Что нового?Высокие показатели перинатальной смертности
- 69. ГБП 2017: Что нового?Достижения преимплантационной генетической диагностики
- 70. ГБП 2017: Что нового?При определении показаний для
- 71. ГБП 2017: Что нового?Дополнительная антенатальная профилактика после
- 72. ГБП 2017: Что нового?Обязательное введение антирезус-иммуноглобулина при
- 73. ГБП 2017: Что нового?После родов резус-положительным плодом
- 74. ГБН 2017: Что нового?Критерии тяжести ГБН по
- 75. ГБН 2017: Что нового?Уточнен алгоритм ведения новорожденных
- 76. СПАСИБО ЗА ВНИМАНИЕ!
- 77. Скачать презентанцию
Гемолитическая болезнь (эритробластоз) – изоиммунная гемолитическая анемия, возникающая в случаях несовместимости крови матери и плода по эритроцитарным антигенам, при этом антигены локализуются на эритроцитах плода, а антитела на них вырабатываются в
Слайды и текст этой презентации
Слайд 2Гемолитическая болезнь (эритробластоз) – изоиммунная гемолитическая анемия, возникающая в случаях
Слайд 3Антигенные эритроцитарные системы крови человека – всего 14, > 100
антигенов
- система АВО
- система резус-фактора
- система Келл
- система Даффи
-
система MNSs - система Pp
- система Лютеран
- система Льюис
Слайд 5Из всех клинических форм гемолитической болезни наиболее часто встречается и
наиболее тяжело протекает гемолитическая болезнь по резус-фактору
Слайд 6Антирезус-антитела
- естественные антитела отсутствуют!!!
- «полные» антитела IgM, не проходят через
плацентарный барьер
- «неполные» антитела (блокирующие и агглютинирующие) IgG, проходят через
плацентарный барьер- «скрытые» антитела относятся к «неполным», находящимся в сыворотке в высокой концентрации, которая препятствует их определению, встречаются у 5% резус-сенсибилизированных лиц
Слайд 7АВО - несовместимость и гемолитическая болезнь – редкая встречаемость тяжелых
форм
Большое количество анти-А и анти-В антител связываются с А и
В антигенами, растворенными в ткани плаценты, плазме крови, околоплодных водахСтруктура А и В антигенов фетальных эритроцитов позволяет связывать только небольшое количество антител, даже если их много
Преимущественное наличие антител в виде IgG2
Слайд 9Регламентирующие документы
Национальное руководство
Методическое письмо МЗ РФ «Гемолитическая болезнь плода у
беременных с резус-сенсибилизацией. Диагностика, лечение, профилактика» от 15.12.2011
Клинические рекомендации (протокол)
«Резус-сенсибилизация. Гемолитическая болезнь плода»Клинические рекомендации «Гемолитическая болезнь плода и новорожденного»
Слайд 10Причины резус-иммунизации
Переливание резус-положительной крови
При беременности резус-положительным плодом (независимо от
исхода беременности)
Слайд 11Трансплацентарный переход эритроцитов от плода к матери:
- акушерские щипцы 33,7%
-
кесарево сечение 52,5%
- ручное отделение плаценты 40,4%
- преэклампсия
32,7%- дородовые кровотечения 30%
- сенсибилизация зависит от величины трансплацентарного кровотечения: 0,25 мл – 9,4%, 0,25мл-3мл – 20%, > 3 мл – 50%
Слайд 13Трансплацентарный перенос антител к плоду
До 24 недель беременности происходит медленно
Активный перенос при помощи клеток синцитиотрофобласта, которые экспрессируют рецепторы для
Fc-доменов IgG (FcRn)Слайд 17Формы заболевания
По основным проявлениям выделяют 4 формы гемолитической болезни:
Внутриутробная смерть
с изменением тканей (их расслаиванием). Плод погибает при сроке беременности
20-30 нед., ни отеков, ни желтухи у него нет.Анемическая форма
Желтушная форма
Отечная форма
Слайд 18Патоморфология плаценты
При гемолитической болезни плацента отечная, желтоватого цвета, большой массы
При
микроскопическом исследовании отмечается:
незрелость ворсин, представленных, в основном, стволовыми и незрелыми
промежуточнымиполнокровие сосудов с наличием эритробластов
сосуды дистальных ворсин малочисленны и малокровны
наличие признаков ДВС-синдрома (венозные тромбозы и кровоизлияния), а также сужение межворсинчатого пространства, склеивание и некроз ворсин
отечность плодных оболочек и пуповины
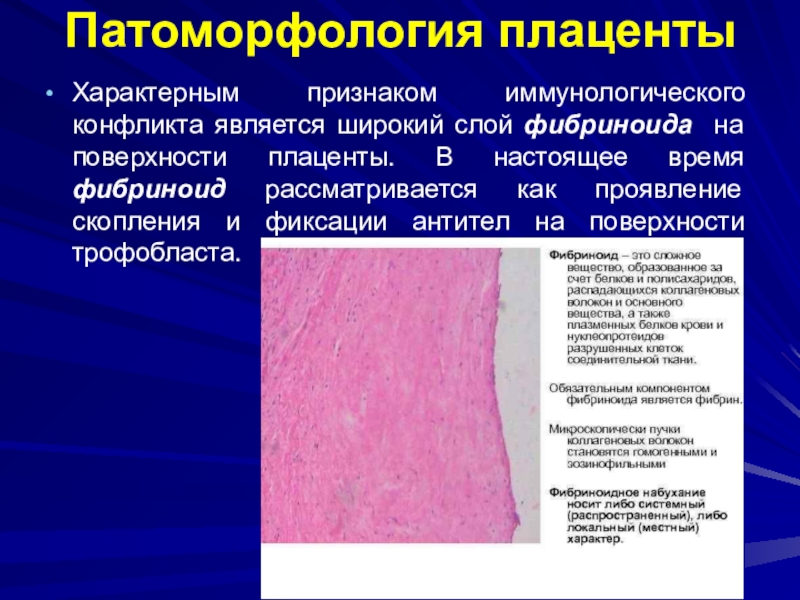
Слайд 19Патоморфология плаценты
Характерным признаком иммунологического конфликта является широкий слой фибриноида на
поверхности плаценты. В настоящее время фибриноид рассматривается как проявление скопления
и фиксации антител на поверхности трофобласта.Слайд 20Патоморфология плаценты
У резус-отрицательных несенсибилизированных женщин с неосложненным течением беременности и
родов изменения в плаценте носят защитный характер: на поверхности плаценты
и в межворсинчатом пространстве имеется тонкий слой фибриноида, утолщение базальной пластинки.У резус-отрицательных сенсибилизированных женщин, родивших здоровых детей, изменения в плаценте можно сравнить с укреплением границы плацентарного барьера: слой фибриноида на поверхности базальной пластинки широкий, толстый; отмечается наличие перивиллезного и интравиллезного фибриноида, фибриноида в области гладкого хориона. Толщина базальной пластинки достигает 1,5 мм и более.
У резус-сенсибилизированных пациенток, родивших детей с признаками гемолитической болезни, изменения в плаценте можно охарактеризовать, как прорыв плацентарного барьера: наличие выраженных дистрофических и дисциркуляторных изменений, участки некроза, лимфоцитарной инфильтрации, десквамации хориального эпителия, признаки инфицирования.
Слайд 21Тактика ведения беременности
Выявление степени сенсибилизации
Ранняя диагностика гемолитической болезни плода
Лечение гемолитической
болезни плода по показаниям
Определение сроков и методов родоразрешения
Слайд 22Ведение беременных с резус-сенсибилизацией:
Исследование крови на наличие резус-антител с 8-12
недель и определение их титра 1 раз в месяц на
протяжении беременностиПри отягощенном анамнезе и титре антител 1:16 и выше направление на консультацию в специализированные центры в 22-23 нед. (для решения вопроса о проведении инвазивных процедур)
Остальные беременные с резус-сенсибилизацией направляются в стационары 3 уровня при сроке 32-33 нед.
Слайд 23Акушерский анамнез
переливание крови без учета совместимости
самопроизвольные выкидыши в поздние сроки
гибель плода или рождение ребенка с ГБ при предыдущей беременности
прогностически неблагоприятны с точки зрения высокого риска поражения плода при данной беременности.Слайд 24Антенатальная диагностика ГБ плода
Вопрос о связи титра антител у матери
с тяжестью ГБ – предмет дискуссии.
Критический уровень титра антител –
1:16 (Сидельникова В.М., Антонов А.Г., 2004), 1:32 (Савельева Г.М., Коноплянников А.Г., 2013).Неблагоприятным для развития ГБ является нарастание титра антител и наличие антител IgG1 и IgG3.
Величина титра антител может быть использована для диагностики ГБ только в комплексе с другими тестами. Важность этого метода диагностики - в выявлении сенсибилизированных женщин и определении тактики их обследования и лечения.
Слайд 25Ультразвуковая эхография
увеличение толщины (объема) плаценты
увеличение размеров (объема) печени
снижение ЧДД плода
увеличение размеров живота плода
симптом двойного контура
головки плодаснижение биофизического профиля плода
многоводие
признаки гидроперикарда
патологическое положение плода – поза Будды
Сроки проведения УЗИ: с 18-20 недель, до 32 недель через каждые 4 недели, в последующем – каждые 2 недели. При подозрении на тяжелую форму ГБП – через 1-3 дня
В настоящее время утратила свое первостепенное значение
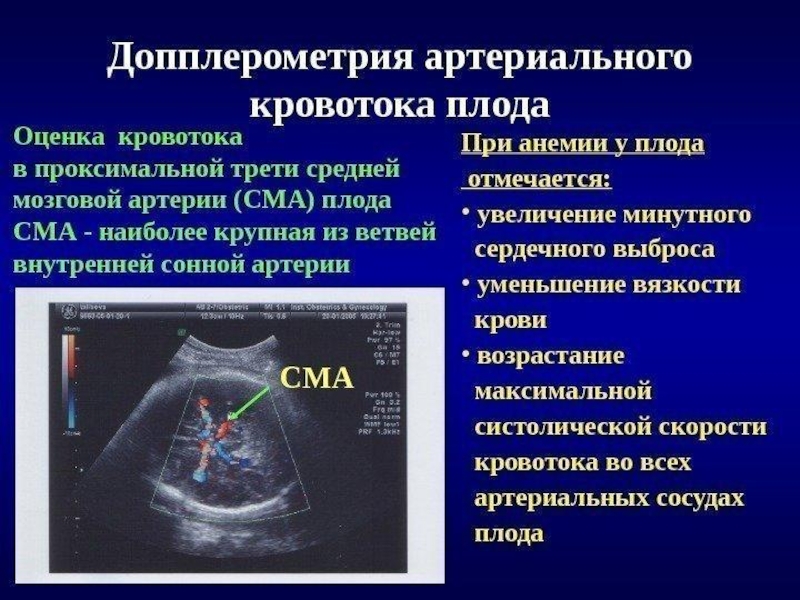
Слайд 27МСС кровотока в СМА с конца второго триместра и на
протяжении третьего триместра беременности имеет выраженную корреляцию с уровнем гемоглобина
и гематокрита плода, полученными при кордоцентезеПосле 35 нед. беременности диагностическая значимость этого теста снижается, необходимо проведение УЗ-фетометрии и КТГ
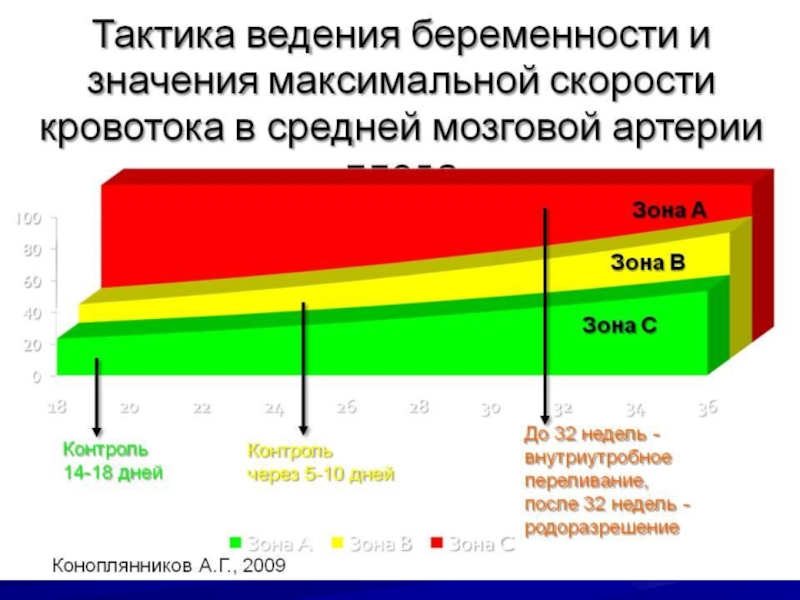
Слайд 29Тактика врача
МССК СМА в зоне С – повторное исследование через
2 нед. При отсутствии повышения до зоны А – родоразрешение
в 38+ нед. С 36 нед. УЗ-фетометрия и КТГ 1 раз в неделюМССК СМА в зоне В – повторное исследование через 7 дней. При отсутствии повышения до зоны А родоразрешение в 38+ нед. С 36 нед. УЗ-фетометрия и КТГ через 3 дня
Слайд 30Тактика врача
МССК СМА в зоне А – кордоцентез и внутриутробное
переливание крови плоду
Внутриматочные переливания крови плоду могут проводится многократно, до
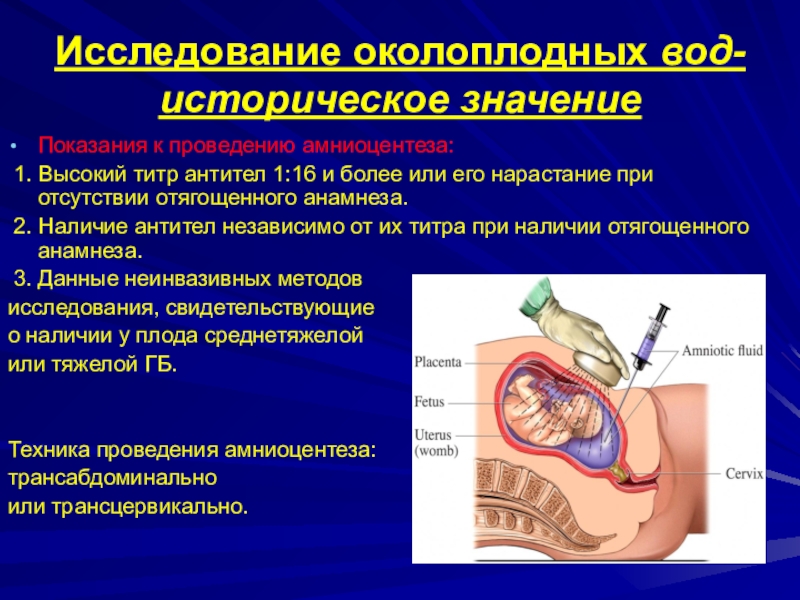
достижения плодом жизнеспособности, обычно последнее в 33 нед. В последние годы они проводятся до 35-36 нед. Слайд 31Исследование околоплодных вод-историческое значение
Показания к проведению амниоцентеза:
1. Высокий титр
антител 1:16 и более или его нарастание при отсутствии отягощенного
анамнеза.2. Наличие антител независимо от их титра при наличии отягощенного анамнеза.
3. Данные неинвазивных методов
исследования, свидетельствующие
о наличии у плода среднетяжелой
или тяжелой ГБ.
Техника проведения амниоцентеза:
трансабдоминально
или трансцервикально.
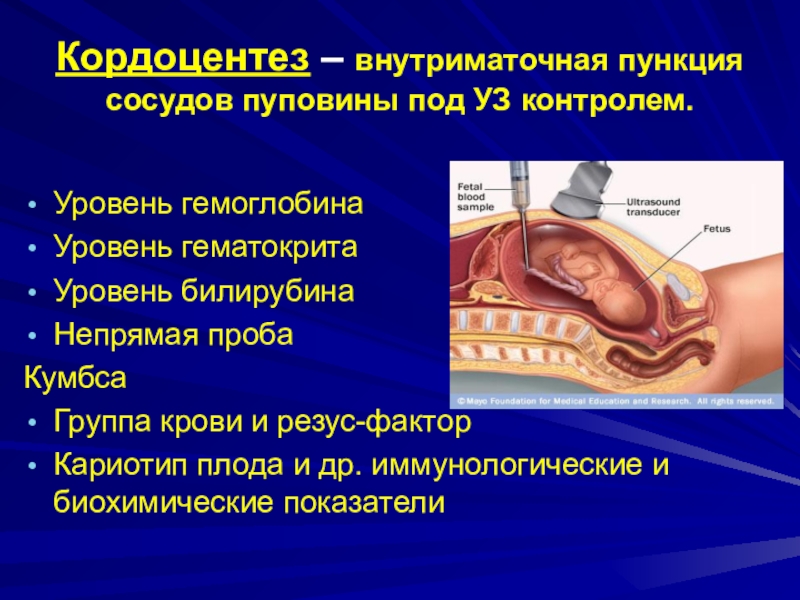
Слайд 34Кордоцентез – внутриматочная пункция сосудов пуповины под УЗ контролем.
Уровень гемоглобина
Уровень
гематокрита
Уровень билирубина
Непрямая проба
Кумбса
Группа крови и резус-фактор
Кариотип плода и др.
иммунологические и биохимические показателиСлайд 35Показания к кордоцентезу (проводится с 24 нед. беременности)
Отягощенный акушерский анамнез
Титр
антител более 1:16
Ультразвуковые признаки ГБП
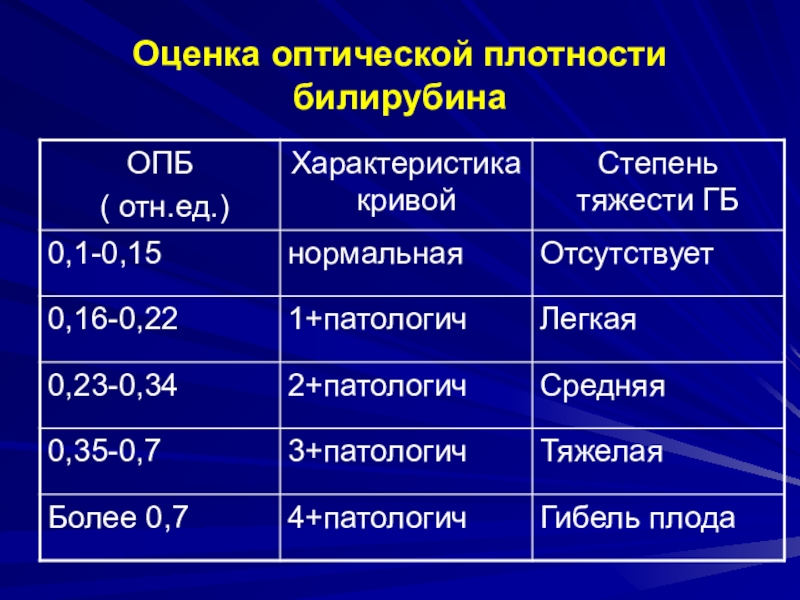
Значения ОПБ соответствующие зоне 2С или
3 шкалы ЛилиПовышение максимальной систолической скорости кровотока в средней мозговой артерии плода
Слайд 36Лечение ГБ плода
Цели лечения:
коррекция анемии у плода
сохранение беременности до достижения
плодом жизнеспособности
Слайд 37Неинвазивные методы терапии – историческое значение
Десенсибилизирующая терапия антигенами
Плазмаферез
Введение иммуноглобулина
Лимфоцитоиммунотерапия
Профилактика плацентарной
недостаточности
Слайд 38Инвазивные методы лечения ГБ плода
Метод выбора терапии тяжелых форм ГБ
– внутрисосудистое переливание крови плоду.
Показания: снижение гематокрита менее 25%, гемоглобина
менее 80 г/л (или снижение этих показателей более чем на 15% от нормы для данного гестационного возраста)Объем эритроцитарной массы (мл) = (срок беременности в нед. – 20) х 10
Объем эритроцитарной массы (ЭМОЛТ) = (Ht g-Htp):Htk х масса плода г х фетоплацентарный объем крови (150 мл/кг)
Начальная скорость 2 мл/мин, затем увеличивают до 10 мл/мин
Проводятся неоднократно до 32-(34) недель беременности
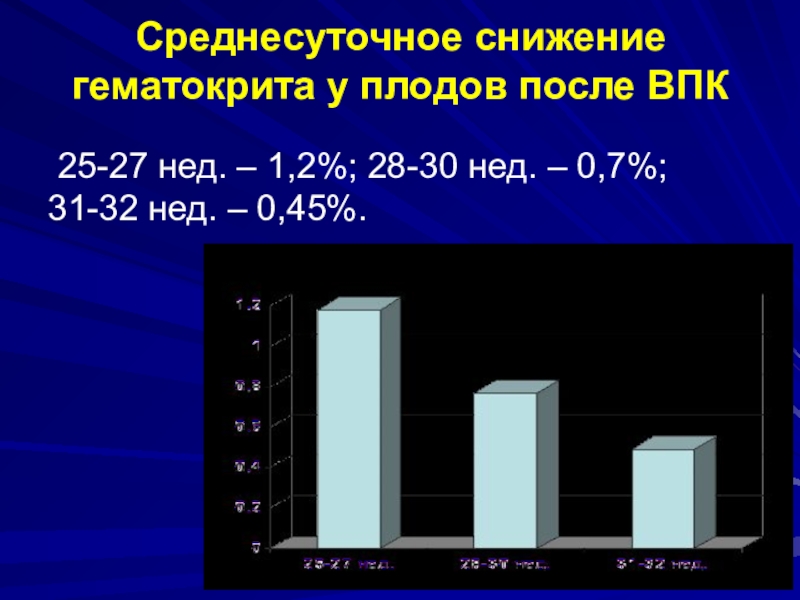
Слайд 40Среднесуточное снижение гематокрита у плодов после ВПК
25-27 нед. –
1,2%; 28-30 нед. – 0,7%; 31-32 нед. – 0,45%.
Слайд 41Ведение родов при иммуноконфликтной беременности
При наличии ГБП необходимо досрочное родоразрешение
Оптимально
- срок родоразрешения, приближенный к доношенному; при тяжести заболевания –
родоразрешение в более ранние срокиМетод родоразрешения зависит от состояния плода, срока беременности, паритета и готовности родовых путей
Слайд 42Обследование новорожденных при подозрении на ГБ
Группа крови и резус –
принадлежность
Биохимический анализ крови (билирубин общий, прямой, непрямой; белок общий и
альбумин; АЛТ, АСТ, ГГТ, ЩФ, холестерин)Общий анализ крови (гемоглобин, эритроциты, ЦП, ретикулоциты, нормобласты, лейкоциты, тромбоциты)
Прямая реакция Кумбса
Слайд 45Критерии тяжести ГБН
по уровню билирубина и гемоглобина при рождении:
- легкая : гемоглобин более 140 г/л, билирубин менее
68 мкмоль/л- среднетяжелая: гемоглобин 100-140 г/л, билирубин 68-85 мкмоль/л
- тяжелая : гемоглобин менее 100 г/л, билирубин более 85 мкмоль/л
Слайд 46Лечение ГБН
Цели лечения:
- лечение гипербилирубинемии, предотвращение массивного гемолиза, коррекция
анемии и посиндромная терапия, направленная на восстановление функций различных органов
и системМетоды лечения:
- заменное (или частичное обменное переливание крови)
- фототерапия
- внутривенное введение стандартных иммуноглобулинов
Слайд 47Приложение Г3. Показания к фототерапии и ОЗПК у недоношенных новорожденных
с гестационным возрастом менее 35 недель в зависимости от гестационного
возраста (уровень общего билирубина в крови)* - использовать постконцептуальный возраст для фототерапии (например, для ребенка с гестационным возрастом 29 0/7 недель и возрастом 7 дней применять значения билирубина для постконцептуального возраста 30 0/7 недель).
** - использовать меньшие значения билирубина у детей с ГБН.
Слайд 48Показания к проведению фототерапии доношенных и поздних недоношенных детей (гестационный
возраст 35-37 недель) в раннем неонатальном периоде
Слайд 49Показания к проведению ОЗПК доношенных и поздних недоношенных детей (гестационный
возраст 35-37 недель) в раннем неонатальном периоде
Слайд 51Факторы, повышающие риск билирубиновой энцефалопатии
- гемолитическая анемия
- оценка по шкале
Апгар на 1 мин. 4 балла и менее
- напряжение кислорода
в крови 40 мм.рт.ст. и менее в течение 1 часа и более- рН капиллярной крови 7,1 и и менее в течение 1 часа и более
- ректальная температура 35 и менее
- концентрация сывороточного альбумина 25 г/л и менее
- ухудшение неврологического статуса на фоне гипербилирубинемии
- генерализованное инфекционное заболевание или менингит
Слайд 52Дополнительные факторы, повышающие риск развития билирубиновой энцефалопатии:
Факторы, повышающие проницаемость
ГЭБ для билирубина: гиперосмолярность крови, ацидоз, кровоизлияния в мозг, нейроинфекции,
артериальная гипотензия.Факторы, повышающие чувствительность нейронов головного мозга к токсическому действию неконъюгированного билирубина: недоношенность, тяжелая асфиксия, голодание, гипогликемия, анемия.
Факторы, снижающие способность альбумина крови прочно связывать неконъюгированный билирубин: недоношенность, гипоальбуминемия, инфекция, ацидоз, гипоксия, повышение уровня неэстерифицированных жирных кислот в крови, использование сульфаниламидов, фуросемида, дифенина, диазепама, индометацина, салицилатов, полусинтетических пеницилинов, цефалоспоринов
Слайд 53Операция заменного (частичного обменного) переливания крови
Показана:
- при отечной форме
(коррекция тяжелой анемии)
- при неэффективности фототерапии для лечения желтушной
формыКомпоненты крови:
- резус-конфликт: одногруппная резус-отрицательная эритромасса и плазма
- АВО-конфликт: эритроцитарная масса О (I) группы, совпадающая по резус-фактору с ребенком и одногруппная или АВ (IV) плазма
Слайд 54Операция заменного (частичного обменного) переливания крови
Объем:
- масса (кг) х
ОЦК х 2
ОЦК для недоношенных 100-110 мл/кг, для доношенных
– 80-100 мл/кг- частичное обменное переливание – 45-90 мл/кг
Слайд 55Порядок проведения ОЗПК
Проводится в ОРИТН, ПИТ с мониторированием витальных
функций при строгом соблюдении правил асептики и антисептики.
Используется центральный венозный
доступ (пупочная вена, при наличии противопоказаний – любая другая центральная вена).Компоненты донорской крови необходимо предварительно согреть до температуры 36-37 град.
Объем одного замещения не должен превышать 5 мл/кг.
Скорость одного замещения – 3-4 мл/мин.
На 2 шприца эритроцитарной массы вводится 1 шприц свежезамороженной плазмы
Слайд 56Порядок проведения ОЗПК
После каждых 100 мл замещающей среды ввести 1,0-2,0
мл 10% раствора глюконата кальция, предварительно разведенного в 5 мл
5% глюкозы (только между шприцами с эритроцитарной массой).Первая и последняя порция выводимой крови отправляется на биохимический анализ.
Длительность операции не менее 2 часов.
Суммарный объем вводимых компонентов донорской крови должен быть равен суммарному объему выведенной крови ребенка.
Эффективность ОЗПК при снижении уровня билирубина более чем в 2 раза.
Контроль уровня билирубина через 12 часов после ОЗПК.
Слайд 57Операция частичного заменного переливания крови
Проводится у новорожденных с отечной
формой ГБН в максимально короткие сроки после рождения. У наиболее
тяжелых пациентов процедура проводится в родильном зале.Учитывая тяжелую анемию и гемическую гипоксию тканей и органов ребенка с отечной формой ГБН, сразу после первичной стабилизации в родильном зале необходимо осторожно провести частичное заменное переливание крови, избегая перегрузки кровообращения в условиях сердечной недостаточности (гипоксическое повреждение миокарда). Частичное заменное переливание осуществляется с заменой 45-90 мл/кг крови ребенка на аналогичный объем эритроцитарной массы 0 (I) резус-отрицательной группы. Исходный уровень гемоглобина при этом у ребенка может не учитываться. Техника проведения аналогична вышеописанной ОЗПК, только выведенный объем крови замещается исключительно эритроцитарной массой.
После стабилизации общего состояния ребенка, на которую может потребоваться от 1 до 12 часов, операция должна быть продолжена для замены крови ребенка на донорскую в объеме, эквивалентном 2ОЦК.
Слайд 58Фототерапия – основной метод лечения желтушной формы ГБН
Ранняя интенсивная высокодозовая
фототерапия в непрерывном режиме
Оценка эффективности только по контролю уровня билирубина
в крови!Снижение необходимости в проведении операции заменного переливания крови на 40%!
Слайд 61Введение иммуноглобулинов
Механизм действия: блокада Fc-рецепторов
Стандартные иммуноглобулины
Схемы введения:
- 1 г/кг
каждые 4 часа
- 500 мг/кг каждые 2 часа
-
800 мг/кг ежедневно в течение 3 днейБолее предпочтительно раннее введение иммуноглобулинов (в первые 2 часа жизни)
Слайд 62Дополнительные методы лечения
Инфузионная терапия – при отсутствии возможности энтерального введения
достаточного объема жидкости
Использование сорбентов
Использование противоанемических препаратов (раннее ЗПК при уровне
гемоглобина менее 120 г/л, эпоэтин альфа 3 раза в неделю 200 МЕ/кг 2-3 нед., препараты железа 2 мг/кг)Посиндромная терапия
Слайд 63Профилактика резус-сенсибилизации
Переливание крови с учетом резус-принадлежности пациентки и донора!!!
Сохранение первой
беременности у женщины с резус-отрицательной кровью!
Слайд 65Требования к препаратам антирезусного иммуноглобулина
- максимальная вирусная безопасность
- жесткие стандарты
пригодности плазмы
- стандартизация препарата
- разрешенные препараты: ГиперРоу, КамРоу, Резонатив
Слайд 66Схемы иммунопрофилактики резус-сенсибилизации
- при нормальном течении первой и последующей беременности,
на 28 нед. 300 мкг (1500 МЕ) 1доза
- родильнице не
позднее 72 часов после родов 300 мкг (1500 МЕ) 1доза- при спонтанном или искусственном аборте, при прерывании внематочной беременности на любом сроке 300 мкг (1500 МЕ) 1 доза
- при угрозе прерывания на любом сроке беременности, после инвазивных вмешательств, при травме органов брюшной полости 300 мкг (1500 МЕ) 1доза
- при попадании в кровоток матери более 15 мл крови плода – увеличение дозы
- не предназначены для использования у резус-сенсибилизированных женщин, не используются у новорожденных!
Слайд 67Антенатальная профилактика
Проводится у беременных с резус-отрицательной кровью без явлений сенсибилизации
На
28 неделе гестации
После инвазивных процедур (амниоцентеза, биопсии хориона, кордоцентеза, редукция
одного из эмбрионов при многоплодии)При отслойке плаценты в любом сроке беременности
При проведении серкляжа при ИЦН
После травмы живота
Слайд 68ГБП 2017 Что нового?
Высокие показатели перинатальной смертности – 15-16%о
Своевременная и
всеобщая профилактика резус- иммунизации на популяционном уровне!!!
Оптимизация ведения беременности у
женщин с резус-отрицательным генотипом с учетом возможности неинвазивного определения резус-генотипа плода уже в конце первого триместра беременностиСлайд 69ГБП 2017: Что нового?
Достижения преимплантационной генетической диагностики в программе ЭКО
при гетерозиготном генотипе отца по резус-фактору позволяют отобрать и перенести
в полость матки эмбрионов с резус-отрицательным генотипомЗатраты на профилактику резус-иммунизации существенно ниже затрат на лечение гемолитической болезни плода и новорожденного!!!
Слайд 70ГБП 2017: Что нового?
При определении показаний для проведения резус-иммунизации учитывается
резус-принадлежность крови отца
Антенатальная профилактика проводится в 28 нед. беременности при
отсутствии антирезус-антител (в/м 1 доза – 1250-1500МЕ-250-300 мкг антирезус-иммуноглобулина)При отсутствии профилактики в 28 нед, - в любом сроке беременности
Слайд 71ГБП 2017: Что нового?
Дополнительная антенатальная профилактика после проведения инвазивных мероприятий:
в первом триместре 625 МЕ (125 мкг), во втором-третьем триместрах
1250-1500 МЕ (250-300 мкг) антирезус-иммуноглобулинаПеречень инвазивных мероприятий: биопсия хориона, амниоцентез, кордоцентез, серкляж, редукция эмбрионов, поворот плода, абдоминальная травма, акушерские кровотечения
Слайд 72ГБП 2017: Что нового?
Обязательное введение антирезус-иммуноглобулина при неудачном завершении беременности!
Дополнительная
профилактика не исключает планового введения антирезус-иммуноглобулина в 28 нед. беременности!
Нецелесообразно
проведение скрининговых исследований после профилактического введения антирезус-иммуноглобулинаСлайд 73ГБП 2017: Что нового?
После родов резус-положительным плодом – в/м введение
1500 МЕ (300 мкг) антирезус-иммуноглобулина в первые 72 часа после
родов (желательно в первые 2 часа, возможно до 10 суток)Эффективность профилактики резус-иммунизации оценивается через 6-12 мес. после родов на основании определения в крови антирезус-антител
Слайд 74ГБН 2017: Что нового?
Критерии тяжести ГБН по уровню билирубина и
гемоглобина при рождении:
- легкая - гемоглобин более 140
г/л, билирубин менее 68 мкмоль/л- среднетяжелая - гемоглобин 100-140 г/л, билирубин 68-85 мкмоль/л
- тяжелая - гемоглобин менее 100 г/л, билирубин более 85 мкмоль/л
Слайд 75ГБН 2017: Что нового?
Уточнен алгоритм ведения новорожденных с риском развития
ГБН
Основной консервативный метод лечения ГБН – фототерапия!
Конкретизирована тактика ведения новорожденных
с отечной формой ГБНРасставлены акценты на возможность использования дополнительных методов лечения ГБН и грудного вскармливания