Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Опрелости нарушение целостности кожных покровов вследствие нарушения ухода за
Содержание
- 1. Опрелости нарушение целостности кожных покровов вследствие нарушения ухода за
- 2. Степени опрелостиI – умеренная гиперемия кожи без
- 3. Принципы лечения опрелостей:Подмывание после акта дефекацииТщательное высушивание
- 4. При 1 стадии – крем «Бепантен», «Драполен»При
- 5. Гнойно-воспалительные заболевания новорожденныхВозбудители: стафилококки, стрептококки группы В,
- 6. ВЕЗИКУЛОПУСТУЛЕЗ (СТАФИЛОКОККОВЫЙ ПЕРИПОРИТ) Воспалительный процесс локализуется в
- 7. Слайд 7
- 8. Слайд 8
- 9. везикулопустулез
- 10. Пузырчатка новорожденных – разновидность пиодермии, более тяжелая
- 11. Пузырчатка новорожденных
- 12. Лечение и уходВодные процедуры при отсутствии Т-ры,
- 13. Эксфолиативный дерматит Риттера – тяжелое инфекционное заболевание,
- 14. Слайд 14
- 15. Слайд 15
- 16. Слайд 16
- 17. Слайд 17
- 18. Слайд 18
- 19. При врачебном осмотре можно выявитьПоложительный симптом Никольского
- 20. Лечение необходимо проводить в стационарных условиях (так
- 21. Антибиотикотерапия – основной метод медикаментозного лечения данного
- 22. Осложнения
- 23. Слайд 23
- 24. Флегмона новорожденногоТяжелое гнойно-воспалительное заболевание, представляет воспалительный процесс
- 25. Слайд 25
- 26. Лечение и уходМестное:участок поражения вскрывается (делаются разрезы
- 27. ГНОЙНЫЙ КОНЪЮНКТИВИТ Связано, как правило, с инфицированием
- 28. ЗАБОЛЕВАНИЯ ПУПОЧНОЙ РАНКИ При современном методе обработки
- 29. омфалит
- 30. Общие принципы лечения: правильная обработка пупочной ранки;
- 31. ПРОФИЛАКТИКА ГНОЙНО-СЕПТИЧЕСКИХ ЗАБОЛЕВАНИЙ До наступления беременности -
- 32. Скачать презентанцию
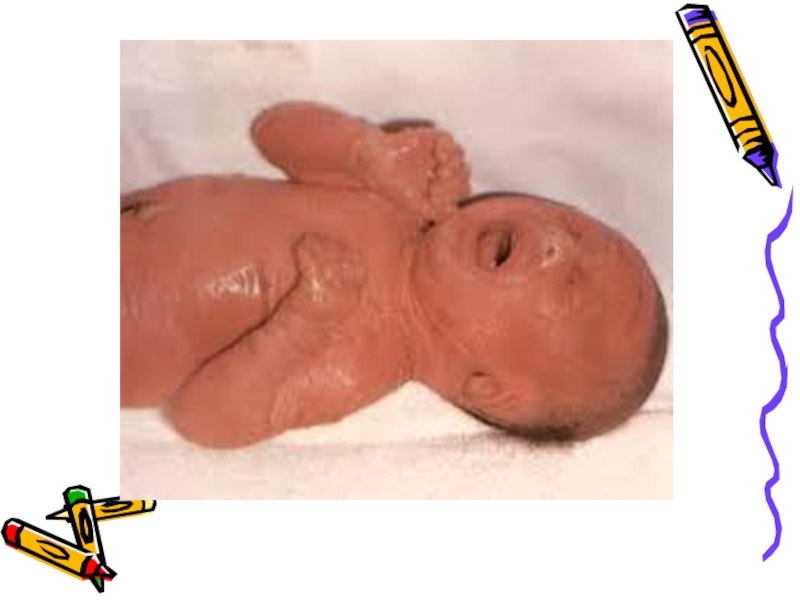
Степени опрелостиI – умеренная гиперемия кожи без видимого нарушения ее целостности;II – яркая гиперемия с большими эрозиями;III – яркая гиперемия кожи, мокнутие в результате слившихся эрозий. Эрозии I и II степени
Слайды и текст этой презентации
Слайд 1Опрелости нарушение целостности кожных покровов вследствие нарушения ухода за новорожденным Локализация область ягодиц внутренняя
поверхность бедер
естественные складки
за ушами
Слайд 2Степени опрелости
I – умеренная гиперемия кожи без видимого нарушения ее
целостности;
II – яркая гиперемия с большими эрозиями;
III – яркая гиперемия
кожи, мокнутие в результате слившихся эрозий.Эрозии I и II степени могут инфицироваться
Слайд 3Принципы лечения опрелостей:
Подмывание после акта дефекации
Тщательное высушивание кожи
Обработка естественных складочек
детским маслом, кремом
Гигиеническая ванна 2 раза в день
Лечебная ванна с
травамиТщательно проглаживать пеленки с обеих сторон
Широкое пеленание
УФО пораженных участков кожи
Слайд 4При 1 стадии – крем «Бепантен», «Драполен»
При 2 стадии болтушки
с подсушивающими веществами окись цинка, тальк, гнойнички обрабатывают зеленкой, присыпка
с ксероформомПри 3 степени – эмульсии с антибиотиками.
Слайд 5Гнойно-воспалительные заболевания новорожденных
Возбудители: стафилококки, стрептококки группы В, кишечная палочка, протеи,
синегнойная палочка, микробные ассоциации.
Источник инфекции: мать ребенка, мед. Персонал, мед.
Инструментарий, предметы ухода.Путь передачи: аэрозольный, контактно-бытовой, трансплацентарный
Слайд 6ВЕЗИКУЛОПУСТУЛЕЗ (СТАФИЛОКОККОВЫЙ ПЕРИПОРИТ)
Воспалительный процесс локализуется в устье эккринных потовых
желез.
Развитие данной патологии может быть связано с астенией и иммунной
недостаточностью детей находящихся на искусственном вскармливании.Способствующими факторами чаще всего являются дефекты ухода, перегревание, повышенная потливость, склонность эпидермиса новорожденного к мацерации, нарушение санитарно-эпидемического режима, иммунодефицитные состояния.
Слайд 7 Клиническая картина
везикулопустулеза
Заболевание может начаться в середине раннего неонатального периода.
На коже
ягодиц, бедер, спины, шеи, груди, головы, в области естественных складок появляются мелкие поверхностно расположенные пузырьки размером до нескольких миллиметров. Пузырьки наполнены вначале прозрачным содержимым, которое позже становится мутным.
Высыпания могут сопровождаться повышением температуры тела до субфебрильных цифр.
Течение заболевания, как правило, доброкачественное. Пузырьки лопаются через 2-3 дня после появления.
На месте пузырьков образуются небольшие эрозии, которые покрываются сухими корочками и после отпадения не оставляют после себя ни рубцов, ни пигментации.
Слайд 8
Лечение везикулопустулеза
Лечение обычно заключается в
коррекции режимных моментов, проведении гигиенических ванн с применением дезинфицирующих средств ( отвар ромашки, чистотела). До проведения гигиенической ванны гнойнички следует удалить стерильным материалом смоченным в 70 % спирте.Показано 2 раза в день обрабатывать очаги поражения 1-2 % спиртовым раствором неанилиновых красителей или бриллиантовой зеленью, раствором фурацилина 1:5000
Также рекомендуется непосредственно на очаги пустулезных элементов наносить пасты с 1% эритромицина, 1% линкомицина, мази (эритромициновую, линкомициновую, линимент риванола, стрептоцида).
Целесообразно применение местного УФ-облучения.
Слайд 10Пузырчатка новорожденных – разновидность пиодермии, более тяжелая форма стафилококкового поражения
кожи.
Заболевание возникает на 3-5 день жизни.
Появление на коже пузырьков, вялых
пузырей размером до 0,2 – 0,5 см., наполненных серозно-гнойным содержимым.Пузыри легко вскрываются, образуя ярко-красную эрозию.
Локализация – нижняя половина живота, конечности, паховые, шейные складки, окружены валиком гиперемии, имеют инфильтративное основание.
Общее состояние ребенка нарушено, вялость, снижение аппетита, Т-ра до 38-39 гр., выражены симптомы интоксикации, уплощение кривой массы тела.
При своевременном лечении прогноз благоприятный.
Осложнение - сепсис
Слайд 12Лечение и уход
Водные процедуры при отсутствии Т-ры, и эпителизированной пупочной
ранкой.
Вскармливание по возрасту.
Неповрежденную кожу вокруг высыпаний обработать 70% спиртом.
Соблюдя правила
Асептики вскрыть и удалить везикулы и пустулы стерильным тампоном, смоченным спиртом.Содержимое больших пузырей отсосать одноразовым шприцем, стенки больших пузырей срезать стерильными ножницами, затем эрозированную поверхность ежедневно обрабатывать бактерицидными препаратами (30% р-р димексида, р-ром хлорфиллипта, стафилококковый бактериофаг, зеленка ) .
При осложненных формах а,б, симптоматическая терапия.
Слайд 13Эксфолиативный дерматит Риттера – тяжелое инфекционное заболевание, злокачественная форма пузырчатки
новорожденных.
Страдают им в основном слабые или недоношенные дети, дети
с низкой массой тела или дети, перенесшие родовую травму.Слайд 14
Причины
Контакт с инфицированным человеком, либо
носителем инфекции.Факторы риска:
ослабленный сопутствующими инфекционными заболеваниями (например, омфалит – воспаление кожи и подкожно-жировой клетчатки) организм;
в условиях стационара возможна передача возбудителя через руки медицинского персонала или белье;
возможно инфицирование во внутриутробном периоде от материнского организма.
Слайд 15 Общие
проявления заболевания:
повышение температуры тела (до 38-39° С);
ребенок становится беспокойным;
плохой аппетит,
вплоть до полного отказа от пищи;пересохшие губы и ротовая полость.
Со стороны кожных покровов:
шелушение кожных покровов;
покраснение кожи (гиперемия);
отечность кожи, из-за чего она становится более плотной на ощупь;
образование трещин – разрывов поверхностных слоев кожи;
образование пузырей (внешне они напоминают волдыри при ожогах);
образование эрозий (покрасневшие, мокнущие участки кожи) на месте пузырей.
Слайд 16
Стадии заболевания:
эритематозная – покраснение различных участков кожи
(часто в области рта, вокруг пупочной ранки), появление чешуек (за счет шелушения поверхностных слоев кожи) и трещин;эксфолиативная – поражение кожи становится распространенным, появляются пузыри, после вскрытия которых образуются мокнущие участки кожи (эрозии); в эту стадию заболевания наиболее выражены симптомы интоксикации (беспокойство, снижение аппетита, повышение температуры тела);
регенеративная — происходят обратные процессы (постепенно уменьшается площадь пораженной поверхности, покраснение и отечность кожи становятся менее выраженными) без формирования рубцов.
Слайд 18
Диагностика
Диагностика заболевания
не представляет трудностей и основывается на характерных кожных проявлениях заболевания.Сбор анамнеза и жалоб заболевания (у матери ребенка врач уточняет время появления первых признаков заболевания, характер изменений с течением времени, локализацию высыпаний, изменение температуры тела).
Эпидемиологический анамнез (устанавливается факт контакта с инфицированным человеком, либо носителем инфекции, например недавно перенесенное инфекционное заболевание у матери).
Слайд 19При врачебном осмотре можно выявить
Положительный симптом Никольского (при потягивании за
отшелушивающиеся участки кожи – происходит их отслоение до здоровых участков).
• Лабораторные
признаки воспаления в общем анализе крови (повышение числа лейкоцитов, значения СОЭ).• Для выявления возбудителя и подтверждения диагноза используют посев содержимого пузырей, который в дальнейшем может быть использован для подбора максимально эффективного лечения (тест на чувствительность к различным антибактериальным препаратам).
• Возможна также консультация инфекциониста, дерматолога.
Слайд 20 Лечение необходимо проводить в стационарных условиях (так как есть вероятность
развития осложнений).
Необходимо изолировать больного новорожденного.
Использование стерильных предметов в ежедневном уходе
(стерильные пеленки, стерильные инструменты), регулярное кварцевание палаты.Купать ребенка следует в воде с добавлением отваров ромашки, чистотела, череды (обладают противовоспалительным эффектом).
Пораженные участки кожи обрабатывают различными растворами с противовоспалительным эффектом, присыпками (5%оксид цинка с тальком) для подсушивания кожи.
Слайд 21Антибиотикотерапия – основной метод медикаментозного лечения данного заболевания, выбор препарата
зависит от чувствительности к тем или иным антибактериальным препаратам в
каждом конкретном случае (наиболее часто используются цефалоспорины).Симптоматическое лечение (используют жаропонижающие препараты, в качестве уменьшения выраженности интоксикации – введение растворов глюкозы
Слайд 22 Осложнения и последствия
воспаление кожи
и подкожной клетчатки в области пупочного кольца новорождённого (омфалит);
воспаление ткани
легкого (пневмония);воспаление почки (пиелонефрит);
воспалительное заболевание уха (отит);
скопление гноя в подкожно-жировой клетчатке (флегмона);
размножение бактерий в кровеносном русле (сепсис).
Слайд 23
Профилактика
Специфических методов профилактики заболевания не существует.
Своевременное выявление и
лечение инфекционных заболеваний у беременных женщинСоблюдение санитарно-эпидемиологического режима в лечебном учреждении
Соблюдение гигиенических правил по уходу за новорожденными.
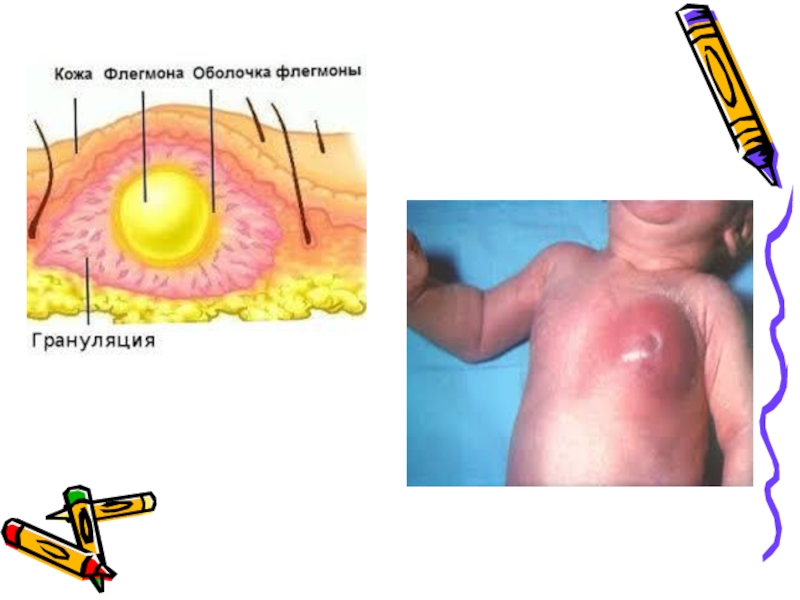
Слайд 24Флегмона новорожденного
Тяжелое гнойно-воспалительное заболевание, представляет воспалительный процесс ПЖК с последующим
развитием некроза.
Локализация процесса – грудь, живот, крестцово-ягодичная область.
Клиника – появление
на коже ограниченного покраснения, плотного на ощупь, которое в дальнейшем, быстро увеличивается в размерах, принимает багровый оттенок, нарастает отечность и флюктуация окружающих тканей.Постепенно некротические процессы начинают преобладать над воспалительными и при этом происходит истончение и отслойка кожи, после отторжения которой образуются больших размеров раневые дефекты с подрытыми краями и гнойными карманами.
Процесс может распространяться на глубоко расположенные ткани (мышцы, кости, плевру, перикардит), кожа над пораженным участком становиться черного цвета.
Состояние тяжелое, интоксикация, лихорадка, рвота, диспептические явления, нарушен сон6, аппетит.
Осложнение - сепсис
Слайд 26Лечение и уход
Местное:
участок поражения вскрывается (делаются разрезы в шахматном порядке
1.5-2 см в пределах здоровых тканей, дренажи);
затем накладывается повязка
с гипертоническим раствором (25% раствор сернокислой магнезии, меняют каждые 8-12 часов). Общее:
комбинированная антибактериальная терапия с учетом чувствительности микроорганизмов, если такой возможности нет - стартовая терапия цефалоспоринами 3-4 поколения + аминогликозиды (дозы септические, в 2 раза выше терапевтических с максимально возможной частотой введения, лучше внутривенно).
инфузионная терапия с целью дезинтоксикации и коррекции метаболических расстройств.
заболевания очень часто приводит к развитию генерализованного процесса (сепсиса) с кожными входными воротами
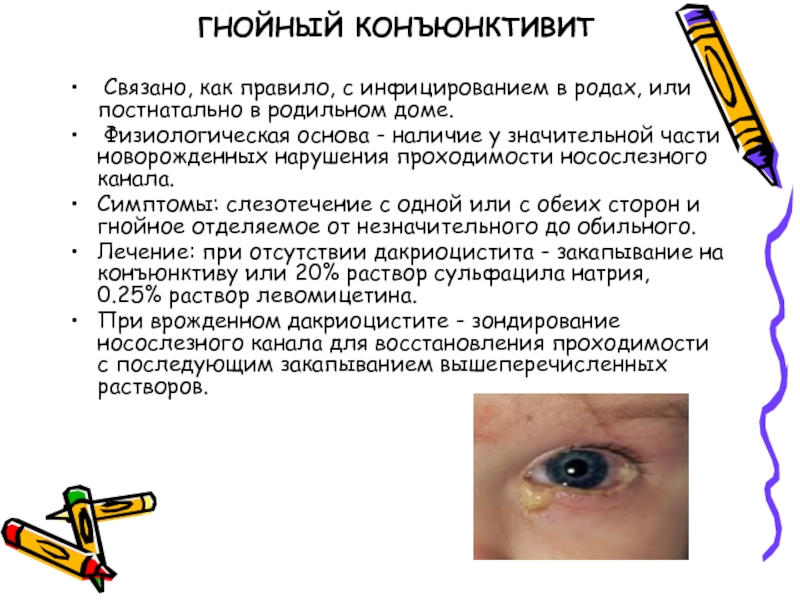
Слайд 27ГНОЙНЫЙ КОНЪЮНКТИВИТ
Связано, как правило, с инфицированием в родах,
или постнатально в родильном доме.
Физиологическая основа - наличие у
значительной части новорожденных нарушения проходимости носослезного канала. Симптомы: слезотечение с одной или с обеих сторон и гнойное отделяемое от незначительного до обильного.
Лечение: при отсутствии дакриоцистита - закапывание на конъюнктиву или 20% раствор сульфацила натрия, 0.25% раствор левомицетина.
При врожденном дакриоцистите - зондирование носослезного канала для восстановления проходимости с последующим закапыванием вышеперечисленных растворов.
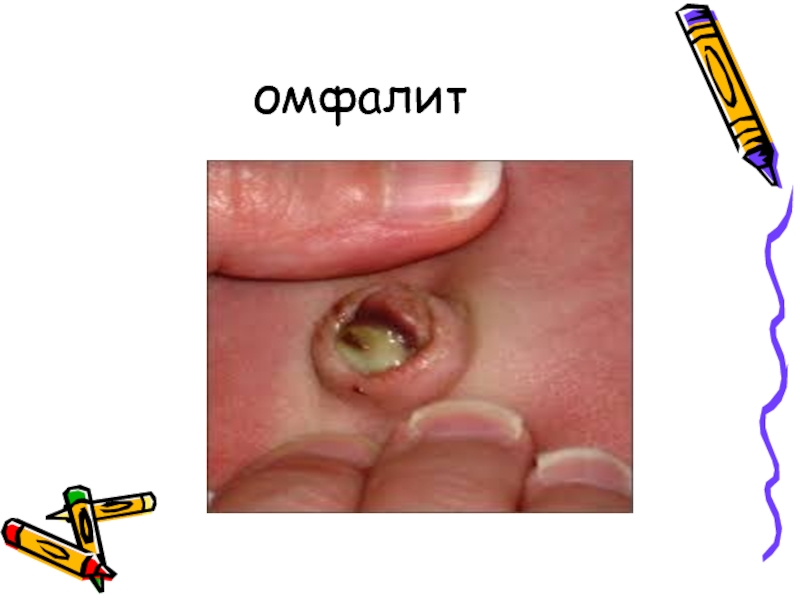
Слайд 28ЗАБОЛЕВАНИЯ ПУПОЧНОЙ РАНКИ
При современном методе обработки пуповинного остатка отпадение
пуповинного остатка происходит на 3-5 день, реже позднее.
У здорового
ребенка в течение нескольких дней рана покрывается эпителием. Полностью эпителизация наступает к 12-14 дню. Инфицирование может произойти как во время первичной обработки пуповины, так и при дальнейшем уходе за пуповинным остатком и пупочной ранкой.
Следует также напомнить, что после первичной обработки пуповины образуют 2 тромба в пупочных артериях, которые являются наиболее частой локализацией инфекции.
Мокнущий пупок (простая)
Пупочная ранка мокнет, образуется серозное или серозно-гнойное отделяемое, которое засыхает в корочки.
Пиорея пупка (флегмонозная)
Отделяемое из пупочной ранки приобретает чисто гнойный характер и скапливается в большом количестве в пупочной складке.
Гнойный омфалит (некротическая) Наиболее тяжелая форма заболевания пупочной ранки.
Воспалительный процесс распространяется на кожу и подкожную клетчатку в окружности пупка.
Кожа вокруг пупка краснеет, инфильтрируется, пупочная область заметно выпячивается, выделяется гной, иногда наблюдается изъязвление.
Появляются симптомы инфекционного токсикоза, повышение температуры тела.
Слайд 30Общие принципы лечения:
правильная обработка пупочной ранки;
хорошо расширить пупочное
кольцо и обработать раствором перекиси водорода, затем ватным жгутиком,;
обильно смоченным
в растворе антисептических жидкостей (применяют 1% раствор брилиантиновой зелени обрабатывают стенки и дно пупочной ранки);При гнойном омфалите, после обработки перекисью водорода, накладывают повязку с эмульсией антибиотиков;
На область пупка применяют физиотерапию: УВЧ, УФО.;
Если инфильтрация значительна и захватывает околопупочную область, определяется флюктуация, делают разрезы в шахматном порядке, затем гипертонический раствор, дренажи;
Общая терапия - антибиотики с учетом чувствительности 7-10 дн. в обычной дозе, однако, учитывая то, что пупочная ранка чаще всего является входными воротами для сепсиса, необходимо очень точно определить эффективность проводимой терапии, возможно с заменой препарата при малой продуктивности лечения.
Слайд 31ПРОФИЛАКТИКА ГНОЙНО-СЕПТИЧЕСКИХ ЗАБОЛЕВАНИЙ
До наступления беременности - санация очагов инфекции.
Постоянное наблюдение беременной с коррекцией выявленных нарушений (токсикозы, вирусные и
бактериальные заболевания и др.). Профилактика инфекции в роддоме.
Отказ от бесконтрольного назначения антибиотиков.
Тщательный уход за ребенком в неонатальном периоде.