Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Особенности эпидемии ВИЧ-инфекции и профилактика профессионального заражения на
Содержание
- 1. Особенности эпидемии ВИЧ-инфекции и профилактика профессионального заражения на
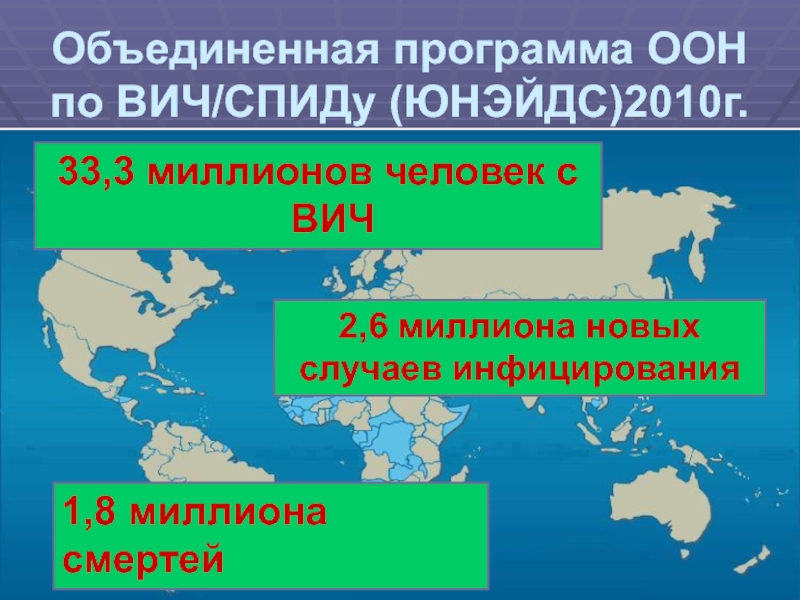
- 2. Объединенная программа ООН по ВИЧ/СПИДу (ЮНЭЙДС)2010г.33,3 миллионов человек с ВИЧ2,6 миллиона новых случаев инфицирования1,8 миллиона смертей
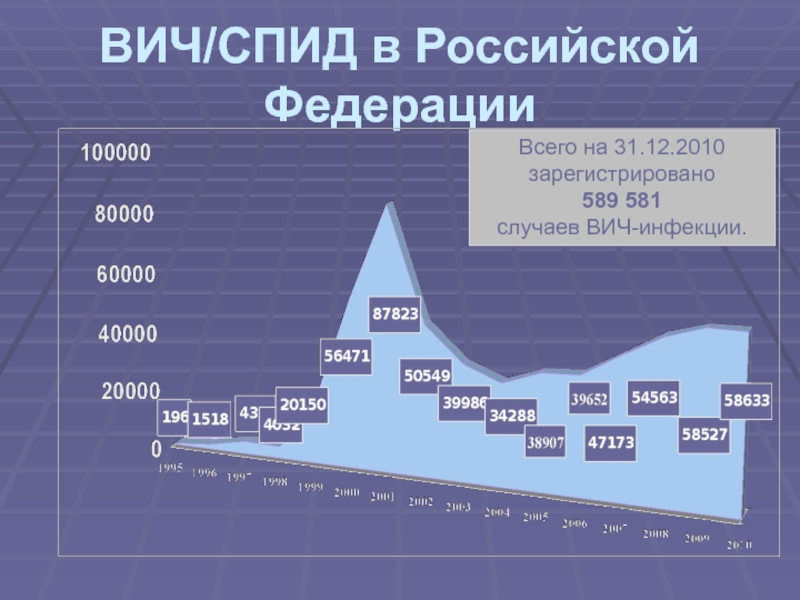
- 3. ВИЧ/СПИД в Российской ФедерацииВсего на 31.12.2010 зарегистрировано 589 581случаев ВИЧ-инфекции.
- 4. Распространенность ВИЧ-инфекции в РФВ 36 субъектах РФ,
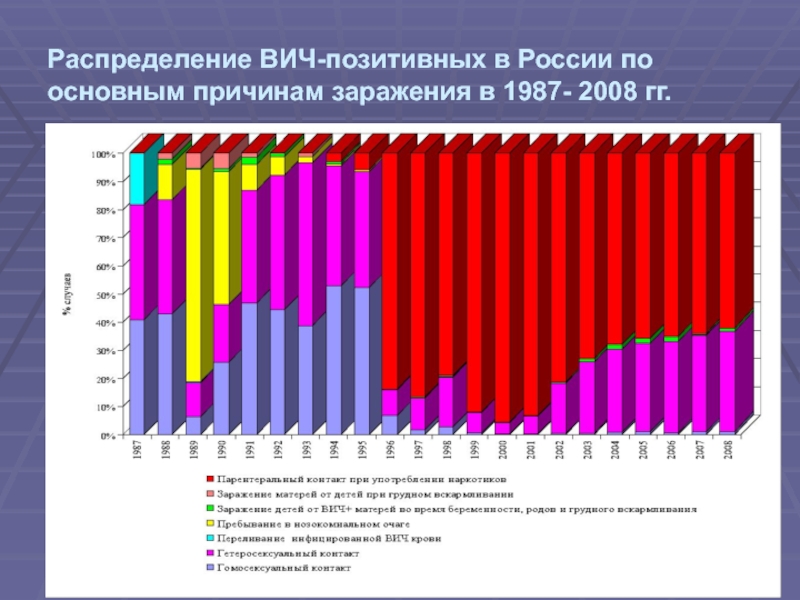
- 5. Распределение ВИЧ-позитивных в России по основным причинам заражения в 1987- 2008 гг.
- 6. Пораженность ВИЧ-инфекцией на 100 тыс. населения на
- 7. ВИЧ-инфекция в Курской области на 01.11.2011г.
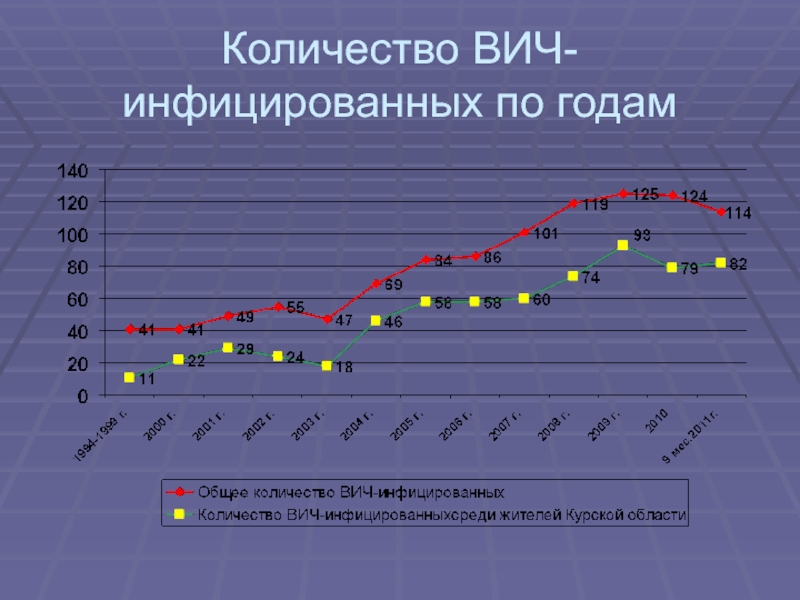
- 8. Количество ВИЧ-инфицированных по годам
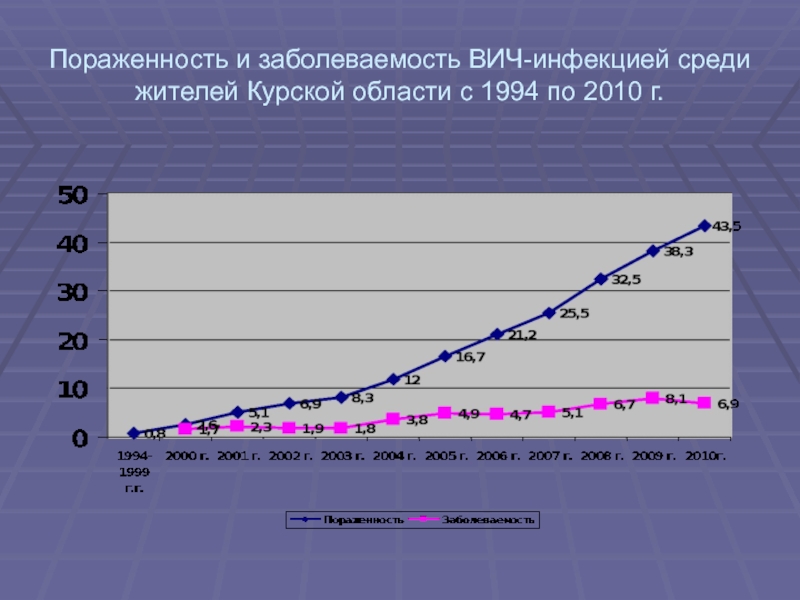
- 9. Пораженность и заболеваемость ВИЧ-инфекцией среди жителей Курской области с 1994 по 2010 г.
- 10. Пораженность ВИЧ-инфекцией по административным территориям Курской
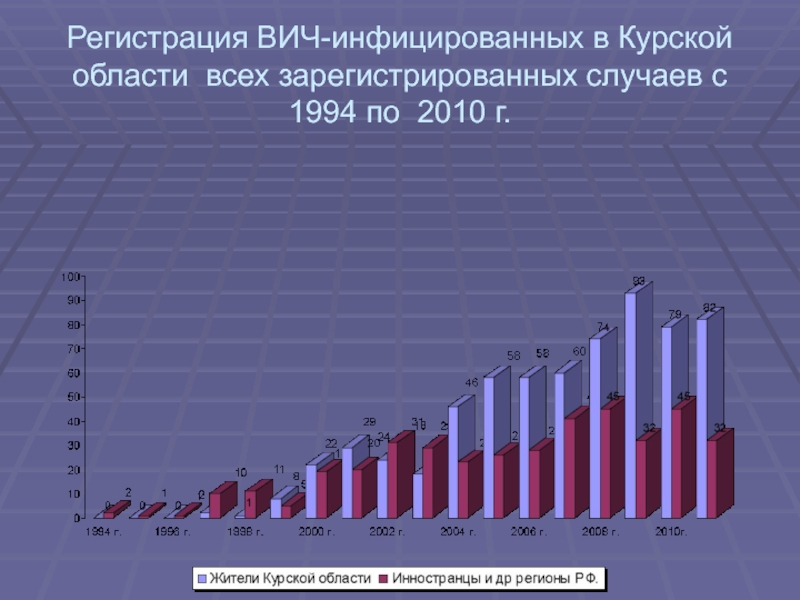
- 11. Регистрация ВИЧ-инфицированных в Курской области всех зарегистрированных случаев с 1994 по 2010 г.
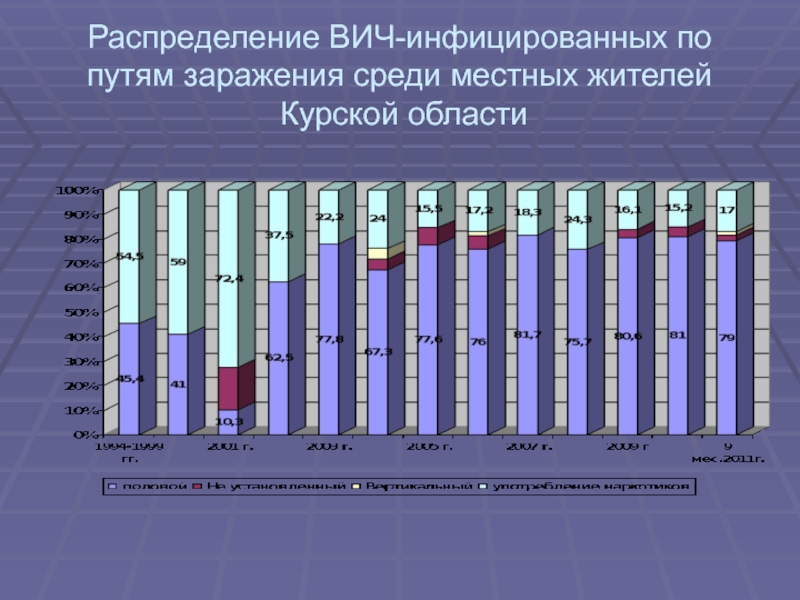
- 12. Распределение ВИЧ-инфицированных по путям заражения среди местных жителей Курской области
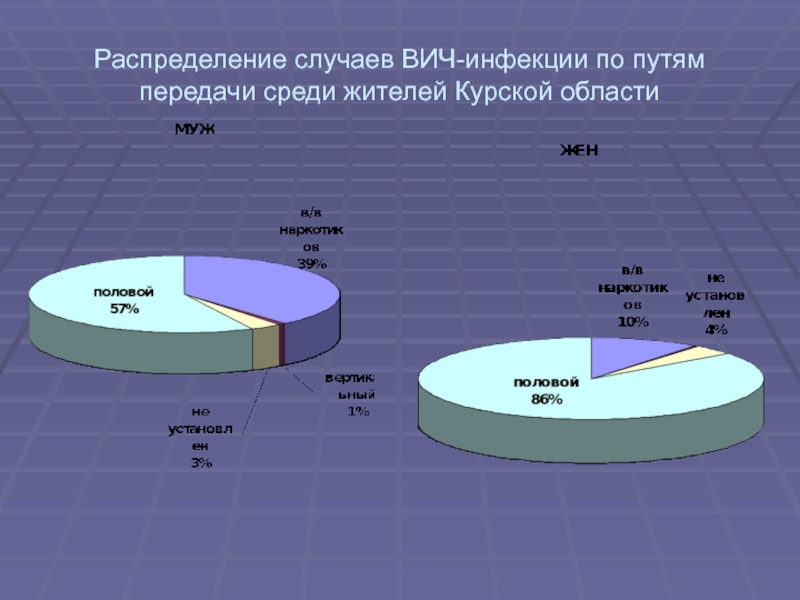
- 13. Распределение случаев ВИЧ-инфекции по путям передачи среди жителей Курской области
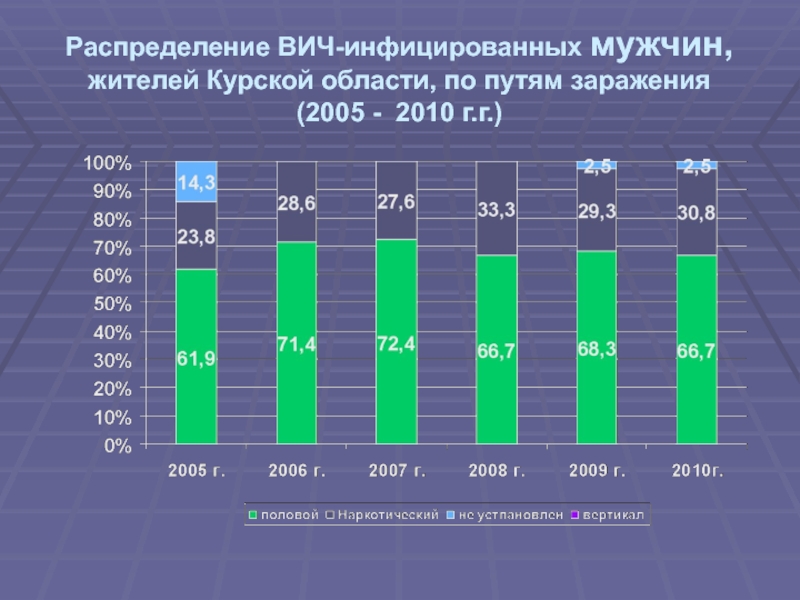
- 14. Распределение ВИЧ-инфицированных мужчин, жителей Курской области, по путям заражения (2005 - 2010 г.г.)
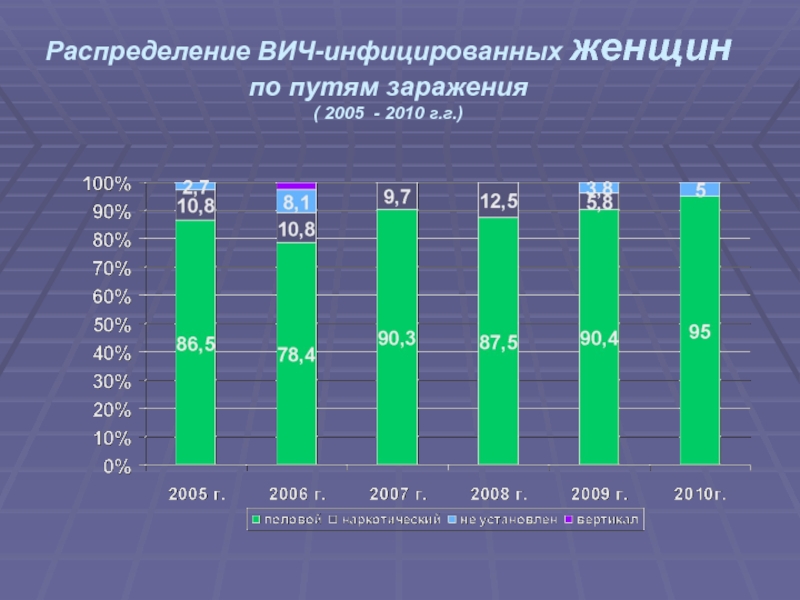
- 15. Распределение ВИЧ-инфицированных женщин по путям заражения ( 2005 - 2010 г.г.)
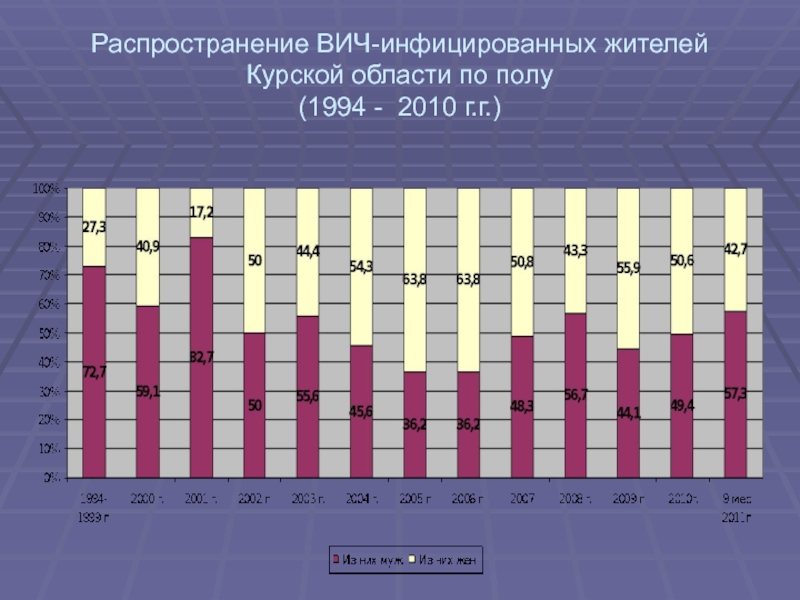
- 16. Распространение ВИЧ-инфицированных жителей Курской области по полу (1994 - 2010 г.г.)
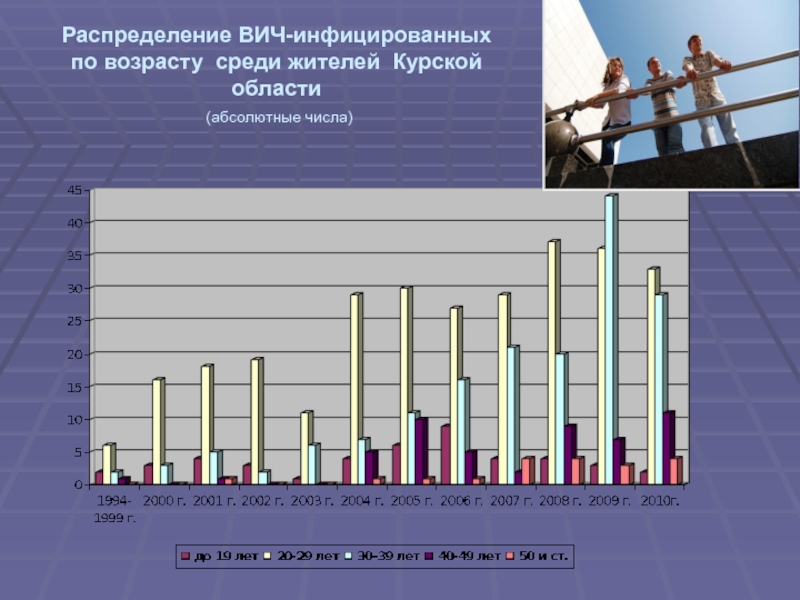
- 17. Распределение ВИЧ-инфицированных по возрасту среди жителей Курской области (абсолютные числа)
- 18. Распределение ВИЧ-инфицированных жителей Курской области на 2010г. по возрасту и полу на момент выявления
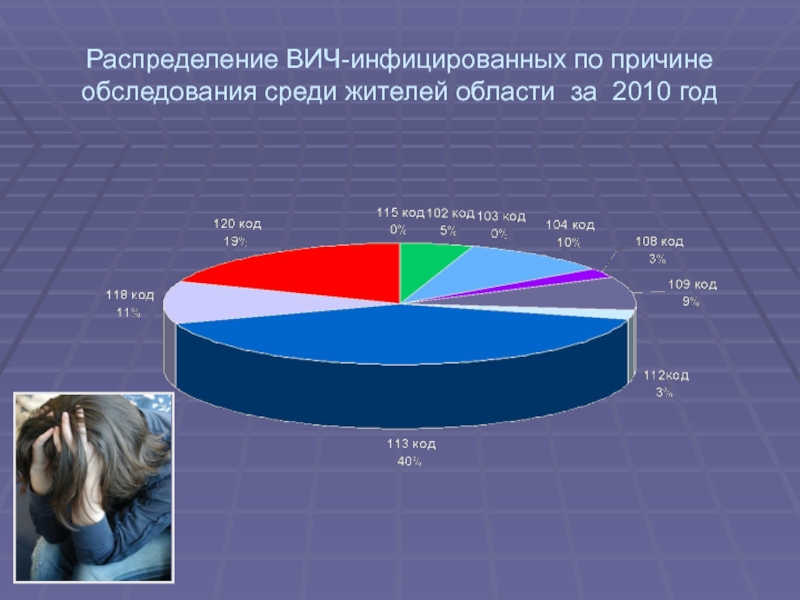
- 19. Распределение ВИЧ-инфицированных по причине обследования среди жителей области за 2010 год
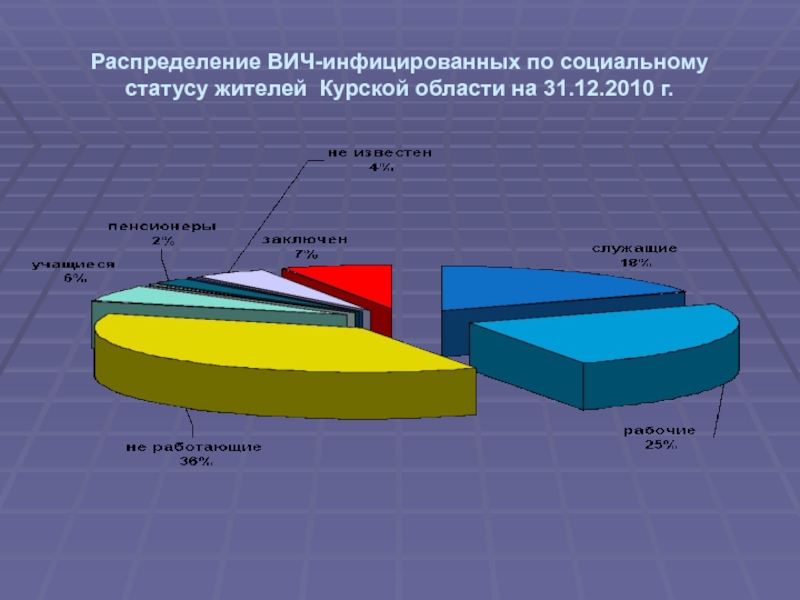
- 20. Распределение ВИЧ-инфицированных по социальному статусу жителей Курской области на 31.12.2010 г.
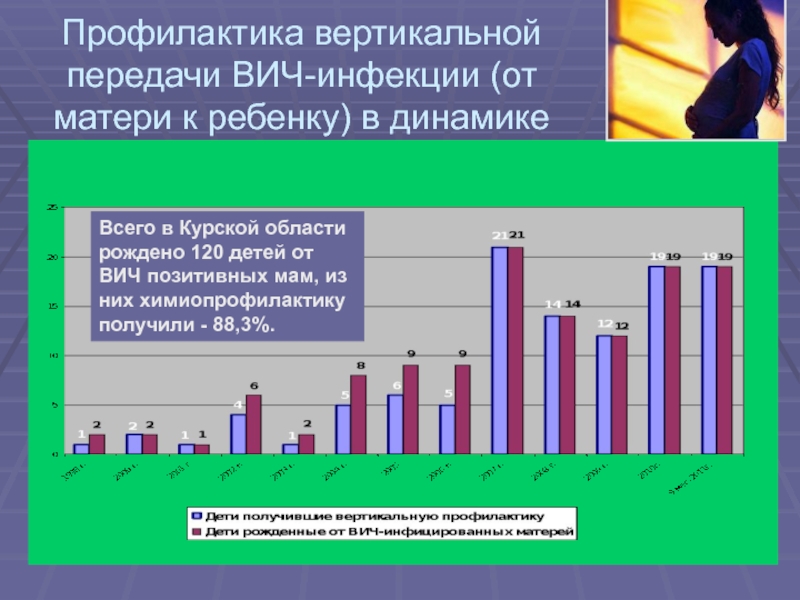
- 21. Профилактика вертикальной передачи ВИЧ-инфекции (от матери к
- 22. ЦЕЛЬ: СНИЖЕНИЕ ЧАСТОТЫ ПЕРЕДАЧИ ВИЧ-ИНФЕКЦИИ ОТ МАТЕРИ
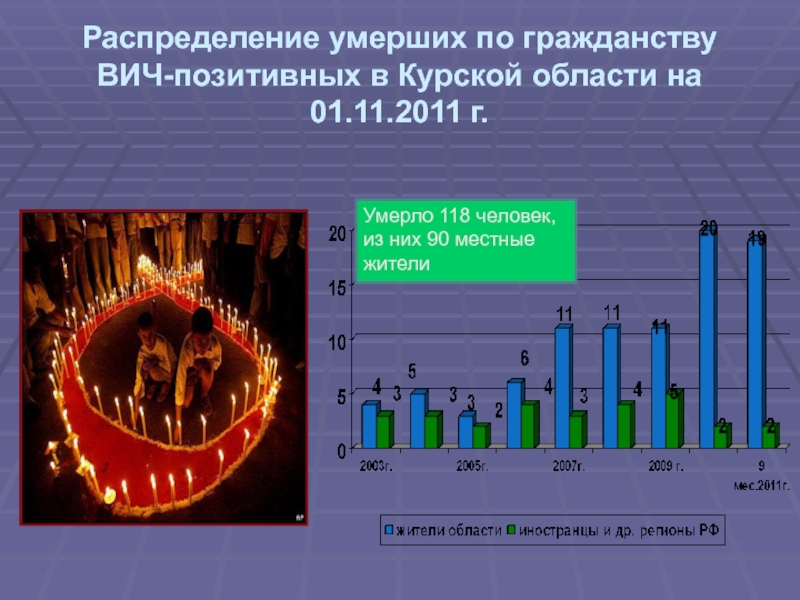
- 23. Распределение умерших по гражданству ВИЧ-позитивных в Курской
- 24. ПРОФИЛАКТИКА ПРОФЕССИОНАЛЬНОГО ЗАРАЖЕНИЯ ВИЧ-ИНФЕКЦИИ, ГЕПАТИТОВ В и С
- 25. Нозокомиальная передача гемоконтактных инфекцийВ ЛПУ возможно инфицирование
- 26. Профессиональное заражение медработников (МР) в США К
- 27. Частота аварийных ситуацийРегистрация травм острыми инструментами на
- 28. Специфические мероприятия для защиты МРВирус гепатита
- 29. Стандартные меры предосторожностиКровь и биологические жидкости всех
- 30. Вероятность передачи ВИЧ-инфекции при однократном контакте (ВОЗ)
- 31. Устойчивость ВИЧ в окружающей средеВИЧ чувствителен ко
- 32. Регистрация ВИЧ-инфекции среди медицинских работников в России
- 33. Удельный вес медицинских работников Курской области получивших
- 34. Первая помощь при аварийных ситуациях регламентирована: СП
- 35. СанПиН 2.1.3.2630-10 (раздел I, п.15.19.: Приложение 12)В
- 36. СП 3.1.5.2826-10 п.8.3.3.1.В случае порезов и уколов
- 37. СП 3.1.5.2826-10 п.8.3.3.2.В короткие сроки после контакта
- 38. Проведение постконтактной профилактики заражения ВИЧ АРВ-препаратами
- 39. Оформление аварийной ситуацииО каждом аварийном случае незамедлительно
- 40. Основные правила проведения химиопрофилактики парентеральной передачи ВИЧ
- 41. Рекомендации по оформлению нормативных документов в случае
- 42. Данные о пациенте, при оказании помощи которому
- 43. Наблюдение медицинского работника после аварии – 12
- 44. Состав аварийной аптечки (СП 1.3.2322-08 п.3.1)Спирт этиловый
- 45. Методические рекомендации Утвержденные Минздравсоцразвития РФ
- 46. Пособие для медицинских работников«ПОСТКОНТАКТНАЯ ПРОФИЛАКТИКА ЗАРАЖЕНИЯ ВИЧ-ИНФЕКЦИЕЙ» МОСКВА 2009
- 47. Скачать презентанцию
Объединенная программа ООН по ВИЧ/СПИДу (ЮНЭЙДС)2010г.33,3 миллионов человек с ВИЧ2,6 миллиона новых случаев инфицирования1,8 миллиона смертей
Слайды и текст этой презентации
Слайд 1Особенности
эпидемии ВИЧ-инфекции
и профилактика профессионального заражения на рабочем месте
Слайд 2Объединенная программа ООН по ВИЧ/СПИДу (ЮНЭЙДС)2010г.
33,3 миллионов человек с ВИЧ
2,6
миллиона новых случаев инфицирования
Слайд 3ВИЧ/СПИД в Российской Федерации
Всего на 31.12.2010
зарегистрировано
589 581
случаев ВИЧ-инфекции.
Слайд 4Распространенность
ВИЧ-инфекции в РФ
В 36 субъектах РФ, где проживает 27%
населения – низкий уровень распространенности ВИЧ-инфекции (менее 0,1%).
В 24 субъектах
РФ, где проживает 46,2%населения, зарегистрировано более 0,3% людей, живущих с ВИЧ, среди всего населения.Слайд 6Пораженность ВИЧ-инфекцией на 100 тыс. населения на 31.12.2010 г. в
соседних регионах.
Орловская обл. – 130,8
Брянская обл. – 102,6
Белгородская обл. -49,2
Курская
обл. – 43,5Воронежская обл. – 32,7
Липецкая обл. – 33,7
Слайд 7ВИЧ-инфекция в Курской области
на 01.11.2011г.
Зарегистрировано 1054 случай
ВИЧ-инфекции из них:
654 – жители Курской области.
329– иностранные граждане и
лица, имеющие регистрацию в др. регионах РФ.15 – БОМЖи
56 – выявлено анонимно.
Рождено детей от ВИЧ-инфицированных женщин - 124
Умерло 118 больных ВИЧ/СПИДОМ.
Слайд 10Пораженность ВИЧ-инфекцией по административным территориям Курской области (на 100
тыс. населения)
Высокий уровень пораженности (выше 100,0) в:
Конышевский район - 111,7
Суджанский
район – 107,6Средний уровень пораженности (выше 50,0) в:
Льговский район – 83,9
Курский район – 51,5
Поныровский район – 68,7
г.Железногорск – 61,9
Солнцевский район – 54,4
Выше среднеобластного уровня пораженности в
Мантуровский район – 44,9
Обоянский район – 45,3
Пристеньский район – 44,6
Слайд 11Регистрация ВИЧ-инфицированных в Курской области всех зарегистрированных случаев с 1994
по 2010 г.
Слайд 14Распределение ВИЧ-инфицированных мужчин, жителей Курской области, по путям заражения (2005
- 2010 г.г.)
Слайд 17Распределение ВИЧ-инфицированных по возрасту среди жителей Курской области
(абсолютные числа)
Слайд 18Распределение ВИЧ-инфицированных жителей Курской области на 2010г. по возрасту и
полу на момент выявления
Слайд 20Распределение ВИЧ-инфицированных по социальному статусу жителей Курской области на 31.12.2010
Слайд 21Профилактика вертикальной передачи ВИЧ-инфекции (от матери к ребенку) в динамике
Всего
в Курской области рождено 120 детей от ВИЧ позитивных мам,
из них химиопрофилактику получили - 88,3%.Слайд 22ЦЕЛЬ: СНИЖЕНИЕ ЧАСТОТЫ ПЕРЕДАЧИ ВИЧ-ИНФЕКЦИИ ОТ МАТЕРИ К РЕБЕНКУ ДО
1-3%
По Курской области зарегистрировано четверо ВИЧ-инфицированных детей, родившихся от
ВИЧ-позитивных матерей и данный показатель на 31.12.2010 г. составляет – 3,3% ( по России свыше 10%)(1 ребенок выявлен ретроспективно, химиопрофилактика не проводилась)
ПРОФИЛАКТИКА ВЕРТИКАЛЬНОЙ ПЕРЕДАЧИ ВИЧ-ИНФЕКЦИИ
(ОТ МАТЕРИ К РЕБЕНКУ)
Слайд 23Распределение умерших по гражданству ВИЧ-позитивных в Курской области на 01.11.2011
г.
Умерло 118 человек, из них 90 местные жители
Слайд 25Нозокомиальная передача гемоконтактных инфекций
В ЛПУ возможно инфицирование более чем 20
патогенами
Вероятность заражения при уколе инфицированной иглой
Гепатит В: 5-30%
Гепатит С: 3-10%
ВИЧ:
0,2-0,3%Варианты
Пациент Пациент (тысячи случаев ВГВ, ВГС, ВИЧ)
Медработник Пациент (ВГВ - 50 вспышек с заражением >500 человек, ВГС – 8 / 18, ВИЧ – 4 / 9)
Пациент Медработник (ВГВ&С–тысячи, ВИЧ–344)
Слайд 26Профессиональное заражение медработников (МР) в США
К 2008 году 57
документированных и 138 возможных случаев ВИЧ-инфицирования
Медсестры 37%
Врачи не хирурги
12%Сотрудники лабораторий 10%
Хирурги 9%
Другие МР (дантисты, патологоанатомы, санитары и пр.) 32%
Пути заражения ВИЧ
89% травма острым инструментом
8% контакт слизистых с кровью или иной жидкостью тела
3% неизвестно
Слайд 27Частота аварийных ситуаций
Регистрация травм острыми инструментами на 100 МР
Россия: от
0,8 (психиатрия) до 6,3 (роддома)
Великобритания: 75
Германия: 22,3
США: 20
Регистрируются лишь
10-40% травм
острыми инструментами0,3-5% контактов крови со слизистыми
Реальный уровень аварийных ситуаций
Травмы острыми инструментами от 100 (общая практика) до 600 (хирургия) на 100 МР в год
1-3 контактов со слизистыми на 100 МР в год
Слайд 28Специфические мероприятия
для защиты МР
Вирус гепатита С
Специфической профилактики нет,
но имеется эффективная терапия пегилированным интерфероном
Вирус гепатита В
Эффективная вакцина создана
в 1982 году. В 1983 г. заболеваемость МР США 386 / 100 000 (в 3 раза выше общего населения), в 1995 г. 9 / 100 000 (в 5 раз меньше чем среди общего населения).
ВИЧ-инфекция
Постконтактная профилактика (ПКП) с 1997 года
Эффективность ~80% (сильно зависит от срока начала ПКП и типа контакта)
Слайд 29Стандартные меры предосторожности
Кровь и биологические жидкости всех пациентов считаются потенциально
инфицированными
При возможности контакта с биологическими жидкостями используются индивидуальные барьерные средства
защитыПосле любого контакта с биологическими жидкостями производится мытьё рук
Эргономические мероприятия по предотвращению ранений острыми инструментами
Слайд 31Устойчивость ВИЧ в окружающей среде
ВИЧ чувствителен ко всем известным дезинфектантам,
Погибает
при нагревании до 56ОС в течение 30 минут,
Для ВИЧ губительны
солнечное и искусственное УФ-излучение, все виды ионизирующего излучения,При высушивании плазмы при 23-27О С погибает через 7 суток, при 30О С погибает через 3 суток, при 55ОС - через 5 часов,
В жидкой среде при температуре 23-27О С сохранял активность 15 дней, при 36-37ОС – 11 дней,
В замороженной крови и сыворотке сохраняется в течение многих лет,
В замороженной сперме сохраняется несколько месяцев.
Слайд 32Регистрация ВИЧ-инфекции среди медицинских работников в России
За весь
период наблюдения с 1987 по 2008 г. было обследовано на
ВИЧ более 3 млн. медработников,Выявлено 537 случаев ВИЧ-инфекции (основная причина заражения незащищенные сексуальные контакты и парентеральное употребление наркотиков),
К концу 2008 г. в стране зарегистрировано и доказано 2 случая инфицирования ВИЧ медицинских работников при исполнении служебных обязанностей (2000 и 2004 гг. в Оренбурге и Екатеринбурге),
В 2008 г. поступили сведения о еще 2 вероятных случаях заражения, проводится расследование,
Из 4 вышеперечисленных случаев, АРВТ проводилась только в одном случае и то монотерапии (зидовудином),
По данным формы федерального государственного статистического наблюдения № 61 к концу 2008 г. в России в 2423 случаях проводилась ПКП профессионального заражения ВИЧ
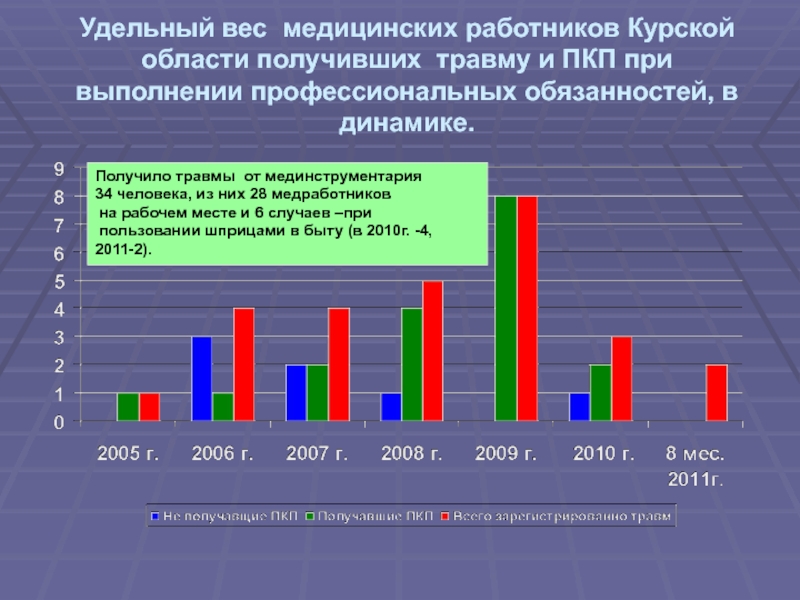
Слайд 33Удельный вес медицинских работников Курской области получивших травму и ПКП
при выполнении профессиональных обязанностей, в динамике.
Получило травмы от мединструментария
34
человека, из них 28 медработниковна рабочем месте и 6 случаев –при
пользовании шприцами в быту (в 2010г. -4, 2011-2).
Слайд 34Первая помощь при аварийных ситуациях регламентирована:
СП 1.3.2322-08 «Безопасность работы
с микроорганизмами III-IV групп патогенности (опасности) и возбудителями паразитарных болезней»
СанПиН
2.1.3.2630-10 «Санитарно-эпидемиологичесие требования к организациям, осуществляющим медицинскую деятельность»Приказ Минздрава России от 16.08.94 г. № 170
СП 3.1.5.2826-10 «Профилактика ВИЧ-инфекции»
Слайд 35СанПиН 2.1.3.2630-10
(раздел I, п.15.19.: Приложение 12)
В случае порезов и уколов
немедленно обработать и снять перчатки, выдавить кровь из раны, вымыть
руки с мылом под проточной водой, обработать руки 70% спиртом, смазать ранку 5% раствором йода.При попадании крови и других биологических жидкостей на кожные покровы это место обрабатывают 70% спиртом, обмывают водой с мылом и повторно обрабатывают 70%–м спиртом.
Если кровь попала на слизистые оболочки глаз, их сразу же промывают водой или 1%-м раствором борной кислоты; при попадании на слизистую оболочку носа – обрабатывают 1% раствора протаргола; на слизистую оболочку рта – полоскать 70%-м раствором спирта или 0,05% раствором марганцево-кислого калия или 1% раствором борной кислоты.
Слизистые оболочки носа, губ, конъюнктивы обрабатывают также раствором марганцево-кислого калия в разведении 1:10 000.
Для профилактики ВИЧ инфекции назначается азидотимидин, лумивудин, наблюдение в Центре СПИД.
Профилактика гепатита В (специфический иммуноглобулин не позднее 48 часов, вакцинация по схеме 0-1-2-6)
Слайд 36СП 3.1.5.2826-10
п.8.3.3.1.
В случае порезов и уколов немедленно снять перчатки, вымыть
руки с мылом под проточной водой, обработать руки 70%-ным спиртом,
смазать ранку 5%-ным спиртовым раствором йода;При попадании крови или других биологических жидкостей на кожные покровы это место обрабатывают 70%-ным спиртом, обмывают водой с мылом и повторно обрабатывают 70%-ным спиртом;
При попадании крови и других биологических жидкостей пациента на слизистую глаз, носа и рта: ротовую полость промывают большим количеством воды и прополоскать 70%-ным раствором этилового спирта, слизистую оболочку носа и глаза обильно промывают водой (не тереть);
При попадании крови и других биологических жидкостей пациента на халат, одежду: снять рабочую одежду и погрузить в дезинфицирующий раствор или в бокс (бак) для автоклавирования;
Как можно быстрее начать прием антиретровирусных препаратов в целях постконтактной профилактики заражения ВИЧ.
Слайд 37СП 3.1.5.2826-10
п.8.3.3.2.
В короткие сроки после контакта обследовать на ВИЧ и
гепатиты В и С потенциального источника заражения и контактировавшее лицо.
Обследование на ВИЧ потенциального источника ВИЧ-инфекции и контактировавшего методом экспресс-тестирования с обязательным стандартным тестированием на ВИЧ в ИФА. Образцы плазмы (сыворотки) источника заражения и контактного лица передаются для хранения в течение 12 мес. в центре СПИД.Пострадавшего и лицо которое может быть потенциальным источником заражения необходимо опросить о носительстве вирусных гепатитов, ИППП, воспалительных заболеваний мочеполовой системы. Если источник инфицирован ВИЧ, выяснить получал ли он АРВТ. Если пострадавшая – женщина , необходимо провести тест на беременность и выяснить, не кормит ли она грудью ребенка.
Слайд 38Проведение постконтактной профилактики заражения ВИЧ АРВ-препаратами (СП 3.1.5.2826-10 п. 8.3.3.3
)
Очень важно начать химиопрофилактику как можно раньше, желательно в первые
2 часа после возможного заражения. После 72 часов начало химиопрофилактики или расширение ее схемы бессмысленно.
Стандартная схема посконтактной профилактики заражения ВИЧ: лопинавир/ритонавир + зидовудин/ламивудин, если их нет в наличии используются любые другие АРВП, назначают прием одного или двух имеющихся в наличии препаратов. Невирапин и абакавир назначают только при отсутствии других препаратов. Невирапин - назначается только одной дозой 0,2г. При поступлении других препаратов назначается полноценная химиопрофилактика
Слайд 39Оформление аварийной ситуации
О каждом аварийном случае незамедлительно информируется руководитель подразделения,
его заместитель или вышестоящему руководителю.
Травмы, полученные медработником, должны учитываться в
каждом учреждении и активироваться как несчастный случай на производстве с составлением Акта о несчастном случае на производстве.Следует заполнить Журнал регистрации несчастных случаев на производстве.
Необходимо провести эпид.расследование причины травмы и установить связь причины травмы с исполнением медработником служебных обязанностей.
Слайд 40Основные правила проведения химиопрофилактики парентеральной передачи ВИЧ (СП 3.1.5.2826-10 п.8.3.3.3)
Сначала
– начало химиопрофилактики затем проведение подробного изучение риска заражения и
причин аварии, подготовка отчетов.В медицинском учреждении должна быть четкая и простая инструкция когда и как проводить химиопрофилактику.
В медицинское учреждение должно быть обеспеченно экспесс-тестами на ВИЧ и АРВП для проведения химиопрофилактики, они должны быть доступны круглосуточно в течении 2-х часов после аварийной ситуации.
Слайд 41Рекомендации по оформлению нормативных документов в случае аварии
Регистрация аварии в
журнале аварий:
Дата____.____.____., время_____ч_____мин
ФИО медработника_____________________________
Должность медработника________________________
проводимая манипуляция________________________ краткое описание аварии________________________
предпринятые меры____________________________подпись зав. подразделения (в ночное время дежурного и ответственного врача)_____________
подпись старшей мед. сестры_____________
Слайд 42Данные о пациенте, при оказании помощи которому произошла авария
ФИО_______________ дата
рождения___.___.___.
адрес______________________________________
телефон___________________________________
ВИЧ-статус:
Диагноз ВИЧ-инфекции подтвержден
- Дата подтверждения
- стадия ВИЧ-инфекции
- находится ли
пациент на терапии- уровень РНК в плазме
количество СД4, СД8 лимфоцитов, их отношение
2. ВИЧ- статус неизвестен
Кровь на антитела взята, но результат не получен
Кровь на антителе не взята (указать причину)
3. Получен положительный результат экспресс-теста на антитела к ВИЧ.
4. Получен отрицательный результат экспресс-теста.
Наличие парентеральных вирусных гепатитов
Слайд 43 Наблюдение медицинского работника после аварии – 12 месяцев. Консультирование направленное на
психосоциальную поддержку пострадавшего, а так же медицинскому работнику рекомендуется до
окончания наблюдения при половых контактах использовать презерватив. Лабораторное обследование: непосредственно после местной обработки и начала химиопрофилактики затем через 1месяц, 3, 6 месяцев и через 12 месяцев после аварии.Слайд 44Состав аварийной аптечки
(СП 1.3.2322-08 п.3.1)
Спирт этиловый 70% (два флакона по
100 мл),
2-3 навески перманганата калия для приготовления 0,05% раствора (0,0125
г перманганата калия),Стерильная дистиллированная вода (2 флакона 25 мл.),
5% спиртовый раствор йода,
Ножницы с закругленными браншами,
Перевязочные средства (вата, бинт, лейкопластырь и пр.),
Глазные пипетки в футляре (2 штуки),
Жгут,
Нашатырный спирт.