Слайд 1Принципы ухода за
пациентами
с инсультом. Патронаж, подходы к реабилитации
Слайд 2Задачи ухаживающего за больным с инсультом
Помощь в выполнении элементов самообслуживания,
трудных для пациента: уход за кожей, умывание, чистка зубов, уход
за волосами, кормление, пользование туалетом, обеспечение правильного или сидячего положения и достаточной подвижности, помощь при пересаживания в кресло.
Оценка физического и психологического состояния пациента и наблюдение за ним; при необходимости – своевременное информирование специалистов.
Оценка функции глотания, риска образования пролежней.
Предоставление физической и психологической поддержки пациенту.
Слайд 3Главные принципы лечения положением
Максимально возможная симметричность – выравнивание ключевых
точек.
Поддержка всех сегментов тела.
Бережное отношение к плечу паретичной руки.
«Золотое» правило:
пациент лежит на любом боку, но не на спине.
Слайд 4Положение лёжа на спине
Положительные факторы:
возможность хорошего обзора для
ухаживающего;
стабильное
положение;
легко выполнять внутривенное капельное введение препаратов.
Отрицательные факторы:
недостаточная респираторная функция;
высокий риск
аспирации слюной;
возможное рефлекторное влияние;
плохой обзор палаты (с точки зрения пациента);
уплощение спины.
Слайд 5Убедитесь
Голова пациента должна находиться по средней линии.
Туловище на поражённой стороне
вытянуто.
Паретичное плечо поддержано подушкой (2–3 см высотой).
Под больной ягодицей с
поражённой стороны находится плоская подушка (1,5–2 см).
«Больная» нога не развёрнута кнаружи.
Ничего не класть в руку
(на ладонь).
Следить, чтобы стопа ни во что не упиралась.
Слайд 6Положение лежа на здоровом боку
Положительные факторы:
хорошая респираторная функция;
устраняется возможное влияние
шейных тонических рефлексов;
комфортно спине;
снижается риск аспирации.
Отрицательные факторы:
требуются подушки под спину
и поражённую руку, а также под «верхнюю» ногу.
пациент «придавлен» своей паретичной стороной.
Слайд 7Убедитесь
Голова пациента находится на одной линии с туловищем.
Пациент лежит полностью
на боку, а не повёрнут на ¼.
Тело не изогнуто.
Поражённое плечо
вынесено вперёд, рука поддержана по всей длине.
Кисть «больной» руки находится в среднефизиологическом положении, не свисает с подушки.
Ничего не класть в «больную» руку, стопа ни во что не упирается.
Слайд 8Положение на «больном» боку
Положительные факторы:
хорошая респираторная функция;
риск аспирации минимален;
происходит тактильная
стимуляция поражённой стороны;
нет влияния тонических шейных рефлексов;
комфортно спине;
пациент сохраняет активность.
Отрицательные
факторы:
повышен риск образования пролежней;
требуется тщательное укладывание с подушкой под спиной и под «верхней» ногой.
Слайд 9Убедитесь
«Больное» плечо вынесено вперёд.
«Больная» нога выпрямлена в тазобедренном и чуть
согнута в коленном суставе.
Не класть ничего в «больную» руку или
на ладонь.
«Больная» стопа ни во что не упирается.
Голова находится на одной линии с туловищем.
Слайд 10Положение больного
на спине в постели с приподнятым изголовьем (фаулерово
положение)
Пациент с ишемическим инсультом (при лёгком и средней тяжести течении
болезни) может быть уложен на приподнятое изголовье (угол изголовья не более 30º) на 15–20 мин по 3 раза в день уже в первые сутки заболевания.
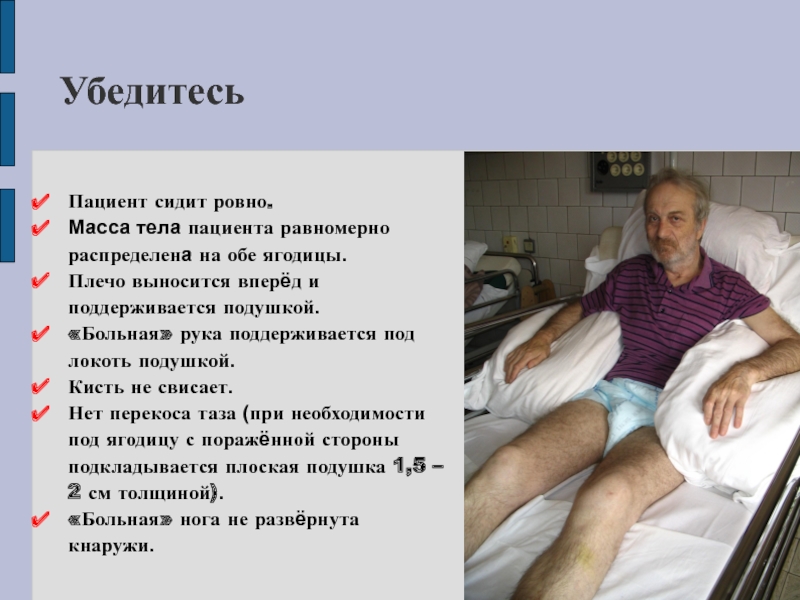
Слайд 11Пациент сидит ровно.
Масса тела пациента равномерно распределена на обе ягодицы.
Плечо
выносится вперёд и поддерживается подушкой.
«Больная» рука поддерживается под локоть подушкой.
Кисть
не свисает.
Нет перекоса таза (при необходимости под ягодицу с поражённой стороны подкладывается плоская подушка 1,5 – 2 см толщиной).
«Больная» нога не развёрнута кнаружи.
Убедитесь
Слайд 12Положение сидя
Пациент сидит ровно.
Масса тела пациента равномерно распределена на обе
ягодицы.
«Больная» рука находится на столешнице, локоть не свисает.
Нет перекоса таза.
Бёдра
полностью поддерживаются сиденьем.
«Больная» нога не развёрнута кнаружи.
Стопы полностью стоят на полу.
Сегменты нижних конечностей расположены примерно под углом 90º.
Слайд 13Принципы безопасного перемещения больного
Носить подходящую одежду и обувь.
Перемещать пациента вручную,
только тогда, когда нет другого варианта.
До начала перемещения оценить состояние
пациента.
Выбрать оптимальный метод перемещения.
До начала перемещения выбрать лидера группы.
Все инструкции должны исходить от лидера группы.
Лидер должен давать ясные и чёткие инструкции.
Всегда объяснять смысл движения пациенту.
Слайд 14Принципы безопасного перемещения больного
Подготовить площадку для перемещения.
Поставить оборудование на тормоз.
Правильно
поставить ноги, создать себе хорошую, устойчивую опору в направлении движения.
Держать
пациента как можно ближе к себе.
Слайд 15Принципы безопасного перемещения больного
Проверить, достаточно ли удобны и надёжны ручки,
за которые придётся держаться.
Избегать статического наклона вперёд.
Стараться работать с прямой
спиной.
Стараться согласовывать действия и ритм при перемещении.
Начиная движение, поднять голову.
Во время перемещения согнуть колени, а не спину.
Во время перемещения никогда не делать разворотов тела.
Помнить о своих физических возможностях перемещения вручную и не превышать их.
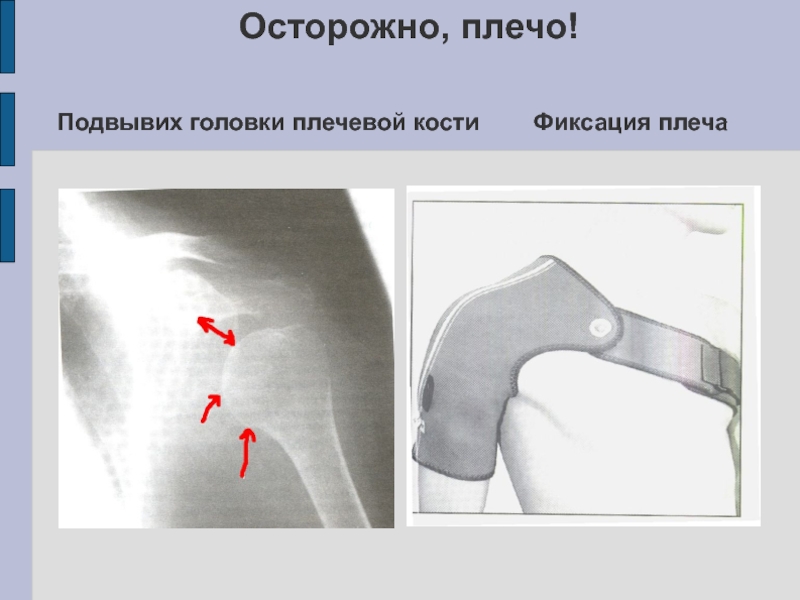
Слайд 16 Осторожно, плечо!
Подвывих головки плечевой кости Фиксация плеча
Слайд 18Профилактика тромбоза глубоких вен и ТЭЛА
Пассивная гимнастика.
Подъём ног на 6–100.
Применение
сдавливающих эластичных чулок (бинтование ног) сразу же после возникновения инсульта.
Внимание:
при очень тугих чулках возможны пролежни! Особенно осторожно следует бинтовать ноги пациентам с сахарным диабетом.
Бинтование ног не показано при атеросклерозе сосудов нижних конечностей.
Слайд 19Противопоказания к эластичному бинтованию ног
Заболевания артерий нижних конечностей (регионарное АДсист.
на a. tibialis post. < 80 мм рт.ст.).
Тяжёлые формы диабетической
полинейропатии и ангиопатии.
Декомпенсированная сердечно-лёгочная недостаточность.
Трофические язвы невенозной этиологии.
Острая инфекция мягких тканей.
Септический флебит.
Слайд 20Правила наложения компрессионного бинта
Повязку накладывают при тыльном сгибании стопы.
Повязка
должна начинаться от проксимальных суставов пальцев стопы.
Давление бинта должно ослабевать
от лодыжки к бедру.
Каждый тур должен перекрывать предыдущий на 50–70%.
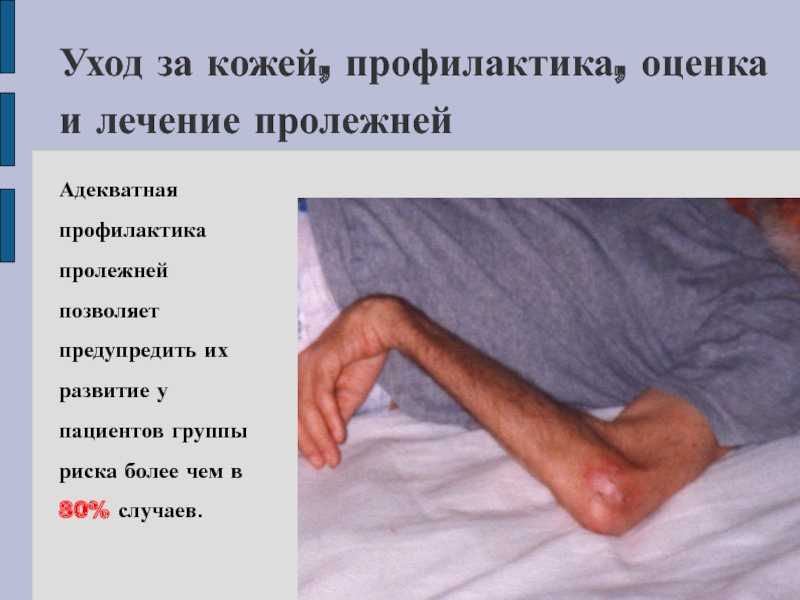
Слайд 21Уход за кожей, профилактика, оценка и лечение пролежней
Адекватная профилактика пролежней
позволяет предупредить их развитие у пациентов группы риска более чем
в 80% случаев.
Слайд 22Внутренние факторы риска развития пролежней
Обратимые
Истощение (ожирение).
Ограниченная подвижность.
Анемия.
Гипотензия.
Недержание мочи или кала.
Нарушение
периферического кровообращения.
Истончённая кожа.
Беспокойство.
Спутанное сознание.
Необратимые
Старческий возраст.
Слайд 23Внешние факторы риска развития пролежней
Обратимые
Плохой гигиенический уход.
Складки на постельном и
нательном бельё.
Поручни кровати.
Средства фиксации пациента.
Травмы позвоночника, костей таза.
Применение цитостатиков.
Неправильная техника
перемещения пациента
Необратимые
Обширное хирургическое вмешательство более 2 ч.
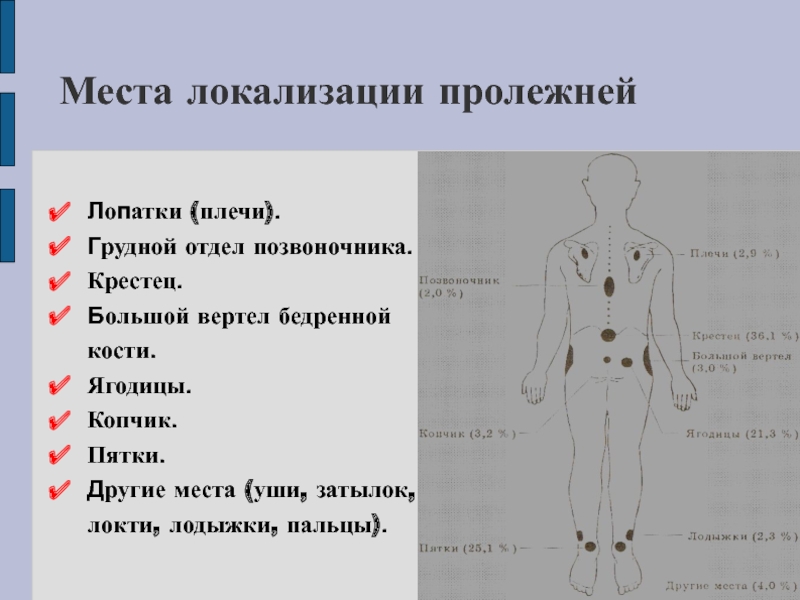
Слайд 24Места локализации пролежней
Лопатки (плечи).
Грудной отдел позвоночника.
Крестец.
Большой вертел бедренной кости.
Ягодицы.
Копчик.
Пятки.
Другие места
(уши, затылок, локти, лодыжки, пальцы).
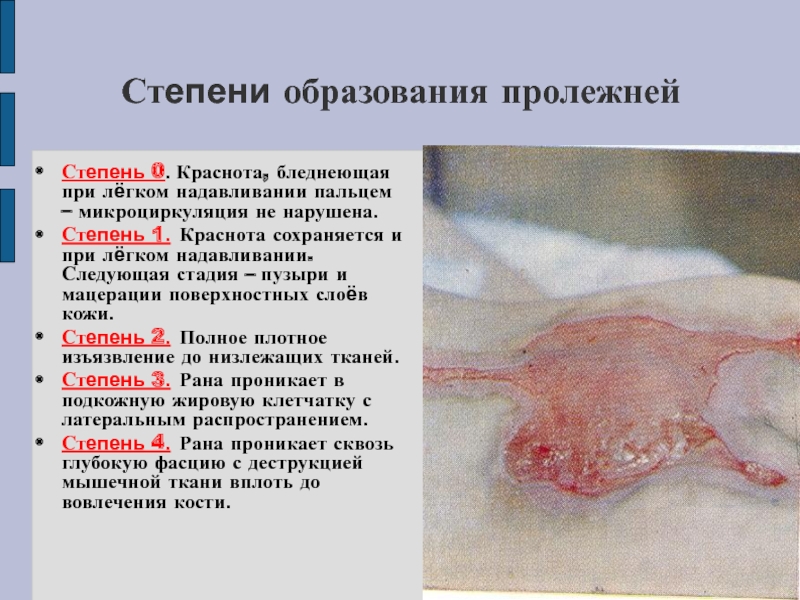
Слайд 25Степени образования пролежней
Степень 0. Краснота, бледнеющая при лёгком надавливании пальцем
– микроциркуляция не нарушена.
Степень 1. Краснота сохраняется и при лёгком надавливании.
Следующая стадия – пузыри и мацерации поверхностных слоёв кожи.
Степень 2. Полное плотное изъязвление до низлежащих тканей.
Степень 3. Рана проникает в подкожную жировую клетчатку с латеральным распространением.
Степень 4. Рана проникает сквозь глубокую фасцию с деструкцией мышечной ткани вплоть до вовлечения кости.
Слайд 26Профилактика пролежней
Ежедневный туалет всей поверхности кожи.
Смена положений пациента:
для
лиц с высоким риском развития пролежней – каждые 2 ч
днём и 3,5 ч ночью;
с очень высоким риском – каждые 1-1,5 ч днём и
2,5-3 ч ночью.
Только лицам с высоким и очень высоким риском развития пролежней и недержанием мочи следует прибегать к постановке катетера Фолея (применение подгузников приведёт к развитию пролежней).
Использование противопролежневых матрасов.
Проведение элементов массажа.
Слайд 27Ведение больного с пролежнями
Оценить риск возникновения пролежней.
Обеспечить расписание поворотов,
соответствующих риску.
Регулярно ежедневно обследовать места высокого риска.
Поддерживать чистоту кожи.
Выявлять и
корригировать причины недержания.
Оценить питание пациента.
Следить за хорошей гидратацией пациента.
Взвешивать эффект других сопутствующих заболеваний и состояний.
Выявлять и стараться устранять нарушения сна.
Помнить о важности психологической поддержки.
Слайд 28Нарушение глотания
У 27% пациентов, которым был диагностирован инсульт, имеется различной
степени нарушение глотания (дисфагия). Другие 13% пациентов находятся в сонливом
состоянии или их трудно усадить для приёма пищи.
Слайд 30Принципы правильного кормления
Подбор позы для наиболее эффективного и безопасного
глотания.
Подбор консистенции пищи: чем более жидкие пища или питьё,
тем труднее сделать безопасный глоток.
Исключение из рациона продуктов, часто вызывающих аспирацию.
Пищу закладывают с непоражённой стороны небольшими порциями.
Контроль за необходимостью использования зубных протезов.
Тщательная ревизия полости рта после окончания кормления.
После кормления пациент остаётся в вертикальном положении 30 мин.
Слайд 31Кормление
Перед кормлением через зонд необходимо придать больному возвышенное положение (угол
наклона равен 30%, приподнята не только голова, но и плечи)
или усадить больного.
Энергетическую потребность зондового питания определяют индивидуально:
для поддержания массы тела – 30-35 ккал/кг;
для восстановления массы тела – 35-40 ккал/кг;
потребность в белках 0,8-1,0 г/кг в сутки.
Суточная потребность жидкости – 30 мл /кг массы тела +10% при повышении температуры тела на каждый градус (выше 37 °С).
Слайд 32Типы нарушений функций тазовых органов
Гиперрефлексия детрузора.
Детрузор-сфинктер диссинергия.
Снижение сократительной функции детрузора.
Острая
задержка мочи.
Недержание мочи: истинное или рефлекторное.
Запор вплоть до копростаза.
Недержание кала.
Проблемы,
не связанные с неврологическим заболеванием:
аденома простаты;
стрессовое недержание (при кашле, чиханье, при резких движениях).
Слайд 33Функциональные нарушения
Из-за двигательных нарушений пациент не может дойти до
туалета или пересесть на прикроватный туалет.
Из-за речевых нарушений пациент не
может объяснить, что хочет в туалет.
Из-за слабости или атаксии не может быстро снять одежду.
Из-за апраксии не может правильно воспользоваться уткой или судном.
Из-за когнитивных проблем не может осознать необходимость посетить туалет или использует для этого неподходящее место.
Утка, судно или прикроватный туалет находятся далеко от пациента, и он не может достать их.
Слайд 34Осложнения, вызванные обезвоживанием
Моча становится более концентрированной, раздражает стенки мочевого
пузыря и провоцирует императивные позывы.
Концентрированная моча – среда для развития
инфекции.
Каловые массы становятся твёрдыми, что приводит к тяжёлому запору или каловому завалу.
Кишечник, заполненный каловыми массами, раздражает мочевой пузырь, провоцируя императивные позывы и рефлекторное недержание.
Возрастает риск развития пролежней.
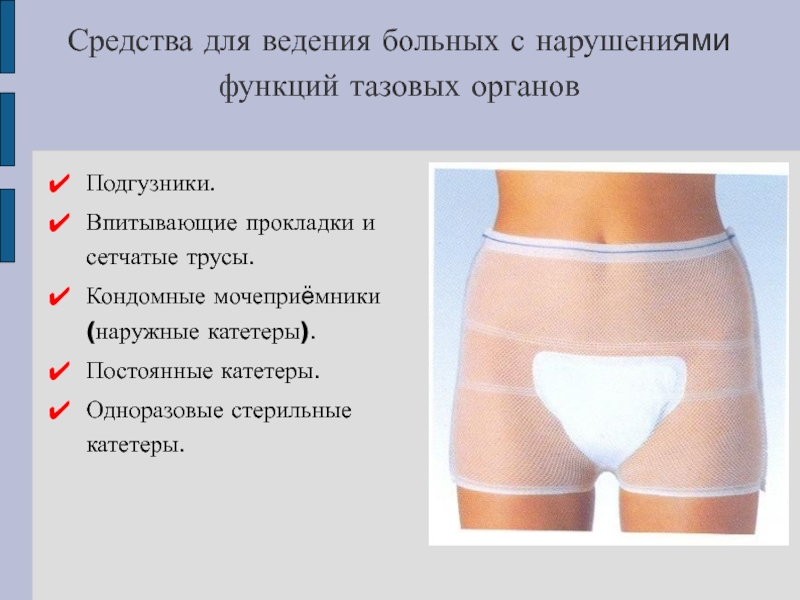
Слайд 35Средства для ведения больных с нарушениями функций тазовых органов
Подгузники.
Впитывающие прокладки
и сетчатые трусы.
Кондомные мочеприёмники (наружные катетеры).
Постоянные катетеры.
Одноразовые стерильные катетеры.
Слайд 36Причины склонности к запору
Нарушение перистальтики кишечника из-за неврологического заболевания.
Резкое
ограничение общей активности из-за двигательных нарушений.
Недостаточное потребление жидкости.
Недостаточное или
неправильное питание.
Невозможность поддерживать правильную позу при дефекации.
Отсутствие приватной обстановки.
Некоторые лекарственные препараты могут снижать перистальтику (антихолинэстеразные препараты, опиаты, спазмолитики).
Слайд 37Методы ведения
Режим питания и дефекации. Наиболее благоприятное время для опорожнения
кишечника – утром вскоре после еды (через 30 мин). Необходимо
предлагать пациенту посещать туалет в одно и то же время.
Достаточное потребление жидкости (1,5–2 л). Увеличивая количество клетчатки в диете, следует увеличивать и количество выпиваемой жидкости.
Поддержание двигательной активности и ежедневная программа физических упражнений.
Правильная поза при дефекации: спина прогнута, живот расслаблен, а не втянут; таз наклонён вперёд; колени чуть выше бёдер; локти по возможности должны упираться в колени.
Медикаментозное лечение (клизмы – не чаще 2 раз в неделю; глицериновые свечи, гуталакс).