Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
РАК ШЕЙКИ МАТКИ (КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ)
Содержание
- 1. РАК ШЕЙКИ МАТКИ (КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ)
- 2. Стандартизированные показатели заболеваемости и смертности от РШМ
- 3. Стандартизированный показатель заболеваемости на 2005 г.
- 4. Типы вирусов, имеющие наибольшее значение для возникновения
- 5. СТЕПЕНИ ОНКОГЕННОГО РИСКА ПАПИЛЛОМАВИРУСОВНизкого онкогенного риска6, 11,
- 6. Human papillomavirus(HPV) – вирус папилломы человека. Группа
- 7. Дисплазия — это нарушение дифференцировки клеток. Ее
- 8. CIN (cervical intraepithelial neoplasia)CIN I - слабая дисплазияCIN
- 9. SIL (squamous intraepithelial lesions)SIL низкой степени тяжести
- 10. Частота возникновения CIN в зависимости от наличия HPV.
- 11. Ашрафян Л.А., 2007г.
- 12. раннее начало половой жизни (в возрасте
- 13. несоблюдение половой гигиены, венерические заболевания, вирусные
- 14. Факторы риска развития РШМ Гиперпролактемия может играть роль
- 15. III. РакА. Преклинические формы 1. Рак in situ 2.
- 16. Частота локализации РШМ в цервикальном канале.
- 17. Морфологическая структура опухолей шейки маткиПлоскоклеточный рак 68-75% ороговевающий
- 18. МетастазированиеРак шейки матки метастазирует лимфогенно и гематогенно.Переход
- 19. При метастатическом поражении тазовых лимфатических узлов могут
- 20. Дальнейший рост опухоли приводит к опухолевой эмболии
- 21. Метастатическое поражение лимфоузлов при РШМпри IA1 -
- 22. Характеристика метастазов в л/узлахчисло mts локализация одно-
- 23. Рак шейки матки TNM Клиническая классификация Т -Первичная опухоль1.
- 24. 2.
- 25. 3.
- 26. 4.
- 27. 5.
- 28. Клиническая картинаДисплазия и преинвазивный рак шейки матки
- 29. У женщин репродуктивного возраста возможны ациклические кровянистые
- 30. Диагностика Профилактическое обследование женщины включает:гинекологическое исследование;цитологическое исследование
- 31. Диагностика При необходимости выполняют:КТ или МРТ малого
- 32. Факторы прогноза при РШМстадия заболеванияналичие метастазоввеличина опухоли
- 33. При ранних стадиях РЩМ имеют значение факторы:размер
- 34. Прогностическое значение глубины инвазии РШМ и наличия
- 35. При лечении больных I ст. РШМ следует
- 36. Лечение Выбор метода лечения рака шейки матки
- 37. Комбинированное лечениеКомбинированное лечение, включающее операцию и лучевую
- 38. Предоперационная лучевая терапияПредоперационное облучение снижает риск диссеминации
- 39. Послеоперационная лучевая терапияОсновная цель — девитализация опухолевых
- 40. при наличии факторов риска:метастазы в тазовых лимфатических
- 41. Органосохраняющие операции на шейке матки
- 42. Конизация шейки матки выполнима при преинвазивном и
- 43. Наличие опытного морфолога. Возможность динамического наблюдения.Наличие специализированной
- 44. Радикальная абдоминальная трахелэктомия органосохраняющее оперативное
- 45. ТРАХЕЛЭКТОМИЯ. ОБЪЕМ УДАЛЯЕМЫХ ТКАНЕЙ
- 46. ПОКАЗАНИЯ К ТРАХЕЛЭКТОМИИЖелание пациентки репродуктовного возраста (18-40);Злокачественная
- 47. Показания к экстирпации матки при преинвазивном раке.Возраст
- 48. Показания к экстирпации матки при преинвазивном раке.Техническая
- 49. Показатель запущенности (удельный вес больных РШМ III-IV
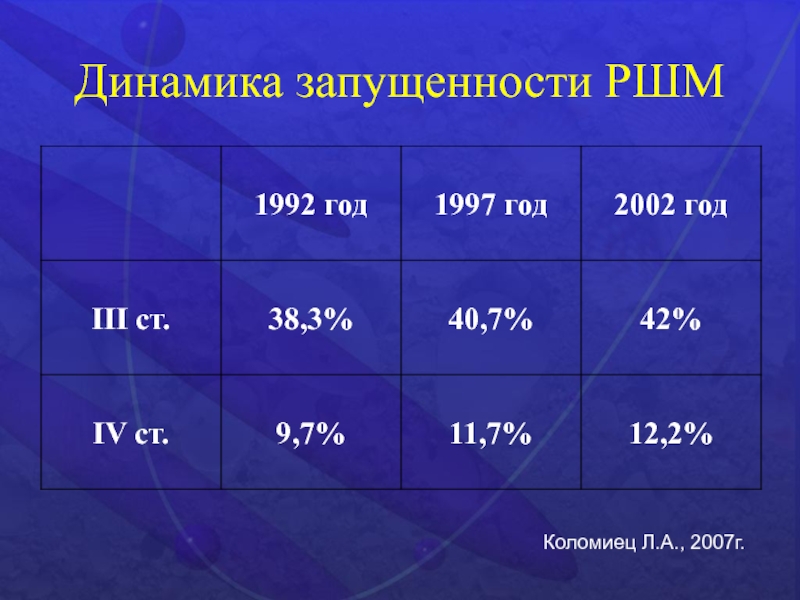
- 50. Динамика запущенности РШМКоломиец Л.А., 2007г.
- 51. Возможности химиотерапии при РШМ ограниченырезистентностью к цитостатикам плоскоклеточного гистотипа опухоли (80-90%)низкой эффективностью цитостатиков (15 -24%)
- 52. Активность цитостатиков при РШМ (при монотерапии)Цисплатин
- 53. Иммунотерапия РШМ.лейкоцитарный или рекомбинантный -интерферон в виде
- 54. ПЛАНИРОВАНИЕ ЛЕЧЕНИЯ БОЛЬНЫХ РШМ Преинвазивный
- 55. Стадия Т1а2NoМо (1а2)женщинам репродуктивного возраста (до 45
- 56. Стадия (Т1а2N1Мо) при выявлении метастазов в лимфатических
- 57. Стадия T1bNoМо(1b1)при размере опухоли на шейке матки
- 58. Стадия Т1b1N1Мопри выявлении метастазов в лимфатических узлах-
- 59. Стадия Т1b2NoМо (1b2) наружное или внутриполостное облучение;
- 60. Стадия Т1b2N1Мопри выявлении метастазов в лимфатических узлах— наружное облучение малого таза + адъювантная химиотерапия или ХЛТ.
- 61. Стадия Т2аNоМо (Па) при поражении только сводов
- 62. при глубокой инвазии и низкой степени дифференцировки
- 63. Стадия Т2а1N1M0 при выявлении метастазов в лимфатических
- 64. Стадия Т2bN0Мо (II b)женщинам репродуктивного возраста при
- 65. при глубокой инвазии - в послеоперационном периоде
- 66. Стадия Т2bN1M)при выявлении метастазов в лимфатических узлах - в послеоперационном периоде адьювантная химиотерапия или химиолучевое лечение.
- 67. Стадия ТЗаNоМо (Ша) женщинам репродуктивного возраста -попытка
- 68. Стадия ТЗаN1Moпри выявлении метастазов в лимфатических узлах
- 69. Стадия ТЗbNo-1Мо (IIIb)химиолучевое лечение;при определяемых метастазах в лимфатических узлах — попытка экстрафасциальной лимфаденэктомии.
- 70. Стадия Т4аN0-1Мо, Т4bN0-1M0 (IVаЬ)лучевая терапия в сочетании с цигостатиками по индивидуальному плану.
- 71. Аденокарцинома шейки маткиЗа два последние десятилетия доля
- 72. Мелкоклеточный рак шейки маткиВ комбинации с оперативным
- 73. ПРОГНОЗ К неблагоприятным факторам прогноза относятся:высокая степень
- 74. опухолевая инфильтрация параметриев: при её отсутствии 5
- 75. 5летняя выживаемостьIа стадия 98-100%,Ib - 89-96%;II - 62-80%;III - 30-70%;IV- 0-11%.
- 76. 5летняя выживаемость в зависимости от последовательности облучения
- 77. Результаты лечения больных раком шейки матки (по данным РОНЦ, 2002)
- 78. Скачать презентанцию
Слайды и текст этой презентации
Слайд 2Стандартизированные показатели заболеваемости и смертности от РШМ в 2000 г.
(на 100.000 женского населения).
г.Слайд 3Стандартизированный показатель заболеваемости на 2005 г. составляет 12,3, а смертности
- 5,1 на 100 000 женщин. В 2006 г. в
России было зарегистрировано 12 700 новых случаев РШМ и 6000 больных погибли от прогрессирования заболевания.Слайд 4Типы вирусов, имеющие наибольшее значение для возникновения CA in situ
и инвазивного РШМ.
16, 18 – 97,9%
45, 31, 33, 52,
58, 35 – 80-88%при CIN III чаще встречаются 16, 18, 33, 31.
Слайд 5СТЕПЕНИ ОНКОГЕННОГО РИСКА ПАПИЛЛОМАВИРУСОВ
Низкого онкогенного риска
6, 11, 42, 43, 44
Высокого
онкогенного риска
16, 18, 48, 56
Среднего онкогенного риска
31, 33, 35, 51,
52, 58Слайд 6Human papillomavirus(HPV) – вирус папилломы человека.
Группа «низкого риска» :
HPV
6, 11, 42, 43 ( остроконечные и плоские кондиломы, слабая
дисплазия), практически (за редким исключением) не обнаруживают при инвазивном раке.Группа «высокого риска»:
HPV 16, 18, 31, 33, 35, 39, 45, 50, 51, 56, 58, 64 и 68 типа.
При плоскоклеточном раке чаще всего (более чем в 50% наблюдений) встречается HPV 16 типа
При аденокарциноме более чем у 50% больных обнаруживают HPV 18 типа.
Слайд 7Дисплазия — это нарушение дифференцировки клеток. Ее следует отличать от
метаплазии, которая характеризуется замещением дифференцированных клеток одного типа дифференцированными клетками другого
типа.Слайд 8CIN
(cervical intraepithelial neoplasia)
CIN I - слабая дисплазия
CIN II - умеренная дисплазия
CIN III
- тяжелая дисплазия + Ca in situ
Слайд 9SIL
(squamous intraepithelial lesions)
SIL низкой степени тяжести - CIN I
SIL высокой
степени тяжести –
CIN II + CIN III
Слайд 12 раннее начало половой жизни (в возрасте до 16 лет
риск развития РШМ увеличивается в 16 раз, 16-19 лет –
в 3 раза; в течение первого года установления месячных – в 26 раз, в период с 1 до 5 лет от начала менархе – в 7 раз);сексуальная активность, частая смена половых партнеров (более 4х партнеров – в 3,6 раз, а в возрасте до 20 лет > 1 партнера – в 7 раз);
Факторы риска
Слайд 13 несоблюдение половой гигиены, венерические заболевания, вирусные инфекции (особенно HPV);
курение табака, особенно в возрасте до 20 лет, увеличивает
риск развития РШМ в 4 раза (курение снижает иммунную защиту, кроме того никотин играет роль ко-канцерогена);недостаток в пище витаминов А и С, возможно использование оральных контрацептивов.
2.
Слайд 14Факторы риска развития РШМ
Гиперпролактемия может играть роль модифицирующего фактора в
злокачественной трансформации дисплазии в инвазивный рак на фоне вирусной инфекции
и может рассматриваться как возможный маркёр риска РШМ.Слайд 15III. Рак
А. Преклинические формы
1. Рак in situ
2. Рак in situ
с началом инвазии
3. Микрокарцинома (средний возраст 25-29 лет)
Б. Клинические формы (средний
возраст 35-39 лет).
Слайд 17Морфологическая структура опухолей шейки матки
Плоскоклеточный рак 68-75% ороговевающий (высокодиф.)
14% умеренно дифференцированный 54,8% неороговевающий (низкодиф.) 27,5%
аденокарцинома
10-15%железисто-плоскоклеточный 8-10%
эндометриоидная аденокарцинома
светлоклеточная аденокарцинома
мелкоклеточные опухоли
Слайд 18Метастазирование
Рак шейки матки метастазирует лимфогенно и гематогенно.
Переход опухоли от местного
роста к регионарному распространению прогностически неблагоприятен.
Лимфогенное метастазирование рака шейки матки
условно делят на несколько этапов:I этап — наружные, внутренние подвздошные и запирательные лимфатические узлы;
II этап — общие подвздошные лимфатические узлы;
III этап — поясничные лимфатические узлы;
IV этап — лимфатические узлы средостения и надключичных областей.
Слайд 19При метастатическом поражении тазовых лимфатических узлов могут наблюдаться ретроградные метастазы в
паховых лимфатических узлах.
Ведущим фактором, запускающим лимфогенное метастазирование, является глубина инвазии
опухоли:при глубине инвазии до 1 мм метастазов в регионарных лимфатических узлах не бывает;
при глубине инвазии до 3 мм (IA1 стадия) лимфогенные метастазы обнаруживаются у 1 % больных;
при глубине инвазии 3-5 мм (IA2 стадия) частота лимфогенных метастазов составляет 5-8 %.
Слайд 20Дальнейший рост опухоли приводит к опухолевой эмболии лимфатических сосудов, что
резко повышает риск лимфогенных метастазов.
По данным разных авторов, частота лимфогенных
метастазов составляет:при IB стадии - 15-18 %;
при II стадии - 25-30 %;
при III стадии - 50-60 %.
Гематогенные метастазы рака шейки матки в отсутствие лимфогенных встречаются крайне редко.
Гематогенные метастазы чаще всего отмечаются в легких, печени и костях.
Слайд 21Метастатическое поражение лимфоузлов при РШМ
при
IA1 - 0,5-0,7%;
IA2 -5-8%;
IB1 - 10-13%;
IB2 - 16-30%;
IIA - 24-30%;
IIB
- 20-33%; III - 35-58%;
IV - 55-65%.
Слайд 22Характеристика метастазов в л/узлах
число mts
локализация
одно- или 2х сторонние
характер
метастазирования (эмболический, микрометастазы, макрометастазы).
ВЫЖИВАЕМОСТЬ
при отсутствии mts - 88,4при эмболическом х-ре mts - 82%
при микроскопии, х-ре mts -62%
при макроскопич. х-ре mts - 54%
Слайд 28Клиническая картина
Дисплазия и преинвазивный рак шейки матки не имеют патогномоничных
клинических проявлений. Их выявляют только при морфологическом исследовании. Рак in
situ может быть диагностирован при гистологическом исследовании визуально неизмененной шейки матки.У большинства больных преинвазивный или инвазивный рак шейки матки возникает в зоне превращения.
Ранними проявлениями болезни являются обильные водянистые бели и контактные кровянистые выделения из половых путей.
Слайд 29У женщин репродуктивного возраста возможны ациклические кровянистые выделения из половых путей,
в постменопаузе -
периодические или постоянные кровянистые выделения.
При значительном локорегионарном распространении
опухоли
больные предъявляют жалобы на боль, дизурию и затруднения
при дефекации.При больших некротизированных опухолях выделения из половых путей сопровождаются неприятным запахом.
В запущенных случаях образуются прямокишечно-влагалищные и мочепузырно-влагалищные свищи, могут пальпироваться метастатически измененные паховые и надключичные лимфатические узлы.
Слайд 30Диагностика
Профилактическое обследование женщины включает:
гинекологическое исследование;
цитологическое исследование мазков с экто- и
эндоцервикса.
При выявлении предраковой патологии шейки матки дополнительно проводят кольпоскопию, прицельную
биопсию всех подозрительных участков и выскабливание цервикального канала.Гистологическое исследование препаратов после ножевой биопсии, конизации или ампутации шейки матки.
После гистологической верификации диагноза инвазивного рака шейки матки проводят следующие исследования с целью определения распространенности опухоли и ее стадии:
УЗИ малого таза, брюшной полости, забрюшинного пространства;
рентгенография грудной клетки;
цистоскопия;
ректороманоскопия.
Слайд 31Диагностика
При необходимости выполняют:
КТ или МРТ малого таза, брюшной полости, забрюшинного
пространства;
экскреторную
урографию;
сцинтиграфию почек;
сцинтиграфию скелета;
рентгенографию костей;
ирригоскопию;
лапароскопию.
• По данным разных авторов, частота ошибок при
определении клинической стадии рака шейки матки достигает 36 %.Маркёр SCC.
Слайд 32Факторы прогноза при РШМ
стадия заболевания
наличие метастазов
величина опухоли (при Iв стадии)
глубина
инвазии
форма опухоли (экзофитная, эндофитная, смешанная)
наличие анемии, тромбоцитопении (при сочетанном лучевом
лечении)рост и вес больной (при проведении хирургического компонента лечения. Чем меньше вес и рост больной, тем хуже прогноз, т.к. более выражена иммунодепрессия).
Finan M.A. с соавт
Слайд 33При ранних стадиях РЩМ имеют значение факторы:
размер опухоли
инвазия в
строму
гистологический тип опухоли
степень дифференцировки
инвазия сосудов
Слайд 34Прогностическое значение глубины инвазии РШМ и наличия раковых эмболов в
лимфатических сосудах.
Buckley (1996 г.) - 94 больных
инвазия РШМ 3,1 - 5 мм.
метастазы в л/у - 7,4%
рецидивы - 5,3%
наличие эмболов опухоли в лимфатических сосудах
есть- 16,1%
нет - 3,2%
есть- 9,7%
нет - 3,2%
метастазы в л/у
рецидивы
Слайд 35При лечении больных I ст. РШМ следует обращать внимание на
факторы:
сохранение яичников
общее медицинское состояние больной
потенциальный побочный эффект
наличие специализации хирурга
возможность использования
лучевой терапииСлайд 36Лечение
Выбор метода лечения рака шейки матки определяется индивидуально и зависит
от распространенности процесса и тяжести сопутствующей соматической патологии. Возраст больной имеет
меньшее значение.Традиционными методами лечения рака шейки матки являются хирургический, лучевой и их комбинации.
В настоящее время активно изучаются возможности химио- и химиолучевой терапии.
Слайд 37Комбинированное лечение
Комбинированное лечение, включающее операцию и лучевую
терапию в разной последовательности,
проводят при раке шейки матки IB-IIА стадии. Некоторые авторы допускают его
применение при раке шейки матки IIВ стадии.Слайд 38Предоперационная лучевая терапия
Предоперационное облучение снижает риск диссеминации опухоли и местных
рецидивов заболевания.
Предоперационная лучевая терапия показана при:
раке шейки матки IВ2-IIА стадии;
раке шейки матки IB1 клинической стадии при наличии эхографических признаков поражения тазовых лимфатических узлов;
раке шейки матки IIВ стадии при наличии небольшого пришеечного инфильтрата.
Слайд 39Послеоперационная лучевая терапия
Основная цель — девитализация опухолевых клеток в зоне
удаления первичной опухоли и регионарных лимфатических узлов.
Послеоперационное облучение проводят:
больным, имеющим
противопоказания к предоперационной лучевой терапии (беременность, воспалительный процесс или
объемные образования придатков матки);Слайд 40при наличии факторов риска:
метастазы в тазовых лимфатических узлах;
глубокая инвазия опухоли;
низкая
степень дифференцировки;
патоморфоз I-III степени;
наличие опухолевых эмболов в лимфатических сосудах;
поражение параметриев;
наличие
опухоли в краях резекции;больным раком шейки начальных клинических стадий, у которых при послеоперационном гистологическом исследовании выявлена более глубокая инвазия, чем предполагалось до операции.
Слайд 41Органосохраняющие операции
на шейке матки
в репродуктивном периоде
конусовидная электроэксцизия,
ножевая конизация
или ампутация,
лазерная конусовидная эксцизия,
ультразвуковая конусовидная эксцизия,
радиохирургический метод («Сургитрон»)
Слайд 42Конизация шейки матки выполнима при преинвазивном и микроинвазивном РШМ.
Минимальная инвазия
опухоли в строму (до 2-3 мм).
Отсутствие опухоли по краю резекции.
Плоскоклеточный
(высоко- или умеренно дифференцированный рак).Расположение опухоли в эктоцервиксе.
Возраст до 40 лет.
1.
Слайд 43Наличие опытного морфолога.
Возможность динамического наблюдения.
Наличие специализированной клиники, располагающей диагностической
и терапевтической аппаратурой и возможностью для объективного анализа результатов лечения
с учетом абсолютных критериев его эффективности.2.
Слайд 44Радикальная абдоминальная трахелэктомия
органосохраняющее оперативное вмешательство применяемое
при инвазивном раке шейки матки у пациенток репродуктивного возраста, заключающееся
в полном удалении шейки матки с околошеечной клетчаткой, верхней третью влагалища и тазовыми лимфатическими узлами. При этом сохраняются яичники, маточные трубы, тело матки с внутренним зевом и маточные сосудыСлайд 46ПОКАЗАНИЯ К ТРАХЕЛЭКТОМИИ
Желание пациентки репродуктовного возраста (18-40);
Злокачественная опухоль шейки матки
Ia1 стадией с неблагоприятными факторами прогноза (сосудистая эмболия), Ia2, Iб1,
Iб2, IIа ст.Слайд 47Показания к экстирпации матки при преинвазивном раке.
Возраст старше 45 лет.
Преимущественная
локализация опухоли в цервикальном канале.
Распространенный анапластический вариант с врастанием в
железы.Отсутствие в препарате после произведенной ранее конизации участков, свободных от преинвазивного рака (особенно по линии пересечения).
1.
Слайд 48Показания к экстирпации матки при преинвазивном раке.
Техническая невозможность проведения широкой
конизации из-за конической (у нерожавшей) или укороченной шейки матки при
сглаженных влагалищных сводах, рубцовые изменения в/з влагалища.Сочетание преинвазивного рака с миомой матки (или опухолями придатков).
Распространение преинвазивного рака на влагалищные своды.
Рецидивы после предыдущего лечения (крио- или лазерная деструкция, электроконизация).
2.
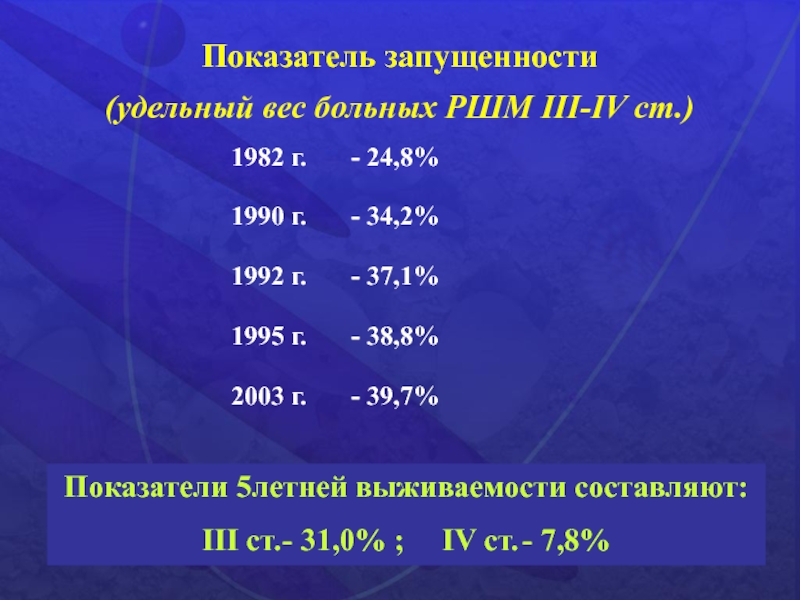
Слайд 49Показатель запущенности
(удельный вес больных РШМ III-IV ст.)
1982 г. - 24,8%
1990 г.
- 34,2%
1992 г. - 37,1%
1995 г. - 38,8%
2003 г. - 39,7%
Показатели 5летней выживаемости
составляют:III ст. - 31,0% ; IV ст. - 7,8%
Слайд 51Возможности химиотерапии при РШМ ограничены
резистентностью к цитостатикам плоскоклеточного гистотипа опухоли
(80-90%)
низкой эффективностью цитостатиков (15 -24%)
Слайд 52Активность цитостатиков при РШМ (при монотерапии)
Цисплатин 23%
Ифосфамид 22%
5-фторурацил 20%
Метотрексат
18%Доксорубицин 17%
Карбоплатин 15%
Циклофосфамид 15%
Митомицин С 14%
Блеомицин 10%
Слайд 53Иммунотерапия РШМ.
лейкоцитарный или рекомбинантный -интерферон в виде мазевых аппликаций или
инъекций в шейку матки в дозах до 15 млн ЕД
за курс (может привести к полному излечению пре- или микроинвазивного РШМ или регрессу опухоли)индукторы интерферона (неовир, циклоферон) (при лечении дисплазии и in situ)
системное введение 13-цис-ретиноивой кислоты с местным применением -интерферона в виде аппликаций (позволяет достичь полной ремиссии у больных с Iв стадией РШМ).
Слайд 54ПЛАНИРОВАНИЕ ЛЕЧЕНИЯ БОЛЬНЫХ РШМ
Преинвазивный и
микроинвазивный рак
(стадии 0 и T1a1NoMo)
женщинам репродуктивного возраста, при отсутствии
сосудистой инвазии и других противопоказаний - органосохраняющие операции (см. органосохраняющее лечение);при противопоказаниях - экстирпация матки с в/з влагалища и сохранением яичников;
женщинам старше 45 лет - экстирпация матки с придатками и в/з влагалища;
при противопоказаниях к операции -внутриполостная лучевая терапия в суммарной дозе 40 Гр.
Слайд 55Стадия Т1а2NoМо (1а2)
женщинам репродуктивного возраста (до 45 лет) - расширенная
экстирпация матки с в/з влагалища, сохранением яичников и их экспозицией
в верхние отделы брюшной полости; - женщинам после 45 лет - расширенная экстирпация матки с придатками и в/з влагалища;при противопоказаниях к операции -сочетанное лучевое лечение;
2.
Слайд 56Стадия (Т1а2N1Мо)
при выявлении метастазов в лимфатических узлах после операции
- наружное облучение малого таза до суммарной дозы 44-46 Гр.
3.
Слайд 57Стадия T1bNoМо(1b1)
при размере опухоли на шейке матки < 1 см
и глубине инвазии < 1 см -расширенная экстирпация матки с
в/з влагалища и сохранением яичников у женщин до 45 лет, без адъювантной терапии;при больших размерах опухоли и глубине инвазии > 1 см - после операции показано наружное облучение малого таза или культи влагалища;
Слайд 58Стадия Т1b1N1Мо
при выявлении метастазов в лимфатических узлах- послеоперационное облучение малого
таза + адъювантная химиотерапия или ХЛТ;
при противопоказаниях к операции сочетанная
лучевая терапия или ХЛТ. Слайд 59Стадия Т1b2NoМо (1b2)
наружное или внутриполостное облучение; женщинам репродуктивного возраста
возможно проведение неоадъювантной химиотерапии; на 2-ом этапе лечения — расширенная
экстирпация матки с придатками и в/з влагалища;- при глубокой инвазии -послеоперационное облучение культи влагалища;- при противопоказаниях к операции - сочетанная лучевая терапия или ХЛТ;Слайд 60Стадия Т1b2N1Мо
при выявлении метастазов в лимфатических узлах— наружное облучение малого
таза + адъювантная химиотерапия или ХЛТ.
Слайд 61Стадия Т2аNоМо (Па)
при поражении только сводов влагалища женщинам до
50 лет - внутриполостная лучевая терапия с последующей операцией
расширенной
экстирпацией матки с придатками и в/з влагалища;при значительном поражении влагалища
неоадъювантная химиотерапия или химиолучевое лечение с последующим решением вопроса о возможности выполнения расширенной экстирпации матки с придатками;
1.
Слайд 62при глубокой инвазии и низкой степени дифференцировки опухоли - в
послеоперационном периоде -облучение культи влагалища;
при противопоказаниях к операции и
женщинам после 50 лет - сочетанное лучевое лечение в комбинации с цитостатиками;2.
Слайд 63Стадия Т2а1N1M0
при выявлении метастазов в лимфатических узлах в послеоперационном
периоде - наружное облучение в сочетании с цитостатиками.
Слайд 64Стадия Т2bN0Мо (II b)
женщинам репродуктивного возраста при небольших пришеечных инфильтратах
-предоперационное наружное облучение малого таза с последующей расширенной экстирпацией матки
с придатками и в/з влагалища;при выраженных инфильтратах в параметриях
неоадъювантная химиотерапия + наружное облучение малого таза или химиолучевое лечение; в последующем - расширенная экстирпация матки с придатками и в/з влагалища;
1.
Слайд 65при глубокой инвазии - в послеоперационном периоде облучение культи влагалища;
при
противопоказаниях к операции и женщинам старше 50 лет - сочетанное
лучевое лечение с одновременным или последовательным введением цитостатиков;2.
Слайд 66Стадия Т2bN1M)
при выявлении метастазов в лимфатических узлах - в послеоперационном
периоде адьювантная химиотерапия или химиолучевое лечение.
Слайд 67Стадия ТЗаNоМо (Ша)
женщинам репродуктивного возраста -попытка проведения неоадъювантной химиотерапии
+ лучевая терапия или химиолучевое лечение с оценкой эффекта и
решением вопроса о возможности выполнениярадикальной операции. При возможности -расщиренная экстирпация матки с придатками с с/з или н/з влагалища с последующим послеоперационным облучением;
при отсутствии эффекта и женщинам после 50 лет- сочетанная лучевая терапия в комбинации с цитостатиками (химиолучевое лечение).
Слайд 68Стадия ТЗаN1Mo
при выявлении метастазов в лимфатических узлах во время операции
-в послеоперационном периоде наружное облучение + адъювантная химиотерапия;
при выявлении метастазов
после сочетанного лучевого лечения - попытка экстрафасциальной лимфаденэктомии.Слайд 69Стадия ТЗbNo-1Мо (IIIb)
химиолучевое лечение;
при определяемых метастазах в лимфатических узлах —
попытка экстрафасциальной лимфаденэктомии.
Слайд 70Стадия Т4аN0-1Мо, Т4bN0-1M0 (IVаЬ)
лучевая терапия в сочетании с цигостатиками по
индивидуальному плану.
Слайд 71Аденокарцинома шейки матки
За два последние десятилетия доля аденокарциномы в злокачественных
опухолях шейки матки увеличилась с 5% до 27%.
5-летняя выживаемость
ниже чем при плоскоклеточном раке: при I стадии – 60% (75-90%)
при II стадии – 47% (60%)
при III стадии – 8% (40%).
ещё хуже результаты лечения железисто-плоскоклеточного рака шейки матки. Единой тактики лечения больных данной формой рака не выработано.
Слайд 72Мелкоклеточный рак шейки матки
В комбинации с оперативным лечением применяется химиотерапия
по схемам:
циклофосфан-доксорубицин-винкристин или этопозид-цисплатин.
Лучевая терапия при этом виде рака
не эффективна.Рецидивы и метастазы рака шейки матки
Основными методами лечения являются лучевая, лекарственная, химио-лучевая терапия.
Оперативное лечение применяется крайне редко. Последнее сводится к лимфаденэктомии и экзентерации таза.
Слайд 73ПРОГНОЗ
К неблагоприятным факторам прогноза относятся:
высокая степень распространенности процесса: 5-летняя выживаемость
при 1 стадии 90-100%, при IV -0-11%;
метастазы в лимфатические узлы,
а также их количество, локализация и размеры: при отсутствии метастазов 5 летняя выживаемость составляет 85-90%, при наличии - от 20 до 74%;большие размеры опухоли: при опухоли < 2 см 5летняя выживаемость - 90%, 2-4 см - 60%, более 4 см-40%;
1.
Слайд 74опухолевая инфильтрация параметриев: при её отсутствии 5 лет живы 95%,
при наличии инфильтрации — 69%;
глубокая инвазия: 5 лет живы при
инвазии < 1 см - 90%, > 1 см - 63-78%.Кроме этого прогноз ухудшается при низкодифференцированном, светло- и
мелкоклеточном РШМ.
При проведении сочетанного лучевого лечения неблагоприятными факторами являются анемия, тромбоцитопения
2.
Слайд 765летняя выживаемость в зависимости от последовательности облучения при комбинированном лечении
РШМ
5летняя выживаемость больных РШМ в зависимости от формы роста
опухолиэкзофитная – 91%
смешанная
эндофитная
}
- 66%