Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Транзиторная ишемическая атака
Содержание
- 1. Транзиторная ишемическая атака
- 2. История ТИА ТИА был признан самостоятельной клинической
- 3. Самым ранним доступным источником, где упоминается
- 4. С развитием нейровизуализации 24-часовое временное окно становится
- 5. Группа экспертов, под руководством Donald Easton (Brown
- 6. В США и странах Европы демонстрируют различную
- 7. ТИА является предшествующим синдромом ишемического инсульта. Известно,
- 8. Факторы риска ТИАВозраст Артериальная гипертензияДислипидемия, атеросклерозОжирение КурениеИзбыточное употребление алкоголя Сахарный диабет Гиподинамия
- 9. ПРОГНОЗИРОВАНИЕ РИСКА МОЗГОВОГО ИНСУЛЬТА У БОЛЬНЫХ С
- 10. Слайд 10
- 11. Этиотогия ТИА ТИА являются общепризнанным фактором риска инсульта
- 12. Классификация В МКБ-10 ТИА классифицируются следующим образом:G
- 13. Слайд 13
- 14. Слайд 14
- 15. Слайд 15
- 16. Признаки ТИА в каротидном бассейне Кратковременная слепота/снижение
- 17. Преходящая слепота (транзиторная монокулярная слепота (ТМС), или amaurosis fugax) — состояние
- 18. Гемипарез и другие виды двигательной дисфункции
- 19. Речевые расстройстваДизартрия обычно сочетается с двигательными расстройствами
- 20. ТИА в вертебро-базилярном бассейне Вестибулярные нарушения (головокружение
- 21. Задачи диагностики ТИАИсключить инфаркт мозгаИсключить иные заболевания,
- 22. Дифференциальная диагностикаИнсульт, внутричерепная гематома.Опухоль головного мозга.Фокальная эпилепсия (паралич Тодда).Обморок. Мигрень.Демиелинизирующие заболевания.Дисфункциональные (конверсионные) расстройства.Гипогликемия.Периферические вестибулопатии
- 23. Слайд 23
- 24. Слайд 24
- 25. Диагности общий анализ крови + тромбоциты, СОЭ;биохимический
- 26. При подозрении на ТИА предпочтительным методом
- 27. КТМРТ DWIМРТ SWIИшемический инсультМикро-кровоизлияния
- 28. Дуплексное сканирование сосудов применяется для диагностики стенозов
- 29. Слайд 29
- 30. Тактика леченияАнтикоагулянты для кардиоэмболических ТИА.Антиагреганты для некардиоэмболических
- 31. Необходимо начинать антитромбоцитарную терапию сразу же всем
- 32. 1. Варфарин,2. Дабигатрана этексилат (Прадакса), 3. Апиксабан (Эликвис), 4. Ривароксабан (ксарелто).Антикоагулянтная терапия
- 33. Время начала применения новых оральных антикоагулянтов в
- 34. Режим оптимальной лекарственной терапии не определен. Имеющиеся
- 35. 1. С сердечно-сосудистыми заболеваниями атеросклеротического генеза (ИБС,
- 36. Слайд 36
- 37. Слайд 37
- 38. Слайд 38
- 39. Скачать презентанцию
Слайды и текст этой презентации
Слайд 2История ТИА
ТИА был признан самостоятельной клинической единицей более века
назад.
где с устным докладом выступил Фишер С.М. «Преходящая церебральная ишемия», в котором он дал описание ТИА, в частности, охарактеризовал ее длительность: «от нескольких секунд до нескольких часов, обычно в промежутке от десятков секунд до 5-10 минут». Слайд 3 Самым ранним доступным источником, где упоминается временной интервал в
24 часа, является работа британского невролога J. Marshall. В своей
работе автор подчеркивает произвольность выбора временных рамок.В классификации сосудистых заболеваний головного мозга (1975) были закреплены 24-часовые временные рамки ТИА. Однако в 1977 году были опубликованы данные о 1323 пациентах шести крупных клиник США, у которых была симптоматика ТИА. Атаки в среднем продолжались 14 минут для ТИА в каротидном бассейне и 8 минут для ТИА в вертебробазиллярном бассейне.
«Правило 24 часов» позволяло отличить ТИА от «завершившегося инсульта», однако основанное на критерии времени определение ТИА имеет существенные недостатки:
• позволяет расценивать ТИА как обратимое (а значит, доброкачественное) событие,
• не учитывает этиопатогенеза и связи ТИА с ОИИ,
• мешает внедрению активной тактики (порождает сомнения о наличии ишемических повреждений мозга).
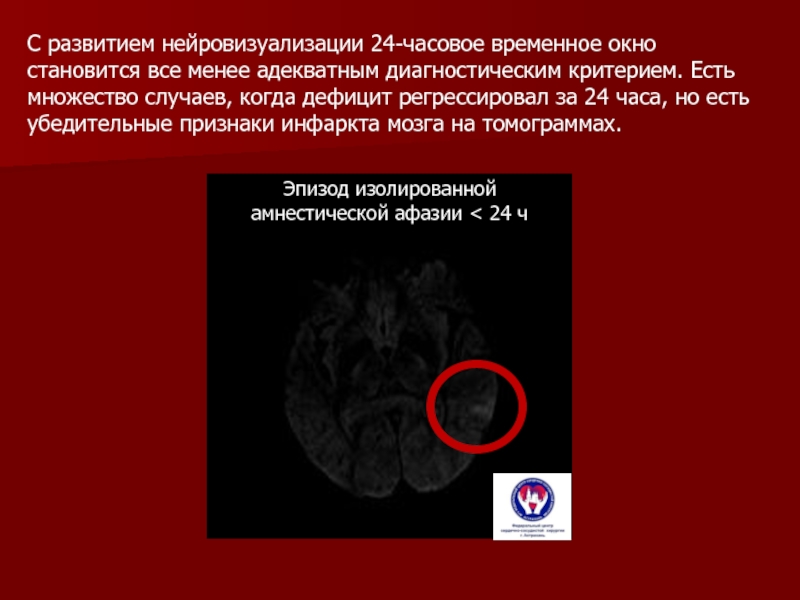
Слайд 4С развитием нейровизуализации 24-часовое временное окно становится все менее адекватным
диагностическим критерием. Есть множество случаев, когда дефицит регрессировал за 24
часа, но есть убедительные признаки инфаркта мозга на томограммах.Эпизод изолированной амнестической афазии < 24 ч
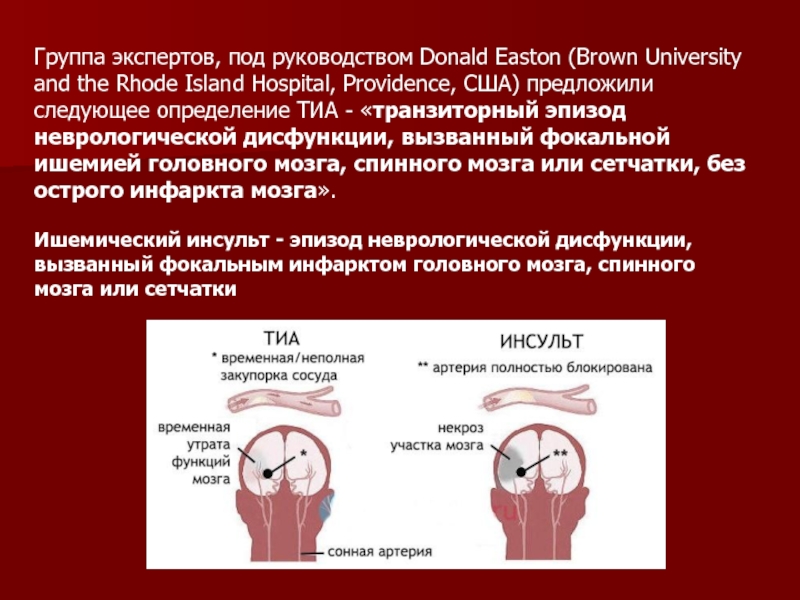
Слайд 5Группа экспертов, под руководством Donald Easton (Brown University and the
Rhode Island Hospital, Providence, США) предложили следующее определение ТИА -
«транзиторный эпизод неврологической дисфункции, вызванный фокальной ишемией головного мозга, спинного мозга или сетчатки, без острого инфаркта мозга».
Ишемический инсульт - эпизод неврологической дисфункции, вызванный фокальным инфарктом головного мозга, спинного мозга или сетчатки
Слайд 6В США и странах Европы демонстрируют различную заболеваемость ТИА: от
0,37 до 1,1 на 1000 человек в год.
По данным
Cardiovascular Health Study, распространенность ТИА составляла 2,7 % среди мужчин 65–69 лет и 1,6 % среди женщин того же возраста.
Слайд 7ТИА является предшествующим синдромом ишемического инсульта. Известно, что 15-30% пациентов
с ишемическим инсультом имеют ТИА в анамнезе. Абсолютный риск ОИИ
после перенесенной ТИА колеблется в пределах 1-15% в год, а относительный риск возрастает в 2-5 раз.ТИА – мощный фактор риска ОИИ, сопоставимый с неклапанной фибрилляцией предсердий (относительный риск увеличивается почти в 5 раз) и артериальной гипертензией (относительный риск возрастает в 3-8 раз в зависимости от уровня АД). Однако ТИА существенно отличается от этих хронических факторов тем, что риск инсультов и других ишемических сосудистых событий (ИСС) значительно выше в раннем, нежели в отдаленном периоде.
Риск повторных ТИА и ОИИ составляет в первые после ТИА 48 часов 2,5-5%, в первый месяц – 5-10%, в первый год – 12-20%.
«ТИА звучит как сигнал»
Слайд 8Факторы риска ТИА
Возраст
Артериальная гипертензия
Дислипидемия, атеросклероз
Ожирение
Курение
Избыточное употребление алкоголя
Сахарный
диабет
Гиподинамия
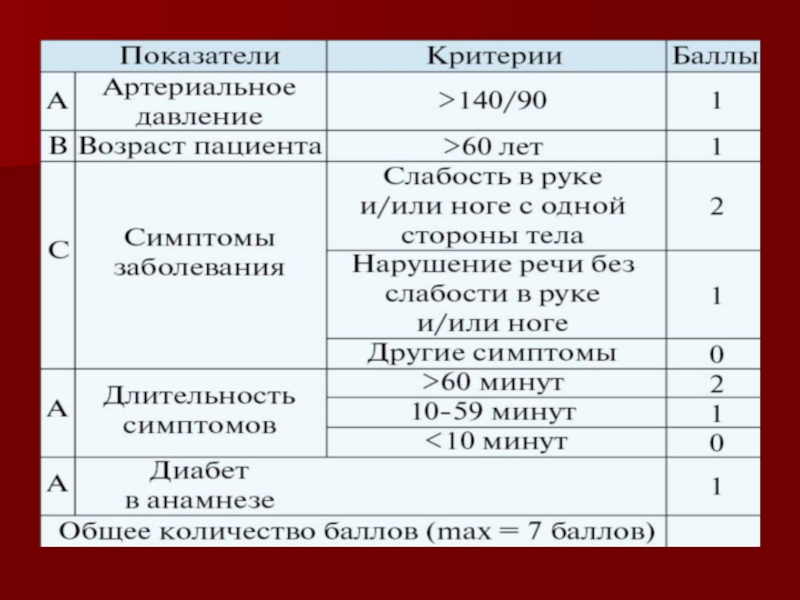
Слайд 9ПРОГНОЗИРОВАНИЕ РИСКА МОЗГОВОГО ИНСУЛЬТА У БОЛЬНЫХ С ТРАНЗИТОРНЫМИ ИШЕМИЧЕСКИМИ АТАКАМИ Используется
шкала ABCD2 (ABCD2 Score)
Согласно результатам исследований, при оценке по
шкале ABCD от 0 до 4 баллов семидневный риск развития инсульта составляет 0,4 %, 5 баллов — 2,1 %, 6 баллов — 31,4 %. Шкала ABCD2 может быть использована в рутинной клинической практике для выявления лиц, подверженных высокому риску и нуждающихся в неотложном обследовании и лечении. Слайд 11Этиотогия ТИА
ТИА являются общепризнанным фактором риска инсульта и, в свою
очередь, сопряжены с теми же факторами риска, что и инсульт.
Атеросклеротическое поражение артерий 50-55%
Артериальная гипертензия 25%
Заболевания сердца, сопровождающиеся кардиогенной эмболией 20%
другие причины 5% :
расслоение (диссекция) артерий; сосудистые нарушения первично воспалительного генеза; врожденные аномалии артерий; эмболизация из артериальных аневризм; мигрень; гематологические нарушения; инфекции; злокачественные новообразования; оральные контрацептивы; беременность и послеродовой период; болезнь Мойя-Мойя; митохондриальная цитопатия.
Слайд 12Классификация
В МКБ-10 ТИА классифицируются следующим образом:
G 45 Преходящие транзиторные
церебральные ишемические приступы (атаки) и родственные синдромы
G 45.0 Синдром вертебро-базилярной
артериальной системыG 45.1 Синдром сонной артерии (полушарный)
G 45.2 Множественные и двусторонние синдромы церебральных артерий
G 45.3 Преходящая слепота
G 45.4 Транзиторная глобальная амнезия
G 45.8 Другие транзиторные церебральные ишемические атаки и связанные с ними синдромы
G 45.9 Транзиторная церебральная ишемическая атака неуточненная (спазм церебральной артерии, транзиторная церебральная ишемия).
Слайд 16Признаки ТИА в каротидном бассейне
Кратковременная слепота/снижение зрения на один
глаз.
Оптико-пирамидный синдром (снижение зрения на один глаз + контралатеральный гемипарез).
Центральный
монопарез, реже гемипарез.Центральный парез мимической мускулатуры.
Гипестезия по корковому типу, реже гемигипестезия.
Гемианопсия (полная/квадрантная).
Афазия, апраксия.
Слайд 17Преходящая слепота (транзиторная монокулярная слепота (ТМС), или amaurosis fugax) — состояние чаще односторонней внезапно
возникающей кратковременной (обычно в течение нескольких секунд) утраты зрения вследствие
преходящей ишемии в области кровоснабжения глазничной, задней цилиарной артерий или артерии сетчатки.Нарушение зрения чаще описывается больным как «штора» или «заслонка», которая надвинулась сверху вниз или снизу вверх. Болевые ощущения для ТМС не характерны. Монокулярная слепота может быть не единственной жалобой. Наблюдаются и другие симптомы: контралатеральный гемипарез и гемигипестезия к соответствующему полушарию при тяжелом поражении сонной артерии.
Слайд 18Гемипарез и другие виды двигательной дисфункции
Двигательные расстройства являются наиболее частым видом манифестации ТИА. Чаще всего
наблюдается слабость с вовлечение руки, ноги и лица. Выраженность варьирует от тяжелых (парез, паралич) до едва заметной неловкости в руке или пальцах. Поскольку к моменту осмотра врача симптомы исчезают или значительно регрессируют, сложно оценивать неврологические проблемы. Необходимо учитывать, что субъективная слабость в конечностях может быть обусловлена расстройствами чувствительности, координации и расстройствами экстрапирамидной системы.Есть пациенты , у которых повторяются стереотипные моторные эпизоды гемипареза с вовлечением лица, руки и ноги + неокортикальные симптомы (афазия, невнимательность). Эти симптомы описываются как предупреждающий капсулярный синдром.
Слайд 19Речевые расстройства
Дизартрия обычно сочетается с двигательными расстройствами в конечностях или
лица. В основном следует относить к вовлечению кортикобульбарного тракта, но
она так же может быть обусловлена дисфункцией экстрапирамидной системы или мозжечка. Редко встречаются пациенты с изолированной дизартрией, у которых происходит избирательное ишемическое событие в кортикобульбарном тракте (колено внутренней капсулы).Афазия может быть тотальной, моторной и сенсорной. В клинической практике, наводящие мысли о моторной афазии (невозможность говорить) , намного более характерны, чем симптомы сенсорной афазии (невозможность понимать), это и вызывает трудность в дифференцировке моторной афазии от дизартрии.
Слайд 20ТИА в вертебро-базилярном бассейне
Вестибулярные нарушения (головокружение «плюс»),
Мозжечковые расстройства,
Онемение на лице,
Глазодвигательные нарушения,
Односторонние или двусторонними двигательные
и/или чувствительные расстройства,Гемианопсия (полная/квадрантная),
Бульбарные нарушения
Слайд 21Задачи диагностики ТИА
Исключить инфаркт мозга
Исключить иные заболевания, имеющие сходную с
ТИА клиническую симптоматику
Установить этиологию ТИА
Начать адекватную профилактику инфаркта головного
мозга Слайд 22Дифференциальная диагностика
Инсульт, внутричерепная гематома.
Опухоль головного мозга.
Фокальная эпилепсия (паралич Тодда).
Обморок.
Мигрень.
Демиелинизирующие
заболевания.
Дисфункциональные (конверсионные) расстройства.
Гипогликемия.
Периферические вестибулопатии
Слайд 25Диагности
общий анализ крови + тромбоциты, СОЭ;
биохимический анализ крови с
определением уровня холестерина (ЛПНП), глюкозы и др. базовых параметров;
Коагулограмма;
ЭКГ, ХМ-ЭКГ;
ДС
БЦА, ТКДГ;КТ, МРТ головного мозга
Слайд 26 При подозрении на ТИА предпочтительным методом нейровизуализации является магнитно-резонансная
томография (МРТ) головного мозга с использованием диффузионно-взвешенных изображений (DWI) и
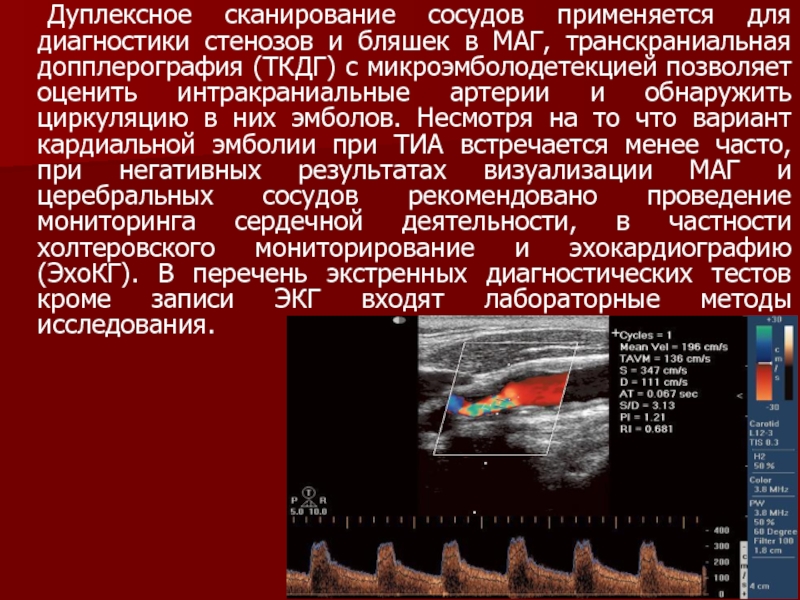
градиентных Т2* взвешенных изображений МРТ, менее информативной при данной патологии признана компьютерная томография (КТ). Указанные режимы МРТ исследования позволяют выявить инфаркт мозга почти у 25 % больных с направительным диагнозом ТИА, исключить органические процессы в головном мозге неишемической природы (опухоль, черепно-мозговую травму, рассеянный склероз и др.), а также микрокровоизлияния на фоне гипертонической болезни, сахарного диабета и амилоидной ангиопатии.Слайд 28 Дуплексное сканирование сосудов применяется для диагностики стенозов и бляшек в
МАГ, транскраниальная допплерография (ТКДГ) с микроэмболодетекцией позволяет оценить интракраниальные артерии
и обнаружить циркуляцию в них эмболов. Несмотря на то что вариант кардиальной эмболии при ТИА встречается менее часто, при негативных результатах визуализации МАГ и церебральных сосудов рекомендовано проведение мониторинга сердечной деятельности, в частности холтеровского мониторирование и эхокардиографию (ЭхоКГ). В перечень экстренных диагностических тестов кроме записи ЭКГ входят лабораторные методы исследования.Слайд 30Тактика лечения
Антикоагулянты для кардиоэмболических ТИА.
Антиагреганты для некардиоэмболических ТИА.
Каротидная реваскуляризация при
стенозах более 50% (стентирование или каротидная эндартерэктомия, оптимально в течение
14 дней).Гипотензивная терапия.
Статины.
Лечение сахарного диабета.
Отказ от курения.
Слайд 31Необходимо начинать антитромбоцитарную терапию сразу же всем пациентам с ТИА.
В качестве препаратов первого ряда могут быть использованы:
монотерапия ацетилсалициловой
кислотой (аспирин кардио, тромбо АСС, кардиомагнил) 50-325 мг/сут, ацетилсалициловая кислота + дипиридамол (25 мг + 200 мг, препарат Агренокс),
монотерапия клопидогрелом (плавикс, эгитромб, плагрил, клопидогрел) 75 мг.
Антитромбоцитарная терапия
Слайд 321. Варфарин,
2. Дабигатрана этексилат (Прадакса),
3. Апиксабан (Эликвис),
4. Ривароксабан
(ксарелто).
Антикоагулянтная терапия
Слайд 33Время начала применения новых оральных антикоагулянтов в качестве вторичной профилактики
кардиоэмболического инсульта у пациентов с мерцательной аритмией составляет:
• для ТИА
– незамедлительно;• для малого инсульта – 3–5 дней;
• для среднего инсульта – 5–7 дней;
• для тяжелого инсульта – спустя 2–4 нед.
Правило «1-3-6-12» Н.С. Diener
Слайд 34Режим оптимальной лекарственной терапии не определен. Имеющиеся данные показывают, что
наиболее оптимально использование диуретиков и/или ИАПФ
(класса I; уровень доказательности A).
Изменение
образа жизни при АГ:снижение веса;
диета, богатая фруктами, овощами и нежирными молочными продуктами;
средиземноморская диета;
ограничение поваренной соли;
регулярная аэробная физическая активность;
ограниченные алкоголя.
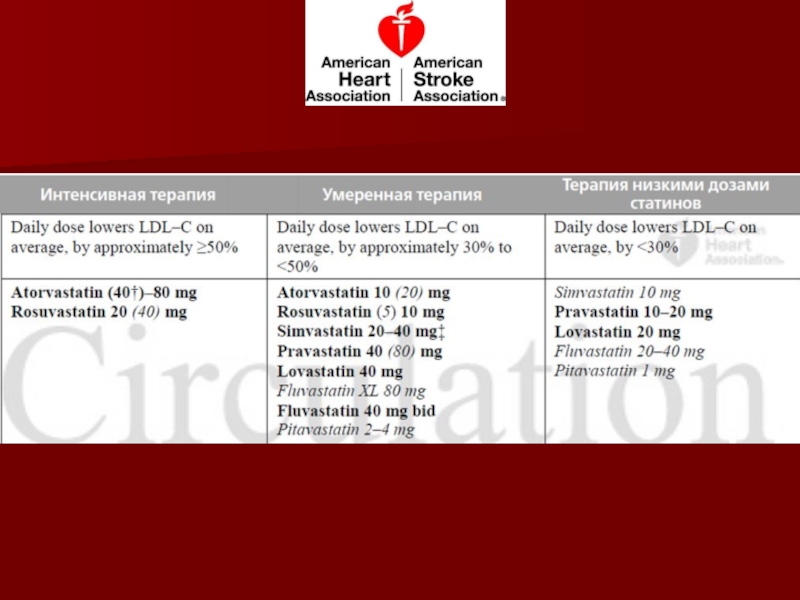
Слайд 351. С сердечно-сосудистыми заболеваниями атеросклеротического генеза (ИБС, ишемический инсульт, заболевания
периферических артерий).
2. С первичным повышением уровня ХС ЛНП ≥ 5
моль/л.3. С диабетом в возрасте 40-75 лет с уровнем ХС ЛНП 1,8-4,9 ммоль/л.
4. Без клинических проявлений атеросклероза и/или без диабета с уровнем ХС ЛНП 1,8-4,9 ммоль/л в возрасте 40-75 лет и имеющие сердечно-сосудистый риск ≥ 7,5% в течение ближайших 10 лет.
4 группы пациентов, которым обязательно показано назначение статинов: