Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Уход за больными с опухолями кожи, мягких тканей
Содержание
- 1. Уход за больными с опухолями кожи, мягких тканей
- 2. Состояния предрасполагающие к раку кожи. Облигатный предрак
- 3. Классификация рака кожи. Рак кожи (кроме кожи
- 4. TNM - классификация опухолей кожи (2002).T –
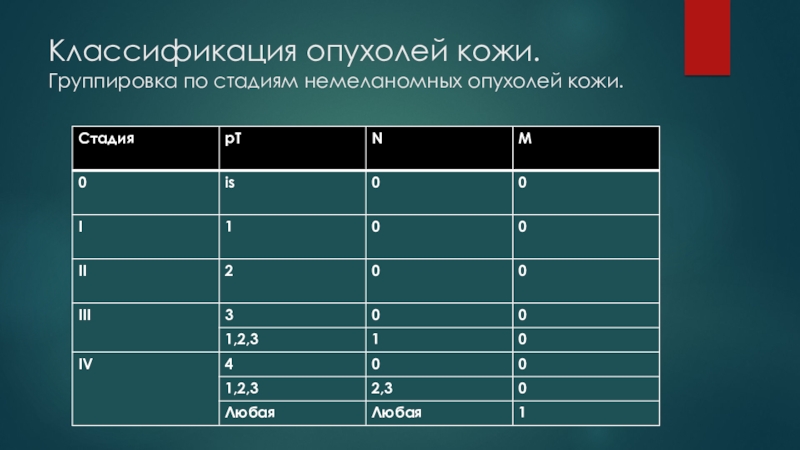
- 5. Классификация опухолей кожи. Группировка по стадиям немеланомных опухолей кожи.
- 6. Дерматоскопия.Эпилюминесцентная микроскопия (дерматоскопия) – неинвазивная техника исследования
- 7. Рак кожи. Клиника. Диагностика. Лечение. Базально-клеточный
- 8. Рак кожи. Лечение. Лучевая терапия. При поверхностных
- 9. Рак кожи. Лечение. Лазерная деструкция и криотерапия.
- 10. Меланома.Мелано́ма (лат. melanoma, melanoma malignum от др. - греч. μέλας —
- 11. Меланома. Клиника.Клинические формы меланомы кожи:Поверхностно-распространяющаяся меланома, 70 %
- 12. Меланома. Клиника. Другие формы меланомы: Меланома сетчатки
- 13. Меланома (подозрение).В большинстве случаев невозможно определить макроскопически
- 14. Меланома. DS-ка.Дерматоскопия - самая ранняя диагностика меланомы. Проводится
- 15. Меланома. DS-ка.На сегодняшний день разработанные компьютерные системы микродермоскопии повышают
- 16. Меланома. Метастазирование.Опухоль метастазирует лимфогенным и гематогенным путём.
- 17. Меланома. Стадии. Микростадии по Clark 1967 г.Уровень I
- 18. Меланома. Стадии TNM. T - первичная опухоль:
- 19. Меланома. Лечение.Основной метод лечения начальной меланомы — хирургическое
- 20. Меланома. Лечение.Основными методами лечения метастазирующей меланомы являются
- 21. Меланома. Профилактика и прогноз.Ученые из Университета Осло провели исследование
- 22. Злокачественные опухоли мягких тканей. Почти все злокачественные
- 23. Злокачественные опухоли мягких тканей. Выделяют несколько клинических
- 24. Злокачественные опухоли мягких тканей. Злокачественная фиброзная гистиоцитома -
- 25. Злокачественные опухоли мягких тканей. Фибросаркома - злокачественная опухоль
- 26. Злокачественные опухоли мягких тканей. Липосаркома - мезенхимальная злокачественная
- 27. Злокачественные опухоли мягких тканей. Рабдомиосаркома (синонимы: миосаркома, рабдомиобластома)
- 28. Злокачественные опухоли мягких тканей. Ангиосаркома - злокачественная незрелая
- 29. Злокачественные опухоли мягких тканей.Синовиальная саркома (синоним: злокачественная синовиома,
- 30. Злокачественные опухоли мягких тканей.Злокачественная невринома (синонимы: злокачественная шваннома,
- 31. Злокачественные опухоли мягких тканей.Метастазы в мягкие ткани
- 32. Спасибо за внимание!
- 33. Скачать презентанцию
Слайды и текст этой презентации
Слайд 2Состояния предрасполагающие к раку кожи.
Облигатный предрак почти всегда подвергается
злокачественной трансформации. Включает следующие заболевания: пигментная ксеродерма, болезнь Боуэна, болезнь
Педжета, эритроплазия Кейра.Факультативный предрак подвергается злокачественной трансформации иногда, при стечении определенных неблагоприятных внешних и внутренних факторов. Включает следующие заболевания: старческий (солнечный, актинический) кератоз, кожный рог, кератоакантома, старческая (себорейная) кератома, поздние лучевые язвы, трофические язвы, мышьяковистый кератоз, рубцы, поражения кожи при туберкулезе, системной красной волчанке, сифилисе.
Слайд 3Классификация рака кожи. Рак кожи (кроме кожи века, включая спайку
век, кожи головы и шеи, кожи перианальной области, вульвы и
полового члена) (С44.5 – 7, С63.2).Гистологические разновидности рака кожи:
Базально-клеточный рак (базалиома) – 75% от всех раковых заболеваний кожи, отличается местно-деструирующим ростом, не метастазирует, может прорастать и разрушать окружающие ткани, в 90% случаев располагается на лице, могут наблюдаться первично-множественные базалиомы.
Плоскоклеточный рак – второй по частоте после базалиомы, часто развивается на фоне хронических заболеваний кожи, может локализоваться на любых участках кожи, обладает инфильтративным ростом, имеет способность к метастазированию (в регионарные лимфоузлы метастазирует в 10-15% случаев, гематогенные метастазы чаще в легкие и кости).
Аденокарцинома – встречается реже плоскоклеточного рака, исходит из сальных и потовых желез кожи.
Слайд 4TNM - классификация опухолей кожи (2002).
T – первичная опухоль. Tx-оценить
невозможно; To-первичная опухоль не обнаружена; Tis-рак in situ; T1-опухоль до
2,0 см; T2-опухоль 2,1-5,0 см; T3-опухоль более 5,0 см; T4-опухоль с поражением глубоких структур (мышцы, хрящи, кости).В случае наличия синхронного первично-множественного поражения кожи, следует классифицировать опухоль с максимальной (худшей) категорией Т, а количество отдельных опухолей указать в скобках, например T2(5).
N – регионарные л/у. Nx-оценить невозможно; No-нет Мтс в л/у; N1-есть Мтс в л/у.
M – отдаленные метастазы. Mx-оценить невозможно; Mo-отдаленных Мтс нет; M1-отдаленные Мтс есть.
G – гистопатологическая дифференцировка. Gх-оценить невозможно; G1-высоко-; G2-умеренно-; G3-низко-; G4-недифференцированный.
Слайд 6Дерматоскопия.
Эпилюминесцентная микроскопия (дерматоскопия) – неинвазивная техника исследования кожи (осмотр кожи
под увеличением) при помощи дерматоскопа, который обычно состоит из лупы
(×10), неполяризованного источника света, прозрачной пластины и жидкой среды между инструментом и кожей. Современные дерматоскопы могут работать с использованием жидкой среды или вместо этого применяют поляризованный свет, чтобы компенсировать отражения поверхности кожи. Когда получаемые изображения или видеоклипы записываются либо обрабатываются цифровым способом, прибор можно называть цифровым эпилюминесцентным дерматоскопом.Слайд 7Рак кожи. Клиника. Диагностика. Лечение.
Базально-клеточный рак. Формы базалиом:
узловая, поверхностная, язвенная, рубцовая.
Плоскоклеточный рак. Формы плоскоклеточного рака: язвенная,
узловая, бляшковидная. Диагностика: 1. жалобы, анамнез, объективный осмотр, дополнительные методы обследования; 2. Цитологическое и гистологическое исследование (мазок-отпечаток, соскоб, пункция опухоли, при небольших размерах опухоли – эксцизионная биопсия в пределах здоровых тканей).
Лечение: лучевая терапия, хирургическое лечение, криодеструкция, лазерная коагуляция, лекарственная противоопухолевая терапия.
Слайд 8Рак кожи. Лечение.
Лучевая терапия. При поверхностных опухолях (T1) как
самостоятельный радикальный метод – близкофокусная рентгенотерапия (РОД 3 Гр, СОД
50-75 Гр), дистанционная или вертикальная гамма-терапия. При больших и инфильтративных опухолях (Т2, Т3, Т4) – сочетанное лучевое лечение (сначала дистанционная гамма-терапия, затем близкофокусная рентгенотерапия (СОД 50-70 Гр) или дистанционная гамма-терапия как этап комбинированного лечения. При облучении регионарных л/у используют дистанционную гамма-терапию (СОД 30-40 Гр) как этап комбинированного лечения.Хирургическое лечение. Применяют при первичной опухоли (Т1, Т2, Т3, Т4), при рецидивах после лучевой терапии и как компонент комбинированного лечения при размерах Т3, Т4. Опухоль иссекают в пределах здоровых тканей, отступя от края базалиомы на 0,5-1,0 см, при плоскоклеточном раке – на 2,0-3,0 см. При хирургическом лечении рака кожи в области лица и шеи следует соблюдать принципы пластической хирургии (при небольших дефектах – пластика местными тканями, при больших дефектах – закрывают рану свободным кожным лоскутом). При наличии метастазов в регионарные л/у выполняют лимфаденэктомию.
Слайд 9Рак кожи. Лечение.
Лазерная деструкция и криотерапия. Достаточно эффективны при
опухолях небольших размеров (Т1, Т2), при рецидивах. Этим методам следует
отдавать предпочтение при опухолях, расположенных вблизи костных и хрящевых тканей.Фотодинамическая терапия. Применяют при локализации небольших базалиом в области носа, века, внутреннего угла глаз, где возникают определенные трудности в проведении лучевой терапии из-за близкого расположения так называемых критических органов (хрусталика, хрящей носа и др.), а также в хирургическом удалении из-за особенностей кровоснабжения и дефицита местных тканей для последующей пластики.
Местная химиотерапия (мази: 0,5% омаиновая, проспидиновая, 5-фторурациловая). Применяется при лечении небольших опухолей и рецидивов базалиом.
Прогноз – при I-II стадии излечение наступает у 100% больных раком кожи.
Слайд 10Меланома.
Мелано́ма (лат. melanoma, melanoma malignum от др. - греч. μέλας — «чёрный» + -ομα «опухоль», уст. меланобластома)
– злокачественная опухоль, развивающаяся из меланоцитов - пигментных клеток, продуцирующих
меланины. Наряду с плоскоклеточным и базальноклеточным раком кожи относится к злокачественным опухолям кожи. Преимущественно локализуется в коже, реже – сетчатке глаза, слизистых оболочках (полость рта, влагалище, прямая кишка). Одна из наиболее опасных злокачественных опухолей человека, часто рецидивирующая и метастазирующая лимфогенным и гематогенным путём почти во все органы. Особенностью является слабая ответная реакция организма или её отсутствие, из-за чего меланома зачастую стремительно прогрессирует.Слайд 11Меланома. Клиника.
Клинические формы меланомы кожи:
Поверхностно-распространяющаяся меланома, 70 % случаев: как правило
развивается у женщин, характеризуется горизонтальным ростом и в общем имеет
благоприятный прогноз.Узловая меланома (нодулярная), 15 %: чаще у мужчин, характеризуется ростом в толщу кожи, считается самым неблагоприятным в плане прогноза типом.
Акролентигинозная меланома (лат. Acral Lentigo Maligna) 10 %: известна и как подногтевая меланома. Растёт также на кончиках пальцев, ладонях. Встречается чаще всего у темнокожих лиц.
Лентигинозная меланома (лат. Lentigo Maligna, злокачественная веснушка Хатчинсона, меланоз Дюбрейля) 5 %: развивается на фоне пигментного пятна (родинки), как правило на лице, главным образом у женщин. Характеризуется горизонтальным, медленным ростом и имеет наиболее благоприятный прогноз.
Ахроматическая меланома (беспигментная) очень редко.
Слайд 12Меланома. Клиника.
Другие формы меланомы:
Меланома сетчатки глаза.
Лентигинозная меланома
слизистых оболочек - 1 % от общего числа меланом. Встречается в полости
носа, рта, перианальной и вульвовагинальной областях. Характеризуется выраженной, неравномерной пигментацией.Малигнизированная меланома мягких тканей – (англ. malignant melanoma of soft parts или clear cell sarcoma) — растёт на связках и апоневрозах. Встречается во всех возрастных группах, в том числе у детей и подростков.
Слайд 13Меланома (подозрение).
В большинстве случаев невозможно определить макроскопически тип невуса (родинки).
Важно, однако, вовремя заметить изменения которые могут характеризовать озлокачествление. Такими
изменениями могут быть:Чувство зуда в области невуса.
Выпадение волос с его поверхности.
Изменение цвета.
Изъязвление.
Увеличение размера.
Изменение очертаний родинки.
Исчезновение исчерченности кожи в области невуса.
Кровотечение с его поверхности.
Узлообразование.
Слайд 14Меланома. DS-ка.
Дерматоскопия - самая ранняя диагностика меланомы. Проводится как с помощью
простой лупы, так и с помощью дерматоскопа (эпилюминисцентного микроскопа) делающего прозрачным
роговой слой эпидермиса. При этом можно с высокой вероятностью определить, является ли невус опасным или нет на основании системы ABCDE, предложенную Friedman в 1985 году.A - asymmetry, асимметричность родинки;
B - border irregularity, неровный край;
C - color, неодинаковый цвет разных частей родинки;
D - diameter, диаметр родинки более 6 миллиметров;
E - evolving, изменчивость родинки.
Слайд 15Меланома. DS-ка.
На сегодняшний день разработанные компьютерные системы микродермоскопии повышают уровень ранней диагностики
меланомы с 60 % до 90 %, но часто только в экспериментальных
условиях.Окончательный диагноз меланомы может быть установлен только после гистологического исследования, проведённого после тотального удаления невуса (опухоли) с достаточным захватом здоровых тканей. Предоперационная биопсия с помощью иглы или частичного удаления противопоказана, во избежание распространения меланомы!!! Определяется глубина прорастания (Clark, Breslow) и митотический индекс.
ЛДГ — лактатдегидрогеназа, помогает установить наличие метастазов в печени.
Компьютерная томография, магнитно-ядерный резонанс и сцинтиграфия (радиоизотопное исследование) c изотопом фосфора применяется для обнаружения метастазов в лимфоузлах и других органах.
Слайд 16Меланома. Метастазирование.
Опухоль метастазирует лимфогенным и гематогенным путём. Клетки опухоли, распространяясь
по лимфатическим сосудам, образуют первые метастазы в регионарных лимфатических узлах. Гематогенным
путём (по кровеносным сосудам) происходит метастазирование в печень, лёгкие, кости, головной мозг.Слайд 17Меланома. Стадии.
Микростадии по Clark 1967 г.
Уровень I - все опухолевые клетки находятся
в эпидермисе, до базальной мембраны.
Уровень II - клетки опухоли инфильтрируют сосочковый
слой дермы.Уровень III - опухоль достигает границы между сосочковым и сетчатым слоями дермы.
Уровень IV - опухолевые клетки обнаруживаются в сетчатом слое дермы.
Уровень V - опухоль прорастает в жировую клетчатку.
Стадии по Breslow 1970 г.
Тонкая - глубина инвазии меньше 0,75 миллиметров.
Промежуточная - глубина инвазии 0,76 — 3,99 миллиметров.
Толстая (глубокая) - глубина инвазии больше 4 миллиметров.
Слайд 18Меланома. Стадии TNM.
T - первичная опухоль: Tis - меланома in situ;
T1a - меланома толщиной ≤ 1 мм, уровень Clark II-III, без
изъязвления; T1b - меланома толщиной ≤ 1 мм, уровень Clark IV-V или с изъязвлением; T2a - меланома толщиной 1,01 - 2,0 мм, без изъязвления; T2b - меланома толщиной 1,01 - 2,0 мм, с изъязвлением; T3a - меланома толщиной 2,01 - 4,0 мм, без изъязвления; T3b - меланома толщиной 2,01 - 4,0 мм, с изъязвлением; T4a - меланома толщиной > 4,0 мм, без изъязвления; T4b - меланома толщиной > 4,0 мм, с изъязвлением.N - регионарные лимфоузлы: N0 - метастазы в регионарные лимфатические узлы отсутствуют; N1 - метастаз в 1 лимфоузел; N1а - определяется только микроскопически; N1b - виден невооружённым взглядом; N2 - метастазы в 2 - 3 лимфоузла; N2a - определяется только микроскопически; N2b - видны невооружённым взглядом; N2c - спутниковые (*) или транзиторные метастазы; N3 - метастазы в 4 лимфоузла, транзиторные или спутниковые метастазы.
M - отдалённые метастазы: M0 - отдалённые метастазы отсутствуют; M1a - метастазы в кожу, окружающие ткани или отдалённые лимфоузлы; M1b - метастазы меланомы в лёгкие; M1c - отдалённые метастазы с подъёмом ЛДГ (Лактатдегидрогеназа).
R - рецидив меланомы: R0 - отсутствие рецидива; R1 - микроскопический рецидив; R2 - макроскопический рецидив.
(*) Мелкие 0,05 мм в диаметре очаги, образующиеся в дерме вокруг главной опухоли.
Слайд 19Меланома. Лечение.
Основной метод лечения начальной меланомы — хирургическое удаление.
Как для
первичной опухоли, так и для лечения рецидивов выполняется футлярно-фасциальное иссечение
опухоли. Опухоль удаляют вместе с прилежащим участком внешне неизмененной кожи - в зависимости от стадии на расстоянии от 1,0 см до 2,0-3,0 см. Вместе с опухолью удаляют подкожную клетчатку до апоневроза или фасции подлежащей мышцы с последующей пластикой. Удаление самой фасции - спорный момент и не признаётся некоторыми авторами. При поражении лимфоузлов проводится их удаление.Вариантом хирургического лечения может быть Mohs-хирургия (Frederick Mohs) - хирургические вмешательства под контролем микроскопа, а также лазерное футлярное иссечение.
Криодеструкция меланомы не применяется ввиду того, что нельзя точно определить уровень инвазии в подлежащие ткани.
Слайд 20Меланома. Лечение.
Основными методами лечения метастазирующей меланомы являются полихимиотерапия, иммунотерапия и
лучевая терапия, которые применяются, как правило, в комбинации.
Иммунотерапия:
1. Интерферон-альфа (IFN-A), интерлейкин
2 (IL-2) и гранулоцитарно-макрофагальный колониестимулирующего фактор (GM-CSF). 2. Моноклональные антитела. Препараты для иммунотерапии - ипилимумаб и ниволумаб.
Лучевая терапия — суммарная очаговая доза — 4000…4500 рад. Оптимальная суммарная доза — 10 000 рад. (Разные протоколы отличаются)
Регионарная и системная химиотерапия применяется при генерализации процесса: дакарбазин, кармустин, ломустин, цисплатин, тамоксифен, циклофосфан и др.
Генная терапия меланомы направлена на внедрение супрессоров опухоли p53 гена, p16INK4a, на инактивацию сигнального онкогенного пути - ras, - c-myc и т.д.
Слайд 21Меланома. Профилактика и прогноз.
Ученые из Университета Осло провели исследование на тему влияния
солнцезащитного крема на риск заболеть меланомой. Кроме прочих выводов, было
выявлено, что женщины, использовавшие солнцезащитные кремы с SPF 15 и выше, имели риск заболеть на 33 % меньше. Свою работу, исследователи опубликовали в журнале Journal of Clinical Oncology.Клеточный состав меланомы не влияет на клиническое течение опухолевого процесса, однако такие признаки, как митотический индекс, уровень инвазии в дерму, изъязвление и некоторые другие, имеют прогностическое значение. Глубина инвазии меланомы остаётся лучшим прогностическим показателем.
Немаловажную роль играют также возраст и пол больного (женщины имеют лучший прогноз), локализация опухоли, поражение лимфатических узлов, а также наличие опухолевых генов супрессоров (CDKN2A, CDK4) и пролиферативных маркеров (PCNA, Ki-67).
Слайд 22Злокачественные опухоли мягких тканей.
Почти все злокачественные опухоли мягких тканей относятся
к саркомам. Это большая группа новообразований разнообразного генеза. Саркомы мягких тканей
составляют по данным различных авторов 0,5-4% всех злокачественных опухолей человека и до настоящего времени остаются одним из наименее изученных разделов клинической онкологии.Слайд 23Злокачественные опухоли мягких тканей.
Выделяют несколько клинических признаков сарком, обьединяющих все
ее гистологические разновидности:
1) локализация в подкожных тканях, глубоко в мышцах
или между ними;2) бессимптомный рост в течение нескольких месяцев;
3) расположение опухоли в псевдокапсуле с частым прорастанием за ее пределы;
4) инфильтрация за пределы пальпируемой опухоли, например рабдомиосаркома имеет мультицентричный рост;
5) частые рецидивы после местной резекции;
6) преимущественное гематогенное метастазирование в легкие;
7) метастазирование в регионарные лимфатические узлы в 5-20% случаев.
Рецидивы составляют от 22,5 до 47% наблюдений. Метастазы выявляют у 35% больных, чаще всего они поражают легкие, головной мозг и печень.
Слайд 24Злокачественные опухоли мягких тканей.
Злокачественная фиброзная гистиоцитома - одна из самых частых
форм злокачественных опухолей мягких тканей. Преимущественно локализуется в мягких тканях
конечностей, туловища, быстро растет и повторно рецидивирует. Морфологически опухоль относится к группе злокачественных фиброгистиоцитарных опухолей, имеет клетки двух типов: фибробласты и гистиоциты. Чаще встречается у мужчин, как правило у людей среднего возраста. При пальпации определяется образование плотноэластичной консистенции, малоболезненное, при больших размерах выявляются участки размягчения, соответствующие некрозу.При ультразвуковом исследовании определяется опухоль без четких контуров, неоднородная, с отражениями пониженной интенсивности, с участками без отражений; может прилежать к кости, нередко муфтообразно охватывает сухожилие мышц, сосуды. Рецидив новообразования по структуре аналогичен первичной опухоли.
Слайд 25Злокачественные опухоли мягких тканей.
Фибросаркома - злокачественная опухоль волокнистой соединительной ткани. Чаще
выявляется в проксимальных отделах бедра, плеча, в толще мягких тканей,
развивается из межмышечных фасциальных образований, главным образом у взрослых, чаще у женщин. Микроскопически представлена фибробластоподобными клетками и коллагеновыми волокнами, выделяют дифференцированные и низкодифференцированные фибросаркомы; иногда эти опухоли подвергаются ослизнению, появляются очаги миксоматоза. Новообразование растет медленно, темп роста может возрастать после травмы или нерадикального иссечения опухоли, описаны случаи развития фибросаркомы из рубцовой, грануляционной ткани и на фоне изменений после лучевой терапии. При пальпации определяется округлое или веретенообразное, плотное образование, безболезненное, с мелкобугристыми, хорошо очерченными контурами, покрытое неизмененной кожей, что характерно для данной опухоли. Метастазы в покрытое неизмененной кожей, что характерно для данной опухоли. Метастазы в регионарные лимфатические узлы встречаются редко, в основном при низкодифференцированных формах. Метастазирует главным образом гематогенным путем, обычно в легкие.Слайд 26Злокачественные опухоли мягких тканей.
Липосаркома - мезенхимальная злокачественная опухоль из жировой ткани,
представленная многочисленными вариантами и разновидностями. Их строение в большинстве наблюдений
напоминает строение жировой ткани на разных этапах эмбриогенеза, с чем и связан полиморфизм. Различают высокодифференцированную форму, миксоидную (эмбриональную) и низкодифференцированную. По частоте встречаемости среди злокачественных опухолей мягких тканей липосаркома занимает второе место после злокачественной фиброзной гистиоцитомы. Новообразование встречается в любом возрасте, чаще в старших возрастных группах и у мужчин. Развивается в глубоко лежащих тканях конечности, особенно в области бедра, подколенной ямки, ягодицы, в забрюшинном пространстве, а также (очень редко) в молочной железе, семенном канатике, матке, желудке. Липосаркомы могут быть множественными, развиваясь у одного больного одновременно или поэтапно в разных местах туловища и/или конечностей. Опухоли отличаются медленным ростом и могут достигать огромных размеров. При пальпации определяется объемное образование мягко-эластичной консистенции, округлое, дольчатое, безболезненное, покрытое неизмененной кожей; создается впечатление о наличии капсулы. Однако первичные липосаркомы не имеют истинной капсулы, распространяются в межмышечном пространстве в виде опухолевой массы со множественными отростками, проникающими на значительные расстояния от основного узла. Липосаркома не прорастает кожу и кости. Новообразование склонно к рецидивам. В регионарные лимфатические узлы метастазирует изредка; определяются гематогенные метастазы, чаще в легкие, а также в печень, сердце, головной мозг, селезенку.Слайд 27Злокачественные опухоли мягких тканей.
Рабдомиосаркома (синонимы: миосаркома, рабдомиобластома) - злокачественная опухоль, развивающаяся
из элементов поперечнополосатой мускулатуры. По частоте встречаемости занимает 3-4 место
среди злокачественных новообразований мягких тканей.Выделяют 4 морфологических типа опухоли: 1) эмбриональная - возникает у детей и подростков на голове и шее; 2) альвеолярная - может возникать в любом участке тела у молодых людей; 3) полиморфноклеточная - встречается чаще всех остальных форм, развивается на конечностях у людей старшего возраста; 4) смешанная.
Рабдомиосаркому мягких тканей конечностей чаще выявляют у мужчин; опухоль растет в толще мышц в виде узла то мягкой, то плотной консистенции, может иметь участки кровоизлияний и некроза. При пальпации определяется опухоль в виде одного, иногда нескольких узлов, границы нечеткие; опухоль малоподвижная, безболезненная, плотно-эластичной консистенции; растет быстро; рост может сопровождаться изъязвлением и распадом опухоли; сеть подкожных вен расширена. Рано образуются рецидивы. Метастазирование в регионарные лимфатические узлы встречается редко; часто и быстро проявляются гематогенные метастазы в легких.
При ультразвуковом исследовании определяется опухоль больших размеров с неровным контуром, с тяжами в окружающую ткань; структура новообразования неоднородная, с отражениями средней и пониженной интенсивности; выявляются единичные отражения повышенной интенсивности с дистальным усилением и боковыми тенями.
Слайд 28Злокачественные опухоли мягких тканей.
Ангиосаркома - злокачественная незрелая опухоль сосудистого происхождения. Многие
авторы обьединяют в группу ангиосарком злокачественные опухоли сосудов, такие как гемангиоэндотелиомы, гемангиоперицитомы, лимфангиосаркомы.
С одинаковой частотой заболевают мужчины и женщины, преимущественно в возрасте 40-50 лет. Новообразование преимущественно локализуется на конечностях, чаще нижних. Ангиосаркома по своему строению соответствует кругло-, веретенообразно- и полиморфноклеточным саркомам. Сосудистый генез новообразования определяется большим количеством сосудов и интимно связанных с ними опухолевых клеток. В толще опухоли часто находятся кисты с кровянистым содержимым, очаги некроза, кровоизлияния. При пальпации определяется плотное бугристое образование без четких границ, несмещаемое, инфильтрирующее окружающие мышцы и венозные сосуды, болезненное. Опухоль растет быстрее других сарком мягких тканей, склонна к изъязвлению. Ангиосаркомы часто метастазируют в регионарные лимфатические узлы. Характерными являются гематогенные метастазы в легкие, внутренние органы, кости.При ультразвуковом исследовании в толще мягких тканей выявляется объемное образование неоднородной структуры с нечетким и неровным контуром, с отражениями пониженной интенсивности; могут определяться небольшие участки, содержащие жидкость.