Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
ЗАБОЛЕВАНИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ И БЕРЕМЕННОСТ Ь
Содержание
- 1. ЗАБОЛЕВАНИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ И БЕРЕМЕННОСТ Ь
- 2. ГОРМОНЫ ЩИТОВИДНОЙ ЖЕЛЕЗЫТрииодтиронин Т3, тироксин Т4Т3 в
- 3. РОЛЬ ГОРМОНОВ ЩИТОВИДНОЙ ЖЕЛЕЗЫВлияют на все виды
- 4. ИЗМЕНЕНИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ Уже с
- 5. ИЗМЕНЕНИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИУровень ТТГ гипофиза в
- 6. ЗАБОЛЕВАНИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫЗоб (увеличение железы)Гипертиреоз (гиперфункция)Гипотиреоз (гипофункция)Тиреоидит (воспаление железы)Злокачественные новообразования
- 7. ГИПОТИРЕОЗ Симптомокомплекс, которыйвозникает при значительном ограничении поступления в
- 8. ЭТИОЛОГИЯаномалии развития щитовидной железы (её дисгенез и
- 9. КЛИНИКАСнижение активности всех обменных процессовВялость, снижение работоспособности,
- 10. Заместительная гормональная терапия гипотиреоза во время беременности.
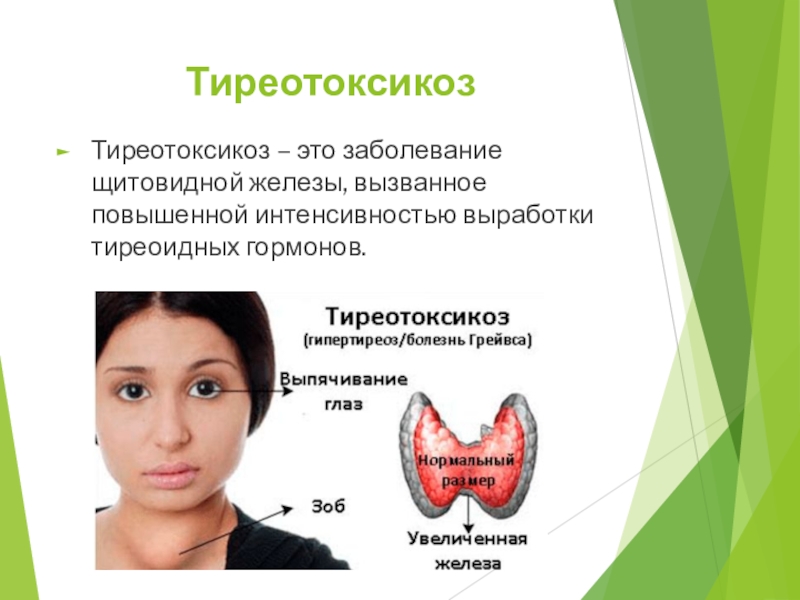
- 11. ТиреотоксикозТиреотоксикоз – это заболевание щитовидной железы, вызванное повышенной интенсивностью выработки тиреоидных гормонов.
- 12. Причины развития тиреотоксикозаСамая частая причина тиреотоксикоза при
- 13. КлиникаБольные жалуются на сердцебиение (на ЭКГ синусовая
- 14. Осложнения Угроза прерывания беременности (до 50% случаев),
- 15. ЛечениеПри легкой степени только в 50-60% можно
- 16. АУТОИММУННЫЙ ТИРЕОИДИТАутоиммунный тиреоидит — хроническое органоспецифическое заболевание
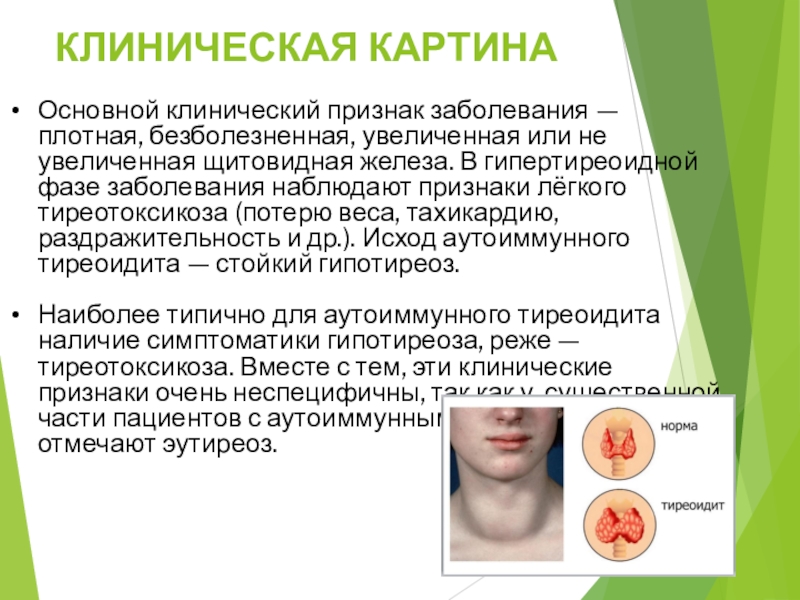
- 17. КЛИНИЧЕСКАЯ КАРТИНА Основной клинический признак заболевания —
- 18. Осложнения при гестацииНевынашиванием Развитием плацентарной недостаточности, гестоза.
- 19. ЛЕЧЕНИЕ АУТОИММУННОГО ТИРЕОИДИТА У БЕРЕМЕННЫХМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ Несупрессивные
- 20. Спасибо за внимание!
- 21. Скачать презентанцию
ГОРМОНЫ ЩИТОВИДНОЙ ЖЕЛЕЗЫТрииодтиронин Т3, тироксин Т4Т3 в 3-5 раз активнее Т4Т4 синтезируется в 10-20 раз больше Т3 Гормоны находятся в связанном состоянии с белком тиреоглобулином Регулирует функцию щитовидной железы ТТГ
Слайды и текст этой презентации
Слайд 1ЗАБОЛЕВАНИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
И БЕРЕМЕННОСТЬ
Приготовила студентка 4 курса педитрического факультета 9
группы Королёва Е.А.
Слайд 2ГОРМОНЫ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Трииодтиронин Т3, тироксин Т4
Т3 в 3-5 раз активнее
Т4
Т4 синтезируется в 10-20 раз больше Т3
Гормоны находятся в
связанном состоянии с белком тиреоглобулиномРегулирует функцию щитовидной железы ТТГ
Слайд 3РОЛЬ ГОРМОНОВ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Влияют на все виды обмена веществ, усиливая
процессы метаболизма
Необходимы для нормальных роста и дифференциации тканей плода
Влияют на
половые железы, повышая лютеинизирующую и понижая фолликулостимулирующую функции гипофизаСлайд 4ИЗМЕНЕНИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Уже с первых недель высокий
уровень эстрогенов обуславливает увеличение концентрации тироксинсвязывающих глобулинов
В течение
первой половины беременности возрастает содержание в крови связанных форм тиреоидных гормонов и достигает плато к 20 неделе, но свободных, активных фракций гормонов не становится больше. Такой уровень сохраняется до конца беременности «гипертиреоз без тиреотоксикоза»Отсутствие повышенного уровня общего тироксина и тироксинсвязывающих глобулинов является прогностическим признаком прерывания беременности
Слайд 5ИЗМЕНЕНИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Уровень ТТГ гипофиза в сыворотке практически не
меняется
Его повышение свидетельствует о гипотиреозе, а понижение – о гипертиреозе,
нормальный уровень исключает эти два состоянияТ3 и Т4 проникают через плаценту в обоих направлениях
ТТГ через плаценту не проникает
Слайд 6ЗАБОЛЕВАНИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
Зоб (увеличение железы)
Гипертиреоз (гиперфункция)
Гипотиреоз (гипофункция)
Тиреоидит (воспаление железы)
Злокачественные новообразования
Слайд 7ГИПОТИРЕОЗ
Симптомокомплекс, который
возникает при значительном ограничении поступления в организм тиреоидных гормонов
из щитовидной железы.
Беременность повышает потребность в тиреоидных гормонах и
способствует развитию относительной йодной недотаточностиГипотиреоз является достаточно распространенной патологией и встречается у 19 из 1000 женщин
Слайд 8ЭТИОЛОГИЯ
аномалии развития щитовидной железы (её дисгенез и эктопия);
йододеффицитные заболевания;
тиреоидиты (аутоиммунный,
послеродовый);
тиреоидэктомия;
терапия радиоактивным йодом и облучение железы;
врожденный гипотиреоз;
длительный прием избытка
йода (амиодарон);опухоли и рак щитовидной железы.
Слайд 9КЛИНИКА
Снижение активности всех обменных процессов
Вялость, снижение работоспособности, зябкость, прибавка веса,
упорные запоры, снижение памяти, внимания, ухудшение слуха, сухость кожи, ломкость
ногтей, выпадение волос, одутловатость лица, пастозность, брадикардия, гипотензия, Снижение ОЦК.Некомпенсированный гипотиреоз приводит к бесплодию, преждевременному прерыванию беременности. В случае донашивания беременности рождаются неполноценные дети.
Слайд 10Заместительная гормональная терапия гипотиреоза во время беременности. Компенсированный гипотиреоз не
является противопоказанием для планирования беременности. Единственным методом лечения гипотиреоза является
заместительная терапия тиреоидными гормонами. При беременности повышается потребность в L-тироксине и его доза должна быть увеличена.Лечение
Слайд 11Тиреотоксикоз
Тиреотоксикоз – это заболевание щитовидной железы, вызванное повышенной интенсивностью выработки
тиреоидных гормонов.
Слайд 12Причины развития тиреотоксикоза
Самая частая причина тиреотоксикоза при беременности – ДТЗ.
Однако, в первом триместре беременности необходимо дифференцировать ДТЗ с транзиторным
гестационным тиреотоксикозом (ТГТ), так как лечебная тактика при этих состояниях различна.ТГТ — доброкачественное состояние, не представляющее угрозы для беременной и плода, которое развивается вследствие стимулирующего влияния хорионического гонадотропина. Это состояние не требует лечения и разрешается обычно самостоятельно.
Слайд 13Клиника
Больные жалуются на сердцебиение (на ЭКГ синусовая тахикардия, повышенный вольтаж,
увеличение систолических показателей), утомляемость, нервозность, нарушение сна, чувство жара, повышенное
потоотделение, тремор рук, экзофтальм, увеличение щитовидной железы, субфебрилитет.В первой половине беременности у всех женщин отмечается обострение заболевания, во второй половине у части больных с легкой степенью тиреотоксикоза наступает улучшение. Но может наступить сердечно-сосудистая декомпенсация: тахикардия до 120-140 ударов в минуту, нарушение ритма по типу мерцательной аритмии, тахипное.
Слайд 14Осложнения
Угроза прерывания беременности (до 50% случаев), особенно в ранние
сроки из-за нарушения процессов имплантации и плацентации.
Ранний токсикоз беременных –
его развитие совпадает с обострением тиреотоксикоза, протекает тяжело и плохо поддается лечению (является причиной прерывания беременности).Поздние гестозы – возникают реже, доминирующим симптомом является гиперензия; течение очень тяжелое и плохо поддается лечению.
В родах может часто возникать декомпенсация ССС, а в последовом и раннем послеродовом периодах - кровотечения.
В послеродовом периоде также часто наблюдается обострение тиреотоксикоза - сердцебиение, слабость, общий тремор, усиление потоотделения.
Слайд 15Лечение
При легкой степени только в 50-60% можно получить достаточный терапевтический
эффект от применения производных имидазола (тиамазол, метизол) или пропилтиоурацилом (пропицил).
Резкое
обострение в послеродовом периоде тиреотоксикоза требует: 1) лечения мерказалилом - он проходит через молоко к плоду и отрицательно влияет на его щитовидную железу
2) подавление лактации.
Слайд 16АУТОИММУННЫЙ ТИРЕОИДИТ
Аутоиммунный тиреоидит — хроническое органоспецифическое заболевание щитовидной железы, характеризующееся
лимфоидной инфильтрацией её ткани, возникают при неспособности иммунной системы распознать
ткани собственного организма от «чужих», при этом в организме образуются аутоантитела к тканям щитовидной железы.ЭТИОЛОГИЯ АУТОИММУННОГО ТИРЕОИДИТА
К заболеванию существует генетическая предрасположенность. Развитию аутоиммунного тиреоидита нередко предшествуют инфекционные заболевания, инсоляция или избыточное поступление йода в организм.
Слайд 17КЛИНИЧЕСКАЯ КАРТИНА
Основной клинический признак заболевания — плотная, безболезненная, увеличенная
или не увеличенная щитовидная железа. В гипертиреоидной фазе заболевания наблюдают
признаки лёгкого тиреотоксикоза (потерю веса, тахикардию, раздражительность и др.). Исход аутоиммунного тиреоидита — стойкий гипотиреоз.Наиболее типично для аутоиммунного тиреоидита наличие симптоматики гипотиреоза, реже — тиреотоксикоза. Вместе с тем, эти клинические признаки очень неспецифичны, так как у существенной части пациентов с аутоиммунным тиреоидитом отмечают эутиреоз.
Слайд 18Осложнения при гестации
Невынашиванием
Развитием плацентарной недостаточности, гестоза.
Аутоантитела к тиреоглобулину
и тиропероксидазе свободно проходят через плаценту и могут оказывать неблагоприянное
действие на щитовидную железу плода.Патогенные иммунные комплексы участвуют в формировании плацентарной недостаточности, приводящей к досрочному прерыванию беременности.
Слайд 19ЛЕЧЕНИЕ АУТОИММУННОГО ТИРЕОИДИТА У БЕРЕМЕННЫХ
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Несупрессивные дозы левотироксина натрия (50–75
мкг/сут). Ежемесячно контролируют содержание ТТГ в крови и при его
повышении более 2 мМЕ/л суточную дозу левотироксина натрия увеличивают на 25 мкг.В гипертиреоидной фазе послеродового тиреоидита, как правило, медикаментозное лечение не проводят.
При возникновении гипофункции железы необходимо проведение заместительной терапии препаратами Т4.