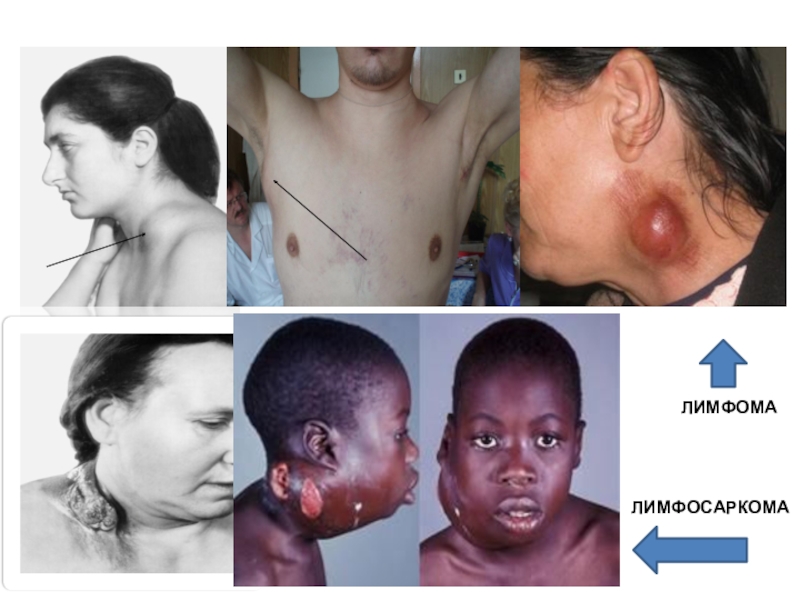
Слайд 1ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА СИНДРОМА ЛИМФАДЕНОПАТИИ
Слайд 2ЛИМФАДЕНОПАТИЯ (ЛАП) − увеличение поверхностных лимфатических узлов (ЛУ), независимо от
причины и характера патологического процесса (воспаление или пролиферация).
Основным
признаком ЛАП является увеличение ЛУ с нарушением
их структуры и функции, возникшее по различным причинам.
Нередко ЛАП является проявлением серьезного заболевания,
уточнение которого требует проведения целого комплекса
лабораторных анализов, а в сложных диагностических случаях и
системного динамического наблюдения.
Учитывая большое разнообразие болезней, сопровождающихся
ЛАП, современная диагностика требует взаимодействия разных
специалистов – клиницистов, врачей-лаборантов, морфологов.
Увеличение глубоких лимфатических узлов обозначают
специальными терминами («бронхаденит», «мезаденит» и др.).
ЛАП наблюдают при:
инфекционных (включая туберкулёз и сифилис);
лимфопролиферативных;
аутоиммунных;
онкогематологических;
при местных воспалительных процессах.
Слайд 3В клинической классификации выделяют 3 группы ЛАП:
I. Первичные (системные) поражения
ЛУ вызванные:
злокачественным опухолевым поражением: острый лимфобластный
лейкоз, хронический лимфолейкоз, лимфомы Ходжкина и
неходжкинские, плазмоцитомы и др.
доброкачественным процессом (синусовый гистиоцитоз, и др.).
II. Вторичные (реактивные) включают:
инфекционные:
бактериальные − туберкулез, сифилис, бруцеллез и др.;
вирусные − инфекционный мононуклеоз, гепатит, краснуха, ВИЧ-
инфекция, болезнь кошачьей царапины, корь, ЦМВ и др.;
грибковые − актиномикоз, гистоплазмоз;
паразитарные − токсоплазмоз, лямблиоз, токсокароз, хламидиоз и
др.;
иммунные поражения: ревматоидный артрит (РА), системная
красная волчанка (СКВ), сывороточная болезнь, лекарственная
аллергия, поствакцинальные, при укусах насекомых и др.;
опухолевые вторичные поражения: метастазы опухоли в ЛУ при раке
лёгких, бронхов, щитовидной железы и др.;
другие поражения: саркоидоз, амилоидоз, болезни накопления.
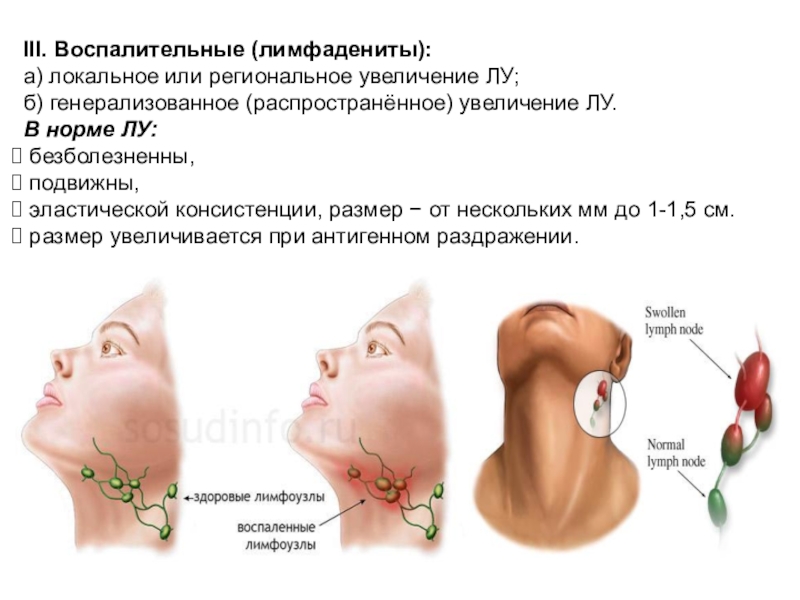
Слайд 4III. Воспалительные (лимфадениты):
а) локальное или региональное увеличение ЛУ;
б) генерализованное (распространённое)
увеличение ЛУ.
В норме ЛУ:
безболезненны,
подвижны,
эластической консистенции,
размер − от нескольких мм до 1-1,5 см.
размер увеличивается при антигенном раздражении.
Слайд 5Выделяют следующие группы ЛУ:
затылочные,
передне- и заднешейные, глубокие
шейные,
пред- и заушные (околоушные),
поднижнечелюстные (подбородочные),
над- и
подключичные,
плечевые,
яремно-двубрюшные,
поверхностные,
межреберные,
передние средостенные,
окологрудинные,
подмышечные,
локтевые,
паховые (поверхностные паховые),
подколенные,
глубокие паховые,
поясничные,
внутренние,
наружные подвздошные.
Слайд 6Осмотр и пальпацию ЛУ проводят в следующем порядке:
затылочные,
пред- и заушные,
передне- и заднешейные,
поднижнечелюстные,
над- и подключичные,
подмышечные,
локтевые,
паховые,
подколенные.
Увеличение лимфатических узлов:
одной группы − локальная (регионарная) ЛАП,
двух и более групп — полиаденопатия или генерализованная ЛАП.
Различают:
острую (до 3 мес),
затяжную (до 6 мес),
хроническую (персистирующую) ЛАП (свыше 6 мес).
Слайд 8В зависимости от заболевания в ЛУ возникают различные виды гиперплазии,
отражающие структурно-функциональную характеристику.
ЛУ состоят из: 1) коркового вещества, 2) паракортикальной
зоны,
3) мозгового вещества.
Корковое вещество содержит много лимфоидных фолликулов,
его основная функция − антиген-зависимая дифференцировка В-
лимфоцитов.
Мозговое вещество прилежит к воротам лимфоузла, содержит
много лимфатических синусов, артериальных, венозных сосудов и
мало лимфоидных элементов. Антигенная стимуляция приводит к
развитию гиперплазии, которая подразделяется на:
− фолликулярную (в основном при бактериальных инфекциях),
− паракортикальную (при вирусных инфекциях),
− синусовую (синусовый гистиоцитоз − свойственна
инфекционным и опухолевым процессам, характеризуется
расширением лимфатических синусов мозгового вещества за счет
большого количества макрофагов в их просвете).
Слайд 9Механизмы увеличения ЛУ следующие:
повышение содержания нормальных лимфоцитов и
макрофагов, увеличение кровотока (до 10-25 раз) в
ответ на антигенную стимуляцию, вследствие чего через
5-10 дней происходит 15-кратное увеличение ЛУ;
инфильтрация воспалительными клетками при
инфекционных процессах;
пролиферация опухолевых, злокачественных
лимфоцитов и макрофагов непосредственно в ЛУ;
инфильтрация метастазирующими злокачественными
клетками;
инфильтрация ЛУ макрофагами, переполненными
неметаболизированными липидами (болезнь Гоше,
Ниманна–Пика).
Слайд 10Характеристика состояния ЛУ включает следующие показатели:
локализация увеличенного ЛУ (надключичная
справа, подмышечная и др.) и /или определение области увеличения группы
ЛУ (подчелюстные, заднешейные и т.д.), их симметричность;
размеры (определяются в см или мм) и форма (округлая или овальная);
консистенция (эластичные, мягкие, плотные);
количество (не более 2-х ЛУ в одной группе – единичные, более 2-х – региональные, распространенные – ЛУ по нескольким областям на периферии или по обе стороны диафрагмы);
болезненность (болезненные, безболезненные, болезненные при пальпации);
изменение кожи над ЛУ (воспаление вызывает гиперемию и отек, опухоль – не изменяет);
состояние кожи с окружающей тканью (спаянность, образование конгломератов);
динамика роста ЛУ (резкое увеличение с последующим уменьшением – реактивность, а длительный медленный рост – опухоль);
развитие компрессионного синдрома (сдавление верхних дыхательных путей, верхней полой вены, нижней полой вены).
Слайд 11Т.о., при клиническом исследовании и оценке состояния ЛУ учитывают: 1)
жалобы на их болезненность и припухлость, 2) локализацию, 3) чёткость
контуров и размеры, 4) изменение окраски кожи над ними, 5) консистенцию, 6) подвижность или спаянность между собой и окружающими тканями.
Локализация увеличенных ЛУ позволяет заподозрить круг заболеваний с
целью проведения дальнейшего целенаправленного исследования.
Затылочные − при инфекциях волосистой части головы, краснухе,
инфекционном мононуклеозе.
Околоушные – при инфекционных конъюнктивитах, инфекциях ВДП,
носоглотки, инфекционном мононуклеозе, эпид. паротите.
Важно оценить состояние миндалин, зева, слизистой рта, зубов, наличие
аденоидов. Некоторые воспалительные процессы в гортани, диффузный
шейный липоматоз, опухоли околоушной железы также могут привести к
таким последствиям.
Необходимо исключать как лимфопролиферативные опухоли
(лимфогранулематоз), так и метастазы различной локализации (голова и
шея, легкие, молочная и щитовидная железы).
Нагноение шейных лимфоузлов происходит при туберкулезном
лимфадените.
Одностороннее увеличение шейных или нижнечелюстных ЛУ возможно при
лимфоме или опухоли нелимфоидной природы в области головы и шеи.

Слайд 12 Увеличение надключичных ЛУ практически никогда не бывает
реактивным, а чаще связано с лимфопролиферативными опухолями
(лимфогранулематоз),
лимфомой, метастатическим опухолевым
процессом (опухоли желудка, яичников, легких, молочных желез).
Узел Вирхова представляет собой увеличенный левый
надключичный ЛУ, инфильтрированный клетками метастазирующей
опухоли, исходящей из желудочно-кишечного тракта.
Околоушные ЛУ − из-за болезней глаз (кератиконьюнктивит), при
аденовирусной инфекции, фелинозе.
Подмышечная ЛАП − обычная травма руки, фелиноз, грудная
карцинома, лимфома, бруцеллез.
Диагноз «аксиллярная лимфаденопатия» нередко ставится при
злокачественных новообразованиях молочной железы.
Двустороннее увеличение паховых ЛУ свойственно венерическим
заболеваниям, но паховая лимфогранулема и сифилис
сопровождаются односторонней аденопатией.
Прогрессивное увеличение пахового ЛУ без явных признаков
инфекции предполагает злокачественную опухоль. Вовлечение в
процесс бедренного ЛУ свидетельствует о пастереллезе и лимфоме.
Слайд 13 При ЛАП средостения определить болезнь часто бывает затруднительно и
подозрение вызывает: 1) кашель, 2) затрудненное дыхание, 3)
сдавление
нерва гортани с охриплостью голоса, 4) паралич диафрагмы, 5) дисфагия
пищевода, 6) симптомы сдавления верхней полой или надключичной вены.
Двусторонняя ЛАП средостения свойственна лимфоме, болезни Ходжкина.
Односторонняя прикорневая ЛАП указывает на развитие
метастазирующей карциномы легкого, в то время как двусторонняя чаще
бывает доброкачественной и связана с саркоидозом, туберкулезом,
системной грибковой инфекцией, но при наличии плеврального выпота и
поражения легких возможно новообразование.
Абдоминальная ЛАП может свидетельствовать о кишечных инфекциях,
метастазах опухолей кишечника и лейкозах.
Увеличение забрюшинных и внутрибрюшинных ЛУ обычно не связано с
воспалением, часто обусловлено лимфомой или другой опухолью.
Брыжеечная ЛАП с обширным нагноением, а иногда и обызвествлением ЛУ
– м.б. туберкулез.
При воспалительных ЛАП чаще с регионарным увеличение ЛУ, нередко −
входные ворота инфекции, а ЛУ увеличены умеренно, всегда чувствительны
и\или болезненны при пальпации, кожа над ними м.б. гиперемированной, они
обычно подвижны, не спаяны между собой, плотно-эластичной консистенции,
иногда − лимфангоит.

Слайд 14 Частые причины воспалительных ЛАП, сопровождающиеся
увеличением регионарных
ЛУ:
острый тонзиллит (тонзиллофарингит),
стоматит,
средние отиты,
экземы лица, конечностей,
конъюнктивит,
острые тромбофлебиты конечностей,
рожистое воспаление (лицо,
конечности),
фурункулы, карбункулы,
панариции,
царапины, укусы,
воспалительный процесс гениталий.
Для окончательной верификации природы ЛАП необходима
динамика локального воспалительного процесса и регионарной ЛАП
на фоне проводимой терапии (антибиотики, хирургическое лечение).
В случаях сохраняющегося увеличения ЛУ, несмотря на
регрессию местного воспалительного процесса, особенно при
наличии ЛУ плотной консистенции показана биопсия ЛУ для
гистологического исследования.
Слайд 15Распространенность ЛАП имеет значение при постановке предварительного диагноза.
Увеличение одного
ЛУ чаще требует исключения первичного или
метастатического опухолевого процесса или
является реактивным
в ответ на местный инфекционно-воспалительный процесс
(реактивный паховый лимфаденит при генитальных инфекциях,
увеличение подчелюстных ЛУ при остром тонзиллите и т. д.).
Генерализованная ЛАП – обычно при заболеваниях различной
природы, в частности, инфекционных (вирусные инфекции,
токсоплазмоз), системных (СКВ), лимфопролиферативных
опухолях (хронический лимфолейкоз).
Размеры и консистенция ЛУ не являются определяющими, но
служат обоснованием при выдвижении предварительной
диагностической гипотезы.
До 1 см2, то скорее всего – реактивная ЛАП.
Не более 1,5 см2 без явных признаков инфекции − необходимо
дальнейшее наблюдение за больными.
Более 2 см2, то чаще − опухолевый или гранулематозный процесс.
Слайд 16Консистенция ЛУ (мягкая, плотная, эластичная), их
подвижность и болезненность также
важны в процессе
дифференциальной диагностики.
Плотные ЛУ обычно характерны для метастазов
опухолей.
Болезненность ЛУ при пальпации − часто свидетельствует о
воспалительном процессе (инфекционном или реактивном), редко
− о некоторых опухолевых заболеваниях (в частности, при острых
лейкозах).
Персистирующая ЛАП встречается при хроническом течении
инфекции и характеризуется:
− симметричностью (подмышки, подчелюстные узлы),
− отсутствием четких клинических проявлений заболевания,
− синдром сохраняется несколько месяцев,
− характерный признак ВИЧ-инфекции.
Исход после нагноения или некроза поражённого ЛУ:
полное рассасывание,
Склерозирование.
Слайд 17При клинической оценке ЛУ пациента учитывают также:
ВОЗРАСТ
в молодом возрасте увеличение ЛУ чаще связано с реакцией на
инфекцию (до 30 лет ЛАП в 80% − доброкачественная),
старше 50 лет – с новообразованиями (в 40% − доброкачественная)
ОБЩЕЕ СОСТОЯНИЕ: на момент обнаружения увеличенных ЛУ:
благополучное,
ухудшается.
АНАМНЕЗ (эпиданамнез)
наличие кошачьих царапин – при фелинозе;
контакт с грызунами, укусы насекомых – при туляремии;
употребление мяса, молока без достаточной термической обработки,
работа с животными – при бруцеллёзе;
контакт с кошками, сырым мясом – при токсоплазмозе;
укусы клещей – при боррелиозе и т.д.);
НАЛИЧИЕ ДРУГИХ КЛИНИКО-ЛАБОРАТОРНЫХ ДАННЫХ:
увеличение печени, селезенки,
лихорадка,
кожные высыпания,
суставной синдром,
поражение легких и др. органов и систем
лабораторные показатели (ОАК, серология, ПЦР, биопся и пр.).
Слайд 18Заболевания, часто сопровождающиеся увеличением лимфоузлов
Слайд 20При инфекционных болезнях чаще развивается лимфаденит:
ближайших ЛУ к месту
проникновения возбудителя;
характер: серозный, серозно-геморрагический, гнойный;
может сочетаться с
первичным аффектом или полиаденопатией
(туляремия, чума, листериоз, сифилис, доброкачественный
лимфоретикулёз, корь краснуха, токсоплазмоз).
Лимфадениты характерны для:
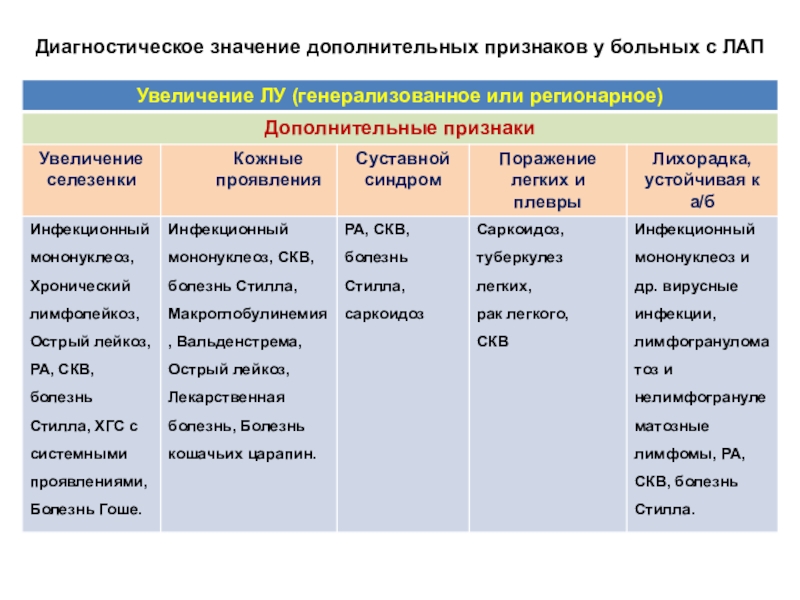
Слайд 21Диагностическое значение дополнительных признаков у больных с ЛАП
Слайд 22Основные изменения в периферической крови у больных ЛАП, ассоциированные с
различными заболеваниями
Слайд 23 При инфекционных болезнях чаще развивается лимфаденит:
ближайших ЛУ к
месту проникновения возбудителя;
характер: серозный, серозно-геморрагический, гнойный;
может сочетаться
с первичным аффектом или полиаденопатией (туляремия,
чума, листериоз, сифилис, доброкачественный лимфоретикулёз, корь
краснуха, токсоплазмоз).
Специфические гранулёмы обнаруживаются у больных при
специфическом характере воспаления ЛУ, гистологическом исследовании
биоптата или постмортально при: 1) бруцеллёзе, 2) доброкачественном
лимфоретикулёзе, 3) псевдотуберкулёзе, 4) листериозе, 5) туляремии, 6)
туберкулёзе, 7) сифилисе и др.
Важно помнить о некоторых исключениях при том, что классификация
локализованной ЛАП и основана на выявлении данного симптома в
определенной анатомической области.
заболевания, передаваемые половым путем − паховые и генитальные
лимфатические узлы,
если место проникновения возбудителя находится в иной части тела,
например во рту (шанкр при сифилисе) −_ в области шеи;
при заболеваниях, вызываемых укусами насекомых − в узлах,
расположенных в зоне внедрения возбудителей.

Слайд 24КЛАССИФИКАЦИЯ
Локализованная и генерализованная лимфаденопатия
Локализованная лимфаденопатия
1. Аденопатия шейной
области
а) Фарингиты
Вирусные (мононуклеоз, прочие)
Бактериальные
(вызываемые стрептококками группы А,
фузоспирохетозной ассоциацией, иерсиниями, гонококками,
A. hemolyticum, а также при дифтерии)
Микоплазменные
б) Адениты, вызываемые микобактериями
в) Синдром кожно-слизистых лимфатических узлов (болезнь
Кавасаки)
2. Аденопатия затылочной области
а) Неспецифическая инфекция волосистой части кожи головы
б) Краснуха
Слайд 253. Периферическая аденопатия
а) Локализация варьирует и зависит от
места внедрения
возбудителя:
Бактериальные адениты
(вызываемые стрептококками и другими пиогенными бактериями)
Болезнь кошачьей царапины
Туляремия
Чума
Болезнь укуса крысы (S. minus)
б) Обычно локализованы в подмышечной впадине или около
внутреннего подмыщелка плечевой кости (эпитрохлеарные ЛУ,
хотя нет такого анатомических термина)
Споротрихоз
Опоясывающий лишай
Гнойное воспаление пальца при заражении ВПГ
в) Локализованы в паховой области
Первичный сифилис
Паховая лимфогранулема
Шанкроид
Венерическая гранулема
Генитальная инфекция - вирусом герпеса (Herpes hominis, тип II)
Слайд 26II - Генерализованная лимфаденопатия
1) Заболевания, течение которых сходно
с мононуклеозом
(гепатит, вызванные вирусом EBV,
CMV, герпеса человека VI
типа)
2) Корь, краснуха
3) Инфекционный мононуклеоз
4) Денге
5) Туляремия
6) Бруцеллез
7) Туберкулез
8) Гистоплазмоз
9) Вторичный сифилис
10) Токсоплазмоз
11) ВИЧ-инфекция
Шейные адениты:
Обычно являются вторичными при фарингитах вирусной или
стрептококковой этиологии.
Инфицирование глотки стрептококками группы A (Streptococcus
pyogenes) может вызвать увеличение переднешейных ЛУ.
Слайд 28Инфекционный мононуклеоз:
экссудативный фарингит,
аденит заднешейных и переднешейных ЛУ,
часто
у молодых людей,
ЛАП не ограничиваться одной областью, а быть
генерализованной,
спленомегалия, гепатомегалия (м.б. желтуха) и/или функциональные нарушения
печени,
нёбная петехиальная энантема,
генерализованная макулопапулезная экзантема,
надглазничный отек,
в ОАК мононуклеары и серологические тесты.
CMV-инфекция или токсоплазмоз, могут имитировать
инфекционный мононуклеоз, но:
лабораторные показатели не соответствуют EBV-инфекции;
признаки фарингита и шейной аденопатии не выражены.
Сложно клинически отличить фарингиты и ЛАП шейных ЛУ при:
мононуклеозе;
стрептококковой инфекции;
аденовирусной инфекции;
герпесвирусной инфекцииа типа I;
первичной ВИЧ-инфекции;
микоплазмозе;
большинство вирусных инфекций;
гонококковой инфекции;
иерсиниозе.
Слайд 29При шейном адените и фарингите вызванном микобактериальной инфекцией:
ЛУ обычно увеличиваются
несимметрично лимфатических узлов
без заметных признаков поражения ЛУ в других
частях тела.
Увеличенные ЛУ неболезненны и обычно спаяны.
Часто наблюдается у детей 2-8 лет при отсутствии патологических
изменений органов грудной клетки и нормальных др. клинических
показателях (атипичные формы микобактерий − М. scrofulaceumu
комплекс М. avium).
У взрослых 20-40 лет причиной фарингита часто М. tuberculosis. и
очаг туберкулеза обычно локализован где-то в организме (50 % −
в легких) часто носит хронический характер.
При болезни вызванной исключительно М. tuberculosis − лечению
поддается противотуберкулезными препаратами
При болезни вызванной атипичными микобактериями −
эффективно проведение иссечение пораженных тканей.
Обнаружение казеозной гранулемы не заменяет биопсию с
последующим посевом материала.
Слайд 30Более редкой причиной острой шейной ЛАП являются:
Дифтерия (фибринозное воспаление
и др. специфические
признаки);
Паротит;
Ангина Венсана (вызывается фузоспирохетозной
ассоциацией);
Ангина Людвига;
Кавасаки (синдром кожно-слизистых лимфатических узлов)
характеризуется:
затяжной лихорадкой (более пяти дней),
поражением конъюнктивы,
гиперемия слизистых оболочек глотки и губ,
диффузной скарлатиноподобной сыпью, распространяясь на
подошвы и ладони, с последующей десквамацией,
бак.посев не выявляет стрептококки (этиология не выявлена),
пенициллин не эффективен,
смертность − 1% (обусловлена артериитом коронарных
сосудов),
лечение − большие дозы аспирина и гаммаглобулин.
Слайд 31ЛАП затылочной области:
Генерализованная инфекция (генерализованная ЛАП), в том числе
– сифилис, туберкулез, краснуха, ветряная оспа.
местный инфекционный
процесс волосистой части кожи головы −
педикулез, импетиго или дерматофития.
ЛАП подмышечной, паховой и эпитрохлеарной областей:
При многих инфекционных заболеваниях является предсказуемым,
т.к. область первичного повреждения практически всегда одно и
тоже – конечности.
Чума
Туляремия
Эризипелоид
Болезнь кошачей царапины (Фелиноз)
Болезнь укуса крысы (Содоку)
Часто при поражении конечностей пиогенными бактериями
Опоясывающий лишай и гнойное воспаление мягких тканей пальца
при заражении вирусом простого герпеса
Споротрихоз
Первичный кожный кокцидоидомикоз
Нокардиоз или бластомикоз.
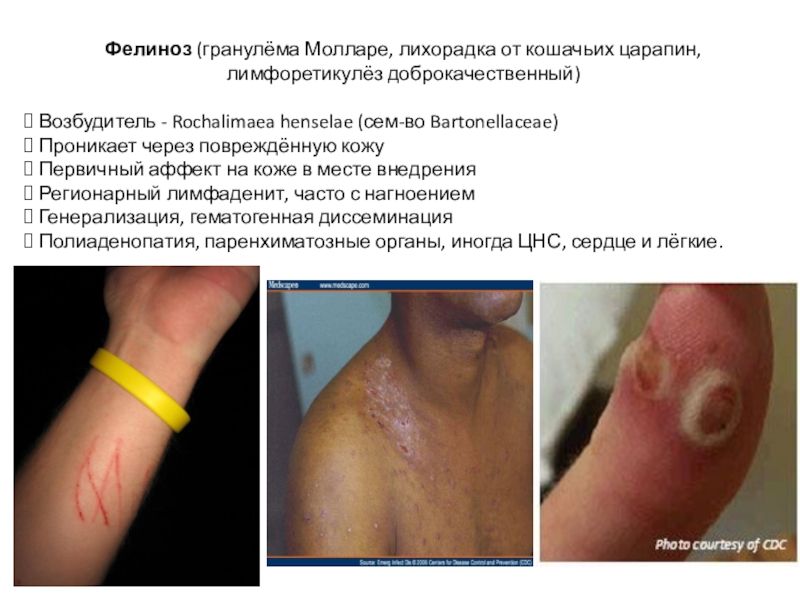
Слайд 32Фелиноз (гранулёма Молларе, лихорадка от кошачьих царапин, лимфоретикулёз доброкачественный)
Возбудитель - Rochalimaea henselae (сем-во Bartonellaceae)
Проникает через повреждённую
кожу
Первичный аффект на коже в месте внедрения
Регионарный лимфаденит, часто с нагноением
Генерализация, гематогенная диссеминация
Полиаденопатия, паренхиматозные органы, иногда ЦНС, сердце и лёгкие.
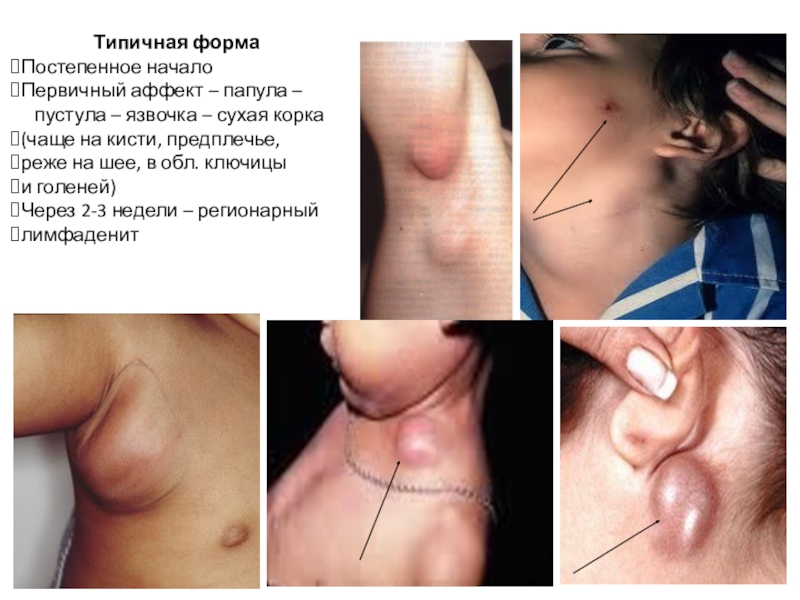
Слайд 33Типичная форма
Постепенное начало
Первичный аффект – папула –
пустула
– язвочка – сухая корка
(чаще на кисти, предплечье,
реже
на шее, в обл. ключицы
и голеней)
Через 2-3 недели – регионарный
лимфаденит
Слайд 35Споротрихоз:
поражаются люди, часто имеющих дело с растениями;
возбудитель проникает
через повреждения на коже рук;
ранний симптомом − красные подкожные
твердые вздутия по ходу
лимфатических сосудов;
позже − увеличение регионарных ЛУ;
кожные узлы могут изъязвляться;
боли и лихорадка отсутствуют;
окончательно подтверждается результатами посевов из ЛУ;
в большинстве случаев − только местное воспаление;
лечат длительно – местно, насыщенным раствором калия йодида.
Данное заболевание имитирует первичный кожный
кокцидоидомикоз, нокардиоз или бластомикоз (диагностика −
окраска и посевы биопсийного материала).
Опоясывающий лишай:
везикулы по ходу нерва с выраженной парестезией,
умеренная лихорадка и головная боль,
регионарный аденит с неболезненными и подвижными ЛУ.
При воспалении мягких тканей, вызываемом ВПГ типа I − болезненность первичного повреждения выраженная.
Слайд 36ЛАП паховой области при заболеваниях, передаваемых половым путем
Многие из
них сопровождаются язвами на половых органах («язвенно-
аденопатический
синдром»).
При первичном сифилисе:
безболезненный шанкр;
безболезненные паховые лимфатические узлы без признаков нагноения;
шанкр проходит за 2-6 недель;
аденит – в течение нескольких месяцев;
часто − положительная серологической реакции.
Несифилитические ЛУ:
при отсутствии лечения нагнаиваются, прорываются, сливаются в одну
большую язву;
информативны – бак. посев и биопсия язвы с окрашиванием материала.
Венерическая гранулема:
на коже половых органов безболезненная папула (или узелок), которая
оставляет после себя плотное красное грануляционное пятно;
инфекция распространяется в паховую область, где вызывает выраженное
набухание подкожной жировой клетчатки;
место первичного кожного повреждения затрагивает мягкие ткани с
последующей грануляцией (псевдобубон), возможно изъязвлением;
из биоптата или мазка-отпечатка края псевдобубона обнаруживаются
включения телец Донована.
Слайд 37Герпетические поражения половых органов:
множественные мелкие эрозии с эритематозным основанием, группирующимися
в кластеры; обычно − в высшей степени болезненны;
сопровождаются двусторонней или
односторонней паховой ЛАП.
Паховый лимфогранулематоз:
нагноение с многочисленными свищами;
паховая связка как бы пережимает паховые лимфатические узлы, так что увеличенными оказываются части ЛУ до и после перетяжки (симптом “борозды”) − наблюдается не всегда + ЛАП других областей тела;
на половых органах − единичная мелкая язвочка (незаметна);
может сопровождаться генерализованными проявлениями заболевания (артралгия, диарея и гиперглобулинемией).
ЛАП генерализованная
Обычно сопровождаются лихорадкой.
Часто вирусные (краснуха, денге, аденовирусы − в отдельных случаях).
Из невирусных − туберкулез, вторичный сифилис, токсоплазмоз, туляремия и
бруцеллез.
Важен эпиданамнез.
Часто у пациентов с нарушениями иммунного статуса или после
хир-ских операций и гемотрансфузий (особенно − лейкоцитарной массы).
Вовлечение в патологический процесс печени и селезенки.
Ответ на серологические тесты − поздний.
Возбудители могут быть выделены из крови или мочи.

Слайд 38Первичная ВИЧ-инфекция, клинически схожая с мононуклеозом, часто сопровождается диффузными высыпаниями
оранжево-розового цвета, затрагивающими ладони и подошвы.
При токсоплазмозе:
сведения об употреблении
в пищу непроваренного мяса или о контакте с кошками, часто клинически протекает как инфекционный мононуклеоз;
гистологическое исследование ЛУ позволяет поставить диагноз;
органы-мишени − печень, сердце, легкие, глаза, а также ЦНС.
Вирус герпеса человека VI типа:
внезапная экзантема у детей (детская розеола), а у взрослых − сходное с мононуклеозом.
Бруцеллез:
контакт с с/х животными и собаками, или употреблявших в пищу непастеризованное молоко и молочные продукты.
лихорадка, озноб, гепато-, спленомегалия, депрессия, артралгия (сакроилеит), лейкопения с относительным лимфоцитозом;
ЛУ безболезненные, в них могут выявляться гранулемы или ретикулоэндотелиаль- гиперплазия, а также гигантские многоядерные клетки;
у мужчин может быть орхит.
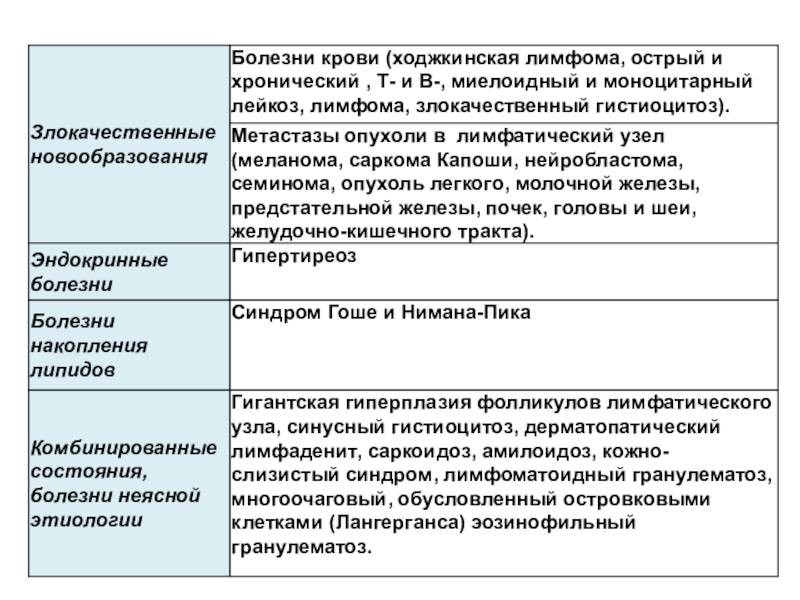
Слайд 39Неинфекционные причины локализованной и генерализованной лимфаденопатии
I. Новообразования
Лимфома гигантофолликулярная
Парапротеинемия
Метастатическая болезнь
II. Болезни
соединительных тканей
Ревматоидный артрит
Ювенильный ревматоидный артрит
Системная красная волчанка
III. Состояние гиперчувствительности
Сывороточная болезнь
К
лекарственным препаратам, например дилантину, изониазиду и др.
IV. Прочие
Саркоидоз
Гипертиреоидизм
Аутоиммунная гемолитическая анемия
Гистиоцитоз неопределенного типа
Эксфолиативный дерматит
Амилоидоз
Болезнь Кикуши-Фуджимото
Слайд 40 При наличии генерализованной ЛАП следует исключить следующие
заболевания:
инфекционный мононуклеоз
корь
краснуха
ВИЧ-инфекция
аденовирусная инфекция
бруцеллез
иерсиниозы
туберкулез
вторичный сифилис
сывороточная болезнь
гемобластозы
метастазы злокачественных новообразований
В случае выявления (чаще при УЗИ) мезаденита предполагают
следующие инфекции:
иерсиниозы
тифо-паратифозные заболевания
туберкулез
туляремию
токсоплазмоз
аденовирусную инфекцию
Слайд 41 Обязательное лабораторно-инструментальное
обследование больного с синдромом ЛА
проводимое при
первичном осмотре больного:
клинический анализ крови
с определением количества эритроцитов,
ретикулоцитов, тромбоцитов, лейкоцитарной формулы, СОЭ,
общий анализ мочи,
определение маркеров гепатита В и С, ВИЧ, RW,
биохимическое исследование крови с определением острофазных
белков,
рентгенографию органов грудной клетки,
УЗИ органов брюшной полости.
Слайд 42 Часто у больных с ЛАП невозможно в короткие сроки
установить
диагноз, для этого необходимо углубленное, дополнительное
исследование:
рентгенологическое, эндоскопическое исследование органов пищеварения,
рентгенологическое исследование придаточных пазух носа,
УЗИ молочных желез и органов малого таза у женщин, предстательной
железы − у мужчин, щитовидной железы и др.,
4) компьютерная томография (по показаниям),
5) определение опухолевых маркеров,
6) серологические исследования, использование метода ПЦР с целью
диагностики инфекционных (микоплазма, хламидиоз, токсоплазмоз и др.) и
вирусных (вирус герпеса, цитомегаловирус, вирус Эпштейна–Барра) заболеваний,
7) иммунологическое обследование (для исключения первичных
иммунодефицитных состояний, сопровождающихся ЛА: острая вариабельная иммунная недостаточность, гипер-IgМ-синдром, синдром Вискотта - Олдрича),
серологическое исследование крови (исключение СКВ, РА и др.),
цитологическое исследование стернального пунктата,
гистологическое исследование биоптата крыла подвздошной кости,
пункция или биопсия ЛУ с гистологическим исследованием материала.

Слайд 43Краткая характеристика наиболее частых инфекционных заболеваний, протекающих с синдромом ЛАП:
Инфекционный
мононуклеоз:
Возбудитель − вирус Эпштейна–Барра,
Болеют чаще лица молодого возраста,
Клинические проявления:
инкубационный период
20-50 дней,
лихорадка, устойчивая к антибиотикам,
увеличение ЛУ (от горошины до грецкого ореха), преимущественно заднешейных, они не спаяны, умеренно болезненны, не нагнаиваются, кожа над ними не изменена; возможна генерализованная ЛАП,
кожные высыпания различного характера,
острый тонзиллит с болью в горле,
гепатоспленомегалия с возможным развитием желтухи,
гиперчувствительность к аминопенициллинам,
в крови – умеренный лейкоцитоз, нейтропения, лимфо-моноцитоз (более 70%), атипичные мононуклеары (более 10),
положительная реакция гетерогемагглютинации,
исследуют Jg M и G к VCA, EAG, EBNA,
выявление EBV в крови, моче, слюне, ротоглоточном соскобе, ликворе качественным и количественном методом ПЦР.
Слайд 44Бруцеллез:
Возбудитель – Brucella melitensis (bovis, suis),
Подозрение на бруцеллез должно возникнуть,
если в анамнезе имеются указания на пребывание больного в эндемичных
очагах, контакт с с/х животными, употребление недостаточно термически обработанных молочных продуктов,
Увеличение ЛУ при бруцеллезе отмечается не всегда; незначительно увеличенные лимфоузлы многих групп могут быть болезненными или безболезненными,
Характерны для бруцеллеза разнообразные формы поражения опорно-двигательного аппарата – артриты, синовиты, бурситы, миозиты,
Часто выявляются признаки поражения нервной системы в виде невритов, радикулитов,
Диагноз подтверждается с помощью внутрикожной пробы Бюрне, реакции Райта-Хедльсона, реакции связывания комплемента со специфическим диагностикумом.
Слайд 45Корь:
В эпид. анамнезе контакт с больным корью, осеннее-зимняя сезонность,
Инкубационный период
9-11 дней,
Постепенное начало болезни с нарастающей лихорадкой,
Выражен катаральный синдром –
ринит со слизистым, слизисто-гнойным отделяемым, конъюнктивит, слезотечение, сухой, грубый кашель,
Энантема на слизистой мягкого, твердого неба и язычка в виде розово-красных пятен,
Появление на слизистой щек напротив малых коренных зубов пятен Бельского-Филатова-Коплика (скопление некротизированного эпителия серовато-белого цвета),
На фоне выраженной интоксикации и катаральных явлений на 4-5 день болезни появляется пятнисто-папулезная экзантема, склонная к слиянию.
Характерная ее особенность – этапность высыпания: щеки, шея, лицо, затем – туловище, верхние конечности, далее – нижние конечности.
Сыпь угасает в том же порядке, что и появляется, оставляя на коже коричневатые пятна и отрубевидное шелушение,
Лимфоузлы, чаще шейные, увеличены и болезненны при пальпации.
Слайд 46Краснуха (приобретенная):
Инкубационный период 11-24 дня,
Умеренная интоксикация,
Катаральный синдром (ларингит, бронхит, першение
в горле) слабо выражен,
Температура субфебрильная,
Сыпь (кореподобная или скарлатиноподобная) появляется в
1-й день болезни на лице и очень быстро распространяется сверху вниз, расположена на неизмененной коже, местами сливается, ладони и подошвы от сыпи свободны, сохраняется до 2-3 дней, угасает, не оставляя следов,
Генерализованная ЛАП появляется в продроме, преимущественно увеличены заднешейные и затылочные ЛУ, они безболезненны, не нагнаиваются, кожа над ними не изменена. Возможно увеличение бронхиальных и мезентериальных ЛУ,
В крови – лейкопения с лимфоцитозом, тромбоцитопения.
Слайд 47Аденовирусная инфекция:
Инкубационный период 4-14 дней (чаще 5-7),
Полиморфизм клинических проявлений с
вовлечением в процесс различных органов,
Длительная (до 14 дней) лихорадка, чаще
неправильного типа,
Умеренная общая интоксикация,
Преимущественное поражение верхних отделов дыхательных путей (фарингит, тонзиллит, ринит) с умеренной гиперемией и выраженным экссудативным компонентом,
Умеренное увеличение регионарных ЛУ (подчелюстных, переднеушных, шейных) или генерализованная ЛАП.
ЛУ мягкоэластичной консистенции, безболезненны, не спаяны, не нагнаиваются,
Фолликулярный или пленчатый конъюнктивит, чаще односторонний,
Возможно развитие умеренной диареи,
Увеличение печени, иногда – селезенки.
Слайд 48Кишечный иерсиниоз:
В эпиданамнезе указания на употребление в пищу загрязненных овощей
и фруктов, контакт с больными,
Осенне-зимняя сезонность,
Инкубационный период от нескольких часов
до 4-5 дней,
Острое начало с развития энтерита или гастроэнтерита, который может привести к дегидратации,
Сыпь различного характера, появляется в разные сроки, сочетается с респираторным и диспептическим синдромом,
Мезентериальный лимфаденит с появлением боли в правой подвздошной области, возможно развитие аппендицита. При генерализованной ЛАП лимфоузлы эластичны, безболезненны,
При длительном течении заболевания – полиорганность поражения,
Диагностика − преимущественно серологическая.
Слайд 49Брюшной тиф:
Инкубационный период 9-14 дней,
Постепенное начало заболевания с нарастанием температуры,
Триада
ведущих симптомов (лихорадка, бессонница, головная боль) в начальном периоде,
Развитие тифозного
статуса с преобладанием адинамии и заторможенности,
Появление на 8-й день болезни скудной розеолезной сыпи на груди и животе,
Бледность кожи, относительная брадикардия,
Метеоризм, задержка стула, отпечатки зубов и белый налет на языке,
Гепатоспленомегалия,
Увеличение мезентериальных ЛУ (клинически − симптом Падалки − укорочение перкуторного звука в илеоцекальной области). Периферические ЛУ не увеличены,
В общем анализе крови – лейкопения, анэозинофилия, тромбоцитопения,
Подтверждение диагноза при выделении возбудителя из крови, мочи, кала и серологическими методами.
Слайд 50Ветряная оспа:
Инкубационный период 5-21 день,
В эпид. анамнезе указания на контакт
с больным ветряной оспой,
Острое начало заболевания с появлением сыпи в
1-2 день болезни,
Локализация сыпи на туловище, конечностях, волосистой части головы, слизистых оболочках, реже – на ладонях и подошвах. Полиморфизм сыпи – наличие папул, везикул, пустул, корочек, отсутствие этапности в появлении сыпи,
Интоксикационный синдром разной степени выраженности,
В зависимости от обилия высыпаний и их локализации отмечается увеличение ЛУ – как правило, подчелюстных, шейных, подмышечных и паховых (при сыпи на половых органах),
В общем анализе крови – лейкопения, лимфоцитоз.
Слайд 51Цитомегаловирусная инфекция (приобретенная):
Из организма вирус выделяется с мочой, слюной и
слезной жидкостью. Особый тропизм ЦМВ проявляет к слюнным железам («поцелуйная
болезнь»). Существует корреляция между сексуальной активностью и ЦМВ-инфицированием,
У взрослых чаще всего протекает асимтоматично либо под маской ОРВИ, но иногда проявляется мононуклеозоподобным синдромом с идентичными признаками ВЭБ–позитивного инфекционного мононуклеоза,
Ведущие симптомы − длительная лихорадка, генерализованная ЛАП и фарингит,
Особое место при ЦМВИ занимает патология печени с развитием внутрипеченочного холестаза,
Реактивация ЦМВ-инфекции у взрослых людей с нормальным состоянием иммунной системы обычно происходит бессимптомно,
Поражение лимфоузлов является характерным для ЦМВИ, что усугубляет органные и системные проявления ЦМВИ,
Подтвердить диагноз можно выявлением специфических IgM или 4-кратным ростом титра IgG в парных сыворотках, взятых с интервалом 2–4 нед.
Особый риск − первичная ЦМВ-инфекция у беременных (хотя ее частота не превышает 1%, но внутриутробное инфицирование плода ЦМВ достигает 30-50%).
При вторичной инфекции в период беременности риск инфицирования плода и развития тяжелых форм врожденной ЦМВ-инфекции существенно ниже.

Слайд 52Токсоплазмоз:
Токсоплазмоз – широко распространенное инфекционное заболевание, вызываемое внутриклеточным протозойным паразитом
Toxoplasma gondii, при котором источником инвазии являются различные виды домашних
и диких млекопитающих – кошки, собаки, кролики др.,
Чаще всего протекает малосимптомно, редко – в виде мононуклеозоподобного синдрома, но без характерных для ВЭБ и ЦМВ гематологических сдвигов.
Лихорадка выражена слабо или отсутствует;
Часто – локальная двусторонняя (реже – односторонняя) ЛАП, в 1/3 случаев − одновременно выявляется и генерализованная ЛАП.
Подтверждается обнаружением специфических IgM и IgG (с определением авидности),
Могут присутствовать атипичные мононуклеары.
Слайд 53ВИЧ-инфекция:
ВИЧ–инфекция в стадии первичных проявлений характеризуется наличием лихорадки, признаков фарингита
и генерализованной ЛАП, т.е. классической триады мононуклеозоподобного синдрома.
Чаще всего поражаются
затылочные, шейные, подмышечные и паховые ЛУ,
ЛАП может персистировать многие месяцы.
Т.к. антитела к ВИЧ в стадию первичных проявлений инфекции могут не обнаруживаться и ВЭБИ (мононуклеоз) не подтверждаться при бессимптомной генерализованной ЛАП, то при первоначально отрицательном результате необходимо повторить тестирование через 3 и 6 мес. после возникновения первых клинических симптомов.
Фелиноз:
Возбудитель – Bartonella henselae, основной путь инфицирования – контакт с кошками (особенно котятами), собаками,
Через 3-10 дней после инокуляции появляется первичное поражение кожи в виде эритемы и папулы (реже – пустулы и узла) и сохраняется 1–3 нед.,
Спустя 2–3 нед. после заражения увеличиваются регионарные ЛУ (чаще – подмышечные, эпитрохлеарные, шейные), которые обнаруживаются в течение 3-4 месяцев,
Интоксикационный синдром выражен умеренно,
В редких случаях (10–15%) болезнь может сопровождаться диссеминацией возбудителя, что сопровождается лихорадкой, генерализованной ЛАП, поражением печени, селезенки, глаз (ретинит, синдром Парино), неврологической симптоматикой,
Диагноз подтверждается выявлением специфических IgM и IgA, ПЦР.