Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Кафедра неврологии и нейрохирургии СПбГМУ им. акад. И.П.Павлова
Содержание
- 1. Кафедра неврологии и нейрохирургии СПбГМУ им. акад. И.П.Павлова
- 2. Среди всех видов инсультов преобладают
- 3. СТАТИСТИКА В России ежегодно переносят
- 4. ЭТИОЛОГИЯ Чаще всего встречаются
- 5. СТЕНОЗ Происходит из-за формирования атеросклеротической бляшки в
- 6. ОККЛЮЗИЯ Полное исчезновение просвета артерии.
- 7. КЛАССИФИКАЦИЯ СТЕНОЗОВГемодинамически значимый стенозГемодинамически не значимый стеноз75-80%
- 8. ПАТОГЕНЕЗ В патогенезе ишемического инсульта основную
- 9. ПАТОЛОГИЧЕСКАЯ ИЗВИТОСТЬ МАГИСТРАЛЬНЫХ АРТЕРИЙУ каждого третьего больного,
- 10. РЕНТГЕНОКОНТРАСТНАЯ АНГИОГРАФИЯ Субокклюзия брахиоцефального
- 11. КАРОТИДНАЯ АНГИОГРАФИЯ Атеротромбоз правой средней мозговой артерии
- 12. МРТ и МР ангиография больного с ОНМК по ишемическому типу в бассейне левой СМА
- 13. ЗОНЫ ИЗМЕНЕНИЙ КРОВОТОКА И МЕТАБОЛИЗМА, ВЫЯВЛЯЕМЫЕ В
- 14. ПОСЛЕДСТВИЯ ПЕРЕНЕСЕННОГО ОНМК В БАССЕЙНЕ ЛЕВОЙ СМА
- 15. НАРУШЕНИЕ МОЗГОВОГО КРОВООБРАЩЕНИЯ В БАССЕЙНЕ СРЕДНЕЙ И ЗАДНЕЙ МОЗГОВЫХ АРТЕРИЙ ( ПЭТ исследование с Н2О)
- 16. ВАРИАНТЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ИШЕМИЧЕСКОЙ БОЛЕЗНИ ГОЛОВНОГО МОЗГАКаротидная эндартерэктомия Наложение экстра-интракраниального сосудистого микроанастомоза
- 17. ВИДЫ КАРОТИДНЫХ ЭНДАРТЕРЭКТОМИЙКлассическаяЭверсионнаяРазличные варианты протезирования артерии с
- 18. АБСОЛЮТНЫЕ ПОКАЗАНИЯ К КАРОТИДНОЙ ЭНДАРТЕРЭКТОМИИКаротидные стенозы с
- 19. СТЕНОЗ БИФУРКАЦИИ ОСА (интраоперационный ракурс)
- 20. КЛАССИЧЕСКАЯ ЭНДАРТЕРЭКТОМИЯ При длинной
- 21. ЭВЕРСИОННАЯ ЭНДАРТЕРЭКТОМИЯ
- 22. Интраоперационная допплерография при каротидной эндартерэктомии. А) Регистрация
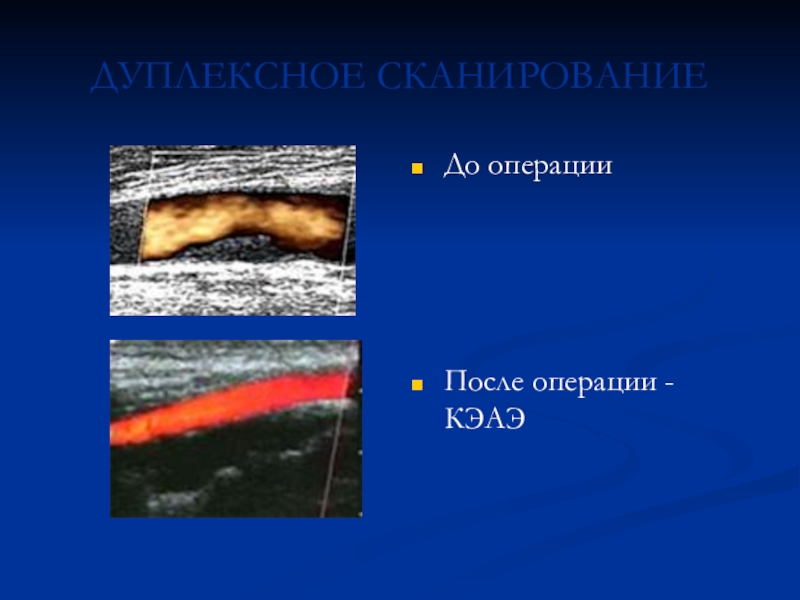
- 23. ДУПЛЕКСНОЕ СКАНИРОВАНИЕДо операцииПосле операции - КЭАЭ
- 24. ОПЕРАЦИИ ПРИ ПАТОЛОГИЧЕСКОЙ ИЗВИТОСТИ СОННЫХ И ПОЗВОНОЧНЫХ
- 25. РЕНТГЕНОЭНДОВАСКУЛЯРНОЕ РАСШИРЕНИЕ (ДИЛАТАЦИЯ) И СТЕНТИРОВАНИЕ АРТЕРИЙ
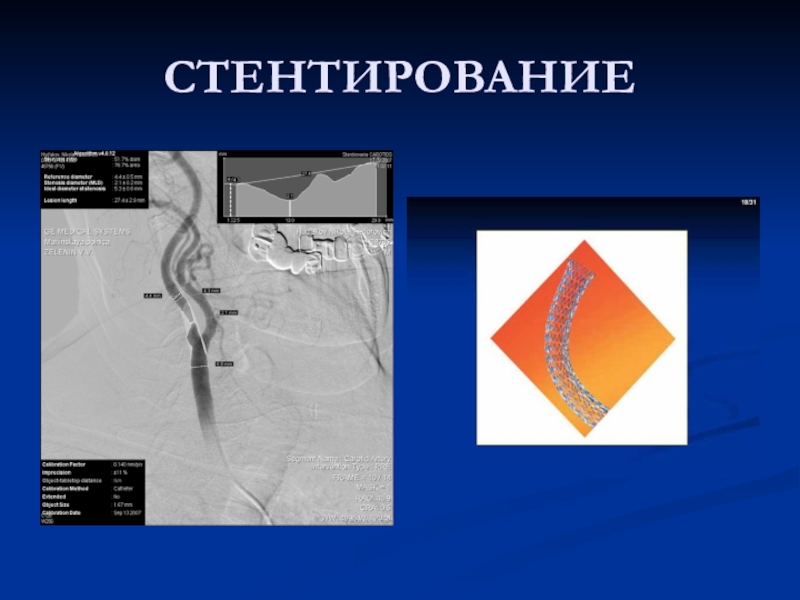
- 26. СТЕНТИРОВАНИЕ
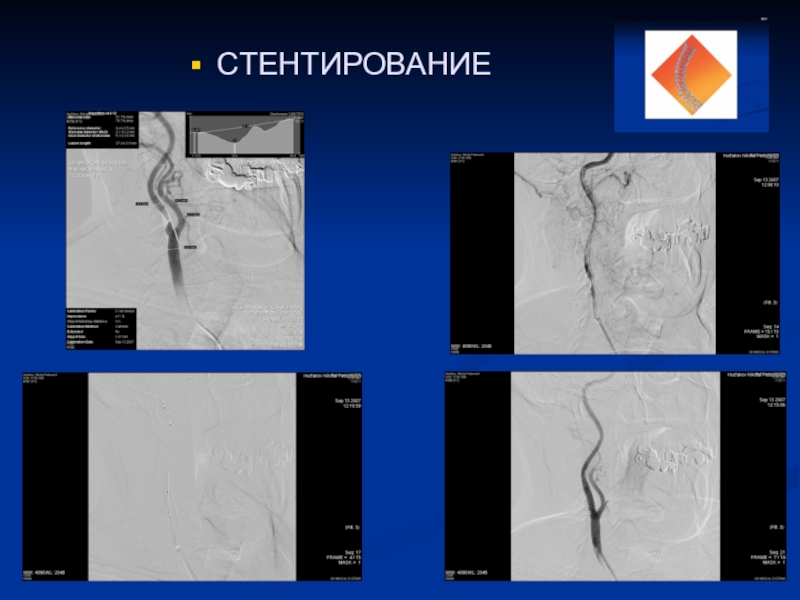
- 27. СТЕНТИРОВАНИЕ
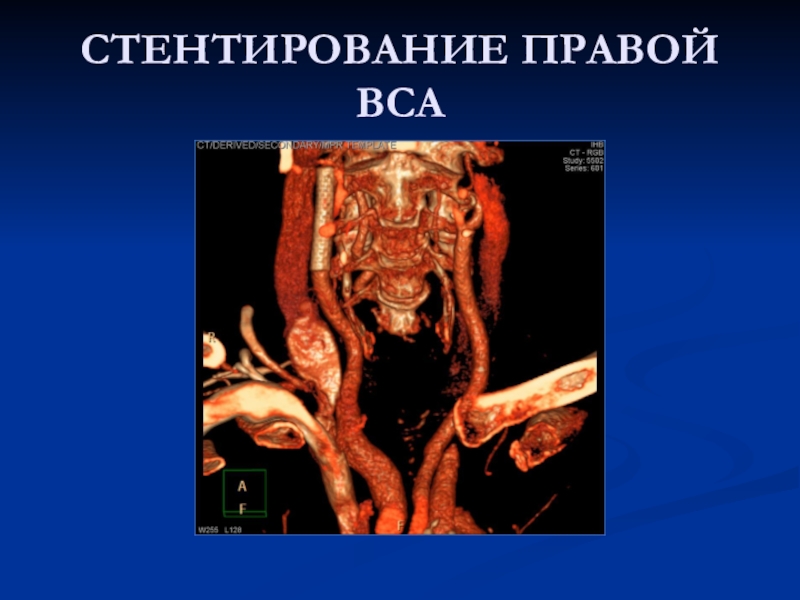
- 28. СТЕНТИРОВАНИЕ ПРАВОЙ ВСА
- 29. ИСТОРИЧЕСКАЯ СПРАВКАИдея создания ЭИКМА впервые была высказана
- 30. СХЕМА ВЫПОЛНЕНИЯ ЭКСТРА-ИНТРАКРАНИАЛЬНОГО МИКРОАНАСТОМОЗА (ЭИКМА) ПРИ ОККЛЮЗИИ
- 31. ПОКАЗАНИЯ К НАЛОЖЕНИЮ ЭКСТРА-ИНТРАКРАНИАЛЬНОГО СОСУДИСТОГО МИКРОАНАСТОМОЗАТромбоз ВСА
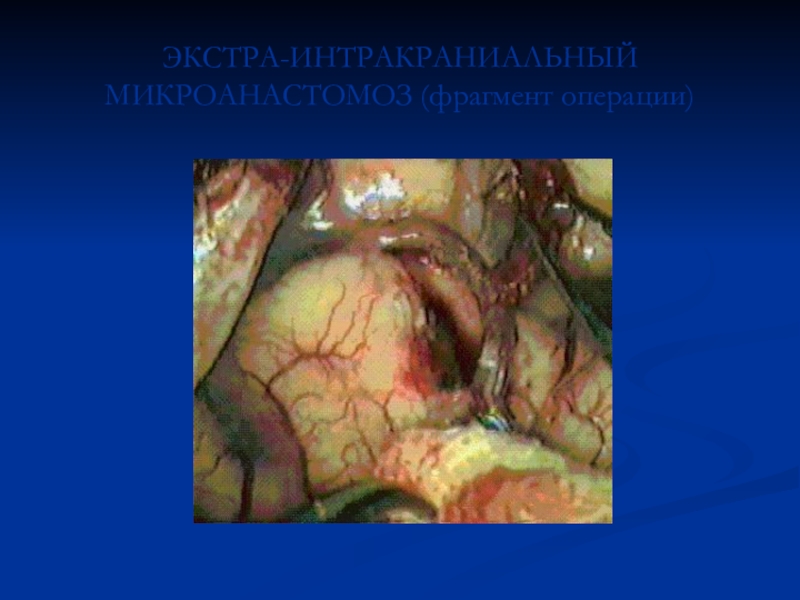
- 32. ЭКСТРА-ИНТРАКРАНИАЛЬНЫЙ МИКРОАНАСТОМОЗ (фрагмент операции)
- 33. ЭИКМА (послеоперационная ангиография)Окклюзия левой внутренней сонной артерии.
- 34. ОТДАЛЕННЫЕ РЕЗУЛЬТАТЫ ЛЕЧЕНИЯ ИБГМ НАЛОЖЕНИЕМ ЭИКМА
- 35. Динамика мозгового кровотока и метаболизма по данным
- 36. Динамика уровня инвалидизации по шкале Карновского в
- 37. АНЕВРИЗМЫ СОСУДОВ ГОЛОВНОГО МОЗГА
- 38. ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ ФОРМИРОВАНИЯ АРТЕРИАЛЬНЫХ АНЕВРИЗМ
- 39. КЛАССИФИКАЦИЯ АНЕВРИЗМ Классификация аневризм по форме: Мешотчатые (одно- или многокамерные).Веретенообразные (фузиформные).
- 40. ЗD-KT ангиография - мешотчатая аневризма
- 41. КЛАССИФИКАЦИЯ (продолжение)Классификация аневризм по артерии, на которой
- 42. СТРОЕНИЕ АНЕВРИЗМЫ Аневризма
- 43. СТАТИСТИКАРиск кровоизлияния из неразорвавшейся аневризмы составляет около
- 44. ОСНОВНЫЕ ЭЛЕМЕНТЫ ПАТОГЕНЕЗА АНЕВРИЗМАТИЧЕСКОГО САКРазвитие стойкого сосудистого
- 45. СУБАРАХНОИДАЛЬНОЕ КРОВОИЗЛИЯНИЕ Частота развития нетравматических субарахноидальных
- 46. КЛАССИФИКАЦИЯ ПЕРИОДОВ ТЕЧЕНИЯ АРТЕРИАЛЬНЫХ АНЕВРИЗМ (по В.И.Самойлову, 1986)Латентный периодПродромальный периодГеморрагический периодПериод рецидива аневризматических суарахноидальных кровоизлиянийРезидуальный период
- 47. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ НЕТРАВМАТИЧЕСКОГО СУБАРАХНОИДАЛЬНОГО КРОВОИЗЛИЯНИЯ
- 48. ОСНОВНЫЕ КЛИНИЧЕСКИЕ СИНДРОМЫ ПРИ АНЕВРИЗМАТИЧЕСКОМ САКМенингеальный синдромМенингеально-фокальный синдромМенингиально-радикулярный синдромГипоталамический синдромЭпилептический синдромПсихопатологический синдром
- 49. ОСНОВНЫЕ ПРИЧИНЫ УХУДШЕНИЯ СОСТОЯНИЯ БОЛЬНЫХ ПОСЛЕ ПЕРЕНЕСЕННОГО
- 50. ОСОБЕННОСТИ И МЕХАНИЗМ РАЗВИТИЯ СОСУДИСТОГО СПАЗМА ПРИ
- 51. ТРАНСКРАНИАЛЬНАЯ ДОППЛЕРОГРАФИЯ Линейная скорость кровотока (ЛСК)
- 52. Левосторонняя каротидная ангиограмма. Аневризма передней
- 53. ПОВТОРНОЕ АНЕВРИЗМАТИЧЕСКОЕ СУБАРАХНОИДАЛЬНОЕ КРОВОИЗЛИЯНИЕ Повторное кровоизлияние
- 54. ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ РАЗВИТИЯ ГИДРОЦЕФАЛИИ ПРИ АНЕВРИЗМАТИЧЕСКОМ САК
- 55. СХЕМА ЛИКВОРОШУНТИРУЮЩЕЙ ОПЕРАЦИИ В. А. -
- 56. КТ больного с гидроцефалией, развившейся в результате
- 57. Обследование пациентов при нетравматическом субарахноидальном кровоизлиянии Компьютерная (или МР) томография 3D КТ-ангиография, МР-ангиография Ангиография
- 58. ИСТОРИЧЕСКАЯ СПРАВКА Е.Moniz в 1927 году
- 59. МЕТОДЫ ЛЕЧЕНИЯ АНЕВРИЗМ СОСУДОВ ГОЛОВНОГО МОЗГА
- 60. КЛИПИРОВАНИЕ АНЕВРИЗМЫ БИФУРКАЦИИ ОСНОВНОЙ АРТЕРИИ
- 61. Двухкамерная аневризма средней мозговой артерии
- 62. Аневризма передней мозговой-передней соединительной артерии
- 63. ВНУТРИСОСУДИСТЫЕ ОПЕРАЦИИ Эффективность внутрисосудистых операций -
- 64. СХЕМА ВНУТРИСОСУДИСТОЙ ОПЕРАЦИИ Внутрисосудистая операция “баллонизации” артериальной аневризмы правой средней мозговой артерии
- 65. ЗАКРЫТИЕ АНЕВРИЗМЫ ЛЕВОЙ ВНУТРЕННЕЙ СОННОЙ АРТЕРИИ МИКРОСПИРАЛЯМИ
- 66. АРТЕРИОВЕНОЗНЫЕ МАЛЬФОРМАЦИИ (АВМ) АВМ являются врожденной
- 67. СТРОЕНИЕ АРТЕРИО-ВЕНОЗНОЙ МАЛЬФОРМАЦИИ 1,2 - приводящие артерии
- 68. ПАТОМОРФОЛОГИЧЕСКИЕ ОСОБЕННОСТИ СОСУДОВ, ФОРМИРУЮЩИХ АВМОтсутствует базальная мембранаУчастки
- 69. ЛОКАЛИЗАЦИЯ АРТЕРИОВЕНОЗНЫХ МАЛЬФОРМАЦИЙ ГОЛОВНОГО МОЗГА
- 70. ПАТОГЕНЕЗ Основные механизмы патологического воздействия артерио-венозной
- 71. КЛИНИЧЕСКИЕ ВАРИАНТЫ ТЕЧЕНИЯ АВМГеморрагический ЭпилептическийПсевдотуморозный
- 72. ОСОБЕННОСТИ КЛИНИЧЕСКОГО ТЕЧЕНИЯ АВМ
- 73. Эпилептический тип течения заболевания
- 74. Псевдотуморозный тип течения заболевания
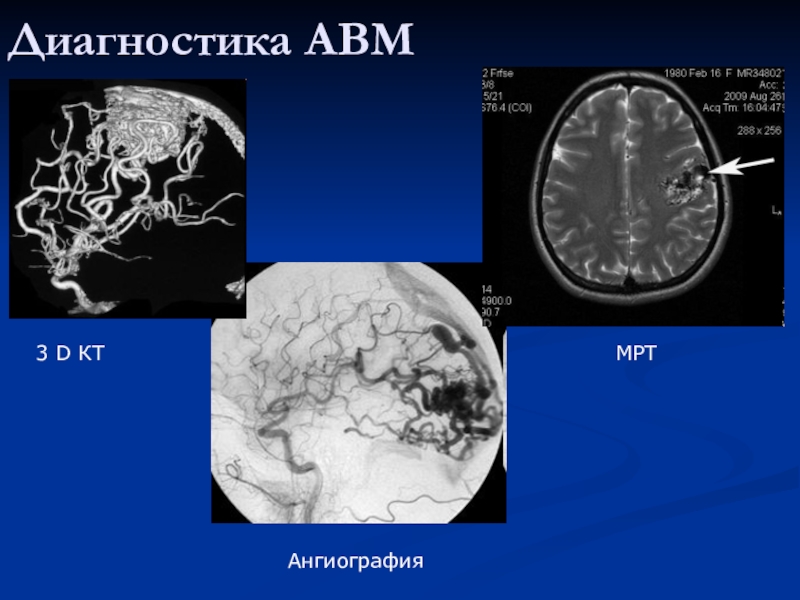
- 75. Диагностика АВММРТ3 D КТАнгиография
- 76. МЕТОДЫ ЛЕЧЕНИЯ АВМ Хирургическое лечение: открытые операции эндоваскуляные вмешательстваЛучевая терапия Консервативное лечение
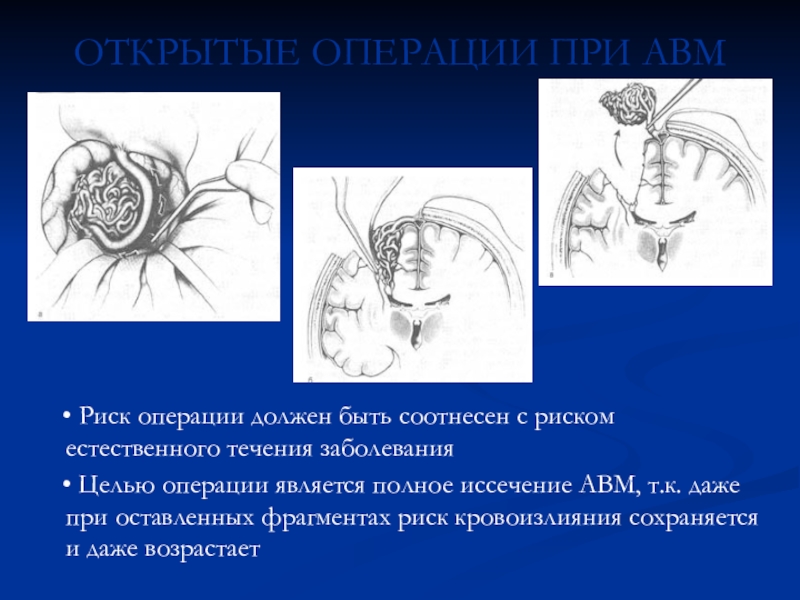
- 77. ОТКРЫТЫЕ ОПЕРАЦИИ ПРИ АВМ •
- 78. ЭНДОВАСКУЛЯРНЫЕ ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА Виды внутрисосудистой
- 79. Ангиограмма больного с
- 80. Хирургическое лечение – технически
- 81. АРТЕРИО-СИНУСНЫЕ СОУСТЬЯ (АСС)Наиболле часто встречаемый вариант АСС
- 82. Скачать презентанцию
Слайды и текст этой презентации
Слайд 1Кафедра неврологии и нейрохирургии
СПбГМУ им. акад. И.П.Павлова
НЕЙРОХИРУРГИЯ
СОСУДИСТЫХ ЗАБОЛЕВАНИЙ ГОЛОВНОГО И СПИННОГО МОЗГА
Доцент Очколяс В.Н.Слайд 2 Среди всех видов инсультов преобладают ишемические поражения мозга.
По данным международных мультицентровых исследований, соотношение ишемического и геморрагического инсультов
составляет в среднем 5,0–5,5 : 1, т.е. 80–85% и 15–20% соответственно.Слайд 3СТАТИСТИКА
В России ежегодно переносят нарушения мозгового кровообращения
35 человек на 10 тыс. населения, т.е. до 700 тыс.
в год, причем ведущее место среди них занимает ишемический инсульт.В настоящее время более 1 млн человек в стране являются глубокими инвалидами вследствие перенесенного инсульта.
Летальность после мозгового инсульта сохраняется высокой и составляет 30-35 проц.
Только 10-20 проц. пациентов, переживших острую стадию заболевания, восстанавливают трудоспособность, остальные становятся инвалидами со стойким неврологическим дефицитом.
Сейчас по тяжести экономических потерь мозговой инсульт прочно занял первое место, превосходя даже инфаркт миокарда. Затраты на лечение и социальное обеспечение больных, перенесших мозговой инсульт в США составляют 7,5 млрд $ в год.
Слайд 4ЭТИОЛОГИЯ
Чаще всего встречаются два типа ишемического
инсульта (инфаркта мозга) – тромботический, обусловленный первичной тромботической окклюзией мозгового
сосуда, и эмболический, обусловленный эмболией из отдаленного источника. Первичная тромботическая окклюзия развивается в сосуде, просвет которого сужен в результате гипоплазии, атеросклероза или экстравазальных причин, при этом поврежденная или измененная интима вызывает запуск механизмов адгезии и агрегации тромбоцитов. Самый частый источник эмболии – сердце. Кардиогенная эмболия может возникать при мерцательной аритмии или инфаркте миокарда из–за пристеночного тромбообразования, протезированных клапанов, при инфекционном эндокардите (источник септических и фибриновых эмболов). Источником эмболов может служить изъязвленная атеросклеротическая бляшка в дуге аорты, устье магистральных артерий или сонной артерии (локальная эмболия).Выделяют также:
Гемореологический тип инсульта, обусловленный повышением вязкости крови (истинная полицитемия, вторичные эритроцитозы, лейкозы и др.).
Гемодинамический тип инсульта обусловлен нарушением сердечного выброса, приводящим к нарушению системного кровообращения (пароксизмальные аритмии, коллапс и др.).
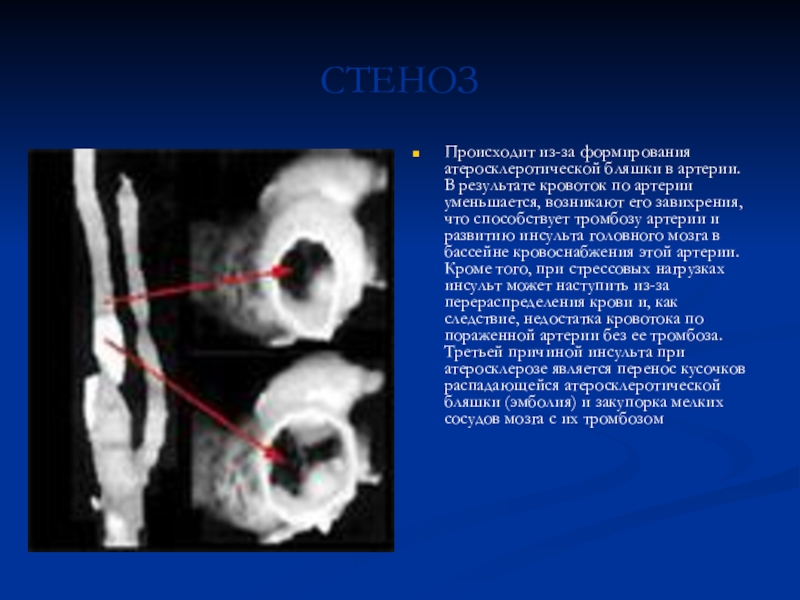
Слайд 5СТЕНОЗ
Происходит из-за формирования атеросклеротической бляшки в артерии. В результате
кровоток по артерии уменьшается, возникают его завихрения, что способствует тромбозу
артерии и развитию инсульта головного мозга в бассейне кровоснабжения этой артерии. Кроме того, при стрессовых нагрузках инсульт может наступить из-за перераспределения крови и, как следствие, недостатка кровотока по пораженной артерии без ее тромбоза. Третьей причиной инсульта при атеросклерозе является перенос кусочков распадающейся атеросклеротической бляшки (эмболия) и закупорка мелких сосудов мозга с их тромбозомСлайд 6ОККЛЮЗИЯ
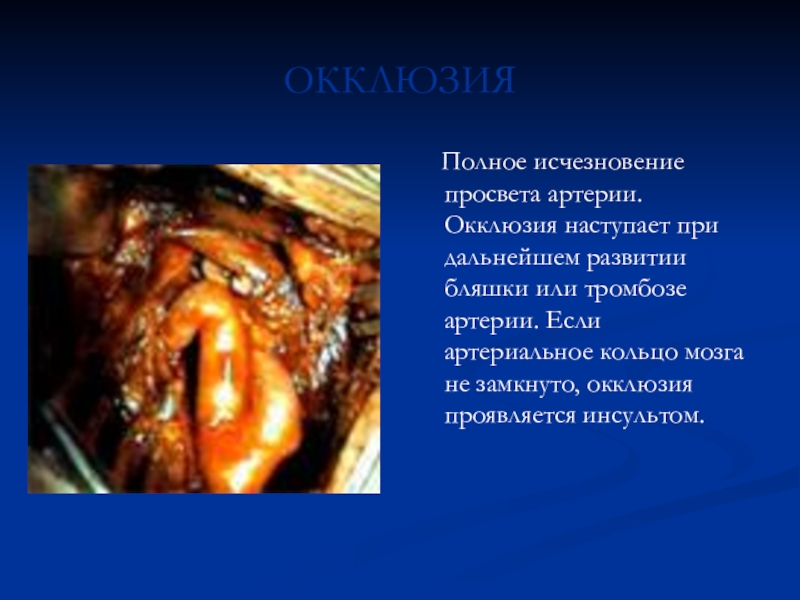
Полное исчезновение просвета артерии. Окклюзия наступает при
дальнейшем развитии бляшки или тромбозе артерии. Если артериальное кольцо мозга
не замкнуто, окклюзия проявляется инсультом.Слайд 7КЛАССИФИКАЦИЯ СТЕНОЗОВ
Гемодинамически значимый стеноз
Гемодинамически не значимый стеноз
75-80% всех гемодинамически значимых
стенозов формируются в магистральных артериях шеи (ОСА, бифуркация ОСА, ВСА)
20-25%
гемодинамически значимых стенозов формируются в церебральных артерияхСлайд 8ПАТОГЕНЕЗ
В патогенезе ишемического инсульта основную роль играет критическое
снижение мозгового кровотока – ниже 50мл в минуту на 100
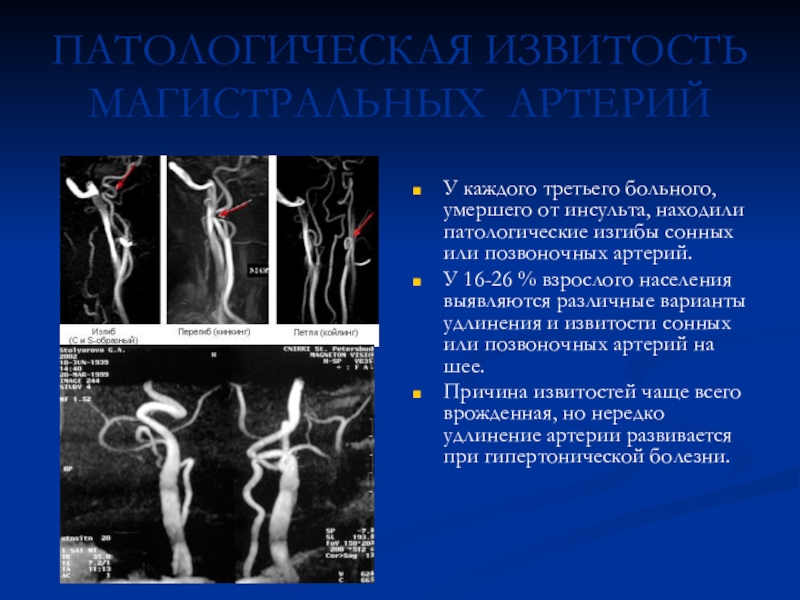
г вещества мозга, вследствие расстройства общей или локальной гемодинамики или срыва ауторегуляции мозгового кровообращения, что вызывает запуск каскада патогенетических реакций, приводящих в конечном итоге к апоптозу и гибели нейрона.Слайд 9ПАТОЛОГИЧЕСКАЯ ИЗВИТОСТЬ МАГИСТРАЛЬНЫХ АРТЕРИЙ
У каждого третьего больного, умершего от инсульта,
находили патологические изгибы сонных или позвоночных артерий.
У 16-26 % взрослого
населения выявляются различные варианты удлинения и извитости сонных или позвоночных артерий на шее.Причина извитостей чаще всего врожденная, но нередко удлинение артерии развивается при гипертонической болезни.
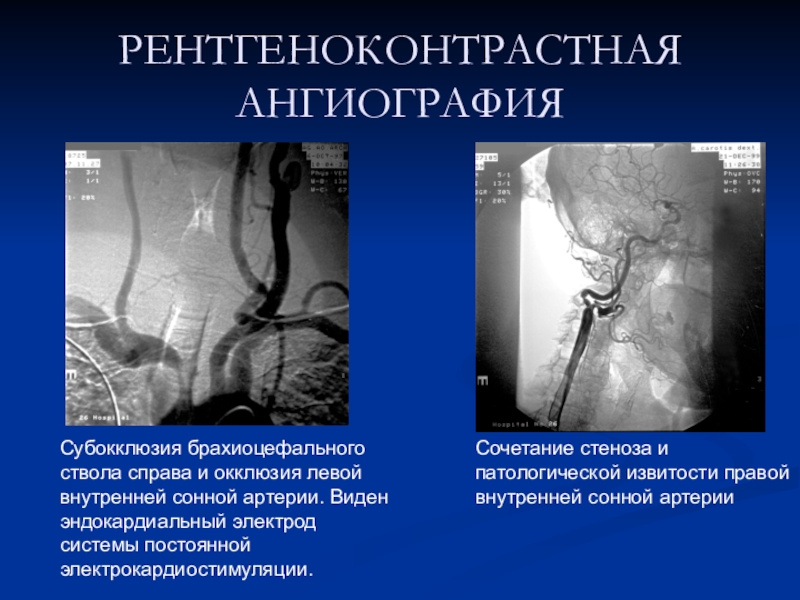
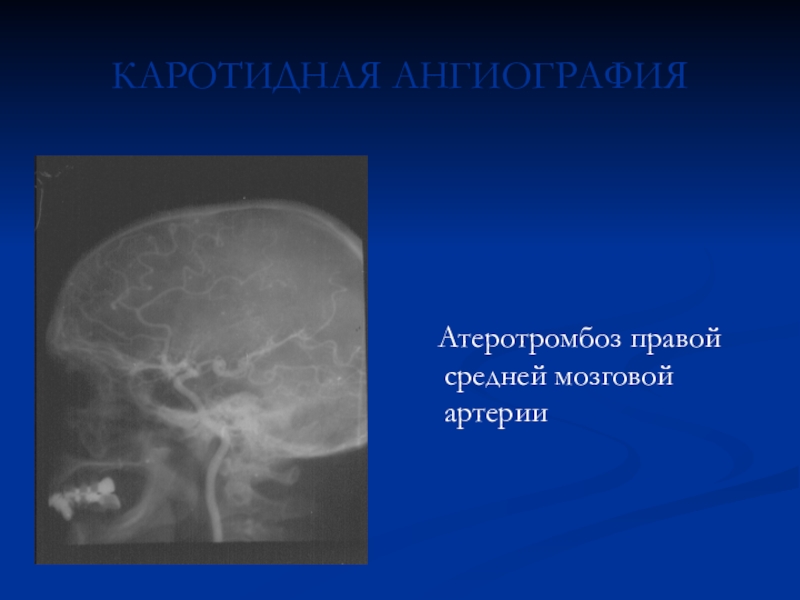
Слайд 10РЕНТГЕНОКОНТРАСТНАЯ АНГИОГРАФИЯ
Субокклюзия брахиоцефального ствола справа и
окклюзия левой внутренней сонной артерии. Виден эндокардиальный электрод системы постоянной
электрокардиостимуляции. Сочетание стеноза и патологической извитости правой внутренней сонной артерии
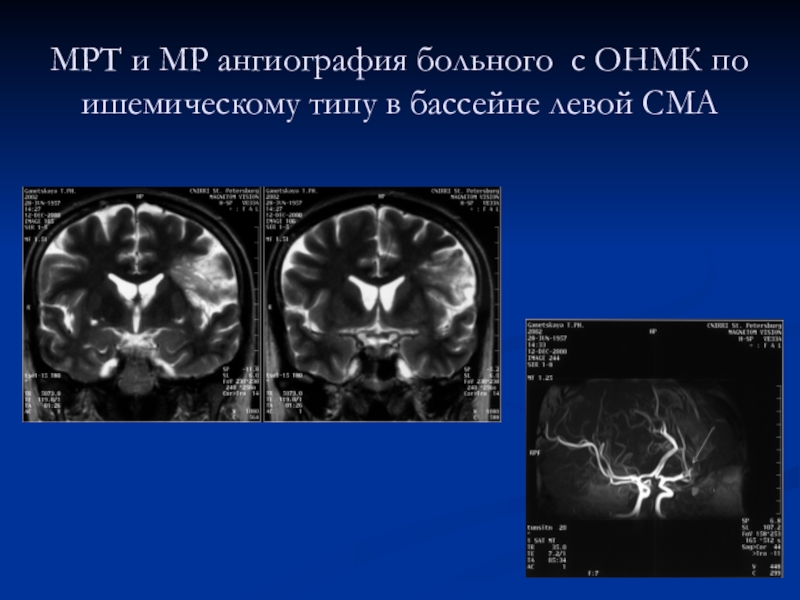
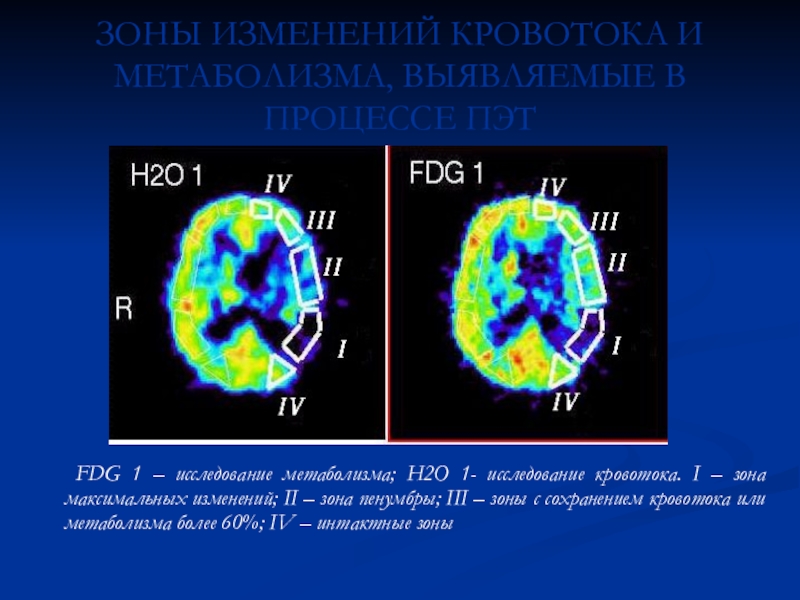
Слайд 13ЗОНЫ ИЗМЕНЕНИЙ КРОВОТОКА И МЕТАБОЛИЗМА, ВЫЯВЛЯЕМЫЕ В ПРОЦЕССЕ ПЭТ
FDG 1 – исследование метаболизма; H2O 1- исследование кровотока. I
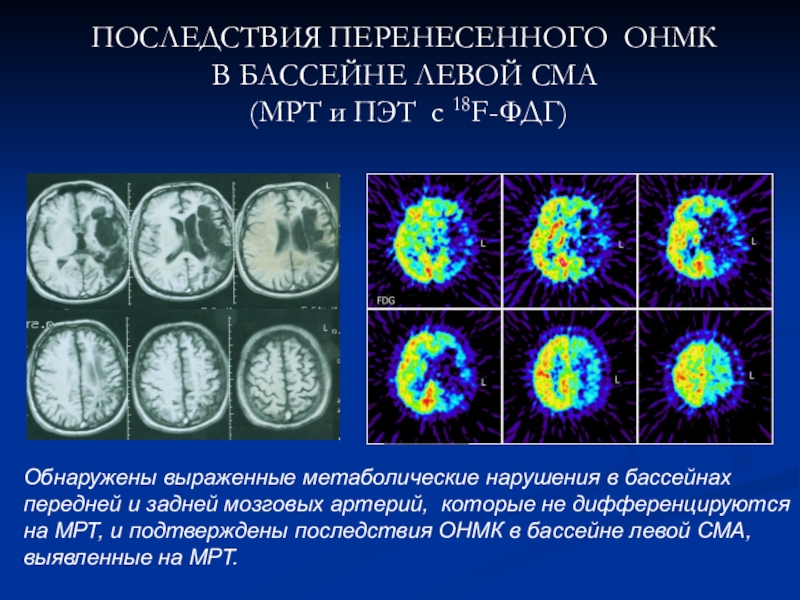
– зона максимальных изменений; II – зона пенумбры; III – зоны с сохранением кровотока или метаболизма более 60%; IV – интактные зоныСлайд 14ПОСЛЕДСТВИЯ ПЕРЕНЕСЕННОГО ОНМК В БАССЕЙНЕ ЛЕВОЙ СМА (МРТ и ПЭТ
с 18F-ФДГ)
Обнаружены выраженные метаболические нарушения в бассейнах передней и задней
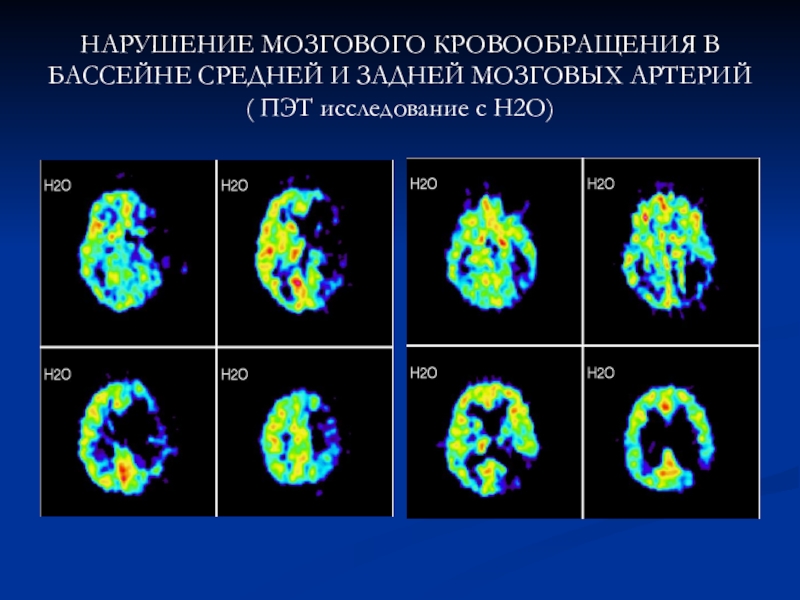
мозговых артерий, которые не дифференцируются на МРТ, и подтверждены последствия ОНМК в бассейне левой СМА, выявленные на МРТ.Слайд 15НАРУШЕНИЕ МОЗГОВОГО КРОВООБРАЩЕНИЯ В БАССЕЙНЕ СРЕДНЕЙ И ЗАДНЕЙ МОЗГОВЫХ АРТЕРИЙ (
ПЭТ исследование с Н2О)
Слайд 16ВАРИАНТЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ИШЕМИЧЕСКОЙ БОЛЕЗНИ ГОЛОВНОГО МОЗГА
Каротидная эндартерэктомия
Наложение экстра-интракраниального
сосудистого микроанастомоза
Слайд 17ВИДЫ КАРОТИДНЫХ ЭНДАРТЕРЭКТОМИЙ
Классическая
Эверсионная
Различные варианты протезирования артерии с применением вен и
протезов (гомо- и гетеротрансплантаты)
Выбор метода операции зависит
от степени поражения каротидного бассейна, его протяженности. Наиболее оптимальными являются классическая и эверсионная эндартерэктомии - при последней значительно сокращается время операции, а также минимально изменяются геометрические показатели реконструированного сосуда.Слайд 18АБСОЛЮТНЫЕ ПОКАЗАНИЯ К КАРОТИДНОЙ ЭНДАРТЕРЭКТОМИИ
Каротидные стенозы с клиникой транзиторных ишемических
атак или проявлениями декомпенсации дисциркуляторной энцефалопатии (у пациентов с тяжелым,
более 70 проц., ипсилатеральным стенозом, приведшим к нарушению мозгового кровообращения и инфаркту мозга)Наличие гетерогенной бляшки в устье внутренней сонной артерии, даже при асимптомном стенозе
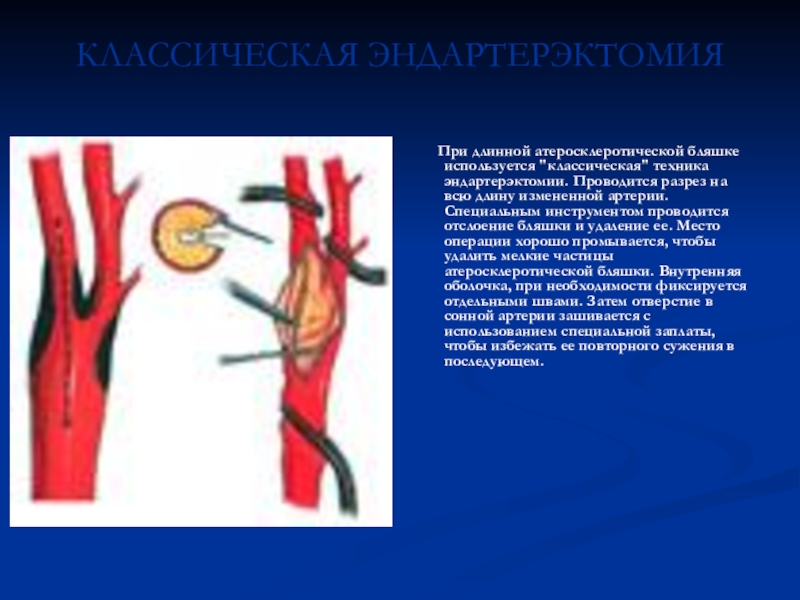
Слайд 20КЛАССИЧЕСКАЯ ЭНДАРТЕРЭКТОМИЯ
При длинной атеросклеротической бляшке используется "классическая"
техника эндартерэктомии. Проводится разрез на всю длину измененной артерии. Специальным
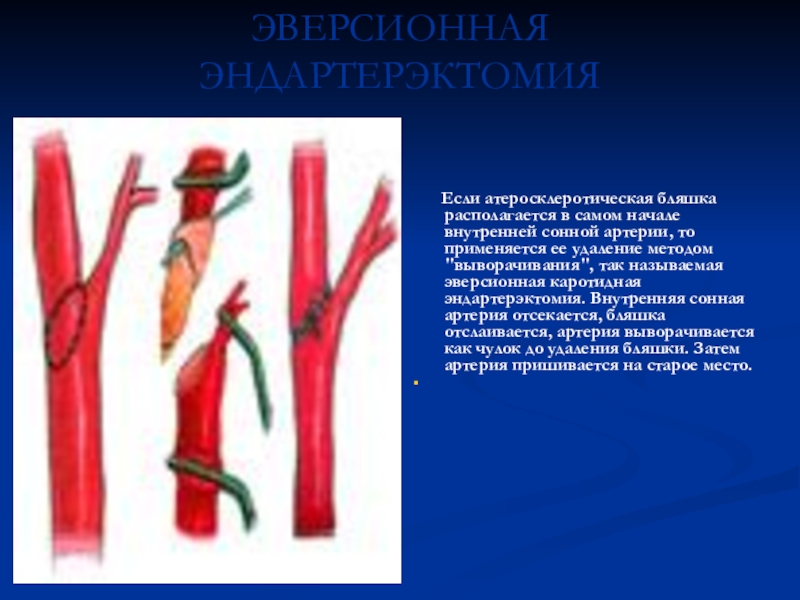
инструментом проводится отслоение бляшки и удаление ее. Место операции хорошо промывается, чтобы удалить мелкие частицы атеросклеротической бляшки. Внутренняя оболочка, при необходимости фиксируется отдельными швами. Затем отверстие в сонной артерии зашивается с использованием специальной заплаты, чтобы избежать ее повторного сужения в последующем.Слайд 21ЭВЕРСИОННАЯ ЭНДАРТЕРЭКТОМИЯ
Если атеросклеротическая бляшка
располагается в самом начале внутренней сонной артерии, то применяется ее
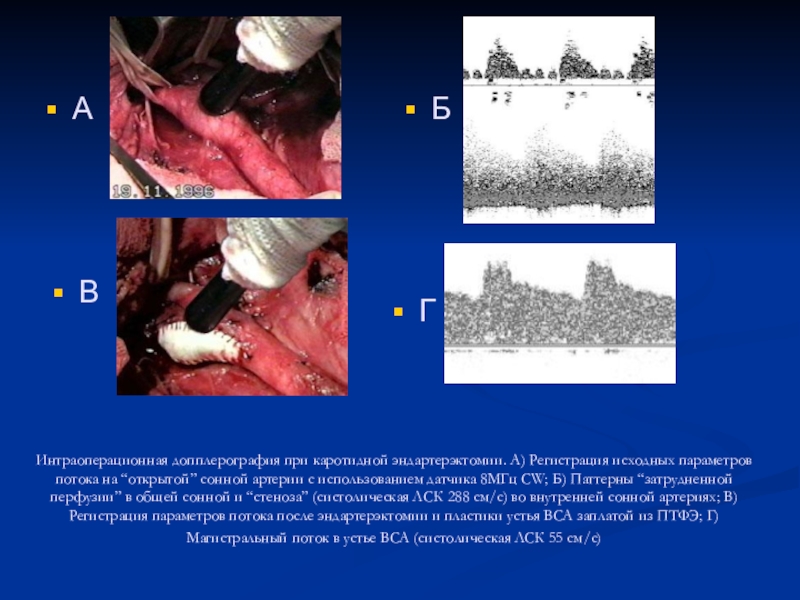
удаление методом "выворачивания", так называемая эверсионная каротидная эндартерэктомия. Внутренняя сонная артерия отсекается, бляшка отслаивается, артерия выворачивается как чулок до удаления бляшки. Затем артерия пришивается на старое место.Слайд 22Интраоперационная допплерография при каротидной эндартерэктомии. А) Регистрация исходных параметров потока
на “открытой” сонной артерии с использованием датчика 8МГц CW; Б)
Паттерны “затрудненной перфузии” в общей сонной и “стеноза” (систолическая ЛСК 288 см/с) во внутренней сонной артериях; В) Регистрация параметров потока после эндартерэктомии и пластики устья ВСА заплатой из ПТФЭ; Г) Магистральный поток в устье ВСА (систолическая ЛСК 55 см/с)А
Б
В
Г
Слайд 24ОПЕРАЦИИ ПРИ ПАТОЛОГИЧЕСКОЙ ИЗВИТОСТИ СОННЫХ И ПОЗВОНОЧНЫХ АРТЕРИЙ
Смысл операции при патологической извитости заключается в выделении удлиненной и
извитой артерии, удалении излишка или выпрямления хода артерии. При извитости сонных артерий чаще выполняется резекция излишка артерии, в то время как при патологической извитости позвоночных артерий производится выпрямление сосуда с созданием широкого входа.Слайд 25РЕНТГЕНОЭНДОВАСКУЛЯРНОЕ РАСШИРЕНИЕ (ДИЛАТАЦИЯ) И СТЕНТИРОВАНИЕ АРТЕРИЙ
К пораженной артерии
подводят специальный зонд с баллоном, раздувая который растягивают просвет суженной
артерии. Для того, чтобы артерия вновь не перекрылась, в ее просвет устанавливают специальную сетку в виде трубки (стент), которая выполняет каркасную функциюСлайд 29ИСТОРИЧЕСКАЯ СПРАВКА
Идея создания ЭИКМА впервые была высказана в 1912 году
Crutrie, а была осуществлена в 1967 году Donaghy и Yazargil.
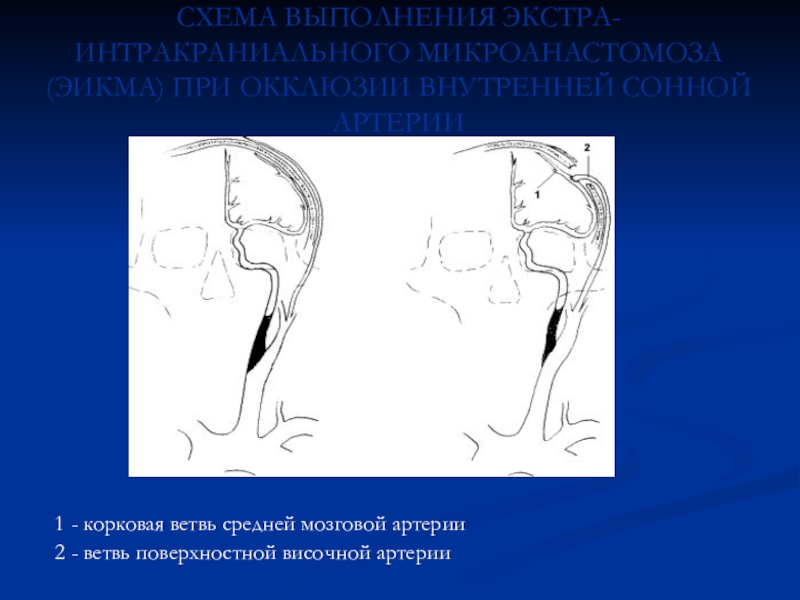
Слайд 30СХЕМА ВЫПОЛНЕНИЯ ЭКСТРА-ИНТРАКРАНИАЛЬНОГО МИКРОАНАСТОМОЗА (ЭИКМА) ПРИ ОККЛЮЗИИ ВНУТРЕННЕЙ СОННОЙ АРТЕРИИ
1
- корковая ветвь средней мозговой артерии
2 - ветвь поверхностной височной
артерииСлайд 31ПОКАЗАНИЯ К НАЛОЖЕНИЮ ЭКСТРА-ИНТРАКРАНИАЛЬНОГО СОСУДИСТОГО МИКРОАНАСТОМОЗА
Тромбоз ВСА с истощением резервов
коллатерального кровообращения
Гемодинамически значимый стеноз интракраниальных сегментов в бассейнах средней, передней
или заднемозговой артерийКак первый этап перед каротидной эндартерэктомией на ипсилатеральной стороне при отсутствии адекватного коллатерального кровотока по вилизиевому кругу
При тандемных поражениях внутренней сонной артерии с низкой степенью толерантности головного мозга к ишемии, когда показано многоэтапное хирургическое лечение
При бикаротидных стенозах с тандемным поражением одной из каротид: вначале первый этап - восстановление адекватной проходимости сонной артерии, контрлатеральной тандемному поражению, затем - поэтапное наложение ЭИКМА
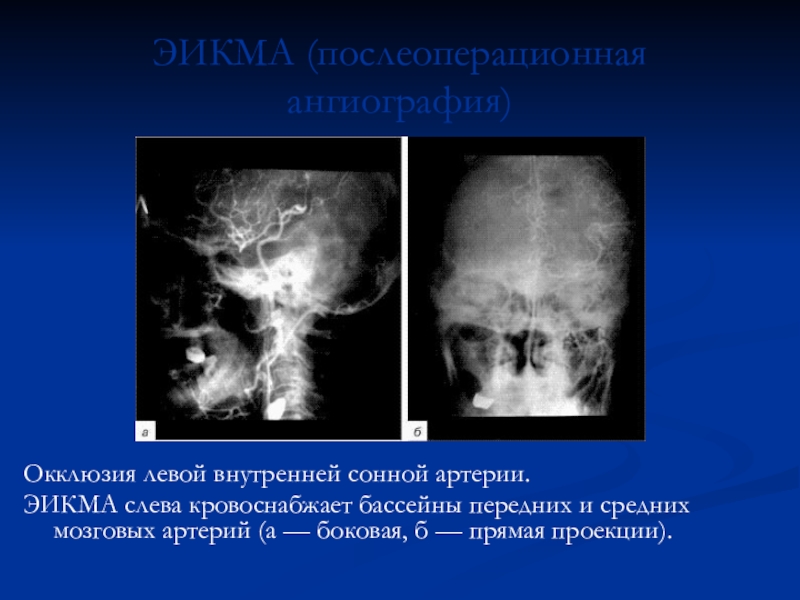
Слайд 33ЭИКМА (послеоперационная ангиография)
Окклюзия левой внутренней сонной артерии.
ЭИКМА слева кровоснабжает
бассейны передних и средних мозговых артерий (а — боковая, б
— прямая проекции).Слайд 34ОТДАЛЕННЫЕ РЕЗУЛЬТАТЫ ЛЕЧЕНИЯ ИБГМ НАЛОЖЕНИЕМ ЭИКМА
Проведенные исследования показали
высокую профилактическую(85,7 - 92,2% ) и лечебную(84.1 – 91.2% )
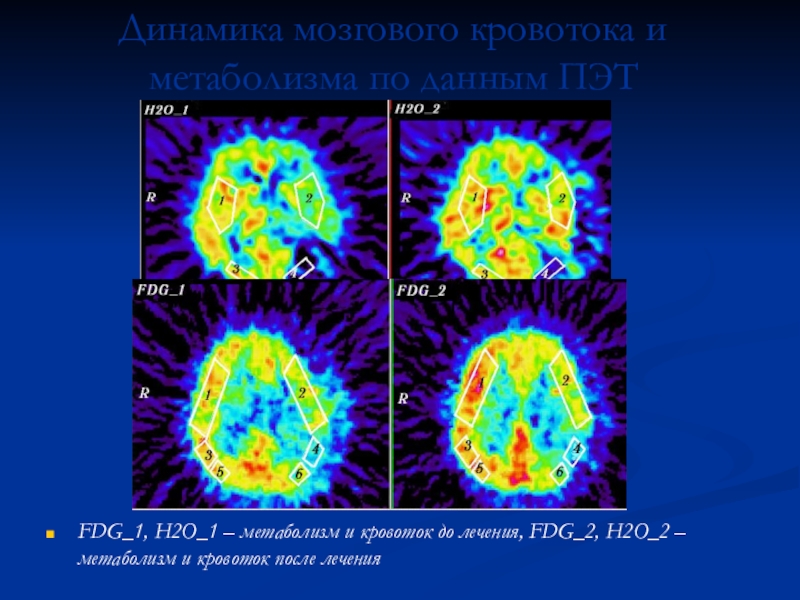
эффективности ЭИКМА. Наилучшие клинические результаты достигаются в случаях обратимого неврологического дефицита (начальные проявления НМК, ТИА, ДЭП малый инсульт) Срок функционирования ЭИКМА в классическом варианте составил более 10 лет, при применении аутоартерии – 2.4 года, аутовены – 1.7 лет.Слайд 35Динамика мозгового кровотока и метаболизма по данным ПЭТ
FDG_1, H2O_1 –
метаболизм и кровоток до лечения, FDG_2, H2O_2 – метаболизм и
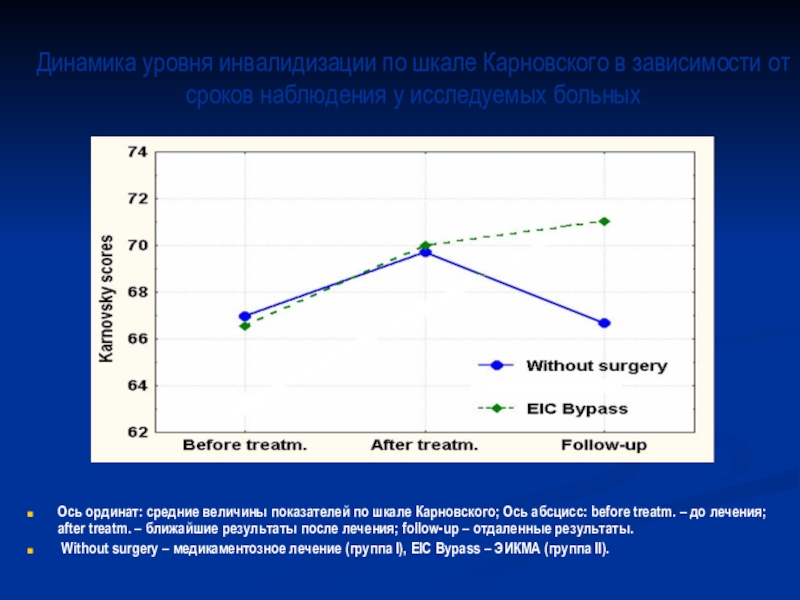
кровоток после леченияСлайд 36Динамика уровня инвалидизации по шкале Карновского в зависимости от сроков
наблюдения у исследуемых больных
Ось ординат: средние величины показателей по шкале
Карновского; Ось абсцисс: before treatm. – до лечения; after treatm. – ближайшие результаты после лечения; follow-up – отдаленные результаты.Without surgery – медикаментозное лечение (группа I), EIC Bypass – ЭИКМА (группа II).
Слайд 37
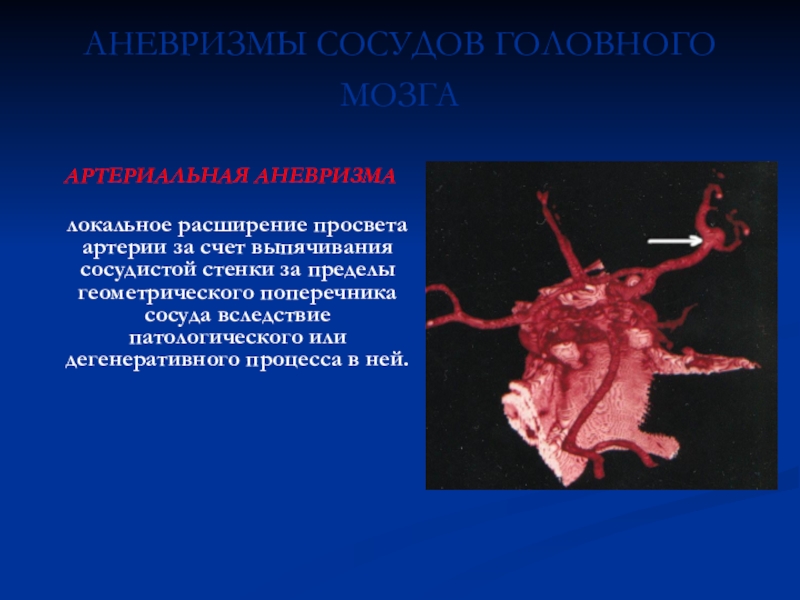
АНЕВРИЗМЫ СОСУДОВ ГОЛОВНОГО МОЗГА
АРТЕРИАЛЬНАЯ АНЕВРИЗМА
локальное расширение просвета артерии за счет выпячивания сосудистой стенки
за пределы геометрического поперечника сосуда вследствие патологического или дегенеративного процесса в ней.Слайд 38
ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ ФОРМИРОВАНИЯ АРТЕРИАЛЬНЫХ АНЕВРИЗМ
Дефекты артериальной стенки, лежащие в
основе формирования аневризмы: - дефект мышечного слоя - повреждения внутренней эластической мембраны -
гиперплазия интимы - повреждение коллагеновых волокон артерии - сочетание возрастающей ригидности стенки артерии с уменьшением ее толщины.Гемодинамическе факторы - аневризмы чаще располагаются в области отхождения ветвей от артерии или в месте изгибов артерии, т.к. эти участки испытывают наибольшее гемодинамическое воздействие.
Аневризмы часто сочетаются с пороками развития или заболеваниями, которые приводят к - артериальной гипертензии (наследственная артериальная гипертензия, коарктация аорты, поликистоз почек) - повреждению соединительной ткани (фибромускулярная дисплазия, синдром поражения соединительной ткани) - изменению церебральной гемодинамики (опухоль мозга, АВМ, аномалии развития артериального круга большого мозга)
Слайд 39
КЛАССИФИКАЦИЯ АНЕВРИЗМ
Классификация аневризм по форме:
Мешотчатые
(одно- или многокамерные).
Веретенообразные (фузиформные).
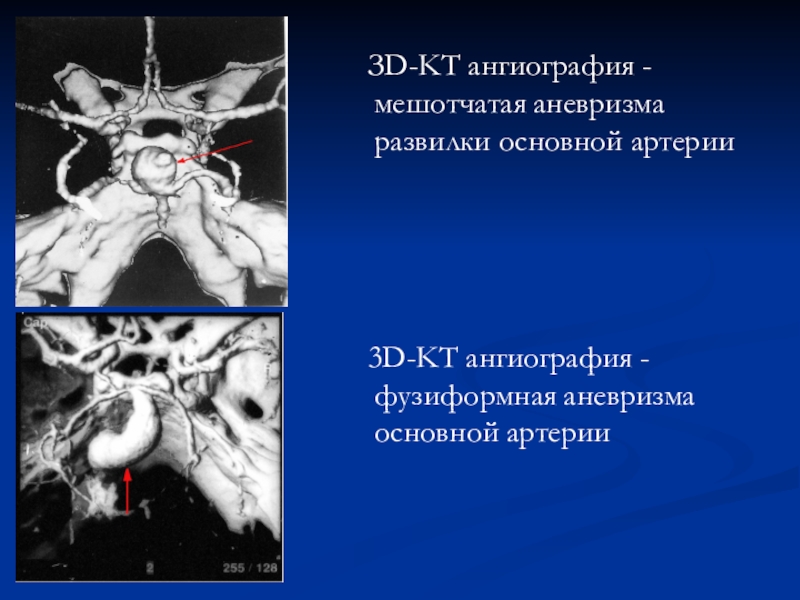
Слайд 40 ЗD-KT ангиография - мешотчатая аневризма развилки основной артерии
3D-KT ангиография - фузиформная аневризма основной артерии
Слайд 41КЛАССИФИКАЦИЯ (продолжение)
Классификация аневризм по артерии, на которой они расположены.
1. На
передней мозговой – передней соединительной артериях (45 %). 2. На внутренней
сонной артерии (32%). 3. На средней мозговой артерии (19%). 4. На артериях вертебро-базилярной системы (4%) 5. Множественные аневризмы – на двух и более артериях (13%).Классификация аневризм по величине.
1. До 3 мм – милиарные.
2. 4 - 15 мм – обычные.
3. 16 - 25 мм – большие.
4. Более 25 мм – гигантские.
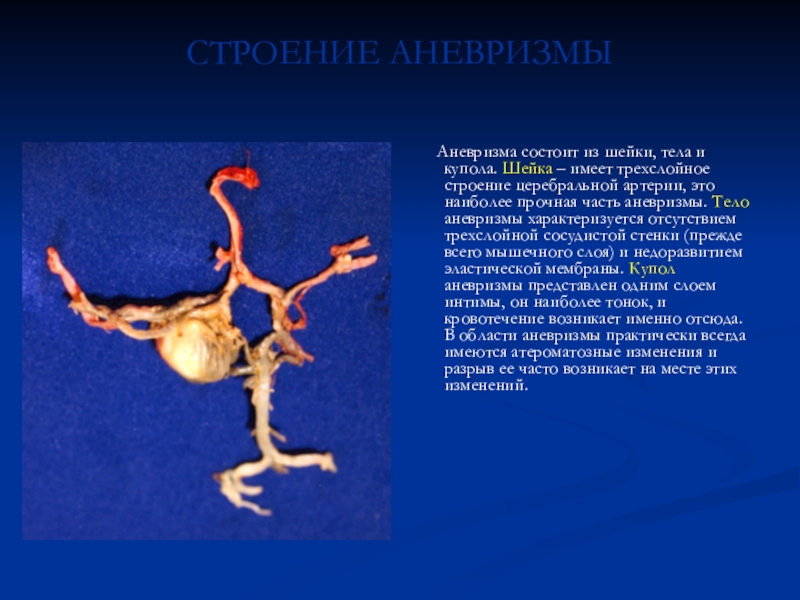
Слайд 42СТРОЕНИЕ АНЕВРИЗМЫ
Аневризма состоит из шейки, тела
и купола. Шейка – имеет трехслойное строение церебральной артерии, это
наиболее прочная часть аневризмы. Тело аневризмы характеризуется отсутствием трехслойной сосудистой стенки (прежде всего мышечного слоя) и недоразвитием эластической мембраны. Купол аневризмы представлен одним слоем интимы, он наиболее тонок, и кровотечение возникает именно отсюда. В области аневризмы практически всегда имеются атероматозные изменения и разрыв ее часто возникает на месте этих изменений.Слайд 43СТАТИСТИКА
Риск кровоизлияния из неразорвавшейся аневризмы составляет около 1% в течение
года.
Риск повторного кровоизлияния из аневризмы повышается и в первые 2
недели после него составляет 15 - 25%, в течение полугода - 50%.
Риск летального исхода при повторном разрыве аневризмы в течение первой недели после кровоизлияния составляет 32%, на второй неделе - 43%, а в течение первого года после кровоизлияния достигает 63% (из-за повторных кровоизлияний, которые, как правило, протекают значительно тяжелее, чем первое).
Слайд 44ОСНОВНЫЕ ЭЛЕМЕНТЫ ПАТОГЕНЕЗА АНЕВРИЗМАТИЧЕСКОГО САК
Развитие стойкого сосудистого спазма (локального, регионарного,
диффузного, тотального). Сосудистый спазм развивается в 100% случаев (пик развития
спазма на 3-14 сутки), ишемия мозга вследствие ангиоспазма развивается в 64% случаев.“Масс-эффект” развившегося церебрально-субарахноидального и церебрально-вентрикулярного кровоизлияния. Внутримозговые гематомы формируется в 22% случаев, внутрижелудочковые кровоизлияния – в 14%.
Нарушение ликвороциркуляции.
Слайд 45СУБАРАХНОИДАЛЬНОЕ КРОВОИЗЛИЯНИЕ
Частота развития нетравматических субарахноидальных кровоизлияний составляет 6-16 на
100 000 населения в год. Наиболее часто кровоизлияние происходит в
возрасте 30-60 лет (средний возраст 45 лет).Причинами нетравматического субарахноидального кровоизлияния являются: - в 50% случаев – аневризмы сосудов головного мозга - в 10% - артериовенозные мальформации - в 30% - гипертоническая болезнь - в 10% случаев субарахноидальное кровоизлияние обусловлено другими причинами (болезнь Моя-Моя, коагулопатии, опухоли головного мозга и др.)
Факторами риска субарахноидального кровоизлияния являются: • Курение
• Хронический алкоголизм и однократное употребление алкоголя в больших количествах • Артериальная гипертензия • Избыточная масса тела
• Прием наркотических средств
Виды субарахноидального кровоизлияния:
• Субарахноидальное
• Субарахноидально-церебральное
• Субарахноидально-церебрально-вентрикулярное
Слайд 46КЛАССИФИКАЦИЯ ПЕРИОДОВ ТЕЧЕНИЯ АРТЕРИАЛЬНЫХ АНЕВРИЗМ (по В.И.Самойлову, 1986)
Латентный период
Продромальный период
Геморрагический
период
Период рецидива аневризматических суарахноидальных кровоизлияний
Резидуальный период
Слайд 47КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ НЕТРАВМАТИЧЕСКОГО СУБАРАХНОИДАЛЬНОГО КРОВОИЗЛИЯНИЯ
• Сильная внезапная головная
боль «жгучего» или «распирающего» характера • Утрата сознания (от нескольких секунд
до нескольких дней и более) • Менингеальный синдром• Гипертермия
• Психомоторное возбуждение
Слайд 48ОСНОВНЫЕ КЛИНИЧЕСКИЕ СИНДРОМЫ ПРИ АНЕВРИЗМАТИЧЕСКОМ САК
Менингеальный синдром
Менингеально-фокальный синдром
Менингиально-радикулярный синдром
Гипоталамический синдром
Эпилептический
синдром
Психопатологический синдром
Слайд 49ОСНОВНЫЕ ПРИЧИНЫ УХУДШЕНИЯ СОСТОЯНИЯ БОЛЬНЫХ ПОСЛЕ ПЕРЕНЕСЕННОГО АНЕВРИЗМАТИЧЕСКОГО КРОВОИЗЛИЯНИЯ
Сосудистый спазм
и, как следствие, ишемия головного мозга
Повторное аневризматическое субарахноидальное кровоизлияние
Гидроцефалия
Слайд 50ОСОБЕННОСТИ И МЕХАНИЗМ РАЗВИТИЯ СОСУДИСТОГО СПАЗМА ПРИ АНЕВРИЗМАТИЧЕСКОМ САК
Сосудистый
спазм - сложные и последовательные изменения всех слоев артериальной стенки,
приводящие к сужению просвета сосуда. Причиной этих изменений являются кровь и продукты ее распада, находящиеся в субарахноидальном пространстве. Чем интенсивнее кровоизлияние, тем чаще возникает спазм и тем выраженнее ишемия мозга. Данные изменения в сосудах развиваются исключительно при разрывах аневризм. Сосудистый спазм - условное название, т.к. происходят структурные изменения во всех слоях артерии, а не сокращение мышечных волокон в ее стенке. Поэтому терапия спазмолитическими препаратами малоэффективна.Спазм обычно развивается с 3-4-х суток и достигает своего пика на 7-14 сутки.
Для диагностики спазма используют церебральную ангиографию и транскраниальную допплерографию (ТКДГ ).
Слайд 51ТРАНСКРАНИАЛЬНАЯ ДОППЛЕРОГРАФИЯ
Линейная скорость кровотока (ЛСК) по артериям головного
мозга в норме составляет: по средним мозговым артериям - 75 +-
15 см/сек, по передним мозговым артериям - 49 +- 11 см/сек, по задним мозговым артериям - 38 +- 11 см/сек.Повышение ЛСК более 200 см/сек является критическими в отношении развития ишемии и инфаркта мозга
Ишемия мозга вследствие спазма развивается более чем у 60% больных
В 15-17% причиной смерти после САК является инфаркт мозга
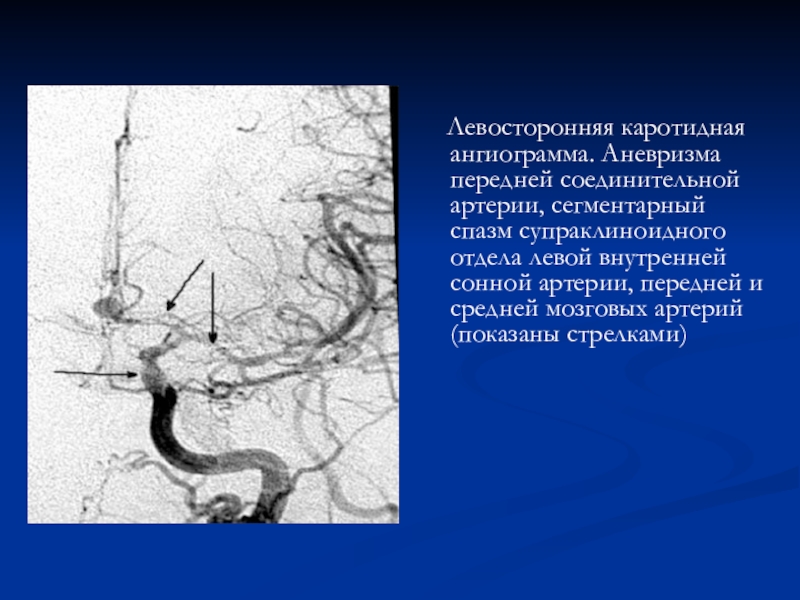
Слайд 52 Левосторонняя каротидная ангиограмма. Аневризма передней соединительной артерии, сегментарный
спазм супраклиноидного отдела левой внутренней сонной артерии, передней и средней
мозговых артерий (показаны стрелками)Слайд 53ПОВТОРНОЕ АНЕВРИЗМАТИЧЕСКОЕ СУБАРАХНОИДАЛЬНОЕ КРОВОИЗЛИЯНИЕ
Повторное кровоизлияние развивается у 17-26%
пациентов с артериальными аневризмами, у 5% с артерио-венозными мальформациями (АВМ)
Летальность после повторных кровоизлияний достигает 68%
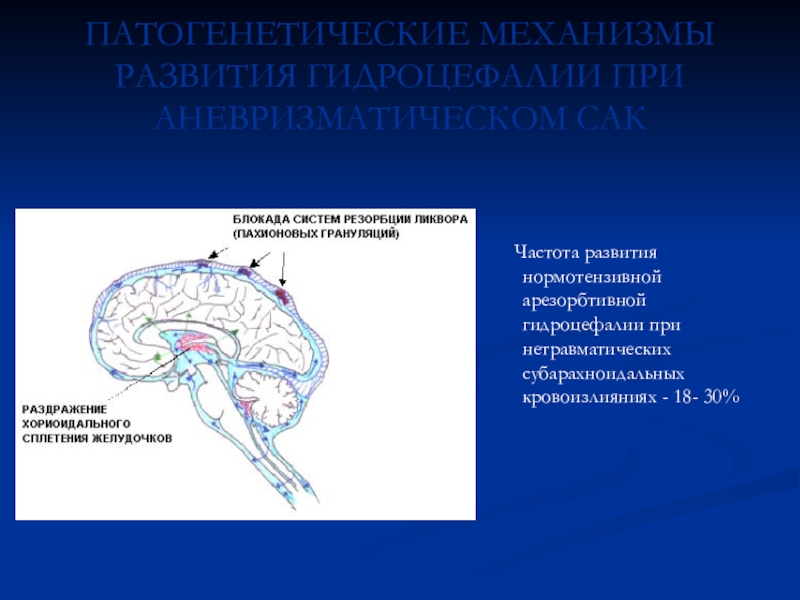
Слайд 54ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ РАЗВИТИЯ ГИДРОЦЕФАЛИИ ПРИ АНЕВРИЗМАТИЧЕСКОМ САК
Частота развития
нормотензивной арезорбтивной гидроцефалии при нетравматических субарахноидальных кровоизлияниях - 18- 30%
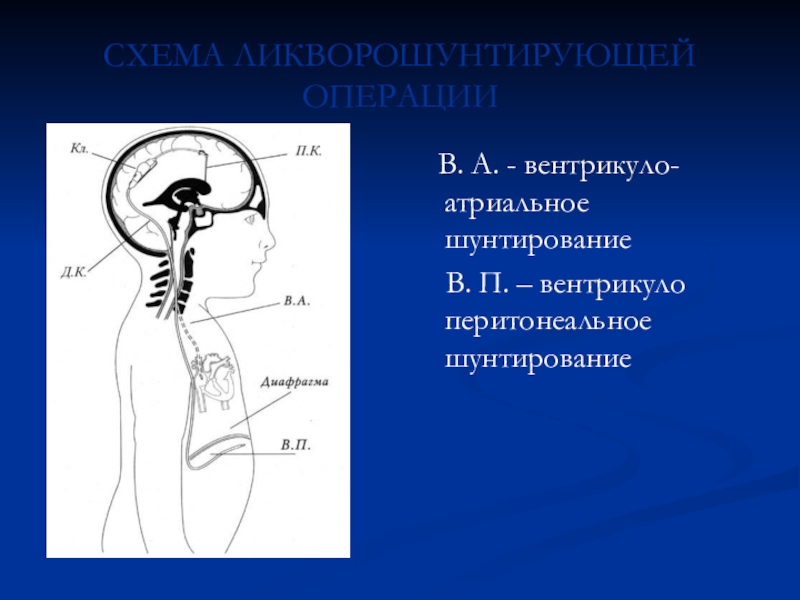
Слайд 55СХЕМА ЛИКВОРОШУНТИРУЮЩЕЙ ОПЕРАЦИИ
В. А. - вентрикуло-атриальное шунтирование
В. П. – вентрикуло перитонеальное шунтирование
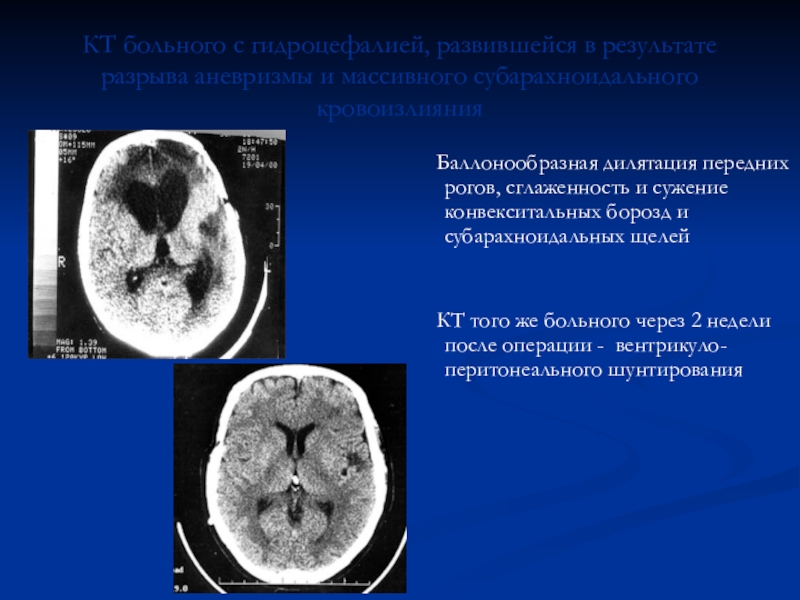
Слайд 56КТ больного с гидроцефалией, развившейся в результате разрыва аневризмы и
массивного субарахноидального кровоизлияния
Баллонообразная дилятация передних рогов, сглаженность
и сужение конвекситальных борозд и субарахноидальных щелейКТ того же больного через 2 недели после операции - вентрикуло-перитонеального шунтирования
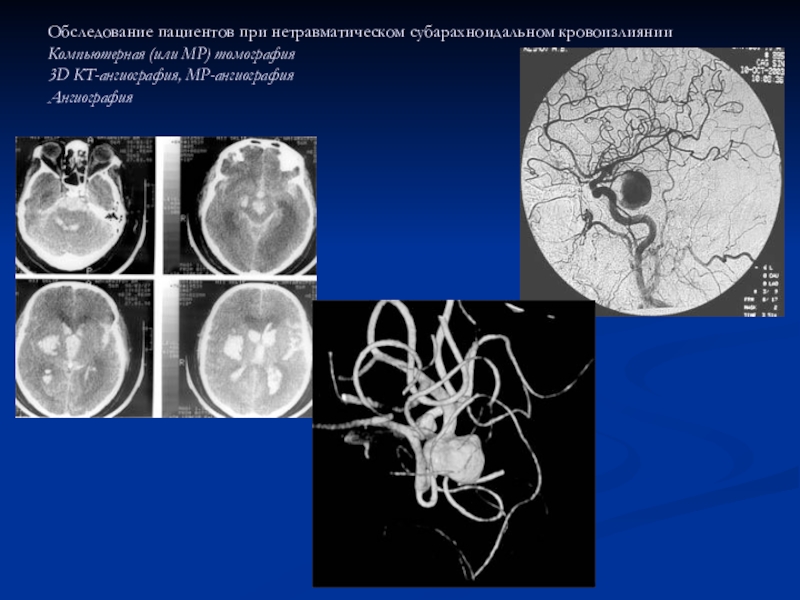
Слайд 57Обследование пациентов при нетравматическом субарахноидальном кровоизлиянии Компьютерная (или МР) томография 3D
КТ-ангиография, МР-ангиография
Ангиография
Слайд 58ИСТОРИЧЕСКАЯ СПРАВКА
Е.Moniz в 1927 году выполнил первую церебральную
ангиографию при субарахноидальном кровоизлиянии.
В 1931 году английский нейрохирург
Дот (Dott) впервые окутал аневризму мышцей, а в 1937 году Дэнди (Dendy) клипировал шейку аневризмы с благоприятным результатом. Первые операции по поводу артериальных аневризм в России были выполнены в 1959 году в Ленинграде профессором Самотокиным Б.А. и в Минске профессором Злотником Е.И. Слайд 59
МЕТОДЫ ЛЕЧЕНИЯ АНЕВРИЗМ СОСУДОВ ГОЛОВНОГО МОЗГА
1. Хирургический:
- клипирование аневризмы
(открытыое вмешательство),
- эндоваскуляное вмешательство
2. Консервативный.
Клипирование аневризмы. Целью внутричерепного (открытого) вмешательства
на аневризме является выключение ее из кровотока при сохранении проходимости несущего и окружающих сосудов, удаление крови из субарахноидального пространства. Эти операции относятся к ряду наиболее сложных операций в нейрохирургии.
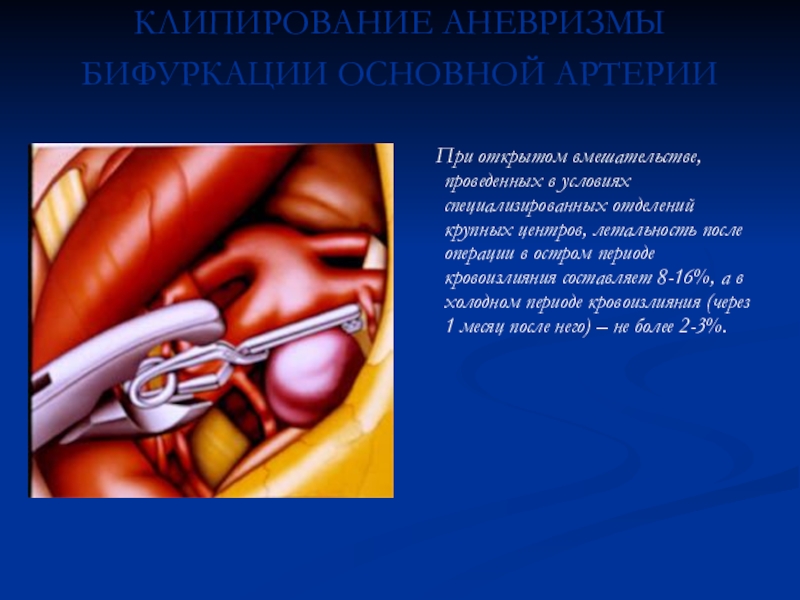
Операция должна быть минимально травматична, что обеспечивается выполением оптимальных хирургических доступов, микрохирургической техники и одномоментным клипированием шейки аневризмы. Для выполнения операции используется операционный микроскоп, специальный микрохирургический инструмент. Слайд 60КЛИПИРОВАНИЕ АНЕВРИЗМЫ БИФУРКАЦИИ ОСНОВНОЙ АРТЕРИИ
При открытом вмешательстве,
проведенных в условиях специализированных отделений крупных центров, летальность после операции
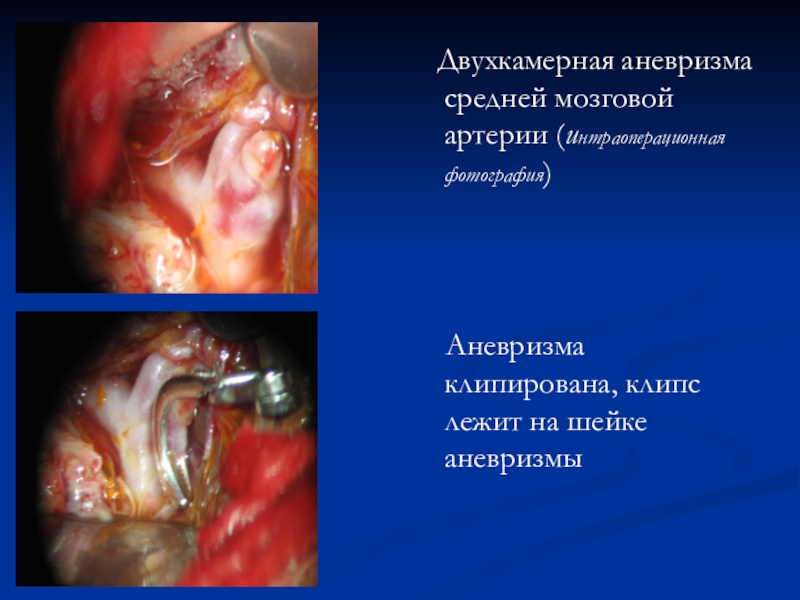
в остром периоде кровоизлияния составляет 8-16%, а в холодном периоде кровоизлияния (через 1 месяц после него) – не более 2-3%.Слайд 61 Двухкамерная аневризма средней мозговой артерии (интраоперационная фотография)
Аневризма клипирована, клипс лежит на шейке аневризмы
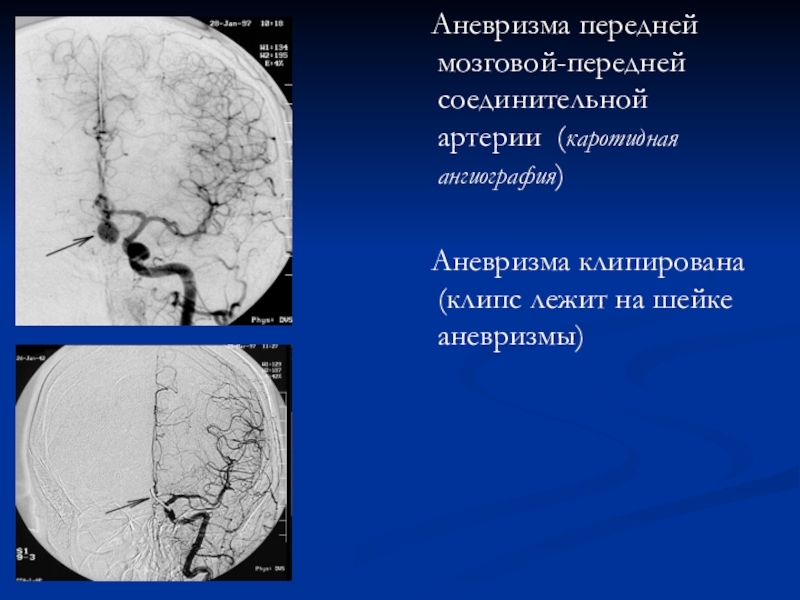
Слайд 62 Аневризма передней мозговой-передней соединительной артерии (каротидная ангиография)
Аневризма клипирована (клипс лежит на шейке аневризмы)
Слайд 63ВНУТРИСОСУДИСТЫЕ ОПЕРАЦИИ
Эффективность внутрисосудистых операций - 65 -
98% в зависимости от анатомической и клинической ситуации. При этих
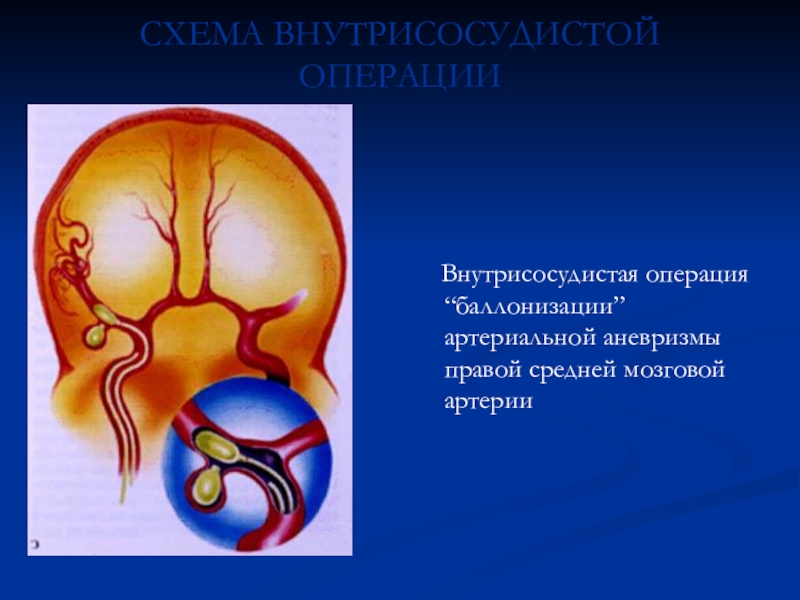
операциях внутри сосуда к аневризме проводятся и погружаются в ее полость различные агенты (микроспираль, балон и т.д.), в результате чего просвет аневризмы закрывается и она выключается из кровообращения.Слайд 64СХЕМА ВНУТРИСОСУДИСТОЙ ОПЕРАЦИИ
Внутрисосудистая операция “баллонизации” артериальной аневризмы
правой средней мозговой артерии
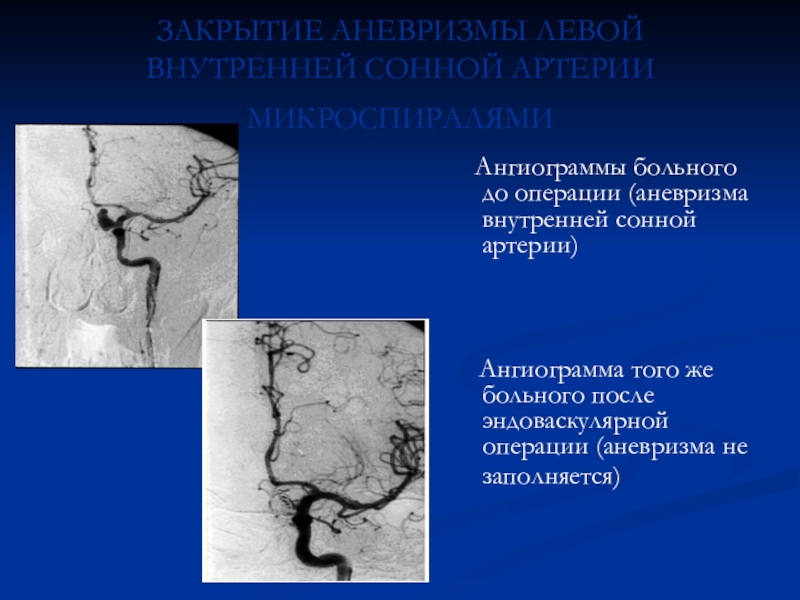
Слайд 65ЗАКРЫТИЕ АНЕВРИЗМЫ ЛЕВОЙ ВНУТРЕННЕЙ СОННОЙ АРТЕРИИ МИКРОСПИРАЛЯМИ
Ангиограммы
больного до операции (аневризма внутренней сонной артерии)
Ангиограмма того же больного после эндоваскулярной операции (аневризма не заполняется) Слайд 66АРТЕРИОВЕНОЗНЫЕ МАЛЬФОРМАЦИИ (АВМ)
АВМ являются врожденной аномалией развития сосудов головного
и спинного мозга и представляют собой патологическую гемодинамическую систему в
виде различной формы и величины клубков, образованных вследствие беспорядочного переплетения патологических сосудов.СТАТИСТИКА
Суммарная частота ангиоматозных пороков развития составляет 19 на 100000 населения в год
Разрыв АВМ, обычно, происходит в возрасте 20 - 40 лет
Артериовенозные мальформации в 5% - 10% являются причиной нетравматического субарахноидального кровоизлияния
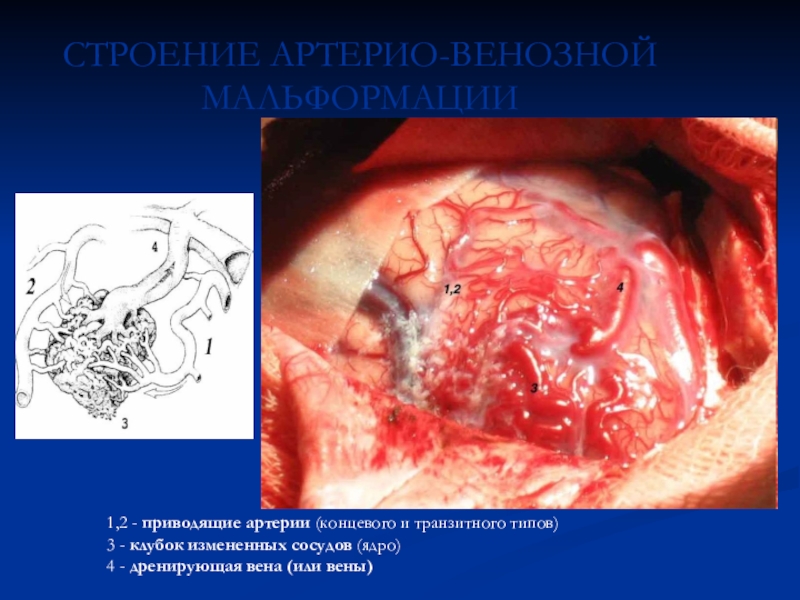
Слайд 67СТРОЕНИЕ АРТЕРИО-ВЕНОЗНОЙ МАЛЬФОРМАЦИИ
1,2 - приводящие артерии (концевого и транзитного типов)
3
- клубок измененных сосудов (ядро)
4 - дренирующая вена (или вены)
Слайд 68ПАТОМОРФОЛОГИЧЕСКИЕ ОСОБЕННОСТИ СОСУДОВ, ФОРМИРУЮЩИХ АВМ
Отсутствует базальная мембрана
Участки уплотнения сосудистой стенки
сочетаются с участками ее истончения
Имеется потенциал к патологическому неовазогенезу
В пределах
АВМ отсутствует капиллярная сетьСлайд 70ПАТОГЕНЕЗ
Основные механизмы патологического воздействия артерио-венозной мальформации на головной
мозг:
- Разрыв патологически измененных сосудов АВМ с развитием церебрально-субарахноидального
и церебрально-вентрикулярного кровоизлияния-Хроническая недостаточность кровообращения структур, окружающих АВМ, вызванная артериовенозным шунтированием через АВМ
- Объемное воздействие АВМ на мозговые структуры и ликворопроводящие пространства
Слайд 72ОСОБЕННОСТИ КЛИНИЧЕСКОГО ТЕЧЕНИЯ АВМ
Геморрагический тип течения заболевания
– наблюдается в 50 % случаев.
Характерно: Наличие у больного артериальнаой гипертензии
Небольшой размер узла мальформации
АВМ задней черепной ямки
Особенности субарахноидального кровоизлияния при АВМ:
В 50% случаев является первым симптомом проявления АВМ, что обусловливает летальный исход у 10 -15% (при аневризмах до 50%) и инвалидизацию 20 – 30 % больных. (N. Martin et al.,1994).
Ежегодный риск кровоизлияния из АВМ составляет 1,5 – 3%. В течение первого года после кровоизлияния риск повторного - 6% и увеличивается с возрастом. (R. Braun et al.,1990).
В течение жизни повторное кровоизлияние случается у 34% больных, выживших после первого, а среди перенесших второе (летальность до 29%) - 36% страдают от третьего. (G. Rasmussen 1996).
Кровотечение из АВМ является причиной 5 -12% всей материнской смертности, 23% всех внутричерепных кровоизлияний у беременных. (B. Karlsson et al.,1997)
Картина субарахноидального кровоизлмяния наблюдается у 52 % больных (Лебедев В. В., Крылов В. В., 2000).
У 47% пациентов возникают осложненные формы кровоизлияния: с формированием внутримозговых (38%), субдуральных (2%) и смешанных (13%) гематом. Гемотомпанада желудочков развивается у 47%.
Слайд 73 Эпилептический тип течения заболевания – наблюдается в
45 % случаев.
Характерно: Большой размер узла мальформации
Локализация АВМ в пределах лобных, теменных, височных долей
Локализацией АВМ в коре, кровоснабжение ветвями средней мозговой артерии
Дренаж АВМ в глубокие вены
Особенности эпилептического синдрома у больных с АВМ:
Наличие у больных полиморфных эпилептических припадков
Быстрое нарастание частоты и усложнение структуры эпилептических припадков
В 40% случаев - наличие у больных синдрома постприпадочных выпадений
Эпилептические припадки могут быть проявлением (сочетаться) с САК
Слайд 74 Псевдотуморозный тип течения заболевания – наблюдается в
5 % случаев.
Характерно:
Локализация АВМ на путях ликворооттока
Особенности клинического течения:
Развитие синдрома внутричерепной гипертензии
Прогрессирующий неврологический дефицит (как и при опухолях головного мозга)
Слайд 76МЕТОДЫ ЛЕЧЕНИЯ АВМ
Хирургическое лечение:
открытые операции
эндоваскуляные вмешательства
Лучевая терапия
Консервативное
лечение
Слайд 77ОТКРЫТЫЕ ОПЕРАЦИИ ПРИ АВМ
• Риск операции должен быть
соотнесен с риском естественного течения заболевания
• Целью операции
является полное иссечение АВМ, т.к. даже при оставленных фрагментах риск кровоизлияния сохраняется и даже возрастаетСлайд 78ЭНДОВАСКУЛЯРНЫЕ ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА
Виды внутрисосудистой эмболизации АВМ:
Эмболизация в потоке
(неуправляемая)
Стационарная баллон-окклюзия питающих артерий СМ
Комбинация временной или постоянной баллон-окклюзии с
эмболизацией в потокеСуперселективная эмболизация или тромбирование АВМ (N-бутилцианоакрилат (Hystoacryl) + жирорастворимое контрастное вещество)
Слайд 79
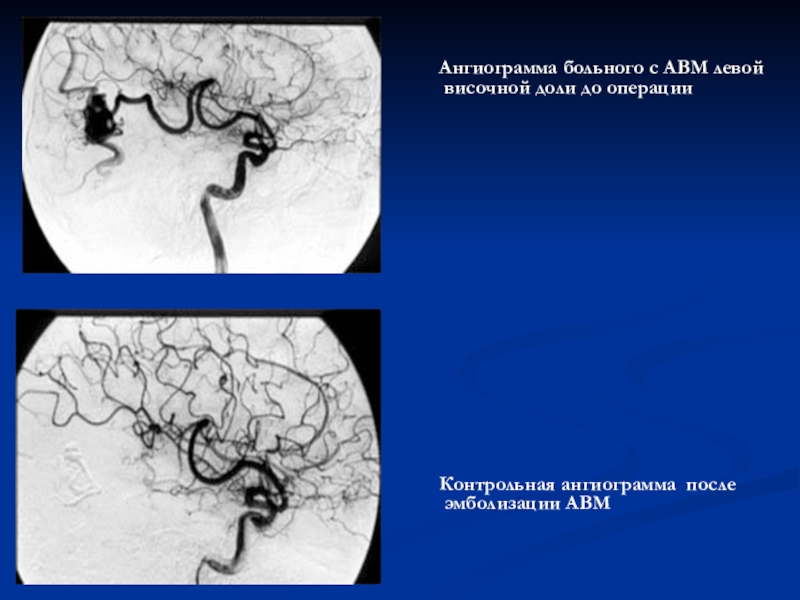
Ангиограмма больного с АВМ левой височной доли
до операции
Контрольная ангиограмма после эмболизации АВМ
Слайд 80
Хирургическое лечение – технически осуществима радикальное удаление АВМ объемом
до 100 мл
Эмболизация – радикальное выключение АВМ из
кровотока возможно у 10-40% больных, в остальных случаях – облитерация АВМ происходит на 15 – 75 %Лучевое лечение – возможна полная облитерация мальформаций диаметром менее 3 см у 85% больных.
В настоящее время активно применяются комбинированные методы лечения (эмболизация + хирургия и/или лучевое лечение и другие комбинации). Это позволяет значительно снизить риск осложнений и увеличить радикальность вмешательства.
Степень радикальности
различных методов лечения АВМ
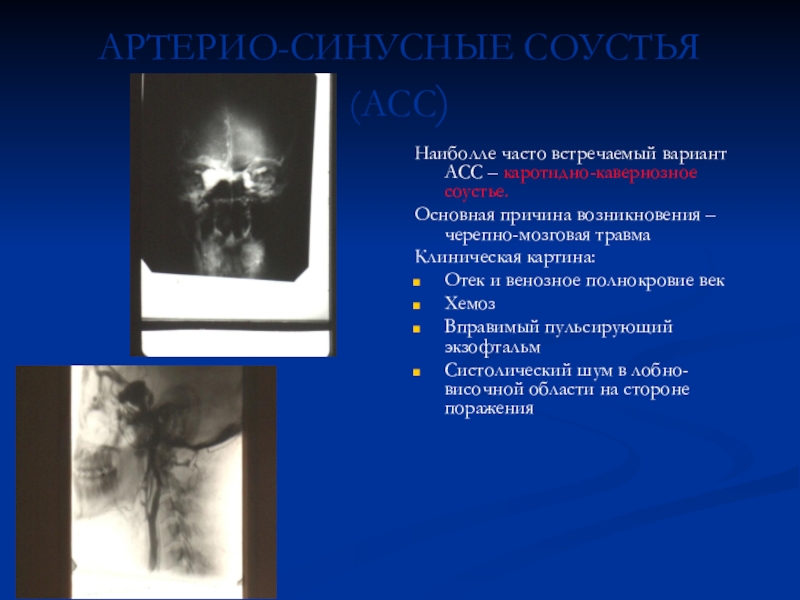
Слайд 81АРТЕРИО-СИНУСНЫЕ СОУСТЬЯ (АСС)
Наиболле часто встречаемый вариант АСС – каротидно-кавернозное соустье.
Основная
причина возникновения – черепно-мозговая травма
Клиническая картина:
Отек и венозное полнокровие век
Хемоз
Вправимый
пульсирующий экзофтальмСистолический шум в лобно-височной области на стороне поражения