Слайд 1Метаболический синдром
д.м.н., профессор Зайцева О.И.
Красноярск, 2014
Слайд 2Метаболический синдром
– симптомокомплекс, включающий инсулинорезистентность, гиперинсулинемию, нарушение толерантности к глюкозе,
артериальную гипертензию (АГ), повышение холестерина (ХС) липопротеидов низкой плотности, низкий
уровень ХС липопротеидов высокой плотности (Reaven G. , 1988).
Cинонимы метаболического синдрома:
синдром инсулинорезистентности,
синдром множественных метаболических нарушений,
гормональный метаболический синдром,
синдром Х,
смертельный квартет,
синдром изобилия.
Слайд 3Метаболический синдром
среди населения старше 30 лет составляет 10-20%.
чаще встречается у
мужчин.
У женщин возрастает в менопаузальном периоде.
устойчивый рост среди
подростков и молодежи.
количество подростков и молодых людей, страдающих данным синдромом, оценивается в 2 миллиона.
Эксперты ВОЗ считают метаболические нарушения в организме, предшествующие ожирению, «глобальной эпидемией» современности. По их расчетам к 2025 году число страдающих этим недугом во всем мире составит 300 млн. человек.
Слайд 4Факторы, способствующие развитию МС:
Немодифицируемые
Генетическая
предрасположенность !
пол
Возраст
Модифицируемые
Гиподинамия!
употребление большого количества жирной пищи!
стрессы,
алкоголь,
курение,
Слайд 5Компоненты метаболического синдрома
1. Инсулинорезистентность
2. Нарушение толерантности к глюкозе
3. Гиперинсулинемия
4. Повышение
ХС липопротеидов низкой плотности (ЛПНП)и триглицеридов (ТГ)
5. Снижение липопротеидов высокой
плотности (ЛПВП)
6. АГ
Слайд 6Виды метаболического синдрома
По критериям компонентов МС больные распределяются на группы:
с полным МС (сочетание АГ, дислипидемии, ожирения, ИНСД)
с
неполным МС, который не включает одну из составляющих.
Слайд 7Инсулинрезистентность
–неспособность инсулинозависимых тканей усваивать часть глюкозы при нормальном содержании инсулина
в организме.
Как усваивается глюкоза организмом?
Слайд 8Плазматическая мембрана непроницаема для глюкозы !
Транспорт глюкозы в клетки организма
:
- за счет активного транспорта: при
участии Na-зависимой АТФ-азы и Na (эпителий пищеварительного тракта и почечных канальцев);
- за счет облегченной диффузии: осуществляемая специальными белками-переносчиками.
Слайд 9Переносчики глюкозы:
GLUT 1: эндотелий, выстилающий кровеносные сосуды ГЭБ
GLUT 2 :
кишечник, печень, почки (выделяют глюкозу в кровь)
GLUT 3: нейроны мозга
GLUT
4: мышцы, жировая ткань
GLUT 5: тонкий кишечник
Слайд 10Инсулинзависимые ткани
Рецепторы, зависящие от инсулина, содержатся только в клетках «инсулинозависимых
тканей» – скелетной и сердечной мускулатуре, жировой ткани.
Под действием
инсулина на инсулиновые рецепторы клеток этих тканей транспорт глюкозы в клетку возрастает в 30 – 40 раз.
Наибольшее количество инсулиновых рецепторов (до 250 000 рецепторов на клетку) - в гепатоцитах, наименьшее (до 5000 рецепторов на клетку) - в жировой ткани.
В норме функционирует всего до 10% от их общего количества.
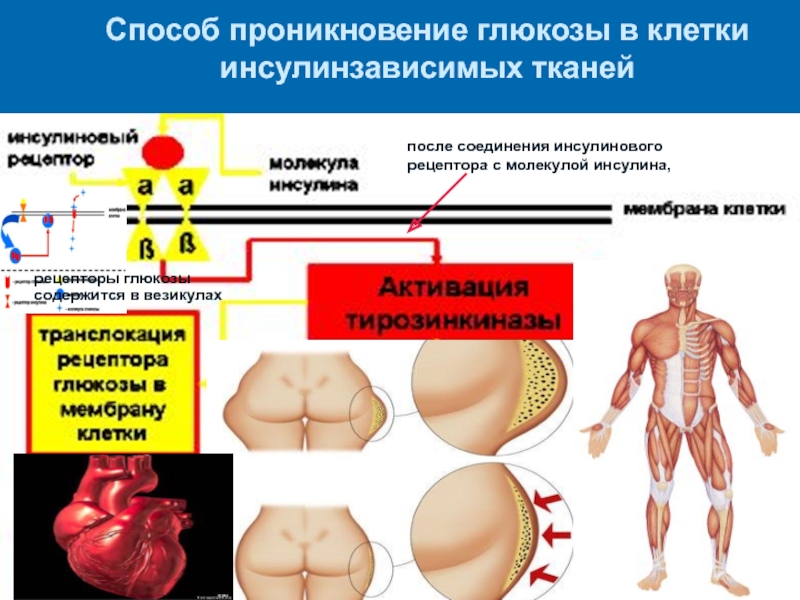
Слайд 11Способ проникновение глюкозы в клетки инсулинзависимых тканей
рецепторы глюкозы содержится в
везикулах
после соединения инсулинового рецептора с молекулой инсулина,
Слайд 12Эффекты инсулина
Стимулирует поступление глюкозы и АК, жиров в инсулинзависимые ткани
Стимулирует
образование гликогена и блокирует его распад
Стимулирует синтез белка и тормозит
его распад
Усиливает липогенез и блокирует липолиз
Блокирует ГНГ и образование кетоновых тел
Слайд 13Инсулинрезистентность связана с :
генотипом,
возрастом,
массой тела,
физической активностью,
артериальной
гипертонией,
заболеваниями сердечно-сосудистой системы.
Слайд 14Виды инсулинорезистентности
Периферическая ИР:
уменьшение поглощения глюкозы поперечно-полосатыми мышцами и жировой
тканью, а также уменьшение синтеза в них гликогена и жира.
Печеночная ИР:
увеличение продукции глюкозы печенью за счет глюконеогенеза.
Слайд 15Физиологически после 30 лет клетки начинают терять чувствительность к инсулину.
Наличие ИР жировой ткани способствует ГИ, необходимая для преодоления порога
сниженной чувствительности к инсулину.
Возникшая ГИ длительное время поддерживает нормогликемию.
С другой стороны, ГИ подавляет распад жиров, что способствует прогрессированию ожирения.
Развивается порочный круг: инсулинорезистентность - гиперинсулинемия (способствующая ожирению за счет подавления распада жиров) - ожирение - инсулинорезистентность.
Слайд 16Концепция метаболического синдрома
Сахарный диабет IIтипа
Слайд 17Наследственная предрасположенность
Факторы, обусловливающие развитие инсулинорезистентности:
Генетические дефекты инсулинового рецептора в
хромосоме 19
Генетический дефект хромосомы 15q
Мутации генов субстрата инсулинового
рецептора (СИР-1), гликогенсинтетазы, гормончувствительной липазы, адренорецепторов, фактора некроза опухолей-α;
Молекулярные дефекты белков, передающих сигналы инсулина и UPC-1 - ингибитора тирозинкиназы инсулинового рецептора в мышечной ткани;
Снижение мембранной концентрации и активности внутриклеточных транспортеров глюкозы - GLUT-4 в мышечной ткани
Слайд 18Факторы внешней среды
- употребление гиперкаллорийной пищи, с избыточным содержанием жиров.
Насыщенные жирные кислоты, в избытке поступающие с пищей, вызывают структурные
изменения фосфолипидов клеточных мембран и нарушение экспрессии генов, контролирующих проведение сигнала инсулина в клетку.
при употреблении жиров организм получает в 2 раза больше калорий, чем при употреблении белков и углеводов при одинаковом объеме пищи.
Слайд 21ОЖИРЕНИЕ И НАСЛЕДСТВЕННОСТЬ:
Если родители ребенка не страдают ожирением, то риск
его развития у ребенка составляет 14%
Если ожирением страдает один родитель
– риск увеличивается до 56%, если оба родителя – 78% случаев.
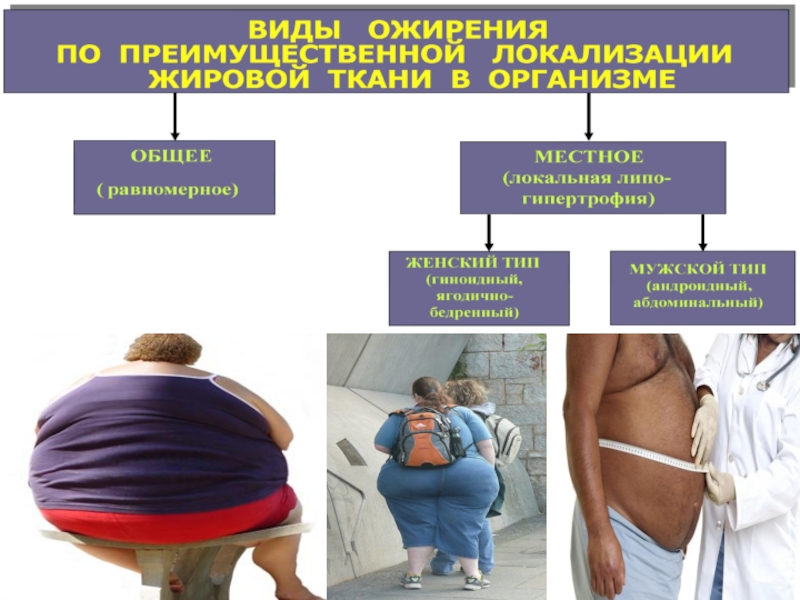
Слайд 24Разновидности ожирения по патогенезу:
НЕЙРОГЕННЫЙ
ЭНДОКРИННЫЙ
МЕТАБОЛИЧЕСКИЙ
ЦЕНТРОГЕННЫЙ
ГИПОТАЛАМИЧЕСКИЙ
ЛЕПТИНОВЫЙ
ГИПОТИРЕОИДНЫЙ
НАДПОЧЕЧНИКОВЫЙ
ИНСУЛИНОВЫЙ
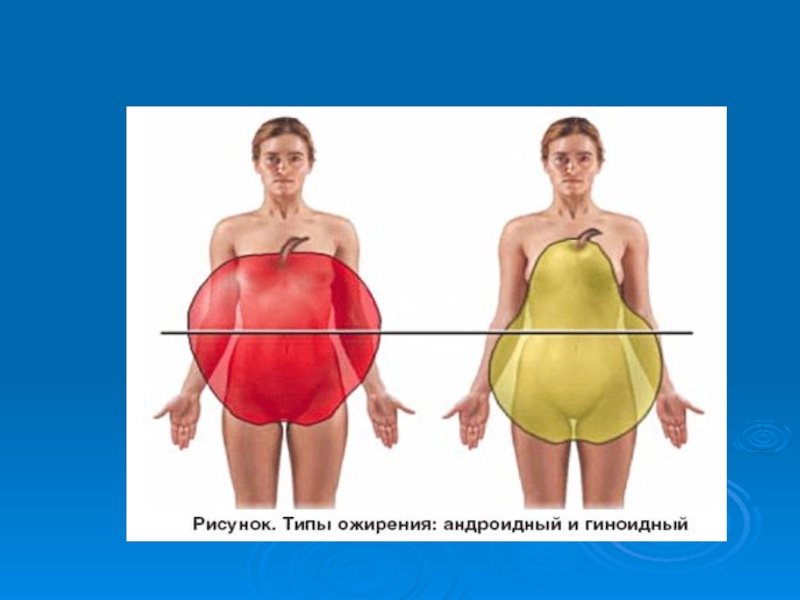
Слайд 26Абдоминальный (андроидный, центральный) тип ожирения - ключевой факторов риска метаболического
синдрома
Висцеральные адипоциты имеют высокую плотность b-адренорецепторов, кортикостероидных и андрогенных рецепторов
и низкую a2-адренорецепторов и рецепторов к инсулину.
висцеральная жировая ткань имеет высокую чувствительность к липолитическому действию катехоламинов и низкую к антилиполитическому действию инсулина,
имеет хорошую восприимчивость к гормональным изменениям,
Слайд 27
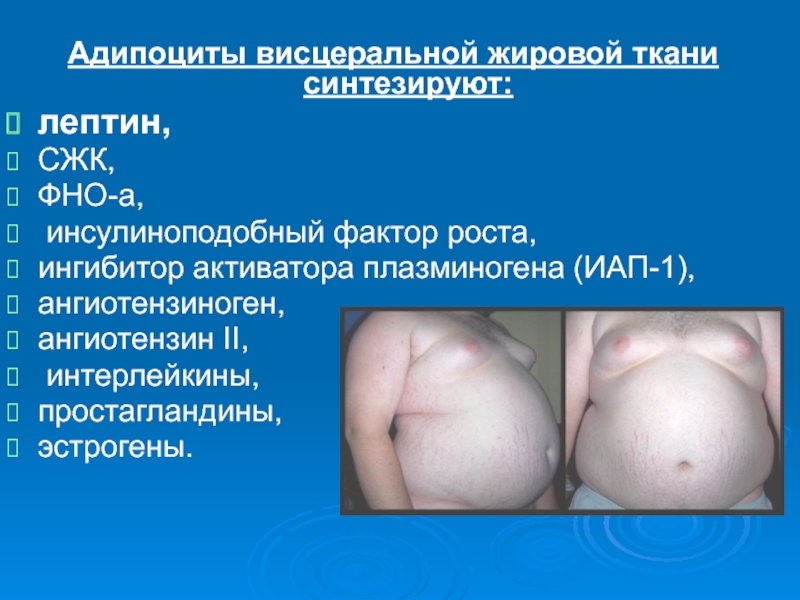
Адипоциты висцеральной жировой ткани синтезируют:
лептин,
СЖК,
ФНО-а,
инсулиноподобный фактор роста,
ингибитор активатора плазминогена (ИАП-1),
ангиотензиноген,
ангиотензин
II,
интерлейкины,
простагландины,
эстрогены.
Слайд 28 Функции лептина и нейропептида Y
Лептин:
Уменьшает аппетит и
повышает расход энергии организмом.
подавляет образование и выделение гипоталамусом
нейропептида Y
Нейропептид Y:
участвует в формировании чувства голода
повышает аппетит
снижает энергорасходы организма
Слайд 29Гипоталамус и жировая ткань взаимодействуют по типу «отрицательной обратной связи»:
избыточное потребление пищи, сопровождается увеличением массы жировой ткани, что ведет
к усилению секреции лептина.
Повышенный уровень лептина тормозит выработку нейропептида Y и ослабляет чувство голода.
Слайд 30Лептиновый механизм ожирения- ключевой фактор риска метаболического синдрома
утрачивается чувствительность гипоталамических
центров к лептину
Слайд 31Основные механизмы «ожирения» жировой ткани:
Избыточное, превышающее энергозатраты, потребление жиров, углеводов
(↑ липогенез)
Недостаточное использование жира при нормальной функции пищевого центра (↓
липолиз)
Активация синтеза триглицеридов при избыточной продукции инсулина
Слайд 32Абдоминальный тип ожирения – звено патогенеза метаболического синдрома
Интенсивный липолиз в
адипоцитах висцеральной жировой ткани приводит к выделению СЖК в воротную
вену и печень. Высокие концентрации СЖК подавляют поглощение инсулина печенью, что приводит к ГИ и относительной ИР
Слайд 34Индекс талия/бедро:
Используется для определения типа ожирения
ИТБ=окружность талии/окружность бедер
Слайд 35 Гиподинамия - фактор риска метаболического синдрома
При гиподинамии
замедляются:
липолиз
утилизация триглицеридов в мышечной и жировой тканях
транслокация транспортеров глюкозы в
мышцах, что приводит к развитию инсулино-резистентности.
Слайд 36ИР выявляется задолго (за 15 лет) до появления клиники СД.
Гипергликемия натощак, ГИ, нарушение инсулинового ответа, ИР, дислипидемия, абдоминальное ожирение,
АГ, макроангиопатия, микроальбуминурия, протеинурия и ретинопатия появляются задолго до клиники и установления диагноза СД 2 типа.
Слайд 37Дислипидемия (ДЛП)
Дислипидемия способствует развитию ИР.
В результате активации липолиза при
абдоминальном ожирении образуется большое количество СЖК в крови, которые в
избытке поступают из жировых клеток в портальную циркуляцию и печень.
В условиях ГИ печень, использующая в качестве энергосубстрата ЖК, начинает синтезировать из глюкозы большое количество ТГ, что сопровождается повышением концентрации в крови липопротеинов очень низкой плотности (ЛПОНП) и снижением ЛПВП.
Слайд 38Артериальная гипертензия (АГ)
На ранних стадиях развития артериальной гипертензии повышенная активность
СНС вторично индуцирует ИР. В эксперименте повышение активности СНС приводило
к снижению утилизации глюкозы скелетными мышцами [G.Lembo, V.Rendina, 1994].
При длительном течении АГ приводит к хроническому снижению периферического кровотока вследствие повышенного общего периферического сосудистого сопротивления (ОПСС).
Это снижает утилизацию глюкозы тканями, что повлечет за собой компенсаторную ГИ, а затем и ИР.
Слайд 39Синдром обструктивного апноэ сна (СОАС)
Любые нарушения, приводящие к
расстройствам дыхания во время сна, способствуют развитию хронической гипоксии.
В
результате хронической гипоксии во время сна:
отсутствуют ночные пики выделения соматотропного гормона, что ведет к формированию ИР. (Соматотропный гормон вызывает выраженное повышение уровня глюкозы в крови и является антагонистом инсулина , подавляет инсулин).
повышается активность симпатической нервной системы, что сопровождаются выбросом катехоламинов.
Катехоламины предрасполагают к развитию гиперинсулинемии, стимулируя гликогенолиз, глюконеогенез и секрецию глюкагона.
Наблюдается активация гипоталамо-гипофизарной оси и повышению уровня кортизола, что ведет к нарушению толерантности к глюкозе, инсулинорезистентности (ИР) и гиперинсулинемии.
Слайд 40Сахарный диабет 2 типа и метаболический синдром
Слайд 41Метаболический синдром и атеросклероз
Слайд 42Маркеры метаболического синдрома
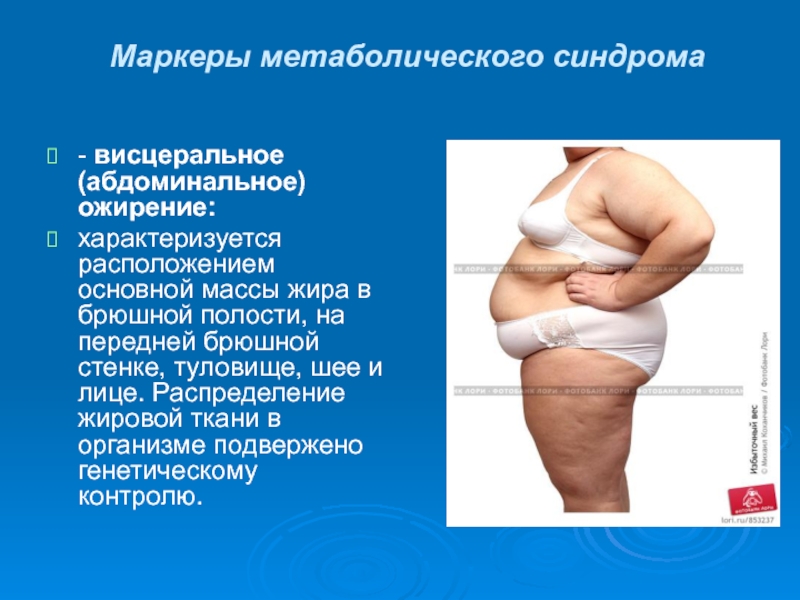
- висцеральное (абдоминальное) ожирение:
характеризуется расположением основной массы
жира в брюшной полости, на передней брюшной стенке, туловище, шее
и лице. Распределение жировой ткани в организме подвержено генетическому контролю.
Слайд 43Установлена четкая корреляция между степенью развития висцеральной жировой ткани и
величиной окружности талии (ОТ). Висцеральной жировой ткани, имеющей площадь130 см2
как у мужчин, так и женщин в возрасте до 40 лет, соответствует окружность талии і 100 см, в возрасте 40-60 лет і 90 см.
Слайд 44Степени ожирения
ИМТ Степень
Описательна оценка
18,5–24,9
Норма
25–29,9 I Повышенная масса тела
(«степень зависти окружающих»)
30–39,9 II Тучность
(«степень улыбки окружающих»)
>40 III Болезненная тучность
(«степень сочувствия окружающих»)
Слайд 46Клинические симптомы МС
ожирение (абдоминальный тип), артериальная гипертензия, гиперинсулинемия, инсулинорезистентность, нарушение
толерантности к углеводам или ИНСД, дислипидемия, гиперхолистеринемия, гиперфибриногенемия, снижение фибринолиза,
гиперурикемия.
Сочетания отдельных компонентов синдрома могут рассматриваться в рамках метаболического синдрома только при наличии инсулинорезистентности.
субъективные проявления метаболического синдрома: - ощущения усталости и истощенности;
- приступы сильного голода или тяги к сладкому (нехватка глюкозы в клетках из-за сопротивления к инсулину, снижения ее уровня в крови из-за выброса больших количеств инсулина);
- эмоциональные нарушения: раздражительность, слезливость, панические настроения, вспышки гнева, ярость, агрессивное поведение.
Слайд 47Главная опасность метаболического синдрома - в его нераспознанности.
Критерии МС были
наиболее полно разработаны экспертами Международной федерацией по сахарному диабету и
Европейским обществом по атеросклерозу в 2005 г.и соответствуют параметрам Российских рекомендаций:
· величина окружности талии (ОТ), как маркер абдоминально-висцерального ожирения - при показателях более 94см для мужчин и 80 см для женщин. Большое диагностическое значение имеет индекс массы тела, определяемый по формуле ИМТ= Масса тела ( кг ) : Рост ( м ) х 2.
Слайд 50Согласно рекомендациям Всероссийского научного общества кардиологов от 2007 года, для
диагностики метаболического синдрома необходимо наличие у пациента основного и двух
дополнительных критериев метаболического синдрома:
Основной критерий
Центральное (абдоминальное) ожирение, при котором объём талии > 80см у женщин и >94см у мужчин.
Дополнительные критерии
Артериальная гипертензия - артериальное давление ≥ 140/90мм рт.ст..
Повышение содержания триглицеридов ≥ 1.7ммоль/л.
Снижение концентрации холестерина ЛВП <1.0ммоль/л у мужчин; <1.2ммоль/л у женщин.
Повышение содержания холестерина ЛНП > 3.0 ммоль/л.
Гипергликемия натощак – глюкоза в плазме крови натощак≥6.1ммоль/л.
Нарушенная толерантность к глюкозе – глюкоза в плазме крови через 2 часа после глюкозотолерантного теста в пределах ≥7.8 и ≤11.1 ммоль/л.
Слайд 52Первые признаки метаболического синдрома ->10 лет ->атеросклероз сосудов-> 10лет ->
осложнения : инфаркт, инсульт, сахарный диабет и смерть.
Объем талии более
88 см у женщин, и более 102 см у мужчин
Артериальное давление больше и/или ровно 130/85 мм рт ст
Уровень триглицеридов в биохимическом анализе крови более или ровно 1,7 ммоль/л
Сахар крови натощак более или равно 6,1 ммоь/л
Снижение уровня липопротеинов высокой плотности более 1 ммоль/л у мужчин и более 1,3 ммоль/л у женщин.
Слайд 53ЛЕЧЕНИЕ МС:
снижение массы тела
достижение хорошего метаболического контроля
снижение общего риска развития
ССЗ, СД
Слайд 54ЛЕЧЕНИЕ МС:
Снижение массы тела на 10-15% → уменьшение висцеральной жировой
ткани, улучшает показатели липидного и углеводного обмена
Коррекция ИР: гипогликемические
препараты сиофор, глюкофаж
Локальные аноректики
Хирургическое лечение (при ИМТ>40кг/м2)
Слайд 56Тесты
1. ТРАСПОРТНАЯ ГИПЕРЛИПИДЕМИЯ
1.обусловлена временным увеличением уровня хиломикронов в крови,вызванным приемом жирной
пищи
2.обусловлена усиленной мобилизацией жира из депо в виде
неэтерифицированных жирных кислот
3.развивается
в результате задержки перехода нейтральных жиров из крови в ткани
2. РЕТЕНЦИОННАЯ ГИПЕРЛИПИДЕМИЯ
1.обусловлена временным увеличением уровня хиломикронов в крови, вызванным приемом жирной пищи
2.обусловлена усиленной мобилизацией жира из депо в виде
неэтерифицированных жирных кислот
3.развивается в результате задержки перехода нейтральных жиров из крови в ткани
Слайд 57З.СТЕАТОРЕЯ-ЭТО
1.резкое увеличение жира в кале
2.появление крови в кале,
3.увеличение желчных пигментов
в кале,
3.появление крови в моче,
5.повышение билирубина в крови
4. ЖЕНЩИНЫ ДО КЛИМАКТЕРИЧЕСКОГО
ПЕРИОДА БОЛЕЮТ АТЕРОСКЛЕРОЗОМ
РЕЖЕ ЧЕМ МУЖЧИНЫ ПОТОМУ, ЧТО
1 )у них в крови больше ЛПВП
2.меньше ЛПОНП
3.больше ЛПНП
4.больше хиломикронов
4.меньше ЛПВП
Слайд 585. ГИПЕРТРОФИЧЕСКОЕ ОЖИРЕНИЕ ХАРАКТЕРИЗУЕТСЯ
1.увеличением количества адипоцитов
2.снижением количества адипоцитов
3.увеличением размеров адипоцитов
4.увеличением размеров
и количества адипоцитов
5. уменьшение размера адипоцитов
6. НЕЙРОПЕПТИД Y ПОВЫШАЕТ АППЕТИТ И
ЧУВСТВО ГОЛОДА
1)нет 2) да
7. МЕХАНИЗМЫ ВОЗНИКНОВЕНИЯ ОЖИРЕНИЯ
1.нейрогенные, эндокринные, метаболические
2.нейрогенные, эндокринные, иммунные
3.аутоиммунные, эндокринные, метаболические
Слайд 598. ЛЕПТИН ПОДАВЛЯЕТ ОБРАЗОВАНИЕ СТИМУЛЯТОРА АППЕТИТА —
НЕЙРОПЕПТИДА Y
1)да 2) нет
9. ЭНДОКРИННЫЕ МЕХАНИЗМЫ
ОЖИРЕНИЯ
1.лептиновый, гипотиреоидный, надпочечниковый, инсулиновый
2.лептиновый, гипертиреоидный, надпочечниковый, инсулиновыи
3.лептиновый. гипотиреоидный, гипоталамический, инсулиновыи
10. ПОМИМО
ЛЕПТИНА, В СИСТЕМУ ЛИПОСТАТА ВКЛЮЧЕНЫ
1.инсулин, катехоламины, цитокины
2.инсулин, катехоламины, серотонин,
3.инсулин, катехоламины, серотонин, холецистокинин,
эндорфины
Слайд 62Питание спортсменов
Правило № 1.
Пищу следует принимать дробно (несколько раз в
день). Промежутки между едой должны составлять не более 5 часов.
Правило
№ 2.
Нельзя устраивать обильные обеды или ужины непосредственно перед тренировкой. Незадолго до физической нагрузки можно позволить углеводные перекусы (сухофрукты, кусочек горького шоколада, чай с медом).
Правило № 3.
Рекомендуем принимать пищу за 3,5 часа до начала интенсивных нагрузок и спустя минимум 30 минут после нее. Трапеза после тренировки должна быть легкой.
Правило № 4.
Распределение суточного рациона питания рассчитывается индивидуально для каждого спортсмена и должно соответствовать времени физических нагрузок. Если спорт утром - уменьшить энергетическую ценность завтрака и увеличить ценность обеда.
Если в дневное время - увеличить количество еды на завтрак и уменьшить обед. В вечернее время - снизить количество принимаемой пищи на ужин. Если тренировка равномерна в течение всего дня: энергоценность дневного пищевого рациона рекомендуется распределять следующим образом: завтрак 30-35%, обед 35-40%, полдник 5-10%,а ужин 25-30%.

Слайд 63Питание спортсменов (продолжение)
Качественный состав пищи подбирается индивидуально, в зависимости от
вида спорта, уровня физических нагрузок и состояния спортсмена.
Качественный состав рациона
спортсменов должен приближаться к соотношению: 60% углеводов, 30% белков и 10% жиров.
Белки являются строительным материалом нашего тела. К тому же существует ряд белков, которые являются гормонами и факторами роста. Именно поэтому они так нужны спортсменам.
Основными источниками белка служат продукты животного и растительного происхождения. Причем, на долю животных белков должно приходиться до 60% общего количества. Получить такие белки можно из мяса, рыбы, яиц, творога, сыра и молока. А 40% растительных белков – из хлеба, круп и бобов.
Во время тренировок, направленных на увеличение силы и скорости спортсменов, можно увеличить количество животных белков до 80%. Но помните, что злоупотреблять белковой диетой опасно для организма. Это может даже привести к отравлению (за счет повышенного образования токсинов в кишечнике вследствие распада белков).
Жиры – источник энергии и строительный материал. Без них жизнедеятельность организма, тем более во время тренировок, не является полноценной. Жиры так же подразделяются на растительную и животную группу, причем в пропорции 1:3 соответственно.
Что касается воды, то для спортсменов она имеет принципиальное значение. Именно поэтому количество потребляемой воды в сутки должно составлять около 2,5 литров и более, в зависимости от интенсивности тренировок. Эту потребность следует удовлетворять фруктовыми соками, минеральной водой и зеленым чаем.
Во время тренировок активно теряется калий, поэтому диетологи рекомендуют взять на вооружение калиевые добавки, дабы компенсировать организму его недостаток.
Для жизнедеятельности любого человека необходимы витамины и микроэлементы, а для спортсмена потребность в них возрастает. Ее можно компенсировать за счет увеличения в рационе свежих овощей и фруктов. В зимнее время можно воспользоваться специальными витаминными добавками для спортсменов.
Таким образом, если вы хотите достичь в спорте значительных результатов, уделяйте время планированию своего рациона!

Слайд 64Питание спортсменов (продолжение)
Качественный состав пищи подбирается индивидуально, в зависимости от
вида спорта, уровня физических нагрузок и состояния спортсмена.
Пища должна содержать
все необходимые макро и микроэлементы и витамины.
Идеально, если качественный состав рациона спортсменов соответствует следующему соотношению: 60% углеводов, 30% белков и 10% жиров.
Белки являются строительным материалом нашего тела. К тому же существует ряд белков, которые являются гормонами и факторами роста. Именно поэтому они так нужны спортсменам.
Основными источниками белка служат продукты животного и растительного происхождения. Причем, на долю животных белков должно приходиться до 60% общего количества. Получить такие белки можно из мяса, рыбы, яиц, творога, сыра и молока. А 40% растительных белков – из хлеба, круп и бобов.
Во время тренировок, направленных на увеличение силы и скорости спортсменов, можно увеличить количество животных белков до 80%. Но помните, что злоупотреблять белковой диетой опасно для организма. Это может даже привести к отравлению (за счет повышенного образования токсинов в кишечнике вследствие распада белков).

Слайд 65Питание спортсменов (продолжение)
Качественный состав пищи подбирается индивидуально, в зависимости от
вида спорта, уровня физических нагрузок и состояния спортсмена.
Пища должна содержать
все необходимые макро и микроэлементы и витамины.
Идеально, если качественный состав рациона спортсменов соответствует следующему соотношению: 60% углеводов, 30% белков и 10% жиров.
Белки являются строительным материалом нашего тела. К тому же существует ряд белков, которые являются гормонами и факторами роста. Именно поэтому они так нужны спортсменам.
Основными источниками белка служат продукты животного и растительного происхождения. Причем, на долю животных белков должно приходиться до 60% общего количества. Получить такие белки можно из мяса, рыбы, яиц, творога, сыра и молока. А 40% растительных белков – из хлеба, круп и бобов.
Во время тренировок, направленных на увеличение силы и скорости спортсменов, можно увеличить количество животных белков до 80%. Но помните, что злоупотреблять белковой диетой опасно для организма. Это может даже привести к отравлению (за счет повышенного образования токсинов в кишечнике вследствие распада белков).

Слайд 66Благоприятные последствия снижения избыточной массы тела
При отсутствии заболеваний, связанных
с ожирением При наличии заболеваний, связанных с ожирением
(снижение массы
тела на 0,5-9 кг)Снижение массы тела >5 кг
Уменьшает риск развития инсулиннезависимого сахарного диабета на 50%
Снижение массы тела >9 кгУменьшает риск рака и ИБС на 25%Снижает общую смертность на 25%При наличии инсулиннезависимого сахарного диабета ожидаемая продолжительность жизни увеличивается на 3-4 мес. на 1 кг снижения массы телаСнижение общей смертности на 20% Снижение смертности от рака на 37%Снижение риска рака, связанного с ожирением, на 53%Снижение смертности от сахарного диабета на 44%Снижение смертности от ИБС на 9%
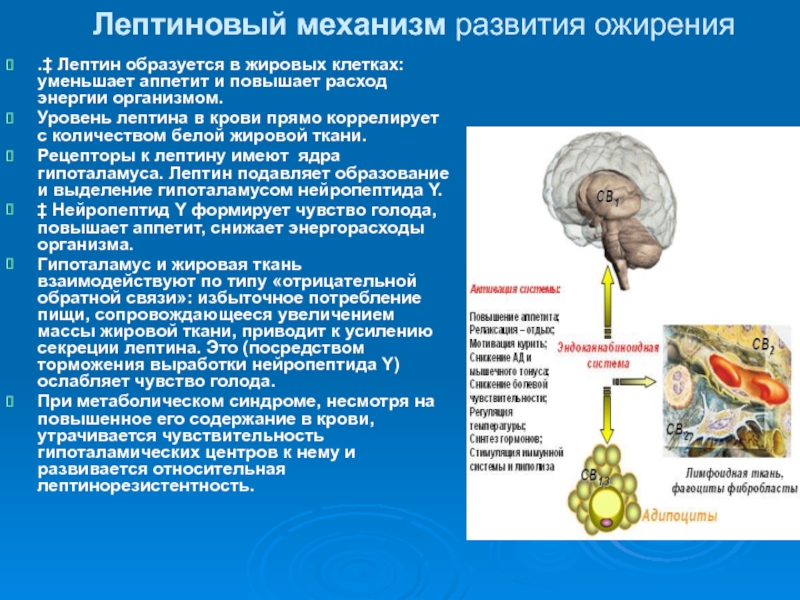
Слайд 69Лептиновый механизм развития ожирения
.‡ Лептин образуется в жировых клетках: уменьшает
аппетит и повышает расход энергии организмом.
Уровень лептина в крови
прямо коррелирует с количеством белой жировой ткани.
Рецепторы к лептину имеют ядра гипоталамуса. Лептин подавляет образование и выделение гипоталамусом нейропептида Y.
‡ Нейропептид Y формирует чувство голода, повышает аппетит, снижает энергорасходы организма.
Гипоталамус и жировая ткань взаимодействуют по типу «отрицательной обратной связи»: избыточное потребление пищи, сопровождающееся увеличением массы жировой ткани, приводит к усилению секреции лептина. Это (посредством торможения выработки нейропептида Y) ослабляет чувство голода.
При метаболическом синдроме, несмотря на повышенное его содержание в крови, утрачивается чувствительность гипоталамических центров к нему и развивается относительная лептинорезистентность.
Слайд 70Наследственная предрасположенность
в семьях больных сахарным диабетом 2-го типа прослеживается наследственный
компонент инсулинорезистентности:наследование инсулинорезистентности 47 - 66%.
установлены гены-кандидаты инсулинорезистентности:
Ген
инсулинового рецептора, мутации которого (описано более 50 мутаций) нарушают его функцию.
Гены белков семейства ИРС (ИРС-1 и ИРС-2) – белков, играющих ключевую роль в передаче инсулинового сигнала.
Гены PI-3-киназы, нарушение функции которых приводит к снижению чувствительности к инсулину.
Ген фактора некроза опухоли-α («ФНО-α»).
(«ФНО-α») - цитокин, синтезируемый макрофагами; отмечена положительная корреляция его содержания с ожирением и инсулинорезистентностью. Экспрессия ФНО-a выражена в адипоцитах висцеральной жировой ткани, снижает активность тирозинкиназы инсулинового рецептора и фосфорилирование тирозина субстрата инсулинового рецептора,
Целенаправленное удаление гена ФНО-α или его рецепторов повышает чувствительность к инсулину и снижает содержание неэтерифицированных жирных кислот в крови животных.
Слайд 73Относительная инсулиновая недостаточность. Инсулинорезистентность
Дефицит РИ
Снижение афинности РИ к инсулину
Пострецепторные механизмы
Рецептор
инсулина (РИ)
Тирозиновая протеинкиназа
Аутофосфорилирование
РИ
Активация фосфатидил-инозитол-3-киназы
Активация протеинкиназ
Изменение активности генов, ферментов
Транслокация ГЛЮТ-4
Гидрофильные каналы
увеличивают поступление глюкозы в 30-40 раз
Глюкоза
Инсулинорезистентность
ареактивность клеток-мишеней
к инсулину:
Слайд 74
У здорового человека при приеме пищи через 20-30 минут в
крови начинает увеличиваться уровень глюкозы. Это способствует ее повышенному метаболизму
в организме: синтезу маннозы из глюкозы.
Увеличение концентрации маннозы в крови способствует выделению из b-клеток поджелудочной железы инсулина. В клетках печени, мышечной ткани инсулин участвует в переводе глюкозы в гликоген, в результате чего к 60-й минуте уровень глюкозы в крови снижается до нормы.
При голодании, во время дальнейшего снижения глюкозы в крови ниже нормы, из a-клеток поджелудочной железы выводится глюкагон. А затем, уже с помощью других клеточных рецепторов он вводится в клетки печени и мышц, что способствует гидролизу гликогена до глюкозы и выведению глюкозы в кровь.
На ранних стадиях развития МС наблюдаются скачки в концентрации глюкозы в крови: от гипергликемии после приема пищи до гипогликемии через несколько часов после приема пищи и в состоянии натощак. На поздних стадиях развития МС отмечается стойкое увеличение уровня глюкозы в крови натощак. МС является стадией преддиабета.

Слайд 75Избыточное отложение жировой ткани по центральному типу развивается обычно после
30 лет, что связано с возрастным повышением активности гипоталамуса (системы
АКТГ-кортизол) : при ИР повышение концентрации инсулина способствует увеличению превращения кортизона в кортизол.
Кортизол стимулирует дифференцировку стромальных клеток в адипоциты, способствует внутриклеточному накоплению липидов и перераспределению жировой ткани с преимущественным накоплением жировой клетчатки в брюшной полости.
Слайд 76инсулинорезистентность и гиперинсулинемия
- дислипидемия (липидная триада)
Слайд 77Формирование артериальной гипертензии
при метаболическом синдроме
- ИР и вызванная ею
компенсаторная ГИ. ИР способствует увеличению фильтрации глюкозы клубочками почек и
усилению обратного всасывания глюкозы вместе с натрием в проксимальных канальцах нефрона. Это приводит к гиперволемии и повышению содержания натрия и кальция в стенках сосудов, вызывая спазм последних и повышение общего периферического сосудистого сопротивления (ОПСС).
Другим звеном в патогенезе АГ при метаболическом синдроме является повышение концентрации инсулина и лептина. При ГИ происходит повышение выработки эндотелием вазоконстрикторных биологически активных веществ – эндотелина, тромбоксана А2 и снижение секреции таких мощных вазодилататоров, как простациклин и оксид азота. Большое значение в патогенезе АГ придается гормону – лептину.
Лептин регулирует чувство насыщения на уровне дугообразного ядра гипоталамуса, который тесно связан с паравентрикулярным ядром, стимуляция которого приводит к активации симпатической нервной системы. На уровне целостного организма инсулин и лептин повышают активность СНС, что также приводит к повышению сердечного выброса и периферической вазоконстрикции, нарастанию ОПСС и повышению АД.

Слайд 79Эффекты гиперинсулинемии
- снижает чувствительность инсулиновых рецепторов : глюкоза и жиры,
поступающие с пищей, депонируются жировой тканью и усиливается ИР.
- подавляет
распад жиров, что способствует прогрессированию висцерального ожирения;
- истощает секреторный аппарат бета-клеток поджелудочной железы, что приводит к нарушению толерантности к глюкозе, а впоследствии и к сахарному диабету типа 2.