Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Методы обследования в акушерстве. Методы оценки состояния плода
Содержание
- 1. Методы обследования в акушерстве. Методы оценки состояния плода
- 2. Страхи беременныхОпасения за благополучное протекание родовНавязчивые страхи
- 3. I триместрIII триместр
- 4. Сбор анамнеза Задача врача – развеять страхи!!! Особое внимание
- 5. Специальные методы акушерского обследования включают :ОсмотрИсследование молочных
- 6. Осмотр беременной женщиныОценка:РостаМассы телаИМТТелосложение(выявление деформаций позвоночника и
- 7. МЕТОДЫ НАРУЖНОГО АКУШЕРСКОГО ОБСЛЕДОВАНИЯОСМОТР БЕРЕМЕННОЙ Женщины, рост которых
- 8. Исследование молочных железОсмотр, оценка формы МЖ, состояние
- 9. ИЗМЕРЕНИЕ И ПАЛЬПАЦИЯ ЖИВОТАИзмерение живота. Сантиметровой лентой измеряют
- 10. Измерение ОЖ и ВДМИзмеряют ВДМ при каждом
- 11. Пальпация живота. Пальпация живота является основным методом наружного
- 12. Если ось плода и ось матки совпадают,
- 13. Позиция плода (positio) — отношение спинки плода
- 14. Рис. 2. Поперечное положение плода: а —
- 15. Продольное положение плода является наиболее благоприятным для
- 16. Предлежание плода (praesentatio) оценивают по отношению
- 17. ПРИЕМЫ ЛЕОПОЛЬДА-ЛЕВИЦКОГО Для определения расположения плода в
- 18. С помощью второго приема Леопольда—Левицкого определяют положение,
- 19. Рис. 3. Наружное акушерское исследование: а —
- 20. С помощью третьего приема определяют предлежащую часть
- 21. Четвертым приемом Леопольда—Левицкого определяют характер предлежащей части
- 22. Плоскости малого (заштрихованы) и большого (обозначены
- 23. Наружное акушерское исследование 1 - определить высоту
- 24. Аускультация Сердечные тоны плода выслушиваются со второй половины беременностиПрослушиваются со стороны спинки, ближе к головке
- 25. АУСКУЛЬТАЦИЯ СЕРДЕЧНЫХ ТОНОВ ПЛОДААускультацию сердечных тонов плода
- 26. Места наилучшего выслушивания сердечных тонов плодаВ зависимости
- 27. ИЗМЕРЕНИЕ ТАЗА Определение размеров большого таза
- 28. 1. Distantia spinarum— расстояние между передневерхними остями
- 29. 4. Conjugata externa (диаметр Боделока) — расстояние между
- 30. Боковая конъюгата Кернера (conjugata lateralis). Это расстояние
- 31. Диагональная конъюгата — это расстояние между нижним краем
- 32. Исследование таза Distantia spinarum - расстояние между наиболее
- 33. Исследование таза Conjugata externa (наружная конъюгата) - расстояние
- 34. ВЛАГАЛИЩНОЕ ИССЛЕДОВАНИЕПри влагалищном исследовании в I триместре
- 35. Гинекологическое исследование В ранние сроки беременностиОсмотр наружных
- 36. Слайд 36
- 37. Определение предполагаемой массы плодаОпределение предполагаемой массы плода
- 38. Определение срока беременности и даты родовПо дате
- 39. Цель пренатального скринингаПредупреждение и раннее выявление врожденной
- 40. Порядок антенатального наблюденияСкрининговое УЗИ в установленные сроки:11,3
- 41. Ультразвуковое исследование.Среди всех современных методов пренатальной диагностики
- 42. Технология скрининга1-ый триместр: 11 недель 4 дня
- 43. Показания для направления в КДЦ «ОЗМР»:МКПД (№2
- 44. Скрининг в 1-ом триместреБиохимические маркеры: ХГЧ, РАРРУльтразвуковые
- 45. Эхографические маркеры в 1-ом триместре
- 46. Показания для инвазивной диагностикиРождение детей с хромосомными
- 47. Методы инвазивной диагностикив 1-ом триместре – аспирационная биопсия хориона (11-14 недель): трасцервикальная, трансабдоминальная
- 48. Методы инвазивной диагностикиВо 2-ом триместре:трансабдоминальный амниоцентез (17-22 недели)
- 49. Методы инвазивной диагностикиВо 2-ом триместре – кордоцентез (17-26 недель)
- 50. Условия для проведения инвазивной диагностикиСогласие беременнойУльтразвуковой контрольНаличие
- 51. Показания к УЗИ в другие сроки Уточнение
- 52. Показания к УЗИ в другие срокиИстмико-цервикальная недостаточность.
- 53. УЗИ плацентыПри эхографии можно оценить зрелость, величину,
- 54. Плацента - степени зрелости плаценты 0 степень
- 55. Плацента - степени зрелости плаценты2 степень зрелости
- 56. Плацента - степени зрелости плаценты3 степень зрелости
- 57. Исследование маточно-плацентарно-плодового кровотока во 2-ом триместреЦель: формирование
- 58. Исследование маточно-плацентарно-плодового кровотока в 3-ем триместреЦель: диагностика
- 59. Важным является выполнение стандарта обследования внутриутробного состояния
- 60. КАРДИОТОКОГРАФИЯЭто современный метод объективной оценки сердечного ритма
- 61. КардиотокографияСтруктурная схема фетального кардиомонитора (непрямая КТГ)
- 62. КардиотокографияПодготовка беременной к исследованию:• натощак или через
- 63. Техника регистрации КТГ• датчик регистрирующий ЧССнакладывают напредполагаемую
- 64. Периодичность регистрацииВо время беременности 1 раз в
- 65. Параметры КТГБазальная ЧСС (основной ритм) – средняя
- 66. Параметры КТГВариабельность – амплитуда мгновенных колебаний ЧСС
- 67. Параметры КТГАкцелерации – временное увеличение ЧСС более
- 68. I. Порядок оказания медицинской помощи женщинам в
- 69. Основной задачей диспансерного наблюдения женщин в период
- 70. Основными задачами акушеров-гинекологов являются: наблюдение за
- 71. Спасибо за внимание!
- 72. Скачать презентанцию
Слайды и текст этой презентации
Слайд 1Методы обследования в акушерстве. Методы оценки состояния плода.
д.м.н., профессор
В.И.Коновалов
УГМУ,
Екатеринбург, 2015 год
д.м.н., профессор Обоскалова Т.А.Слайд 2Страхи беременных
Опасения за благополучное протекание родов
Навязчивые страхи за судьбу плода
Ожидание
и страх родов
Условно-рефлекторные страхи, связанные с неблагоприятным акушерским анамнезом
Слайд 4Сбор анамнеза
Задача врача – развеять страхи!!!
Особое внимание нужно обратить на возраст .
У юных женщин (моложе 18 лет) и у женщин старшего
возраста (старше 30 лет) чаще возникают осложнения беременности.Необходимо выслушать и оценить жалобы, на основании которых можно судить об особенностях течения беременности.
Обязательны сведения об условиях труда и быта женщины, которые могут влиять на здоровье беременной и развитие плода.
Важно получить данные о перенесенных ранее заболеваниях.
Информация о характере менструальной функции (возраст менархе, характер цикла, дата последней менструации) помогает судить о наличии гинекологических заболеваний, сроке беременности.
Слайд 5Специальные методы акушерского обследования включают :
Осмотр
Исследование молочных желез
Измерение ОЖ и
ВДМ
Наружное акушерское исследование
Аускультация
Исследование костного таза
Гинекологическое исследование / осмотр в зеркалах
и бимануальное влагалищное исследование /Определение предполагаемой массы плода
Определение срока беременности и даты родов
Слайд 6Осмотр беременной женщины
Оценка:
Роста
Массы тела
ИМТ
Телосложение
(выявление деформаций позвоночника и нижних конечностей, что
может свидетельствовать о возможном изменении формы таза)
Кожные покровы и слизистые
(цвет,
влажность, тургор, высыпания, отеки, пигментации, характер оволосения)Слайд 7МЕТОДЫ НАРУЖНОГО АКУШЕРСКОГО ОБСЛЕДОВАНИЯ
ОСМОТР БЕРЕМЕННОЙ
Женщины, рост которых составляет 150см и
менее, относятся к группе повышенного риска по невынашиванию беременности. Женщины,
имеющие до родов массу более 70 кг и рост более 170 см, относятся к группе риска возможного рождения крупного плода.Большое значение имеет определение формы живота. При продольных положениях плода живот имеет овоидную форму. При косых или поперечных положениях плода он оказывается растянутым в поперечном или косом направлении.
Слайд 8Исследование молочных желез
Осмотр, оценка формы МЖ, состояние кожных покровов, наличие
и характер выделений из сосков.
Исследование проводится в двух положениях (лежа
и стоя) и двух положениях рук Обязательно исследование регионарных лимфоузлов
Слайд 9ИЗМЕРЕНИЕ И ПАЛЬПАЦИЯ ЖИВОТА
Измерение живота. Сантиметровой лентой измеряют окружность живота на
уровне пупка.
Измеряют высоту стояния дна матки, т. е. расстояние от верхнего
края лобкового сочленения до дна матки. Слайд 10Измерение ОЖ и ВДМ
Измеряют ВДМ при каждом посещении беременной женской
консультации, начиная с 16 недель беременности
Для этого женщина ложится на
кушетку на спину с выпрямленными ногами и, желательно, с пустым мочевым пузырём. Врач сантиметровой лентой измеряет высоту стояния дна матки. ОЖ измеряют на уровне пупка, при доношенной беременности она составляет 90-100 см.
ВДМ в зависимости от срока беременности
Слайд 11Пальпация живота. Пальпация живота является основным методом наружного акушерского исследования.
Для уточнения
расположения внутриутробного плода в акушерстве предложены следующие понятия: положение, позиция, и предлежание.
Положение
плода (situs) — отношение оси плода к оси матки. Осью плода называется линия, проходящая через затылок и ягодицы. Слайд 12Если ось плода и ось матки совпадают, положение плода называется
продольным.
Если ось плода пересекает ось матки под прямым углом
и крупные части плода (головка и ягодицы) находятся на уровне или выше гребня подвздошной кости, говорят о поперечном положении плода (situs transversus).Если ось плода пересекает ось матки под острым углом и крупные части плода расположены в одном из крыльев подвздошных костей — о косом положении плода (situs obliquus).
Слайд 13 Позиция плода (positio) — отношение спинки плода к боковым стенкам
матки.
Если спинка плода обращена к левой боковой стенке матки- это первая
позиция.(рис.1, а)Если спинка обращена к правой боковой стенке матки- это вторая позиция плода (рис.1в,г).
При поперечных и косых положениях плода позиция определяется по головке плода:
если головка находится слева –
первая позиция, при головке, находящейся справа — вторая позиция (рис. 2).
Слайд 14Рис. 2. Поперечное положение плода: а — первая позиция, передний
вид; б — вторая позиция, задний вид
Слайд 15Продольное положение плода является наиболее благоприятным для его продвижения по
родовому каналу и встречается в 99,5% случаев. Его называют физиологическим,
правильным.Поперечные и косые положения плода встречаются в 0,5% случаев. Они создают непреодолимое препятствие для рождения плода. Их называют патологическими, неправильными.
Слайд 16 Предлежание плода (praesentatio) оценивают по отношению одной из крупных
частей плода (головка, тазовый конец) к плоскости входа в малый
таз.Если к плоскости входа в малый таз обращена головка, говорят о головном предлежании.
Если над плоскостью входа в малый таз находится тазовый конец, то говорят о тазовом предлежании плода.
Слайд 17ПРИЕМЫ ЛЕОПОЛЬДА-ЛЕВИЦКОГО
Для определения расположения плода в матке используют четыре приема наружного
исследования по Леопольду—Левицкому
Первым приемом определяют высоту стояния дна матки и часть
плода, которая находится в дне матки. Ладони обеих рук располагаются на дне матки, концы пальцев рук направлены друг к другу. Определяют часть плода, находящуюся в дне матки.
Тазовый конец определяется как крупная, мягковатая и не баллотирующая часть. Головка плода определяется как крупная, плотная и баллотирующая часть (рис. 3, а).
При поперечных и косых положениях плода дно матки оказывается пустым, а крупные части плода определяются справа или слева на уровне пупка (при поперечном положении плода) или в подвздошных областях (при косом положении плода).
Слайд 18С помощью второго приема Леопольда—Левицкого определяют положение, позицию и вид.
Кисти
рук сдвигаются со дна матки на боковые поверхности матки.
Ладонными
поверхностями кистей рук производят пальпацию боковых отделов матки. Получив представление о расположении спинки и мелких частей плода, делают заключение о позиции плода (рис. 3, б). Слайд 19Рис. 3. Наружное акушерское исследование: а — первый прием; б
— второй прием; в — третий прием; г — четвертый
приемСлайд 20С помощью третьего приема определяют предлежащую часть и отношение ее
ко входу в малый таз.
Прием проводят одной правой рукой. При
этом большой палец максимально отводят от остальных четырех (рис.3, в).Предлежащую часть захватывают между большим и средним пальцами.
Этим приемом можно определить симптом баллотирования головки. Если предлежащей частью является тазовый конец плода, симптом баллотирования отсутствует.
Третьим приемом можно получить представление о величине головки плода.
Слайд 21Четвертым приемом Леопольда—Левицкого определяют характер предлежащей части и ее местоположение
по отношению к плоскостям малого таза (рис. 3, г).
Кисти рук
располагают латерально от средней линии над горизонтальными ветвями лобковых костей.Постепенно продвигая руки между предлежащей частью и плоскостью входа в малый таз, определяют характер предлежащей части (что предлежит) и ее местонахождение. Головка может быть подвижной, прижатой ко входу в малый таз или фиксированной малым или большим сегментом.
Слайд 22 Плоскости малого (заштрихованы) и большого (обозначены линией) сегментов головки
плода при различных видах вставления: а, б — затылочное вставление, передний
и задний виды; в — переднеголовное; г — лобное; д — лицевоеСлайд 23Наружное акушерское исследование
1 - определить высоту стояния дна матки и
часть плода, находящуюся в ее дне.
2 - определить позицию плода,
о которой судят по месту нахождения спинки и мелких частей плода (ручек, ножек).3 - определить характер предлежащей части и ее отношение к малому тазу.
4 - определить предлежащую часть (головка или ягодицы), место нахождения предлежащей части (над входом в малый таз, во входе или глубже, где именно), в каком положении находится предлежащая головка (в согнутом или разогнутом)
Слайд 24Аускультация
Сердечные тоны плода выслушиваются со второй половины беременности
Прослушиваются со стороны
спинки, ближе к головке
Слайд 25АУСКУЛЬТАЦИЯ СЕРДЕЧНЫХ ТОНОВ ПЛОДА
Аускультацию сердечных тонов плода производят во второй
половине беременности или в родах.
Распространение сердечных тонов плода:
а — при
затылочном предлежании; б — при лицевом предлежанииСлайд 26Места наилучшего выслушивания сердечных тонов плода
В зависимости от предлежания плода
и его позиции:
• 1 — первая позиция, передний вид
затылочного предлежания,• 2 — вторая позиция, передний вид затылочного предлежания,
• 3 — первая позиция, передний вид тазового предлежания,
• 4 — вторая позиция, передний вид тазового предлежания
Слайд 27ИЗМЕРЕНИЕ ТАЗА
Определение размеров большого таза производят специальным инструментом — тазомером
Мартина
1 — d. spinarum (расстояние между передневерхними остями подвздошных костей)
2
— d. cristarum (расстояние между гребешками подвздошных костей)3 — d. trochanterica (расстояние между большими вертелами)
Слайд 281. Distantia spinarum— расстояние между передневерхними остями подвздошных костей с
двух сторон; этот размер равен 25—26 см.
2. Distantia cristarum— расстояние
между наиболее отдаленными участками подвздошных костей, этот размер равен 28—29 см.3. Distantia trochanterica— расстояние между большими вертелами бедренных костей; это расстояние равно 31—32 см.
Слайд 294. Conjugata externa (диаметр Боделока) — расстояние между серединой верхне -
наружного края симфиза и сочленением V поясничного и I крестцового
позвонков. Наружная конъюгата в норме равна 20—21 см.Слайд 30 Боковая конъюгата Кернера (conjugata lateralis). Это расстояние между верхней передней
и верхней задней остями подвздошных костей. В норме этот размер
равен 14,5—15 см. Его рекомендуют измерять при кососуженных и асимметричных тазах.Измеряя большой таз, можно получить ориентировочное представление об истинной конъюгате. Из величины наружной конъюгаты (20—21 см) вычитают 9—10 см, получают размер истинной конъюгаты (11 см).
Слайд 31 Диагональная конъюгата — это расстояние между нижним краем симфиза и выдающейся
точкой мыса.
Измерение диагональной конъюгаты:
a— 1-й момент; б — 2-й момент
Слайд 32Исследование таза
Distantia spinarum - расстояние между наиболее отдаленными точками передневерхних остей
подвздошных костей (spina iliaca anterior superior) - равно 25-26 см.
Distantia
cristarum - расстояние между наиболее отдаленными точками гребешков подвздошных костей (crista ossis ilei) равно - 28-29 см.Distantia trochanterica - расстояние между большими вертелами бедренных костей (trochanter major) равно - 31-32 см.
Ромб Михаэлиса
Вертикальная диагональ 10 см
Горизонтальная диагональ 10-11 см
Индекс Соловьева (до 14 см)
Слайд 33Исследование таза
Conjugata externa (наружная конъюгата) - расстояние между остистым отростком V поясничного
позвонка и верхним краем лонного сочленения - равно 20-21 см.
Для измерения наружной конъюгаты обследуемая поворачивается на бок, нижележащую ногу сгибает в тазобедренном и коленном суставах, а вышележащую вытягивает. Пуговку тазомера ставят между остистым отростком V поясничного и I крестцового позвонка (надкрестцовую ямку) сзади и на середину верхнего края лонного сочленения спереди.Диагональной конъюгатой (conjugata diagonalis) называют расстояние от нижнего края симфиза до наиболее выдающейся точки мыса крестца (13 см). Диагональную конъюгату определяют при влагалищном исследовании женщины, которое производят одной рукой.
Ромб Михаэлиса
Вертикальная диагональ 10 см
Горизонтальная диагональ 10-11 см
Индекс Соловьева (до 14 см)
Слайд 34ВЛАГАЛИЩНОЕ ИССЛЕДОВАНИЕ
При влагалищном исследовании в I триместре беременности определяют величину,
консистенцию, форму матки.
Во второй половине беременности, и особенно перед
родами, оценивают состояние влагалищной части шейки матки (консистенция, длина, расположение по отношению к проводной оси таза, проходимость цервикального канала), состояние нижнего сегмента матки.Слайд 35Гинекологическое исследование
В ранние сроки беременности
Осмотр наружных половых органов
Осмотр преддверия влагалища
Осмотр
влагалища и шейки матки в зеркалах
Пальцевое исследевание
Бимануальное исследование
В поздние сроки
беременностиРасположение и направление оси шейки матки в полости малого таза
Длина влагалищной части и шеечного канала матки
Консистенция шейки матки
Степень проходимости шеечного канала
Состояние внутреннего зева и нижнего сегмента матки
Слайд 37Определение предполагаемой массы плода
Определение предполагаемой массы плода по Жорданиа: Y=ОЖ
х ВДМ,
Определение предполагаемой массы плода по Ланковицу: Y=(ОЖ+ВДМ+РБ+МБ) х
10, где Y - масса плода, г; ОЖ - окружность живота, см; ВДМ - высота дна матки над лоном, см; РБ - рост беременной, см; МБ - масса тела беременной, кг; 10 - условный коэффициент.
Определение предполагаемой массы плода по Джонсону: Y=(ВДМ- 11) х 155,
где Y - масса плода, г, ВДМ - высота дна матки над лоном, см; 11 - условный коэффициент при массе беременной до 90 кг (при массе беременной более 90 кг этот коэффициент равен 12),
155 - специальный индекс.
Слайд 38Определение срока беременности и даты родов
По дате последней менструации
Дата -
3 месяца + 7 дней
По овуляции
Дата зачатия – 3 месяца
– 7 дней или + 266 дней( 38 недель)По первой явке в женскую консультацию
По дате первого шевеления
У первородящий – с 20-й недели, у повторнородящих с 18-й недели
Слайд 39Цель пренатального скрининга
Предупреждение и раннее выявление врожденной и наследственной патологии
у плода
Уровни пренатальной диагностики: 1-ый, 2-ой, 3-й (федеральный)
Слайд 40Порядок антенатального наблюдения
Скрининговое УЗИ в установленные сроки:
11,3 – 13,6
18,0 –
21,6
30,0 – 33,6
По своей сути, слово скрининг означает
«просеивание»
Играет решающую
роль в комплексе мероприятий по профилактике осложнений беременности и предупреждению наследственных и врожденных болезней.Слайд 41Ультразвуковое исследование.
Среди всех современных методов пренатальной диагностики УЗИ занимает первое
место в связи с уникальным сочетанием качеств: высокой информативностью, безопасностью
и возможностью массового использования.Слайд 42Технология скрининга
1-ый триместр: 11 недель 4 дня – 13 недель
6 дней: выявление ВПР и эхографических маркеров хромосомных заболеваний
2-ой триместр
- 20 - 21 неделя: выявление ВПР и эхографических маркеров хромосомных заболеваний3-ий триместр -32-34 недели: выявление ВПР с поздним проявлением, функциональная оценка состояния плода
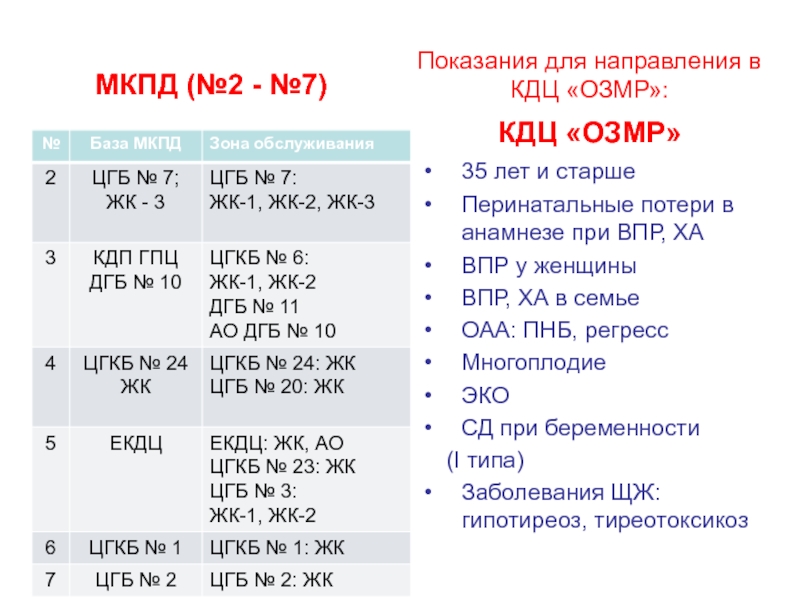
Слайд 43Показания для направления в КДЦ «ОЗМР»:
МКПД (№2 - №7)
КДЦ
«ОЗМР»
35 лет и старше
Перинатальные потери в анамнезе при ВПР, ХА
ВПР
у женщиныВПР, ХА в семье
ОАА: ПНБ, регресс
Многоплодие
ЭКО
СД при беременности
(I типа)
Заболевания ЩЖ: гипотиреоз, тиреотоксикоз
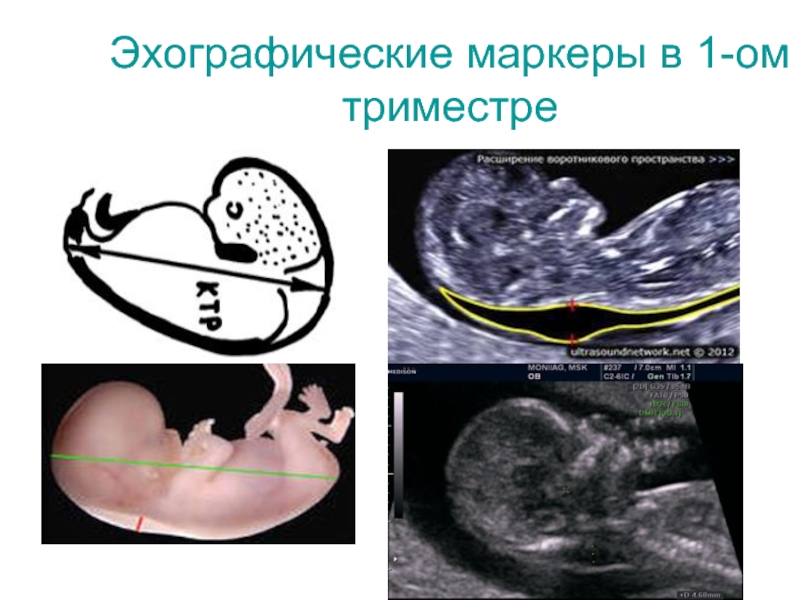
Слайд 44Скрининг в 1-ом триместре
Биохимические маркеры: ХГЧ, РАРР
Ультразвуковые маркеры:
копчико-теменной размер, мм
толщина
воротникового пространства, мм
кость носа: визуализация
ЧСС в 1 минуту
Анатомия плода: кости
черепа, «бабочка», позвоночник, кости конечностей, передняя брюшная стенка, желудок, мочевой пузырьЭхокардиография по показаниям
Желточный мешок, средний внутренний диаметр, мм
Хорион: локализация, структура
Область придатков
Особенности строения матки
Слайд 46Показания для инвазивной диагностики
Рождение детей с хромосомными заболеваниями
Наличие у плода
ВПР
Эхографические маркеры хромосомных заболеваний: увеличение воротникового пространства более 3 мм,
реверсный кровоток и др.Отклонение уровней биохимических маркеров
Необходимость верификации пола плода
Слайд 47Методы инвазивной диагностики
в 1-ом триместре – аспирационная биопсия хориона (11-14
недель): трасцервикальная, трансабдоминальная
Слайд 48Методы инвазивной диагностики
Во 2-ом триместре:
трансабдоминальный амниоцентез (17-22 недели)
Слайд 50Условия для проведения инвазивной диагностики
Согласие беременной
Ультразвуковой контроль
Наличие специалиста
Обследование беременной:
ОАК,
ОАМ, тесты на сифилис, ВИЧ, гепатит В и С, мазок
на флоруОтсутствие осложнений беременности: предлежание плаценты, угрозы прерывания и др.
Слайд 51Показания к УЗИ в другие сроки
Уточнение срока беременности перед кесаревым
сечением, родовозбуждением и искусственным абортом
Оценка развития плода при наличии
факторов риска внутриутробной задержки развития и макросомии: тяжелая преэклампсия, длительная артериальная гипертония, ХПН и тяжелый сахарный диабет Кровотечение из половых путей во время беременности
Определение предлежания плода при неустойчивом положении плода в конце беременности и при невозможности определить предлежание плода другими методами в родах
Несоответствие величины матки сроку беременности. УЗИ позволяет уточнить гестационный возраст, а также исключить много- и маловодие
Слайд 52Показания к УЗИ в другие сроки
Истмико-цервикальная недостаточность. С помощью УЗИ
контролируют состояние шейки матки, выбирают оптимальное время для наложения кругового
шваПодозрение на гибель плода
Инвазивные методы исследования: фетоскопия, внутриутробное переливание крови, кордоцентез, биопсия хориона, амниоцентез
Оценка биофизического профиля плода после 28-й недели беременности (при подозрении на внутриутробную гипоксию)
Подозрение на много- и маловодие
Оценка развития плодов при многоплодной беременности
Подозрение на преждевременную отслойку плаценты
Слайд 53УЗИ плаценты
При эхографии можно оценить зрелость, величину, расположение плаценты, следить
за ее развитием в процессе беременности
Эхографическое изображение плаценты представляется
как утолщенный участок матки повышенной акустической плотности с довольно четкой эхопозитивной границей на уровне амниотической жидкости. Слайд 54Плацента - степени зрелости плаценты
0 степень зрелости - плацента
имеет однородную структуру, хориальная и базальная пластины не выражены, сосудистый
рисунок не подчеркнут –- до 29 недель беременности;
1 степень зрелости – однородная структура, сосудистый рисунок не выражен, но подчеркнута хориальная пластина и определяется нечетко базальная пластина –
- до 32 недель беременности;
Слайд 55Плацента - степени зрелости плаценты
2 степень зрелости – плацента имеет
неоднородную структуру с эховключениями, выражен сосудистый рисунок, может быть умеренный
фиброз и кальциноз, четко определяются хориальная и базальная пластины -- 32-39 недель;
Слайд 56Плацента - степени зрелости плаценты
3 степень зрелости – плацента имеет
выраженное дольчатое строение, большое количество фиброза и кальциноза, жирового перерождения,
инфарктов, сосудистый рисунок не выражен, а если есть, то он склерозирован. Кисты в плаценте (за счет склерозированных сосудов) –- с 38 недель
Слайд 57Исследование маточно-плацентарно-плодового кровотока во 2-ом триместре
Цель: формирование группы риска по
развитию преэклампсии, задержке развития плода, плацентарной недостаточности в 3-ем триместре
Слайд 58Исследование маточно-плацентарно-плодового кровотока в 3-ем триместре
Цель: диагностика степени тяжести хронической
плацентарной недостаточности
Классификация нарушений:
1 степень – наличие изменений только в маточном
или только в пуповинном сегменте2-степень – наличие изменений и в маточном и в пуповинном сегменте не достигает критических значений
3-я степень – критический уровень кровотока в артерии пуповины
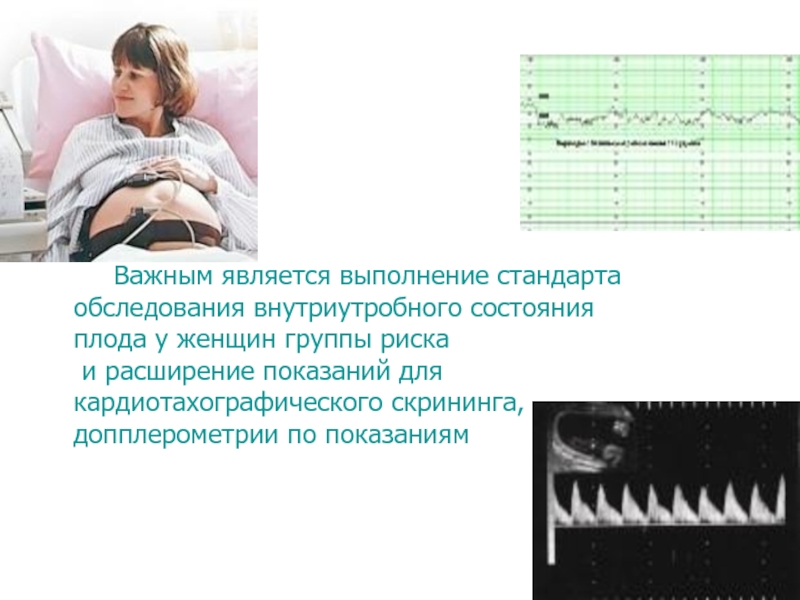
Слайд 59 Важным является выполнение стандарта обследования внутриутробного состояния плода у женщин
группы риска
и расширение показаний для кардиотахографического скрининга,
допплерометрии по
показаниямСлайд 60КАРДИОТОКОГРАФИЯ
Это современный метод объективной оценки сердечного ритма плода и его
функционального состояния в утробе матери.
Это синхронная электронная регистрация: сердечного ритма
плода с помощью кардиодатчика; сократительной активности матки с помощью токодатчика.
Слайд 62Кардиотокография
Подготовка беременной к исследованию:
• натощак или через 2 часа после
приема пищи
• в положении на спине или на боку
В антенатальном
периоде регистрация КТГ проводится с 30 недель беременности (в более ранние сроки анализ КТГ не всегда информативен)Слайд 63Техника регистрации КТГ
• датчик регистрирующий ЧСС
накладывают на
предполагаемую область
расположения спинки плода
•
токодатчик, регистрирующий
сократительную активность
матки, располагают на уровне
пупка по средней линии живота
Слайд 64Периодичность регистрации
Во время беременности 1 раз в неделю
Во время 1
периода родов каждые 60минут
Во время 2 периода родов - непрерывно
Слайд 65Параметры КТГ
Базальная ЧСС (основной ритм) – средняя частота сердечных сокращений,
норматив – 120-160уд/мин (нормокардия);
Признаки гипоксии:
- тахикардия (умеренная
161-180уд/мин, выраженная более 181уд/мин);
- брадикардия (умеренная 109-120уд/мин,
выраженная менее 120уд/мин);
Слайд 66Параметры КТГ
Вариабельность – амплитуда мгновенных колебаний ЧСС (норматив 10-25уд/мин);
Признаки гипоксии:
снижение вариабельности менее 5уд/мин (монотонность ритма, нитевидный пульс, немой тип
КТГ)Слайд 67Параметры КТГ
Акцелерации – временное увеличение ЧСС более чем на 15
уд/мин от базальной ЧСС и продолжительностью более 15 сек (норматив
– не менее 3 акцелераций за 30 мин исследования);Децелерации - временное урежение ЧСС более чем на 15 уд/мин от базальной ЧСС и продолжительностью более 15 сек (норматив – не должно быть децелераций)
Слайд 68I. Порядок оказания медицинской помощи женщинам в период беременности включает
в себя два этапа:
амбулаторный и осуществляется врачами акушерами-гинекологами, врачами общей
практики, медицинскими работниками ФАПа, врачами- специалистами по профилю заболевания;стационарный в отделении патологии беременности при акушерских осложнениях или специализированных отделениях при соматических заболеваниях
Слайд 69Основной задачей диспансерного наблюдения женщин в период беременности является предупреждение
и ранняя диагностика осложнений беременности, родов, послеродового периода и патологии
новорожденныхПри постановке на диспансерный учет в соответствии с заключениями профильных врачей-специалистов врачом акушером-гинекологом до 11-12 недель беременности делается заключение о возможности вынашивания беременности
Слайд 70Основными задачами акушеров-гинекологов являются: наблюдение за состоянием и развитием плода, выявление
возможных проблем на протяжении всей беременности и в родах. Диагностика угрожающих
состояний плода необходима для своевременного вмешательства во время беременности и родов с целью улучшения перинатальных результатов, снижения неонатальной заболеваемости и смертности.Выполняя существующий порядок, врач обеспечивает качественное медицинское сопровождение беременности.