Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
“Немає більшого щастя, ніж служити одночасно розуму й добру”. М. Д. Стражеско
Содержание
- 1. “Немає більшого щастя, ніж служити одночасно розуму й добру”. М. Д. Стражеско
- 2. Лекція: Атипові форми початку та ускладнений
- 3. Коронарограма хворого до (А) і після (Б)
- 4. Ускладнення черезшкірних коронарних втручань при ГКС з елевацією сегмента ST
- 5. Диссекція
- 6. Гостра оклюзія коронарних судин.
- 7. Ускладнення ангіопластикиПерфорація коронарної артерії може наставати в
- 8. Феномен відсутності відновлення коронарного кровоплину (no reflow)Це
- 9. Види контрастних речовин: Існує 2
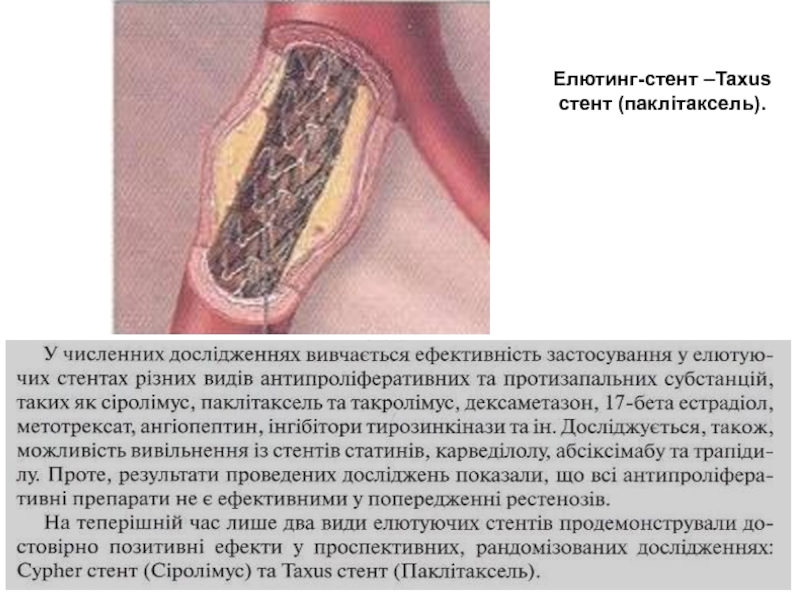
- 10. Елютинг-стент –Taxus стент (паклітаксель).
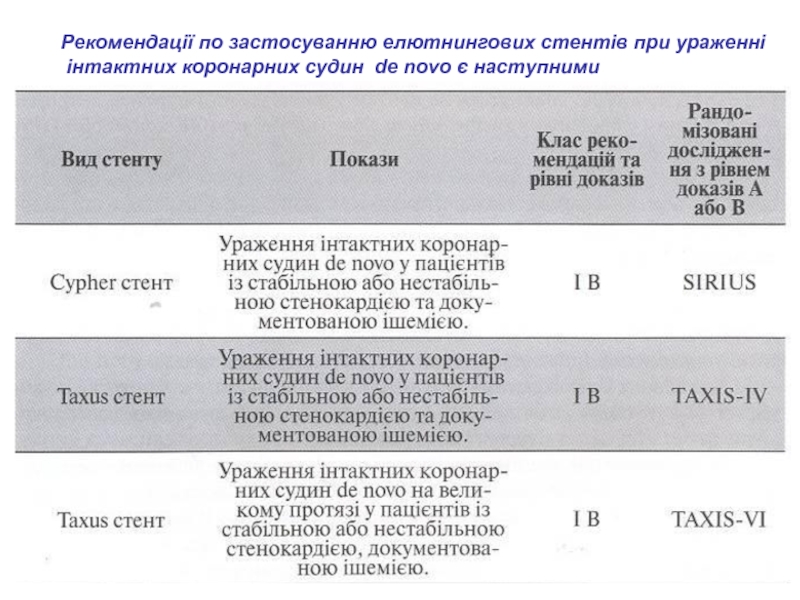
- 11. Рекомендації по застосуванню елютнингових стентів при ураженні інтактних коронарних судин de novo є наступними
- 12. Слайд 12
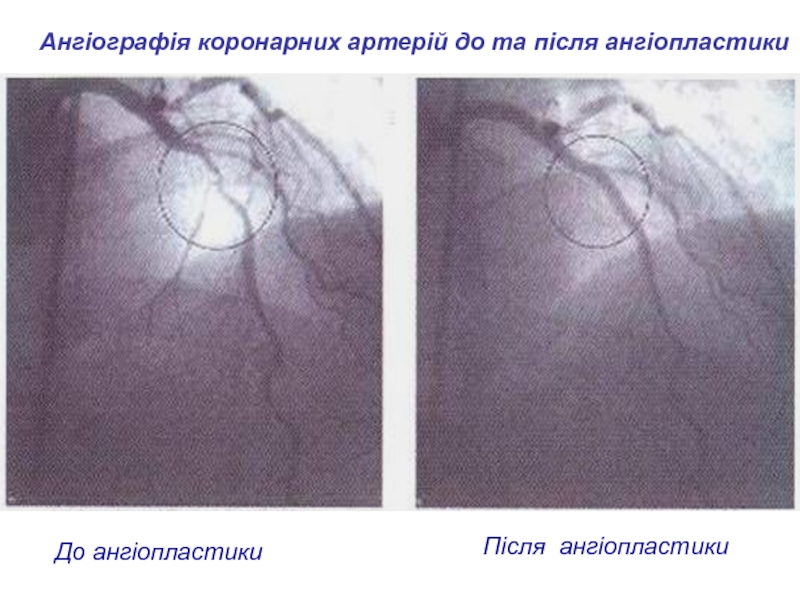
- 13. Ангіографія коронарних артерій до та після ангіопластикиДо ангіопластикиПісля ангіопластики
- 14. КЛІНІЧНИЙ ВИПАДОК Хворий Д., 70 років,
- 15. КЛІНІЧНИЙ ВИПАДОКОб‘єктивно: АТ 170/95 мм.рт.ст, пульс і
- 16. ІХС. STEMI /Гострий інфаркт міокарда з елевацією
- 17. Внутрішньовенно болюсно введено 5000 ОД
- 18. Хв. Д.19.11.2001 13.40болевий синдром з 11 год.
- 19. КЛІНІЧНИЙ ВИПАДОК Status praesens objectivus: Хворий
- 20. КЛІНІЧНИЙ ВИПАДОК На 6-й день (24.11.01)
- 21. КЛІНІЧНИЙ ВИПАДОК При виписанні з лікарні
- 22. КЛІНІЧНИЙ ВИПАДОК Призначено лікування: - морфіна сульфат
- 23. КЛІНІЧНИЙ ВИПАДОКНалагоджено планове лікування:
- 24. КЛІНІЧНИЙ ВИПАДОК Через 4 місяці хворий знову поступив
- 25. АТИПОВІ ФОРМИ ПОЧАТКУ ІНФАРКТА МІОКАРДА1. Периферійний тип.
- 26. ІНФАРКТ МІОКАРДАУСКЛАДНЕННЯ інфаркта міокардаЗустрічаються у 10-15% хворих.Реально впливають на смертністьМЕХАНІЧНІРЕАКТИВНІ ЕЛЕКТРИЧНІГЕМОДИНАМІЧНІ
- 27. ЕЛЕКТРИЧНІ УСКЛАДНЕННЯ ГКСТахі, - брадиаритмії, порушення провідностіРАННІупродовж
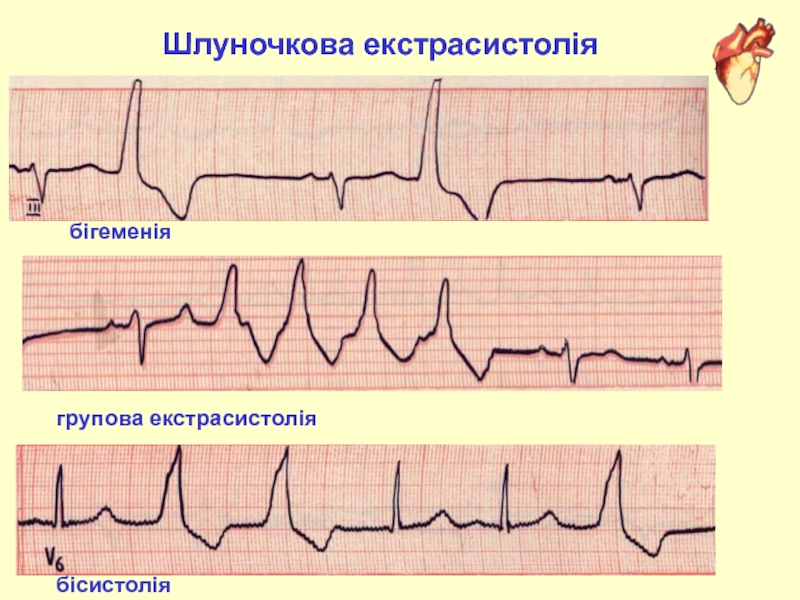
- 28. Шлуночкова екстрасистоліябігеменіягрупова екстрасистоліябісистолія
- 29. МЕРЕХТІННЯ І ТРІПОТІННЯ ПЕРЕДСЕРДЬffFFFFFFFFFFffffffffff
- 30. Слайд 30
- 31. Слайд 31
- 32. Раптова кардіальна смерть, обумовлена фібриляцією шлуночківСинусовий ритмІнверсіязубця
- 33. D – Drugs – адреналін, кордарон
- 34. РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC,
- 35. І. СТАДІЯ ЕЛЕМЕНТАРНОЇ ПІДТРИМКИ ЖИТТЯ
- 36. РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC,
- 37. РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC,
- 38. Загальна схема СЛР передбачає співвідношення компресій до
- 39. РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ З РЕАНІМАЦІЇ – ERC,
- 40. РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC,
- 41. Слайд 41
- 42. Варіанти оснащення АЗДВ офісахВ аеропортахВ машинах
- 43. Слайд 43
- 44. Обовязкові обєкти оснащення АЗД
- 45. Алгоритм лікування шлуночкової тахікардії (Американський коледж кардіології,
- 46. МЕХАНІЧНІ УСКЛАДНЕННЯ ГКС Розрив і/або дисфункція
- 47. Задні грудні відведення V7, V8, V9Праві і
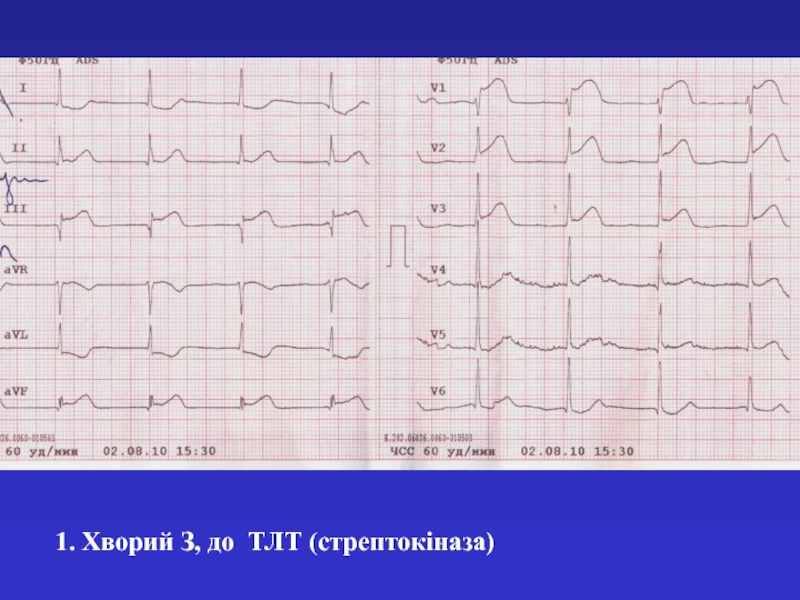
- 48. 1. Хворий З, до ТЛТ (стрептокіназа)
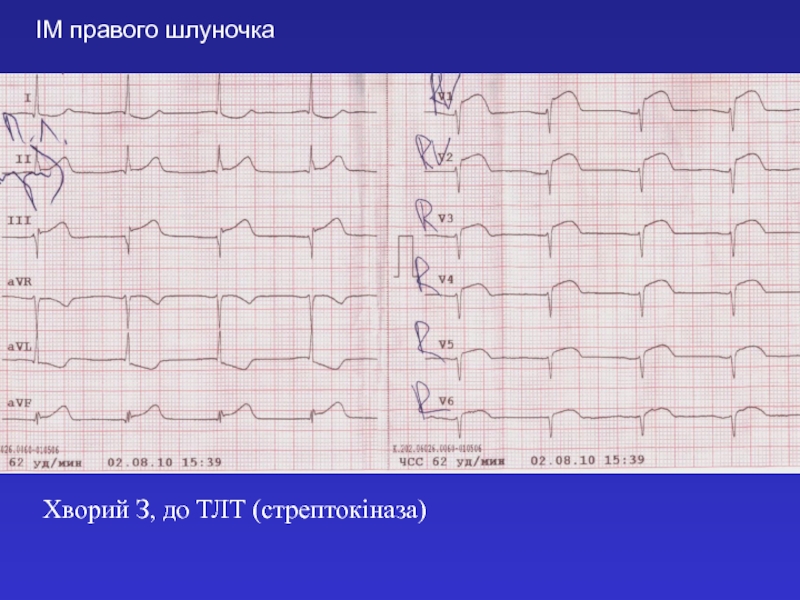
- 49. Хворий З, до ТЛТ (стрептокіназа)ІМ правого шлуночка
- 50. Хворий З, 3 год після ТЛТ (стрептокіназа).ІМ правого шлуночка
- 51. Хворий З, до ТЛТ (стрептокіназа)3 год після ТЛТ (стрептокіназа).
- 52. УСКЛАДНЕННЯ ІНФАРКТА МІОКАРДАСИНДРОМ ЕКСПАНСІЇ ТА ПОСТІНФАРКТНЕ РЕМОДЕЛЮВАННЯ ЛІВОГО ШЛУНОЧКА СЕРЦЯНекрозі далірубецьЕкспансіяураженоїстінкиГіпертрофіянеушкодже-них зонСтоншеннястінки і дилятаціяпорожнини
- 53. Поширення ІМ (expansion-myocardial remodeling) - наслідок значного
- 54. “Учітеся, брати мої,Думайте, читайте, І чужому научайтесь,Й свого не цурайтесь...”Учням:
- 55. ГЕМОДИНАМІЧНІ УСКЛАДНЕННЯ ГКС
- 56. Слайд 56
- 57. Слайд 57
- 58. Слайд 58
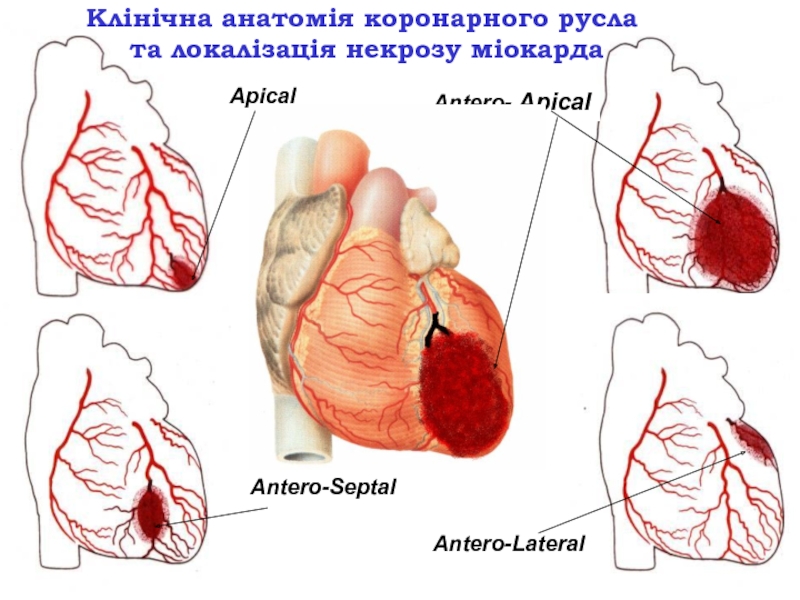
- 59. Клінічна анатомія коронарного русла та локалізація некрозу міокардаApicalAntero-LateralAntero- ApicalAntero-Septal
- 60. І. Гостра декомпенсована серцева недостатість ( de
- 61. Серцева астма - інтерстиціальний набряк
- 62. УСКЛАДНЕННЯ ІНФАРКТА МІОКАРДАГрадація хворих на гостру серцеву
- 63. Класифікація клінічного ступеня тяжкості гострої серцевої недостатності
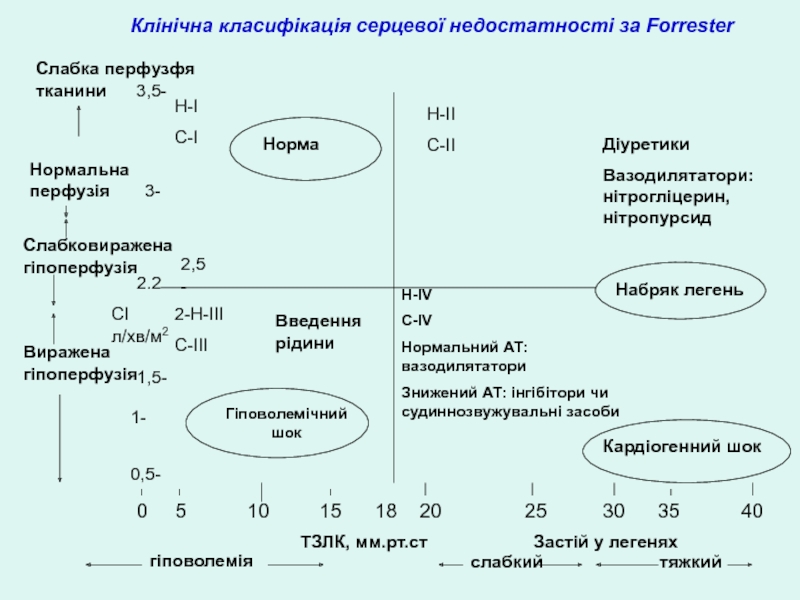
- 64. Клінічна класифікація серцевої недостатності за Forrester
- 65. НАБРЯК ЛЕГЕНЬ(тактика лікаря)І . Зниження гідростатичного тиску
- 66. НАБРЯК ЛЕГЕНЬ(тактика лікаря)ІІ. Зменшення об`єму циркулюючої крові
- 67. НАБРЯК ЛЕГЕНЬ(тактика лікаря)IV . Поліпшення скоротливої здатності
- 68. НАБРЯК ЛЕГЕНЬ(тактика лікаря)VII . Боротьба з бронхоспазмом
- 69. СПРАВЖНІЙ КАРДІОГЕННИЙ ШОКЧазов Є.І. – дійсний член
- 70. КАРДІОГЕННИЙ ШОК І ступінь - відносно
- 71. СПРАВЖНІЙ КАРДІОГЕННИЙ ШОКІ. Поліпшення центральної і периферійної
- 72. 1 . ЗАХОДИ ЩОДО ПОЛІПШЕННЯ ЦЕНТРАЛЬНОЇ І
- 73. 1 . ЗАХОДИ ЩОДО ПОЛІПШЕННЯ ЦЕНТРАЛЬНОЇ І
- 74. Левосимендан – позитивний інотропний засіб, який підвищує
- 75. 1 . ЗАХОДИ ЩОДО ПОЛІПШЕННЯ ЦЕНТРАЛЬНОЇ І
- 76. Тромбоемболія легеневої артерії(ТЕЛА)Епідеміологія: На Заході тромбоз глибоких
- 77. Тромбоемболія легеневої артерії(ТЕЛА)ОСНОВНІ ОЗНАКИ:А. ЛЕГЕНЕВІ: біль в
- 78. Мал. ЕКГ у хворого Н., 45 р.
- 79. Алгоритм діагностики у разі підозри на масивну
- 80. ТАКТИКА ЛІКАРЯ В РАЗІ ВЕРИФІКОВАНОЇ ТЕЛА1. Тромболітична
- 81. Тромбоемболія легеневої артерії (ТЕЛА)Венозні фільтри Фільтри для
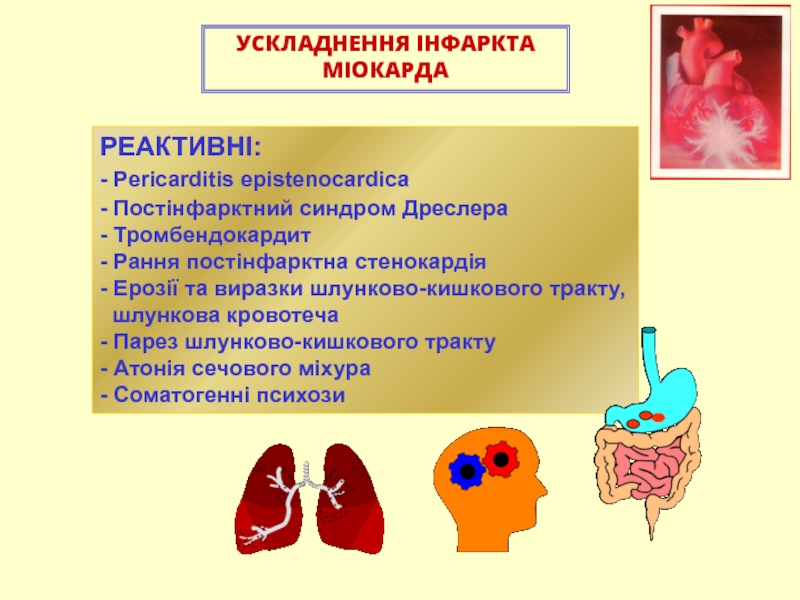
- 82. УСКЛАДНЕННЯ ІНФАРКТА МІОКАРДАРЕАКТИВНІ: - Pericarditis epistenocardica- Постінфарктний
- 83. УСКЛАДНЕННЯ ІНФАРКТА МІОКАРДАСиндром ДРЕСЛЕРА (у перші 2-6
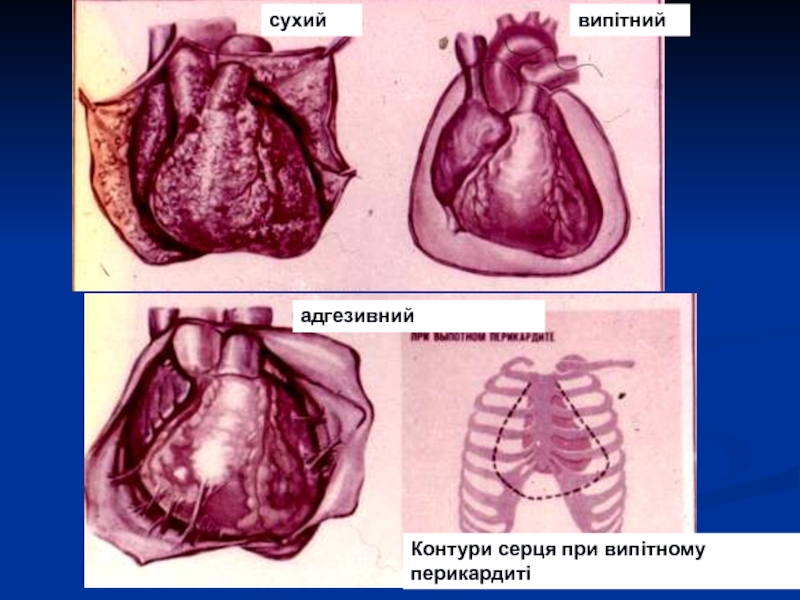
- 84. сухийвипітнийадгезивнийКонтури серця при випітному перикардиті
- 85. З А К Л Ю Ч Е
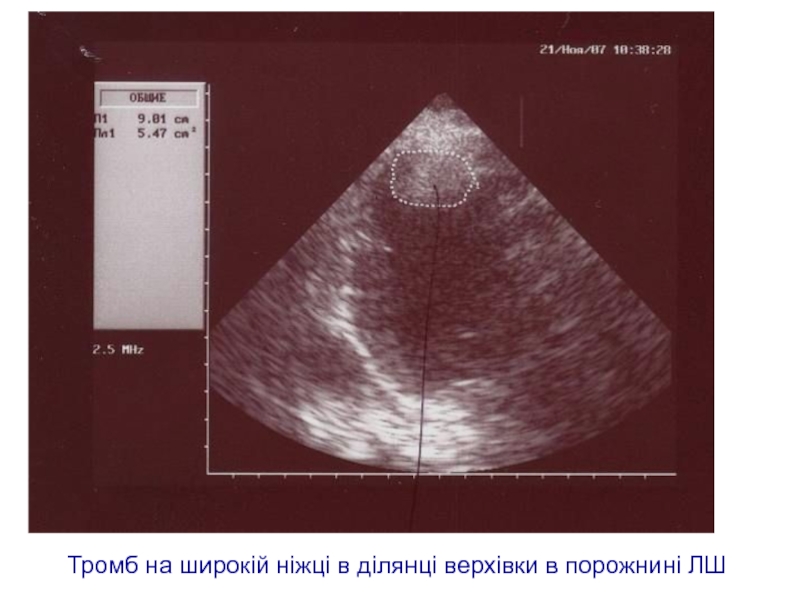
- 86. Тромб на широкій ніжці в ділянці верхівки в порожнині ЛШ
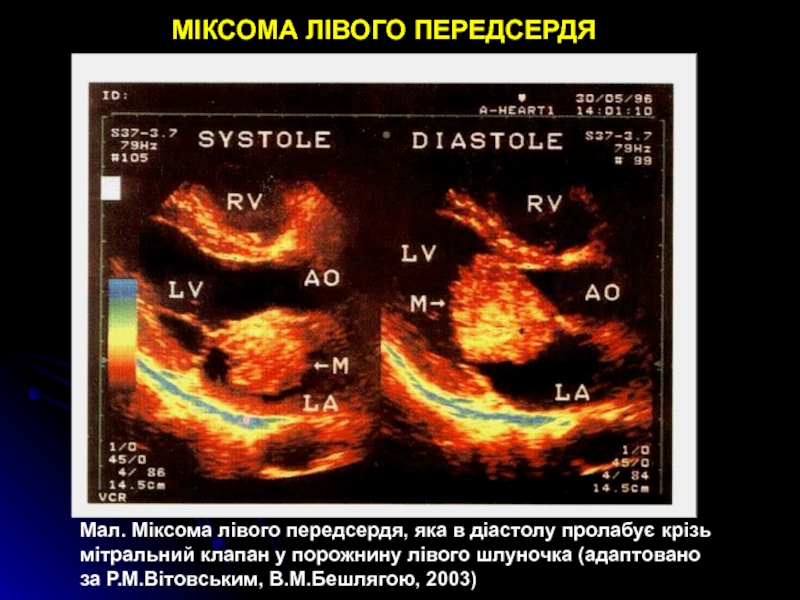
- 87. МІКСОМА ЛІВОГО ПЕРЕДСЕРДЯМал. Міксома лівого передсердя, яка
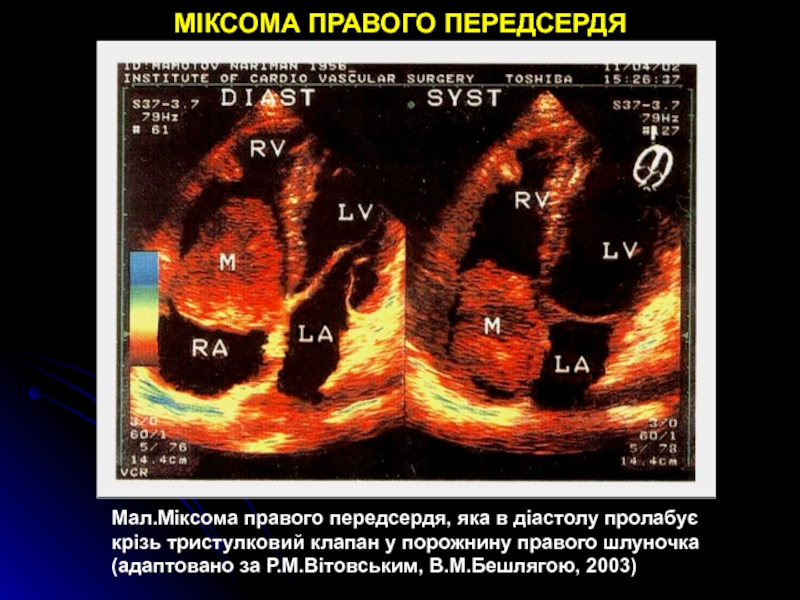
- 88. МІКСОМА ПРАВОГО ПЕРЕДСЕРДЯМал.Міксома правого передсердя, яка в
- 89. Наука відкривається тому, хто їй вірно служить.Ф.Жоліо-КюріТема наступної лекції: Порушення ритму
- 90. Скачать презентанцию
Слайды и текст этой презентации
Слайд 2 Лекція: Атипові форми початку та ускладнений
перебіг гострих
коронарних синдромів (ГКС)- STEMI i NSTEMI
Академік Академії Наук Технологічної
Кібернетики України, Заслужений діяч науки і техніки України, завідувач кафедри внутрішньої медицини №2, доктор медичних наук, професор, member ASH, ESCСЕРЕДЮК НЕСТОР МИКОЛАЙОВИЧ
План лекції
1. Визначення. Актуальність. Ускладнення при ЧКВ.
2. Клінічний випадок.
3. Класифікація атипових форм ГКС.
4. Класифікація ускладнень ГКС та їх диференційний діагноз:
4.1. Електричні ускладнення.
4.2. Механічні ускладнення.
4.3. Гемодинамічні ускладнення.
4.4. Реактивні ускладнення.
5. Заключення: реалії і перспективи лікування ГКС.
6. Кваліфікаційне тестування.
Література.
Н.М.Середюк, Є.М.Нейко, І. П.Вакалюк та ін. Внутрішня медицина / Під ред Є.М.Нейка. – Київ: Медицина, 2009. – 1104с.
2. Н.М.Середюк, І.П. Вакалюк, І.Г. Купновицька та інші. Діагностика і лікування невідкладних станів і загострень терапевтичних захворювань. Під заг. ред. Є.М.Нейка.- Вінниця: Нова книга, 2003.- 496 с.
Слайд 3Коронарограма хворого до (А) і після (Б) стентування лівої коронарної
артерії. Drug-eluting Cypher стент (Сіролімус).
А.
Б.
Ангіопластика – збільшення внутрішнього діаметру судини
за допомогоюспеціального балону – балонування. У 20-30 % хворих через 3-6 міс. розвивається рестеноз, тому частіше застосовують внутрішньосудинні протези або стенти. Для цього балон-катетер змінюють на балон із стентом, який під рентген-контролем проводять в місце стенозування. Балон зі стентом роздувають під тиском 10-14 атм. Балон-катетер здувають і витягують із судини. Стент – це металевий каркас з нітінолу, який має ефек термопамяті. Розрізняють просі, металстенти і стенти з медикаментозним покриттям сіролімусом (Cypher) та паклітакселем (Taxus).Слайд 7Ускладнення ангіопластики
Перфорація коронарної артерії може наставати в результаті внутрішньосудинних маніпуляцій
твердими провідниками й інструментами великого діаметру. Вони спостерігаються 0,1-3,0% процедур,
частіше після атеректомії. Перфорація артерій може протікати латентно, викликати тампонаду або зменшувати кровоплин по коронарній судині.Екстракардіальні ускладнення: реакції на рентгенокнтрастні речовини, периферійні судинні ускладнення, інфекційні і неврологічні ускладнення.
Слайд 8Феномен відсутності відновлення коронарного кровоплину (no reflow)
Це гостре погіршення коронарного
кровоплину при нормальному просвіті епікардіальної артерії. Дані свідчать про велику
поширеність феномена при лікуванні ІМ (16,8%). Феномен спостерігається після припинення дії інструмента в артерії, при цьому в судині не виявляється диссекції, тромбу, спазму або великого залишкового стенозу.Значну роль у виникненні феномена має дистальна мікроемболізація, тромбоксаніндукований спазм капілярів, пошкодження ендотелію та інтерстиціальний набряк. Діагноз ставиться методом виключення.
Слайд 9Види контрастних речовин:
Існує 2 покоління контрастних речовин.
До першого відносяться іонні, високоосмолярні речовини (ренографін, гіпак, ангіовіст)
До другого
– низькоосмолярні контрасти (гексабрікс, ультравіст, омніпак).Кардіотоксична дія властива іонним контрастам: негативний іонотропний ефект, стійка гіпотензія, брадикардія, порушення ритму і провідності. У свою чергу, неіонні контрасти можуть мати тромбогенну дію. При введенні будь-якої рентгенконтрастної речовини можуть спостерігатися реакції гіперчутливості від легкого ступеня (нудота, м'язове тремтіння, транзиторна брадикардія) до анафілактичного шоку.
Слайд 11Рекомендації по застосуванню елютнингових стентів при ураженні
інтактних коронарних судин
de novo є наступними
Слайд 14КЛІНІЧНИЙ ВИПАДОК
Хворий Д., 70 років, мешканець села С.
Богородчанського району Івано-Франківської області звернувся в амбулаторію сімейної медицини із
скаргами на часті напади болю за грудниною з іррадіацією в ліву руку, тривалістю до 35-40 хв., які не вгамовуються після прийняття 3-4 таблеток нітрогліцерину. Останній подібний напад тривав понад 1 год.Сімейний лікар з’ясував, що хворий Д. давно страждає на подібні напади загрудинного болю, однак раніше вони виникали лише під час фізичного навантаження (біль викликала хода на віддалі 200-400 м) і вгамовувалась після 1-2 таблеток нітрогліцерину.
З анамнезу життя відомо, що ріс і розвивався в скрутних матеріально-побутових умовах (перебував на виселенні у Східному Сибіру 12 років, працював на лісоповалі).
Туберкульоз, венеричні захворювання та СНІД заперечує у себе і у дружини та дочки.
Алергійний анамнез не обтяжений.
Слайд 15КЛІНІЧНИЙ ВИПАДОК
Об‘єктивно: АТ 170/95 мм.рт.ст, пульс і ЧСС 100 уд./хв.
Хворому введено 2 мл 0,25% розчину дроперидолу та 4
мг сульфату морфіну внутрішньовенно, призначено розжувати 300 мг аспірину, внутрішньовенно тричі по 5 мг метопрололу – сукцинату), призначено кожні 5 хв. по 0,5 мг нітрогліцерину і після усунення болю скеровано машиною швидкої допомоги Богородчанської центральної районної лікарні у реанімаційне відділення Обласного клінічного кардіологічного диспансеру.В лікарні хворому проведено тестування на серцевий
тропонін І. Результат: сТн-І 10,9 нг/мл (норма <1 нг/мл).
Зважаючи на наявність больового синдрому, елевацію сегмента ST більш як у двох сусідніх відведеннях (V2-V5), хворому Д. поставлено діагноз:
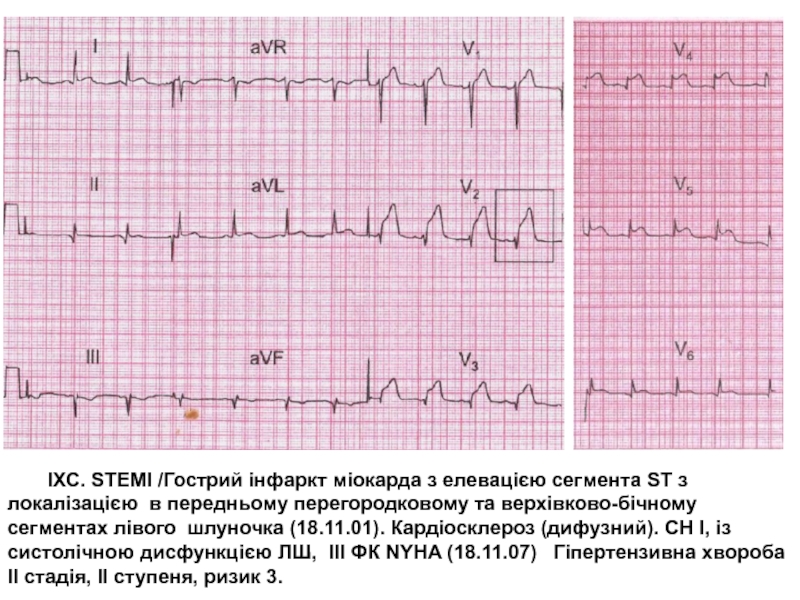
Слайд 16 ІХС. STEMI /Гострий інфаркт міокарда з елевацією сегмента ST з
локалізацією в передньому перегородковому та верхівково-бічному сегментах лівого шлуночка (18.11.01).
Кардіосклероз (дифузний). СН І, із систолічною дисфункцією ЛШ, ІІІ ФК NYHA (18.11.07) Гіпертензивна хвороба ІІ стадія, ІІ ступеня, ризик 3.Слайд 17 Внутрішньовенно болюсно введено 5000 ОД нефракційованого гепарину і
одразу розпочата тромболітична терапія – інфузійно введено 1,5 млн. ОД
стрептокінази у 100 мл 0,9% розчину натрію хлориду, підшкірно в біляпупкову ділянку призначено вводити по 0,8 мл х 12 годин еноксапарину (“Клексан”). Всередину призначено аспірин і клопідогрель за схемою:дні лікування
1 2 3 4 …….. 30 9 місяців
Аспірин, мг/д 300 300 300 125 … 125 125
Клопідогрель, мг/д 300 75 75 75 … 75 -
Призначені також: метопролол-ретард в/в 50 мг/1р/д, кардикет (ізособіту динітрат) 40 мг х 12 годин, еналаприл- 5 мг х 12 год., ловастатин- 10 мг на ніч.
Через 24 години (19.11.01) після проведення реперфузії (системного тромболізу) у відведеннях (V2-V3) реєструвались комплекси QS, сегмент ST наблизився до ізолінії.
Упродовж перших 4-х діб (18-22.11.01) загальний стан хворого Д. поступово поліпшувався: повністю зникли больові відчуття, сегмент ST більш як на 50% знизився до ізолінії.
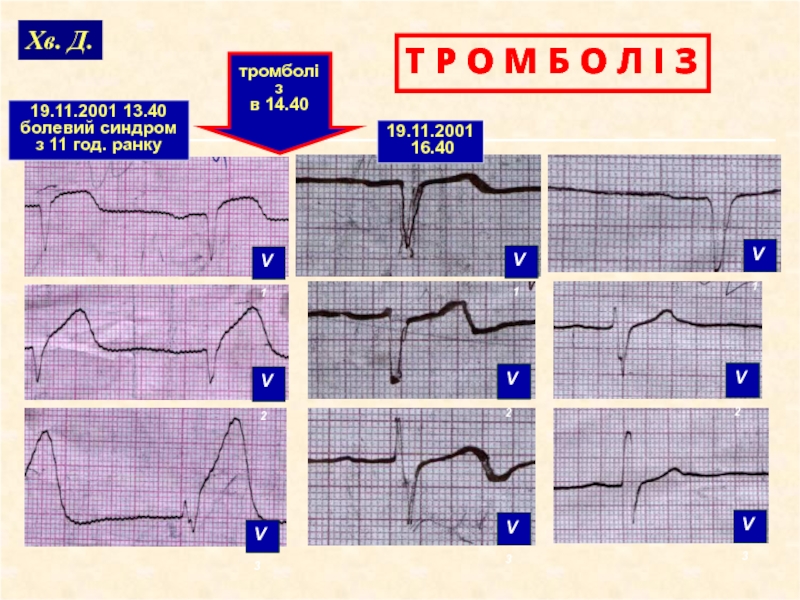
Слайд 18Хв. Д.
19.11.2001 13.40
болевий синдром
з 11 год. ранку
тромболіз
в 14.40
19.11.2001
16.40
V1
V2
V3
Т Р О М Б О Л І З
V1
V1
V2
V2
V3
V3
Слайд 19КЛІНІЧНИЙ ВИПАДОК
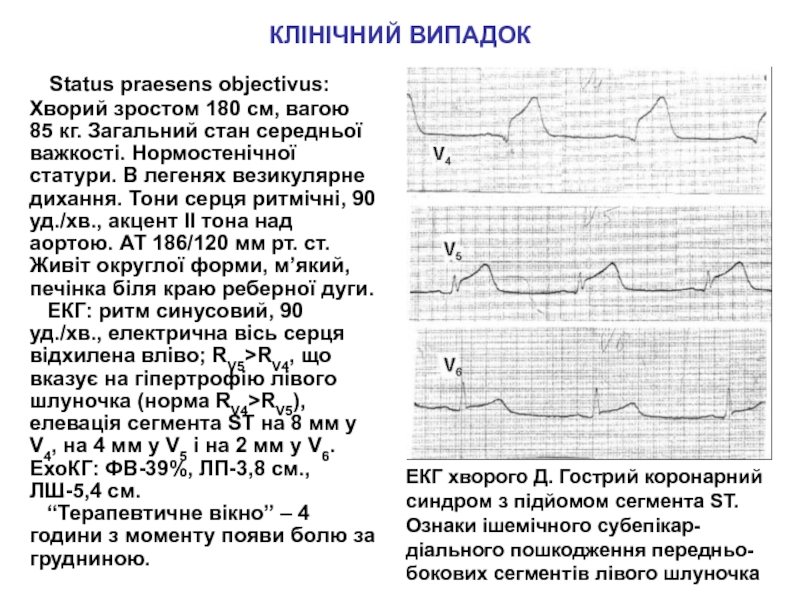
Status praesens objectivus: Хворий зростом 180 см,
вагою 85 кг. Загальний стан середньої важкості. Нормостенічної статури. В
легенях везикулярне дихання. Тони серця ритмічні, 90 уд./хв., акцент ІІ тона над аортою. АТ 186/120 мм рт. ст. Живіт округлої форми, м’який, печінка біля краю реберної дуги.ЕКГ: ритм синусовий, 90 уд./хв., електрична вісь серця відхилена вліво; RV5>RV4, що вказує на гіпертрофію лівого шлуночка (норма RV4>RV5), елевація сегмента ST на 8 мм у V4, на 4 мм у V5 і на 2 мм у V6.
ЕхоКГ: ФВ-39%, ЛП-3,8 см., ЛШ-5,4 см.
“Терапевтичне вікно” – 4 години з моменту появи болю за грудниною.
ЕКГ хворого Д. Гострий коронарний синдром з підйомом сегмента ST. Ознаки ішемічного субепікар-діального пошкодження передньо-бокових сегментів лівого шлуночка
Слайд 20КЛІНІЧНИЙ ВИПАДОК
На 6-й день (24.11.01) у хворого Д.
знову з’явилися напади болю за грудниною, на ЕКГ у відведеннях
V2-V6 знову появилась елевація сегмента ST. АТ знизився до 110/70 мм рт. ст. Запідозрена реоклюзія інфаркт-залежної коронарної артерії (extension syndrome).Посилена антитромбоцитарна терапія: доза аспірину збільшена до 325 мг/добу, а клопідогрелю (плавиксу) – до 300 мг/добу. У відповідь – вщух біль за грудниною, з’явилась позитивна динаміка сегмента ST.
Подібні епізоди “погіршення-поліпшення” стану хворого Д. повторялись двічі (28.11.01 і 29.12.01). Відтак стан хворого стабілізувався.
Режим ходіння щодня збільшували на 25 м. На 6-й тиждень захворювання хворий вільно, без додаткового прийому нітратів, міг долати 1000 м, в зв’язку з чим виписаний на амбулаторне лікування.
Діагноз при виписанні з лікарні:
ІХС. STEMI /Гострий QS інфаркт міокарда з елевацією сегмента ST з локалізацією в передньому середньому та верхівково-бічному сегментах лівого шлуночка (18.11.07). Рання постінфаркта стенокардія (24.11.01, 30.11.01, 09.12.01). Кардіосклероз (дифузний). СН І, із систолічною дисфункцією ЛШ, ІІІ ФК NYHA (18.11.07) Гіпертензивна хвороба ІІ стадія, ІІ ступеня,ризик 3.
Слайд 21КЛІНІЧНИЙ ВИПАДОК
При виписанні з лікарні (30.12.01) хворому рекомендовано
приймати упродовж 3-х місяців поспіль наступне лікування:
аспірин 125 мг/добу –
нанічклопідогрель (плавикс) – 75 мг/добу – рано
метопролол-сукцинат (азопрол-ретард) – 50 мг/добу – рано
енап Н – 10 мг/добу – рано
розувастатин (крестор) – 40 мг/добу – увечері.
Через 3 місяці (19.03.02) амбулаторного лікування хворий Д.в ургентному порядку доставлений в лікарню вдруге: із скаргами на сильну задишку (ядуху) і серцебиття. Над більшою частиною легень (понад 50%) вологі великокаліберні хрипи (їх чути у вигляді клекоту в грудях і на відстані, тобто без фонендоскопа), тони серця прискорені (130 уд./хв.), протодіастолічний ритм галопа. АТ 100/60 мм рт. ст. (зазвичай АТ 186/112 мм рт. ст.)
Лікар, який оглянув хворого при повторному поступленні поставив діагноз:
ІХС. Кардіосклероз постінфарктний (STEMI 18.11.01), гостра декомпенсована серцева недостатність Т.Killip –ІІІ, Forrester-ІІІ
Слайд 22КЛІНІЧНИЙ ВИПАДОК
Призначено лікування:
- морфіна сульфат – 1 мл
1% розчину внутрішньовенно;
- нітрогліцерин 1% розчин 2 мл у 200
мл 0,9% розчину хлориду натрію внутрішньовенно краплинно із частотою 2 → 17 крапель/хв.- кардикет (ізосорбіду динітрат) 40 мг х 12 год., всередину;
- фуросемід (лазикс) внутрішньовенно струминно 120 мг;
- гідрокортизон 150 мг внутрішньовенно струминно
- добутамін внутрішньовенно краплинно з розрахунку 0,5 → 20 мкг/(кг ● хв.), починаючи зі швидкості 1 крапля за хвилину збільшувати кожні 10 хв. на 2 краплі за хвилину до цільової частоти 17 крапель/хв.
- оксигенотерапія = інгаляція кисню через трубки, встановлені в носові ходи на глибину 7-10 см (8-10 л кисню за 1 хв.);
- натрію оксибутират внутрішньовенно 20 мл 20% розчину.
Слайд 23КЛІНІЧНИЙ ВИПАДОК
Налагоджено планове лікування:
-
метопрололу сукцинат 100 мг/д
- кардикет 40 мг х 12 год. всередину;
- аспірин 125мг/добу;
- клопідогрель 75 мг/добу;
- еналаприл 10 мг/добу;
- розувастатин(крестор) 10 мг на ніч.
Через 3 год. поспіль задишка зменшилась, хрипи стали прослуховуватись лише у нижніх відділах легенів, зник протодіастолічний ритм галопу, ЧСС зменшилась до 82 уд.хв.
Слайд 24КЛІНІЧНИЙ ВИПАДОК
Через 4 місяці хворий знову поступив в стаціонар із
скаргами на біль у плечових та колінних суглобах, підвищення температури
тіла до 37,8-37,9 0С, набряк зазначених суглобів, шкіра над якими гіперемована, гаряча на дотик. У крові: лейкоцитів 8,5 × 109, ШОЕ 28 мм/год. Встановлено ускладнення інфаркту міокарда – постінфарктний синдром Дреслера.Після призначеного лікування преднізолоном в дозі 30 мг/добу 12 днів стан його покращився. Протягом наступних 6 міс. почував себе задовільно.
Через 6 міс., тобто через 2 роки після початку захворювання, раптово наступила серцева астма. Доставити хворого в стаціонар родина не встигла – наступила смерть внаслідок гострої серцевої недостатності.
Слайд 25АТИПОВІ ФОРМИ ПОЧАТКУ
ІНФАРКТА МІОКАРДА
1. Периферійний тип.
Клінічні форми:
ліворучна, ліктьова,
ліволопаткова,
верхньохребцева,
шийна,
нижньощелепна,
вушна,
зубна,
горлянкова.
2. Церебральний тип.
Клінічні форми:
непритомна,
кризова (церебральний ішемічний криз),
харчова токсикоінфекція.
3. Абдомінальний тип.
Клінічні форми:
стравохідна,
гастралгічна (ulcus perforans),
холецистоподібна,
панкреатоподібна.
4. Безбольовий тип.
Клінічні форми:
астматична,
аритмічна,
колаптоїдна,
“декомпенсаційна” (прогресуюча
тотальна серцева недостатність).
Слайд 26ІНФАРКТ МІОКАРДА
УСКЛАДНЕННЯ
інфаркта міокарда
Зустрічаються у
10-15% хворих.
Реально впливають на смертність
МЕХАНІЧНІ
РЕАКТИВНІ
ЕЛЕКТРИЧНІ
ГЕМОДИНАМІЧНІ
Слайд 27ЕЛЕКТРИЧНІ УСКЛАДНЕННЯ ГКС
Тахі, - брадиаритмії, порушення провідності
РАННІ
упродовж перших 48 год
від появи перших симптомів
ПІЗНІ
через 48 год від початку
клініки гострого
інфаркта міокардаОсобливості: - передні інфаркти (25-30%) : зростання активності
симпатичної нервової системи – показані β-АБ
- нижні інфаркти (10-40%) : зростання активності
парасимпатичної нервової системи, β-АБ можна не застосовувати
І група: СТ, СБ, АV І, ІІ, МБІ – ускладнення, які спецлікування
не потребують
ІІ група: МБІІ, ЕКС ІІІ-IV-V ФК, ФП, ТП, БНПГ - ускладнення, які
вимагають спецлікування
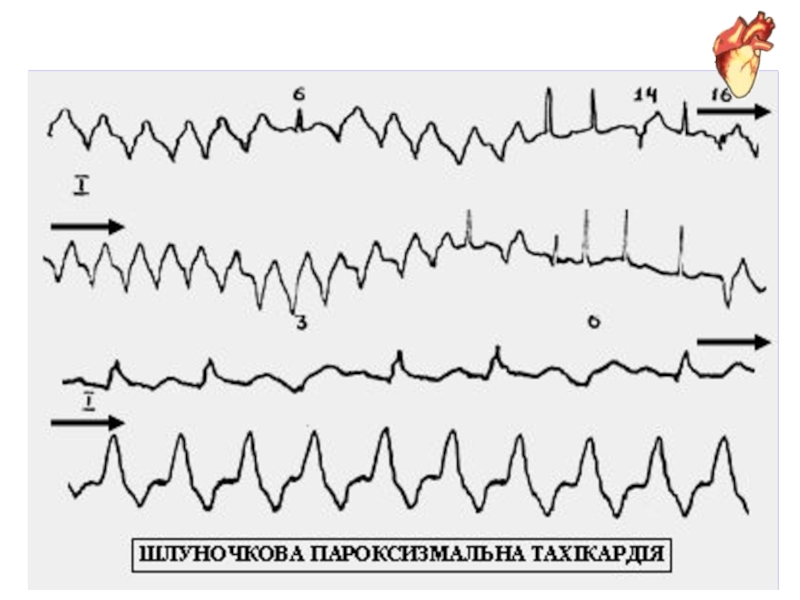
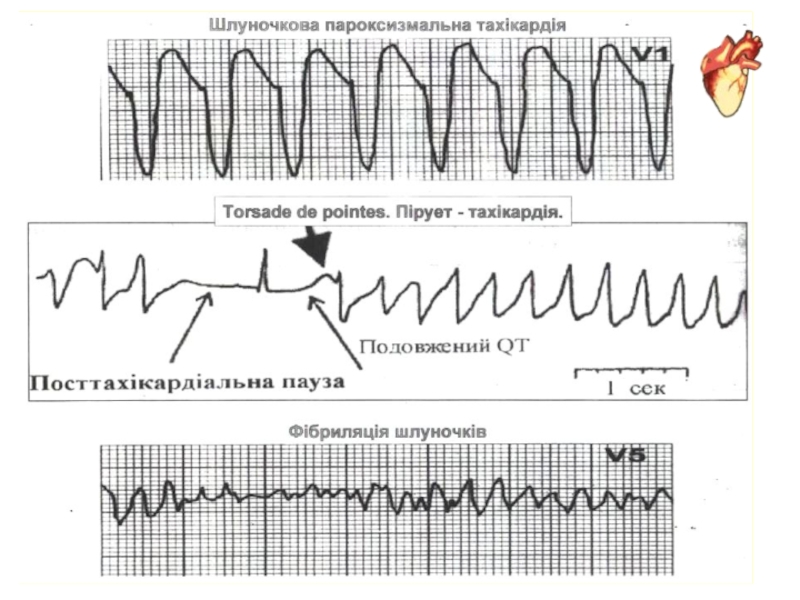
ІІІ група: ШПТ, ТШ, ФШ, АС, повна АВ блокада, - ускладнення,
які вимагають невідкладної допомоги
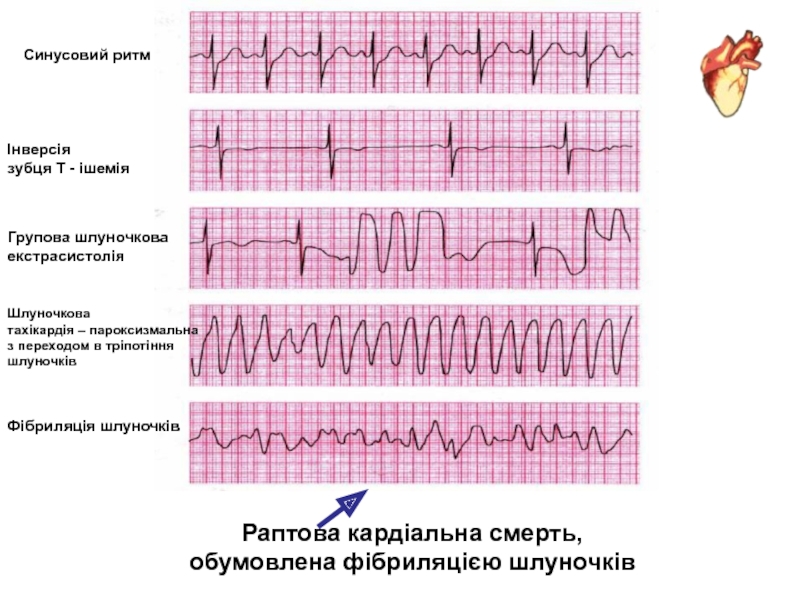
Слайд 32Раптова кардіальна смерть,
обумовлена фібриляцією шлуночків
Синусовий ритм
Інверсія
зубця Т - ішемія
Групова
шлуночкова
екстрасистолія
Шлуночкова
тахікардія – пароксизмальна
з переходом в тріпотіння
шлуночків
Фібриляція шлуночків
Слайд 33 D – Drugs – адреналін, кордарон або лідокаїн, ГІК+Mg;
атропін.
E – Electrocardiography – реєстрація ЕКГ.
F – Fibrillation
– електрична дефібриляція;асистолія- тимчасова електокардіостимуляція.
G- Gauge – оцінка первинних результатів.
H – Hypothermy – лід на каротиди (але не на голову).
I – Intensive care – терапія постреанімаційних синдромів:
ПРАВИЛО ЧОТИРЬОХ “Г” :
1. Гіпертензія - домогтись, щоб артеріальний тиск був на 20-30%
вищим вихідного рівня, тобто щоб середній АТ= 100-120 мм.рт.ст.
2. Гіпотермія
3. Гепаринізація - 1000 од/год, цілодобово
4. Гемодилюція – реосорбілак, перфторан, рефортан, реополіглюкін
Алгоритм серцево-легенево-церебральної реанімації за Пітером Софаром:
A – Air way – забезпечення прохідності дихальних шляхів.
B – Breath for victum– штучна вентиляція легень доступним способом,
наприклад “рот-у-рот”.
C – Circulation the blood– забезпечення гемоциркуляції (непрямий масаж серця).
Слайд 34РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC, 2005
Серцево-легенево-церебральна реанімація
І.
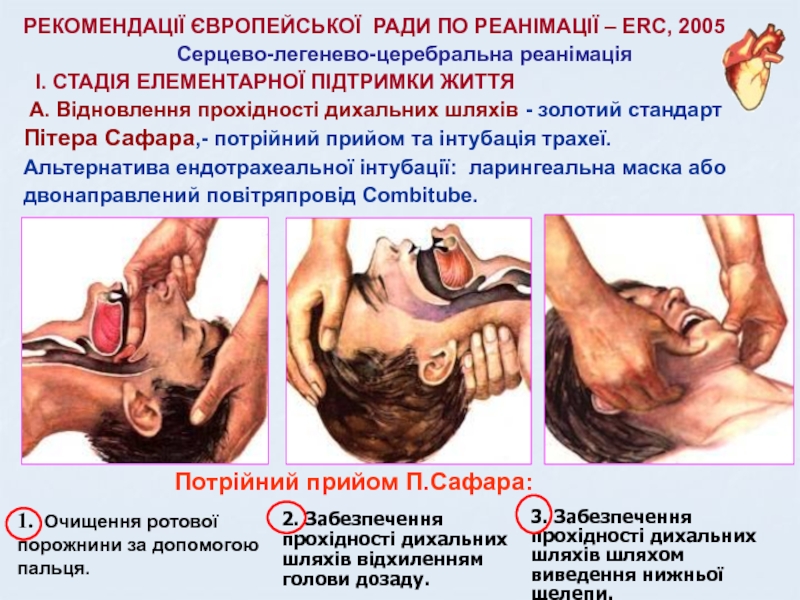
СТАДІЯ ЕЛЕМЕНТАРНОЇ ПІДТРИМКИ ЖИТТЯ А. Відновлення прохідності дихальних шляхів
- золотий стандарт Пітера Сафара,- потрійний прийом та інтубація трахеї.Альтернатива ендотрахеальної інтубації: ларингеальна маска або двонаправлений повітряпровід Combitube.
1. Очищення ротової порожнини за допомогою пальця.
2. Забезпечення прохідності дихальних шляхів відхиленням голови дозаду.
3. Забезпечення прохідності дихальних шляхів шляхом виведення нижньої щелепи.
Потрійний прийом П.Сафара:
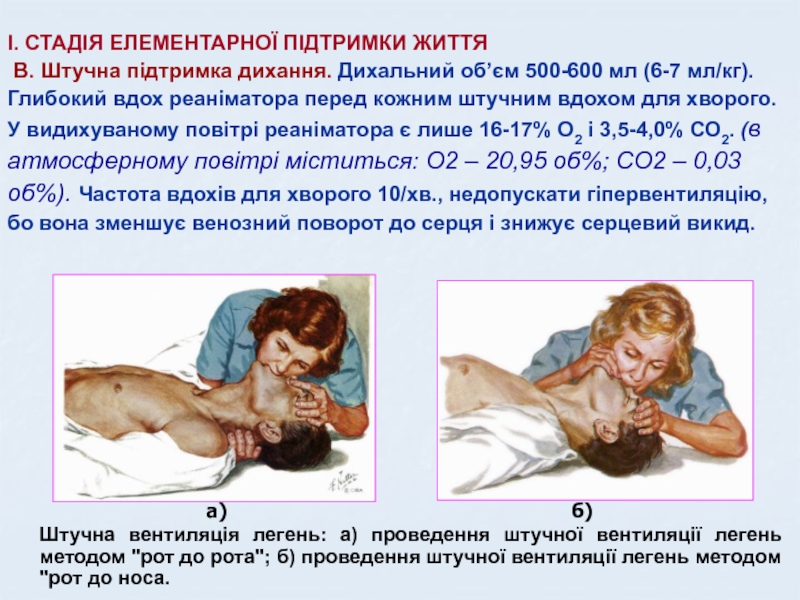
Слайд 35І. СТАДІЯ ЕЛЕМЕНТАРНОЇ ПІДТРИМКИ ЖИТТЯ В. Штучна підтримка дихання.
Дихальний об’єм 500-600 мл (6-7 мл/кг). Глибокий вдох реаніматора перед
кожним штучним вдохом для хворого. У видихуваному повітрі реаніматора є лише 16-17% О2 і 3,5-4,0% СО2. (в атмосферному повітрі міститься: О2 – 20,95 об%; CO2 – 0,03 об%). Частота вдохів для хворого 10/хв., недопускати гіпервентиляцію, бо вона зменшує венозний поворот до серця і знижує серцевий викид.а)
б)
Штучна вентиляція легень: а) проведення штучної вентиляції легень методом "рот до рота"; б) проведення штучної вентиляції легень методом "рот до носа.
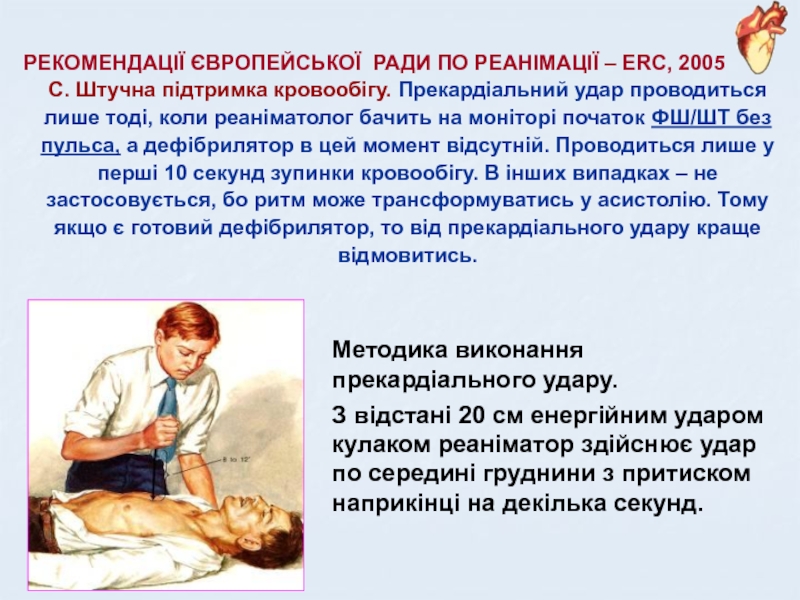
Слайд 36РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC, 2005
С. Штучна підтримка
кровообігу. Прекардіальний удар проводиться лише тоді, коли реаніматолог бачить на
моніторі початок ФШ/ШТ без пульса, а дефібрилятор в цей момент відсутній. Проводиться лише у перші 10 секунд зупинки кровообігу. В інших випадках – не застосовується, бо ритм може трансформуватись у асистолію. Тому якщо є готовий дефібрилятор, то від прекардіального удару краще відмовитись.Методика виконання прекардіального удару.
З відстані 20 см енергійним ударом кулаком реаніматор здійснює удар по середині груднини з притиском наприкінці на декілька секунд.
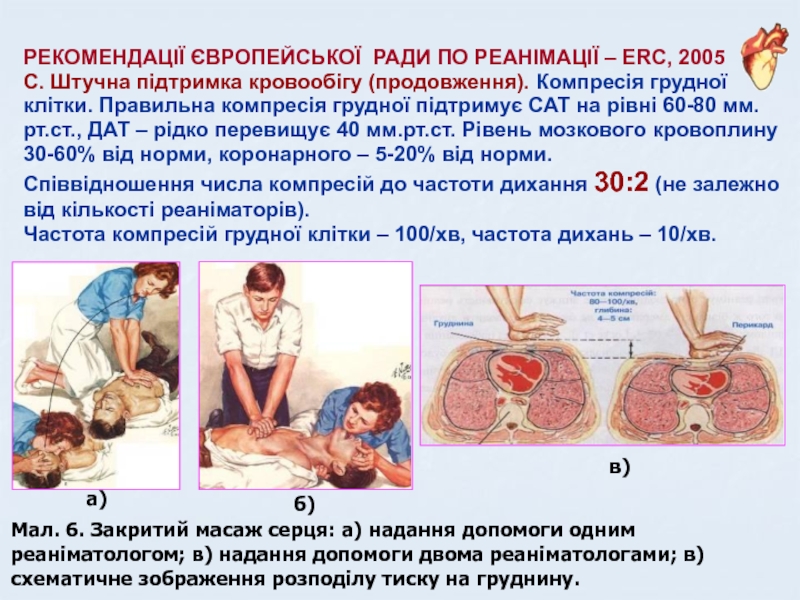
Слайд 37РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC, 2005
С. Штучна підтримка
кровообігу (продовження). Компресія грудної клітки. Правильна компресія грудної підтримує САТ
на рівні 60-80 мм.рт.ст., ДАТ – рідко перевищує 40 мм.рт.ст. Рівень мозкового кровоплину 30-60% від норми, коронарного – 5-20% від норми.Співвідношення числа компресій до частоти дихання 30:2 (не залежно від кількості реаніматорів).
Частота компресій грудної клітки – 100/хв, частота дихань – 10/хв.
а)
б)
в)
Мал. 6. Закритий масаж серця: а) надання допомоги одним реаніматологом; в) надання допомоги двома реаніматологами; в) схематичне зображення розподілу тиску на груднину.
Слайд 38Загальна схема СЛР передбачає співвідношення компресій до вентиляції легень 30:2.
Дефібриляцію слід проводити перед початком проведення компресій грудної клітки, якщо
діагностовано крупнохвильову фібриляцію шлуночків і коли з моменту раптової зупинки серця минуло не більше 3-4 хв. Якщо в реаніматора немає електричного дефібрилятора, то наносять прекардіальний удар. Національна академія невідкладної допомоги США (2003) радить реаніматору у перші чотири хвилини проводити лише компресії грудної клітки: зробити близько 400 компресій підряд, потім 2 вдохи для хворого, а відтак по 2 вдихи після кожних 100 компресій, тобто співвідношення 100:2. Не рекомендується проводити штучне диханя до початку компресій.
Вкажіть помилки у виконанні
процедури?
Слайд 39РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ З РЕАНІМАЦІЇ – ERC, 2005
Серцево-легенево-церебральна реанімація
Фармакологічне забезпечення
СЛЦР
Адреналін – полегшує кровообіг по коронарних та мозкових судинах під
час непрямого масажу серця, сприяє переходу дрібнохвильової ФШ у великохвильову, яку легше долати кардіоверсією. Дозування: 1 мг кожні 3-5 хв.Кордарон – препарат вибору при ФШ/ТШ, які рефрактерні до 3х початкових розрядів дефібрилятора. 300 мг кордарону розводять у 20 мл 5% р-ну глюкози і вводять болюсом, відтак налагоджують інфузію кордарону – 1 мг/хв упровдовж 6 год, а в подальшому – 0,5 мг/хв. Допустиме на цьому фоні додаткове уведення 150 мг кордарону. Якщо ФШ/ТШ повторюється, то продовжується інфузія 900 мг кордарону аж до максимальної дози 2000 мг.
Лідокаїн і/або новокаїнамід є альтернативою до кордарону при недостатності ефекту або непереносимості останнього [не допустимо лідокаїн і кордарон уводити разом!]. Лідокаїн уводять 80 мг в/в струменево, а відтак інфузійно із швидкістю 2 мг/хв. Загальна доза не більше 3 мг/кг упродовж 1 години. Новокаїнамід вводиться лише інфузійно (не болюсно) – 30 мг/хв до загальної дози 17 мг/кг маси тіла хворого. Бретилію тозилат таким хворим не рекомендується.
Слайд 40РЕКОМЕНДАЦІЇ ЄВРОПЕЙСЬКОЇ РАДИ ПО РЕАНІМАЦІЇ – ERC, 2005
Серцево-легенево-церебральна реанімація
Фармакологічне забезпечення
СЛЦР (продовження)
Атропін – рекомендується при брадиаритмії/асистолії. Краще вводити одноразово в
дозі 3 мг. [Колишні клінічні протоколи вимагали вводити атропін по 1 мг кожні 3 хв до загальної дози 0,4 мг/кг маси тіла].Магнію сульфат (8 ммоль – 4 мл 50% розчину) рекомендується при рефрактерній ФШ, при поліморфній веретеноподібній ШТ, передозуванні тіазидними та петлевими діуретиками.
Еуфілін – 2,4% 250-500 мг (5 мг/кг) в/в при асистолії і брадиаритмії, нормотензії.
Слайд 41
2
1
2
б)
Електрична дефібриляція серця:
а) накладання електродів при проведенні електричної дефібриляції серця:
1 – електрод-катод розміщений справа від груднини нижче ключиці;
2 – електрод-анод розміщений ліворуч від верхівки серця.
б) портативний дефібрилятор біфазний з голосовою підказкою.
1
2
а)
Слайд 45Алгоритм лікування шлуночкової тахікардії
(Американський коледж кардіології, 1999)
Кардіоверсія неуспішна
Другий розряд
200-300 Дж
Кардіоверсія неуспішна
Третій розряд 360 Дж
Кардіоверсія неуспішна
Ввести послідовно внутрішньовенно 1
мг адреналіну і 1,5 мг/кг лідокаїнуПовторити 3 розряди
Повторити введення 1 мг адреналіну і 1,5 мг/кг лідокаїну
Якщо лідокаїн неефективний, призначити кордарон (150-450 мг)
Повторити серію розрядів (3)
Прекардіальний удар, несинхронізована електрична кардіоверсія
з першим зарядом 200 Дж
Слайд 46МЕХАНІЧНІ УСКЛАДНЕННЯ ГКС
Розрив і/або дисфункція папілярного м’яза,
гостра мітральна недостатність.
Розриви вільної стінки лівого шлуночка і/або
міжшлуночкової перегородки (пансистолічний шум).Синдром недостатнього серцевого викиду (ДН).
Аневризма лівого шлуночка (с-м Казим-Бека, ІІ ЛА).
Експансія інфаркта міокарда та постінфарктне ремоделювання.
ГЕМОДИНАМІЧНО ЗНАЧИМИЙ ІНФАРКТ ПРАВОГО ШЛУНОЧКА
- шок, гіпотензія, трикуспідальна недостатність,
- підвищення центрального венозного тиску,
- правошлуночковий ритм галопу, відсутність застою в легенях,
- симптом Куссмауля, набухання на вдиху яремних вен,
- ознаки нижнього інфаркту міокарда,
- підняття сегменту ST над ізолінією у V3R та V4R,V7 – V9 за наявності інфаркта нижньої стінки ЛШ.
ЕхоКГ: дилатація ПШ, сегментарне порушення скоротливості.
Кров: тропонін Т, І –позитивна реакція.
.
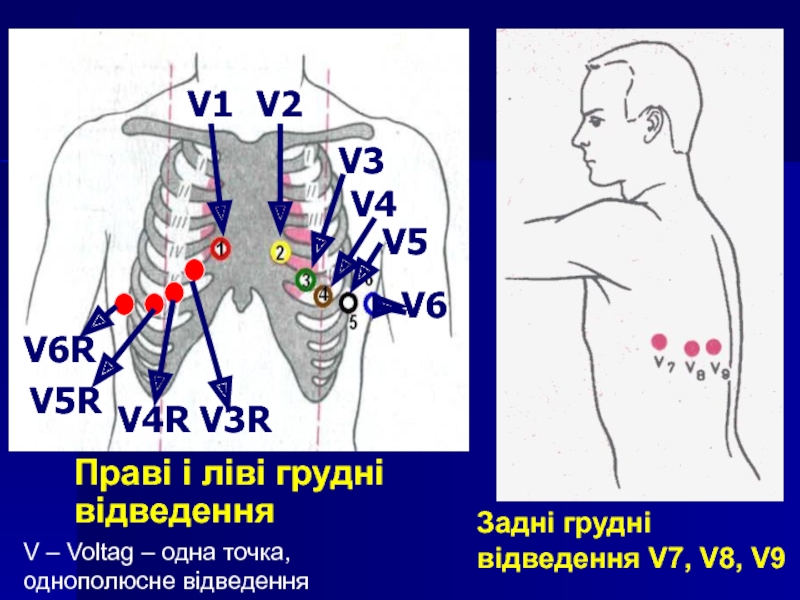
Слайд 47Задні грудні відведення V7, V8, V9
Праві і ліві грудні відведення
V6R
V5R
V4R
V3R
V1
V2
V3
V4
V5
V6
V
– Voltag – одна точка, однополюсне відведення
Слайд 52УСКЛАДНЕННЯ ІНФАРКТА МІОКАРДА
СИНДРОМ ЕКСПАНСІЇ ТА ПОСТІНФАРКТНЕ
РЕМОДЕЛЮВАННЯ
ЛІВОГО ШЛУНОЧКА СЕРЦЯ
Некроз
і
далі
рубець
Експансія
ураженої
стінки
Гіпертрофія
неушкодже-
них зон
Стоншення
стінки і
дилятація
порожнини
Слайд 53
Поширення ІМ (expansion-myocardial remodeling)
- наслідок значного ураження міокарда, потоншення
стінки ЛШ та ремоделювання міокарда, за рахунок яких розвивається аневризма
ЛШ. Внаслідок поширення зони некрозу на передню стінку та на верхівку міокарда, змінюється конфігурація ЛШ (на еліпсоподібну), що призводить до ФВ.Прояви поширення ІМ: больовий синдром,що не вщухає з першого дня захворювання, тривала елевація сегмента ST (застигла крива), поява ознак СА, НЛ, КШ. Утримується високий рівень сТнІ. ЕхоКГ - утримується дисфункція ЛШ, є ознака наявності тромбу в ЛШ.
Рецидив ІМ (extension myocardial infarction):
у першу добу сприятливий перебіг, дуже швидко сегмент ST, зникає біль, немає проявів СН, аритмій, рівень с Тн І нормалізується. Через 4 - 5 днів знову з’являється болевий синдром, реєструється підйом сегмента ST. З’являються ознаки СН (ЛШ-тип), толерантність до нітратів. Причина - повторна реоклюзія КА.
ПОШИРЕННЯ ТА РЕЦИДИВ ІМ
Слайд 55ГЕМОДИНАМІЧНІ УСКЛАДНЕННЯ ГКС
Сегментарні
порушення скоротливості міокарда
Систолічна дисфункція міокарда:
- (знижена
ФВ (≤40%);- діаметр лівого передсердя в нормі (до 4 см);
- ознак застою в малому колі кровообігу немає).
Діастолічна дисфункція міокарда:
- (ФВ в нормі (55-75%), діаметр лівого передсердя збільшений (> 4 см);
- Ехо-КГ:Е/А<1,0 або =1 або >2;
- наявні ознаки застою крові у легенях -
градації IIа, IIб, III, IV за T.Killip,І-ІV за Forrester.
Феномени оглушення (stunning-syndrome) та гібернації міокарда
Тромбоемболія легеневої артерії (ТЕЛА)
Stenocardia de cubitas
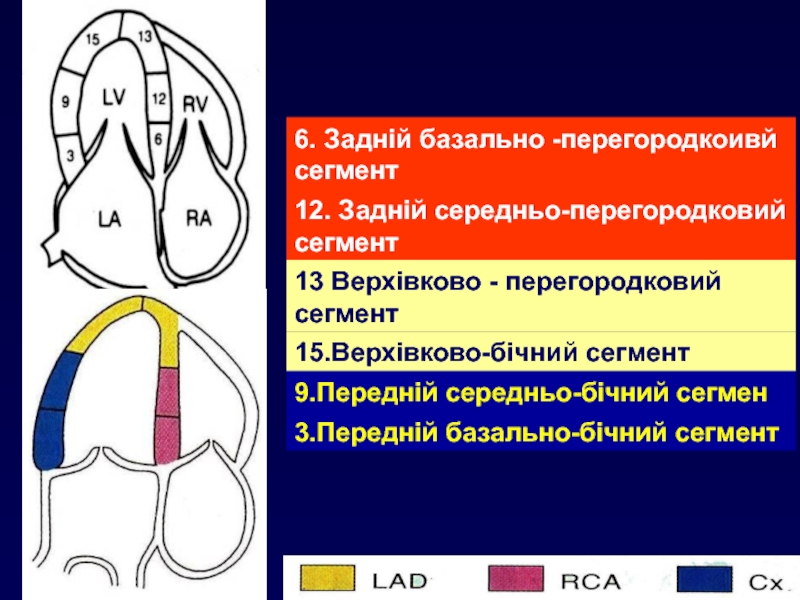
Сегменти лівого шлуночка
Базальні
всього 6
Передній, передньосептальний, передньобічний
Задній, задньосептальний, задньобічний
Середні
всього 6
Передній, передньосептальний, передньобічний
Задній (задньодіафрагмальний)
Задньосептальний, задньобічний
Верхівкові
всього 4
Передньоверхівковий, верхівковосептальний,
Верхівковобічний, задньоверхівковий
Слайд 59Клінічна анатомія коронарного русла
та локалізація некрозу міокарда
Apical
Antero-Lateral
Antero- Apical
Antero-Septal
Слайд 60 І. Гостра декомпенсована серцева недостатість ( de novo або у
вигляді декомпенсації ХСН) із симптомами й ознаками ГСН.
ІІ. Гіпертензивна ГСН:
ознаки й симптоми серцевої недостатності супроводжуються підвищенням артеріального тиску (АТ).ІІІ. Набряк легенів (підтверджений рентгенографією грудної клітки), що супроводжується тяжким респіраторним дистрес-синдромом із хрипами в легенях, ортопное, зниженням насичення крові О2 <90%.
ІV. Кардіогенний шок — наявність ознак, що свідчать про гіпоперфузію тканин.
V. Серцева недостатність із високим викидом характеризується високим серцевим викидом та тахікардією.
VІ. Недостатність ПШ характеризується синдромом низького серцевого викиду з підвищенням венозного тиску в яремній вені, збільшенням розміру печінки й артеріальною гіпотензією та відсутністю вологих застійних хрипів у легенях.
Класифікація гострої серцевої недостатності - ГСН
Слайд 61
Серцева астма - інтерстиціальний набряк легень.
Набряк
легень - альвеолярний набряк легень.
2 . Гостре легенкве серце( масивна
ТЕЛА).3 . Кардіогенний шок ( синдром малого серцевого викиду ).
4 . Гостра тотальна серцева недостатність
( тампонада серця ).
Варіанти:
1. Миттєвий
2. Гострий (1 год)
3. Затяжний (2 доби)
4. Рецидивуючий
ГОСТРА СЕРЦЕВА
НЕДОСТАТНІСТЬ
1. ГОСТРА СЕРЦЕВА НЕДОСТАТНІСТЬ
Слайд 62УСКЛАДНЕННЯ ІНФАРКТА МІОКАРДА
Градація хворих на гостру серцеву недостатність за T.Killip,
J.Kimball (1997)
I - немає застійних хрипів, відсутній IV
тон (смертність 2-4%), є задуха, тахікардіяIIа -є задуха, тахікардія, застійні хрипи над меншою частиною легень (< 50% площі), не вислуховується третій тон (смертність 3-5 %)
IIб - є задуха, тахікардія, застійні хрипи над меншою частиною легень (< 50% площі),але є й протодіастолічний ритм галопа (смертність 10-15%)
III - є задуха, тахікардія, застійні хрипи над більшою частиною легень (більше 50%),набряк легень, є протодіастолічний ритм галопа
IV - кардіогенний шок
Слайд 63Класифікація клінічного ступеня тяжкості гострої серцевої недостатності за Forrester.
Клас І,
група А- “теплий, сухий”
Клас ІІ, група В – “теплий
і вологий”Клас ІІІ,група L – “холодний і сухий”
Клас ІV, група С – “холодний і вологий”
Оцінка переферичного кровообігу (перфузії тканин)
і аускультації легень (застій легень)
Слайд 65НАБРЯК ЛЕГЕНЬ
(тактика лікаря)
І . Зниження гідростатичного тиску в легеневих судинах
і зменшення венозного притоку до серця
а. Наркотичні
аналгетики і нейролептики (iv) : МОРФІН 1 мл 1% повільно, краще розвести у 20мл 0,9% р-ну NaCl
і вводити по 2-4мл і.v., кожні 2 -3 год
АТРОПІН 1 мл 0,1% повільно
Нейролептаналгезія (iv) :
ДРОПЕРИДОЛ 0,25% 10мл (25 мг) + ФЕНТАНІЛ 0,005% 1мл (0,05 мг)
ГАЛОПЕРІДОЛ 0,5% 1 мл (iv)
б. НІТРОГЛІЦЕРИН (iv) : 6 мл ( 60 мг ) 1% в 250 мл, 2 þ 17 кр./хв.
ІЗОКЕТ (iv) : 100 мл ( 100 мг ) в 400 мл 0,9% NaCl,3 þ 17 кр./хв.
в. ІНГІБІТОРИ АПФ: еналаприл – 1,25 мг в/в, при САТ понад 100 мм. рт.ст.
Слайд 66НАБРЯК ЛЕГЕНЬ
(тактика лікаря)
ІІ. Зменшення об`єму циркулюючої крові і дегідратація легень
При високому АТ :
а. Сильнодіючі ( петлеві
) діуретики (iv):ФУРОСЕМІД ( ЛАЗИКС ), струменево, 20-60-120 мг, КРОВОПУСКАННЯ?!
ЕТАКРИНОВА КИСЛОТА ( УРЕГІТ ) 50-100 мг iv, струменево
При низькому АТ :
б. Осмодіуретики (iv) :
МАНІТОЛ, СЕЧОВИНА 1 г/кг, þ iv 10 þ 40 кр/хв
Джгути на кінцівки
ІІІ. Зменшення проникності альвеолярно-капілярних мембран
а. Глюкокортикостероїди (iv):
ПРЕДНІЗОЛОН : 60-120 мг кожні 2 години
ГІДРОКОРТИЗОН : 250-500 мг кожні 2 години
б. Антигістамінні середники (iv):
ДИМЕДРОЛ 1-2 мл 1%
СУПРАСТИН 1-2 мл 2%
Слайд 67НАБРЯК ЛЕГЕНЬ
(тактика лікаря)
IV . Поліпшення скоротливої здатності серця :
ДОБУТАМІН - 5 10
40 мг/кг.V . Антиангінальна терапія і корекція порушень ритму і
провідності
VI . Боротьба з гіпоксією, розладами кислотно-лужної рівноваги
1 . Інгаляція зволоженим киснем – через маску або катетер.
Краще - спиртокисень
2 . Відновлення нормальної прохідності дихальних шляхів :
Пінозгашувачі:
АНТИФОМСИЛАН – інгаляційно 2-3 мл 10% спиртового р-ну
Упродовж 10-15 хвилин
ЕТИЛОВИЙ СПИРТ : 5 мл абсолютного спирту + 15 мл 5%р-ну
глюкози, інтратрахеально 1-2 мл, i.v. 20-30 мл
О2-ПЕРФТОРАН – 2-4 мл/кг довеннно або інтратрахеально –
схема О.В. Волошинського і І. І. Тітова
3 . Штучна вентиляція легень в режимі позитивного тиску
наприкінці видиху
(Збільшення протитиску знижує фільтрацію рідини з крові альвеоли)
4 . ОКСИБУТИРАТ НАТРІЮ 20 мл 20% (iv), 75-100 мг/кг
5 . ГІДРОКАРБОНАТ НАТРІЮ
Слайд 68НАБРЯК ЛЕГЕНЬ
(тактика лікаря)
VII . Боротьба з бронхоспазмом і поліпшення
альвеолярної вентиляції:
ЕУФІЛІН (iv) 10 – 20 мл
2,4%, струменевоАЛУПЕНТ (iv) 1 мл 0,05% ( 0,5 мг ), струменево або
5 мл + 50 мл 5% глюкози
2 40 кр/хв
Слайд 69СПРАВЖНІЙ КАРДІОГЕННИЙ
ШОК
Чазов Є.І. – дійсний член РАМН, Лауреат
Нобелівської Премії Миру
КАРДІОГЕННИЙ ШОК:
1. Рефлекторний (ранній, болевий)
2. Справжній: mejopragia
cordis3. Аритмічний (тахікардія,
брадикардія)
4. Ареактивний
Слайд 70 КАРДІОГЕННИЙ ШОК
І ступінь - відносно легка, тривалість 3
- 5 год.
АТ- 90/50 - 60/40 мм рт. ст. Швидка і стійка реакція на пресорні
аміни.
II ступінь - середньої важкості, тривалість 5 – 10
год.
АТ - 80/50 - 40/20 мм рт. ст.
Гостра лівошлуночкова недостатність.
Пресорна реакція на медикаменти
сповільнена і нестійка.
ІІІ ступінь - дуже важка, значне пониження АТ,
САТ < 20 мм рт. ст., ПТ < 15 мм рт. ст.
Альвеолярний набряк легень.
Пресорна реакція на медикаменти
короткочасна і нестійка.
СПРАВЖНІЙ КАРДІОГЕННИЙ
ШОК
Слайд 71СПРАВЖНІЙ КАРДІОГЕННИЙ
ШОК
І. Поліпшення центральної і периферійної гемодинаміки.
ІІ. Антиангінальна
терапія.
ІІІ. Корекція порушень ритму і провідності.
IV. Котрапульсаяція.
V. Гемосорбція.
ТАКТИКА ЛІКАРЯ
Слайд 721 . ЗАХОДИ ЩОДО ПОЛІПШЕННЯ ЦЕНТРАЛЬНОЇ
І ПЕРИФЕРІЙНОЇ ГЕМОДИНАМІКИ
1.1.
Адреноміметики (довенно краплинно)
ДОПАМІН 4% 5 мл (200 мг) : 250
мл 0,9% р-ну NaCl, - 36 кр./хв. 0,5% 10 мл (50 мг): 40 мл + 210 мл 0,9% р-ну NaCl, - 36 кр./хв.
АДРЕНАЛІН 0,1% 1 мл: 4 мл + 250 мл 0,9% NaCl, 2 þ 9 кр./хв. - ДОБУТАМІН ( ДОБУТРЕКС ) 2,5 мкг/кг кожні 15 хв. збільшувати
на 2,5 мкг/кг þ 15 мкг/кг
250 мг + 250 мл 0,9% р-ну NaCl 28 кр./хв.
ІЗОПРОТЕРЕНОЛ ( ІЗАДРИН )
0,05% 1 мл ( 0,5 мг) + 500 мл 5% глюкози, 2 þ 40 кр./хв. НОРАДРЕНАЛІН 0,2% 1 мл: 2 – 4 мл (4 – 8 мг) на 1 л 5% глюкози
СПРАВЖНІЙ КАРДІОГЕННИЙ
ШОК
ТАКТИКА ЛІКАРЯ
Слайд 731 . ЗАХОДИ ЩОДО ПОЛІПШЕННЯ ЦЕНТРАЛЬНОЇ
І ПЕРИФЕРІЙНОЇ ГЕМОДИНАМІКИ
1.2.
Міотропні пресорні засоби (iv) :
АНГІОТЕНЗИНАМІД :
0,5-1,0-2,5 мг в 250 - 500 мл 5% р-ну глюкози1.3. Низькомолекулярні декстрани (iv) :
РЕОПОЛІГЛЮКІН, РЕОГЛЮМАН, РЕОМАКРОДЕКС, РЕОТРАН
1.4. Дезагреганти: антитромбоцитарні засоби:
Per os: АСПІРИН - 125 мг/д, КЛОПІДГРЕЛЬ (плавикс) - 75 мг/д
1.5. Глюкокортикоїди (iv) :
ПРЕДНІЗОЛОН 60 мг або ГІДРОКОРТИЗОН 250 мг що 2 год.
1.6. ГІДРОКАРБОНАТ НАТРІЮ (iv) : мл 5% NaHCO3 = BE х маса тіла х 0,5
Ммоль/л 8,4% NaHCO3 = ВЕ х маса тіла х 0,3
Ммоль/л 4,2% NaHCO3 = ВЕ х маса тіла х 0,2 х 2
ТРИСАМІН Мл 3,6% = ВЕ х маса тіла
Комбінація NaHCO3 : трисбуфер = 1:1
1.7. ЛЕВРСИМЕНДАН
СПРАВЖНІЙ КАРДІОГЕННИЙ
ШОК
ТАКТИКА ЛІКАРЯ
ВЕ – дефіцит основ
При пониженому ЦВТ
Слайд 74Левосимендан – позитивний інотропний засіб, який підвищує чутливість скоротливих білків
міокарда до Са++ і володіє властивостями інгібітора фосфодіестерази.
Розчин вводять
внутрішньовенно через центральні або периферійні вени шляхом інфузії через лінеомат із швидкістю введення 0,1 мкг/кг/хв.Рекомендована тривалість введення для пацієнтів з гострою декомпенсованою серцевою недостатністю важкого ступеня становить 24 години.
Гемодинамічні ефекти зберігаються щонайменше 24 години і можуть спостерігатися до 9 днів після припинення 24-годинної інфузії.
Слайд 751 . ЗАХОДИ ЩОДО ПОЛІПШЕННЯ ЦЕНТРАЛЬНОЇ
І ПЕРИФЕРІЙНОЇ ГЕМОДИНАМІКИ
У
разі підвищеного ЦВТ:
ДРОПЕРИДОЛ (iv) : 2 – 3 мл 0,25%
р-ну в 250 мл 5% р-ну глюкозиНІТРОГЛІЦЕРИН (iv) : 6 мл 1% ( 60 мг ) в 250 мл 0,9% NaCl,
2 þ 17 кр./хв. упродовж доби
ІЗОКЕТ (iv) : 100 мл ( 100 мг ) в 400 мл 0,9% NaCl,
3 þ 17 кр./хв. упродовж доби
КОНТРАПУЛЬСАЦІЯ:ч/з a. femoralis в абдомінальний відділ аорти вводять балончик, електронний пристрій роздуває його в час діастоли, в час систоли він спадається. В такий спосіб підвищується ДАТ і перфузію серця.
УСКЛАДНЕННЯ: ішемія н.к., розшарування аорти, гемоліз, інфекція.
СПРАВЖНІЙ КАРДІОГЕННИЙ
ШОК
ТАКТИКА ЛІКАРЯ
Слайд 76Тромбоемболія легеневої артерії
(ТЕЛА)
Епідеміологія:
На Заході тромбоз глибоких вен та
ТЕЛА зустрічаються з частотою
1 та 0,5 на 1000 чоловік
відповідно.Тромбоз глибоких вен та ТЕЛА є частини одного цілого: венозної
тромбоемболії (ВТЕ) або тромбоемболічної хвороби.
.
Класифікація:
- масивна (ознаки шоку та/або зниження систолічного артеріального
тиску (САТ) до 90 мм рт.ст. або зниження САТ на 40 мм рт. ст.
протягом 15 хв., якщо немає аритмії, гіповолемії або сепсису);
субмасивна (є ознаки гіпокінезії правого шлуночка);
- немасивна (функція правого шлуночка без змін).
ПРИЧИНИ:
аневризма серця, тромбендокардит, фібриляція передсердь,ХСН, тромбофлебіт судин нижніх кінцівок, малого таза.
Слайд 77Тромбоемболія легеневої артерії
(ТЕЛА)
ОСНОВНІ ОЗНАКИ:
А. ЛЕГЕНЕВІ: біль в грудній клітці, який
посилюється при диханні,
задуха (30-40 за хв.) без ортопное, шум
тертя плеври, вологі хрипи, кровохаркання, акцент ІІ тону над a.pulmonalis, шум Грехем-Стілла,
посилений І тон над проекцією трьохстулкового клапану.
Б. СЕРЦЕВІ: підсилений серцевий поштовх, серцебиття, тахікардія,
колапс без попереднього болевого синдрому.
В. ЕЛЕКТРОКАРДІОГРАФІЧНІ: синдром Мак-Джин-Уайта (SI, QIII, Т ІІІ,
низхідна елевація STIII, aVF, V1-3, депресія ST у І, aVL, V5-6
відведеннях; Р-pulmonale; блокада правої ніжки пучка Гіса).
Г. РЕНТГЕНОЛОГІЧНІ: симптом Вестермарка (локальна відсутність
легеневого малюнку), клиновидне затінення.
Д. УЛЬТРАЗВУКОВІ (тромб).
Ж. Лабораторні: D- димери фібриногену
З. КОМП’ЮТЕРНА ТОМОГРАФІЯ, СПІРАЛЬНА КТ.
І. РАДІОІЗОТОПНА СЦИНТИГРАФІЯ (сканування легень).
К. АНГІОПУЛЬМОНОГРАФІЯ.
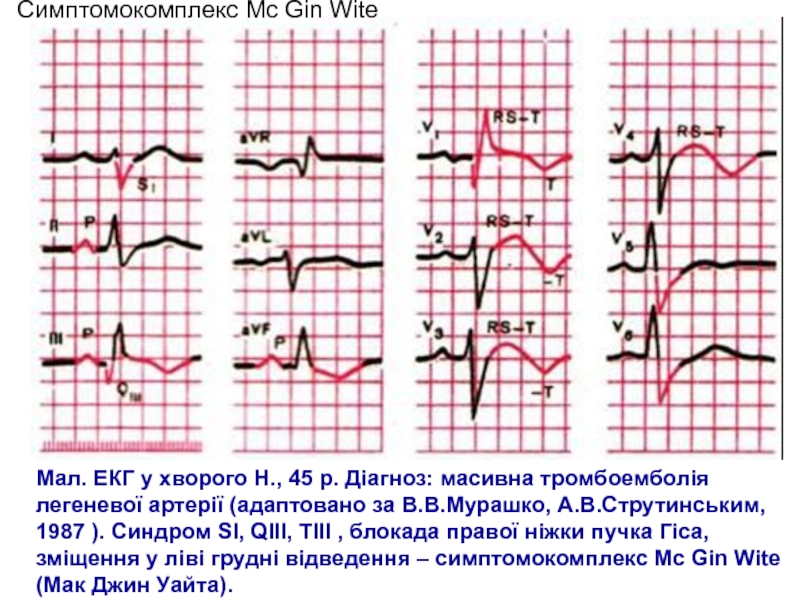
Слайд 78Мал. ЕКГ у хворого Н., 45 р. Діагноз: масивна тромбоемболія
легеневої артерії (адаптовано за В.В.Мурашко, А.В.Струтинським, 1987 ). Синдром SІ,
QІІІ, TІІІ , блокада правої ніжки пучка Гіса, зміщення у ліві грудні відведення – симптомокомплекс Mc Gin Wite (Мак Джин Уайта).Симптомокомплекс Mc Gin Wite
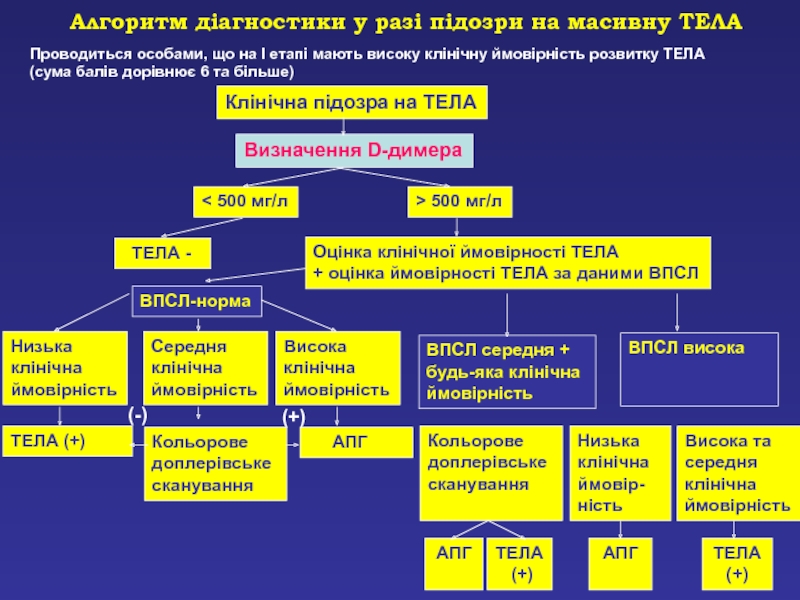
Слайд 79Алгоритм діагностики у разі підозри на масивну ТЕЛА
Проводиться особами, що
на I етапі мають високу клінічну ймовірність розвитку ТЕЛА
(сума
балів дорівнює 6 та більше) Клінічна підозра на ТЕЛА
Визначення D-димера
< 500 мг/л
> 500 мг/л
ТЕЛА -
Оцінка клінічної ймовірності ТЕЛА
+ оцінка ймовірності ТЕЛА за даними ВПСЛ
ВПСЛ-норма
Низька
клінічна
ймовірність
Середня
клінічна
ймовірність
Висока
клінічна
ймовірність
ТЕЛА (+)
Кольорове
доплерівське
сканування
АПГ
ВПСЛ середня +
будь-яка клінічна
ймовірність
Кольорове
доплерівське
сканування
ТЕЛА
(+)
АПГ
ВПСЛ висока
Низька
клінічна
ймовір-
ність
Висока та середня
клінічна
ймовірність
ТЕЛА
(+)
АПГ
(-)
(+)
Слайд 80ТАКТИКА ЛІКАРЯ В РАЗІ ВЕРИФІКОВАНОЇ ТЕЛА
1. Тромболітична терапія: (терапевтичне вікно
до 6 годин)
1.1. СТРЕПТОКІНАЗА ( КАБІКІНАЗА ) 1,5 млн МО
- 60 хв, в/венно.1.2. Актилізе rt – PA: 15 мг болюс; 50 мг- 30 хв; 35 мг- 60 хв, в/венно.
2 . ГЕПАРИН 5000 МО болюс + 1 тис МО/год,в/венно ч/з Lineomat або ж низькомолекулярні гепарини: ЕНОКСАПАРИН – 1 мг/кг х 2р/д, sc, 6 ± 2 дні, або ФОНДАПАРИН УКС (Арикстра) 2,5 мг, sc, 1р/д.
3 . ВАРФАРИН 10 мг/д, ро 5 днів, а відтак 3-5 мг/д до року, ІNR 2-3.
4 . АСПІРИН 125 мг/д, ро 1-9 місяців або
КЛОПІДОГРЕЛЬ - 75 мг/д 1-9 місяців
5 . Корекція гемодинаміки
6 . Нейролептаналгезія
В гострому періоді 7 . Бронходилататори
8. Антибіотики
При підозрі на ТЕЛА - пункти 2-8. Катетерна ендоваскулярна емболектомія
Тромбоемболія легеневої артерії
(ТЕЛА)
Слайд 81Тромбоемболія легеневої артерії (ТЕЛА)
Венозні фільтри
Фільтри для профілактики ТЕЛА показані
пацієнтам з абсолютними протипоказами до антикоагулянтної терапії або пацієнтам, які
страждають від рецидивуючого тромбозу глибоких вен нижніх кінцівок, резистентного до адекватної антикоагулянтної терапії.1 – вирівнююча частина
кава-фільтру
2 – з’єднувальна муфта
3 – проксимально
уловлююча частина
4 – обмежувально
фіксуючі елеменгти
на кінцях ніжок
Протиемболічний кава-фільтр „Антел М”
(д.мед.н., професор Геник С.М., асп.Попадюк О. Я.) забезпечує ефективне вловлення тромбоемболів та профілактує перфорацію стінки судини.
Слайд 82УСКЛАДНЕННЯ ІНФАРКТА МІОКАРДА
РЕАКТИВНІ:
- Pericarditis epistenocardica
- Постінфарктний синдром Дреслера
- Тромбендокардит
-
Рання постінфарктна стенокардія
- Ерозії та виразки шлунково-кишкового тракту,
шлункова кровотеча
-
Парез шлунково-кишкового тракту- Атонія сечового міхура
- Соматогенні психози
Слайд 83УСКЛАДНЕННЯ ІНФАРКТА МІОКАРДА
Синдром ДРЕСЛЕРА (у перші 2-6 тижнів, можливо раніше
або й пізніше)
триває місяцями, рецидиви 1-2 тиж, або 1-2
міс 1. Типові (розгорнуті форми) 4-ох, 3-ох, 2-ох, 1-го «П»
Варіанти перебігу: -перикардіально-плеврально-пневмонічно-поліартритичний - 4 «п»
- перикардіально-плеврально-пневмонічний - 3 «п»
- перикардіально-плевральний - 2 «п»
- перикардіально-пневмонічний - 2 «п»
- плевропневмонічний - 2 «п»
- перикардіальний - 1 «п»
- плевральний - 1 «п»
- пневмонічний - 1 «п»
2. Атипові форми
Варіанти перебігу:
- суглобовий (полі- або моноартрит)
- кардіоплечегрудний синдром
(кардіоплечевий синдром і синдром
перелньої стінки грудної клітки –Стейнброкера)
- шкірний (еритема, кропив’янка, дерматит)
- перитонеальний
- астмоїдний
3. Малосимптомні форми
Варіанти перебігу:
- тривала лихоманка
(лихоманковий варіант)
- гематологічний
(лейкоцитоз, збільшена ШОЕ,
еозинофілія,
гіпергамаглобулінемія)
- арталгічний (вперті арталгії)
Антибіотики не ЕФЕКТИВНІ !
ГКС - ТАК!
Слайд 85З А К Л Ю Ч Е Н Н Я
Деякі
біжучі ускладнення гострого інфаркту міокарда
(вказується час їх виникнення) – І
23.0Гостра серцева недостатність (класи за Killip I-IV, Forrester I-IV)
Порушення ритму і провідності (вказати характер аритмії, або блокади)
Розриви серця:
- зовнішній:
з гемоперикардом – І 23.0
без гемоперикарда – І 23.3
- внутрішній:
розрив міжпередсердної перетинки – І 23.1
розрив міжшлуночкової перетинки – І 23.2
розрив сухожилкової хорди – І 23.4
розрив папілярного м’яза – І 23.5
4. Тромбоутворення в порожнині серця
5.Тромбоемболії різної локалізації
6. Гостра аневризма серця
7. Синдром Дреслера – І 24.1:
ранній – до 14 днів
пізній – після 14 днів
8. Постінфарктна стенокардія (після 72 годин до 28 днів). Після Q-ІМ,
non-Q-ІМ, СН, СС, БІМ.
Чим скоріше виникає постінфарктна стенокардія, тим гірший прогноз.