Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Основные Синдромы при заболеаниях почек
Содержание
- 1. Основные Синдромы при заболеаниях почек
- 2. Острая почечная недостаточностьОстрая почечная недостаточность- синдром, развивающийся
- 3. Острая почечная недостаточность
- 4. Острая почечная недостаточность Этиология
- 5. Острая почечная недостаточность
- 6. Острая почечная недостаточностьПатогенез Нарушения почечной гемодинамики и
- 7. Острая почечная недостаточностьСимптомы, течениесимптомы, обусловленные шоком падение
- 8. Острая почечная недостаточностьСимптомы, течениетахикардия, расширение границ сердца,
- 9. Острая почечная недостаточностьСимптомы, течениетахикардия, расширение границ сердца,
- 10. Острая почечная недостаточностьСимптомы, течениеБлокады сердца или фибрилляция
- 11. Острая почечная недостаточностьДиагноз ставят на основании внезапного
- 12. Хроническая почечная недостаточность Определение Хроническая почечная недостаточность
- 13. Хроническая почечная недостаточность Этиология1, Хронический гломерулонефрит, хронический
- 14. Хроническая почечная недостаточность Патогенез Основной патогенетический
- 15. Хроническая почечная недостаточностьСтадии: 1. Нарушение выделительной
- 16. Хроническая почечная недостаточностьСтадии: 5. Нарушение кислотно-щелочного равновесия
- 17. Хроническая почечная недостаточностьКлинические симптомы Астенический синдром: слабость,
- 18. Хроническая почечная недостаточностьКлинические симптомы * Сердечно-сосудистый синдром:
- 19. Хроническая почечная недостаточностьКлинические симптомы * Поражение нервной
- 20. Нефротический синдромНефротический синдром - это не болезнь,
- 21. Нефротический синдромПервичный - развивается в следствии непосредственно
- 22. Нефротический синдромПатогенез Патогенез синдрома тесно связан
- 23. Нефротический синдромСимптомыОтёки вплоть до анасарки.Отёки сетчатки глаза
- 24. Острый гломерулонефрит Острый гломерулонефрит (ОГН) – острое диффузное
- 25. Острый гломерулонефрит Этиология. ОГН возникает чаще всего
- 26. Острый гломерулонефрит Патогенез. Патогенез заболевания имеет иммунный
- 27. Острый гломерулонефрит КлиникаМочевой синдром1. Протеинурия вследствие прохождения молекул
- 28. Острый гломерулонефрит КлиникаГипертонический синдром наблюдается вследствие:1) задержки натрия
- 29. Острый гломерулонефрит КлиникаОтечный синдром связывают со следующими
- 30. Острый гломерулонефрит Клиника6) повышением секреции АДГ и увеличением
- 31. Острый гломерулонефрит Жалобы малоспецифичны и встречаются при
- 32. Острый гломерулонефрит Диагностика. В 100 % случаев при
- 33. Острый гломерулонефрит ДиагностикаПри исследовании крови выявляются острофазовые
- 34. Острый гломерулонефрит 3 клинических варианта ОГН1) Моносимптомный вариант:
- 35. Хронический гломерулонефрит Хронический гломерулонефрит - хроническое, длительно
- 36. Хронический гломерулонефрит Этиология и патогенез аналогичны таковым
- 37. Хронический гломерулонефрит Иммунновоспалительные механизмы развиваются по двум
- 38. Хронический гломерулонефрит Неиммунные механизмы прогрессирования хронического гломерулонефрита:
- 39. Хронический гломерулонефрит Морфологические типы гломерулонефрита (В. В.
- 40. Хронический гломерулонефрит 4. Пролиферативный экстракапиллярный гломерулонефрит. Характеризуется
- 41. Хронический гломерулонефрит 6. Фибропластический (склерозирующий) гломерулонефрит. Представляет
- 42. Хронический гломерулонефрит Кроме перечисленных морфологических типов гломерулонефрита,
- 43. Хронический гломерулонефрит Симптомы, течение. Выделяют две стадии:
- 44. Хронический гломерулонефрит Клинические формы хронического гломерулонефрита Нефротическая
- 45. Хронический гломерулонефрит Клинические формы хронического гломерулонефрита
- 46. Хронический гломерулонефрит Клинические формы хронического гломерулонефрита
- 47. Хронический гломерулонефрит Клинические формы хронического гломерулонефрита
- 48. Хронический гломерулонефрит Клинические формы хронического гломерулонефритаСмешанная форма сочетает признаки нефротической и гипертонической форм.
- 49. Хронический пиелонефритХронический пиелонефрит - инфекционный неспецифический воспалительный
- 50. Хронический пиелонефритЭтиология Наиболее часто хронический пиелонефрит вызывают
- 51. Хронический пиелонефритПатогенез Основные патогенетические факторы: - внедрение
- 52. Хронический пиелонефритПатогенез Основные патогенетические факторы: - внедрение
- 53. Хронический пиелонефритКлинические симптомы: общая слабость, головная боль,
- 54. Хронический пиелонефритЛабораторные данные. * Общий анализ крови:
- 55. Хронический пиелонефритЛабораторные данные* Проба по Зимницкому -
- 56. Хронический пиелонефритИнструментальные исследования. * Обзорная рентгенография области
- 57. Инструментальные исследования.* Радиоизотопное сканирование почек: асимметрия размеров
- 58. Слайд 58
- 59. Скачать презентанцию
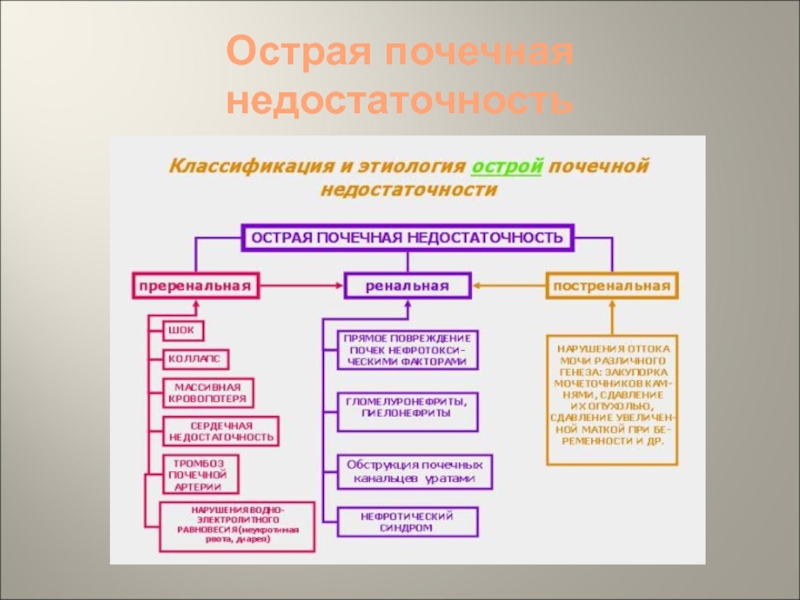
Острая почечная недостаточностьОстрая почечная недостаточность- синдром, развивающийся в результате острого нарушения основных поченочных функций (почечного кровотока, клубочковой фильтрации, канальцевой секреции, канальцевой реабсорбции) и характеризующийся азотемией, нарушениями водно-электролитного и кислотно-щелочного равновесия.
Слайды и текст этой презентации
Слайд 2Острая почечная недостаточность
Острая почечная недостаточность- синдром, развивающийся в результате острого
Слайд 4Острая почечная недостаточность
Этиология
Нарушение почечной
гемодинамики (шок, коллапс), этиопатогенез шоковой почки - травматический, геморрагический, гемотрансфузионный,
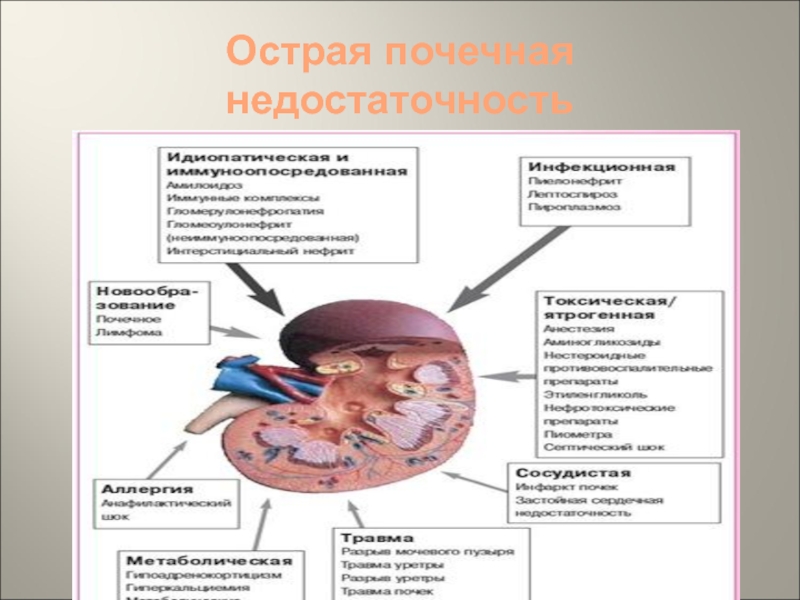
бактериальный, анафилактический, кардиогенный, ожоговый, операционный шок, электротравма, послеродовый сепсис, прерывание беременности, преждевременная отслойка плаценты, патологическое предлежание плаценты, эклампсия в родах, афибриногенемия, атоническое кровотечение, обезвоживание и др. Экзогенные интоксикации (яды, применяемые в народном хозяйстве и быту, укусы ядовитых змей и насекомых, лекарственные препараты). Инфекционные болезни (геморрагическая лихорадка с почечным синдромом и лептоспироз). Обструкция мочевых путей. Аренальное состояние (травма или удаление единственной почки).Слайд 6Острая почечная недостаточность
Патогенез
Нарушения почечной гемодинамики и экзогенные интоксикации вызывают
90 % всех случаев острой почечной недостаточности. Основным механизмом повреждения
почек при этих двух формах острой почечной недостаточности является гипоксия почечных канальцев. При этих формах острой почечной недостаточности развивается некроз эпителия канальцев, отек и клеточная инфильтрация интерстициальной ткани, повреждения капилляров почек, т. е. развивается некротический нефроз. В большинстве случаев эти повреждения обратимы.Слайд 7Острая почечная недостаточность
Симптомы, течение
симптомы, обусловленные шоком
падение диуреза (менее 500
мл в сутки)
повышение уровня креатинина, мочевины, остаточного азота, сульфатов, фосфатов
магния, калия и снижается уровень натрия, хлора и кальциясимптомы острой уремии: адинамия, потеря аппетита, тошнота, рвота
мышечные подергивания, сонливость, заторможенность сознания, усиливается одышка из-за ацидоза и отека легких
Слайд 8Острая почечная недостаточность
Симптомы, течение
тахикардия, расширение границ сердца, глухие тоны, систолический
шум на верхушке, иногда шум трения перикарда. У части больных
- артериальная гипертензия.Гиперкалиемия, она особенно опасна и может быть причиной внезапной смерти. На ЭКГ зубец Т высокий, остроконечный, расширяется комплекс QRS может снижаться R.
Слайд 9Острая почечная недостаточность
Симптомы, течение
тахикардия, расширение границ сердца, глухие тоны, систолический
шум на верхушке, иногда шум трения перикарда. У части больных
- артериальная гипертензия.Гиперкалиемия, она особенно опасна и может быть причиной внезапной смерти. На ЭКГ зубец Т высокий, остроконечный, расширяется комплекс QRS может снижаться R.
Слайд 10Острая почечная недостаточность
Симптомы, течение
Блокады сердца или фибрилляция желудочков могут закончиться
остановкой сердца.
Анемия сохраняется во все периоды острой почечной недостаточности,
лейкоцитоз характерен для периода олигурии - анурии.Боли в животе, увеличение печени - частые симптомы острой уремии. Смерть при острой почечной недостаточности чаще всего наступает от уремической комы.
С самого начала обнаруживается гипоизостенурия. Содержание белка в моче и характер мочевого осадка зависят от причины острой почечной недостаточности.
Слайд 11Острая почечная недостаточность
Диагноз
ставят на основании внезапного падения диуреза в
результате одной из указанных выше причин, нарастания азотемии и других
типичных нарушений гомеостаза.Слайд 12Хроническая почечная недостаточность
Определение
Хроническая почечная недостаточность - патологически симптомокомплекс, обусловленный
резким уменьшением числа и функции нефронов, что приводит к нарушению
экскреторной и инкреторной функции почек, расстройству всех видов обмена веществ, деятельности органов и систем, кислотно-щелочного равновесияСлайд 13Хроническая почечная недостаточность
Этиология
1, Хронический гломерулонефрит, хронический пиелонефрит, поликистоз почек, туберкулез
почек, амилоидоз почек, нефроангиосклероз, диабетический гломерулосклероз, поражения почек при системных
заболеваниях (ревматоидный артрит, системная красная волчанка, склеродермия, узелковый периартериит, дерматомиозит, геморрагический васкулит, миеломная болезнь), а также урологические заболевания (мочекаменная болезнь, сдавление мочеточников опухолью, пузырно-мочеточниковый рефлюкс, атония мочевого пузыря, аденома и рак простаты, стриктура уретры).Слайд 14Хроническая почечная недостаточность
Патогенез
Основной патогенетический механизм хронической почечной недостаточности
- прогрессирующее уменьшение количества действующих нефронов, приводящее к снижению эффективности
почечных процессов, а затем к нарушению почечных функций. Морфологическая картина почки при хронической почечной недостаточности зависит от основного заболевания, но чаще всего наблюдается замещение паренхимы соединительной тканью и сморщивание почки.Слайд 15Хроническая почечная недостаточность
Стадии:
1. Нарушение выделительной функции почек и задержка
продуктов азотистого обмена - мочевины, мочевой кислоты, креатинина, аминокислот, гуанидина,
фосфатов, сульфатов, фенолов. Эти вещества оказывают токсическое влияние на центральную нервную систему и другие органы и ткани. 2. Нарушения электролитного обмена (гипокальциемия, гиперкалиемия). 3. Нарушение водного баланса. 4. Нарушение кроветворной функции почек, развитие анемии гипорегенераторного типа.Слайд 16Хроническая почечная недостаточность
Стадии:
5. Нарушение кислотно-щелочного равновесия - развитие, как правило,
метаболического ацидоза. 6. Активация прессорной функции почек и стабилизация артериальной гипертензии. 7.
Тяжелые дистрофические изменения во всех органах и тканях.Слайд 17Хроническая почечная недостаточность
Клинические симптомы Астенический синдром: слабость, утомляемость, сонливость, снижение
слуха, вкуса. * Дистрофический синдром: сухость и мучительный зуд кожи, следы
расчесов на коже, похудение, возможна настоящая кахексия, атрофия мышц. * Желудочно-кишечный синдром: сухость, горечь, неприятный металлический вкус во рту, отсутствие аппетита, тяжесть и боли в подложечной области после еды, поносы, возможно повышение кислотности желудочного сока (за счет снижения разрушения гастрина в почках), в поздних стадиях могут быть желудочно-кишечные кровотечения, стоматит, паротит, энтероколит, панкреатит, нарушение функции печени.Слайд 18Хроническая почечная недостаточность
Клинические симптомы
* Сердечно-сосудистый синдром: одышка, боли в
области миокарда левого желудочка, в тяжелых случаях - приступы сердечной
астмы, отека легких, при далеко зашедшей хронической почечной недостаточности - сухой или экссудативный перикардит. * Анемически-геморрагический синдром: бледность кожи, носовые, желудочные, кишечные кровотечения, кожные геморрагии, анемия. * Костно-суставной синдром: боли в костях, суставах, позвоночнике (вследствие остеопорозаСлайд 19Хроническая почечная недостаточность
Клинические симптомы
* Поражение нервной системы: уремическая энцефалопатия
(головная боль, снижение памяти, психозы с навязчивыми страхами, галлюцинациями, судорожными
приступами), полинейропатия (парестезии, зуд, чувство жжения и слабость в руках и ногах, снижение рефлексов). * Мочевой синдром: изогипостенурия, протеинурия, цилиндрурия, микрогематурия.Слайд 20Нефротический синдром
Нефротический синдром - это не болезнь, а клинико-лабораторный неспецифический
симптомокомплекс (комплекс симптомов), который может присутствовать при различных заболеваниях почек.
Выражается нефротический синдром в массовой протеинурии (от 5г/сут и более), а также в нарушениях водно-солевого и белково-липидного обменах, которые проявляются диспротеинемией с увеличением a2 – глобулинов, гипоальбуминемией, липидурией, гиперлипидемией, в том числе анасарки (обширный отёк подкожной клетчатки) и водянкой серозных полостей.Слайд 21Нефротический синдром
Первичный - развивается в следствии непосредственно заболеваний почек. Это
могут быть все виды гломерулонефритов, липоидный нефроз, первичный амилоидоз нефропатической
формы, мембранозная нефропатия, а также сюда же относятся нефротический синдром наследственный или врождённый.Вторичный - развивается в следствии заболеваний не связанных с почками, в качестве осложнения. Этот вид нефротического синдрома встречается намного реже, при этом, обуславливающая группа болезней, намного шире, чем при первичном нефротическом синдроме.
Слайд 22Нефротический синдром
Патогенез
Патогенез синдрома тесно связан с заболеваниями, которые вызвали сам
симптомокомплекс. Практически все заболевания имеют иммунологический характер. А это значит,
что все они возникают в следствии оседания во всех органах, в том числе и почек, иммунных комплексов, фракций комплемента или же антител на антиген мембраны клубочковСлайд 23Нефротический синдром
Симптомы
Отёки вплоть до анасарки.
Отёки сетчатки глаза или глазного дна.
В
некоторых случаях развивается отёк мозга.
Дистрофические изменения слизистой и кожи.
Могут быть
периферические флеботромбозы.В крайней степени развивается гиповолемическим шоком или нефротический криз, что одно и тоже.
Слайд 24Острый гломерулонефрит
Острый гломерулонефрит (ОГН) – острое диффузное заболевание почек инфекционно-аллергической
природы, локализующееся в клубочках. ОГН может быть самостоятельным заболеванием (первичный)
или носить вторичный характер в составе другого заболевания, усложняя клиническую картину и диагностику последнего. ОГН болеют, как правило, мужчины молодого и среднего возраста.Слайд 25Острый гломерулонефрит
Этиология. ОГН возникает чаще всего после перенесенной кокковой
инфекции (гриппа, острых ангин, фарингитов, вызванных так называемыми нефритогенными штаммами
микроорганизмов).У 60–80 % больных выявляется ß-гемолитический стрептококк группы А, в 1/3 случаев этиологию ОГН установить не удается. Длительное переохлаждение, особенно в условиях повышенной влажности, способствует развитию ОГН. Одним из факторов возникновения болезни также является вакцинация, причем в 75 % случаев почки поражаются после второй или третьей инъекции.
Слайд 26Острый гломерулонефрит
Патогенез. Патогенез заболевания имеет иммунный механизм: при попадании
в организм антигенов (стрептококковых, лекарственных, чужеродных белков) в ответ образуются
антитела, связывающие эти антигены и вместе с 3-й фракцией комплемента образующие циркулирующие в сосудистом русле иммунные комплексы. Комплексы способны откладываться на наружной стороне базальной мембраны капилляров клубочков, вызывая их поражение посредством выделения продуктов расщепления комплемента, повышающих проницаемость капилляров и вызывающих локальные изменения в последних.Слайд 27Острый гломерулонефрит
Клиника
Мочевой синдром
1. Протеинурия вследствие прохождения молекул белка через пространства
стенки капилляра клубочка, образовавшегося при осаждении на них иммунных комплексов.
2. Гематурия Эритроциты проникают через мельчайшие разрывы базальной мембраны, изменяя свою форму.
3. Цилиндрурия – выделение с мочой цилиндрических клеток канальцев.
Слайд 28Острый гломерулонефрит
Клиника
Гипертонический синдром наблюдается вследствие:
1) задержки натрия и воды;
2) активации ренин-ангиотензин-альдостероновой
и симпатоадреналовой систем;
3) снижения функции депрессорной системы почек.
Слайд 29Острый гломерулонефрит
Клиника
Отечный синдром связывают со следующими факторами:
1) снижением клубочковой фильтрации
вследствие их поражения;
2) уменьшением фильтрационного заряда натрия и повышением его реабсорбции;
3) задержкой
воды вследствие задержки в организме натрия;4) увеличением ОЦК;
5) вторичным гиперальдостеронизмом;
Слайд 30Острый гломерулонефрит
Клиника
6) повышением секреции АДГ и увеличением чувствительности дистальных отдела
нефрона к нему, приводящей к задержке жидкости;
7) повышением проницаемости стенок капилляров
и выходом плазмы в ткани;8) снижением онкотического давления плазмы при массивной протеинурии.
Слайд 31Острый гломерулонефрит
Жалобы малоспецифичны и встречаются при различных заболеваниях.
недавно
перенесенная ангина, обострение хронического тонзиллита, переохлаждение и т. д.
уменьшение выделения
мочи не очень сильные, ноющие боли в поясничной области, связанные с увеличением размеров почек.
повышенная утомляемость, головная боль, одышка при физической нагрузке, кратковременное повышение температуры тела до субфебрильной.
артериальная гипертензия
Слайд 32Острый гломерулонефрит
Диагностика. В 100 % случаев при исследовании мочи диагностируются
протеинурия различной степени выраженности, цилиндрурия и, что имеет наибольшее значение
для диагностики, гематурия различной степени выраженности – от микрогематурии (до 10 эритроцитов в поле зрения) до макрогематурии (хотя и достаточно редкой). Однако при подозрении на ОГН необходимо провести серию повторных исследований мочи или поставить пробу Нечипоренко (определение количества форменных элементов в 1 мкл), так как в однократной порции мочи эритроцитов можно не обнаружить.Слайд 33Острый гломерулонефрит
Диагностика
При исследовании крови выявляются острофазовые показатели (повышение содержания
фибриногена и гамма2-глобулина, С-реактивного белка, ускорение СОЭ), количество лейкоцитов меняется
мало, умеренная анемия. При неосложненном течении ОГН содержание в крови азотистых веществ (креатинина, индикана, мочевины) не изменяется.В начальной фазе болезни наблюдается изменение пробы Реберга – снижение клубочковой фильтрации и повышение канальцевой реабсорбции, нормализующейся по мере выздоровления.
Слайд 34Острый гломерулонефрит
3 клинических варианта ОГН
1) Моносимптомный вариант: незначительные жалобы, отсутствие
отеков и артериальной гипертензии, имеется лишь мочевой синдром; наиболее частый
вариант течения заболевания (86 % случаев).2) Нефротический вариант: выражены отеки, олигурия, возможно повышение АД до относительно невысоких цифр, выявляется у 8 % больных.
3) Развернутый вариант: артериальная гипертензия, достигающая высоких цифр (180/100 мм рт. ст.), умеренно выраженные отеки, недостаточность кровообращения, встречается в 6 % случаев.
Слайд 35Хронический гломерулонефрит
Хронический гломерулонефрит - хроническое, длительно протекающее (не менее
года), иммуновоспалительное заболевание обеих почек. Это заболевание заканчивается (иногда спустя
многие годы) сморщиванием почек и смертью больных от хронической почечной недостаточности. Хронический гломерулонефрит может быть как исходом острого гломерулонефрита, так и первично-хроническим, без предшествующей острой атаки.Слайд 36Хронический гломерулонефрит
Этиология и патогенез аналогичны таковым при остром гломерулонефрите,
но кроме того, большую роль играют механизмы самопрогрессирования заболевания, которые
можно разделить на две группы: - иммуновоспалительные и тесно связанные с ними воспалительно-гемокоагуляционные; - неиммунные.Слайд 37Хронический гломерулонефрит
Иммунновоспалительные механизмы развиваются по двум путям:
- образование аутоантител
к базальной мембране капилляров клубочков, фиксация их на базальной мембране,
активация комплемента и повреждение базальной мембраны; - образование циркулирующих иммунных комплексов и повреждение клубочков.Слайд 38Хронический гломерулонефрит
Неиммунные механизмы прогрессирования хронического гломерулонефрита:
- повреждение канальцев почек
вследствие длительной протеинурии; - согласно гипотезе Бреннера, по мере прогрессирования поражения
почек функцию выпавших, склерозированных нефронов берут на себя оставшиеся нефроны, что ведет к возрастанию в них клубочковой фильтрации, в свою очередь эта гиперфильтрация повреждает клубочки, способствуя их склерозированию; - артериальная гипертензия ухудшает функцию сохранившихся клубочков и тоже ведет к их склерозированию.Слайд 39Хронический гломерулонефрит
Морфологические типы гломерулонефрита
(В. В. Серов, 1980; В.
В. Серов с соавт., 1992).
1. Минимальные изменения. Основным и
характерным признаком этих изменений является деструкция (и исчезновение) малых отростков (педикулы) подоцитов на фоне очагового набухания, разрыхления и утолщения базальных мембран и пролиферации эндотелия лишь в отдельных петлях клубочковых капилляров. 2. Мембранозный гломерулонефрит.
3. Пролиферативный интракапиллярный гломерулонефрит. Характеризуется выраженной пролиферацией клеток эндотелия и мезангия
Слайд 40Хронический гломерулонефрит
4. Пролиферативный экстракапиллярный гломерулонефрит. Характеризуется наличием полулуний, образующихся
вследствие пролиферации клеток эпителия капсулы (нефротелия) клубочка, которые, заполняя просвет
капсулы, образуют полулуния, сдавливают капиллярные петли клубочка и нарушают в них кровообращение.5. Мембранозо-пролиферативный гломерулонефрит. При этом типе гломерулонефрита сочетаются признаки мембранозных и пролиферативных изменений в клубочках, которые носят диффузный характер. Клинически он наиболее часто проявляется латентной формой гломерулонефрита.
Слайд 41Хронический гломерулонефрит
6. Фибропластический (склерозирующий) гломерулонефрит. Представляет собой собирательную эволютивную
форму, которой может завершаться течение мембранозного, пролиферативного, пролиферативно-мембранозного и гломерулонефрита
с минимальными изменениями. Различают диффузный и очаговый фибропластический гломерулонефрит.Слайд 42Хронический гломерулонефрит
Кроме перечисленных морфологических типов гломерулонефрита, в представленной В.
В. Серовым классификации выделяются еще мезангиальный гломерулонефрит в виде мезангиомембранозного,
мезангиопролиферативного и мезангиокапиллярного, а также фокальный сегментарный гиалиноз.Слайд 43Хронический гломерулонефрит
Симптомы, течение. Выделяют две стадии:
1) почечной компенсации, т.
е. достаточной азотовыделительной функции почек (эта стадия может сопровождаться выраженным
мочевым синдромом, но иногда долго протекает латентно, проявляясь лишь небольшой протеинурией или гематурией); 2) почечной декомпенсации, характеризующейся недостаточностью азотовыделительной функции почек (мочевые симптомы могут быть менее значительными; как правило наблюдается высокая артериальная гипертензия, отеки чаще умеренные; в этой стадии выражены признаки азотемической уремии).Слайд 44Хронический гломерулонефрит
Клинические формы хронического гломерулонефрита
Нефротическая форма - характерны: слабость,
отсутствие аппетита, значительно выраженные отеки (возможны гидроторакс, асцит, гидроперикард, анасарка),
артериальная гипертензия (непостоянно); массивная протеинурия (свыше 4-5 г в сутки), цилиндрурия; дистротеинемия анемия, увеличение скорости оседания эритроцитов. Нефротическая форма хронического гломерулонефрита может осложняться нефротическим кризомСлайд 45Хронический гломерулонефрит
Клинические формы хронического гломерулонефрита
Гипертоническая форма
Артериальное давление достигает 180/100-200/120 мм рт. ст. Отмечаются интенсивные головные
боли, головокружения, снижение зрения, туман перед глазами, боли в области сердца, одышка, сердцебиение, выраженная артериальная гипертензия, расширение границ сердца влево, на ЭКГ - гипертрофия левого желудочка, в моче - небольшая протеинурия микрогематурия, снижение плотности мочи, раннее снижение клубочковой фильтрации. Эта форма может осложняться левожелудочковой недостаточностью (сердечная астма, отек легких, ритм галопа).Слайд 46Хронический гломерулонефрит
Клинические формы хронического гломерулонефрита
Гематурическая форма.
Преобладает макрогематурия или значительная и упорная микрогематурия, протеинурия невелика, артериальное
давление нормальное, отеков нет или они незначительны. Болезнь Бурже - гематурический гломерулонефрит с отложением в клубочках иммуноглобулинов А, встречается чаще у молодых мужчин.Слайд 47Хронический гломерулонефрит
Клинические формы хронического гломерулонефрита
Латентная форма. Это
довольно часто возникающая форма; проявляется обычно лишь слабо выраженным мочевым
синдромом без артериальной гипертензии и отеков. Самочувствие удовлетворительное, изменения в моче - протеинурия (не больше 1-2 г в сутки), микрогематурия, небольшая цилиндрурия, тонкие, желтоватые, переплетающиеся нити фибрина, достаточный удельный вес мочи. Эта форма может иметь очень длительное течение (10-20 лет и более), позднее все же приводит к развитию уремии.Слайд 48Хронический гломерулонефрит
Клинические формы хронического гломерулонефрита
Смешанная форма сочетает признаки нефротической
и гипертонической форм.
Слайд 49Хронический пиелонефрит
Хронический пиелонефрит - инфекционный неспецифический воспалительный процесс чашечно-лоханочной системы
и канальцев почек с последующим поражением клубочков и сосудов почек.
Хронической пиелонефрит может быть следствием неизлеченного острого пиелонефрита или первично-хроническим, т. е. может протекать без острых явлений с начала заболевания. У большинства больных хронический пиелонефрит возникает в детском возрасте, особенно у девочек.
В последние годы все чаще отмечаются случаи комбинированного заболевания хроническим пиелонефритом и гломерулонефритом.




























































![Артикуляционный уклад шипящих звуков [Ш], [Ж], [Щ], [Ч]](/img/thumbs/13bbb49b0d4bdae802fb145f16d04b43-800x.jpg)