Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Острые осложнения диабета
Содержание
- 1. Острые осложнения диабета
- 2. Диабетический кетоацидоз (ДКА, диабетическая кетоацидотическая кома) ДКА
- 3. Провоцирующие факторы: интеркуррентные заболевания, операции и травмы;пропуск
- 4. Слайд 4
- 5. KetogenesisInsulin deficiencyLipolysis Free fatty acidsKetone formation
- 6. Клиническая картина ДКАПолиурия, жажда, признаки дегидратации и
- 7. Лабораторные изменениядиагностика и дифференциальная диагностика - Общий
- 8. Слайд 8
- 9. Классификация ДКА по степени тяжеститяжесть ДКА:
- 10. Анионный индексАИ = [ Na + К]
- 11. ЛЕЧЕНИЕ Основные компоненты:устранение инсулиновой недостаточности;борьба с дегидратацией
- 12. В реанимационном отделении или отделении интенсивной терапии:
- 13. Терапевтические мероприятия Инсулинотерапия — режим малых доз(лучшее
- 14. В последующие часы: ИКД по 0,1 ед/кг
- 15. Внутримышечная (в/м) инсулинотерапия(проводится при невозможости в/в доступа,
- 16. Коррекция дозы инсулина по динамике гликемииОтсутствие снижения
- 17. Перевод на п/к инсулинотерапию: при улучшении состояния,
- 18. Регидратация: Растворы: 0,9 % NaCl (при уровне скорректированного
- 19. Скорость регидратации:1 л в 1-й час (с
- 20. Восстановление электролитных нарушенийВ/в инфузию калия начинают одновременно
- 21. Коррекция электролитных нарушений: если исходно калий плазмы
- 22. Коррекция метаболического ацидоза: Этиологическое лечение метаболического ацидоза
- 23. Введение глюкозы: если исходный уровень сахара в
- 24. Осложнения ДКА: 1. Лактатацидоз. 2. Отек головного
- 25. Критерии разрешения ДКА:уровень глюкозы плазмы < 11
- 26. Гиперосмолярное гипергликемическое состояние (ГГС) ГГС - острая
- 27. Клиническая картина:выраженная полиурия (впоследствии часто олиго-анурия), выраженная
- 28. Лабораторные изменения: диагностика и дифференциальная диагностика Общий
- 29. Clinical featuresElectrolyte changes in diabetic ketoacidosis and non-ketotichyperosmolar state
- 30. Основные компоненты: борьба с дегидратацией и гиповолемией;устранение
- 31. МероприятияНа догоспитальном этапе или в приемном отделении:Экспресс-анализ
- 32. Терапевтические мероприятия РегидратацияКак при ДКА, со следующими
- 33. Гиповолемический шокПри гиповолемическом шоке (АД < 80/50
- 34. Особенности инсулинотерапии: С учетом высокой чувствительности к
- 35. Восстановление дефицита калия Проводится по тем же
- 36. Молочнокислый ацидоз (ЛА, лактатацидоз) ЛА - метаболический
- 37. Диагностика ЛАКлиническая картина: миалгии, не купирующиеся анальгетиками,
- 38. Основные компоненты терапииУменьшение образования лактата.Выведение из организма
- 39. Терапевтические мероприятия Уменьшение продукции лактата:ИКД по 2—5
- 40. Lactic acidosisLactic acidosis may occur in diabetic
- 41. Гипогликемия и гипогликемическая кома Гипогликемия - уровень
- 42. Провоцирующие факторыНепосредственно связанные с медикаментозной сахароснижающей терапией:передозировка
- 43. Клиническая картина: Вегетативные симптомы:сердцебиение, дрожь, бледность кожи,
- 44. ЛЕЧЕНИЕ Мероприятия по купированию гипогликемии у больных
- 45. Тяжелая гипогликемия (потребовавшая помощи другого лица, с
- 46. Слайд 46
- 47. Слайд 47
- 48. Слайд 48
- 49. Слайд 49
- 50. Скачать презентанцию
Диабетический кетоацидоз (ДКА, диабетическая кетоацидотическая кома) ДКА — требующая экстренной госпитализации острая декомпенсация СД, с гипергликемией (уровень глюкозы плазмы > 13.9 ммоль/л), гиперкетонемией (> 5 ммоль/л или > +), кетонурией (>
Слайды и текст этой презентации
Слайд 1Острые осложнения диабета
Алгоритмы оказания специализированной медицинской помощи больным сахарным диабетом
под редакцией И.И.Дедова, 2011г.
Слайд 2Диабетический кетоацидоз (ДКА, диабетическая кетоацидотическая кома)
ДКА — требующая экстренной госпитализации
острая декомпенсация СД,
с гипергликемией (уровень глюкозы плазмы > 13.9
ммоль/л), гиперкетонемией (> 5 ммоль/л или > +),
кетонурией (> ++),
метаболическим ацидозом (рН < 7.3) и
различной степенью нарушения сознания или без нее.
Основная причина: абсолютная или выраженная относительная инсулиновая недостаточность.
Слайд 3Провоцирующие факторы:
интеркуррентные заболевания, операции и травмы;
пропуск или отмена инсулина больными,
ошибки в технике инъекций, неисправность средств для введения инсулина;
недостаточный самоконтроль
гликемии, невыполнение больными правил самостоятельного повышения дозы инсулина;манифестация СД, особенно 1 типа;
врачебные ошибки: несвоевременное назначение или неадекватная коррекция дозы инсулина;
хроническая терапия стероидами, атипичными нейролептиками и др.;
беременность.
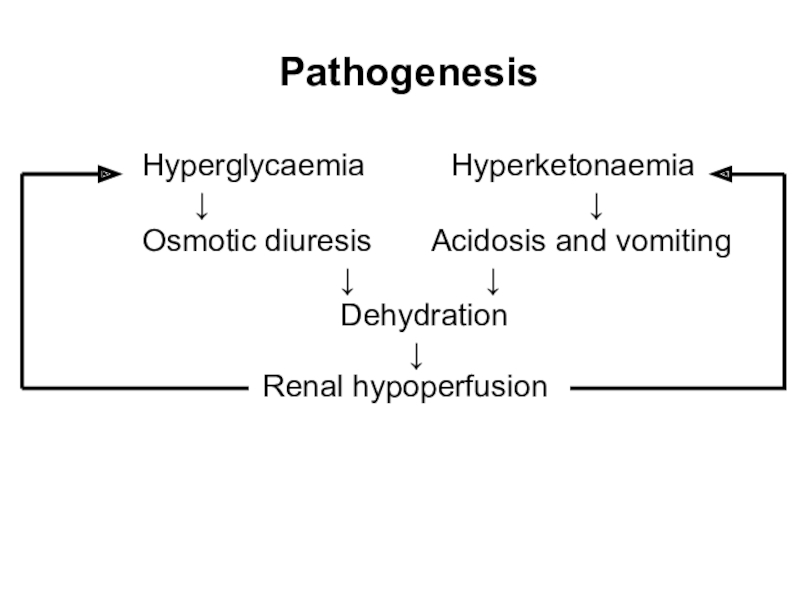
Слайд 4
Pathogenesis
Hyperglycaemia Hyperketonaemia
Osmotic diuresis Acidosis and vomiting
Dehydration
Renal hypoperfusion
Слайд 5Ketogenesis
Insulin deficiency
Lipolysis
Free fatty acids
Ketone formation
(acetoacetate,
acetone
and β-hydroxybutyrate)
Acidosis
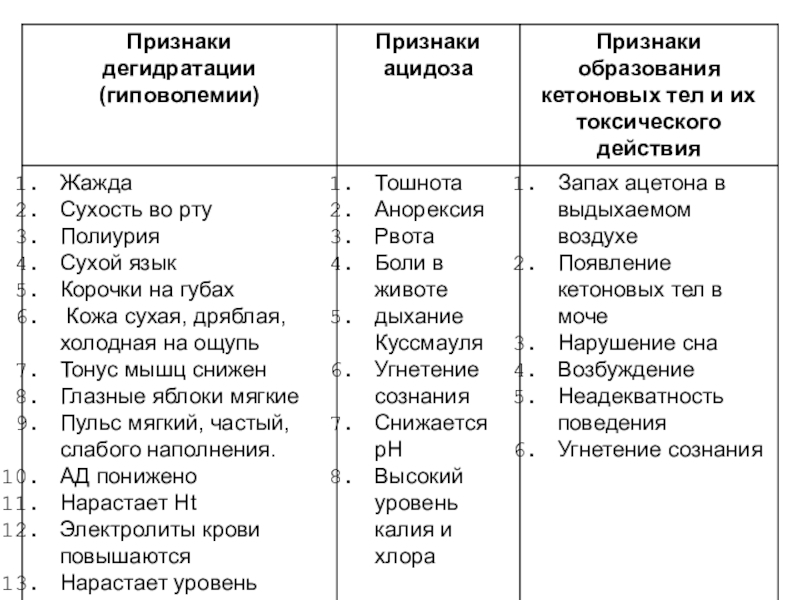
Слайд 6Клиническая картина ДКА
Полиурия, жажда, признаки дегидратации и гиповолемии (снижение АД,
возможна олиго- и анурия), слабость, отсутствие аппетита, тошнота, рвота, запах
ацетона в выдыхаемом воздухе, головная боль, одышка, в терминальном состоянии дыхание Куссмауля, нарушения сознания от сонливости, заторможенности до комы.Часто — абдоминальный синдром (ложный «острый живот», диабетический псевдоперитонит) — боли в животе, рвота, напряжение и болезненность брюшной стенки, парез перистальтики или диарея.
Слайд 7Лабораторные изменения
диагностика и дифференциальная диагностика
- Общий клинический анализ крови:
Лейкоцитоз:
< 15000 - стрессовый, > 15000 – инфекция
Общий анализ мочи:
Глюкозурия, кетонурия, протеинурия (непостоянно)Биохимический анализ крови: Гипергликемия, гиперкетонемия
Повышение креатинина (непостоянно; чаще указывает на транзиторную «преренальную» почечную недостаточность, вызванную гиповолемией)
Транзиторное повышение трансаминаз и КФК (протеолиз)
Nа* чаще нормальный, реже снижен или повышен
К+ чаще нормальный, реже снижен, при ХПН может быть повышен
Умеренное повышение амилазы (не является признаком о. панкреатита)
КЩС - Декомпенсированный метаболический ацидоз
Слайд 9Классификация ДКА по степени тяжести
тяжесть ДКА: легкая
умеренная тяжелая
Глюкоза плазмы (ммоль/л)> 13> 13> 13
рН артериальной крови 7.25
- 7.30 7.0 - 7.24 < 7.0Бикарбонат сыворотки (ммоль/л)15 – 18 10 – 15 < 10
Кетоновые тела в моче + ++ +++
Кетоновые тела в сыворотке т тт ттт
Осмолярность плазмы (мосмоль/л)* Варьирует
Анионная разница** > 10 > 12> 14
Нарушение сознания Нет Нет или сонливость Сопор/кома *
Расчет см. раздел Гиперосмолярное гипергликемическое состояние. ** Анионная разница = (Nа*) - (Cl- + HCO3-) (ммоль/л)
Слайд 10Анионный индекс
АИ = [ Na + К] – ( [
Cl - ] + [HCO3 -] )
К = 4,0-5,6
ммоль/лNa = 135-155ммоль/л
Cl = 95-110 ммоль/л
HCO3 = 21-25 ммоль/л
рН крови = 7,35-7,45
Слайд 11ЛЕЧЕНИЕ
Основные компоненты:
устранение инсулиновой недостаточности;
борьба с дегидратацией и гиповолемией;
восстановление электролитного баланса
и КЩС;
выявление и лечение сопутствующих заболеваний и состояний (спровоцировавших ДКА
или развившихся как его осложнение).На догоспитальном этапе или в приемном отделении:
Экспресс-анализ гликемии и анализ любой порции мочи на кетоновые тела;
Инсулин короткого действия (ИКД) 20 ед в/м;
0.9 % раствор хлорида натрия в/в капельно со скоростью 1 л/ч.
Слайд 12В реанимационном отделении или отделении интенсивной терапии:
(лечение ДКА легкой степени
проводится в эндокринологическом/терапевтическом отделении).
Лабораторный мониторинг:
Экспресс-анализ гликемии — ежечасно до снижения
уровня глюкозы плазмы до 13 ммоль/л, затем 1 раз в 3 ч.Анализ мочи на кетоновые тела — 2 раза в сутки в первые 2 суток, затем 1 раз в сутки.
Общий анализ крови и мочи: исходно, затем 1 раз в 2 суток.
Na+, К+ сыворотки: минимум 2 раза в сутки, при необходимости каждые 2 часа до разрешения ДКА, затем каждые 4—6 часов до полного выздоровления.
Расчет эффективной осмолярности (см. разд. 9.2).
Биохимия сыворотки: мочевина, креатинин, хлориды, бикарбонат, желательно лактат — исходно, затем 1 раз в 3 суток, при необходимости — чаще.
Газоанализ и рН (можно венозной крови): 1—2 раза в сутки до нормализации КЩС.
Инструментальные исследования:
почасовой контроль диуреза; контроль центрального венозного давления (ЦВД), АД, пульса и t° тела каждые 2 часа; ЭКГ не реже
раза в сутки или ЭКГ-мониторинг; пульсоксиметрия
поиск возможного очага инфекции по общим стандартам.
Слайд 13Терапевтические мероприятия
Инсулинотерапия — режим малых доз
(лучшее управление гликемией и меньший
риск гипогликемии и гипокалиемии, чем в режиме больших доз):
Внутривенная (в/в)
инсулинотерапия:Начальная доза ИКД: 0,15 ед/кг в/в болюсно. Необходимую дозу набирают в инсулиновый шприц, добирают 0,9 % NaCl до 1 мл и вводят очень медленно (2—3 мин.).
Слайд 14В последующие часы: ИКД по 0,1 ед/кг в час в
одном из вариантов:
Вариант 1 (через инфузомат): непрерывная инфузия 0,1 ед/кг/час.
Приготовление инфузионной смеси: 50 ед ИКД + 2 мл 20 % альбумина или 1 мл крови пациента (для предотвращения сорбции инсулина в системе, которая составляет 10—50 % дозы); объем доводят до 50 мл 0,9 % NaCl.Вариант 2 (в отсутствие инфузомата): раствор с концентрацией ИКД 1 ед/мл или 1 ед/10 мл 0,9 % NaCl в/в капельно (+ 4 мл 20 % альбумина/100 мл раствора для предотвращения сорбции инсулина). Недостатки: коррекция малых доз ИКД по числу капель или мл смеси требует постоянного присутствия персонала и тщательного подсчета; трудно титровать малые дозы.
Вариант 3 (более удобен в отсутствие инфузомата): ИКД в/в болюсно (медленно) 1 раз/час шприцем в «резинку» инфузионной системы. Длительность фармакодинамического эффекта ИКД при этом — до 60 минут. Преимущества: нет сорбции инсулина (добавлять альбумин или кровь в раствор не нужно), точный учет и коррекция введенной дозы, меньшая занятость персонала, чем в варианте 2.
Слайд 15Внутримышечная (в/м) инсулинотерапия
(проводится при невозможости в/в доступа, а также при
легкой форме ДКА, в отсутствие нарушений гемодинамики)
Нагрузочная доза ИКД —
0,4 ед/кг (половина — в/в, половина в/м), затем в/м по 5—10 ед/час. Недостатки: при нарушении микроциркуляции (коллапс, кома) ИКД хуже всасывается; малая длина иглы инсулинового шприца затрудняет в/м инъекцию; 24 в/м инъекции в сутки дискомфортны для больного. Если через 2 часа после начала в/м терапии гликемия не снижается, переходят на в/в введение.Скорость снижения гликемии — не более 4 ммоль/л/час (опасность обратного осмотического градиента между внутри- и внеклеточным пространством и отека мозга); в первые сутки следует не снижать уровень глюкозы плазмы менее 13—15 ммоль/л
Слайд 16Коррекция дозы инсулина по динамике гликемии
Отсутствие снижения в первые 2-3
часа Удвоить следующую дозу ИКД (до 0.2 ед/кг), проверить адекватность
гидратацииСнижение около 4 ммоль/л в час или снижение уровня глюкозы плазмы до 15 ммоль/л - Уменьшить следующую дозу ИКД вдвое (0.05 ед/кг)
Снижение > 4 ммоль/л в час - Пропустить следующую дозу ИКД, продолжать ежечасно определять гликемию
Слайд 17Перевод на п/к инсулинотерапию: при улучшении состояния, стабильной гемодинамике, уровне
глюкозы плазмы < 11-12 ммоль/л и рН > 7.3 переходят
на п/к введение ИКД каждые 4 — 6 ч в сочетании с ИПД.Слайд 18Регидратация:
Растворы:
0,9 % NaCl (при уровне скорректированного Na* плазмы < 145
ммоль/л; при более высоком Na+ - см. раздел 9.2).
При уровне
глюкозы плазмы < 13 ммоль/л: 5-10 % глюкоза (+ 3-4 ед ИКД на каждые 20 г глюкозы).Коллоидные плазмозаменители (при гиповолемии - систолическое АД ниже 80 мм рт. ст. или ЦВД ниже 4 мм водн. ст.).
Преимущества кристаллоидных растворов (Рингера, Рингера-Локка и др.) перед 0,9 % NaCl, при ДКА не доказаны.
Слайд 19Скорость регидратации:
1 л в 1-й час (с учетом жидкости, введенной
на догоспитальном этапе), по 0,5 л — во 2-й и
3-й час, по 0,25—0,5 л в последующие часы. Возможна более медленная регидратация: 2 л в первые 4 ч, еще 2 л в следующие 8 часов, в дальнейшем — по 1 л за каждые 8 ч. Общий объем инфузии в первые 12 ч терапии — не более 10 % массы тела. Если регидратация при ДКА начинается с 0,45 % NaCl (редкие случаи истинной гипернатриемии), скорость инфузии уменьшают до 4—14 мл/кг в час.Скорость регидратации у детей: 10—20 мл/кг, при гиповолемическом шоке — 30 мл/кг, но не более 50 мл/кг в первые 4 ч терапии.
Скорость регидратации корректируют в зависимости от ЦВД или по правилу: объем вводимой за час жидкости не должен превышать часового диуреза более, чем на 0,5—1 л.
Слайд 20Восстановление электролитных нарушений
В/в инфузию калия начинают одновременно с введением инсулина
из расчета:
К+ плазмы (ммоль/л) Скорость введения КСl (без учета рН),
округленно при уровне калия < 3,0 ммоль/л – со скоростью 3 г/ч, 3-3,9 ммоль/л – 2 г/ч, 4-4,9 – 1,5 г/ч, 5-5,9 – 1,0 г/ч, при 6,0 ммоль/л - препараты калия не вводитьЕсли уровень К+ неизвестен, в/в инфузию калия начинают не позднее, чем через 2 часа после начала инсулинотерапии, под контролем ЭКГ и диуреза.
Слайд 21Коррекция электролитных нарушений:
если исходно калий плазмы ниже 4.0 ммоль/л, то
KCl вводят со скоростью 15-20 ммоль/ч (1-1.5 г/ч).
при большем
значении уровня калия в крови скорость введения КСl – 10 ммоль/ч (0.5-1г/ч)при концентрации калия плазмы 6 ммоль/л или при олигоурии введение KCl прекращают
Слайд 22Коррекция метаболического ацидоза:
Этиологическое лечение метаболического ацидоза при ДКА — инсулин
Показания
к введению бикарбоната натрия: рН крови < 7,0 или уровень
стандартного бикарбоната < 5 ммоль/л. При рН 6,9 — 7,0 вводят 4 г бикарбоната натрия (200 мл 2 % раствора в/в медленно за 1 ч), при более низком рН — 8 г бикарбоната (400 мл 2 % раствора за 2 ч).Без определения рН/КЩС введение бикарбоната противопоказано!
Слайд 23Введение глюкозы:
если исходный уровень сахара в крови не превышает 20
ммоль/л инфузионная терапия должна содержать глюкозу в объеме 5-10% от
общего объема вводимой жидкости.После снижения сахара крови до значений 10-15 ммоль/л также вводится глюкоза в том же соотношении к другим растворам. При этом доза инсулина уменьшается наполовину.
Слайд 24Осложнения ДКА:
1. Лактатацидоз.
2. Отек головного мозга возникает на фоне
лечения ДКА.
3. Артериальный тромбоз
Слайд 25Критерии разрешения ДКА:
уровень глюкозы плазмы < 11 ммоль/л и как
минимум два из трех показателей КЩС: бикарбонат > 18 ммоль/л,
венозный рН > 7,3, анионная разница < 12 ммоль/л. Небольшая кетонурия может некоторое время сохраняться.Питание
После полного восстановления сознания, способности глотать, в отсутствие тошноты и рвоты — дробное щадящее питание с достаточным количеством углеводов и умеренным количеством белка (каши, картофельное пюре, хлеб, бульон, омлет, разведенные соки без добавления сахара), с дополнительным п/к введением ИКД по 1-2 ед на 1 ХЕ. Через 1-2 суток от начала приема пищи, в отсутствие острой патологии ЖКТ, — переход на обычное питание.
Частая сопутствующая терапия
Антибиотики широкого спектра действия (высокая вероятность инфекций как причины ДКА).
Слайд 26Гиперосмолярное гипергликемическое состояние (ГГС)
ГГС - острая декомпенсация СД, с резко
выраженной гипергликемией (как правило, уровень глюкозы плазмы > 35 ммоль/л),
высокой осмолярностью плазмы и резко выраженной дегидратацией, при отсутствии кетоза и ацидоза.Основная причина: выраженная относительная инсулиновая недостаточность + резкая дегидратация.
Провоцирующие факторы:
рвота, диарея, лихорадка, другие острые заболевания (инфаркт миокарда, тромбоэмболия легочной артерии, инсульт, массивные кровотечения, обширные ожоги, почечная недостаточность, диализ, операции, травмы, тепловой и солнечный удар, применение диуретиков, сопутствующий несахарный диабет; неправильные медицинские рекомендации (запрещение достаточного потребления жидкости при жажде); пожилой возраст; прием глюкокортикоидов, половых гормонов, аналогов соматостатина и т. д., эндокринопатии (акромегалия, тиреотоксикоз, болезнь Кушинга).
Слайд 27Клиническая картина:
выраженная полиурия (впоследствии часто олиго-анурия), выраженная жажда (у пожилых
может отсутствовать), слабость, головные боли; выраженные симптомы дегидратации и гиповолемии:
сниженный тургор кожи, мягкость глазных яблок при пальпации, тахикардия, позднее — артериальная гипотония, затем нарастание недостаточности кровообращения вплоть до коллапса и гиповолемического шока; сонливость. Запаха ацетона и дыхания Куссмауля нет.Особенность клиники ГГС — полиморфная неврологическая симптоматика (судороги, дизартрия, двусторонний спонтанный нистагм, гипер- или гипотонус мышц, парезы и параличи; гемианопсия, вестибулярные нарушения и др.), которая не укладывается в какой-либо четкий синдром, изменчива и исчезает при нормализации осмолярности.
Крайне важен дифференциальный диагноз с отеком мозга во избежание ОШИБОЧНОГО назначения мочегонных ВМЕСТО РЕГИДРАТАЦИИ.
Слайд 28Лабораторные изменения: диагностика и дифференциальная диагностика
Общий клинический анализ крови Лейкоцитоз:
< 15000 - стрессовый, > 15000 – инфекция
Общий анализ мочи
Массивная глюкозурия, протеинурия (непостоянно); кетонурии нетБиохимический анализ крови Крайне высокая гипергликемия, кетонемии нет Высокая осмолярность плазмы: > 320 мосмоль/л
Повышение креатинина (непостоянно; чаще всего указывает на транзиторную почечную недостаточность, вызванную гиповолемией)
Уровень Na* повышен*Уровень К+ нормальный, реже снижен, при ХПН может быть повышен
КЩС - Ацидоза нет: рН > 7,3, бикарбонат > 15 ммоль/л, анионная разница < 12 ммоль/л *Необходим расчет скорректированного Na*.
Расчет осмолярности плазмы (норма 285-295 мосмоль/л):
(Na+, ммоль/л + K+, ммоль/л) + глюкоза, ммоль/л
Слайд 29Clinical features
Electrolyte changes in diabetic ketoacidosis and
non-ketotichyperosmolar state
Слайд 30Основные компоненты:
борьба с дегидратацией и гиповолемией;
устранение инсулиновой недостаточности;
восстановление электролитного баланса;
выявление
и лечение заболеваний, спровоцировавших ГГС, и его осложнений).
Слайд 31Мероприятия
На догоспитальном этапе или в приемном отделении:
Экспресс-анализ глюкозы плазмы и
любой порции мочи на кетоновые тела;
0,9 % NaCl в/в капельно
со скоростью 1 л/ч.В реанимационном отделении или отделении интенсивной терапии:
Лабораторный мониторинг
Как при ДКА, со следующими особенностями:
Расчет скорректированного Na+ (для выбора раствора для инфузии): скорректированный Na+ = измеренный Na+ + 1.6 (глюкоза — 5,5) / 5,5.
Желательно — уровень лактата (частое сочетанное наличие лактат-ацидоза).
Коагулограмма (минимум — протромбиновое время).
Инструментальные исследования
Как при ДКА. Если после явного снижения гиперосмолярности неврологические симптомы не уменьшаются, показана компьютерная томография головного мозга.
Слайд 32Терапевтические мероприятия
Регидратация
Как при ДКА, со следующими особенностями:
в первый час —
1 л 0,9 % NaCl, затем — в зависимости от
уровня Na+:^ при скорректированном Na+ >165 ммоль/л: солевые растворы противопоказаны, регидратацию начинают с 2 % глюкозы; ^ при скорректированном Na+ 145—165 ммоль/л: регидратацию проводят 0,45 % (гипотоническим) NaCl;
^ при снижении скорректированного Na+ до < 145 ммоль/л переходят на 0,9 % NaCl
Слайд 33Гиповолемический шок
При гиповолемическом шоке (АД < 80/50 мм рт. ст.)
вначале в/в очень быстро вводят 1 л 0,9 % NaCl
или коллоидные растворы. Скорость регидратации: 1-й час — 1—1,5л жидкости, 2-й и 3-й час — по 0,5—1 л, затем по 0,25—0,5 л (под контролем ЦВД; объемвводимой за час жидкости не должен превышать часового диуреза более, чем на 0,5—1 л).
Слайд 34Особенности инсулинотерапии:
С учетом высокой чувствительности к инсулину при ГГС, в
начале инфузионной терапии инсулин не вводят или вводят в очень
малых дозах — 0,5—2 ед/ч, максимум 4 ед/ч в/в. Техника в/в введения инсулина — см. разд. 9.1.Если через 4—5 ч от начала инфузии, после частичной регидратации и снижения уровня Na+ сохраняется выраженная гипергликемия, переходят на режим дозирования инсулина, рекомендованный для лечения ДКА.
Если одновременно с началом регидратации 0,45 % (гипотоническим) NaCl ошибочно вводятся более высокие дозы ИКД (> 6—8 ед/ч), возможно быстрое снижение осмолярности с развитием отека легких и отека мозга.
Уровень глюкозы плазмы не следует снижать быстрее, чем на 4 ммоль/л/ч, а осмолярность сыворотки - не более, чем на 3-5 мосмоль/л/ч.
.
Слайд 35Восстановление дефицита калия
Проводится по тем же принципам, что при ДКА.
Обычно дефицит калия более выражен, чем при ДКА.
Частая сопутствующая терапия
Как
при ДКА, плюс часто — прямые антикоагулянты (нефракционированный или низкомолекулярный гепарин) из-за высокой вероятности тромбозов и тромбоэмболийСлайд 36Молочнокислый ацидоз (ЛА, лактатацидоз)
ЛА - метаболический ацидоз с большой анионной
разницей (> 10 ммоль/л) и уровнем молочной кислоты в крови
> 4 ммоль/л (по некоторым определениям - более 2 ммоль/л).Основная причина — повышенное образование и снижение утилизации лактата и гипоксия.
Провоцирующие факторы при СД
Прием бигуанидов, выраженная декомпенсация СД, любой ацидоз, включая ДКА.
Почечная или печеночная недостаточность.
Злоупотребление алкоголем.
Внутривенное введение рентгеноконтрастных средств.
Тканевая гипоксия (ХСН, ИБС, облитерирующие заболевания периферических артерий, тяжелые заболевания органов дыхания, анемии).
Острый стресс, выраженные поздние осложнения СД, старческий возраст, тяжелое общее состояние, запущенные стадии злокачественных новообразований.
Беременность
.
Слайд 37Диагностика ЛА
Клиническая картина: миалгии, не купирующиеся анальгетиками, боли в сердце,
не купирующиеся антиангинальными средствами, боли в животе, головные боли, тошнота,
рвота, слабость, адинамия, артериальная гипотония, тахикардия, одышка, впоследствии дыхание Куссмауля, нарушение сознания от сонливости до комы.Биохимический анализ крови
Лактат > 4,0 ммоль/л, реже 2,2 - 4 ммоль/л
Гликемия: любая, чаще гипергликемия
Часто - повышение креатинина, гиперкалиемия
КЩС - Декомпенсированный метаболический ацидоз:рН < 7,3, уровень бикарбоната в сыворотке < 18 ммоль/л, анионная разница > 10-15 ммоль/л (с коррекцией на гипоальбуминемию)
Слайд 38Основные компоненты терапии
Уменьшение образования лактата.
Выведение из организма лактата и метформина.
Борьба
с шоком, гипоксией, ацидозом, электролитными нарушениями.
Устранение провоцирующих факторов.
На догоспитальном этапе:
в/в инфузия 0,9 % NaCl.В реанимационном отделении или отделении интенсивной терапии:
Лабораторный и инструментальный мониторинг:
Проводится как при ДКА, с более частым мониторированием уровня лактата.
Слайд 39Терапевтические мероприятия
Уменьшение продукции лактата:
ИКД по 2—5 ед. в час в/в
(техника в/в введения — см. разд. 8.1), 5 % глюкоза
по 100 — 125 мл в час.Удаление избытка лактата и бигуанидов (если применялись)
Единственное эффективное мероприятие — гемодиализ с безлактатным буфером.
При острой передозировке метформина — активированный уголь или другой сорбент внутрь.
Восстановление КЩС
ИВЛ в режиме гипервентиляции для устранения избытка СО2 (цель: рСО2 25—30 мм рт. ст.).
Введение бикарбоната натрия — только при рН < 7,0, крайне осторожно (опасность парадоксального усиления внутриклеточного ацидоза и продукции лактата), не более 100 мл 4 % раствора однократно, в/в медленно, с последующим увеличением вентиляции легких для выведения избытка СО2, образующегося при введении бикарбоната.
Борьба с шоком и гиповолемией
По общим принципам интенсивной терапии.
Слайд 40Lactic acidosis
Lactic acidosis may occur in diabetic patients on biguanide
therapy.
Patients present in severe metabolic acidosis with a large
anion gap (calculated as (Na+ + K+) - (Cl- + HCO3-), normally less than 17 mmol/L), usually without significant hyperglycaemia or ketosis. Treatment: rehydration and infusion of isotonic 1.26% bicarbonate.
The mortality is in excess of 50%.
Слайд 41Гипогликемия и гипогликемическая кома
Гипогликемия - уровень глюкозы плазмы < 2,8
ммоль/л, сопровождающийся клинической симптоматикой или < 2,2 ммоль/л, независимо от
симптомов*.Единого определения гипогликемии не существует.
Основная причина: избыток инсулина в организме по отношению к поступлению углеводов извне (с пищей) или из эндогенных источников (продукция глюкозы печенью), а также при ускоренной утилизации углеводов (мышечная работа).
Слайд 42Провоцирующие факторы
Непосредственно связанные с медикаментозной сахароснижающей терапией:
передозировка инсулина, препаратов сульфонилмочевины
или глинидов: ошибка больного, ошибка функции инсулиновой шприц-ручки, глюкометра, намеренная
передозировка; ошибка врача (слишком низкий целевой уровень гликемии, слишком высокие дозы);изменение фармакокинетики инсулина или пероральных препаратов: смена препарата, почечная и печеночная недостаточность, высокий титр антител к инсулину, неправильная техника инъекций, лекарственные взаимодействия препаратов суль- фонилмочевины;
повышение чувствительности к инсулину: длительная физическая нагрузка, ранний послеродовой период, надпочечниковая или гипофизарная недостаточность.
Питание: пропуск приема или недостаточное количество ХЕ, алкоголь, ограничение питания для снижения массы тела (без соответствующего уменьшения дозы сахароснижающих препаратов); замедление опорожнения желудка (при автономной нейропатии), рвота, синдром мальабсорбции;
Беременность (первый триместр) и кормление грудью.
Слайд 43Клиническая картина:
Вегетативные симптомы:сердцебиение, дрожь, бледность кожи, потливость, мидриаз, тошнота, сильный
голод, беспокойство, тревога, агрессивность.
Нейрогликопенические симптомы: слабость, нарушение концентрации, головная боль,
головокружение, сонливость, парестезии, нарушения зрения, растерянность, дезориентация, дизартрия, нарушение координации движений, спутанность сознания, кома; возможны судороги и другие неврологические симптомы.Лабораторные изменения: диагностика и дифференциальная диагностика |
Анализ крови - Глюкоза плазмы < 2,8 ммоль/л
(при коме - как правило, < 2.2 ммоль/л) |
Слайд 44ЛЕЧЕНИЕ
Мероприятия по купированию гипогликемии у больных СД, получающих сахароснижающую терапию,
следует начинать при уровне глюкозы плазмы < 3,9 ммоль/л.
Легкая гипогликемия
(не требующая помощи другого лица)Прием 1-2 ХЕ быстро усваиваемых углеводов: сахар (3—5 кусков, лучше растворить), или мед или варенье (1—1,5 столовых ложки), или 200 мл сладкого фруктового сока, или 200 мл лимонада, или 4-5 больших таблеток глюкозы (по 3—4 г).
Если гипогликемия вызвана ИПД, особенно в ночное время, то дополнительно съесть 1-2 ХЕ медленно усваиваемых углеводов (хлеб, каша и т. д.).
.
Слайд 45Тяжелая гипогликемия (потребовавшая помощи другого лица, с потерей сознания или
без нее)
Пациента уложить на бок, освободить полость рта от остатков
пищи. При потере сознания нельзя вливать в полость рта сладкие растворы (опасность асфиксии!).В/в струйно ввести 40 — 100 мл 40 % глюкозы, до полного восстановления сознания.
Альтернатива — 1 мл р-ра глюкагона п/к или в/м (вводится родственником больного).
Если сознание не восстанавливается после в/в введения 100 мл 40 % глюкозы — начать в/в капельное введение 5—10 % глюкозы и госпитализировать.
Если причиной является передозировка пероральных сахароснижающих препаратов с большой продолжительностью действия, в/в капельное введение 5—10 % глюкозы продолжать до нормализации гликемии и полного выведения препарата из организма







![Острые осложнения диабета Анионный индексАИ = [ Na + К] – ( [ Cl Анионный индексАИ = [ Na + К] – ( [ Cl - ] + [HCO3 -] )](/img/tmb/6/571067/efc429ef04703f32e551560768885223-800x.jpg)