Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
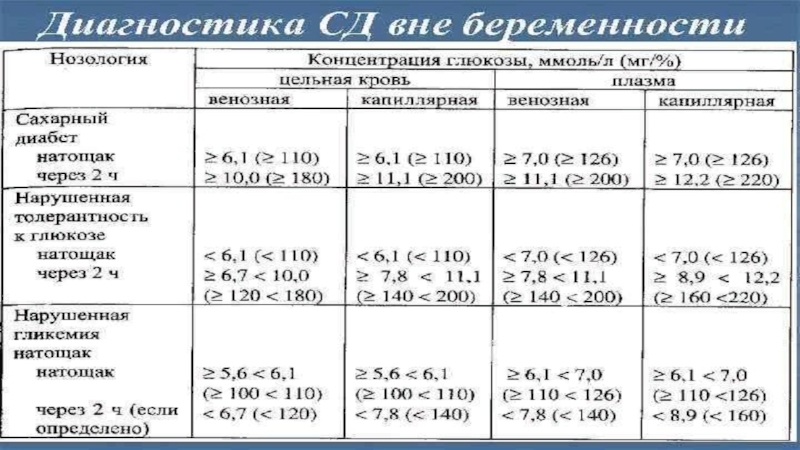
С ахарный диабет во время беременности
Содержание
- 1. С ахарный диабет во время беременности
- 2. Слайд 2
- 3. ГСД – гестационный сахарный диабетДФ – диабетическая
- 4. Слайд 4
- 5. Слайд 5
- 6. Слайд 6
- 7. Слайд 7
- 8. Сахарный диабет 1-го типааутоиммунное органоспецифическое заболевание, при
- 9. Сахарный диабет 2-го типагруппа гетерогенных нарушений обмена
- 10. Слайд 10
- 11. Слайд 11
- 12. Слайд 12
- 13. Слайд 13
- 14. Слайд 14
- 15. Слайд 15
- 16. Слайд 16
- 17. Слайд 17
- 18. Слайд 18
- 19. Слайд 19
- 20. Слайд 20
- 21. Слайд 21
- 22. Слайд 22
- 23. Слайд 23
- 24. Слайд 24
- 25. Слайд 25
- 26. Слайд 26
- 27. Слайд 27
- 28. Слайд 28
- 29. Диабетическая фетопатия – общее название болезней плодов
- 30. Макросомия - рождение ребенка весом более 4000
- 31. Кратность наблюдений акушером-гинекологом:В 1 триместре – не
- 32. Важно!Женщинам с манифестным диабетом, который был выявлен
- 33. Слайд 33
- 34. Слайд 34
- 35. Слайд 35
- 36. Слайд 36
- 37. Слайд 37
- 38. Слайд 38
- 39. Слайд 39
- 40. Гестационный сахарный диабет (или сахарный диабет беременных)это состояние, характеризующееся повышением сахара
- 41. Слайд 41
- 42. Слайд 42
- 43. Перинатальные осложнения
- 44. Слайд 44
- 45. Слайд 45
- 46. Слайд 46
- 47. Слайд 47
- 48. Слайд 48
- 49. Слайд 49
- 50. Слайд 50
- 51. Слайд 51
- 52. При выявлении манифестного СД [2] (беременная немедленно
- 53. Слайд 53
- 54. Слайд 54
- 55. Слайд 55
- 56. УЗ-исследование при ГСД должно включать в себя:·
- 57. Признаки ДФ по данным экспертного УЗИ :
- 58. Диагностика диабетической фетопатии проводится на основании:· Макросомия плода–
- 59. Слайд 59
- 60. Слайд 60
- 61. Слайд 61
- 62. Слайд 62
- 63. Слайд 63
- 64. Слайд 64
- 65. Слайд 65
- 66. Слайд 66
- 67. Слайд 67
- 68. Слайд 68
- 69. Слайд 69
- 70. Слайд 70
- 71. Слайд 71
- 72. Слайд 72
- 73. Слайд 73
- 74. Слайд 74
- 75. Слайд 75
- 76. Лечение акушерских осложнений· Лечение угрозы прерывания беременности в
- 77. Госпитализация· Сроки плановой госпитализации пациенток с ГСД для родоразрешения
- 78. Родоразрешение беременных с гестационным диабетом.Гестационный диабет не
- 79. Особенности ведения родов через естественные родовые пути
- 80. Дистоция плечиковВ конце 2-го периода родов необходимо
- 81. Программа послеродового наблюденияПосле родов у всех пациенток
- 82. Слайд 82
- 83. Скачать презентанцию
ГСД – гестационный сахарный диабетДФ – диабетическая фетопатияИМТ – индекс массы телаНМГ – непрерывное мониторирование гликемииПГТТ – пероральный глюкозотолерантный тестHbA1c – гликированный гемоглобинИнсулинорезистентность - нарушение метаболического ответа на эндогенный или экзогенный
Слайды и текст этой презентации
Слайд 1 Сахарный
диабет во время беременности
Кафедра акушерства и гинекологии№1
Кандидат мед. наук,
доцент Е.В.Корж
Слайд 3ГСД – гестационный сахарный диабет
ДФ – диабетическая фетопатия
ИМТ – индекс
массы тела
НМГ – непрерывное мониторирование гликемии
ПГТТ – пероральный глюкозотолерантный тест
HbA1c
– гликированный гемоглобинИнсулинорезистентность - нарушение метаболического ответа на эндогенный или экзогенный инсулин
Слайд 8Сахарный диабет 1-го типа
аутоиммунное органоспецифическое заболевание, при котором развивается деструкция
В-клеток панкреатических островков. Следствием этого процесса является абсолютная инсулиновая недостаточность.
СД 1-го характеризуется склонностью к лабильному течению и к развитию кетоацидоза. Пациенты с СД 1-го типа пожизненно получают заместительную инсулинотерапию, призванную имитировать эндогенную секрецию гормона. При отсутствии компенсации обменных нарушений, развиваются микрососудистые осложнения. СД 1-го типа манифестирует в молодом возрасте, преимущественно у детей и подростков. Среди женщин, у которых беременность возникла на фоне СД, преобладают пациентки с 1-м типом заболевания.Слайд 9Сахарный диабет 2-го типа
группа гетерогенных нарушений обмена веществ, клинический синдром
хронической гипергликемии, обусловленный относительной инсулиновой недостаточностью, вызывающий вначале нарушение углеводного
обмена, а затем всех видов обмена веществ, что приводит к поражению всех функциональных систем организма. В 90% случаев СД 2-го типа сочетается с ожирением, являясь частью метаболического синдрома (синдрома инсулинорезистентности). У большинства пациентов в первые годы компенсация углеводного обмена достигается сочетанием немедикаментозных методов (гипокалорийная диета, физические нагрузки) и пероральных сахароснижающих препаратов (ПСП). Типичным является развитие СД 2-го типа у лиц старше 40 лет, однако в последние годы наблюдается достаточно частое развитие заболевания у лиц более молодого возраста, даже у детей и подростков. В связи с этим следует предполагать увеличения числа беременных женщин с СД 2-го типа.Слайд 29Диабетическая фетопатия – общее название болезней плодов и новорожденных, матери
которых страдали сахарным диабетом, возникающих с 76-го дня внутриутробной жизни
(с 12-й недели внутриутробной жизни) до начала родов и характеризующееся полисистемным поражением, метаболическими и эндокринными дисфункциями.Слайд 30Макросомия - рождение ребенка весом более 4000 г при доношенной
беременности или > 90 перцентиля по таблицам роста плода.
симметричный
тип макросоми конституциональный, генетически детерминированный, не определяется материнским уровнем гликемии и характеризуется пропорциональным увеличением всех фетометрических показателей.· ассиметричный тип макросомии наблюдается при диабетической фетопатии. Отмечается увеличение размеров живота более 90 перцентиля для данного гестационного срока при нормальных показателях размеров головки и длины бедра.
Слайд 31Кратность наблюдений акушером-гинекологом:
В 1 триместре – не реже 1 раза
в 4 недели, во 2 триместре не реже 1 раза
в 3 недели, после 28 недель – не реже 1 раза в 2 недели, после 32 недель – не реже 1 раза в 7-10 дней (для контроля за возможным развитием акушерских осложнений).Кратность кардиотокографии:
С 26 недель не реже 1 раза в 4 недели, с 34 недель не реже 1 раза в 2 недели, с 37 недель – не реже 1 раза в 7 дней или чаще по показаниям.
Госпитализация
беременных с ГСД осуществляется по акушерским показаниям в родовспомогательные учреждения 2-3 уровня, а для назначения инсулинотерапии госпитализация проводится либо в профильный стационар, либо в акушерское отделение под контроль врача-эндокринолога.
Контроль показателей АД
· Проводится на амбулаторном приеме и при помощи дневника самоконтроля АД (самостоятельное измерение АД пациенткой 2-4 раза в сутки) с последующим предъявлением его врачу при визите. В тех случаях, когда более 1/3 всех измерений при самоконтроле АД превышают 130/80 мм рт.ст., необходима систематическая гипотензивная терапии.
· По показаниям проводится суточное мониторирование АД (эпизоды повышения АД на амбулаторном приеме, возрастание АД по данным дневника самоконтроля АД, появление протеинурии, отеков, или преэклампсия с ранним началом в анамнезе).
Контроль массы тела
· контроль массы тела проводится еженедельно. Допустимая прибавка массы тела указана в приложении 2 [5].
· Для коррекции избыточной прибавки веса следует рекомендовать снижение суточной калорийности рациона (уменьшение объема потребляемой пищи, исключение высококалорийных продуктов из рациона и др.) и увеличение двигательной активности. Диетических рекомендаций при патологической прибавке веса беременным следует придерживаться постоянно.
Беременным с диабетом не следует назначать разгрузочные дни!
Слайд 32Важно!
Женщинам с манифестным диабетом, который был выявлен в 1 триместре,
обязательным является тщательное проведение первого пренатального скрининга в 11-14 недель
гестации, поскольку гипергликемия перед зачатием и в ранние сроки гестации может оказывать тератогенное воздействие. Частота пороков развития у таких женщин в 2-3 раза выше, чем в популяции.Пероральные сахароснижающие препараты во время беременности и грудного вскармливания в РФ не разрешены.
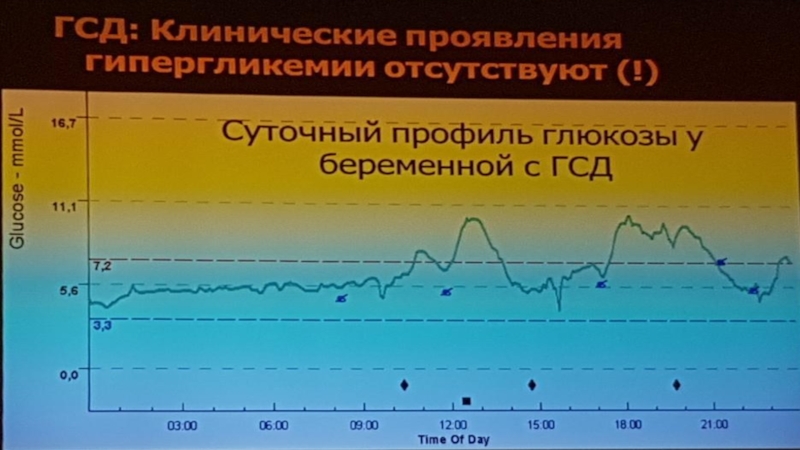
Слайд 40Гестационный сахарный диабет
(или сахарный диабет беременных)
это состояние, характеризующееся повышением сахара крови во время беременности и, обычно,
спонтанно исчезающее после родоразрешения
Гестационный сахарный диабет (ГСД) – это заболевание, характеризующееся гипергликемией,
впервые выявленной во время беременности, но не соответствующей критериям «манифестного» СДСлайд 52При выявлении манифестного СД [2] (беременная немедленно направляется к эндокринологу
для уточнения типа СД и назначения терапии. В дальнейшем ведение
таких беременных осуществляется акушером-гинекологом совместно с эндокринологом.Слайд 56УЗ-исследование при ГСД должно включать в себя:
· Стандартную
фетометрию, перцентильную оценкуфетометрических параметров и массы плода.
· Выявление
фенотипических и висцеральных признаков диабетической фетопатии. · Определение зрелости плода: ядро Беклара (наибольший размер вторичной точки окостенения дистального эпифиза бедренной кости), размер > 5 мм свидетельствует о зрелости плода.
· Оценка парафетальных структур: толщины плаценты, количества околоплодных вод, состояния пуповины, оценка плодового кровообращения (традиционная допплерометрия).
Слайд 57Признаки ДФ по данным экспертного УЗИ : Крупный плод (размеры
диаметра живота ≥75 перцентиля)
Гепато-спленомегалия.
Кардиомегалия/кардиопатия.
Двуконтурность головки плода.
Отек
и утолщение подкожно-жирового слоя.Утолщение шейной складки.
Впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае исключения других причин многоводия).
Слайд 58Диагностика диабетической фетопатии проводится на основании:
· Макросомия плода– превышение 90 перцентиля
массы плода для данного гестационного срока. Выделяют два типа макросомии:
· Øвыявления
фенотипических признаков диабетической фетопатии· Двойной контур головки
· Буккальный индекс
· Толщина подкожно-жировой клетчатки шеи > 0,32 см
· Толщина подкожно-жировой клетчатки груди и живота > 0,5 см.
Øвыявления висцеральных признаков диабетической фетопатии
· Гепатомегалия
· Кардиомегалия
К неспецифическим признакам диабетической фетопатии относятся многоводие, диффузное утолщение плаценты.
Слайд 76Лечение акушерских осложнений
· Лечение угрозы прерывания беременности в любые сроки проводится
по общепринятым схемам. Применение гестагенов при сахарном диабете не противопоказано.
По показаниям проводится профилактика респираторного дистресс-синдрома новорожденного по общепринятым схемам. На фоне терапии кортикостероидами возможно кратковременное увеличение гликемии, что требует проведения более тщательного самоконтроля и в некоторых случаях – коррекции доз инсулина.· При лечении артериальной гипертензии любого генеза при ГСД используются препараты центрального действия (метилдопа), антагонисты кальция (нифедипин, амлодипин и др.), бетта-адреноблокаторы. Не назначаются ингибиторы ангиотензинпревращающего фермента, блокаторы рецепторов ангиотензина-II, алкалоиды раувольфии [4].
· Присоединение гестационной артериальной гипертензии (ГАГ) или преэклампсии требует лечения в акушерском стационаре. Лечение проводится по общепринятым схемам.
· При выявлении УЗ-признаков диабетической фетопатии и многоводия в тех случаях, когда пероральный глюкозотолерантный тест в скрининговые сроки не был проведен, проводят оценку глюкозы венозной плазмы натощак. Если этот показатель >5,1 ммоль/л, целесообразным является назначение диеты и самоконтроля гликемии, а также использование тактики ведения беременных с ГСД.
· Выявление диабетической фетопатии или многоводия при УЗ-исследовании является показанием к назначению инсулинотерапии даже при нормальных показателях гликемии по данным дневника самоконтроля. Для назначения инсулинотерапии беременная немедленно направляется к эндокринологу.
Слайд 77Госпитализация
· Сроки плановой госпитализации пациенток с ГСД для родоразрешения определяются индивидуально в
зависимости от наличия акушерских осложнений, факторов перинатального риска .
· Беременные с
гестационным диабетом, компенсированным диетой и при отсутствии акушерских осложнений госпитализируются в стационар для родоразрешения не позднее 40 недель или с началом родовой деятельности.· При ГСД на инсулинотерапии, отсутствии акушерских осложнений, без признаков диабетической фетопатии и хорошо контролируемом углеводном обмене – дородовая госпитализация не позднее 39 недель беременности.
· При наличии макросомии и/или диабетической фетопатии, многоводия плановая госпитализация не позднее 37 недель.
Слайд 78Родоразрешение беременных с гестационным диабетом.
Гестационный диабет не является показанием к
родоразрешению путем операции кесарева сечения (КС).
Метод родоразрешения определяется, исходя из
акушерской ситуации, для каждой беременной индивидуально. Показания к кесареву сечению при ГСД - общепринятые в акушерстве. При наличии у плода выраженных признаков диабетической фетопатии во избежание родового травматизма (дистоция плечиков) показания для КС в некоторых случаях целесообразно расширить (предполагаемая масса плода более 4000 г).
Сроки планового кесарева сечения при ГСД определяются индивидуально, при удовлетворительном состоянии матери и плода, компенсации диабета и отсутствии макросомии/диабетической фетопатии, акушерских осложнений возможно пролонгирование беременности до 39-40 недель.
При наличии макросомии/диабетической фетопатии нецелесообразно пролонгирование беременности более 38-39 недель.
При хорошо компенсированном ГСД, отсутствии фетопатии и акушерских осложнений, удовлетворительном состоянии матери и плода оптимальным является спонтанное развитиеродовой деятельности. При ее отсутствии возможно пролонгирование беременности до срока 40 недель 5 дней с последующей индукцией родов по общепринятым протоколам.
Слайд 79Особенности ведения родов через естественные родовые пути при ГСД
Кардиотокография
Проводится при
начале родовой деятельности, при нормальных показателях - переход на прерывистый режим
наблюдения за состоянием плода в соответствии с протоколом ведения родов. При проведении индукции инфузией окситоцина или проведении эпидуральной аналгезии - постоянный кардиотогографический контроль.Обезболивание
проводится согласно существующим протоколам.
Контроль гликемии в родах
Проводится (в лаборатории или по портативному глюкометру) только у беременных, которые получали инсулинотерапию, в режиме 1 раз каждые 2-2,5 часа.
В тех случаях, когда беременная перед началом родовой деятельности ввела инсулин пролонгированного действия, в родах возможно развитие клинической или лабораторно подтвержденной гипогликемии, которая требует внутривенного введения раствора глюкозы.
Инсулинотерапия в родах у беременных с ГСД не проводится.
Слайд 80Дистоция плечиков
В конце 2-го периода родов необходимо осуществлять профилактические мероприятия для
предотвращения дистоции плечиков плода.
· Начало произвольных потуг только после врезывания головки
· Инфузия
окситоцина в конце 2 периода родов· Рассечение промежности
При возникновении дистоции плечиков следует руководствоваться приемами, изложенными в национальном руководстве по акушерству
Присутствие неонатолога на родах при ГСД обязательно!
Слайд 81Программа послеродового наблюдения
После родов у всех пациенток с ГСД отменяется
инсулинотерапия. В течение первых трех суток после родов необходимо обязательное
измерение уровня глюкозы венозной плазмы с целью выявления возможного нарушения углеводного обмена.Лактация при ГСД не противопоказана.
Через 6–12 недель после родов всем женщинам с уровнем глюкозы венозной плазмы натощак <7,0 ммоль/л проводится тест с 75 г глюкозы (исследование глюкозы натощак и через 2 часа после нагрузки) для реклассификации степени нарушения углеводного обмена.
Необходимо информирование педиатров и подростковых врачей о необходимости контроля за состоянием углеводного обмена и профилактики СД типа 2 у ребенка, мать которого перенесла ГСД.

















































![С ахарный диабет во время беременности При выявлении манифестного СД [2] (беременная немедленно направляется к эндокринологу для При выявлении манифестного СД [2] (беременная немедленно направляется к эндокринологу для уточнения типа СД и назначения терапии.](/img/thumbs/52cbf191900c020b4c5741446a35f6d6-800x.jpg)