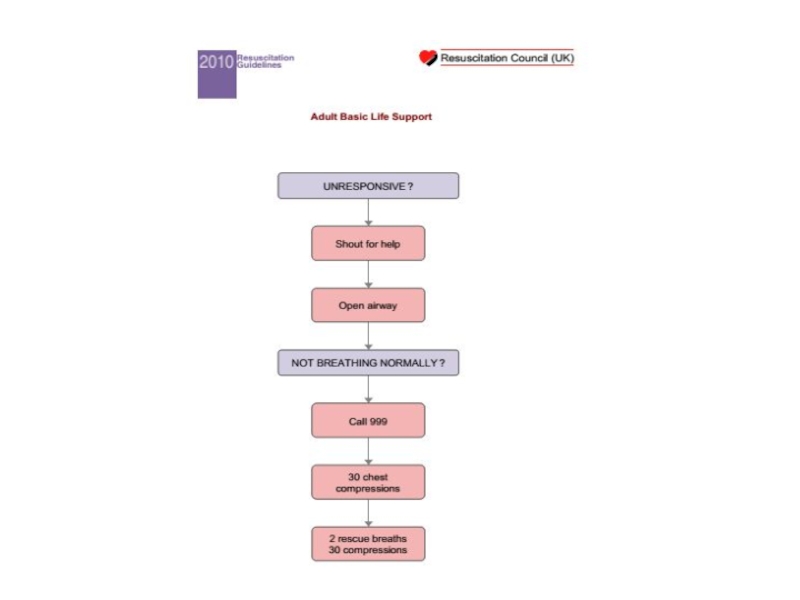
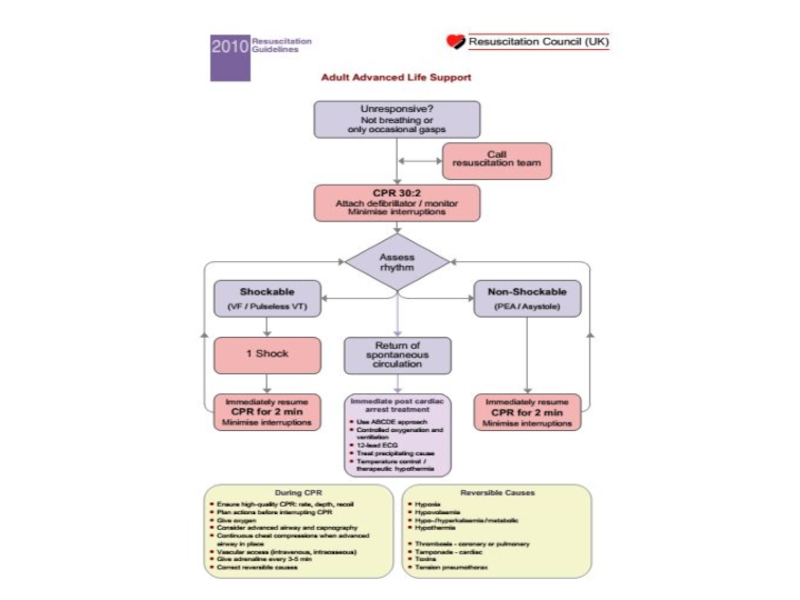
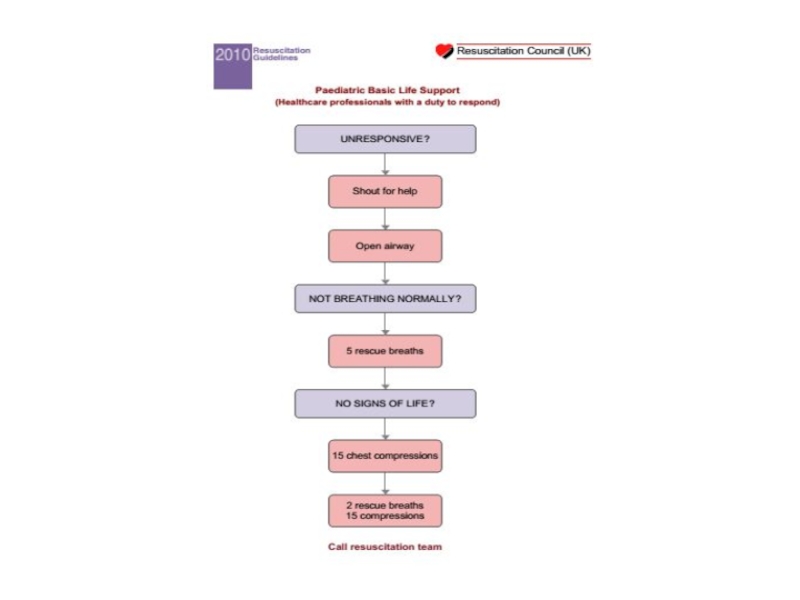
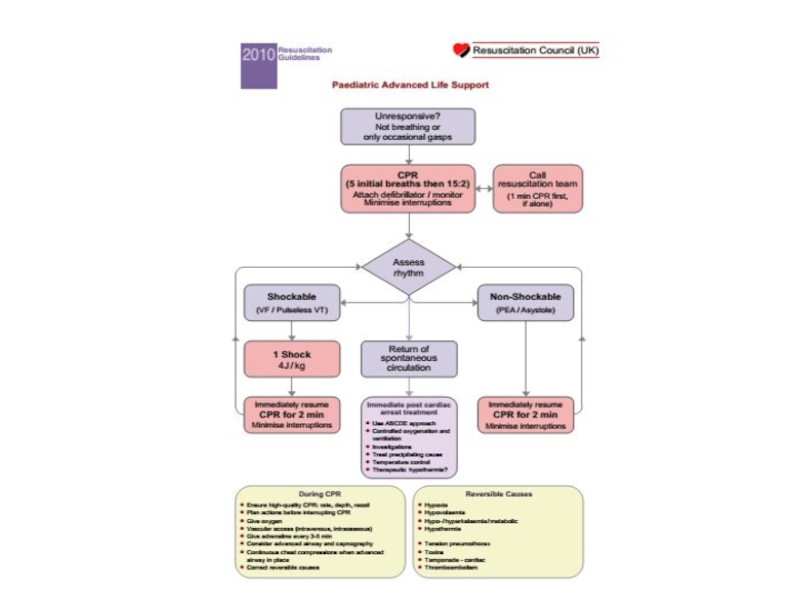
Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Сердечно-легочная реанимация
Содержание
- 1. Сердечно-легочная реанимация
- 2. Сердечно-легочная реанимация – это комплекс мероприятий, который показан при клинической смерти.
- 3. Rosenberg M. et all., 1993. обзор успешности
- 4. Сердечно-легочная реанимация Самые первые реанимационные действия (по-английски:
- 5. Оценка трех систем В первые моменты
- 6. Схема A-B-C-D(А): «Awake – сознание есть или
- 7. Причины нарушения проходимости дыхательных путей завалившийся корень языка;рвотные массы;кровь, слюна;тампоны, салфетки, зубные протезы и т.д.
- 8. Очищение верхних дыхательных путейБольного нужно уложить горизонтально
- 9. A. Приемы обеспечения проходимости верхних дыхательных путейтройной
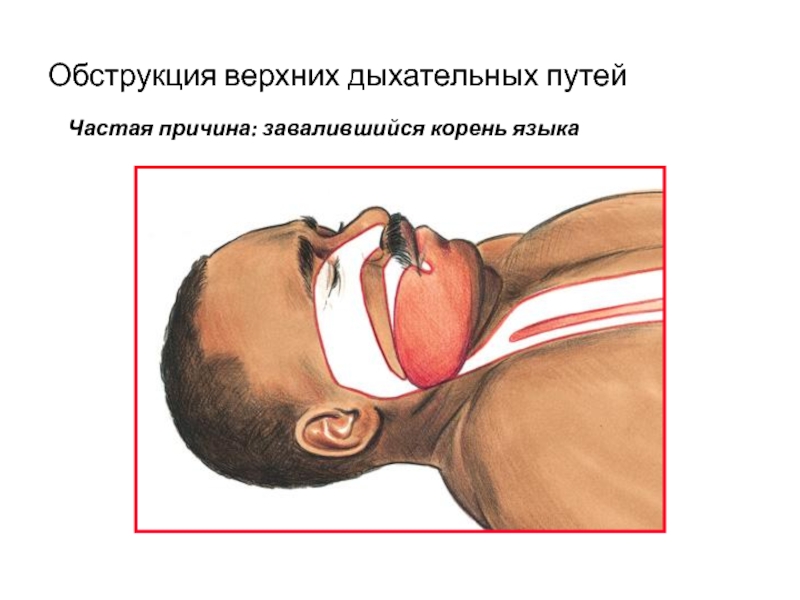
- 10. Обструкция верхних дыхательных путейЧастая причина: завалившийся корень языка
- 11. Обеспечение проходимости дыхательных путей позиция головыВыведение нижней челюстиЗапрокидывание головы + поднятие нижней челюсти
- 12. Обеспечение проходимости дыхательных путей орофарингеальные воздуховоды
- 13. Обеспечение проходимости дыхательных путей назофарингеальные воздуховоды
- 14. Обеспечение проходимости дыхательных путей интубация трахеи: “выравнивание осей дыхательных путей”
- 15. Обеспечение проходимости дыхательных путей интубация трахеи: “Ларингоскопы” с изогнутым и прямым клинками
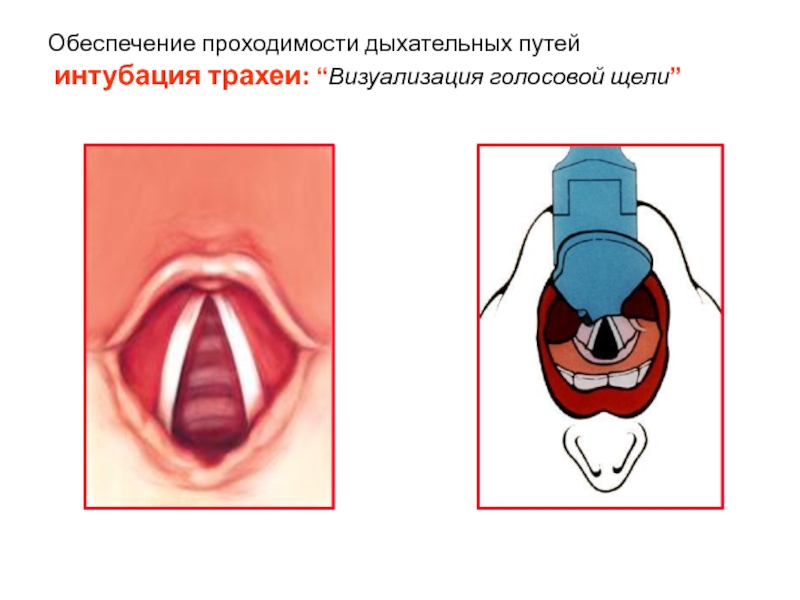
- 16. Обеспечение проходимости дыхательных путей интубация трахеи: “Визуализация голосовой щели”
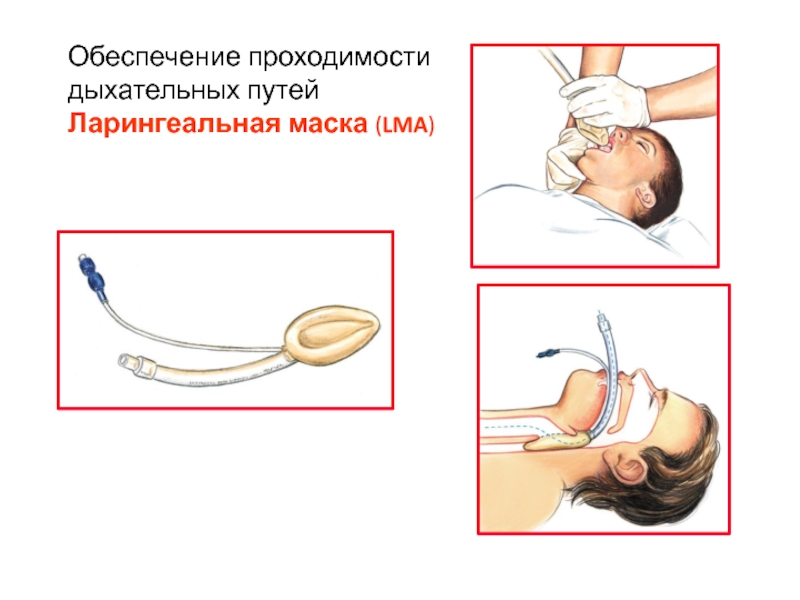
- 17. Обеспечение проходимости дыхательных путей Ларингеальная маска (LMA)
- 18. Обеспечение проходимости дыхательных путей Комбитьюб
- 19. Оксигенация Оснащение
- 20. B. Искусственное дыхание метод «изо рта в
- 21. Метод «рот в рот»: Реаниматор стоит сбоку
- 22. Метод «рот в нос»: Положение – как
- 23. ИВЛ можно проводить с помощью мешка Амбу
- 24. Вентиляция Вентиляция с помощью мешка через
- 25. ИВЛ аппаратом-респираторомУдобнее проводить ИВЛ аппаратами, которые работают
- 26. C. Непрямой массаж сердца.Перед началом массажа сердца
- 27. C. Непрямой массаж сердцаБольной должен лежать на
- 28. C. Непрямой массаж сердца Для детей нужно
- 29. Как можно меньше прерывайте компрессии грудины!Компрессии грудины
- 30. Соотношение частоты вдохов и нажатий на грудину
- 31. Соотношение частоты вдохов и нажатий на грудину
- 32. Соотношение частоты вдохов и нажатий на грудину
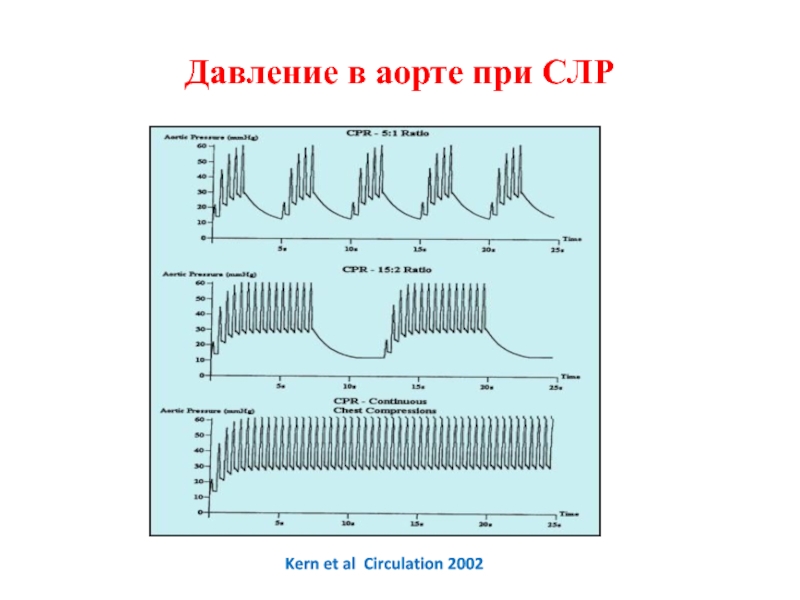
- 33. Давление в аорте при СЛРKern et al Circulation 2002
- 34. Системный и мозговой кровоток при компрессии грудиныМасса
- 35. Коронарный кровоток при компрессии грудиныПри расширении грудной
- 36. Сердечный или грудной насос?Сжатие самого сердца –
- 37. Компрессии грудины, возможно, обеспечивают не только кровообращение,
- 38. С чего начинать: CAB или ABCМожно начинать
- 39. Непрямые методы протезирования функции кровообращения, основанные на
- 40. Показания к прямому массажу сердцаОстановка сердца во
- 41. Вспомогательное кровообращениеВнутриаортальная контрпульсация;Раздуваемый противошоковый костюм с двойными
- 42. Простейшие полезные приемы увеличения венозного возвратаПоднятие ног на 25% увеличивает венозный возврат.Быстрая инфузия коллоидов увеличивает ОЦК.
- 43. D. Лекарства для сердечно-легочной реанимацииВ протоколе 2010г.
- 44. D. Лекарства для сердечно-легочной реанимацииТеоретически можно ввести
- 45. D. Лекарства для сердечно-легочной реанимацииАдреналин 0,1%. Дозы:
- 46. D. Лекарства для сердечно-легочной реанимацииАмиодарон – антиаритмический
- 47. D. Лекарства для сердечно-легочной реанимацииЛидокаин – в
- 48. D. Лекарства для сердечно-легочной реанимацииАтропин 0,1%. Дозы:
- 49. D. Лекарства для сердечно-легочной реанимацииНатрия бикарбонат 8,4%
- 50. D. Лекарства для сердечно-легочной реанимацииКальция хлорид или
- 51. ЭКГ ритмы при остановке кровообращения:Фибрилляция желудочков (ФЖ)Желудочковая
- 52. Фибрилляция желудочковНевозможно определить ни частоту, ни ритм,
- 53. Желудочковая тахикардияЧастота: 100–250 в мин.Ритм: Нет зубцов
- 54. Причины остановки кровообращения по типу ФЖ или
- 55. Причины остановки кровообращения по типу ЭА/БП или
- 56. Дефибрилляция: показания и противопоказания При
- 57. Дефибрилляция: режим три разряда
- 58. Дефибрилляция: режим один разряд Биполярный: максимально допустимая энергия импульса для данной модели (120-200 Дж). Монополярный: 360 Дж.
- 59. Дефибрилляция у детейПервый разряд 2 Дж/кг. Последующие
- 60. Что лучше: один разряд или три
- 61. Дефибрилляция Расположение электродов: I – правый
- 62. Дефибрилляция Где теряется сила тока?Дефибрилляцию нужно
- 63. Модная тенденция у буржуев!Дефибрилляторы вешают во всех
- 64. Дефибриляция: безопасность персонала.За безопасное проведение дефибриляции
- 65. Ранняя дефибрилляция важна!В США при своевременной качественной
- 66. Факторы, которые влияют на выживаемость пациентов при СЛР:Правильная, непрерывная компрессия грудины “сильно, быстро, глубоко”.Ранняя дефибрилляция.
- 67. Но кроме этих двух факторов мы должны
- 68. Алгоритм «четыре Г – четыре Т»Вероятность благоприятного
- 69. Работа в команде: Один реаниматор – хорошо,
- 70. Продолжительность реанимации, прекращение реанимационных мероприятий СЛЦР проводят
- 71. СЛР в специфических условиях: гипотермия35 -32°С –
- 72. СЛР в специфических условиях: гипотермияГипотермия защищает от
- 73. СЛР в специфических условиях: гипотермияОценку дихания и
- 74. СЛР в специфических условиях: гипотермияКомпрессии грудины и
- 75. СЛР в специфических условиях: гипотермияМетаболизм лекарств замедлен,
- 76. СЛР в специфических условиях: гипотермияПри ФЖ и
- 77. Способы согреванияИнгаляция увлажненного и согретого до 40-46°С
- 78. СЛР у беременных: всегда помни о «синдроме
- 79. СЛР у беременных: частые причины остановки кровообращенияПатология сердцаТЭЛАСуицидГипертонияСепсисВнематочная беременностьКровотечение Эмболия околоплодными водами
- 80. СЛР у беременных:Срочно вызвать бригаду акушеров-гинекологов и
- 81. СЛР у беременных: Кесарево сечениеИзвлечение плода в
- 82. Постреанимационная болезньКома в течение >48 часов является
- 83. ИТ постреанимационной болезни: гемодинамика Из-за срыва
- 84. ИТ постреанимационной болезни: оксигенация Артериальная гипероксия
- 85. ИТ постреанимационной болезни: нормоксемия, нормокапния Необходимо
- 86. ИТ постреанимационной болезни: гипотермия, нормотермия Повышение
- 87. Побочные эффекты терапевтической гипотермииПовышение вязкости крови;Холодовой диурез
- 88. Противопоказания к проведению ТГБеременность;Кардиогенный шок (АД систолическое
- 89. Требования к проведению ТГМониторинг: температуры ядра (пищеводная, тимпанитная, ректальная) и поверхностной температуры;параметров гемостаза;газов крови;электролитов;гликемии и лактата;гемодинамики.
- 90. Методика ТГДлительность – 12-24 часа.Температура ядра =
- 91. ИТ постреанимационной болезни: нормогликемия Гипергликемия в
- 92. ИТ постреанимационной болезни: умеренная гемодилюция Проведение
- 93. ИТ постреанимационной болезни: контроль судорожной активности Бензодиазепины, фентоин, вальпроат.При постоянной эпиактивности – тиопентал натрия.
- 94. ИТ постреанимационной болезни: целевые значения показателей
- 95. Слайд 95
- 96. Слайд 96
- 97. Слайд 97
- 98. Слайд 98
- 99. Слайд 99
- 100. Слайд 100
- 101. Слайд 101
- 102. Дякую за увагу!Вдалих вам реанімацій!
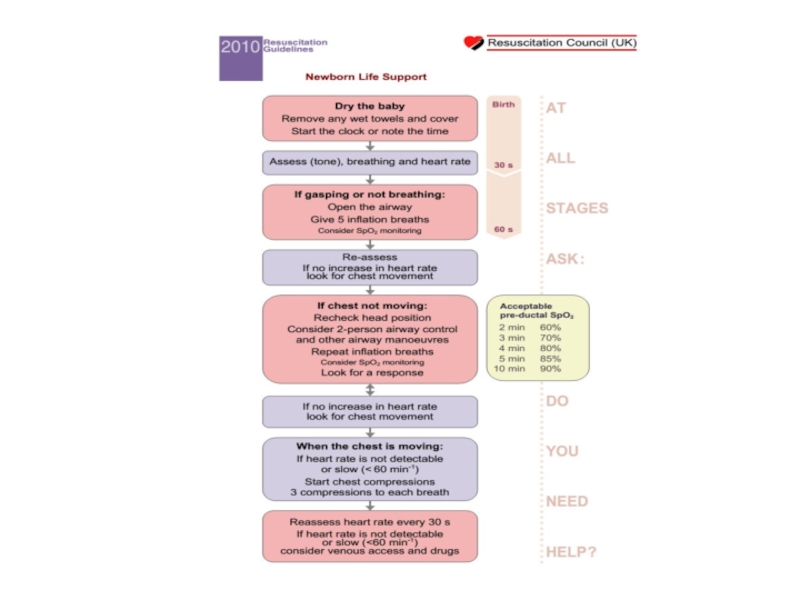
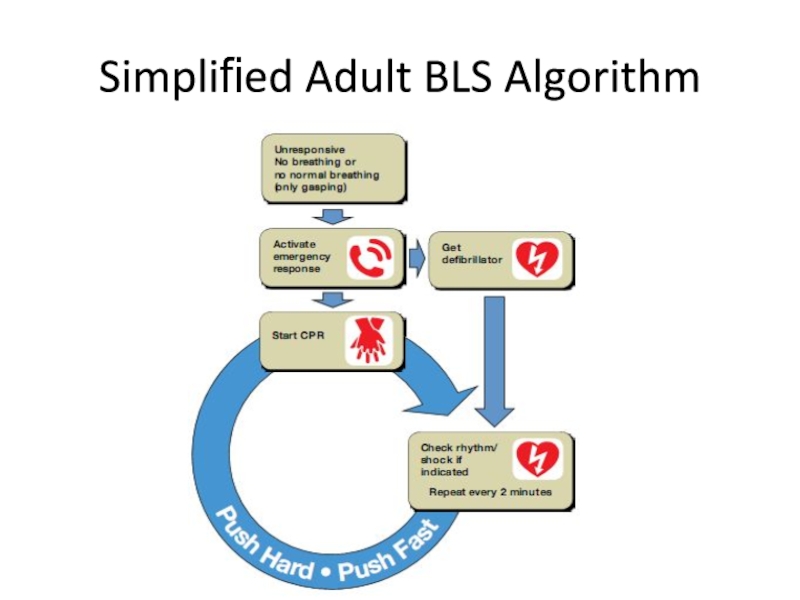
- 103. Simplified Adult BLS Algorithm
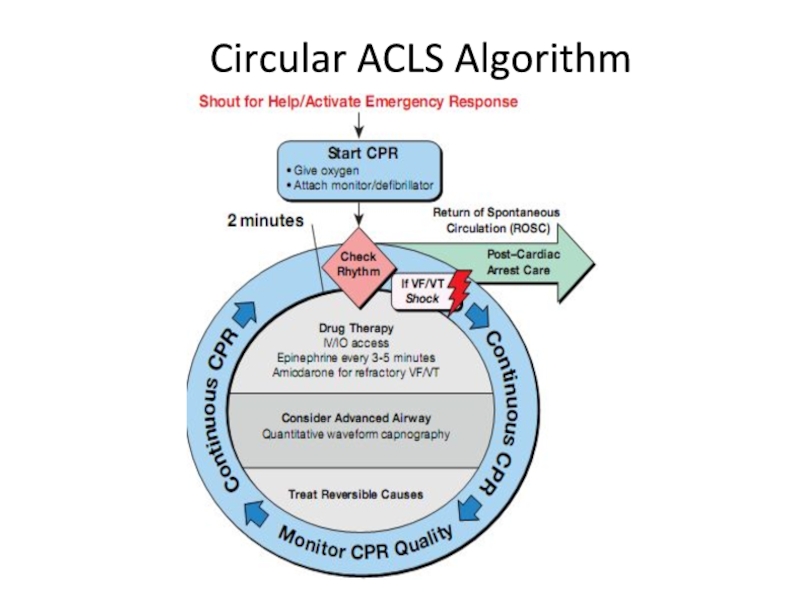
- 104. Circular ACLS Algorithm
- 105. Скачать презентанцию
Сердечно-легочная реанимация – это комплекс мероприятий, который показан при клинической смерти.
Слайды и текст этой презентации
Слайд 2Сердечно-легочная реанимация – это комплекс мероприятий, который показан при клинической
смерти.
Слайд 3Rosenberg M. et all., 1993. обзор успешности реанимации по данным
14 коллективов.
Восстановить кровообращение удалось лишь у 17,4 – 58% людей,
которым проводилась реанимация.Из больницы выписалось только 7,0 – 24,3%.
Это у буржуев! Как обстоит дело у нас?
Слайд 4Сердечно-легочная реанимация
Самые первые реанимационные действия (по-английски: BLS – basic
life support – простейшая поддержка жизни) можно проводить и без
оснащения.Более сложные меры (ALS-advanced life support – “продвинутая” поддержка жизни) требуют лекарств, аппаратуры и специалистов.
Успех реанимации зависит не только от ее своевременности, но и от ее правильности.
Слайд 5Оценка трех систем
В первые моменты реанимации не стоит
тратить время на точный диагноз. Для быстрого понимания обстановки достаточно
оценить главные три системы:нервную (есть сознание или нет),
дыхания (есть дыхание или нет),
кровообращения (бьется сердце или нет).
Слайд 6Схема A-B-C-D
(А): «Awake – сознание есть или нет?»
Если нет,
то команда: “Airway open!”
(В): «Вreathing – дышит или нет?»
Если
нет, то команда: “Breath for him!”(С): « Circulation – сердце бьется или нет?»
Если нет, то начинать непрямой массаж сердца!
(D): «Drugs – лекарства»: какие, сколько, куда, чем, где их взять?
Слайд 7Причины нарушения проходимости дыхательных путей
завалившийся корень языка;
рвотные массы;
кровь, слюна;
тампоны,
салфетки, зубные протезы и т.д.
Слайд 8Очищение верхних дыхательных путей
Больного нужно уложить горизонтально на спину. Если
во рту имеются рвотные массы, кровь, инородные тела и т.п.,
то более безопасным будет положение на боку с опущенным головным концом. Лучше на левом боку – интубировать удобнее. Нужно очистить ротовую полость, глотку, нос от содержимого. Для этого все жидкое – отсасывают или вымакивают, все твердое – выгребают руками или салфетками на зажиме.Слайд 9A. Приемы обеспечения проходимости верхних дыхательных путей
тройной прием Сафара: запрокидывание
головы; выведение нижней челюсти вперед; открывание рта, т.к. носовое дыхание
может быть нарушеновведение воздуховода (особенно удобно при транспортировке);
ларингеальные маски, трубки, комбитьюбы;
для наиболее надежного обеспечения проходимости и защиты дыхательных путей лучше провести интубацию трахеи. Попытка интубации трахеи должна длиться не более 30 секунд. Более длительные попытки интубации нецелесообразны из-за задержки компрессии грудной клетки. Компрессии грудины не прерываются на ларингоскопию, прервать можно на не более 10 секунд только на момент проведения трубки в трахею.
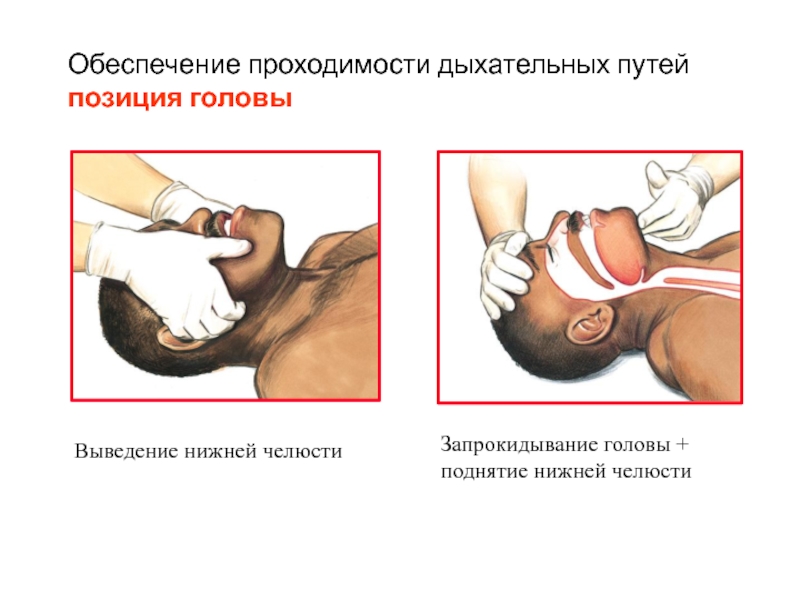
Слайд 11Обеспечение проходимости дыхательных путей
позиция головы
Выведение нижней челюсти
Запрокидывание головы + поднятие
нижней челюсти
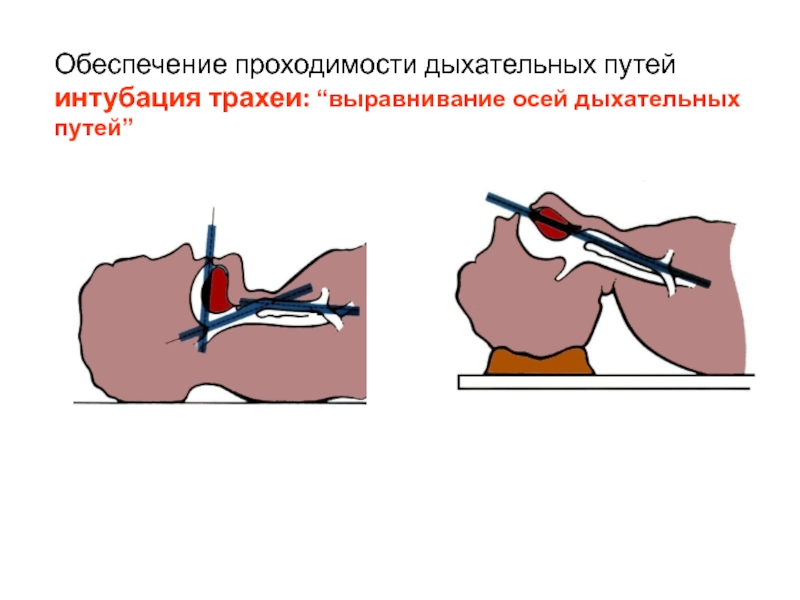
Слайд 14Обеспечение проходимости дыхательных путей
интубация трахеи: “выравнивание осей дыхательных путей”
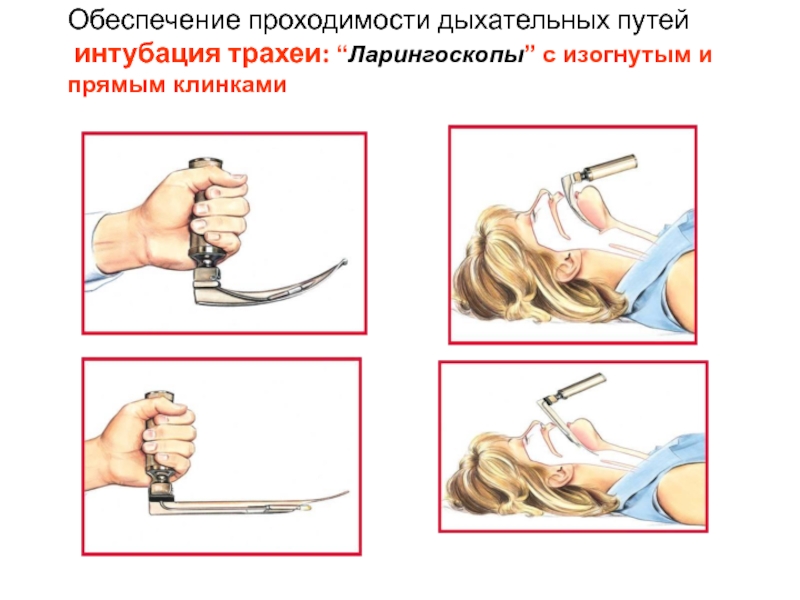
Слайд 15Обеспечение проходимости дыхательных путей интубация трахеи: “Ларингоскопы” с изогнутым
и прямым клинками
Слайд 20B. Искусственное дыхание
метод «изо рта в рот»;
метод «изо рта
в нос»;
метод «изо рта в рот и нос»;
с помощью мешка
Амбу или наркозно-дыхательным аппаратом через лицевую маску. Слайд 21Метод «рот в рот»:
Реаниматор стоит сбоку от больного. Одна
рука лежит на лбу больного, фиксируя голову запрокинутой, зажимая указательным
и большим пальцами нос больного во время вдувания. Другая рука держит подбородок снизу, поднимая его кверху и открывая рот больного.Если вставлен воздуховод, то нет необходимости выдвигать челюсть вперед и вторую руку можно расположить на шее для запрокидывания головы.
После глубокого вдоха реаниматор обхватывает своими губами рот больного и вдувает свой выдыхаемый воздух в легкие больного.
При этом глазами нужно следить за экскурсией грудной клетки и эпигастрия.
После этого нужно дать больному выдохнуть, отодвигая свое лицо от его лица и отпуская нос.
Слайд 22Метод «рот в нос»: Положение – как при предыдущей методике.
Нос больного не зажимают. Рука на подбородке прижимает челюсти друг
к другу и держит губы сомкнутыми. Реаниматор обхватывает своими губами нос больного и делает вдувание. Все остальное – как в предыдущей методике.Метод «рот в рот и нос»: применяется у маленьких детей. Реаниматор обхватывает своими губами и рот, и нос ребенка.
Слайд 23ИВЛ можно проводить с помощью мешка Амбу или наркозно-дыхательного аппарата
через лицевую маску.
При этом одной рукой маску плотно прижимают
к лицу больного, другой рукой ритмично сжимают мешок или мех аппарата. Нужно следить, чтобы голова у больного была запрокинута и нижняя челюсть – выведена вперед.
Держать маску плотно одной рукой довольно сложно.
Потому если Вы не одни, то можно кому-то двумя руками держать маску, а другому – сжимать мешок.
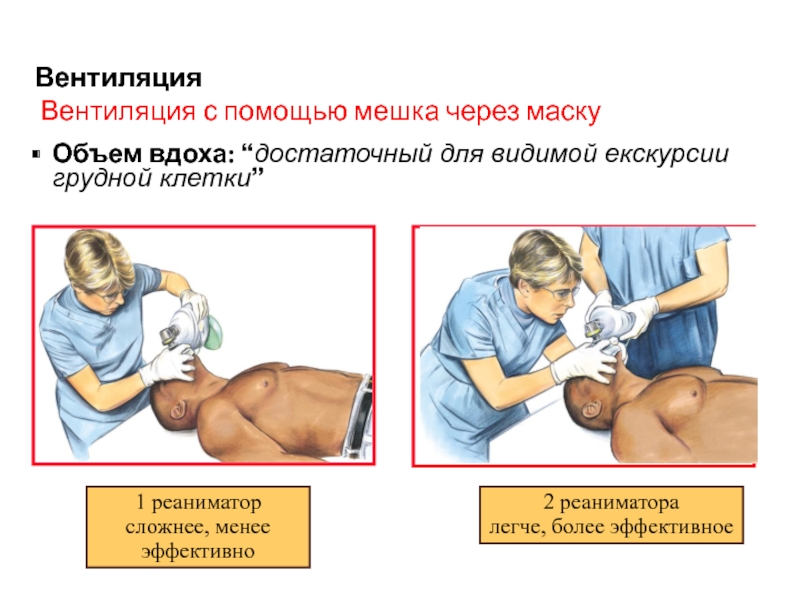
Слайд 24Вентиляция
Вентиляция с помощью мешка через маску
Объем вдоха: “достаточный
для видимой екскурсии грудной клетки”
1 реаниматор
сложнее, менее эффективно
2 реаниматора
легче, более
эффективноeСлайд 25ИВЛ аппаратом-респиратором
Удобнее проводить ИВЛ аппаратами, которые работают от электросети, тогда
вам нужно только прижимать маску, а вдувания делает аппарат.
Аппаратную
ИВЛ лучше проводить кислородом. Скорость потока кислорода должен составлять 10-15 л/мин. Объем вдохов должен составлять приблизительно 7 мл/кг.
Необходимо не допускать гипервентиляцию, которая приводит к повышению внутригрудного давления, снижению венозного возврата к сердцу, что ухудшает выживаемость при сердечно-легочно-церебральной реанимации.
Слайд 26C. Непрямой массаж сердца.
Перед началом массажа сердца нужно провести «прекардиальный
удар» в следующих случаях: если на ЭКГ ФЖ/ЖТ без пульса,
и нет наготове дефибриллятора.Этот прием эффективен в первые 10 секунд от начала остановки сердца.
Он может как устранять ФЖ/ЖТ, так и перевести ее в асистолию.
В протоколе 2010 года прекардиальный удар не рекомендован, т.к. неэффективен.
Слайд 27C. Непрямой массаж сердца
Больной должен лежать на спине на твердой
горизонтальной поверхности.
Реаниматор стоит сбоку от больного возле грудной клетки.
Плечи реаниматора – над грудиной больного, руки – выпрямлены, запястья – одно на другом – располагают между средней и нижней третями грудины больного.
Нужно делать нажатия на грудину с амплитудой, равной одной трети переднезаднего размера грудной клетки и у взрослых, и у детей.
Слайд 28C. Непрямой массаж сердца
Для детей нужно подбирать усилия: либо
двумя руками, слегка сгибая их в локтях, либо одной рукой.
Детей до 1 года удобно расположить на столе, подойти со стороны ног и обхватить грудную клетку двумя руками, располагая большие пальцы на грудине по межсосковой линии, остальные пальцы – на спине.
Слайд 29Как можно меньше прерывайте компрессии грудины!
Компрессии грудины необходимы для:
снабжения миокарда
кислородом и энергией;
повышения шанса восстановления ритма сердца.
Дефибрилляция может быть более
эффективной после компрессий грудины.Несколько секунд компрессий грудины повышают эффективность дефибрилляции.
Прерывать компрессии только для двух вдохов (не более 5 секунд), оценки ритма (не более 10 секунд) или проведения дефибрилляции в режиме «один разряд».
Нельзя прерывать компрессии грудины для обеспечения венозного доступа, введения лекарств, интубации трахеи.
Слайд 30Соотношение частоты вдохов и нажатий на грудину
По последнему протоколу
сердечно-легочной реанимации 2010г.:
соотношение числа компрессии к частоте
дыхания без протекции дыхательных путей (у неинтубированного больного) как для одного, так и для двух реаниматоров, должно составлять 30 : 2 и осуществляться синхронизировано, т.е. во время вдувания воздуха нужно прекращать компрессии грудины, чтобы воздух не попал в желудок. Таких циклов нужно проделать три за минуту.Слайд 31Соотношение частоты вдохов и нажатий на грудину
По последнему протоколу
сердечно-легочной реанимации 2010г.:
У пациентов с протекцией дыхательных путей
(интубация трахеи, использование комбитьюба) компрессия грудной клетки должна проводиться с частотой 100 в минуту, вентиляция с частотой 10 в минуту, асинхронно, т.е. во время вдувания воздуха компрессии грудины не прекращают. Слайд 32Соотношение частоты вдохов и нажатий на грудину
У детей: сначала
5 вдохов, затем 15:2 (15 компрессий, затем 2 вдоха).
У новорожденных:
сначала 5 вдохов, затем 3:1 (3 компрессий, затем 1 вдох).Слайд 34Системный и мозговой кровоток при компрессии грудины
Масса крови при сжатии
грудной клетки движется из малого круга кровообращения (легкие) в большой
(аорта), т.е. клапаны работают как при естественной систоле.Мозговой кровоток также осуществляется, т.к. внутригрудное давление при сжатии грудины не передается на венозную часть мозгового круга кровообращения, во-первых из-за перегиба яремной вены при деформации шейного выхода из грудной клетки, во-вторых, из-за наличия клапанов в яремных венах.
Слайд 35Коронарный кровоток при компрессии грудины
При расширении грудной клетки после сжатия
(фаза искусственной диастолы во время закрытого массажа) сохраняется градиент давления
между аортой и правым предсердием, т.е. может осуществляться коронарный кровоток, всегда происходящий только во время диастолы, когда закрываются полулунные клапаны аорты, позади которых находятся устья правой и левой коронарных артерий.Слайд 36Сердечный или грудной насос?
Сжатие самого сердца – сердечный насос.
Сжатие всех
сосудистых емкостей грудной клетки (главным образом легких) – грудной насос.
У
человека, возможно, грудной насос преобладает над сердечным.Слайд 37Компрессии грудины, возможно, обеспечивают не только кровообращение, но и дыхание.
В
последних протоколах предлагают проводить хотя бы компрессии грудины без вдуваний
воздуха в дыхательные пути: «Hands only!»Но это применимо только при следующих условиях:
Если реаниматор не владеет приемом искусственного дыхания.
Если реаниматор не хочет, брезгует, боится проводить искусственное дыхание.
Слайд 38С чего начинать: CAB или ABC
Можно начинать СЛР с компрессии
грудины при произошедшей на глазах первичной остановке сердца.
Если реаниматор не
знает причину остановки кровообращения и дыхания, можно начинать с компрессии грудины.Но при первичной остановке дыхания все-таки начинать нужно с искусственного дыхания.
Слайд 39Непрямые методы протезирования функции кровообращения, основанные на механизме грудного насоса:
Сжатие
грудной клетки одновременно с вдуванием;
Учащение сжатий (80-100 в минуту);
Жилетная (vest)
СЛР;Абдоминальная компрессия;
Активная компрессия-декомпрессия;
Кашлевая аутореанимация;
Сжатие грудной клетки со спины;
Кирасная СЛР.
Слайд 40Показания к прямому массажу сердца
Остановка сердца во время внутригрудных операций;
Наличие
перикардиальной тампонады сердца;
Массивная тромбоэмболия легочной артерии;
Напряженный пневмоторакс;
Множественные переломы ребер, грудины,
позвоночника.Слайд 41Вспомогательное кровообращение
Внутриаортальная контрпульсация;
Раздуваемый противошоковый костюм с двойными стенками;
Аппараты искусственного кровообращения,
снабженные оксигенатором и теплообменником. Подключаются к бедренным или шейным сосудам,
перфузируют оксигенированную и охлажденную кровь во время СЛР.Слайд 42Простейшие полезные приемы увеличения венозного возврата
Поднятие ног на 25% увеличивает
венозный возврат.
Быстрая инфузия коллоидов увеличивает ОЦК.
Слайд 43D. Лекарства для сердечно-легочной реанимации
В протоколе 2010г. рекомендованы только внутривенный
(в центральные или периферические вены), внутрикостный (в плечевую или большеберцовую
кости) пути введения лекарств при СЛЦР.В старых протоколах рекомендовали при невозможности внутривенного введения интратрахеальное, сублингвальное введение.
Слайд 44D. Лекарства для сердечно-легочной реанимации
Теоретически можно ввести внутрисердечно, но, во-первых,
для этого нужны иглы достаточной длины (не менее 6-8 см
для взрослых), во-вторых, в неопытных руках такое введение может быть более опасным, чем полезным.На сегодня отказались от внутрисердечных инъекций из-за риска повреждения коронарных сосудов и проводящих путей сердца.
Слайд 45D. Лекарства для сердечно-легочной реанимации
Адреналин 0,1%.
Дозы: взрослым 1 мл,
детям – 0,01 мг/кг, каждые 3-5 минут,.
Адреналин вводят немедленно
при электрической активности без пульса (ЭАБП) и асистолии. При фибрилляции желудочков (ФЖ), желудочковой тахикардии (ЖТ) без пульса адреналин вводят после третьего неэффективного разряда электрической дефибрилляции, затем перед каждой второй дефибрилляцией, пока сохраняется ФЖ/ЖТ без пульса.
Слайд 46D. Лекарства для сердечно-легочной реанимации
Амиодарон – антиаритмический препарат первой линии
при ФЖ/ЖТ без пульса, рефрактерной к электроимпульсной терапии после третьего
неэффективного разряда, вводят вначале 300 мг на 20 мл физ. р-ра или 5% глюкозы, при необходимости повторно 150 мг. У детей 5 мг/кг.После восстановления самостоятельного кровообращения – 900 мг в/в капельно в течение первых суток с целью профилактики рефибрилляции.
Слайд 47D. Лекарства для сердечно-легочной реанимации
Лидокаин – в случае отсутствия амиодарона,
но не допольнительно к нему,
вначале 100 мг (1-1,5 мг/кг)
внутривенно, при необходимости дополнительно по 50 мг. Общая доза лидокаина не должна превышать 3 мг/кг/ч.
Слайд 48D. Лекарства для сердечно-легочной реанимации
Атропин 0,1%.
Дозы: 1 мл –
для взрослых, 0,02 мл/кг – для детей.
В протоколе 2010г. атропин
не рекомендован. Доказано отсутствие эффекта атропина при остановке кровообращения по типу ЭАБП/асистолии.
Слайд 49D. Лекарства для сердечно-легочной реанимации
Натрия бикарбонат 8,4% в дозе 50
мл в/в капельно,
показан только при остановке кровообращения на фоне
гиперкалиемии, либо передозировки трициклических антидепрессантов. Рутинное применение бикарбоната натрия при СЛЦР или после восстановления самостоятельного кровообращения по последнему протоколу 2010г. не рекомендуется из-за некоторых отрицательных эффектов: усиление внутриклеточного ацидоза, отрицательное инотропное действие на ишемизированный миокард, нарушение кровообращения в головном мозге за счет наличия высокоосмолярного натрия, смещение кривой диссоциации оксигемоглобина влево, что снижает доставку кислорода тканям.
Слайд 50D. Лекарства для сердечно-легочной реанимации
Кальция хлорид или глюконат 10% -
10 мл в/в.
В настоящее время считается противопоказанным при сердечно-легочной реанимации.
Показанием для введения препаратов кальция являются: остановка сердца на фоне гиперкалиемии (почечная недостаточность, случайное в/в быстрое введение калия и т.д.), гипокальциемия, передозировка блокаторов кальциевых каналов.
Слайд 51ЭКГ ритмы при остановке кровообращения:
Фибрилляция желудочков (ФЖ)
Желудочковая тахикардия без пульса
(ЖТ/БП)
Асистолия. Плоская линия без желудочковых комплексов. Иногда, регистрируются только зубцы
P (асистолия желудочков).Электро-механическая диссоциация (ЭМД) = электрическая активность без пульса (ЭА/БП) отличается наихудшим прогнозом среди всех ритмов при остановке кровообращения. ЭКГ рисует ритм, совместимый с сердечной активностью, но нет пульса на сонной артерии.
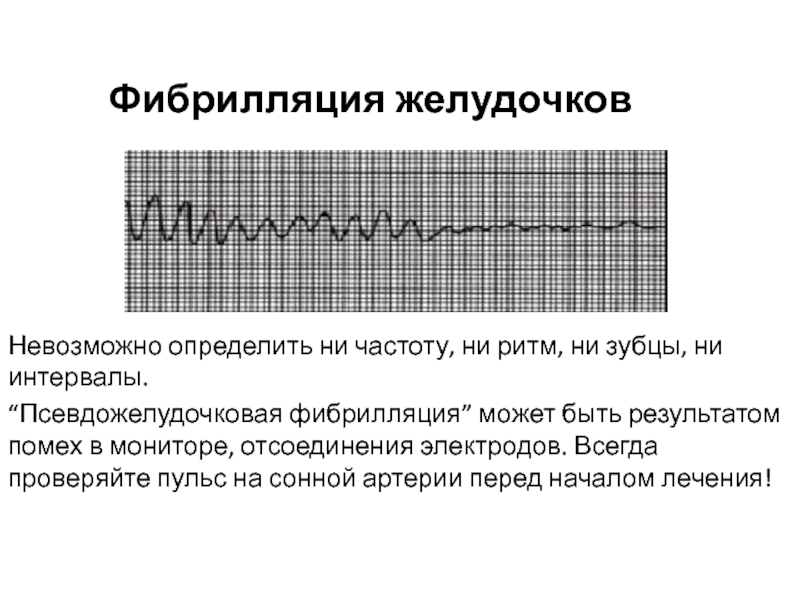
Слайд 52Фибрилляция желудочков
Невозможно определить ни частоту, ни ритм, ни зубцы, ни
интервалы.
“Псевдожелудочковая фибрилляция” может быть результатом помех в мониторе, отсоединения электродов.
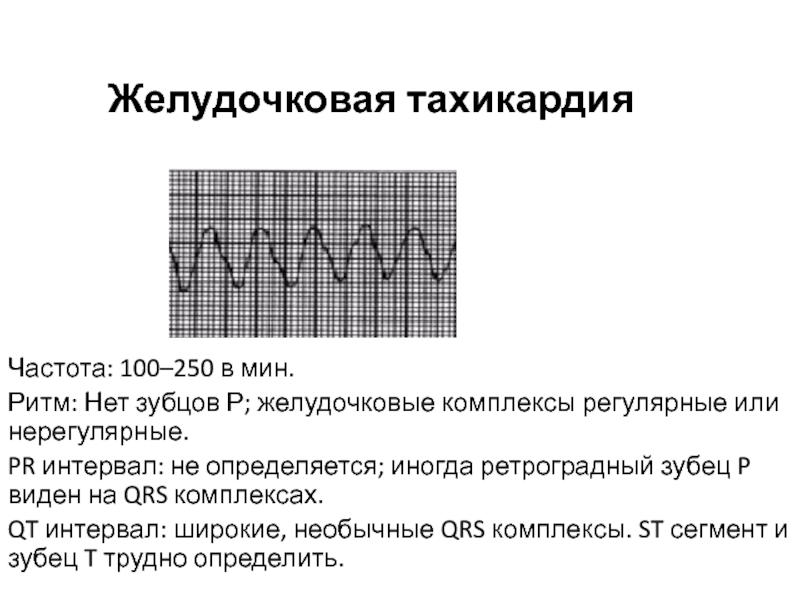
Всегда проверяйте пульс на сонной артерии перед началом лечения!Слайд 53Желудочковая тахикардия
Частота: 100–250 в мин.
Ритм: Нет зубцов Р; желудочковые комплексы
регулярные или нерегулярные.
PR интервал: не определяется; иногда ретроградный зубец P
виден на QRS комплексах.QT интервал: широкие, необычные QRS комплексы. ST сегмент и зубец T трудно определить.
Слайд 54Причины остановки кровообращения по типу ФЖ или ЖТ/БП
Острый коронарный синдром.
ИБС
с перенесенным инфарктом миокарда.
Другие структурные изменения сердца (н-р, дилятационная или
гипертрофическая кардиомиопатия).Синдром Wolff–Parkinson–White.
Слайд 55Причины остановки кровообращения по типу ЭА/БП или асистолии
Четыре Г:
гипоксемия;
гиповолемия;
гипер/гипокалиемия, гипокальцемия; метаболические нарушения;
гипотермия.
Четыре Т:
tension (напряженный)
пневмоторакс; тампонада сердца;
тромбоз (коронарный или легочной);
токсины (лекарства, яды);
Слайд 56
Дефибрилляция:
показания и противопоказания
При выявлении на кардиомониторе ФЖ или ЖТ/БП
необходимо немедленно провести дефибрилляцию.
При асистолии и ЭАБП дефибриллляция не
только неэффективна, но и вредна, т.к. может повредить миокард. Эти ритмы нужно переводить в нормальный ритм или ФЖ или ЖТ с помощью адреналина. Слайд 58
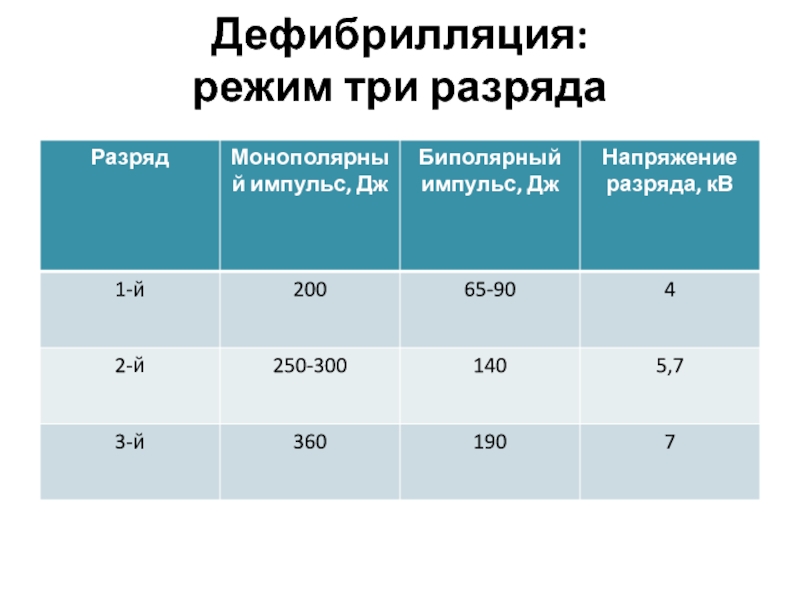
Дефибрилляция:
режим один разряд
Биполярный: максимально допустимая энергия импульса для данной модели (120-200 Дж).
Монополярный: 360 Дж.
Слайд 59Дефибрилляция у детей
Первый разряд 2 Дж/кг.
Последующие разряды 4 Дж/кг.
Нельзя
превышать 10 Дж/кг или максимальный уровень энергии импульса для взрослого.
Слайд 60Что лучше:
один разряд или три разряда?
Если один разряд не
был эффективен, то вряд ли помогут последующие разряды в данный
момент.Эксперименты на животных доказывают, что прерывание компрессий грудины для трех разрядов ухудшают прогноз выживания.
Лучше «один разряд» с последующим продолжением компрессии грудины в течение двух минут. Только после этого переоцениваем ритм сердца.
Слайд 61
Дефибрилляция
Расположение электродов:
I – правый край грудины ниже ключицы, II
– слева с центром в V межреберьи по среднеключичной линии;
Три
альтернативных варианта (передне-задний, передне – левый подлопаточный, передне – правый подлопаточный) можно использовать при невозможности классического варианта расположения электродов. Слайд 62
Дефибрилляция
Где теряется сила тока?
Дефибрилляцию нужно проводить на выдохе, т.к. на
вдохе размеры грудной клетки больше, что создает большее сопротивление току;
Электроды
не плотно прилегают к грудной клетке;Волосатость кожи;
Сухие электроды (электроды необходимо смазать гелем или положить под них прокладку, смоченную физ. р-ром). Нельзя использовать гель для УЗИ, который имеет плохую проводимость для тока.
Слайд 63Модная тенденция у буржуев!
Дефибрилляторы вешают во всех местах массового скопления
людей: вокзалы, аэропорты, супермаркеты, стадионы.
Обучают народ методам дефибрилляции.
Говорят, что эти
дефибрилляторы разумные (дуракоустойчивые, вандалоустойчивые), т.е. сначала распознают ритм сердца, разряд происходит только при наличии ФЖ/ЖТ. Аппарат сопровождает реаниматора звуковыми или письменными на мониторе командами!Я представляю, что наши люди могут натворить с ними!
У буржуев в телефонных будках лежат справочники, не прикованные цепями. А у нас на почте даже авторучки привязаны веревкой!
Слайд 64Дефибриляция:
безопасность персонала.
За безопасное проведение дефибриляции отвечает тот, кто ее
проводит! После плотного прижатия электродов к грудной клетке, после набора
заряда дефибриллятором, перед разрядом, тот реаниматор, который проводит дефибриляцию дает команду “От кровати!”.Все шланги кислорода должны быть отключены от больного, находится на расстоянии не менее 1 м от больного.
Никто из окружающих не должен касаться ни больного, ни кровати, ни дефибриллятора!
Оператор должен стоят на резиновом коврике, на руках – сухие резиновые перчатки!
Слайд 65Ранняя дефибрилляция важна!
В США при своевременной качественной СЛР выживают 18%
после внезапной остановки сердца.
Каждая минута задержки дефибрилляции уменьшает шансы на
выживание на 10%.Слайд 66Факторы, которые влияют на выживаемость пациентов при СЛР:
Правильная, непрерывная компрессия
грудины “сильно, быстро, глубоко”.
Ранняя дефибрилляция.
Слайд 67Но кроме этих двух факторов мы должны владеть всеми остальными
пунктами:
Проходимость дыхательных путей;
Вентиляция;
Медикаменты;
Интубация трахеи.
По данным последних исследований интубация на догоспитальном
этапе более опасна, чем полезна.Но интубацию необходимо проводить у новорожденных, утопленников, у пациентов с респираторными проблемами.
Слайд 68Алгоритм «четыре Г – четыре Т»
Вероятность благоприятного исхода СЛЦР можно
повысить только при наличии потенциально обратимых причин остановки кровообращения.
Они
представлены в виде алгоритма «четыре Г – четыре Т». Четыре Г: гипоксия; гиповолемия; гипер/гипокалиемия, метаболические нарушения; гипотермия.
Четыре Т: tension (напряженный) пневмоторакс; тампонада сердца; тромбоз (коронарный или легочной); токсическая передозировка.
Слайд 69Работа в команде: Один реаниматор – хорошо, два – лучше,
несколько – еще лучше!
Но лидер должен координировать работу всей
команды, все должны выполнять команды лидера и не заниматься самодеятельностью.Лидер должен каждые 2 минуты менять компрессора, т.к. он быстро устает и компрессии становятся неэффективными.
Лидер должен следить за интервалом введения лекарств.
Лидер должен принимать решение об интубации трахеи.
Лидер должен думать о причине остановки кровообращения.
Лидер должен обсуждать с командой план действий на фоне СЛР.
Лидер принимает совместно с командой решение о прекращении СЛР.
Лидер должен информировать родственников.
Слайд 70Продолжительность реанимации, прекращение реанимационных мероприятий
СЛЦР проводят пока сохраняется на ЭКГ
ФЖ, поскольку при этом сохраняется минимальный метаболизм в миокарде, что
обеспечивает потенциальную возможность восстановления кровообращения.В случае остановки кровообращения по типу ЭАБП/асистолии, при отсутствии потенциально обратимой причины (согласно алгоритма «четыре Г – четыре Т»), СЛЦР проводят в течение 30 минут, а при ее неэффективности – прекращают.
Более длительную СЛЦР проводят при гипотермии, утоплении ледяной воде и передозировке лекарственных препаратов.
Время прекращения реанимационных мероприятий фиксируется как время смерти пациента.
Слайд 71СЛР в специфических условиях: гипотермия
35 -32°С – легкая
32-30°С –
умеренная
ниже 30°С – глубокая
Внутренняя (глубокая) температура, температура ядра: измеряется
ректально, на барабанной перепонке (тимпанитная), в пищеводе, глотке, в мочевом пузыре. Слайд 72СЛР в специфических условиях: гипотермия
Гипотермия защищает от гипоксии жизненно-важные органы
(головной мозг, сердце).
При внутренней температуре 18°С головной мозг может перенести
отсутствие кровоснабжения в 10 раз дольше, чем при 37°С.Слайд 73СЛР в специфических условиях: гипотермия
Оценку дихания и пульса на сонной
артерии и ЭКГ-мониторинг ритма проводят не меньше 1 минуты, т.к.
и пульс, и дыхание становятся реже.По-возможности нужно использовать УЗ с доплером для оценки кровообращения.
При гипотермии СЛР продолжают до согревания пациента.
Смерть не диагностируют до согревания пациента, кроме случаев, когда имеются несовместимые с жизнью повреждения или согревание невозможно.
Слайд 74СЛР в специфических условиях: гипотермия
Компрессии грудины и искусственное дыхание начинают
сразу в соотношении 30:2. Ригидность грудной клетки может затруднять эти
манипуляции.Венозный доступ и интубацию трахеи как можно скорее необходимо наладить.
Слайд 75СЛР в специфических условиях: гипотермия
Метаболизм лекарств замедлен, потому концентрация их
в крови быстро достигает токсического уровня.
При гипотермии сердце не реагирует
на лекарства и дефибрилляцию, стимуляцию.Лекарства начинаем вводить с температуры 30°С, до достижения 35°С – интервал между введениями очередных доз увеличиваем вдвое.
Слайд 76СЛР в специфических условиях: гипотермия
При ФЖ и ЖТ/БП проводят дефибрилляцию,
при неэффективности трех разрядов повторные дефибрилляции не проводятся до достижения
внутренней температуры 30°С.Слайд 77Способы согревания
Ингаляция увлажненного и согретого до 40-46°С кислорода.
Внутривенное вливание теплых
растворов.
Промывание желудка, кишечника, брюшной, грудной полостей, мочевого пузыря теплыми растворами
40°С.Укутывание.
Экстракорпоральное кровообращение.
Если пациент в коме, то лучше сохранять умеренную гипотермию 32-34°С.
Слайд 78СЛР у беременных: всегда помни о «синдроме нижней полой вены»
при сроке беременности больше 20 недель!
При ухудшении состояния беременной необходимо:
Уложить
ее на левый бок или отодвинуть матку влево, или валик под правую ягодицу (15°).Ингаляция 100% кислорода.
В/в болюс 500 мл физ. р-ра.
Вызвать акушера-гинеколога.
Слайд 79СЛР у беременных: частые причины остановки кровообращения
Патология сердца
ТЭЛА
Суицид
Гипертония
Сепсис
Внематочная беременность
Кровотечение
Эмболия
околоплодными водами
Слайд 80СЛР у беременных:
Срочно вызвать бригаду акушеров-гинекологов и неонатолога.
Валик под правую
ягодицу.
Начинать СЛР: руки на грудине для компрессии располагают выше, чем
обычно, т.к. беременная матка приподнимает сердце.Риск аспирации повышен, что требует ранней интубации трахеи опытным специалистом.
Интубация может быть трудной, потому необходимо иметь в наличии все оснащение для альтернативных методов обеспечения протекции дыхательных путей: ларингеальные маски, комбитьюбы, фиброоптическую технику.
Слайд 81СЛР у беременных: Кесарево сечение
Извлечение плода в течение 5 минут
после остановки сердца у матери улучшает прогноз выживания и матери
(устраняется компрессия нижней полой вены и аорты – с 20 недель), и плода (возможность реанимации новорожденного – с 24-25 недель).До 20 недель – нет смысла проводить Кесарево сечение: матка не давит на нижнюю полую вену и аорту.
20-23 недели – Кесарево сечение для спасения матери, выживание плода маловероятно.
С 23 недель Кесарево сечение для спасения и матери, и плода.
Слайд 82Постреанимационная болезнь
Кома в течение >48 часов является предиктором неблагоприятного неврологического
исхода.
Если через 72 часа после остановки кровообращения уровень сознания ≤
5 баллов по шкале Глазго, отсутствует двигательная реакция на боль, фотореакция зрачков, - это является предиктором персистирующего вегетативного состояния.Слайд 83
ИТ постреанимационной болезни:
гемодинамика
Из-за срыва ауторегуляции мозгового кровотока уровень церебрального перфузионного
давления (ЦПД) становится зависимым от среднего АД:
ЦПД = САД –
ВЧД.Поэтому очень важно поддерживать нормотензию: САД = 70 – 90 мм рт.ст.
ЦВД необходимо поддерживать в пределах 8 – 12 см вод.ст.
Слайд 84
ИТ постреанимационной болезни:
оксигенация
Артериальная гипероксия должна быть исключена;
Уровень FiO2 должен обеспечивать
SaO2 = 94-96%;
Проведение ИВЛ с FiO2 = 1,0 в первый
час постреанимационного периода ассоциируется с плохим неврологическим исходом за счет оксидативного стресса на нейроны.Слайд 85
ИТ постреанимационной болезни:
нормоксемия, нормокапния
Необходимо поддерживать нормальные уровни PaO2 (нормоксемия) и
PaCO2 (нормокапния).
Как вазоконстрикция, вызванная гипервентиляцией, так и внутричерепная гипертензия вследствие
гиповентиляции, приводят к усугублению церебральной ишемии.Слайд 86
ИТ постреанимационной болезни:
гипотермия, нормотермия
Повышение t тела выше 39⁰С в первые
72 часа достоверно повышает риск смерти мозга. Чем выше t
тела, тем хуже неврологический исход в постреанимационном периоде.Всем пациентам без сознания, перенесшим остановку кровообращения, необходимо обеспечить проведение терапевтической гипотермии (ТГ) тела до 32-34 ⁰С в течение 12-24 часов.
Слайд 87Побочные эффекты терапевтической гипотермии
Повышение вязкости крови;
Холодовой диурез без нарушения функции
почек;
Развитие пневмонии;
Развитие аритмий (серьезные аритмии редко развиваются при целевой температуре
ядра 33 ⁰С даже у больных с ишемией миокарда). Слайд 88Противопоказания к проведению ТГ
Беременность;
Кардиогенный шок (АД систолическое менее 90 мм
рт.ст. при инфузии симпатомиметиков);
Передозировка лекарств, особенно наркотиков.
Слайд 89Требования к проведению ТГ
Мониторинг:
температуры ядра (пищеводная, тимпанитная, ректальная) и
поверхностной температуры;
параметров гемостаза;
газов крови;
электролитов;
гликемии и лактата;
гемодинамики.
Слайд 90Методика ТГ
Длительность – 12-24 часа.
Температура ядра = 32-34 ⁰С.
Методы:
наружное
охлаждение при помощи гипотерма;
в/в инфузия 0,9% NaCl или Рингер-лактата,
охлажденного до 4 ⁰С, в дозе 30 мл/кг со скоростью 100 мл/мин;проведение ИВЛ.
Для купирования холодовой дрожи – анальгоседация, миорелаксанты, вазодилятаторы (нитраты).
Медленное согревание – не быстрее 0,2-0,5 ⁰С/час при выходе из гипотермии.
Слайд 91
ИТ постреанимационной болезни:
нормогликемия
Гипергликемия в постреанимационном периоде ассоциируется с плохим неврологическим
исходом.
Начиная с 10 ммоль/л гликемия должна быть коррегирована инсулином.
Нельзя допускать
и гипогликемии.Слайд 92
ИТ постреанимационной болезни:
умеренная гемодилюция
Проведение мягкой гемодилюции снижает вязкость крови, которая
повышена в постреанимационном периоде.
Ht = 30 – 35% будет оптимальным.
Слайд 93
ИТ постреанимационной болезни:
контроль судорожной активности
Бензодиазепины, фентоин, вальпроат.
При постоянной эпиактивности –
тиопентал натрия.
Слайд 94
ИТ постреанимационной болезни:
целевые значения показателей
САД = 70 – 90 мм
рт.ст.
ЦВД = 8 – 12 см вод.ст.
Hb > 100 г/л.
Лактат
< 2,0 ммоль/л.t тела (ядра) = 32-34 ⁰С в течение первых 12-24 часов, затем нормотермия.
SaO2 = 94-96%.
SvO2 = 65-75%.
DO2 = 400-500 мл/мин/м2.
VO2 > 90 мл/мин/м2.
Исключить зависимость потребления кислорода от его доставки.