Слайд 1СИНДРОМЫ ПРИ ПОРАЖЕНИИ СУСТАВОВ И ПОЗВОНОЧНИКА
Слайд 3Определение.
Артрит - воспаление сустава.
Причины:
Артрит - характерный синдром ревматоидного
артрита,
ревматизма,
анкилозирующего спондилоартрита,
инфекционного артрита,
реактивного артрита (постэнтероколитического и
урогенитального),
болезни Рейтера,
болезни Крона,
Слайд 4микрокристаллических артритов (подагры, хондрокальциноза),
диффузных заболеваний соединительной ткани (системная красная
волчанка, системная склеродермия),
некоторых заболеваний крови (лейкоз, миеломная болезнь),
эндокринной
патологии (при сахарном диабете, гипотиреозе и др.).
Артрит может быть вызван иммунными нарушениями, инфекционными агентами (бактерии, микоплазмы, вирусы)
отложением эндогенных веществ в ткани сустава (кристаллы уратов, кальция).
Определенную роль в развитии некоторых форм артритов имеет генетический фактор.
Слайд 5Механизм развития
Под влиянием вышеперечисленных причин патологический процесс развивается преимущественно в
синовиальной оболочке.
Ранняя стадия воспаления характеризуется мукоидным набуханием ткани синовиальной
оболочки, выпотеванием фибрина.
Затем происходит разрастание рыхлой грануляционной ткани (паннус), наползающей на хрящ.
Хрящ разрушается, суставные поверхности покрываются фиброзной тканью, суставная щель суживается.
Слайд 6Симптоматология.
Местные жалобы. Боли в суставах, наиболее интенсивные во второй половине
ночи и утром.
В течение дня боль становится слабее.
Утренняя
скованность движений в суставах, припухлость суставов, ограничение их подвижности.
Общие жалобы. Повышение температуры тела, озноб.
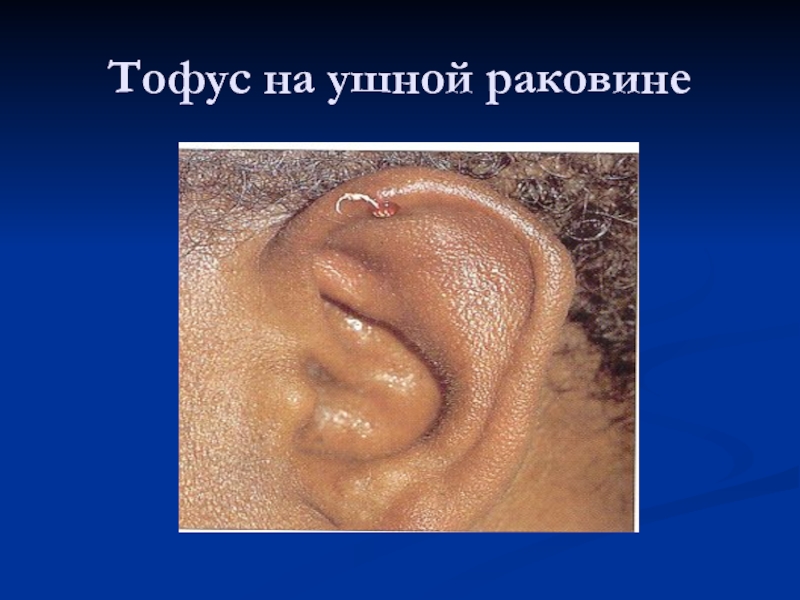
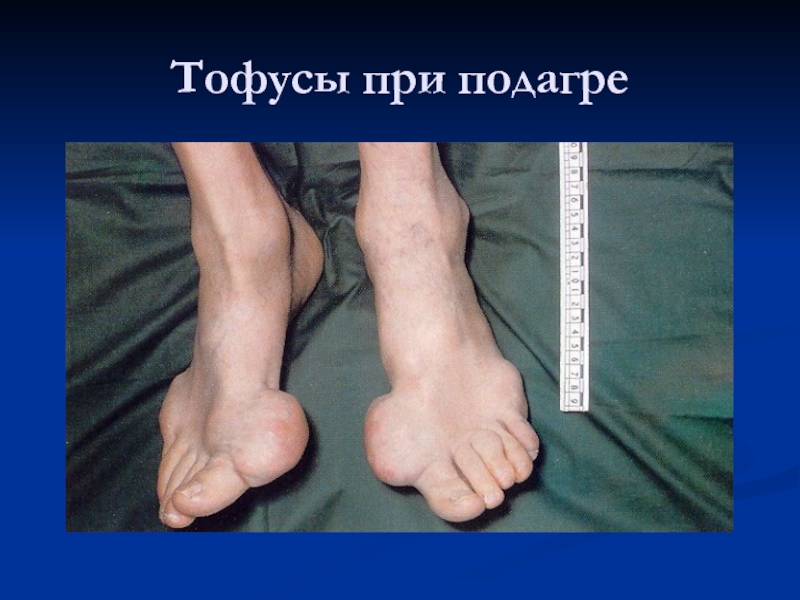
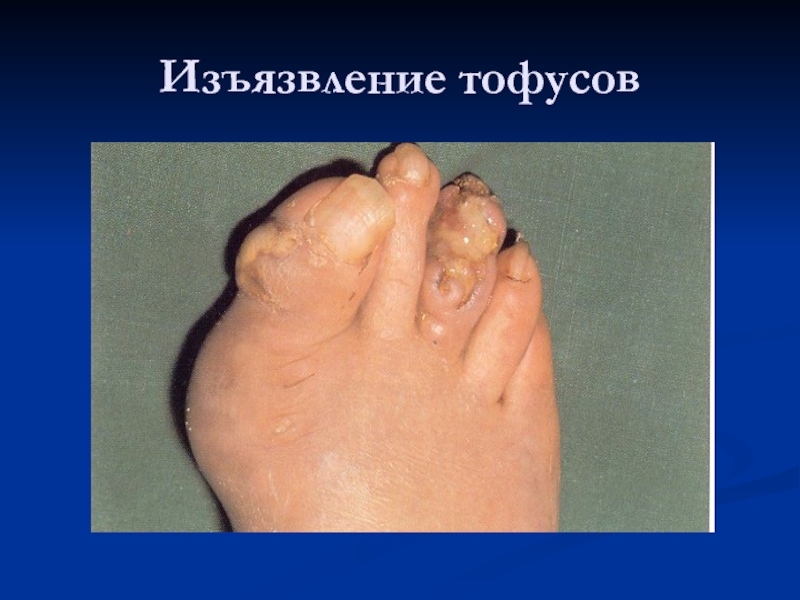
Осмотр. Отечность суставов, периартикулярных тканей, цвет кожи над суставами обычный или имеется гиперемия, атрофия мышц, ревматоидные узелки вблизи пораженных суставов, тофусы в области ушных раковин, около суставов, кожные высыпания, трофические изменения ногтей.
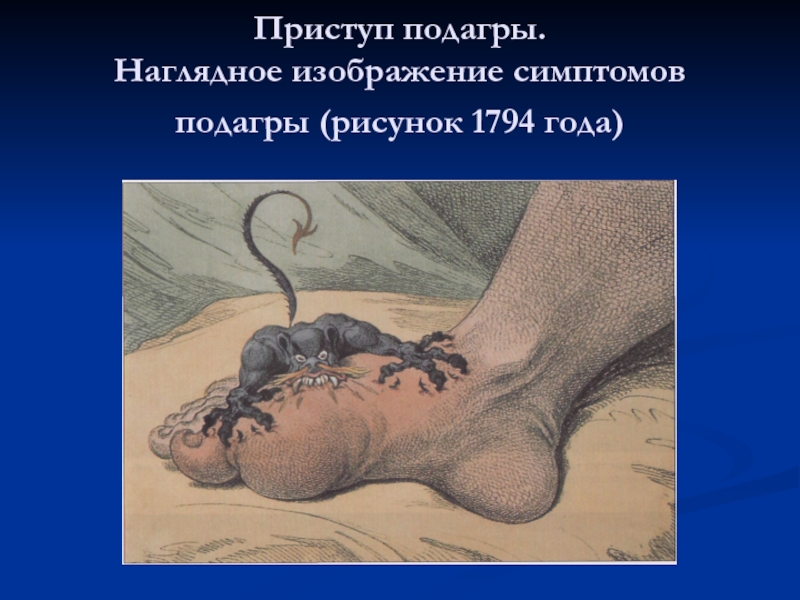
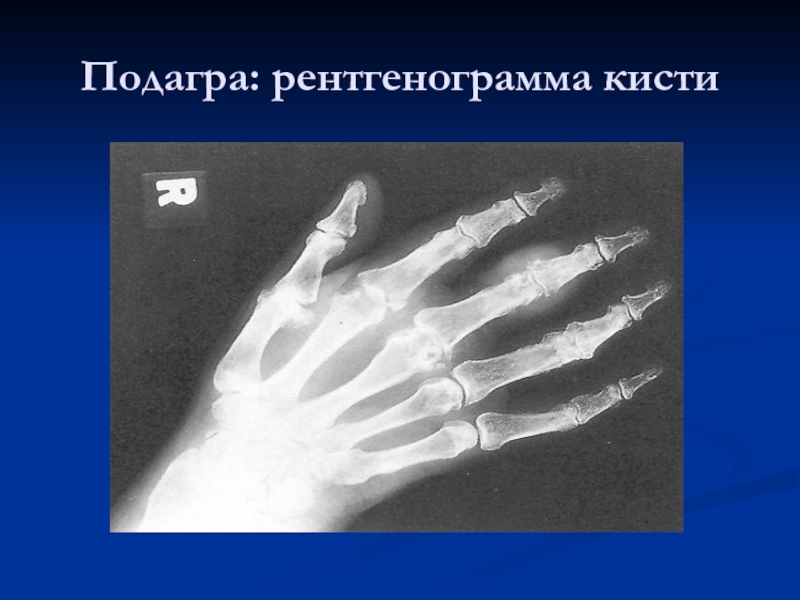
Слайд 9Приступ подагры.
Наглядное изображение симптомов подагры (рисунок 1794 года)
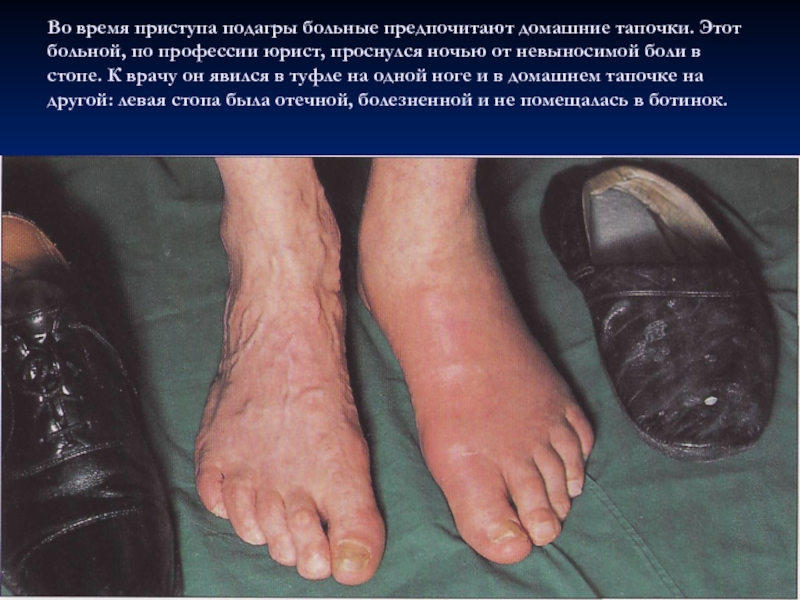
Слайд 10Во время приступа подагры больные предпочитают домашние тапочки. Этот больной,
по профессии юрист, проснулся ночью от невыносимой боли в стопе.
К врачу он явился в туфле на одной ноге и в домашнем тапочке на другой: левая стопа была отечной, болезненной и не помещалась в ботинок.
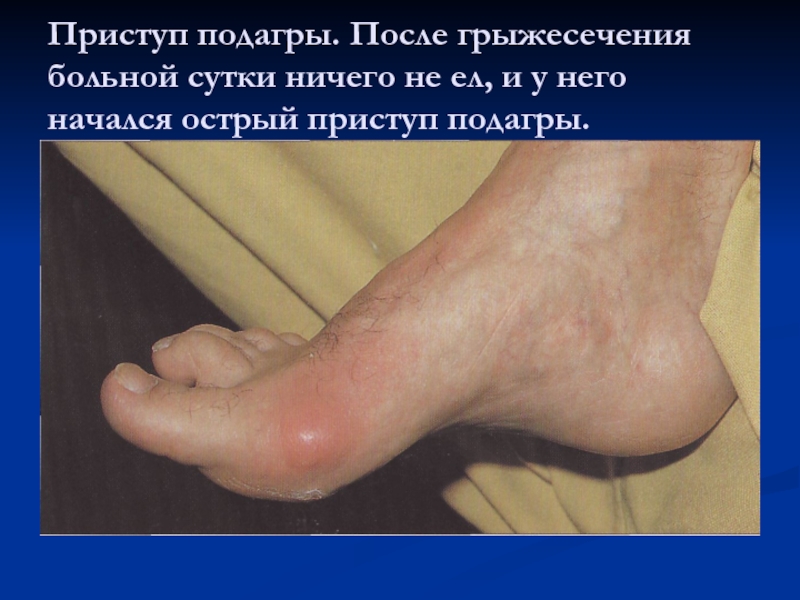
Слайд 11Приступ подагры. После грыжесечения больной сутки ничего не ел, и
у него начался острый приступ подагры.
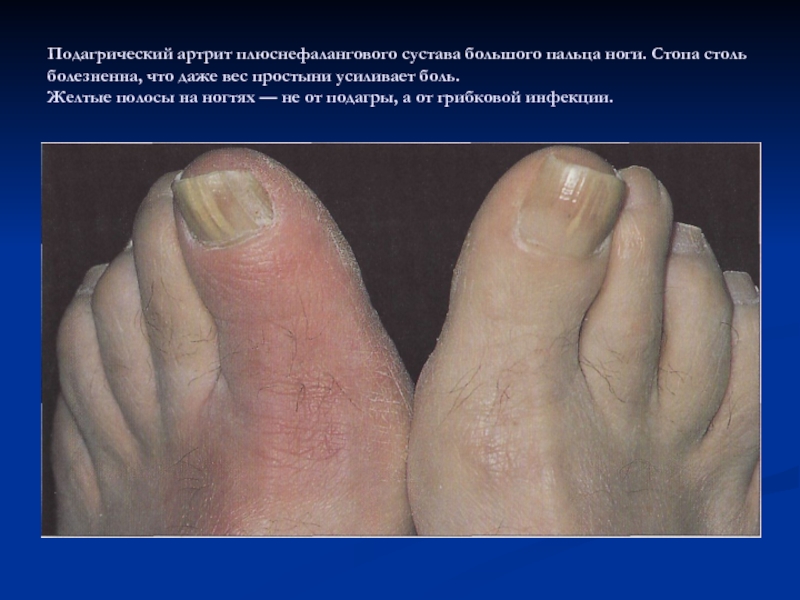
Слайд 12
Подагрический артрит плюснефалангового сустава большого пальца ноги. Стопа столь болезненна,
что даже вес простыни усиливает боль.
Желтые полосы на ногтях
— не от подагры, а от грибковой инфекции.
Слайд 15Пальпация. Болезненность в покое и при движении, флюктуация в суставах,
болезненность периартикулярных тканей, повышение кожной температуры над суставом, атрофия мышц,
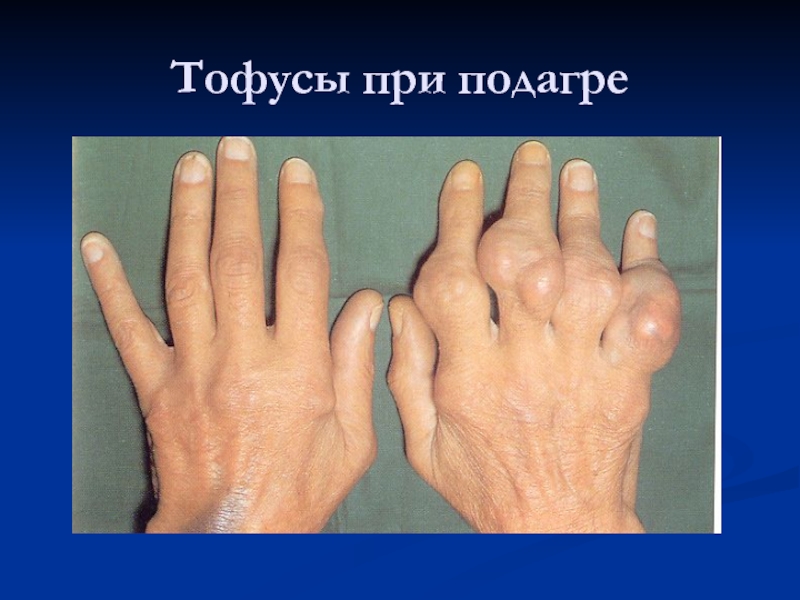
в подкожной клетчатке, сухожилиях, затылочном апоневрозе - ревматоидные узелки, подагрические тофусы, снижение мышечной силы.
Увеличение окружности воспаленного сустава при измерении его сантиметровой лентой.
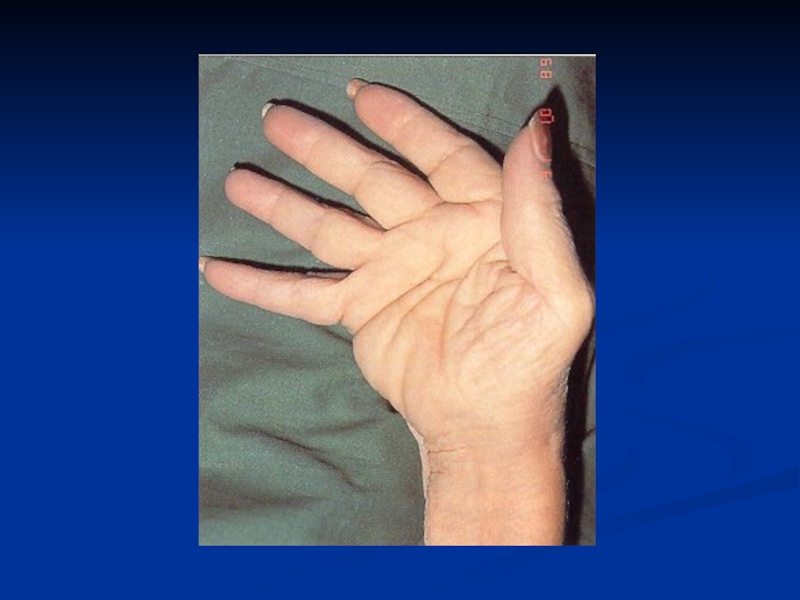
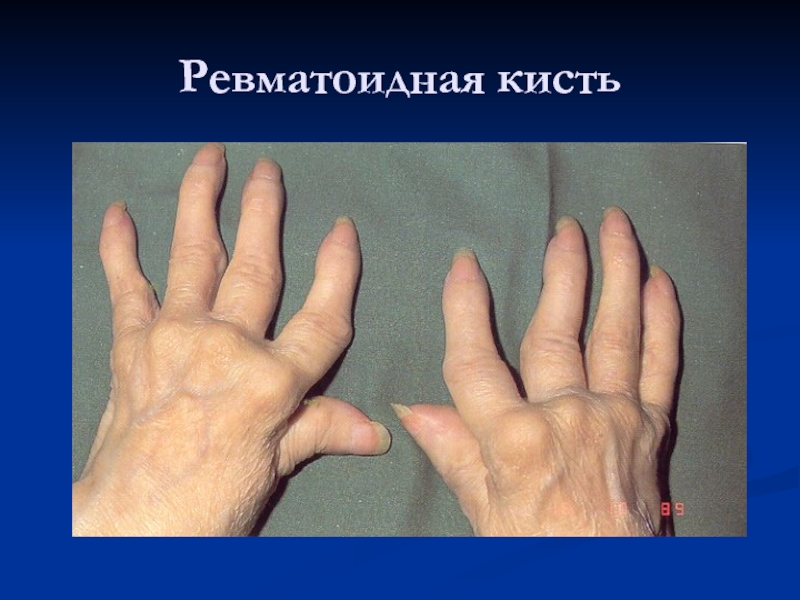
Слайд 19Локтевой бурсит, подкожные узелки, ревматоидная кисть.
Клинические признаки ревматоидного артрита
— локтевой бурсит, подкожные узелки на локтевой поверхности предплечья, утолщение
сухожильных влагалищ кисти, отклонение пальцев в сторону локтевой кости и подвывих мизинца.
При лабораторном исследовании выявлен ревматоидный фактор. Нередко ревматоидный бурсит осложняется бактериальной инфекцией.
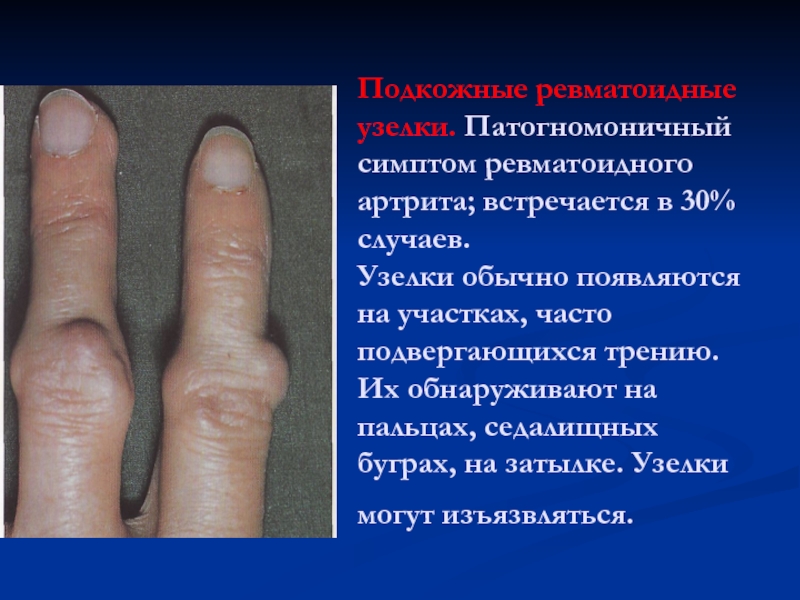
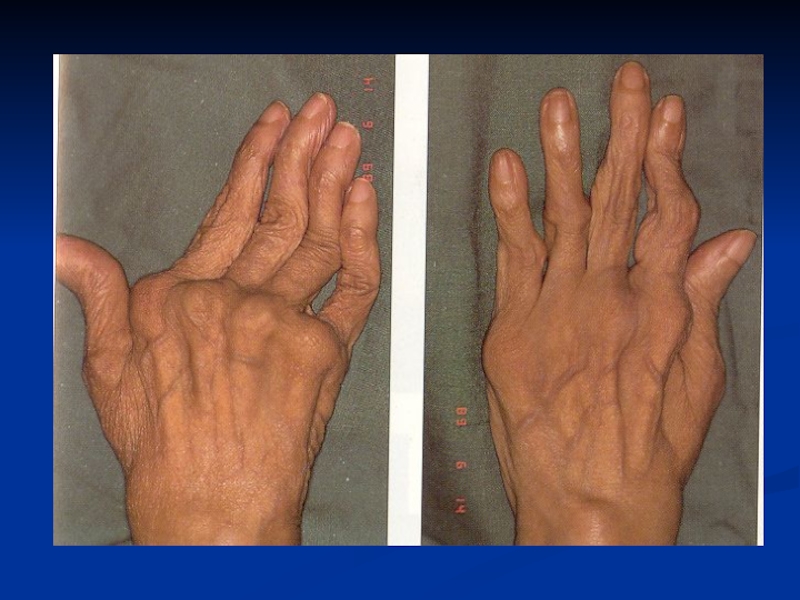
Слайд 20Подкожные ревматоидные узелки. Патогномоничный симптом ревматоидного артрита; встречается в 30%
случаев.
Узелки обычно появляются на участках, часто подвергающихся трению.
Их
обнаруживают на пальцах, седалищных буграх, на затылке. Узелки могут изъязвляться.
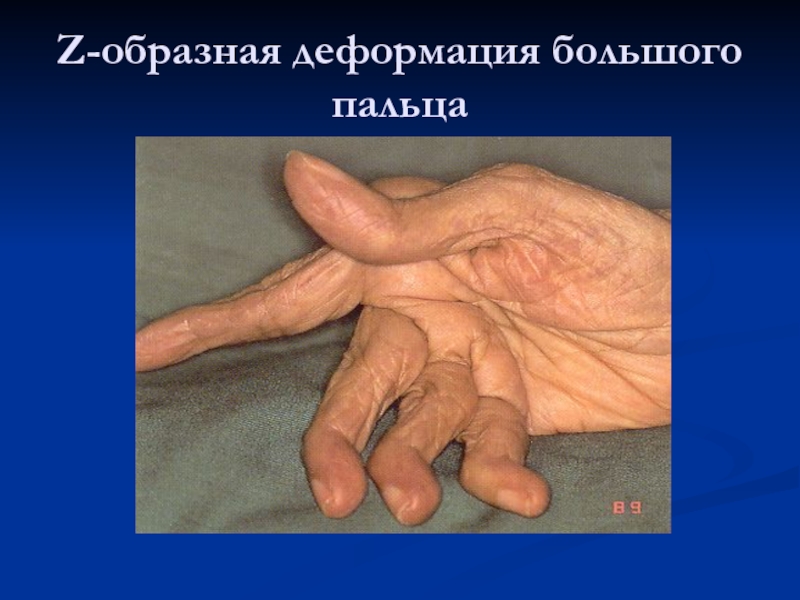
Слайд 23Z-образная деформация большого пальца
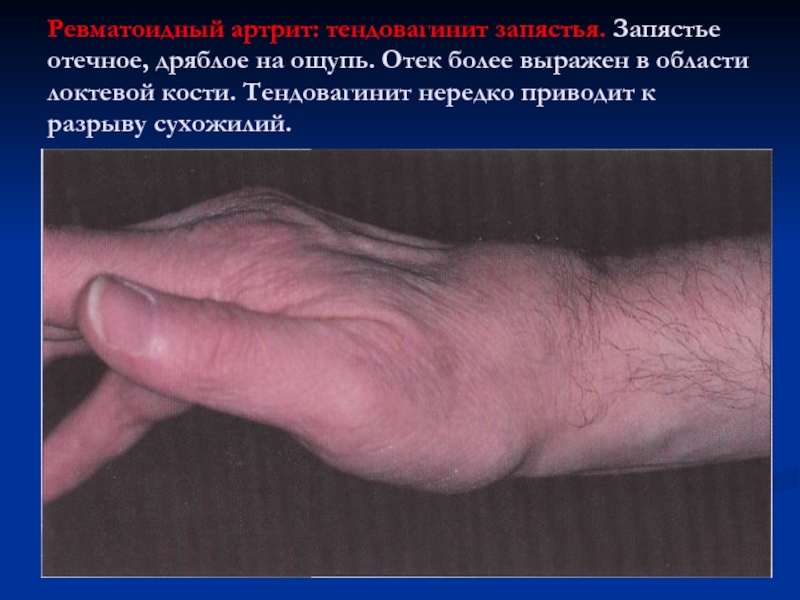
Слайд 25Ревматоидный артрит: тендовагинит запястья. Запястье отечное, дряблое на ощупь. Отек
более выражен в области локтевой кости. Тендовагинит нередко приводит к
разрыву сухожилий.
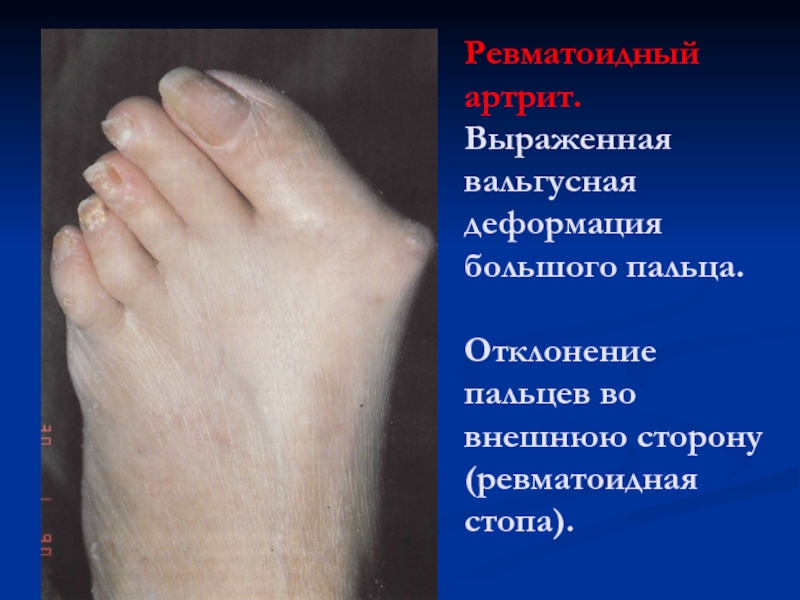
Слайд 26Ревматоидный артрит. Выраженная вальгусная деформация большого пальца.
Отклонение пальцев во
внешнюю сторону (ревматоидная стопа).
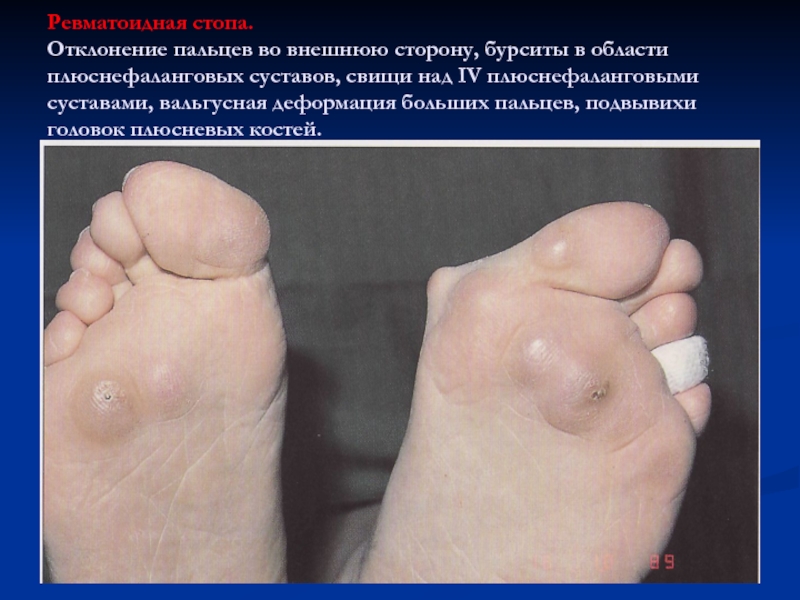
Слайд 27Ревматоидная стопа.
Отклонение пальцев во внешнюю сторону, бурситы в области
плюснефаланговых суставов, свищи над IV плюснефаланговыми суставами, вальгусная деформация больших
пальцев, подвывихи головок плюсневых костей.
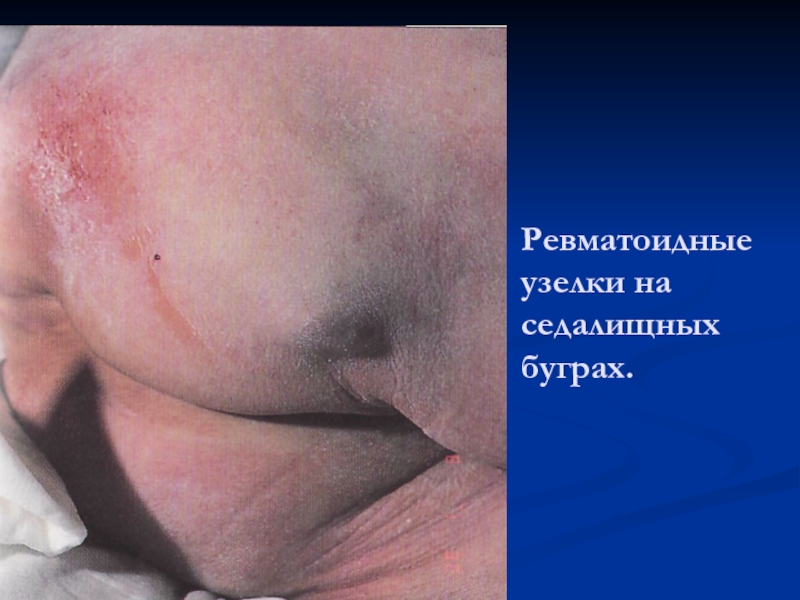
Слайд 28Ревматоидные узелки на седалищных буграх.
Слайд 29Исследование функции суставов. Ограничение активной и пассивной подвижности суставов, вплоть
до полной неподвижности сочленений сустава (анкилоз).
Рентгенологическое исследование суставов.
При
реактивных артритах (ревматическом, постэнтероколитическом и урогенитальном) изменений нет.
При ревматоидном артрите и других хронических артритах наблюдается остеопороз и кистевидные просветления в области эпифизов костей, наличие эрозий (узур) суставных поверхностей, сужение суставной щели, сращение суставных поверхностей (анкилоз).
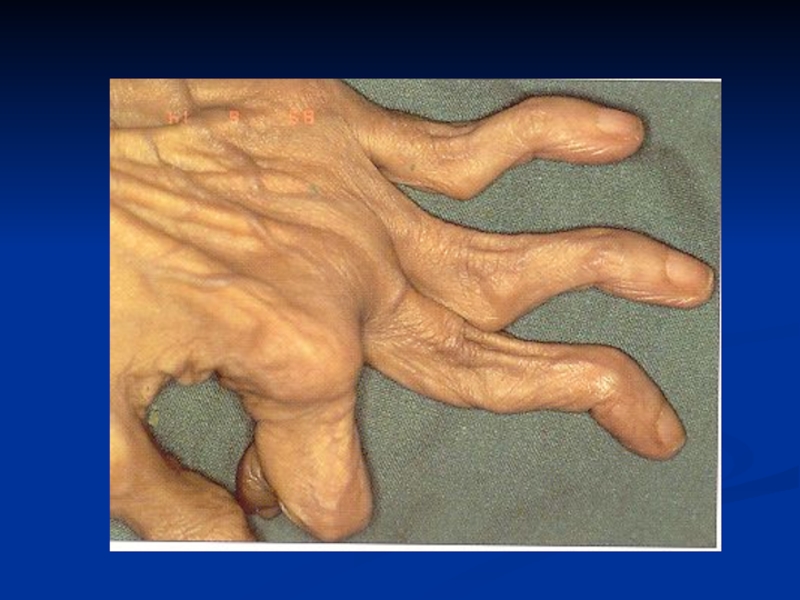
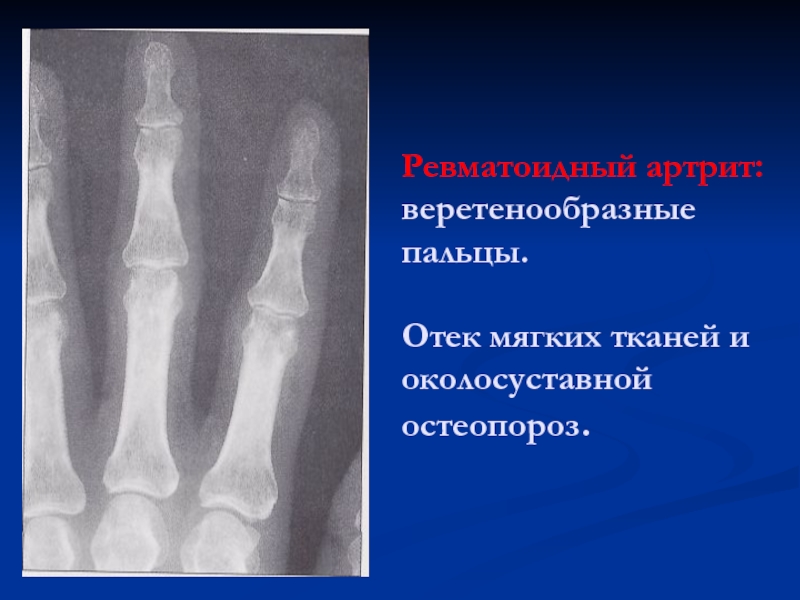
Слайд 30Ревматоидный артрит: веретенообразные пальцы.
Отек мягких тканей и околосуставной остеопороз.
Слайд 32Радиоизотопное исследование с помощью меченого пирофосфата или технеция: большее включение
изотопа в ткани при наличии активного воспаления.
Тепловидение. На термограммах суставов
выявляются очага гипертермии в местах воспаления.
Артроскопия - картина синовита.
Слайд 33Биопсия синовиальной оболочки. Гиперплазия ворсин, лимфоидная инфильтрация, отложения фибрина, очаги
некроза.
Исследование синовиальной жидкости. Помутнение, снижение вязкости, лейкоцитоз и нейтрофилез, повышение
более, чем вдвое белка, наличие рагоцитов (нейтрофилы с включением иммуноглобулинов), ревматоидного фактора (Ig М), LE (Lupus eritematoidus) - клетки, снижение уровня комплемента.
LE-клетки - зрелые нейтрофилы, в цитоплазме которых обнаруживаются гематоксилиновые тельца (нуклеопротеины).
Слайд 34Лабораторное исследование. В общем анализе крови - лейкоцитоз, сдвиг влево,
повышение СОЭ.
Биохимические данные - диспротеинемия, повышение уровня а1 и а2
-фракций у-глобулинов, фибриногена, сиаловых кислот, показателей ди-фениламиновой пробы, значительное увеличение содержания гликозаминогликанов в сыворотке крови и возрастание их экскреции с мочой.
Иммунологическое исследование - повышение титра противострептококковых антител, иммуноглобулинов, ЦИК, титра ревматоидного фактора, количества LE-клеток, выявление антигенов гистосовместимости системы HLA.
Слайд 36Определение:
Спондилоартрит - хроническое воспалительное заболевание позвоночника.
Причины: Спондилоартрит может быть
самостоятельным заболеванием -анкилозирующий спондилоартрит (болезнь Бехтерева).
Как синдром встречается при:
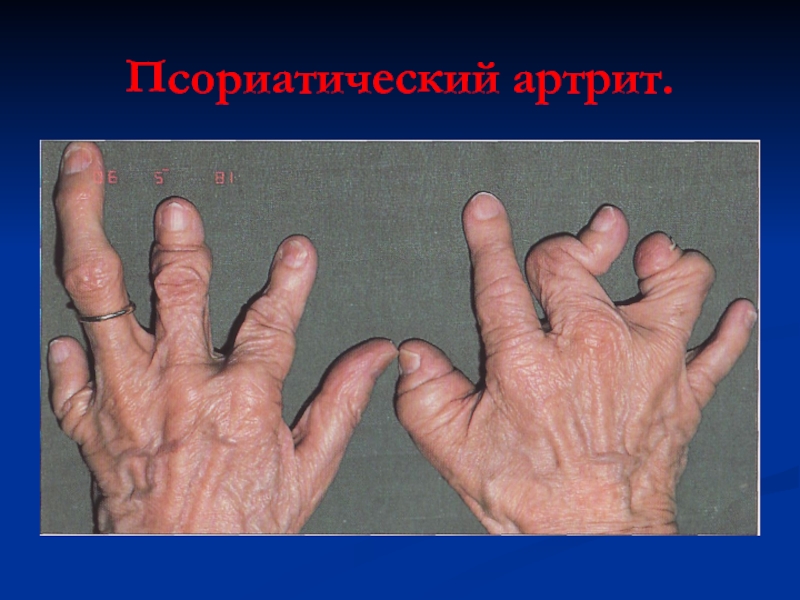
псориатическом артрите,
болезни Рейтера,
неспецифическом язвенном колите,
болезни Крона,
болезни Уипла,
ювенильном хроническом артрите,
реактивном артрите (иерсиниозном, шителлезиом, сальмонеллезном),
болезни Бехчета,
остром переднем увеите,
туберкулезе,
бруцеллезе.
Слайд 37
Болезнь Рейтера, (синоним: уретроокулосиновиальный синдром) связывают с воздействием инфекционных факторов
(хламидий) на макроорганизм, генетически предрасположенный к заболеванию.
Болезнь Крона - гранулематозный,
регионарный или терминальный илеит - это хроническое воспалительное заболевание, которое поражает любую часть желудочно-кишечного тракта, но чаще терминальный отдел тонкого кишечника.
Слайд 38Болезнь Уипла характеризуется диареей, стеатореей, падением массы тела, лихорадкой, полисерозитом.
В биоптате стенки тонкой кишки и лимфоузлах обнаруживаются остатки фагоцитированных
бактерий в макрофагах.
Болезнь Бехчета. характеризуется клинической триадой - рецидивирующим афтозным стоматитом, некротически-язвенными изменениями в слизистой оболочке половых органов и воспалительными поражениями глаз.
Слайд 39Механизм развития
Генетический фактор, наличие кишечной и мочеполовой инфекции (иерсинии, шигеллы,
сальмонеллы, кампилобактер, клебсиелла, мико-плазмы, уреаплазмы, хламидий).
Поражаются суставы «хрящевого» типа
межпозвонковые,
реберно-позвонковые.
Особенности воспалительного
процесса - инфильтрация лимфоцитами и макрофагами, свидетельствующие об иммунной природе воспаления, быстрое развитие фиброзной рубцовой ткани с тенденцией к кальцификации и оссификации.
Поражается связочно-капсульный аппарат, межпозвонковые диски.
Слайд 40Симптоматология.
Жалобы:
Упорные боли в позвоночнике, особенно во второй половине ночи
и утренние часы, уменьшающиеся после начала активных движений, физической нагрузке.
Боли сочетаются с утренней скованностью в позвоночнике и напряжением прямых мышц спины.
Беспокоят опоясывающие боли в грудной клетке, усиливающиеся при глубоком дыхании, чихании, ограничении подвижности позвоночника.
Слайд 41
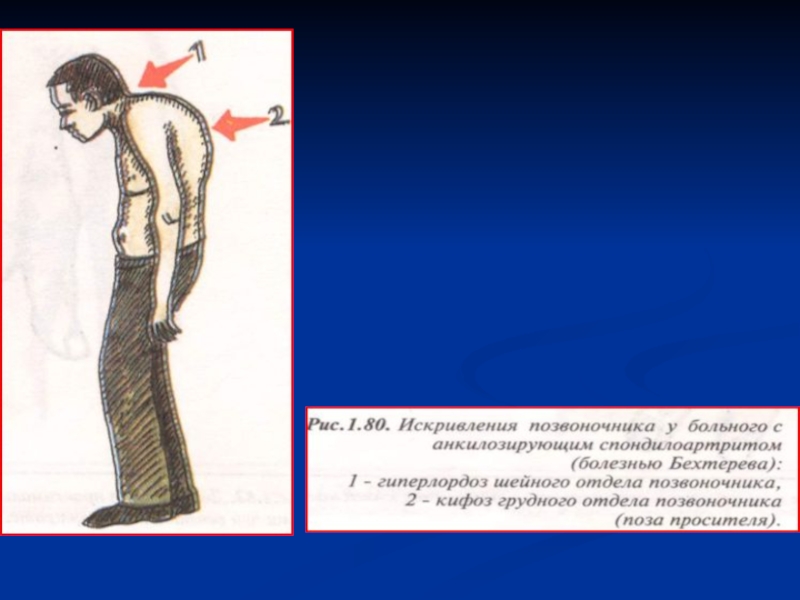
Осмотр. Изменение осанки - шейный гиперлордоз, увеличение грудного кифоза, сглаженность
поясничного лордоза («поза просителя»), возможна сглаженность всех физиологических изгибов позвоночника
(аркообразная спина). Атрофия прямых мышц спины.
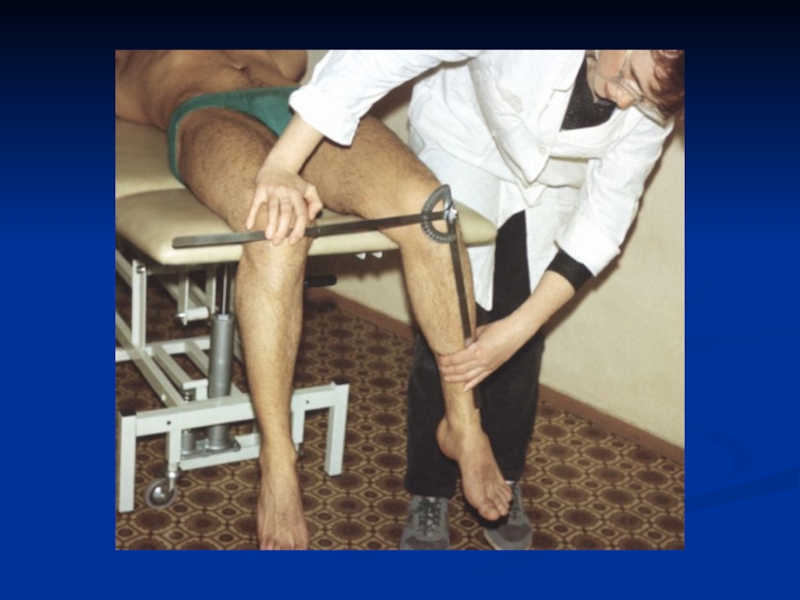
Слайд 43 Пальпация:
Болезненность при пальпации, постукивании остистых отростков позвоночника, атрофия прямых
мышц спины.
При боковом сжатии грудной клетки возникают резкие боли;
Для
количественного выражения степени ограничения подвижности позвоночника используют ряд стандартных приемов:
шейный отдел - симптомы ухо-плечо, подбородок - грудь, затылок-стенка (симптом Форестье),
повороты головы в стороны;
грудной отдел - уменьшена экскурсия грудной клетки,
Положительный симптом Отта,
ограничены наклоны туловища вперед, назад, в стороны;
поясничный отдел - положительный симптом Шобера.
Симптом Томайера (пальцы-пол) позволяет выявить ригидность в грудном и поясничном отделах позвоночника.
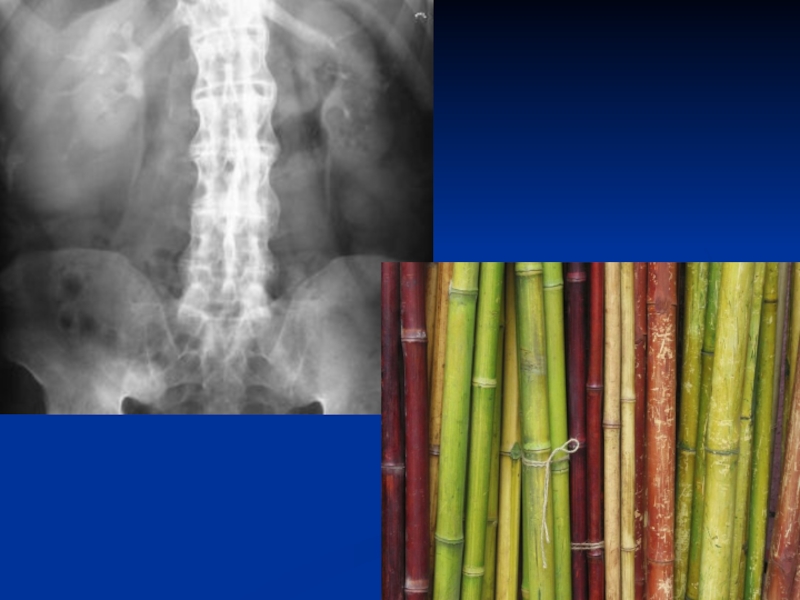
Слайд 44Рентгенография позвоночника.
Передний спондилит - деструктивные изменения верхних и нижних
отделов передней поверхности позвонков (квадратные, «обструганные» позвонки, оссификация связок позвоночника,
костные мостики (синдесмофиты) между позвонками (симптом «бамбуковой палки»).
Межпозвонковые суставы: деструкция костной ткани суставных отростков позвонков, костный анкилоз.
Остеосцинтиграфия с пирофосфатом технеция. Повышенное накопление изотопа в пораженных отделах позвоночника.
Слайд 46Лабораторное исследование.
В общем анализе крови отмечается повышение СОЭ, лейкоцитоз
со сдвигом влево;
В биохимии крови: повышение показателей дифениламиновой пробы,
сиаловых кислот, у-фракции глобулинов, повышение уровня иммуноглобулинов, ЦИК, в крови определяется антиген гистосовместимости HLA-B-27.
Слайд 48Определение.
Сакроилеит - воспаление крестцово-подвздошных сочленений.
Причины: Сакроилеит встречается при болезни
Бехтерева (анкилозирующем спондилоартрите), псориатическом артрите, болезни Рейтера, ревматоидном артрите, туберкулезе,
бруцеллезе, некоторых энтеропатиях.
Слайд 49Механизм развития
Генетическая предрасположенность, мочеполовая и кишечная инфекция (хламидии, уреаплазмы, микоплазмы,
клебсиелла, кампилобактер, иерсинии, шигеллы, сальмонеллы).
Крестцово-подвздошные сочленения- сустав «хрящевого» типа.
Развивается прогрессирующая деструкция суставного хряща с анкилозированием илеосакральных сочленений.
Слайд 50Симптоматология.
Жалобы. Боль в поясничной и крестцовой областях, ягодицах с иррадиацией
в бедро люмбалгия, ишалгия), усиливающиеся при движении.
Осмотр - не выявляет
патогномоничных признаков.
Пальпация. Болезненность в области крестцово-подвздошных сочленений. Симптомы Кушелевского 1, 2, 3 позволяют выявить болезненность в илеосакральных сочленениях.
Слайд 51Лабораторное исследование.
В общем анализе крови - повышение СОЭ, лейкоцитоз
со сдвигом влево;
В Б/х крови повышение уровня сиаловых кислот,
уровня дифениламиновой пробы, у-фракций глобулинов, увеличивается уровень иммуноглобулинов, ЦИК, в крови определяется антиген гистосовместимости HLA - В27.
Слайд 52Рентгенологическое исследование. Остеопороз, подхрящевой остеосклероз по ходу суставной щели, затем
сужение, нечеткость суставной щели вплоть до анкилоза, узурация суставных поверхностей
илеосакральных сочленений.
Остеосцинтиграфия с пирофосфатом технеция. Одно- или двустороннее повышенное накопление радиоиндикатора в илеосакральных сочленениях.
Слайд 54Определение.
Остеоартроз (ОА) - дегенеративное заболевание суставов, в основе которого
лежит первичная дегенерация суставного хряща с последующим изменением костных суставных
поверхностей, развитием краевых остеофитов, что влечет за собой деформацию суставов.
Причины: Выявляют первичный и вторичный ОА.
По степени распространенности различают:
моно-, олиго- или полиартикулярный ОА.
Слайд 55Первичный ОА развивается на здоровом хряще под влиянием чрезмерной механической
и функциональной нагрузки (профессиональной, бытовой, спортивной, избыточной массы тела).
При вторичном
ОА происходит дегенерация уже предварительно измененного суставного хряща под влиянием обычной физической нагрузки.
Слайд 56К изменению структуры и трофики хряща приводят:
дисплазия и нарушение
статики;
травма сустава - внутрисуставной перелом, вывих, контузия;
артриты,
гемартрозы
при гемофилии;
остеодистрофия;
нарушение метаболизма - подагра, гемохроматоз, хондрокальциноз;
эндокринные нарушения - сахарный диабет, акромегалия,
наследственный фактор.
Слайд 57Под влиянием вышеперечисленных причин наблюдается быстрое и раннее «постарение» хряща.
Происходит убыль из основного вещества протеогликанов, гибель хондроцитов с потерей
эластичности, упругости хряща, разволокнение хрящевой ткани, ее изъязвление с обнажением подлежащей кости.
Вследствие этого развивается субхондральный остеосклероз с компенсаторными краевыми разрастаниями хряща и образованием остеофитов. Возможно возникновение реактивного (вторичного) синовита.
Слайд 58Симптоматология.
Жалобы. Боли механического характера в пораженном суставе, появляющиеся или усиливающиеся
при ходьбе, стихающие в покое.
Возобновляются боли в начале движения
(стартовые).
Наиболее интенсивные боли к вечеру.
Возможна внезапная резкая боль и полная невозможность движения в суставе (блокада сустава), вследствие ущемления «суставной мыши» (кусочка хряща) между суставными поверхностями.
Периодически припухлость сустава, ограничение движений, утренняя скованность суставов менее 30 минут.
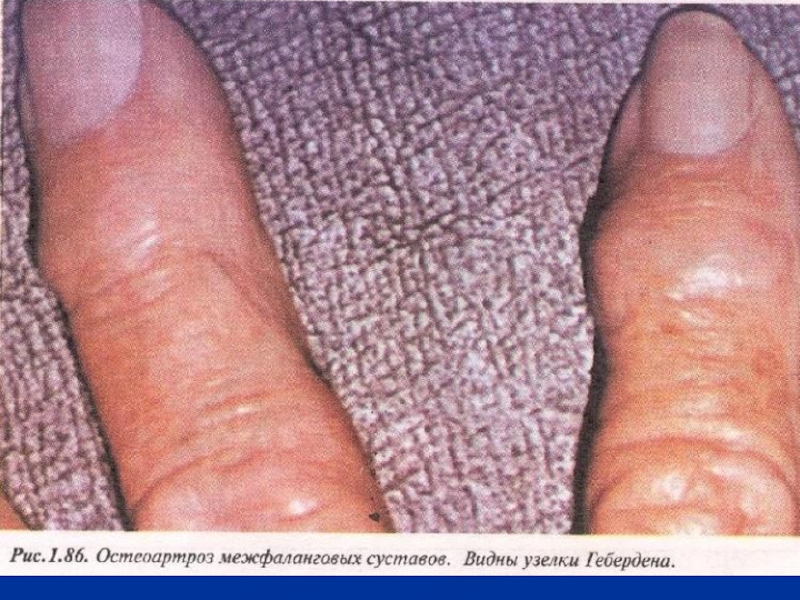
Слайд 59Осмотр. Деформация суставов, узелки Гебердена, узлы Бушара в области дистальных
и проксимальных межфаланговых суставов рук;
припухлость периартикулярных тканей, атрофия мышц
в области пораженного сустава.
Пальпация. Болезненность, крепитация, увеличение в объеме пораженного сустава.
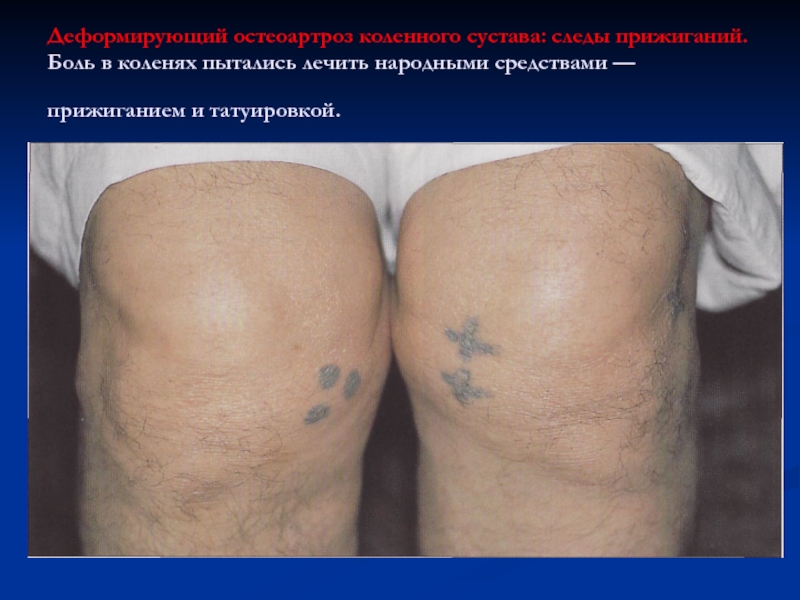
Слайд 60Деформирующий остеоартроз коленного сустава: следы прижиганий.
Боль в коленях пытались лечить
народными средствами — прижиганием и татуировкой.
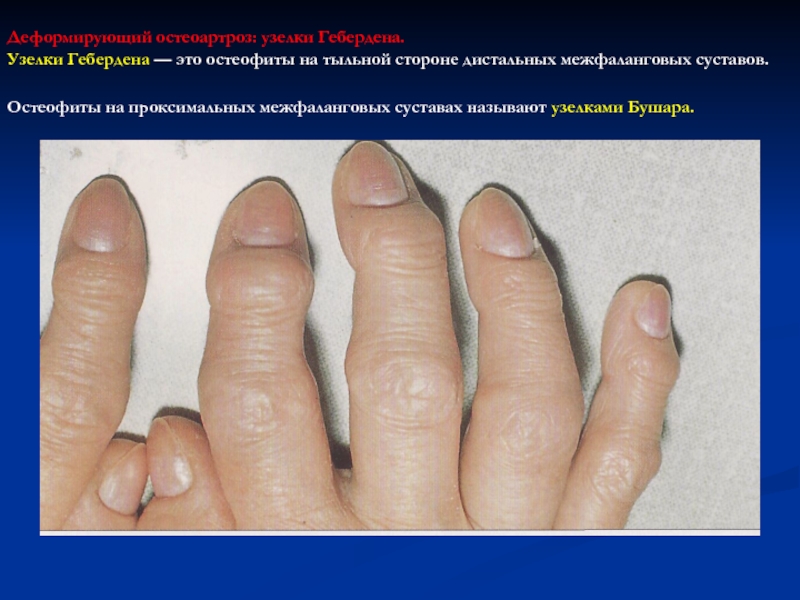
Слайд 62Деформирующий остеоартроз: узелки Гебердена.
Узелки Гебердена — это остеофиты на
тыльной стороне дистальных межфаланговых суставов.
Остеофиты на проксимальных межфаланговых суставах
называют узелками Бушара.
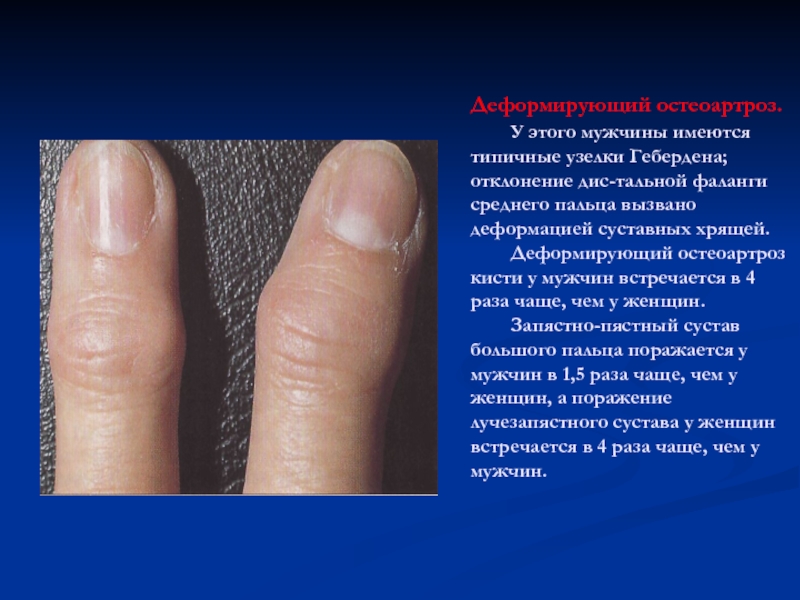
Слайд 63Деформирующий остеоартроз.
У этого мужчины имеются типичные узелки Гебердена; отклонение
дис-тальной фаланги среднего пальца вызвано деформацией суставных хрящей.
Деформирующий остеоартроз
кисти у мужчин встречается в 4 раза чаще, чем у женщин.
Запястно-пястный сустав большого пальца поражается у мужчин в 1,5 раза чаще, чем у женщин, а поражение лучезапястного сустава у женщин встречается в 4 раза чаще, чем у мужчин.
Слайд 64Исследование функции суставов. Ограничение движений - активных и пассивных.
Рентгенологические исследования
суставов. Сужение суставной щели, остеофиты, кисты в эпифизах, субхондральный остеосклероз,
«суставные мыши» (кусочки хряща) в полости сустава,
Тепловидение. На термограммах пораженного сустава, при наличии синовита, фиксируются четко очерченные очаги гипертермии.
Артроскопия. Картина дегенеративного поражения хряща.
Слайд 65Биопсия синовиальной оболочки. Атрофия ворсин, малое число сосудов, поля фиброза
или жирового перерождения.
Сцинтиграфия суставов. На сцинтиграмме при наличии синовита усиливается
очаговая интенсивность накопления изотопа.
Синовиальная жидкость. Нормальный или слегка увеличенный цитоз, преобладание лимфоцитов, обрывки хряща, высокая вязкость.
Лабораторное исследование. Небольшое повышение СОЭ в общем анализе крови (20-25 мм/час), появление С-реактивного протеина, увеличение количества гликозаминогликанов в сыворотке крови и возрастание их экскреции с мочой.
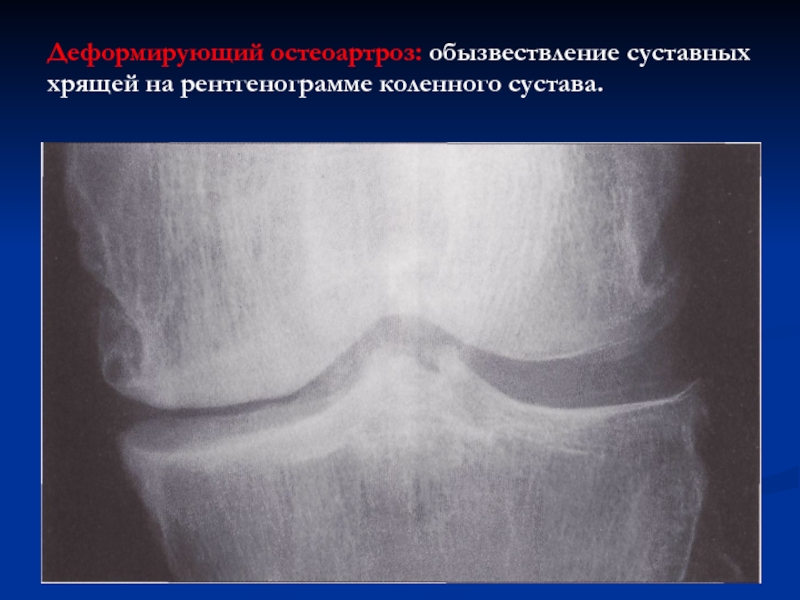
Слайд 66
Деформирующий остеоартроз: обызвествление суставных хрящей на рентгенограмме коленного сустава.
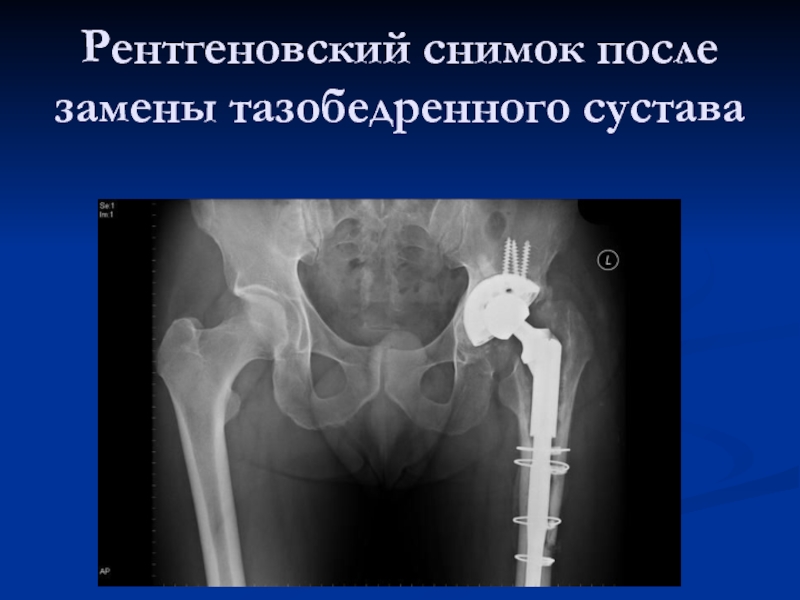
Слайд 67Рентгеновский снимок после замены тазобедренного сустава
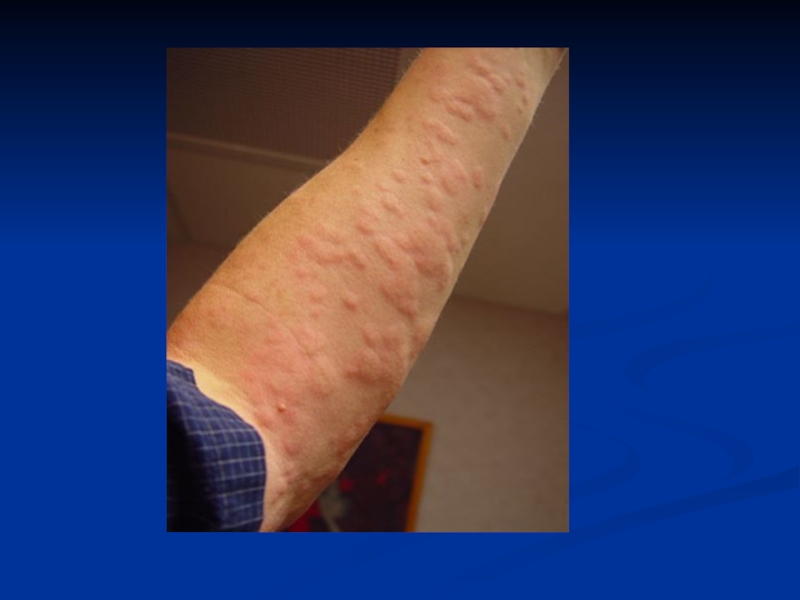
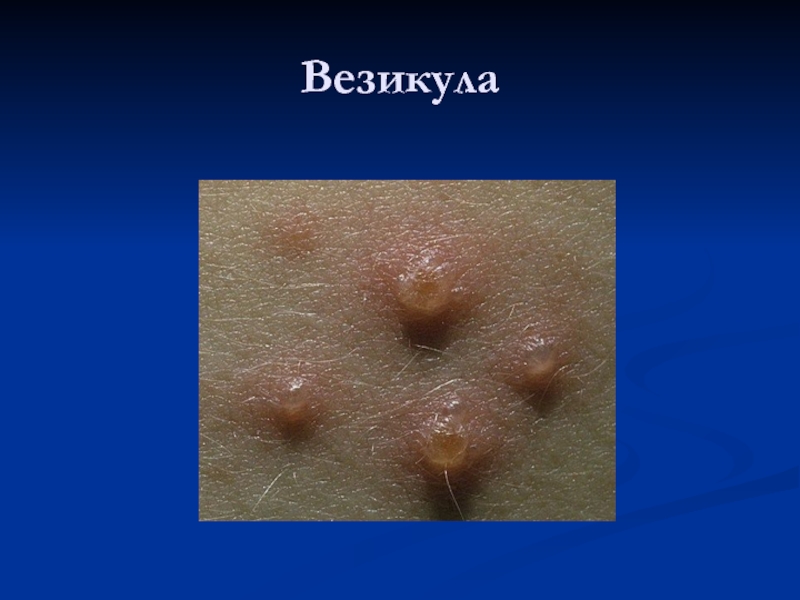
Слайд 70Крапивница
Крапивница — заболевание, которое характеризуется быстрым распространением высыпаний на коже
зудящих пузырей, представляющих собой отек ограниченного кожного участка, главным образом
сосочкового слоя.
Это очень распространенное заболевание. Примерно каждый третий человек перенес в жизни хотя бы один раз крапивницу.
Наиболее часто заболевание встречается у женщин в возрасте 20—60 лет, что может быть связано с особенностями их нейроэндокринной системы.
Слайд 71Классификация крапивницы
По клинико-патогенетическим вариантам:
1. Аллергический:
а) без сопутствующих заболеваний органов
пищеварения;
б) с сопутствующими заболеваниями органов пищеварения.
2. Псевдоаллергический:
а) в
связи с перенесенными ранее гепатотоксичными воздействиями (инфекции: гепатит А, В, брюшной тиф, дизентерия и др.);
б) в связи с увеличенной чувствительностью к ненаркотическим анальгетикам (производные пиразалона, нестероидные противовоспалительные препараты);
в) в связи с паразитарными заболеваниями.
Слайд 72Основные симптомы.
Клиническая картина крапивницы имеет своеобразный характер. Заболевание начинается
внезапно с интенсивного зуда кожи на разных участках тела, а
иногда и по всей поверхности его.
Быстро на месте зуда возникают гиперемированные участки сыпи, выступающие на поверхности кожи, первичным элементом которых является волдырь. Величина волдыря может быть разной: от совсем мелких до больших размеров.
Волдыри располагаются отдельно один от другого или сливаются, образуя элементы разной формы с фестончатыми краями.
Слайд 73Приступ острой крапивницы может сопровождаться слабостью, головной болью, недомоганием, повышением
температуры тела до 38—39°С.
Продолжительность острого периода — от нескольких
часов до нескольких суток (когда болезнь продолжается более 5—6 нед., то заболевание переходит в хроническую форму).
Хроническая рецидивирующая крапивница характеризуется волнообразным течением и длится иногда очень долго (до 20—30 лет) с периодами ремиссии.
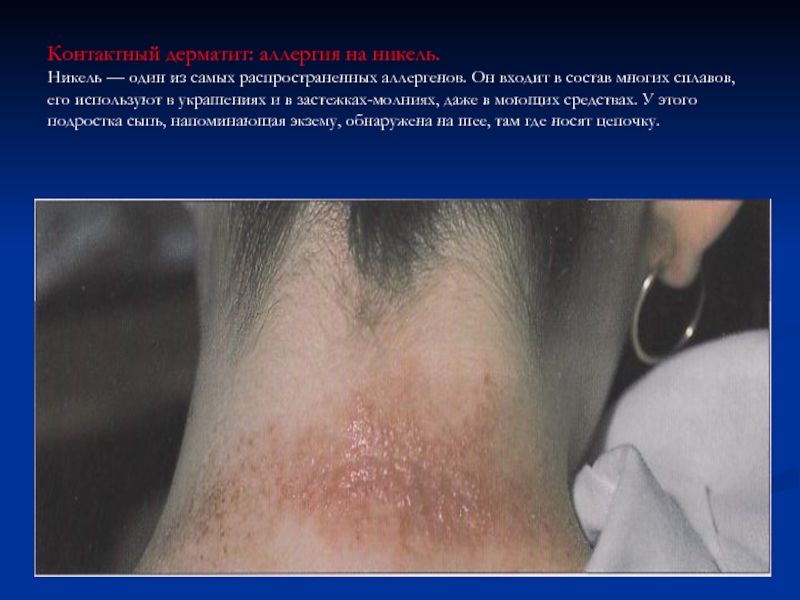
Слайд 75
Контактный дерматит: аллергия на никель.
Никель — один из самых
распространенных аллергенов. Он входит в состав многих сплавов, его используют
в украшениях и в застежках-молниях, даже в моющих средствах. У этого подростка сыпь, напоминающая экзему, обнаружена на шее, там где носят цепочку.
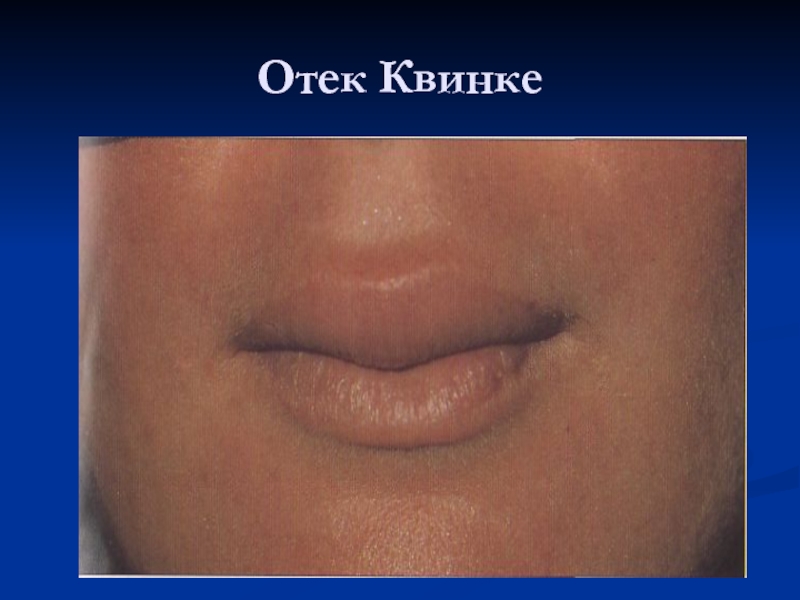
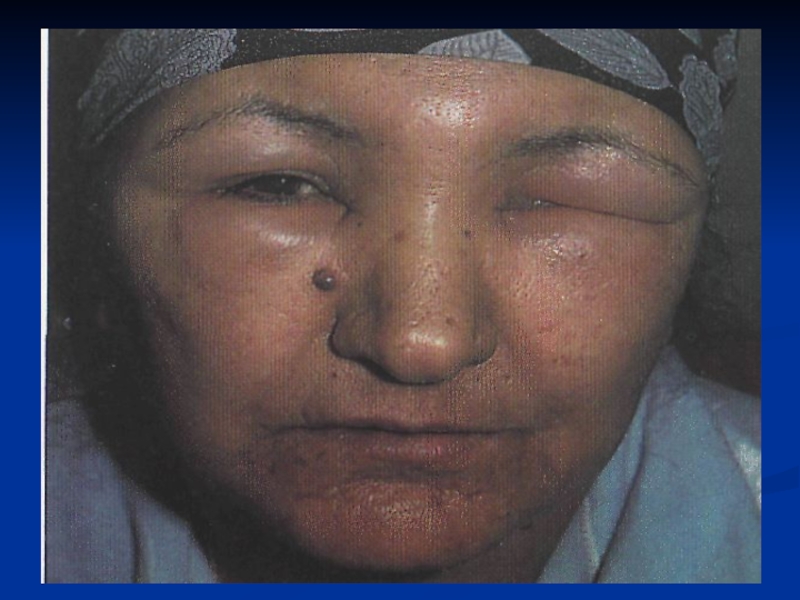
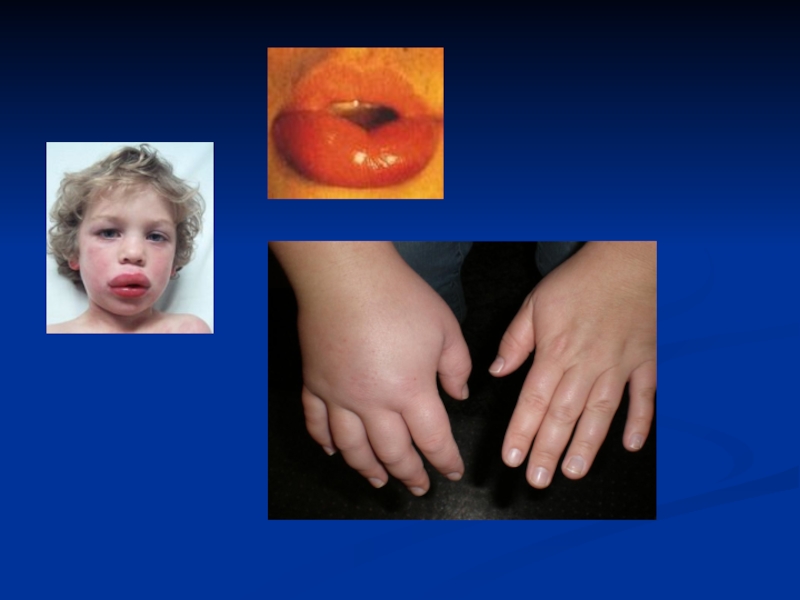
Слайд 79Отек Квинке
Отек Квинке (ангионевротический отек) — заболевание с распространением на
кожу, подкожную клетчатку, слизистые оболочки.
Причины. Отек Квинке вызывается самыми разнообразными
аллергенами или их сочетанием (пищевые продукты, медикаменты, бактерии, косметические средства и др.).
В последние годы в качестве основной причины выступают антибактериальные препараты.
Слайд 80Основные симптомы.
Отек Квинке имеет вид большого, бледного, плотного инфильтрата,
без зуда. При нажатии на него не остается ямки.
Локальные поражения
при отеке Квинке наблюдаются на губах, веках, слизистых оболочках полости рта.
Особенно опасно возникновение отека Квинке в области гортани. В этом случае сначала отмечается «лающий» кашель, осиплость голоса, затем нарастает тяжесть дыхания с одышкой инспираторного, а потом инспираторно-экспираторного характера.
Слайд 81Дыхание быстро становится шумным стридорозным. Лицо принимает цианотический, бледный цвет.
Летальный исход может наступить от асфиксии, поэтому таким больным требуется
неотложная интенсивная терапия вплоть до трахеостомии.
Отеки могут локализоваться на слизистой оболочке желудочно-кишечного тракта и симулировать клинику острого живота.
При локализации на лице отек может распространиться на серозные мозговые оболочки с возникновением таких менингиальных симптомов, как ригидность затылочных мышц, сильная головная боль. рвота, иногда судороги.
Слайд 85Анафилактический шок
Анафилактический шок — вид аллергической реакции немедленного типа, который
возникает при повторном введении в организм аллергена и является наиболее
опасным аллергическим осложнением.
Слайд 86Причины. Почти каждый лекарственный препарат или профилактическое средство может вызвать
шоковую реакцию.
Анафилактический шок может быть вызван укусом перепончатокрылых насекомых
(пчелы, осы, шершни), повторным введением белковых препаратов, полисахаридов, гаптенов, приемом пищевых аллергенов.
Отмечается увеличение частоты случаев анафилактического шока с возрастом. Это связано с повышенной сенсибилизацией по мере воздействия разных агентов.
Слайд 87Способствующие факторы.
Лекарственный анафилактический шок развивается чаще у больных, страдающих
аллергическими заболеваниями (полипозы, нейродермит, крапивница, бронхиальная астма и другие проявления
аллергии), а также леченных повторно каким-нибудь препаратом.
Слайд 88Основные симптомы.
Клиническая картина анафилактического шока обусловлена сложным комплексом симптомов
и синдромов со стороны органов и систем организма.
Шок характеризуется
стремительным развитием, бурным проявлением, тяжестью течения и результатами.
Симптомы шока разнообразны, а время их проявлений колеблется от нескольких секунд или минут до 2 ч. Анафилактический шок может начинаться с «малой симптоматики» в продромальном периоде.
Слайд 89При молниеносном развитии заболевания продромальные явления отсутствуют— у больных внезапно
развивается тяжелый коллапс с потерей сознания, судорогами, который может привести
к летальному исходу.
При менее тяжелом течении шока больные жалуются на чувство жара с резкой гиперемией кожных покровов, общее возбуждение, головную боль, шум в ушах, страх смерти и др.
Могут появиться кожный зуд, уртикарная сыпь, отеки типа Квинке, гиперемия склер, слезотечение, заложенность носа, ринорея, зуд и першение в горле.
Слайд 90Одновременно возникает удушье с выраженным бронхоспастическим синдромом.
При спазме гладкой
мускулатуры внутренних органов могут возникнуть боли в животе, тошнота, рвота,
понос.
Со стороны сердечно-сосудистой системы наблюдается тахикардия, больные жалуются на боли сжимающего характера в области сердца.
На ЭКГ регистрируются нарушения сердечного ритма, диффузные изменения миокарда.
Слайд 91При обследовании больного необходимо обратить внимание на следующие симптомы: холодный
пот, расширение зрачков, судороги, пену во рту, цианоз или резкую
гиперемию кожных покровов.
Тоны сердца глухие, в легких выслушиваются сухие свистящие хрипы.
В тяжелых случаях сразу возникают симптомы тяжелого коллапса, комы: холодные конечности, пульс не прощупывается.
АД не определяется, могут быть непроизвольная дефекация, мочеиспускания, остановка сердца, дыхания.
Кроме молниеносных вариантов развития анафилактического шока после введения лекарственного препарата возможно возникновение не менее тяжелой картины через 20—30 мин.
Слайд 92Особая опасность развития такого варианта шока
заключается в том, что
больной чувствует себя удовлетворительно и может не находиться под надлежащим
контролем медицинского персонала, а это сокращает возможность оказания своевременной помощи.