Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Уход за больными и неотложная помощь при сахарном диабете и тиреотоксикозе (в
Содержание
- 1. Уход за больными и неотложная помощь при сахарном диабете и тиреотоксикозе (в
- 2. Неотложные состояния у больных сахарным диабетом
- 3. Сахарный диабет – это системное заболевание, которое
- 4. Неотложные состояния при СДГипергликемические состояния:Кетоз →Кетоацидоз →Кетоацидотическая кома2. Гиперосмолярная кома3. Молочнокислая (лактатацидемическая) комаГипогликемические состояния:Гипогликемия→Гипогликемическая кома
- 5. Все четыре неотложные состояния требуют незамедлительного и адекватного леченияНесоблюдение протоколов лечения может привести к смерти больного
- 6. Диабетическая кетоацидотическая кома (ДКА)ДКА возникает вследствие инсулиновой
- 7. Причины кетоацидотической комыИнсулиновая недостаточность, может возникнуть вследствие:Поздней
- 8. ПатогенезИнсулиновая недостаточность → нарушение процессов утилизации глюкозы
- 9. Клиника развивается медленноКетоз – состояние, которое характеризуется
- 10. ОсмотрЗапах ацетонаСухость кожи, следы расчесовГубы покрыты корочками,
- 11. Варианты (атипические формы) Абдоминальный (псевдоперитонеальный): тошнота, рвота
- 12. ДиагностикаДанные анамнезаКлиническая картинаЛабораторные исследованияГипергликемияАцетонурия (в бессознательном состоянии
- 13. Очень важно проводить частый мониторинг клинических и лабораторных показателей
- 14. Медсестра проводит мониторинг состояния пациента при ДКАпроверяет
- 15. Медсестра такжеСледит за состоянием дыхательных путей пациента,
- 16. Принципы леченияИнсулинотерапияРегидратационная терапияКоррекция электролитного обменаКоррекция кислотно – основного равновесияСимптоматическая терапия
- 17. Чем раньше начато лечение, тем лучше прогнозОпределение
- 18. ИнсулинотерапияПри постановке диагноза 9 – 10 –
- 19. Регидратационная терапияДефицит жидкости составляет 2 - 4
- 20. Коррекция электролитного обменаПроводится на фоне регидратации и
- 21. Коррекция кислотно – основного равновесияПоказания для введения
- 22. Симптоматическая терапияГепарин 5 тис Ед. 4 р/деньУнитиол
- 23. Осложнения терапии1) гипогликемия2) отек мозга (может развиться
- 24. Лечение отека мозгаМаннитол 1 – 2 гр./кг
- 25. Гиперосмолярная комаОсобенный вид диабетической комы, который встречается
- 26. Причины гиперосмолярной комыВ основе лежит дегидратация и
- 27. Патогенез гиперосмолярной комыПровоцирующие факторы → гипергликемия →
- 28. Почему нет кетоацидоза?Выраженная дегидратация вместе с олигурией
- 29. КлиникаКлиника развивается медленноУ больного присутствуют симптомы декомпенсации
- 30. ДиагностикаАнамнезКлиникаЛабораторные данные:Гликемия 50 ммоль/л и вышеЭлектролитные нарушенияОсмоляность
- 31. Принципы леченияРегидратационная терапияИнсулинотерапияКоррекция электролитного обменаСимптоматическая терапия
- 32. Регидратационная терапияГипотонический раствор: 0,45 % NaCl1-й час
- 33. ИнсулинотерапияТакая же схема, как и при кетоацидотической коме
- 34. Коррекция электролитного обменаТакая же схема, как и
- 35. Симптоматическая терапияГепарин 5 тис Ед х 4
- 36. Молочно – кислая (лактатацидемическая) комаДиабетическая кома, которая
- 37. ПричиныВ основе лежит метаболический ацидоз в результате
- 38. ПатогенезТканевая гипоксия стимулирует анаэробный гликолиз, конечным продуктом
- 39. КлиникаРазвивается в течении нескольких часовПродромальный период: - боль
- 40. ДиагностикаАнамнезКлиникаЛабораторные данные:Гликемия в норме или незначительно повышенарН крови резко снижена (
- 41. Лечение2,5 – 4 % р-р NaHCO3 1
- 42. Гипогликемическая комаРазвивается при снижении уровня гликемии, которое
- 43. ПричиныПередозировка инсулина или сахароснижающих препаратов (или смена
- 44. ПатогенезГипогликемия → уменьшение утилизации глюкозы клетками головного
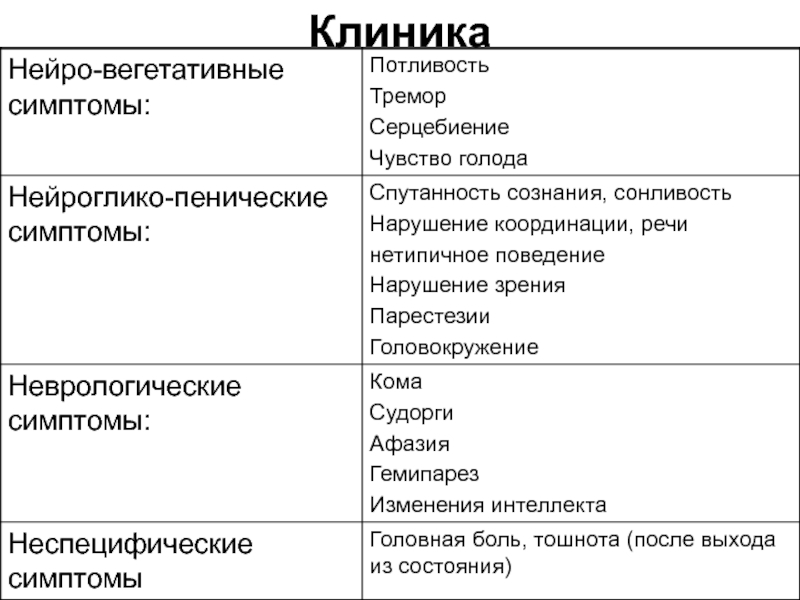
- 45. Клиника
- 46. ФазыГолод, потливость Возбуждение: злобность, агрессивность, галлюцинацииСудорги, апатия, оглушенность, сонливость Кома
- 47. Объективно:Кожа бледная, влажная, язык влажныйТонус глазных яблок
- 48. ДиагностикаАнамнезКлиникаЛабораторные данные:- Биохимический анализ крови (уровень гликемии)Анализ
- 49. Все диабетики, принимающие инсулин или препараты сульфонилмочевины
- 50. Медсестра следитза уровнем глюкозы в крови до
- 51. Лечение гипогликемииВсе пациенты, которые получают инсулинотерапию, должны всегда носить при себе конфеты или таблетки с глюкозой.
- 52. Лечение гипогликемииПри наличии симптомов гипогликемии медсестра должна
- 53. Лечение гипогликемической комы40 % глюкоза 20 –
- 54. Медсестра следит за уровнем сахара в крови
- 55. При затянувшейся коме При отсутствии сознания или при
- 56. Медсестра должна помочьКаждому больному на диабет разработать
- 57. Сравнительная характеристика коматозных состояний
- 58. Тиреотоксический криз
- 59. Причининелеченный или неправильно леченный тиротоксикоз
- 60. травма или грубая пальпация щитовидной железы;оперативное вмешательство
- 61. Диагностика тиротоксического криза1) анамнез2) клиника:- начало острое,
- 62. Принципы лечения тиротоксического кризаУгнетение продукции, поступления в
- 63. Лечение тиротоксического кризаОбеспечение полного физического и психического
- 64. Нужноследить и обеспечивать адекватное состояние дыхательных путей
- 65. Спасибо завнимание!
- 66. Скачать презентанцию
Неотложные состояния у больных сахарным диабетом
Слайды и текст этой презентации
Слайд 3Сахарный диабет – это системное заболевание, которое поражает все органы
и системы человека
Развитие острых и хронических осложнений может быть фатальным
для диабетикаСлайд 4Неотложные состояния при СД
Гипергликемические состояния:
Кетоз →
Кетоацидоз →
Кетоацидотическая кома
2. Гиперосмолярная кома
3.
Молочнокислая (лактатацидемическая) кома
Гипогликемические состояния:
Гипогликемия→
Гипогликемическая кома
Слайд 5Все четыре неотложные состояния требуют незамедлительного и адекватного лечения
Несоблюдение протоколов
лечения может привести к смерти больного
Слайд 6Диабетическая кетоацидотическая кома (ДКА)
ДКА возникает вследствие инсулиновой недостаточности, которая ведет
к нарушению углеводного и липидного обмена
До наступления эры инсулинотерапии, ДКА
был одной из наиболее частых причин смерти диабетиковЭто осложнение СД чаще развивается у молодых пациентов и несмотря на инсулинотерапию смертность остается высокой и составляет 6-10%
Большинство смертей в пожилом возрасте развиваются вследствие дополнительных проблем со здоровьем (инфекция, инсульт и др.)
Слайд 7Причины кетоацидотической комы
Инсулиновая недостаточность, может возникнуть вследствие:
Поздней диагностики СД
Отмены или
недостаточного введения инсулина или других сахароснижающих препаратов
Сопутствующих заболеваний, особенно инфекционных
(грипп, пневмония, пищевые токсикоинфекции)Физических и психических травм
Оперативных вмешательств
Грубого нарушения диеты
Беременности
Сосудистых катастроф (инфаркта миокарда, инсульта, тромбозов)
Слайд 8Патогенез
Инсулиновая недостаточность → нарушение процессов утилизации глюкозы → усиления распада
гликогена и замещение жировыми инфильтратами → ↑ гликонеогенеза и гиперпродукция
контр. гормонов → гипергликемия (↑ 20 – 25 ммоль/л) → ↑ осмолярности плазмы → выход жидкости и калия из тканей в кровяное руслоГипергликемия → глюкозурия → ↑ осмотического диуреза → полиурия → дегидратация → гиповолемия → диспротеинемия → ↓почечной перфузии и нарушение циркуляции крови с тяжелой тканевой гипоксией (циркуляторная , альвеолярная, тканевая гипоксия → потеря калия клетками
↑ липолиза, но в условиях дефицита инсулина накопление β-ацетоуксусной кислоты, ацетона → основное истощение тканей → метаболический ацидоз
↑ СО2 → раздражение дыхательного центра → дыхание Куссмауля
Токсическое влияние на ткани и ЦНС → апатия → кома
Слайд 9Клиника
развивается медленно
Кетоз – состояние, которое характеризуется повышением уровня кетоновых тел
в тканях без выраженного токсического эффекта и дегидратации (ликвидация причины,
диета, подколка инсулина)Кетоацидоз – сухость во рту, жажда, полиурия, общая слабость, тошнота, рвота, боль в животе
Оглушенность - сонливость, апатия, дезориентация, спутанность сознания
Ступор - сонливость усиливается, но отвечает с опозданием на вопросы, доступен для контакта
Сопор – в состоянии сна, реагирует только на сильные раздражители
IV. Кома – сознание отсутствует
Слайд 10Осмотр
Запах ацетона
Сухость кожи, следы расчесов
Губы покрыты корочками, язык сухой
Заостренные черты
лица
Лицо бледное, с румянцем
Глаза запавшие
Гипотония глазных яблок и мышц
Температура тела
нормальная (при повышенной надо искать инфекционное происхождение)Дыхание шумное, глубокое (Куссмауля)
Тахикардия, экстрасистолия, мерцательная аритмия
АД нормальное или сниженное
Слайд 11Варианты (атипические формы)
Абдоминальный (псевдоперитонеальный): тошнота, рвота кофейной гущей, боль
в животе, лейкоцитоз (лечение кетоацидоза, наблюдение хирурга) – чаще у
молодыхКоллаптоидный (кардиоваскулярный): снижения АД, ВД, тахикардия, цианоз, холодные конечности (важно не пропустить ИМ) – чаще у пожилых
Церебральный (энцефалопатический): на первом плане гемипарезы, ассиметричные рефлексы, клиника нарушения мозгового кровообращения, отека мозга – чаще у больных пожилого возраста с атеросклерозом сосудов головного мозга
Почечный: снижение диуреза, протеинурия, гематурия, нейтрофильный лейкоцитоз –при длительном течении заболевания
Слайд 12Диагностика
Данные анамнеза
Клиническая картина
Лабораторные исследования
Гипергликемия
Ацетонурия (в бессознательном состоянии мочу берут катетером)
Электролиты
(калий, натрий)
рН крови (7,35 – 7,45 )
Осмолярность крови (290 –
300 мОсм/л)Общий анализ мочи
Инструментальные данные
- ЭКГ (инверсия Т, удлинение интервала QТ, снижение сегмента S Т, появление зубца U (признаки гипокалиемии), экстрасистолия, мерцательная аритмия)
Слайд 13Очень важно проводить частый мониторинг клинических и лабораторных показателей пациента.
Лабораторные данные сначала проверяют
каждые 1 - 3 часа, а после улучшения клинического состояния реже.
Если пациент находится в состоянии шока, ступора или комы, то рекомендуется поставить назогастральный зонд, особенно, при рвота, и мочевой катетер.
Жизненно важной является частая оценка уровня калия. Постоянный мониторинг ЭКГ во II отведении может обеспечить оперативное выявление гиперкалиемии (остроконечные зубцы T) и гигипокалиемии (уплощенный зубец T и появление волн U). Гипорефлексия также может быть клиническим признаком дефицита калия в организме.
Тщательное наблюдение за неврологическим статусом необходимо для своевременного выявления редкого, но разрушительного осложнения - отека мозга.
Слайд 14Медсестра проводит мониторинг состояния пациента при ДКА
проверяет кровяное давление, пульс
и дыхание каждые 15 минут, до стабилизации состояние
каждый час записывает
диурез, температуру и психическое состояниеоценивает центральное венозное давления (при наличии центрального венозного катетера), как правило, каждые 30 минут
Слайд 15Медсестра также
Следит за состоянием дыхательных путей пациента, его сознанием, уровнем
гидратации, количеством электролитов и уровнем глюкозы в крови, результаты последнего
указывают на эффективность инсулинотерапии, и разрешат установить время когда нужно перейти от инфузии физиологического раствора на 5 % глюкозу или декстрозуПосле стабилизации состояния пациента мониторинг жизненно важных функций и запись их значений возможен через каждые 4 часа
Слайд 16Принципы лечения
Инсулинотерапия
Регидратационная терапия
Коррекция электролитного обмена
Коррекция кислотно – основного равновесия
Симптоматическая терапия
Слайд 17Чем раньше начато лечение, тем лучше прогноз
Определение уровня гликемии проводится
каждый час
Отсутствие или слабая реакция зрачков на свет свидетельствует о
структурных изменениях в стволе мозга, что говорит о неблагоприятном прогнозе для больногоНемедикаментозные мероприятия:
Промывание желудка
Клизма с содовым раствором, катетеризация мочевого пузыря
Подведение кислорода
Делают венесекцию и устанавливают постоянно действующий венный катетер
Слайд 18Инсулинотерапия
При постановке диагноза 9 – 10 – 10 Ед. инсулина
краткого действия в/в или в/м
0,1 Ед./кг веса в час в/в
кап (к 500 мл 0,9 % р-ра NaCl добавляем 50 Ед. простого инсулина, 50 мл выливаем (для лучшей абсорбции), вводим в/в кап - 6 Ед.в час = 24 кап/мин)Добиваемся снижения гликемии не больше 3 – 5 ммоль/л/час
Снижаем гликемию до 14 ммоль/л
Физ. р-р заменяем на 10 (5) % глюкозу (для поддержания норм. осмолярности крови и улучшения усвоения калия клетками)
Удерживаем гликемию на уровне 9 - 11 ммоль/л (дозу инсулина уменьшаем)
Когда больной приходит в сознание переводим на дробное в/м или п/к введение простого инсулина (при этом первую в/м или п/к иньекцию делаем за 30 мин до отключения системы)
Слайд 19Регидратационная терапия
Дефицит жидкости составляет 2 - 4 – 6 л
1-й
час: 0,8 – 1 л 0,9 % р-ра NaCl
2
- 3-й час: 1 л (по 0,5 л) 0,9 % р-ра NaCl 4- 5- 6-й час: 1 л (по 0,3 л) 0,9 % р-ра NaCl
Или: 1500 мл + 20 мл/кг веса тела взрослого
100 мл/кг веса ребенка до 10 кг
1000 мл + 50 мл/кг веса ребенка 10 – 20 кг
физиолгический раствор
раствор Рингера
глюкоза
Под контролем диуреза, уровня гликемии, свертываемости крови
Слайд 20Коррекция электролитного обмена
Проводится на фоне регидратации и инсулинотерапии
Калий удерживаем на
уровне 4 – 5 ммоль/л
< 3 ммоль/л – вводим калия
до 3 г/час3 – 4 ммоль/л – до 2 г/час
> 4 ммоль/л – 0,5 г/час
> 5 ммоль/л - не вводим
Применяем 4 % раствор КCl или панангин
Не применяем калий при анурии
Слайд 21Коррекция кислотно – основного равновесия
Показания для введения 2,5 % р-ра
NaHCO3 :
Снижения рН артериальной крови до 7,0 и меньше
Концентрация NaHCO3
в крови не больше 10 ммоль/лОсложнения: отек мозга, резкая гипокалиемия, гипернатриемия, метаболический алкалоз, уменьшение рН цереброспинальной жидкости, угнетение ЦНС, нарушение диссоциации оксигемоглобина с гипоксией тканей
Ориентировочная доза: NaHCO3 (ммоль/л) = масса тела (кг) х 0,3 х ВЕ (дефицит оснований)
1 гр. NaHCO3 = 1,9 ммоль/л
(1 мл 4,25 % р-р NaHCO3 содержит 0,5 ммоль ионов HCO3)
Слайд 22Симптоматическая терапия
Гепарин 5 тис Ед. 4 р/день
Унитиол 5 % -
10 мл в/в 3 раза первые сутки, потом 1 раз/день
Реополиглюкин
(при выраженных микроциркуляторных нарушениях)Мезатон 1 – 2 мл + дексаметазон 5 мг 2 р. при коллаптоидном состоянии
Антибактериальные препараты
Слайд 23Осложнения терапии
1) гипогликемия
2) отек мозга (может развиться еще до начала
лечения или через 4 – 5 часов после начала интенсивной
инфузионной и инсулинотерапии)Смертность до 90 %
При сознании после «светлого» промежутка клинической и лабораторной симптоматики:
Ухудшение состояния
Головокружение, выраженная головная боль
Ухудшение зрения
Напряжение глазных яблок
Нестабильные гемодинамические показатели
Нарастающая лихорадка центрального происхождения
При бессознательном состоянии:
Отсутствие улучшения динамики в состоянии сознания при
улучшении углеводного обмена
Снижение или отсутствие реакции зрачков на свет
Отек зрительного нерва
Слайд 24Лечение отека мозга
Маннитол 1 – 2 гр./кг в/в
80 – 120
мг лазикса в/в
10 мл гипертонического раствора NaCl
Глюкокортикоиды: только дексаметазон 4
мг 2 – 3 р/сутки (в связи с минимальными минералокортикоидными свойствами)Гипотермия мозга
Активная гипервентиляция легких (вазоконстрикция способствует снижению внутричерепного давления)
Трепанация черепа
Слайд 25Гиперосмолярная кома
Особенный вид диабетической комы, который встречается при 2 типе
СД, сопровождается высокой гипергликемией без кетоацидоза
Чаще развивается у лиц старшего
возрастаСмертность составляет – 60 – 70 %
Слайд 26Причины гиперосмолярной комы
В основе лежит дегидратация и инсулиновая недостаточность вследствие:
Кровопотери
Рвота
и понос
Хирургические вмешательства
Ожоги и травмы
Прием салуретиков
Переливания глюкозы, солевых растворов в
больших количествахГемодиализ
Слайд 27Патогенез гиперосмолярной комы
Провоцирующие факторы → гипергликемия → ↑осмолярности плазмы →
↑ осмотического диуреза → гиповолемия → ↓ почечного кровотока и
клубочковой фильтрации → сгущение крови (активация тканевого тромбопластина → усиление локального и диссеминированного тромбообразования) → ↓ АД (колапс) → олигурия → анурияДегидратация мозговых клеток, нарушения микроциркуляции в мозгу → нарушение сознания → неврологическая симптоматика
Слайд 28Почему нет кетоацидоза?
Выраженная дегидратация вместе с олигурией и анурией ведут
к очень высокой гликемии
При СД 2 типа инсулин есть и
его количества достаточно для блокады кетогенеза и недостаточно для нормализации гликемииЛиполиз угнетается выраженной дегидратацией
Образование кетоновых тел в печени угнетается высокой гликемией
Слайд 29Клиника
Клиника развивается медленно
У больного присутствуют симптомы декомпенсации СД (полиурия, полидипсия,
слабость), чаще без диспепсического синдрома
Вместе с признаками дегидратации нарастают слабость,
адинамия, сонливость, ступор, сопор, но редко дело доходит до глубокой комыОбъективно: 1) симптомы дегидратации и гиповолемического шока (сухость кожи, слизистых, черты лица обострены, глаза запавшие, тонус снижен, тахикардия, АД резко снижено); 2) дыхание частое, поверхностное;
3) живот мягкий безболезненный; 4) лихорадка центрального происхождения; 5) неврологическая симптоматика (галлюциниции, делирий, нистагм, гемипарезы, патологические пирамидные знаки, др.)
Слайд 30Диагностика
Анамнез
Клиника
Лабораторные данные:
Гликемия 50 ммоль/л и выше
Электролитные нарушения
Осмоляность повышена (выше 400
мОсм/л)
Вследствие сгущения крови: гиперлейкоцитоз, ↑ гематокрита, ↑ концентрации гемоглобина
Ацетона в
моче нетСлайд 31Принципы лечения
Регидратационная терапия
Инсулинотерапия
Коррекция электролитного обмена
Симптоматическая терапия
Слайд 32Регидратационная терапия
Гипотонический раствор: 0,45 % NaCl
1-й час – 1 –
1,5 - 2 л
2- й час 0,8 – 1 л
3
– 4 –й час 0,5 лПотом (0,45 %NaCl – 3 л) переходим на 0,9 % NaCl
Когда гликемия приблизительно 18 ммоль/л – 5 (10 %) раствор глюкозы
Общее количество: 10 - 12 л
Под контролем диуреза, венозного давления, осмолярности
Слайд 34Коррекция электролитного обмена
Такая же схема, как и при кетоацидотической коме
Под
контролем уровня калия в крови каждый
Можна вводить до 8 гр
в сутки в/в кап.Слайд 35Симптоматическая терапия
Гепарин 5 тис Ед х 4 р/сутки (при гиперкоагуляции)
Кокарбоксилаза
Сосудистые
препараты – мезатон, глюкокортикоиды (при коллапсе)
Оксигенотерапия
Слайд 36Молочно – кислая (лактатацидемическая) кома
Диабетическая кома, которая развивается у пожилых
людей
Развивается крайне редко
Смертность при содержании молочной кислоты в крови более
4 ммоль/л достигает 90 % и большеСлайд 37Причины
В основе лежит метаболический ацидоз в результате накопления молочной кислоты
вследствие 1)гипоксии любого генеза:
Сердечна, легочная, почечная, печеночная недостаточность
Шок
Кровотечение
Анемия
Тяжелые инфекционные заболевания
Лейкозы
Отравление
салицилатами, метиловым спиртомХронический алкоголизм
Парентеральное введение глюкозы, сорбита, ксилита
2) На фоне приема бигуанидов
Слайд 38Патогенез
Тканевая гипоксия стимулирует анаэробный гликолиз, конечным продуктом которого является молочная
кислота (норма 0,62 – 1,32 ммоль/л или 5,6 – 12
мг %) →ацидоз → блокада адренэргических рецепторов сердца и сосудов → кардиогенный и дисметаболический шокОсвобождение контринсулярных гормонов (адреналин, СТГ) → актвация анаэробного гликолиза
Слайд 39Клиника
Развивается в течении нескольких часов
Продромальный период:
- боль в мышцах
- стенкардитическая
боль
- диспептические явления (тошнота, рвота)
- учащение дыхания
Период выраженных изменений:
- апатия,
сонливость- кома
- дыхание Куссмауля
- кожа цианотичная, холодная
- снижение артерильного давления
- олиг - анурия
Слайд 40Диагностика
Анамнез
Клиника
Лабораторные данные:
Гликемия в норме или незначительно повышена
рН крови резко снижена
(
Слайд 41Лечение
2,5 – 4 % р-р NaHCO3 1 – 1,5 л/сутки
(под контролем рН)
Оксигенотерапия
Метиленовый синий (1% р-р 50 – 100 мл
в/в кап (антидот молочной кислоты)Инсулинотерпия (2 – 4 Ед простого инсулина на 100 – 200 мл 5 % глюкозы с кокарбоксилазой, аскорбиновой кислотой (4 – 6 мл 10 (5)% р-ра)
Симптоматическая терапия:
Гидрокортизон 250 мг в/в струйно (120 мг преднизолона)
Унитиол (5 % р-р 10 мл в/в стр (1-2 мл/10 кг)
Препараты α-липоевой кислоты (берлитион, эспа-липон)
Слайд 42Гипогликемическая кома
Развивается при снижении уровня гликемии, которое ведет к нарушению
энергетического обеспечения нейронов головного мозга
У больных СД гипогликемии могут развиваться
при нормальных уровнях гликемииСлайд 43Причины
Передозировка инсулина или сахароснижающих препаратов (или смена препарата)
Неадекватная физическая активность
Недостаточный
прием пищи
Повышенная чувствительность к инсулину при недостаточности контринсулярных гормонов (гипотиреоз,
болезнь Аддисона, гипопитуитаризм)Прием алкоголя (способствует выходу инсулина)
Прием сульфаниламидов, салицилатов, неселективных β- блокаторов
Слайд 44Патогенез
Гипогликемия → уменьшение утилизации глюкозы клетками головного мозга → функциональные
→ органические изменения клеток мозга (сначала страдает кора, как наиболее
позднее формирования, самым стойким есть продолговатый мозг, поэтому дыхание и сердечная деятельность сохраняются даже при необоротной декортикации, поэтому смерть не бывает внезапной)Самостоятельный выход из комы возможен при выбросе контринсулярных гормонов (глюкагон, катехоламины, глюкокортикоиды)
Слайд 46Фазы
Голод, потливость
Возбуждение: злобность, агрессивность, галлюцинации
Судорги, апатия, оглушенность, сонливость
Кома
Слайд 47Объективно:
Кожа бледная, влажная, язык влажный
Тонус глазных яблок в норме или
повышен
Тонус мышц повышен
Сухожильные рефлексы повышены, симптом Бабинского
Дыхание обычное
Температура тела нормальная
ЧСС
увеличена, АД в норме или повышеноОсобенно опасными гипогликемии могут быть при ИБС: могут провоцировать ИМ, инсульт (снять ЭКГ!)
Легкие гипогликемии проходят бесследно
Тяжелые, длительные, чистые гипогликемии приводят к диабетической энцефалопатии и деградации личности
Слайд 48Диагностика
Анамнез
Клиника
Лабораторные данные:
- Биохимический анализ крови (уровень гликемии)
Анализ мочи (аглюкозурия, иногда
глюкозуря, при длительной гипогликеми – голодовой ацетон)
При утрудненной диагностике нужно
ввести 40 – 60 мл 40 % глюкозыСлайд 49Все диабетики, принимающие инсулин или препараты сульфонилмочевины с целью снижения
уровня сахара в крови, находятся в зоне риска развития гипогликемии.
Особенное
внимание нужно обращать на больных пожилого возраста, диабетиков с признаками поражения печени, почек, или тех кто получает сопутствующую терапию, которая потенциирует эффекты перооральных сахароснижающих препаратов.Слайд 50Медсестра следит
за уровнем глюкозы в крови до введения сахароснижающих препаратов,
до приема пищи, за час до сна и при наличии
признаков наличия неадекватного количества сахара в кровиСлайд 51Лечение гипогликемии
Все пациенты, которые получают инсулинотерапию, должны всегда носить при
себе конфеты или таблетки с глюкозой.
Слайд 52Лечение гипогликемии
При наличии симптомов гипогликемии медсестра должна начать лечение согласно
указаниям врача или протокола лечения этого состояния.
Если больной может самостоятельно
глотать ему дают легкоусвояемые углеводы (раствор сахара (1 столовая ложка на ½ стакана воды), варенье, мед, конфеты, фруктовый сок или 100 г хлеба)Слайд 53Лечение гипогликемической комы
40 % глюкоза 20 – 40 - 60
– 80 мл в/в, подождать 5 – 10 мин, при
отсутствии эффекта – повторить, если не помогло – 10 % раствор глюкозы 200 – 300 мл в/в кап. с глюкокортикоидами (75 – 100 мг гидрокортизона или 30 – 60 мг преднизолона)0,5 – 1,0 мл глюкагона п/к, в/м или в/в
0,3 – 0,5 – 1,0 мл 0,1 % раствора адреналина п/к
При отсутствии сознания в/м глюкагон 1 – 2 мл каждые 2 часа, в/в кап гидрокортизон 75 мг или преднизолон 30 мг 4 раза в сутки
Слайд 54Медсестра следит за уровнем сахара в крови и клиническим состоянием
больного (симптомы могут сохранятся несколько часов и больше после гипогликемии)
Слайд 55При затянувшейся коме
При отсутствии сознания или при неврологической симптоматике с
целью профилактики и лечения отека мозга:
5 – 10 мл 25
% раствора магния сульфата в/в15 – 20 % раствор маннитола (0,5 – 1 г/кг)
Для улучшения метаболизма
100 мг кокарбоксилазы в/м
5 мл 5 % раствора глюкозы
Сердечные, сосудистые препараты
Профилактика энцефалопатии
Ноотропные препараты 2 – 4 недели
Слайд 56Медсестра должна помочь
Каждому больному на диабет разработать индивидуальный план предупреждения
гипер- и особенно гипогликемии.
Медсестра учит больного и членов его семьи
различать симптомы гипогликемии, предупреждать их и оказывать своевременную помощи при их развитии.Слайд 60
травма или грубая пальпация щитовидной железы;
оперативное вмешательство на ЩЖ или
приём І-131 без предварительной медикаментозной компенсации тиротоксикоза;
любое оперативное вмешательство у
больных с нелеченным или недиагностированным тиротоксикозом;сопутствующие инфекционные или воспалительные заболевания;
резкое прекращение приема тиротоксических препаратов;
перегревание;
физическая и психическая травмы;
беременность и роды
Провоцирующие факторы
Слайд 61Диагностика тиротоксического криза
1) анамнез
2) клиника:
- начало острое, хотя в 30
% случаев может развиваться на протяжении дня и дольше
- изменения
со стороны нервовой системы: резкое возбуждение или психоз; страх смерти, сознание чаще сохранено- кожа и слизистые: кожа горячая, влажная, профузная потливость может перейти в сухость кожи (вследствии дегидратации;) гиперемия лица, цианоз конечностей, язык и губы сухие;
- изменения мышечной системы: резкая мышечная слабость, адинамия, парезы, параличи;
- изменения сердечно-сосудистой системы: тахикардия, МА, повышение, а потом резкое снижение АД; возможно развитие острой левожелудочковой недостаточности;
- изменения со стороны пищеварительной системы: тошнота, рвота, понос; развитие желтухи может свидетельствовать об развитии острой печеночной недостаточности;
3) лабораторные данные: анемия, лейкоцитоз, снижение гематокрита; уровни Т3 і Т4 повышены, ТТГ снижен
Слайд 62Принципы лечения тиротоксического криза
Угнетение продукции, поступления в кровь и действия
тироидных гормонов
Снижение возбуждения центральной и вегетативной нервной системы;
Нормализация функционирования надпочечниковых
желез;Коррекция сердечно – сосудистых нарушений;
Нормализация водно – электролитного обмена и кислотно – щелочного равновесия;
Лечение гипоксии, гипертермии
Слайд 63Лечение тиротоксического криза
Обеспечение полного физического и психического покоя
- мерказолил (перорально
или через интраназальный зонд) 60 мг, потом - 30 мг
каждые 4 час;- 1 мл 1 % раствора Люголя на 1л 5 % глюкозы в/в капельно (или 1 мл 10 % раствора натрия йодида в/в кап. каждые 3 час) через 1 – 2 часа после начала терапии
- β- адреноблокаторы (пропранолол 1 – 3 мг в/в каждые 3 час, анаприлин перорально 80 мг или 5 мл в/в медленно)
При возбуждении – дроперидол 2,5 мг, седуксен 0,5 % раствор 2-3 мл или димедрол 1 % раствор 1 мл внутрмышечно фенобарбитал до 200 мг/добу (усиливает также виведение тироидных гормонов)
Гидрокортизон 200-400 мг в/в капельно, (преднизолон 3-5 мг/кг, дексаметазон до 20 мг/сутки). Аскорбиновая к-та 5 мл 5 % раствора на 500 мл физиологического раствора натрия хлорида в/в капельно.
Плазмаферез, гемосорбция
Слайд 64Нужно
следить и обеспечивать адекватное состояние дыхательных путей пациента
длительно наблюдать за
сердечными аритмиями (мониторинг ЭКГ во II отведении)
проверять жизненно важные функции (кровяное
давление, пульс и дыхание) каждые 30 минут, до стабилизации состояниеобеспечить комфортные условия (охлаждающее одеяло)
придерживаться назначенного режима терапии (антитиреоидные препараты, β- адреноблокаторы, глюкокортикоиды, др)