Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Гломерулонефрит : от теории к практике
Содержание
- 1. Гломерулонефрит : от теории к практике
- 2. ОпределениеГломерулонефриты – это группа заболеваний почек с общими иммунопатологическими механизмами развития и приемущественным поражением клубочков почек
- 3. Классификация гломерулонефрита По остроте:Острый Подострый (быстропрогрессирующий)Хронический По этиологии:Первичный – является самостоятельным заболеваниемВторичный
- 4. Основные клинические синдромы (1) Мочевой – синдром,
- 5. Основные клинические синдромы (2)Гипертонический – повышение артериального
- 6. Основные клинические синдромы (3)Нефритический – синдром, который
- 7. Основные клинические синдромы (4)Нефротический – синдром, который
- 8. Острый (постинфекционный) гломерулонефритПатогенез: повреждение клубочков возникает во основном за счет реакции гиперчувствительности III типа
- 9. Слайд 9
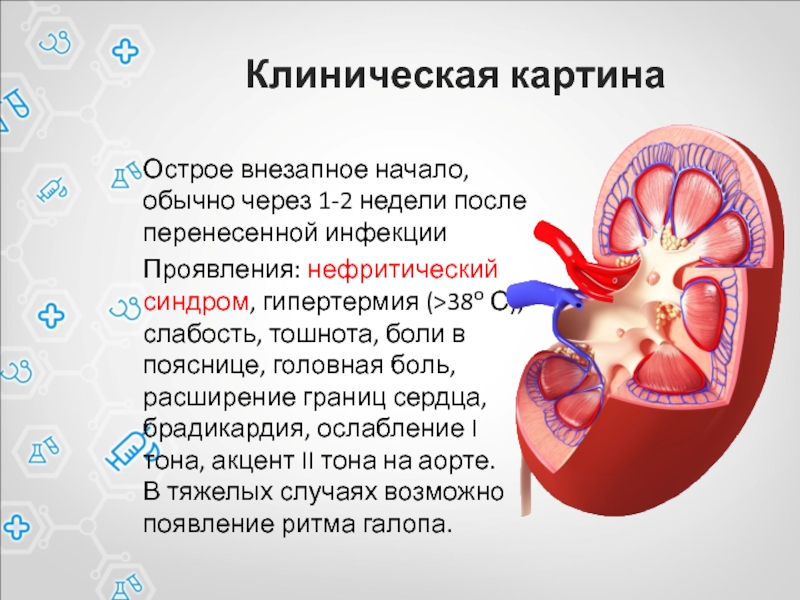
- 10. Клиническая картинаОстрое внезапное начало, обычно через 1-2
- 11. Отеки при болезнях почек
- 12. ДиагностикаОбщий анализ крови: нейтрофильный лейкоцитоз, увеличение СОЭ.
- 13. ЛечениеДиета с пониженным содержанием соли и сокращение
- 14. ИсходыВыздоровление (40-90%)Переход в хроническую форму (3-21%)Летальный (3-4%)
- 15. Быстропрогрессирующий (подострый) гломерулонефритБыстропрогрессирующий (подострый) гломерулонефрит - это
- 16. Патогенез: реакции гиперчувствительности II и III типов.
- 17. Клиническая картинаВедущими синдромами в клинической картине заболевания являются: нефритический(особенно в начале), нефро-нефритическийХарактерное изменение цвета мочиАртериальная гипертензия
- 18. Диагностика (1)Общий анализ крови: нейтрофильный лейкоцитоз, увеличение
- 19. Диагностика (2)Радиоизотопное и ультразвуковое исследование почек: диффузный
- 20. ЛечениеПульс-терапия кортикостероидами (р-р метилпреднизолон 1000 мг в
- 21. Хронический гломерулонефритХронический гломерулонефрит – это заболевание, характеризирующееся
- 22. Иммунные механизмы развития хронического гломерулонефрита по Рябову С.И.(1)
- 23. Иммунные механизмы развития хронического гломерулонефрита по Рябову С.И.(2)
- 24. Клиническая картина (1)Классификация ХГН по М.Я. РатнеруI.
- 25. Клиническая картина (2)II. Нефротические хронические гломерулонефриты
- 26. Диагностика1. Общий анализ мочи: различной степени протеинурия
- 27. ЛечениеПодходы к лечению совпадают с таковыми при быстропрогрессирующем гломерулонефрите
- 28. Разбор клинического случая
- 29. Пациент Л., 43 года;Поступил 29.06.2018 в 21
- 30. Anamnesis vitaeПеренесенные заболевания: со слов, около 2-3х
- 31. Anamnesis morbi (1)До 42 лет считал себя
- 32. Anamnesis morbi (2)В апреле 2018г. стационарное лечение
- 33. Anamnesis morbi (3)В марте 2018г. выявлено периферическое
- 34. Status praesensСостояние средней тяжестиКожные покровы и видимые
- 35. Общий анализ крови
- 36. Биохимический анализ крови
- 37. Липидный спектр
- 38. Определение белковых фракций (03.07.2018г)
- 39. Общий анализ мочи Суточный анализ мочи
- 40. Антинейтрофильные антитела (ANCA) к МРО,PR3; количественное определение от 10.07.2018г.
- 41. Данные инструментальных исследований (1)ЭКГ от 02.06.2018 –
- 42. Данные инструментальных исследований (2)МСКТ ОГК от 04.07.2018г.
- 43. Данные инструментальных исследований (3)Гистологическое исследование биоптата почки
- 44. Отёк и формирующийся фиброз интерстиция с сопутствующей
- 45. Данные инструментальных исследований (4)УЗИ левой почки от
- 46. Клинический диагнозОсновной: Системный АНЦА - ассоциированный васкулит
- 47. Слайд 47
- 48. Лечениев/в: р-р метилпреднизолон 1000 мг (09-11.07.2018г.);р-р циклофосфан
- 49. Результаты леченияС 09-10.07.18г. выполнена пульс-терапия метилпреднизолоном 1000
- 50. Дальнейшее лечениеВ качестве курсовой терапии пациенту было
- 51. Исход (1)По результатам обследования имеет место полное
- 52. Исход (2)В декабре 2018г окончена индукционная терапия,
- 53. Заключительный диагнозОсновной: Системный АНЦА - ассоциированный васкулит
- 54. Гранулематоз Вегенера (теоретическая часть)
- 55. ОпределениеГранулематоз Вегенера – это аутоиммунное гранулематозное воспаление
- 56. АНЦА-ассоциированные васкулитыГранулематоз ВегенераСиндром Чарджа-СтроссМикроскопический полиангиитАнититела к миелопероксидазе (МПО) протеиназе-3 (ПР-3)
- 57. ЭпидемиологияГранулематоз Вегенера – редкое заболевание. Его распространенность в популяции составляет 25–60 на 1 млн.
- 58. Уровень поражения сосудов
- 59. Слайд 59
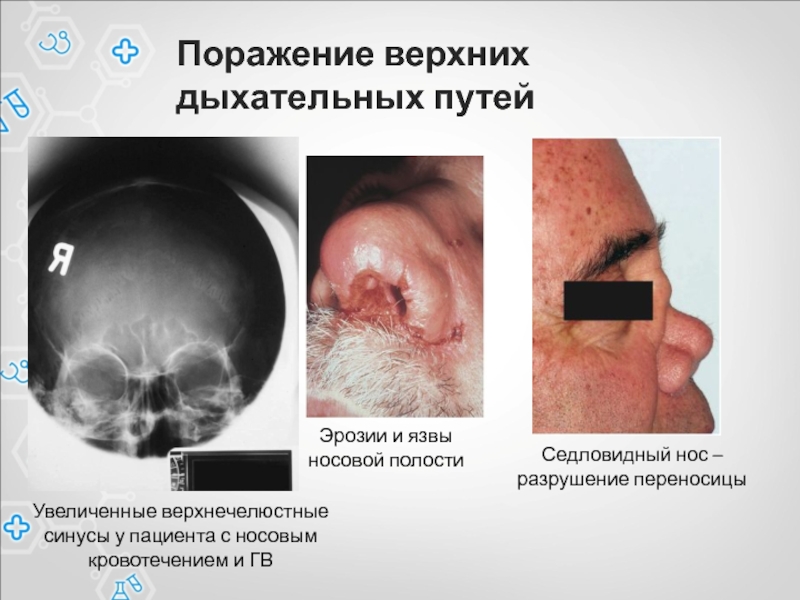
- 60. Поражение верхних дыхательных путей Эрозии и язвы
- 61. Поражение легких
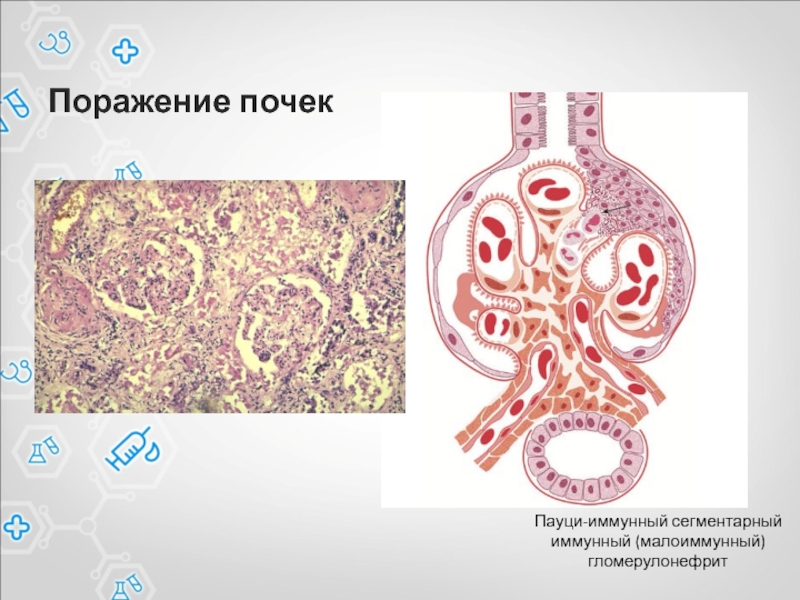
- 62. Поражение почек Пауци-иммунный сегментарный иммунный (малоиммунный) гломерулонефрит
- 63. Поражение кожи
- 64. Классификационные критерии ГПА (Вегенера):
- 65. Клиническое значение обнаружения АНЦА
- 66. Клинические признаки первичных васкулитов, ассоциированных с АНЦА
- 67. Клинические признаки первичных васкулитов, ассоциированных с АНЦА (продолжение)
- 68. Список использованной литературыПатологическая физиология почек: учеб.- метод.
- 69. Спасибо за внимание!
- 70. Скачать презентанцию
ОпределениеГломерулонефриты – это группа заболеваний почек с общими иммунопатологическими механизмами развития и приемущественным поражением клубочков почек
Слайды и текст этой презентации
Слайд 2Определение
Гломерулонефриты – это группа заболеваний почек с общими иммунопатологическими механизмами
развития и приемущественным поражением клубочков почек
Слайд 3Классификация гломерулонефрита
По остроте:
Острый
Подострый (быстропрогрессирующий)
Хронический
По этиологии:
Первичный – является
самостоятельным заболеванием
Вторичный
Слайд 4Основные клинические синдромы (1)
Мочевой – синдром, включающий в себя:
Олигурию
– снижение диуреза
Протеинурию – выделение белка с мочой (> 0,1
г/сут.)Цилиндрурию - появление в моче микроскопических цилиндрических телец из свернувшегося белка, клеток крови, эпителия почечных канальцев и др.
Повышение удельного веса мочи (1030 – 1040 г/л)
Гематурию – микрогематурия - эритроциты видны при микроскопии, макрогематурия - невооруженным глазом
Слайд 5Основные клинические синдромы (2)
Гипертонический – повышение артериального давления > 139/89
мм.рт.ст.
Отечный – развитие отеков разной степени выраженности.
Особенности «почечных отеков»:
Преимущественная
локализация на лице, в частности на векахКожа над отеком теплая, бледная
Отеки мягкие
Утром отеки более выражены, чем вечером
Слайд 6Основные клинические синдромы (3)
Нефритический – синдром, который стабильно путают с
нефротическим проявляющийся следующим образом:
Гематурия, которая часто принимает характер макрогематурией с
выделением мочи цвета «мясных помоев»Протеинурия, уровень которой коррелирует с выраженностью повреждений клубочка (но обычно менее выражена, чем при нефротическом)
Олигоурия
Артериальная гипертензия
Отеки
Слайд 7Основные клинические синдромы (4)
Нефротический – синдром, который стабильно путают с
нефритическим проявляющийся следующим образом:
Выраженная протеинурия (>3,5 г/сут.)
Отеки вплоть до анасарки
Гипоальбуминемия
Гиперлипидемия
Слайд 8Острый (постинфекционный) гломерулонефрит
Патогенез: повреждение клубочков возникает во основном за счет
реакции гиперчувствительности III типа
Слайд 10Клиническая картина
Острое внезапное начало, обычно через 1-2 недели после перенесенной
инфекции
Проявления: нефритический синдром, гипертермия (>38о С),
слабость, тошнота, боли в пояснице,
головная боль, расширение границ сердца, брадикардия, ослабление I тона, акцент II тона на аорте.
В тяжелых случаях возможно появление ритма галопа. Слайд 12Диагностика
Общий анализ крови: нейтрофильный лейкоцитоз, увеличение СОЭ.
Биохимический анализ крови: повышение
СРБ, возможно повышение креатинина, незначительное снижение СКФ.
Серологический анализ: повышение антистрептолизина-О,
повышение концентрации IgG, IgM в кровиОбщий анализ мочи: изменение цвета («мясных помоев»), повышение удельного веса, эритроцитурия, цилиндрурия, возможна протеинурия
Слайд 13Лечение
Диета с пониженным содержанием соли и сокращение потребления жидкости в
остром периоде
Терапия инфекционного заболевания, вызвавшего гломерулонефрит
Фуросемид (1,0 – 2,0 мг/кг
в сутки) – лечение отековПериндоприл (4мг/сут.) + Амлодипин (5мг/сут.) – лечение АГ
Назначение иммуносуперссивной терапии (глюкокортикоиды и/или цитостатики) необходимо только при присоединении нефротического синдрома.
Слайд 15Быстропрогрессирующий (подострый) гломерулонефрит
Быстропрогрессирующий (подострый) гломерулонефрит - это заболевание, сопровождающиеся микроскопической
картиной формирования в гломерулах полулуний и прогрессирующий до почечной недостаточности
в течение недель или месяцевЭтиология
Слайд 16Патогенез: реакции гиперчувствительности II и III типов. Либо специфическое повреждение
сосудов клубочков при системных заболеваниях (прим.: васкулиты)
Характерная морфологическая особенность –
образование полулунийСлайд 17Клиническая картина
Ведущими синдромами в клинической картине заболевания являются: нефритический(особенно в
начале), нефро-нефритический
Характерное изменение цвета мочи
Артериальная гипертензия
Слайд 18Диагностика (1)
Общий анализ крови: нейтрофильный лейкоцитоз, увеличение СОЭ, анемия
Биохимический анализ
крови: повышение СРБ, повышение креатинина, мочевины, холестерина, снижение СКФ, гипоальбуминемия
Серологический
анализ: повышение концентрации IgG, IgM в крови, маркеры системных заболеваний (если они являются причиной)Общий анализ мочи: изменение цвета («мясных помоев»), повышение удельного веса вначале, затем его падение, эритроцитурия, цилиндрурия, взначительная протеинурия (> 3,5 г/сут)
Слайд 19Диагностика (2)
Радиоизотопное и ультразвуковое исследование почек: диффузный характер изменений, вначале
почки могут быть увеличены, но постепенно уменьшаются
Радиоизотопная ренография выявляет значительное
снижение секреторно- экскреторной функцииПункционная биопсия: десквамация и пролиферация эпителия, который в виде полулуний заполняет просвет капсулы облитерация боуменовых пространств, некроз и гиалиноз клубочков, дистрофические изменения канальцев
Слайд 20Лечение
Пульс-терапия кортикостероидами (р-р метилпреднизолон 1000 мг в течение 3 дней)
Цитостатики
(р-р циклофосфан 600-1000 мг 1 раз в месяц – курсовое
лечение)Поддерживающая терапия пероральными кортикостероидами с индивидуальным подбором дозировки
При непереносимости ГКС или развитии побочных эффектов – замена на ритуксимаб (иммунодепрессант)
Лечение АГ, отеков по вышеописанной схеме
В отдаленном периоде может понадобиться трансплантация почек
Слайд 21Хронический гломерулонефрит
Хронический гломерулонефрит – это заболевание, характеризирующееся медленным прогрессирующим течением
с развитием хронической почечной недостаточности
Патогенез: одним из возможных механизмов является
реакция гиперчувствительности III типа, но, в отличие от острой формы, иммунные комплексы образуются не столько за счет антигенов инфекционного агента, сколько за счет изменения базальной мембраны клубочка и обретения ей антигенных свойств (Рябов С.И.)Слайд 24Клиническая картина (1)
Классификация ХГН по М.Я. Ратнеру
I. Нефритические хронические гломерулонефриты
1. ХГН максимально активный - рецидивирующий остронефритический синдром с
интервалами 2-24 месяца2. ХГН активный – персистирующая протеинурия (> 1,0 – 1,5 г/сут), микро-макрогематурия, артериальная гипертензия, возможно развитие отеков
3. ХГН неактивный – протеинурия (<1,0 г/сут.), микрогематурия, возможны макрогематурия, артериальная гиперензия
Слайд 25Клиническая картина (2)
II. Нефротические хронические гломерулонефриты
1. ХГН нефротический
– изолированный нефротический синдром
2. ХГН нефротически-гипертонический –
нефротический синдром со стойким повышением артериального давленияСлайд 26Диагностика
1. Общий анализ мочи: различной степени протеинурия и/или микрогематурия; зернистые,
эритроцитарные, восковидные цилиндры
2. Анализы крови: увеличение уровня креатинина в сыворотке
крови, когда результатом ГН является снижение СКФ; в определенных вариантах ГН присутствуют иммунологические маркеры3. Биопсия почек: единственный точный способ диагностики типа гломерулонефрита, что критически важно для подбора терапии и прогнозирования течения заболевания
Слайд 29Пациент Л., 43 года;
Поступил 29.06.2018 в 21 нефрологическое отделение ГКБ
№15 им О.М. Филатова по каналу «Москва – столица здоровья»
с жалобами на общую слабость.Слайд 30Anamnesis vitae
Перенесенные заболевания: со слов, около 2-3х лет беспокоит заложенность
носа, гаймориты.
Вредных привычек нет
Аллергологический анамнез не отягощен
Наследственность не отягощена
Контакт с
инфекционными больными отрицаетПределов Москвы и области в последние несколько месяцев не покидал
Слайд 31Anamnesis morbi (1)
До 42 лет считал себя абсолютно здоровым человеком,
к врачам не обращался. В 2017г после перенесенной ОРЗ появились
мигрирующие боли в крупных суставах нижних конечностей, обращался к ревматологу, предположен реактивный артрит, специфической терапии не получал.Слайд 32Anamnesis morbi (2)
В апреле 2018г. стационарное лечение в инфекционной больнице
по поводу болей в животе, без четкой связи с приемом
пищи, выписан с улучшением, с диагнозом: острая герпетическая инфекция, висцеральная форма, тяжелое течение. Кишечное кровотечение от 02.04.18г. Макрогематурия. Хронический пиелонефрит, обострение.Слайд 33Anamnesis morbi (3)
В марте 2018г. выявлено периферическое образование нижней доли
левого легкого, выполнялось МСКТ ОГК в динамике, без тенденции к
увеличению размеров, этиология образования не уточнена.Июнь 2018г. эпизоды макрогематурии, минимальной протеинурии, повышение креатинина до 143-151 мкмоль/л, что и послужило причиной настоящей госпитализации
Слайд 34Status praesens
Состояние средней тяжести
Кожные покровы и видимые слизистые бледно-розовые, умеренной
влажности
Дыхание жесткое, хрипов нет, ЧД 17/мин.
АД 130/80 мм. рт. ст.
ЧСС
78/мин.Другие органы и системы: без особенностей
Слайд 41Данные инструментальных исследований (1)
ЭКГ от 02.06.2018 – ритм синусовый, правильный
с ЧСС 48/мин. Выраженная синусовая брадикардия с ЧСС 48/мин. Нормальное
положение ЭОС.УЗИ органов брюшной полости и почек от 02.07.2018г - УЗ-признаки умеренных диффузных неспецифических изменений печени и поджелудочной железы, деформации желчного пузыря, диффузных изменений паренхимы обеих почек.
Слайд 42Данные инструментальных исследований (2)
МСКТ ОГК от 04.07.2018г. (доза 3,0 мЗв)
- КТ-картина периферического образования в нижней доле левого легкого (при
сравнении с предоставленными данными исследования от 15.06.18г. – без видимой динамики, при сравнении с предоставленным исследованием от 26.03.18г. – уменьшилось в объеме)Слайд 43Данные инструментальных исследований (3)
Гистологическое исследование биоптата почки от 04.07.2018г:
Световая микроскопия:Проведены
окраски: Г-Э, ШИК-реакция, трихром по Массону.В препарате 15 клубочков, 1
из которых полностью склерозирован. В 2 из них имеются циркулярные фиброзно-клеточные полулуния. Еще в 6 клубочках определяются участки сегментарного склероза капиллярных петель типу постнекротического рубцевания с образованием сегментарных фиброзно-клеточных и одного клеточного полулуний. Оставшиеся клубочки немного увеличены в размерах, выглядят малоизмененными.Слайд 44Отёк и формирующийся фиброз интерстиция с сопутствующей атрофией канальцев, занимающие
около 15-20% площади паренхимы. Отдельные канальцы содержат белковые и эритроцитарные
цилиндры. Неспецифическая, довольно плотная лимфогистиоцитарная инфильтрация интерстиция в зонах склероза с небольшой тенденцией к инвазии в канальцы (тубулит 1-3 лимфоцита на срез канальца). Артерии – без особенностей. Артериолы – без особенностей. Иммунофлюоресценция: IgG – негативно; IgA – негативно; IgM – негативно; С3 – негативно; Каппа – негативно; Лямбда – негативно; Фибрин – негативноЗаключение: Экстракапиллярный малоиммунный гломерулонефрит 57% преимущественно фиброзно-клеточных полулуний.
Комментарии: Данная морфологическая картина наиболее характерна для поражения почек при ANCA-ассоциированном васкулите.
Слайд 45Данные инструментальных исследований (4)
УЗИ левой почки от 09.07.2018г. (после нефробиопсии):
в нижней трети левой почки в области наружнего контура лоцируется
несколько сниженной эхогенности образование ( 15х10 мм ) – гематома.Консультация уролога от 09.07.2018г.: Паранефральная гематома слева.
Слайд 46Клинический диагноз
Основной: Системный АНЦА - ассоциированный васкулит (гранулематоз с полиангиитом)
с гиперпродукцией АТ к протеиназе 3 с поражением кожи (пурпура
в анамнезе), легких, суставов (артралгии), почек. Быстропрогрессирующий гломерулонефрит ( морфологически экстракапиллярный малоиммунный гломерулонефрит 57% преимущественно фиброзно-клеточных полулуний, нефробиопсия от 04.07.2018г.). Патогенетическая терапия глюкокортикостероидами и цитостатиками с июля 2018г.Осложнения: ХБП С2 А2 (СКФ по CKD-EPI 61,56 мл/мин). Постпункционная гематома левой почки.
Слайд 48Лечение
в/в: р-р метилпреднизолон 1000 мг (09-11.07.2018г.);
р-р циклофосфан 600 мг от
12.07.2018г.
р-р цефтриаксон 1г х 1 раз, 04.07.2018г.
внутрь: таб. Лизиноприл
2,5 мг, на ночь;таб. преднизолон 5 мг – 6 табл. от 12.07.2018г., 8 табл. от 13.07.2018г., 10 табл. от 14.07.2018г., 12 табл. с 15.07.2018г.
Слайд 49Результаты лечения
С 09-10.07.18г. выполнена пульс-терапия метилпреднизолоном 1000 мг №3, перенес
удовлетворительно, 12.07.2018г. – инфузия циклофосфана 600 мг, без осложнений. В
результате стационарного лечения достигнут максимальный возможный клинический эффект, выписывается под наблюдение врачей поликлиники по месту жительства. На момент выписки жалоб не предъявлял, состояние удовлетворительное, отмечается снижение уровня креатининаСлайд 50Дальнейшее лечение
В качестве курсовой терапии пациенту было проведено 6 пульс-терапий
циклофосфаном с интервалом в 1 месяц. Так же пациент ежедневно
принимал преднизолон 5мг – 12 таблеток в течение 3-х месяцев, затем с постепенным снижением дозы со скоростью ¼ таблетки раз в трое суток + омепрозол и препараты кальция.На фоне подобранной терапии отмечалась положительная динамика (к концу курса: креатинин 110 мкмоль/л, ат к PR-3 отрицательны, снижение уровня суточной протеинурии до 0,44 г/л, общий анализ мочи - норма
Слайд 51Исход (1)
По результатам обследования имеет место полное восстановление азотвыделительной функции
почек, нормализация мочевого осадка, экстраренальных проявлений заболевания нет. Выполнено шесть
введений циклофосфана в дозе 1000ю На амбулаторное лечение рекомендовано продолжить прием преднизолона внутрь с постепенным снижением дозы в средне-быстром темпе по ¼ - 1 раз в 3-е суток.Слайд 52Исход (2)
В декабре 2018г окончена индукционная терапия, учитывая выраженные побочные
эффекты глюкокортикостероидной терапии – синдром Кушинга, гипергликемия, акне, изменения слизистой
по ЭГДС, сохраняется высокая иммунологическая активность, показан переход на альтернативную схему лечения – моноклональными антителами (Ритуксимаб). В результате стационарного лечения достигнут максимальный возможный клинический эффект, выписывается под наблюдение врачей поликлиники по месту жительства.Слайд 53Заключительный диагноз
Основной: Системный АНЦА - ассоциированный васкулит (гранулематоз с полиангиитом)
с гиперпродукцией АТ к протеиназе 3 с поражением кожи (пурпура
в анамнезе), легких, суставов (артралгии), почек. Быстропрогрессирующий гломерулонефрит (морфологически экстракапиллярный малоиммунный гломерулонефрит 57% преимущественно фиброзно-клеточных полулуний, нефробиопсия от 04.07.2018г.). Патогенетическая терапия глюкокортикостероидами и цитостатиками с июля 2018г.Осложнения: ХБП С2 А1 (СКФ по CKD-EPI 70,46 мл/мин)
Слайд 55Определение
Гранулематоз Вегенера – это аутоиммунное гранулематозное воспаление стенок сосудов (васкулит),
захватывающее мелкие и средние кровеносные сосуды: капилляры, венулы, артериолы и
артерии, с вовлечением верхних дыхательных путей, глаз, почек, лёгких и других органов.Синоним: АНЦА-ассоциированный гранулематозный васкулит
Слайд 56АНЦА-ассоциированные васкулиты
Гранулематоз Вегенера
Синдром Чарджа-Стросс
Микроскопический полиангиит
Анититела к
миелопероксидазе (МПО)
протеиназе-3 (ПР-3)
Слайд 57Эпидемиология
Гранулематоз Вегенера – редкое заболевание. Его распространенность в популяции составляет
25–60 на 1 млн.
Слайд 60Поражение верхних дыхательных путей
Эрозии и язвы
носовой полости
Седловидный нос
–
разрушение переносицы
Увеличенные верхнечелюстные синусы у пациента с носовым кровотечением
и ГВСлайд 68Список использованной литературы
Патологическая физиология почек: учеб.- метод. пособие / Э.Н.
Кучук, Ф.И. Висмонт. - Минск: БГМУ, 2011. – 41 с.
Лекция курса патологической анатомии профессора В.Г. Шлопова
Курс лекций кафедры ФТ РНИМУ им. Н.И. Пирогова
https://empendium.com/ru/chapter/B33.II.14.3.1.
https://empendium.com/ru/chapter/B33.II.14.3.4.
Bryan Williams, Giuseppe Mancia, Wilko Spiering, Enrico Agabiti Rosei, Michel Azizi, Michel Burnier, Denis L Clement, Antonio Coca, Giovanni de Simone, Anna Dominiczak, Thomas Kahan, Felix Mahfoud, Josep Redon, Luis Ruilope, Alberto Zanchetti, Mary Kerins, Sverre E Kjeldsen, Reinhold Kreutz, Stephane Laurent, Gregory Y H Lip, Richard McManus, Krzysztof Narkiewicz, Frank Ruschitzka, Roland E Schmieder, Evgeny Shlyakhto, Costas Tsioufis, Victor Aboyans, Ileana Desormais. 2018 ESC/ESH Guidelines for the management of arterial hypertension. European Heart Journal, Volume 39, Issue 33, 01 September 2018, Pages 3063–3067
https://www.pediatr-russia.ru/sites/default/files/file/kr_gran1.pdf