Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Инфаркт миокарда с подъемом сегмента ST
Содержание
- 1. Инфаркт миокарда с подъемом сегмента ST
- 2. «Острый коронарный синдром (ОКС)» – термин, обозначающий
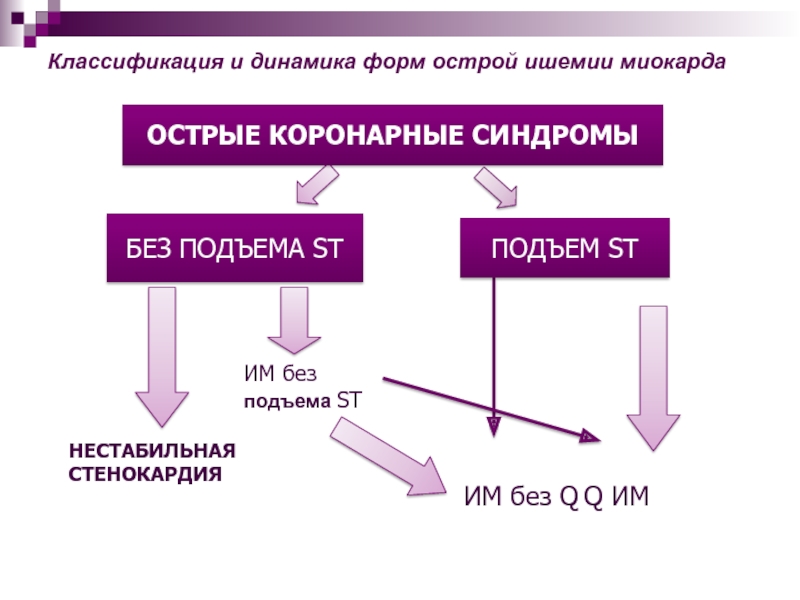
- 3. ОСТРЫЕ КОРОНАРНЫЕ СИНДРОМЫБЕЗ ПОДЪЕМА STПОДЪЕМ STИМ без
- 4. Инфаркт миокарда – одна из клинических форм
- 5. Эпидемиология.Более 7 млн. человек умирают каждый год
- 6. Классификация По величине и глубине поражения сердечной мышцы; По характеру течения заболевания;По локализации ИМ;По стадии заболевания; По наличию осложнений ИМ.
- 7. Классификация По величине и глубине поражения
- 8. Классификация По характеру течения заболевания Первичный Повторныйдиагностируется при отсутствии анамнестических и инструментальных признаков перенесенного в прошлом ИМ.Клинико-лабораторные и инструментальные признаки
- 9. Классификация По локализации переднесептальный (переднеперегородочный); передневерхушечный; переднебоковой;переднебазальный (высокий передний);распространенный передний (септальный, верхушечный и боковой); заднедиафрагмальный (нижний);заднебоковой; заднебазальный;распространенный задний;ИМ правого желудочка.
- 10. Классификация По стадии течения заболевания острейший период острый периоддо 2 ч от начала ИМ;обычно после 4–8 недели. подострый период до 10 дней от начала ИМ; постинфарктный период с 10 дня до конца 4–8 недели;
- 11. Классификация По стадии течения заболевания НеосложненныйОсложненный острая левожелудочковая недостаточность (отек легких)кардиогенный шокжелудочковые и наджелудочковые нарушения ритманарушения проводимостиострая аневризма ЛЖразрывы миокарда, тампонада сердца асептический перикардит тромбоэмболии
- 12. Классификация По величине и глубине поражения
- 13. Типы ИМ – Инфаркт миокарда, который стал следствием
- 14. Типы ИМ Инфаркт миокарда, который связан с
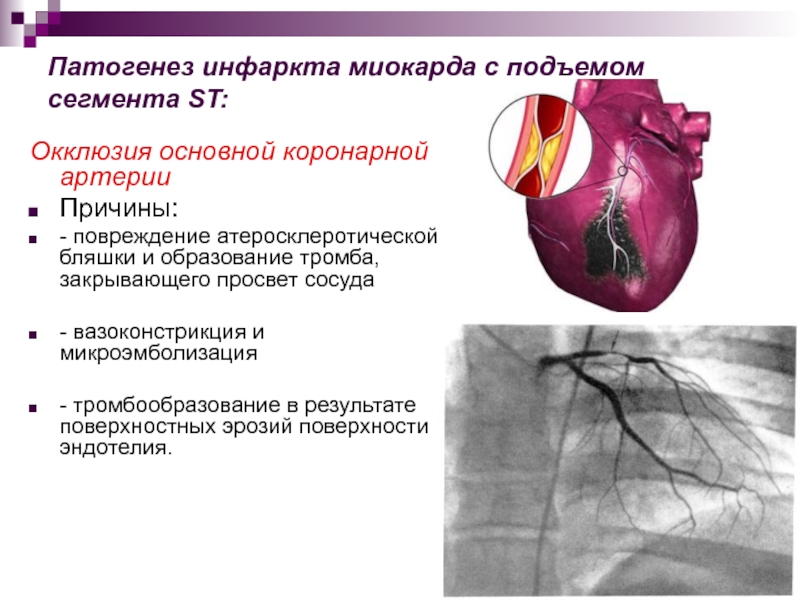
- 15. Патогенез инфаркта миокарда с подъемом сегмента ST:Окклюзия
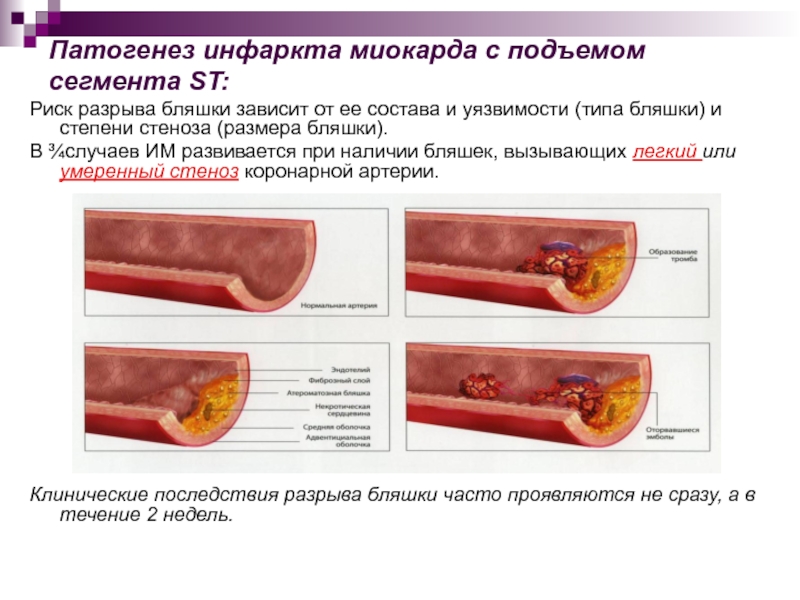
- 16. Патогенез инфаркта миокарда с подъемом сегмента ST:Риск
- 17. Слайд 17
- 18. Важную роль в нестабильности бляшки и, следовательно,
- 19. При полной окклюзии коронарной артерии некроз миокарда
- 20. Реперфузия, включая восстановление коллатералей, позволяет избежать
- 21. Острый инфаркт миокарда может быть определен совокупностью признаков:КлиническихЭлектрокардиографическихЭхокардиографическихБиохимических
- 22. Первоначальная диагностика 1) Боль/дискомфорт в груди, сохраняющиеся
- 23. Электрокардиографические проявления острой ишемии миокарда (при
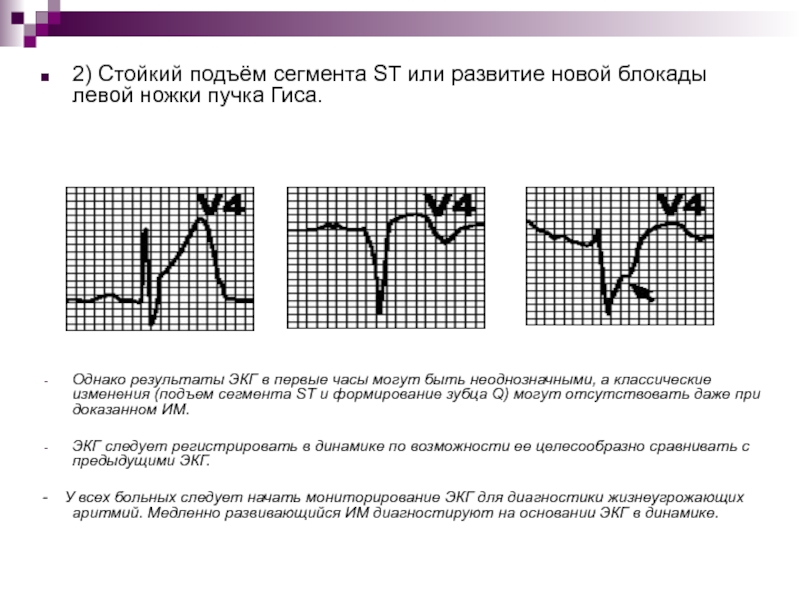
- 24. 2) Стойкий подъём сегмента ST или развитие
- 25. Состояния на ЭКГ затрудняющие диагностику ИМ:Полная блокада
- 26. СОВРЕМЕННЫЕ БИОХИМИЧЕСКИЕ МАРКЕРЫ ИНФАРКТА МИОКАРДАДо недавнего времени
- 27. Уровень Tропонина T больше, чем 0,1 нг/мл,
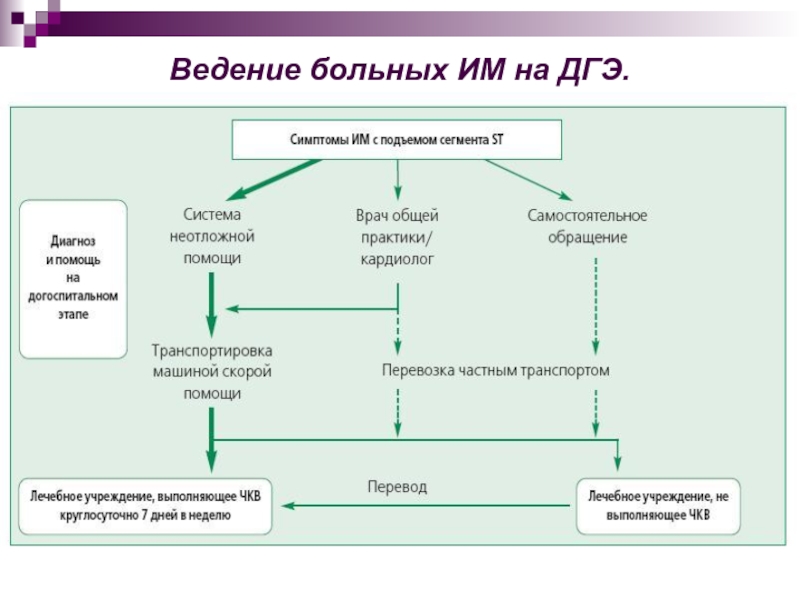
- 28. Ведение больных ИМ на ДГЭ.
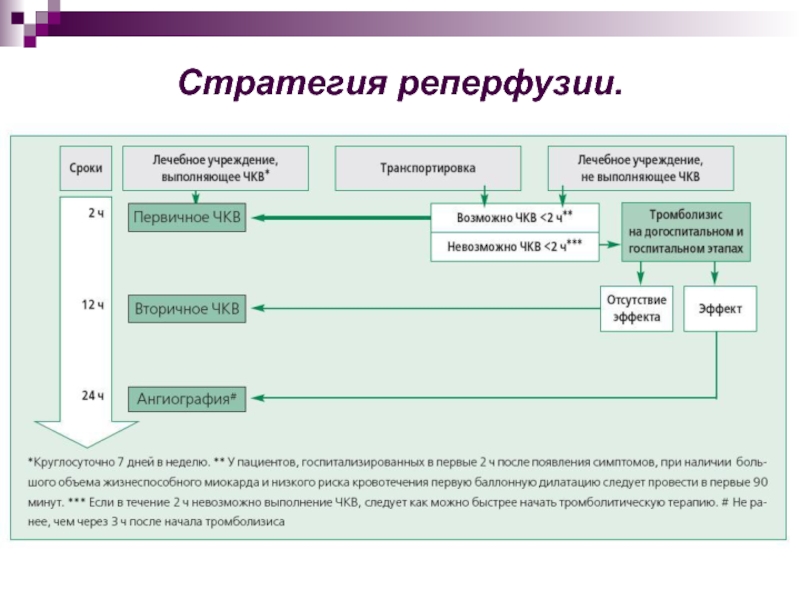
- 29. Стратегия реперфузии.
- 30. Рекомендуемое время на основные этапы: Время от
- 31. Остановка сердца:Во многих случаях больные инфарктом миокарда
- 32. Купирование боли, одышки и тревоги.1. Опиоиды: внутривенно
- 33. Реперфузионная терапия: Реперфузионная терапия показана всем пациентам
- 34. ЧКВ - рекомендуемая реперфузионная терапия (чем тромболизис)
- 35. Первичное ЧКВ — это ангиопластика и/или стентирование,
- 36. ЧКВ в сочетании с тромболизисом:Перед плановой ЧКВ
- 37. Вторичное ЧКВ:проводят при сохранении окклюзии коронарной артерии
- 38. Профилактика и лечение микрососудистой обструкции и реперфузионного
- 39. Методы диагностики синдрома «no-reflow» после ЧКВ:измерение кровотока
- 40. Коронарное шунтированиеПоказано при:неэффективности ЧКВ;невозможности его выполнения; сохранении
- 41. Если пациенту необходимо неотложное стентирование инфаркт-связанной артерии,
- 42. Антитромбоцитарная терапия Аспирин следует назначать всем больным
- 43. Предпочтительным препаратом из группы блокаторов АДФ-рецепторов является
- 44. Клопидогрел рекомендуется назначать как можно раньше всем
- 45. Антикоагулянтная терапия.Гепарин — стандартный антикоагулянт, который назначают
- 46. Низкомолекулярные гепарины (НМГ): по чистой клинической пользе
- 47. Тромболитическая терапияПроводится в случаях когда невозможно выполнение
- 48. Тромболитическая терапияЭффективность тромболитической терапии убедительно доказана: тромболизис
- 49. АБСОЛЮТНЫЕ ПРОТИВОПОКАЗАНИЯ К ТРОМБОЛИТИЧЕСКОЙ ТЕРАПИИАктивное внутреннее кровотечениеПодозрение
- 50. ОТНОСИТЕЛЬНЫЕ ПРОТИВОПОКАЗАНИЯ К ТРОМБОЛИТИЧЕСКОЙ ТЕРАПИИТяжелая неконтролируемая гипертензия:
- 51. Слайд 51
- 52. Выполнение ЧКВ после тромболизисаЭкстренное выполнение ЧКВ показано
- 53. Антитромботическая терапия без реперфузии В первые 12
- 54. Аспирин 70-100 мг в сутки Блокаторы рецепторов
- 55. Продолжительная терапия1. Изменение образа жизни и контроль
- 56. 1. Отказ от курения2. Диета и контроль
- 57. Слайд 57
- 58. Слайд 58
- 59. Бета-адреноблокаторы:По данным исследования COMMIT предпочтительным является назначение
- 60. Нитраты:- В настоящее время применение нитратов
- 61. Антагонисты кальция: Их применение обоснованно только
- 62. Антагонисты альдостерона: Показаны пациентам после ОИМ
- 63. Осложнения ИМ
- 64. Нарушения гемодинамики – острая сердечная недостаточность:Сердечная
- 65. Тяжесть сердечной недостаточности оценивают по классификации Killip:
- 66. Легкая сердечная недостаточность (класс II по Killip)-
- 67. Тяжелая сердечная недостаточность и шок (классы III
- 68. 2. Нарушение ритма и проводимости.
- 69. 2. Нарушение ритма и проводимости. 28%
- 70. У пациентов ОИМ ранняя ЖТ/ФЖ повышает риск
- 71. 3. Осложнения со стороны сердца: Митральная регургитацияРазрыв сердцаРазрыв межжелудочковой перегородкиИнфаркт правого желудочкаПерикардитАневризма левого желудочкаТромб в ЛЖ
- 72. Заключение: цели и задачи. 1. Развитие стратегий
- 73. 6. Оптимальная тактика назначения антиромботической терапии пациентам,
- 74. СПАСИБО ЗА ВНИМАНИЕ!
- 75. Скачать презентанцию
Слайды и текст этой презентации
Слайд 3ОСТРЫЕ КОРОНАРНЫЕ СИНДРОМЫ
БЕЗ ПОДЪЕМА ST
ПОДЪЕМ ST
ИМ без подъема ST
НЕСТАБИЛЬНАЯ СТЕНОКАРДИЯ
ИМ
без Q Q ИМ
Классификация и динамика форм острой ишемии миокарда
Слайд 4Инфаркт миокарда
– одна из клинических форм ишемической болезни сердца,
характеризующаяся развитием локального некроза миокарда вследствие остро возникшего несоответствия коронарного
кровотока потребностям миокарда.Слайд 5Эпидемиология.
Более 7 млн. человек умирают каждый год от ИБС (
12,8% от всех смертей)
Каждый 6-ой мужчина и каждая 7-ая женщина
в Европе умрет от ОИМ. Частота ИМсПSТ уменьшилась с 1997 по 2005 с 121 до 77 случаев на 100 000 населения. При этом, ИМбПST – возросла с 126 до 132 случаев.
Внутрибольничная смертность в странах Европы составляет 6-14% .
Слайд 6Классификация
По величине и глубине поражения сердечной мышцы;
По характеру течения заболевания;
По локализации ИМ;
По стадии заболевания;
По
наличию осложнений ИМ.
Слайд 7Классификация
По величине и глубине поражения сердечной мышцы
Трансмуральный
(инфаркт
миокарда с зубцом Q )
Нетрансмуральный (инфаркте миокарда без зубца Q)
некроза захватывает либо всю толщу
сердечной мышцы миокарда, либо большую его часть, что находит свое отражение на поверхностной ЭКГ в виде формирования патологического зубца Q или комплекса QSочаг некроза захватывает только субэндокардиальные или интрамуральные отделы ЛЖ и не сопровождается патологическими изменениями комплекса QRS
Слайд 8Классификация
По характеру течения заболевания
Первичный
Повторный
диагностируется при отсутствии анамнестических
и инструментальных признаков перенесенного
в прошлом ИМ.
Клинико-лабораторные и инструментальные
признаки формирования новых очагов некроза появляются
в сроки от 72 ч до 28 дней после развития ИМ, т.е. до окончания основных
процессов его рубцевания.Рецидивирующий
диагностируется в тех случаях, когда у больного,
у которого имеются документированные сведения о перенесенном в прошлом ИМ, появляются достоверные признаки нового очага некроза в сроки, превышающие 28 дней с момента возникновения предыдущего инфаркта.
Слайд 9Классификация
По локализации
переднесептальный (переднеперегородочный);
передневерхушечный;
переднебоковой;
переднебазальный (высокий передний);
распространенный передний (септальный, верхушечный и боковой);
заднедиафрагмальный (нижний);
заднебоковой;
заднебазальный;
распространенный задний;
ИМ правого желудочка.
Слайд 10Классификация
По стадии течения заболевания
острейший период
острый период
до 2 ч от начала ИМ;
обычно после 4–8 недели.
подострый период
до
10 дней от начала ИМ;
постинфарктный период
с 10 дня до конца 4–8 недели;
Слайд 11Классификация
По стадии течения заболевания
Неосложненный
Осложненный
острая левожелудочковая
недостаточность (отек легких)
кардиогенный шок
желудочковые и наджелудочковые
нарушения ритма
нарушения проводимости
острая аневризма ЛЖ
разрывы миокарда, тампонада сердца
асептический
перикардит
тромбоэмболии
Слайд 12Классификация
По величине и глубине поражения сердечной мышцы
Трансмуральный
(инфаркт
миокарда с зубцом Q )
Нетрансмуральный (инфаркте миокарда без зубца Q)
некроза захватывает либо всю толщу
сердечной мышцы миокарда, либо большую его часть, что находит свое отражение на поверхностной ЭКГ в виде формирования патологического зубца Q или комплекса QSочаг некроза захватывает только субэндокардиальные или интрамуральные отделы ЛЖ и не сопровождается патологическими изменениями комплекса QRS
Слайд 13Типы ИМ
– Инфаркт миокарда, который стал следствием ишемии миокарда, вызванной
увеличенной потребностью миокарда в кислороде или ухудшением кровоснабжения, например, в
результате спазма коронарных артерий, коронарной эмболии, анемии, аритмии, повышения или снижения артериального давления.
Спонтанный инфаркт миокарда, связанный с ишемией миокарда, возникшей по причине коронарных приступов, таких как эрозия и/или надрыв, трещины или расслоение атеросклеротической бляшки.
Внезапная неожиданная сердечная смерть, включая остановку сердца, часто с симптомами возможной ишемии миокарда, которая сопровождается предположительно новыми подъемами ST или новой блокадой ЛНПГ, или признаками свежего тромбоза в коронарной артерии при ангиографии и/или при аутопсии, при наступлении смерти до сдачи анализа крови или в период до появления сердечных биомаркеров в крови.
Тип 1
Тип 2
Тип 3
Слайд 14Типы ИМ
Инфаркт миокарда, который связан с коронарном шунтированием
Связан с
коронарной ангиопластикой или стентированием
Инфаркт миокарда, который связан с тромбозом стента,
согласно данным ангиографии или установленный при аутопсии.
Инфаркт миокарда, который связан с ЧКА.
Тип 5
Тип 4b
Тип 4
Тип 4a
Слайд 15Патогенез инфаркта миокарда с подъемом сегмента ST:
Окклюзия основной коронарной артерии
Причины:
- повреждение атеросклеротической бляшки и образование тромба, закрывающего просвет сосуда
- вазоконстрикция и микроэмболизация
- тромбообразование в результате поверхностных эрозий поверхности эндотелия.
Слайд 16Патогенез инфаркта миокарда с подъемом сегмента ST:
Риск разрыва бляшки зависит
от ее состава и уязвимости (типа бляшки) и степени стеноза
(размера бляшки).В ¾случаев ИМ развивается при наличии бляшек, вызывающих легкий или умеренный стеноз коронарной артерии.
Клинические последствия разрыва бляшки часто проявляются не сразу, а в течение 2 недель.
Слайд 18Важную роль в нестабильности бляшки и, следовательно, в патогенезе острого
коронарного синдрома играет воспаление. Уровни воспалительных маркеров (таких как С-реактивный
белок (СРБ) и интерлейкин 6 коррелируют с клиническим течением и исходами острого коронарного синдрома.Более высокая частота развития ИМ с подъемом сегмента ST в ранние утренние часы может объясняться сочетанием активации бета-адренорецепторов (повышение тонуса сосудов и АД), гиперкоагуляции крови и гиперреактивности тромбоцитов.
Физический или эмоциональный стресс, который сопровождается повышением активности симпатической нервной системы и вазоконстрикцией, может вызвать разрыв бляшки и коронарный тромбоз .
Слайд 19При полной окклюзии коронарной артерии некроз миокарда начинает развиваться через
15-30 минут после начала тяжелой ишемии (при отсутствии коллатерального кровотока)
и постепенно распространяется с субэндокарда на субэпикард.Слайд 20
Реперфузия, включая восстановление коллатералей, позволяет избежать развития некроза, а
сохранение небольшого, но стойкого кровотока увеличивает срок, в течение которого
можно добиться сохранения жизнеспособного миокарда.Тромботический ответ на разрыв бляшки характеризуется одновременными тромбозом и лизисом сгустка, которые часто сочетаются с вазоспазмом и могут вызывать интермиттирующую обструкцию кровотока и дистальную эмболизацию.
Отсутствие пол-ного заживления стареющей бляшки (неполная реэндотелизация) и образование тромба играют важную роль в развитии внезапного окклюзирующего коронарного тромбоза.
Слайд 21Острый инфаркт миокарда может быть определен совокупностью признаков:
Клинических
Электрокардиографических
Эхокардиографических
Биохимических
Слайд 22Первоначальная диагностика
1) Боль/дискомфорт в груди, сохраняющиеся в течение 10-20 минут
или более (и не ку пирующихся нитроглицерином). Боль может локализоваться
в эпигастральной области или под лопаткой. Для диагностики важны анамнез ишемической болезни сердца и иррадиация боли в шею, нижнюю челюсть или левую руку.Нередко наблюдаются атипичные проявления:
- усталость, одышка или обморок, особенно у пожилых людей
-тошнота, рвота
- активация вегетативной нервной системы (бледность, потливость)
- артериальная гипотония или слабый пульс
- аритмия, брадикардия или тахикардия, третий тон и хрипы в базальных отделах легких.
Слайд 23Электрокардиографические проявления острой ишемии миокарда (при отсутствии гипертрофии левого желудочка
и БЛНПГ).
Подъемы ST:
- новые подъемы сегмента ST в
двух смежных отведениях > 0.25 мВ у мужчин до 40 лет,- > 0.2 мВ у мужчин старше 40 лет,
- > 0.15 мВ у женщин в отведениях V2-V3 и/или > 0,1 мВ в других отведениях.
Депрессии ST и изменения зубца T:
новые горизонтальные или нисходящие депрессии сегмента ST > 0.05 мВ в двух смежных отведениях
и/или инверсия зубца T > 0,1 мВ в двух смежных отведениях с выраженным зубцом R или с соотношением R/S > 1.
Слайд 242) Стойкий подъём сегмента ST или развитие новой блокады левой
ножки пучка Гиса.
Однако результаты ЭКГ в
первые часы могут быть неоднозначными, а классические изменения (подъем сегмента ST и формирование зубца Q) могут отсутствовать даже при доказанном ИМ. ЭКГ следует регистрировать в динамике по возможности ее целесообразно сравнивать с предыдущими ЭКГ.
- У всех больных следует начать мониторирование ЭКГ для диагностики жизнеугрожающих аритмий. Медленно развивающийся ИМ диагностируют на основании ЭКГ в динамике.
Слайд 25Состояния на ЭКГ затрудняющие диагностику ИМ:
Полная блокада левой ножки п.Гиса
Ритм
ЭКС
Симптомы ишемии без изменений на ЭКГ
Изолированный задний ИМ
Элевация сегмента ST в отведении aVR
Слайд 26СОВРЕМЕННЫЕ БИОХИМИЧЕСКИЕ МАРКЕРЫ ИНФАРКТА МИОКАРДА
До недавнего времени «золотым стандартом» биохимической
диагностики инфаркта миокарда было исследование изофермента МВ креатинкиназы (КК-МВ).
На сегодняшний
день наибольшую диагностическую ценность имеют:тесты на Тропонин Т и I
количественное определение изофермента МВ креатинкиназы (КК-МВmass)
Слайд 27Уровень Tропонина T больше, чем 0,1 нг/мл, является важным индикатором
последующих событий при остром коронарном синдроме! В этой случае полагают, что
больные нестабильной стенокардией или не Q инфарктом миокарда, имеют высокий риск возникновения инфаркта с подъемом сегмента ST и/или внезапной смерти в течение ближайших 6 недель.Слайд 30Рекомендуемое время на основные этапы:
Время от первого контакта с
пациентом и постановкой диагноза ОИМ – 10 мин.
Время от первого
контакта с пациентом и реперфузионной терапией: - если это ЧКВ – 90 мин.
- если это тромболизис – 30 мин.
Время от звонка пациента специализированное отделение с круглосуточной бригадой ангиохирургов до выполнения ЧКВ – не более 60 мин.
Слайд 31Остановка сердца:
Во многих случаях больные инфарктом миокарда с подъемом сегмента
ST умирают в течение первых нескольких часов от фибрилляции желудочков.
Необходима организация помощи больным с остановкой сердца на догоспитальном этапе, чтобы обеспечить сердечно-легочную реанимацию, раннюю дефибрилляцию и эффективную поддержку сердечной деятельности.
Слайд 32Купирование боли, одышки и тревоги.
1. Опиоиды: внутривенно морфин 4-8 мг,
дополнительно по 2 мг каждые 5-15 минут до полного купирования
боли).Побочные эффекты: тошнота, рвота, артериальную гипотонию с брадикардией и подавление системы дыхания (можно ввести противорвотные средства (метоклопрамид 5-10 мг внутривенно).
2. Гипотония и брадикардия купируются атропином (0,5-1 мг внутривенно; общая доза до 2 мг).
3. При наличии одышки, или других признаков сердечной недостаточности, или шока вводят кислород (2-4 л/мин через маску или нос).
4. НПВС не следует назначать для купирования боли из-за возможных протромботических эффектов.
5. При наличии выраженной тревоги назначают транквилизатор, однако во многих случаях достаточно введения опиоидов.
Слайд 33Реперфузионная терапия:
Реперфузионная терапия показана всем пациентам с симптомами длящимися
не более 12 часов, с подъемом сегмента ST или впервые
выявленной ПБЛНПГ.Рутинная ЧКВ по поводу окклюзии артерии, более 24 часов после начала симптомов у стабильных пациентов без признаком ишемии не показана.
Слайд 34ЧКВ - рекомендуемая реперфузионная терапия (чем тромболизис) в сроки не
более 120 мин после первого контакта с пациентом.
Также ЧКВ
показано пациентам с тяжелой сердечной недостаточностью или кардиогенным шоком. Стентирование является более предпочтительным, чем только баллонная ангиопластика.
В ранние сроки ИМ с подъемом сегмента ST могут быть выполнены первичное ЧКВ, ЧКВ в сочетании с фармакологическим тромболизисом и вторичное ЧКВ при неэффективности тромболитической терапии.
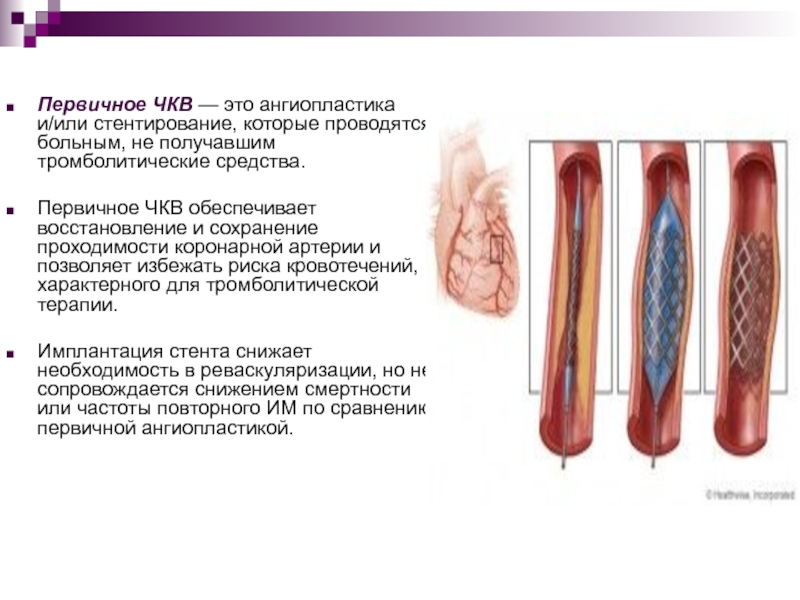
Слайд 35Первичное ЧКВ — это ангиопластика и/или стентирование, которые проводятся больным,
не получавшим тромболитические средства.
Первичное ЧКВ обеспечивает восстановление и сохранение
проходимости коронарной артерии и позволяет избежать риска кровотечений, характерного для тромболитической терапии.Имплантация стента снижает необходимость в реваскуляризации, но не сопровождается снижением смертности или частоты повторного ИМ по сравнению с первичной ангиопластикой.
Слайд 36ЧКВ в сочетании с тромболизисом:
Перед плановой ЧКВ может быть проведена
тромболитическая терапия. В подобных ситуациях изучали эффективность тромболитика в полной
дозе, тромболитика в ½ дозе в сочетании с блокатором гликопротеиновых (GP) IIb/IIIa рецепторов и монотерапии блокатором GP IIb/IIIa рецепторов.Польза всех указанных средств убедительно не доказана. Хотя частота восстановления проходимости коронарной артерии перед ЧКВ увеличилась, дополнительного снижения смертности выявлено не было, а риск геморрагических осложнений повышался.
Слайд 37Вторичное ЧКВ:
проводят при сохранении окклюзии коронарной артерии после тромболитической терапии.
вторичное
ЧКВ обоснованно при наличии клинических и электрокардиографических признаков (снижение повышенного
сегмента ST менее чем на 50%) неэффективного тромболизиса или клинических и электрокардиографических признаков распространенного ИМ, если вмешательство может быть выполнено в приемлемые сроки (в течение 12 ч после появления симптомов).Слайд 38Профилактика и лечение микрососудистой обструкции и реперфузионного повреждения.
Феномен «no-reflow»
у больных ИМ с подъемом сегмента ST характеризуется неадекватной реперфузией
миокарда после восстановления проходимости эпикардиальной инфаркт-связанной артерии.Феномен «no-reflow» может быть следствием микрососудистой эмболизации тромботическими или атероматозными (богатыми липидами) массами, реперфузионного повреждения, разрыва микрососудов, эндотелиальной дисфункции, воспаления и отека миокарда.
Он может вызвать длительную ишемию миокарда, тяжелые аритмии и критическое ухудшение гемодинамики и сопровождается значительным увеличением риска клинических осложнений.
Слайд 39Методы диагностики синдрома «no-reflow» после ЧКВ:
измерение кровотока в инфаркт-связанной артерии
и степени свечения миокарда (myocardial blush) с помощью ангиографии,
определение скорости
коронарного кровотока с помощью допплеровского метода (быстрое уменьшение скорости диастолического кровотока). из неинвазивных методов применяли анализ динамики сегмента ST, контрастную эхокардиографию, однофотонную эмиссионную томографию, позитронную эмиссионную томографию (ПЭТ) и контрастную магнитнорезонансную томографию.
No-reflow обычно диагностируют, если после тромболизиса кровоток составляет<3 (TIMI) или при кровотоке 3 MBG — 0 или 1, или повышенный сегмент ST в течение 4 ч после процедуры снижается менее чем на 70% .
Слайд 40Коронарное шунтирование
Показано при:
неэффективности ЧКВ;
невозможности его выполнения;
сохранении рефрактерных симптомов после
ЧКВ;
кардиогенном шоке или механических осложнениях, таких как разрыв стенки желудочка,
острая митральная регургитация или дефект межжелудочковой перегородки.Слайд 41Если пациенту необходимо неотложное стентирование инфаркт-связанной артерии, но в ближайшем
будущем предполагается выполнение коронарного шунтирования, то рекомендуется введение обычных металлических
стентов, а не стентов с лекарственным покрытием, чтобы избежать развития острого периоперационного тромбоза стента.При наличии показаний к коронарному шунтированию (например, многососудистое поражение), рекомендуется провести ЧКВ на инфаркт-связанной артерии, а позднее — коронарное шунтирование.
Слайд 42Антитромбоцитарная терапия
Аспирин следует назначать всем больным ИМ с подъемом
сегмента ST как можно быстрее после установления вероятного диагноза.
Лечение
аспирином начинают с дозы 150-325 мг (применять аспирин с кишечно-растворимой оболочкой не следует, учитывая медленное начало его действия). Противопоказания: гиперчувствительность, продолжающееся желудочно-кишечным кровотечением, нарушениями свертывания, тяжелое заболевание печени, аспирин-зависимая бронхиальная астма.
Если прием внутрь невозможен - внутривенное введение аспирина в дозе 250-500 мг, хотя преимущества подобного подхода не доказаны.
В последующем аспирин назначают пожизненно в более низкой дозе (75—160 мг).
Слайд 43Предпочтительным препаратом из группы блокаторов АДФ-рецепторов является прасугрел (60 мг
внутрь – нагрузочная доза, 10 мг – поддерживающая) или тикагрелор
(180 мг нагрузочная доза, 90 мг 2 раза в день – поддерживающая).НПВП и селективные ингибиторы циклооксигеназы 2 увеличивали риск смерти, повторного ИМ, разрыва сердца и других осложнений у больных ИМ с подъемом сегмента ST. В случае развития ИМ эти препараты следует отменить.
Слайд 44Клопидогрел рекомендуется назначать как можно раньше всем больным ИМ с
подъемом сегмента ST, которым проведено ЧКВ.
Лечение начинают
с нагрузочной дозы, 300 мг, однако доза 600 мг обеспечивает более быстрое и выраженное снижение агрегации тромбоцитов.В последующем препарат применяют в дозе 75 мг/сут.
Блокаторы GP IIb/IIIa рецепторов ингибируют последний этап агрегации тромбоцитов.
Введение абциксимаба снижает 30-дневную смертность на 32% и не влияет на риск геморрагического инсульта и больших кровотечений.
Абциксимаб вводят внутривенно в виде болюса 0,25 мг/кг и инфузии 0,125 мкг/кг/мин (максимум 10 мкг/мин в течение 12 ч).
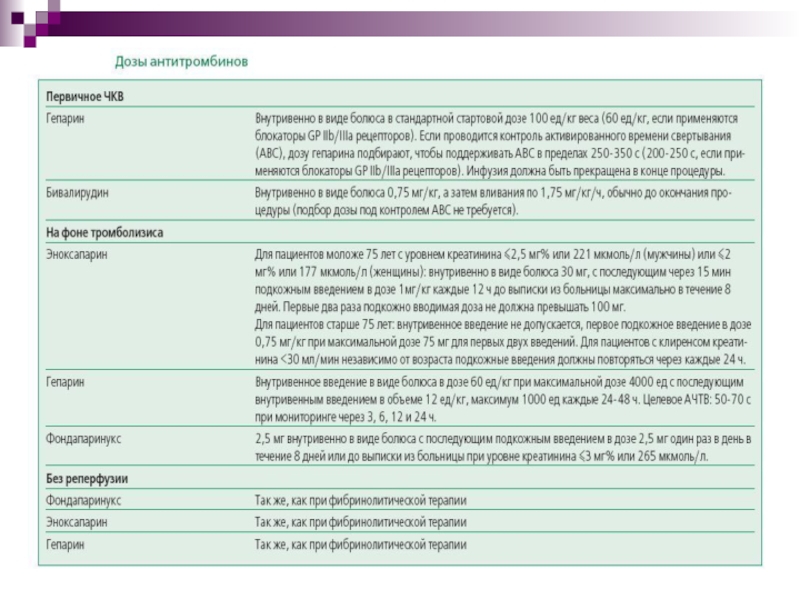
Слайд 45Антикоагулянтная терапия.
Гепарин — стандартный антикоагулянт, который назначают во время ЧКВ.
Гепарин вводят внутривенно в виде болюса в стартовой дозе 100
ед/кг (60 ед/кг, если применяются блокаторы GP IIb/IIIa рецепторов). Рекомендуется контролировать активированное время свертывания (АВС): дозу гепарина подбирают так, чтобы поддерживать АВС в пределах 250-350 с (200-
250 с, если применяются блокаторы GP IIb/IIIa рецепторов).
Лечение гепарином не привело к улучшению непосредственных результатов тромболизиса, однако частота проходимости коронарных артерий при внутривенном введении гепарина была выше в первые часы или дни после тромболизиса.
Внутривенное введение гепарина до выписки из стационара не предотвращало реокклюзию после эффективного тромболизиса .
Инфузию гепарина можно прекратить через 24-48 ч после тромболитической терапии.
Слайд 46Низкомолекулярные гепарины (НМГ): по чистой клинической пользе (отсутствие смерти, нефатального
ИМ или внутричерепных кровотечений) эноксапарин имел преимущество перед гепарином независимо
от типа тромболитического препарата и возраста пациента.Бивалирудин — прямой ингибитор тромбина — применяли в качестве дополнительного антитромботического средства при ЧКВ. Бивалирудин вводят внутривенно в виде болюса 0,75 мг/кг, а затем инфузии по 1,75 мг/кг/ч (подбор дозы под контролем АВС не требуется). Введение препарата обычно прекращают
в конце процедуры.
Фондапаринукс — ингибитор фактора Ха.
При ЧКВ применение фондапаринукса сопровождалось недостоверным увеличением смертности и частоты повторного ИМ в течение 30 дней на 1%. Эти данные в сочетании со случаями катетерного тромбоза не позволяют рекомендовать фондапаринукс в качестве единственного антикоагулянта при первичном ЧКВ.
Слайд 47Тромболитическая терапия
Проводится в случаях когда невозможно выполнение ЧКВ.
Рекомендована не позднее
12 часов после первых симптомов.
Рекомендовано использование фибринспецифических агентов (тенектеплпзп, альтеплаза,
ретеплаза).Рекомендовано одновременное назначение аспирина (150-500мг) и клопидогреля (нагрузочная доза 300 мг, затем 75 мг/сутки)
Слайд 48Тромболитическая терапия
Эффективность тромболитической терапии убедительно доказана: тромболизис позволяет избежать примерно
30 случаев ранней смерти на 1000 леченых пациентов и 20
случаев смерти на 1000 пациентов, получавших лечение через 7-12 ч после появления симптомов.Однако сравнительная эффективность тромболизиса на догоспитальном этапе и первичного ЧКВ в адекватном рандомизированном исследовании не изучалась.
Опасность тромболизиса:
- Тромболитическая терапия сопровождается небольшим, но достоверным увеличением частоты инсульта в первый день после начала лечения. Ранний инсульт в основном развивается вследствие церебрального кровоизлияния, а инсульт в более поздние сроки чаще имеет тромботическое или эмболическое происхождение.
- Достоверными предикторами внутричерепного кровотечения являются пожилой возраст, низкая масса тела, женский пол, цереброваскулярная болезнь в анамнезе и систолическая и диастолическая гипертония при поступлении.
Слайд 49АБСОЛЮТНЫЕ ПРОТИВОПОКАЗАНИЯ К ТРОМБОЛИТИЧЕСКОЙ ТЕРАПИИ
Активное внутреннее кровотечение
Подозрение на расслоение аорты
Опухоль
головного мозга
Геморрагический инсульт любой давности
Инсульт или транзиторные ишемические атаки в
течение последнего годаСлайд 50ОТНОСИТЕЛЬНЫЕ ПРОТИВОПОКАЗАНИЯ К ТРОМБОЛИТИЧЕСКОЙ ТЕРАПИИ
Тяжелая неконтролируемая гипертензия: АД > 180/110
Тяжелая
постоянная гипертензия в анамнезе
Черепномозговая травма или другие внутримозговые заболевания
Недавняя травма
(2-4 недели) или хирургическая операция (< 3 недели)Пункция неприжимаемых сосудов
Недавнее (2-4 недели) внутреннее кровотечение
Для стрептокиназы: использование препарата в прошлом или аллергические реакции (можно использовать тканевые активаторы плазминогена)
Геморрагический диатез или одновременный прием антикоагулянтов (MHO > 2-3)
Беременность
Пептическая язва
Слайд 52Выполнение ЧКВ после тромболизиса
Экстренное выполнение ЧКВ показано при неэффективности СТЛ
(понижение сегмента ST менее, чем на 50% за 60 минут).
Экстренное
выполнение ЧКВ показано при повторной ишемии или признаках реокклюзии после успешного первичного СТЛ.Выполнение КАГ показано всем пацентам после СТЛ (оптимальное время для стабильных пациентов – 3-24 часа после СТЛ).
Слайд 53Антитромботическая терапия без реперфузии
В первые 12 ч после появления симптомов,
если не проводилась реперфузионная терапия, и после 12 ч необходимо
как можно быстрее назначить аспирин, клопидогрел и антитромбин (гепарин, эноксапарин или фондапаринукс).Если пациенту, получающему фондапаринукс, необходимы коронарная ангиография/ЧКВ, то рекомендуется внутривенное введение болюса 5000 ед гепарина для профилактики катетерного тромбоза.
Большинству пациентов, не получающих реперфузионную терапию, перед выпиской из стационара рекомендуется провести ангиографию, как и после успешного тромболизиса при отсутствии противопоказаний.
Слайд 54Аспирин 70-100 мг в сутки
Блокаторы рецепторов АДФ в течение
12 мес.
У пациентов с ОИМ и ФП – к терапии
необходимы пероральные антикоагулянты.У пациентов с ЖКК в анамнезе, пожилой возраст, прием НПВС, НР-инфекция – показано назначение блокаторов протонной помпы.
Антитромботическая терапия
Слайд 55Продолжительная терапия
1. Изменение образа жизни и контроль факторов риска
2. Антитромботическая
терапия
3. Бета-блокаторы
4. Гиполипидемические препараты
5. Нитраты
6. иАПФ/БРА
7. Антагонисты альдостерона
8. Магний сульфат,
глюкозо-калиево-инсулиновая смесь.Слайд 561. Отказ от курения
2. Диета и контроль массы тела
3. Физическая
активность
4. Контроль АД
5. Контроль психоэмоциональной сферы
6. Реабилитационные программы, основанные на
физических упражнениях.Изменение образа жизни и контроль факторов риска
Слайд 59Бета-адреноблокаторы:
По данным исследования COMMIT предпочтительным является назначение пероральных в-блокаторов, т.к.
внутривенное назначение их может привести к осложнениям и увеличению смертности.
Предпочтительней
назначение данной группы препаратов после стабилизации состояния пациентов. Гиполипидемические препараты:
Статины следует назначать всем пациентам с ОИМ, вне зависимости от уроня холестерина.
Рекомендовано назначение статинов в высоких дозах
( кроме пациентов заболеваниями печени или почек, или пациентов у которых имелись в анамнезе побочные эффекты от статинов – этим группам пациентов рекомендованы низкие дозы).
По данным последних исследований применение омега-3 полиненасыщенных жиров не рекомендовано в настоящее время
Слайд 60Нитраты:
- В настоящее время применение нитратов
не показано
в рутинной практике.
Внутривенное применение нитратов может использоваться при у пациентов
а гипертензией или сердечной недостаточностью. Противопоказаны при наличии гипотензии, инфаркта правого желудочка, применения ингибиторов фосодиэстеразы-5 за предыдущие 48 часов.
- В острой стадии нитраты целесообразно принимать для купирования ангинальных симптомов.
Слайд 61Антагонисты кальция:
Их применение обоснованно только при наличии противопоказаний
к назначению бета-блокаторов ( в частности, ХОБЛ,БА).
Ингибиторы АПФ:
Рекомендовано
назначать пациентам с ФВ менее 40% и СН на ранней стадии. Назначение иАПФ пациентам с нормальным АД, без ХСН, без левожелудочковой систолической дисфункции и без сахарного диабета не обязательно.Применение блокатаров рецепторов ангиотензина-II показано при непереносимости иАПФ.
Слайд 62Антагонисты альдостерона:
Показаны пациентам после ОИМ с ФВ менее
40%, с признаками СН, сахарным диабетом.
Магния сульфат,
глюкозо-калиево-инсулиновая
смесь:Данные препараты не показаны в рутинной практике у пациентов с ОИМ с подъемом сегмента ST.
Слайд 64
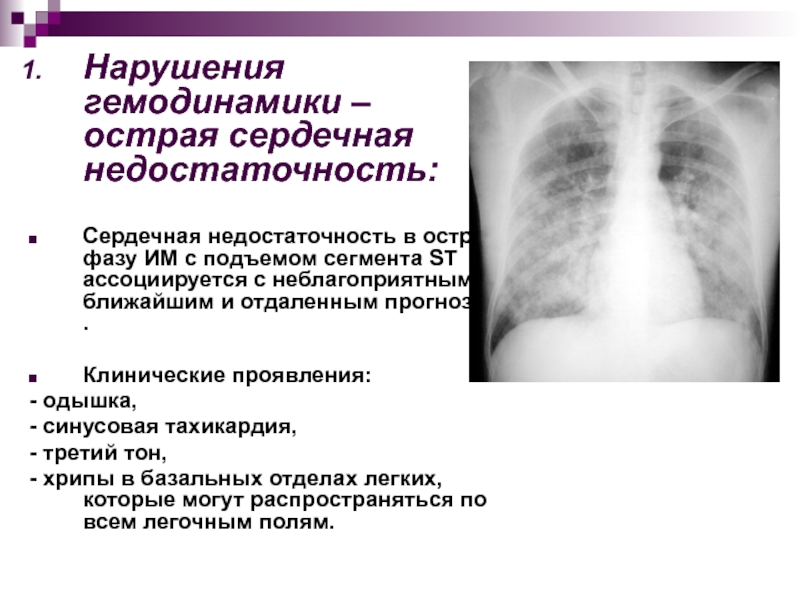
Нарушения гемодинамики – острая сердечная недостаточность:
Сердечная недостаточность в острую фазу
ИМ с подъемом сегмента ST ассоциируется с неблагоприятным ближайшим и
отдаленным прогнозом .Клинические проявления:
- одышка,
- синусовая тахикардия,
- третий тон,
- хрипы в базальных отделах легких, которые могут распространяться по всем легочным полям.
Слайд 65Тяжесть сердечной недостаточности оценивают по классификации Killip:
класс 1 — отсутствие
хрипов или третьего тона;
класс 2 — застой в легких
(хрипы в легких, распространяющиеся менее чем на 50% легочных полей) или третий тон; класс 3 — отек легких (хрипы, распространяющиеся более чем на 50% легочных полей);
класс 4 — кардиогенный шок.
Слайд 66Легкая сердечная недостаточность (класс II по Killip)
- Следует вводить кислород
через маску или интраназально, однако необходимо соблюдать осторожность при наличии
хронического заболевания легких.- Введение нитратов (дозы нитратов подбирают под контролем АД, чтобы избежать артериальной гипотонии.
- Введение диуретиков (фуросемида в дозе 20-40 мг медленно внутривенно, при необходимости повторяют каждые 1-4 ч).
Если отсутствуют гипотония, гиповолемия и выраженная почечная недостаточность, в течение 24 ч начинают лечение ингибиторами АПФ (или, если они плохо переносятся, блокаторами ангиотензиновых рецепторов) .
Слайд 67Тяжелая сердечная недостаточность и шок (классы III и IV по
Killip)
- Необходимо вводить кислород и проводить пульсоксиметрию для контроля насыщения
крови кислородом. - Интубация и механическая вентиляция легких показаны только при недостаточной оксигенации на фоне введения кислорода через маску или неинвазивной вентиляции, а также при наличии гиперкапнии.
- Если отсутствует гипотония, следует внутривенно ввести нитроглицерин, начиная с дозы 0,25 мкг/кг/мин, которую увеличивают каждые 5 минут, пока систолическое АД не снизится, по крайней мере, на 30 мм.рт.ст. или <90 мм.рт.ст.
- При очень низком АД предпочтительно введение допамина в дозе 5-15 мкг/кг/мин. Если имеются признаки гипоперфузии почек, возможно введение допамина в дозе <3,0 мкг/кг/мин.
- У пациентов, не отвечающих лечение, возможна катетеризация легочной артерии, возможно наличие оглушенного (замедленное восстановление сократительной функции при реперфузии) или гипоперфузируемого жизнеспособного миокарда.
- Как можно раннее выполнение экстренного ЧКВ.
- Внутриаортальная баллонная контрпульсация – для экстренной стабилизации состояния.
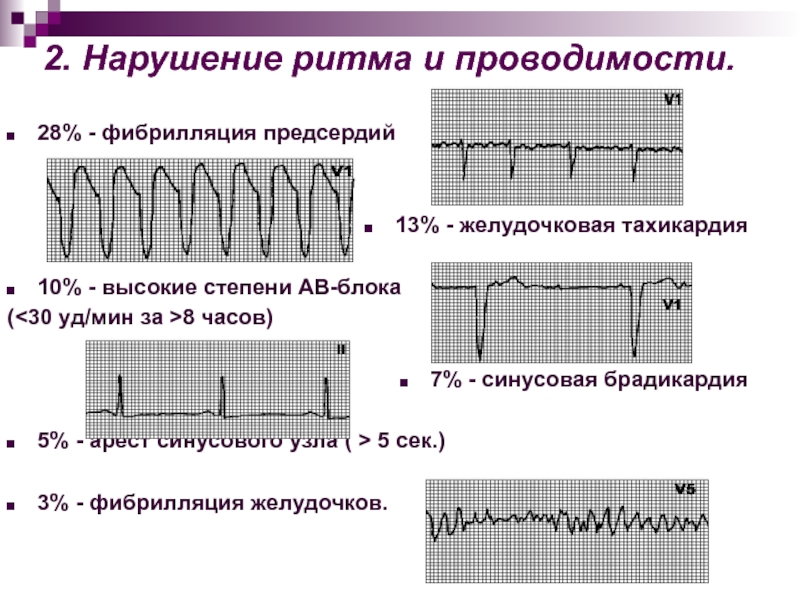
Слайд 692. Нарушение ритма и проводимости.
28% - фибрилляция предсердий
13%
- желудочковая тахикардия
10% - высокие степени АВ-блока
(
>8 часов)7% - синусовая брадикардия
5% - арест синусового узла ( > 5 сек.)
3% - фибрилляция желудочков.
Слайд 70У пациентов ОИМ ранняя ЖТ/ФЖ повышает риск 30-тидневной смертности до
22%.
Назначение иАПФ/БРА рекомендовано у данных пациентов.
Высокие степени АВ-блока являются более
мощными предикторами смерти, чем тахиаритмии у пациентов с ОИМ с фракицей выброса <40%.Слайд 713. Осложнения со стороны сердца:
Митральная регургитация
Разрыв сердца
Разрыв межжелудочковой перегородки
Инфаркт правого
желудочка
Перикардит
Аневризма левого желудочка
Тромб в ЛЖ
Слайд 72Заключение: цели и задачи.
1. Развитие стратегий для минимизирования ранней смерти
2.
Обучение пациентов и общества о симптомах STEMI
3. Роль догоспитального тромболизиса
после недавнего начала симптомов4. Улучшение оснащения стационаров
5. Разработки в области фармакологии с целью уменьшения повреждения миокарда и ЛЖ дисфункции
Слайд 736. Оптимальная тактика назначения антиромботической терапии пациентам, которым также показано
назначение пероральных антикоагулянтов.
7. Определние оптимальной стратегии для лечения неинфартк-зависимой
артерии, после успешного лечения причинной артерии.8. Тактика ведения пациентов с ОИМ и с СД
9. Развитие техники чрескожных операций по поводу дефектов межжелудочковой перегородки
10. Определение эффективности клеточной терапии
11. Оптимальная стратегия ведения пациентов с ЖТ/ФЖ после ОИМ