Разделы презентаций
- Разное
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Некомпактный миокард левого желудочка в педиатрической практике
Содержание
- 1. Некомпактный миокард левого желудочка в педиатрической практике
- 2. Определение. Данные статистики.СИНДРОМ НЕКОМПАКТНОГО МИОКАРДА ЛЕВОГО ЖЕЛУДОЧКА
- 3. Эмбриогенез. Строение.Мышечная ткань сердца развивается из миоэпикардиальной
- 4. Этиологические факторы, приводящие к развитию НМЛЖ, мало
- 5. Формы НМЛЖ: ИзолированныйВ сочетании с врожденными пороками
- 6. По степени некомпактности миокарда (по отношению толщины
- 7. Клинически выделяют 3 ведущие синдрома:Сердечная недостаточность (73 %).Аритмический синдром (40 %).Тромбоэмболический синдром (33 %).
- 8. Синдром сердечной недостаточностиХроническая сердечная недостаточность - самый
- 9. Аритмический синдромЖелудочковые аритмии (составляют 47 %) –
- 10. Тромбоэмболический синдромСнижение насосной функции сердца, наличие глубоких
- 11. Включает проведение Эхо-КГ с определением соотношения компактного
- 12. ЭхоКГ критерии (взрослые)Критерий Chin, 1990. Отношение компактной
- 13. Чреспищеводная эхокардиограмма. Среднепищеводная 4-камерная позиция: зоны некомпактного
- 14. Чреспищеводная эхокардиограмма. Среднепищеводная 2-камерная позиция, режим цветного
- 15. МРТМРТ проводится с контрастным усилением редкоземельного металла
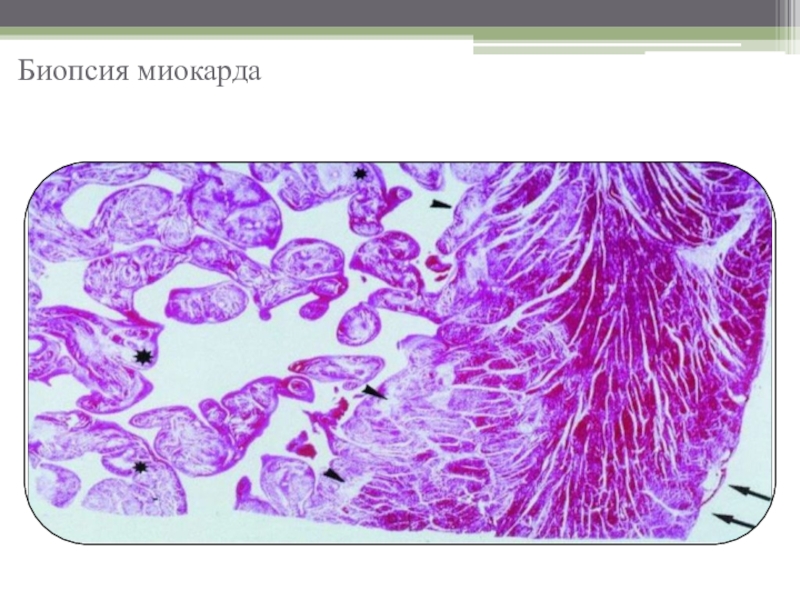
- 16. Биопсия миокарда
- 17. Следует дифференцировать с разными формами идиопатических кардиомиопатии
- 18. В настоящее время остается неспецифичным и симптоматическим.
- 19. Прогноз больных с ИНЛЖ зависит от объема
- 20. Клинический случай №1Больная Т., 5 лет, 08.10.07
- 21. При ЭхоКГ: дилатация полостей сердца ЛЖ, диаметр
- 22. Больная П., 14 лет. наблюдалась в кардиологическом
- 23. В терапии к проводимому ранее лечению подключен
- 24. По МРТ НМ ЛЖ подтвержден при первой
- 25. Список используемой литературы:Основная литература:Федеральные клинические рекомендации по
- 26. Скачать презентанцию
Слайды и текст этой презентации
Слайд 1Некомпактный миокард левого желудочка в педиатрической практике
Выполнила орд. Петрухина Е.А.
Кафедра
Госпитальной педиатрии и неонатологии СГМУ
Слайд 2Определение. Данные статистики.
СИНДРОМ НЕКОМПАКТНОГО МИОКАРДА ЛЕВОГО ЖЕЛУДОЧКА (НМЛЖ) - один
из редких видов кардиомиопатий, врожденное поражение миокарда, являющееся следствием нарушения
его развития на этапе эмбриогенеза и характеризующееся повышением трабекулярности миокарда, как правило, левого желудочка и наличием глубоких межтрабекулярных пространств (лакун), сообщающихся с полостью желудочка.В общей популяции распространённость по некоторым оценкам составляет от 0,05% до 0,25% в год, в то время как по данным эмпирических исследований 20 среди всех взрослых пациентов, прошедших Эхо-КГ-исследование, НМЛЖ был обнаружен у 0,014% - 0,26%. Составляет 9,2 % среди всех диагностированных кардиомиопатий, занимает третье место в структуре кардиомиопатий после гипертрофической и дилатационной.
Слайд 3Эмбриогенез. Строение.
Мышечная ткань сердца развивается из миоэпикардиальной пластинки спланхнотома мезодермы.
При этом миокард представляет собой сеть волокон, разделенных широкими полостями
(синусоидами). Между 5-й и 8-й неделями эмбрионального развития происходит организация сердечной мышцы – уплотнение сети волокон и сужение межтрабекулярных лакун. Одновременно с этим происходит формирование коронарного кровообращения, межтрабекулярные пространства уменьшаются до размеров капилляров. Процесс «компакции» миокарда протекает в направлении от основания (базиса) сердца к его верхушке и от эпикарда к эндокарду. В результате нарушения нормального течения этого процесса в сердце новорожденного остаются зоны некомпактного миокарда с повышенной трабекулярностью (более трех трабекул). При этом образуются глубокие межтрабекулярные пространства – лакуны или синусоиды.Слайд 4Этиологические факторы, приводящие к развитию НМЛЖ, мало изучены, имеются данные
о наследственном характере этого заболевания. Отмечаются как спорадические случаи, так
и семейные формы заболевания.Различают 2 типа наследования:
аутосомно-доминантный тип
сцепленное с Х-хромосомой наследование (около 44 % случаев).
Найдены мутации генов, кодирующие биосинтез белков, играющих важнейшую роль в организации цитоскелета клеток и эмбриональном развитии органов. Показана роль мутации генов, кодирующих биосинтез саркомерных белков, таких как бета-миозин, кардиальный альфа-актин, кардиоспецифический тропонин Т.
Этиология. Классификация.
Слайд 5Формы НМЛЖ:
Изолированный
В сочетании с врожденными пороками сердца (ВПС)
(наиболее часто
НМЛЖ ассоциирован с дефектами межпредсердной перегородки (ДМПП), врожденным стенозом легочной
артерии, дефектами межжелудочковой перегородки (ДМЖП), врожденными пороками аортального клапана (подклапанный стеноз, двухстворчатый клапан, клапанныий стеноз), клапанным стенозом легочной артерии, тетрадой Фалло).В сочетании с ней̆ромышечными заболеваниями (метаболическая миопатия).
Этиология. Классификация.
Слайд 6По степени некомпактности миокарда (по отношению толщины слоя некомпактного миокарда
к толщине всей стенки сердца на уровне верхушки левого желудочка):
Мягкая
(0,33–0,26)Умеренная (0,25–0,20)
Тяжелая (менее 0,2)
По морфологическим типам:
Лакунарный;
Губчатый;
Смешанный.
Этиология. Классификация.
Слайд 7Клинически выделяют 3 ведущие синдрома:
Сердечная недостаточность (73 %).
Аритмический синдром (40
%).
Тромбоэмболический синдром (33 %).
Слайд 8Синдром сердечной недостаточности
Хроническая сердечная недостаточность - самый распространенный и ведущий
симптомокомплекс у пациентов с НМЛЖ, зачастую определяет течение и прогноз
заболевания.Некомпактный миокард представляет собой дезорганизованный слой мышечных волокон, в котором нарушена нормальная архитектоника, что влечет за собой снижение его сократительной способности.
Чем больше процент некомпактного миокарда от общей массы сердечной мышцы, тем более выраженными будут признаки хронической сердечной недостаточности (ХСН).
Кроме этого, имеет место хроническая ишемия миокарда, возникающая по причине нарушения микроциркуляции.
Сердечная недостаточность у пациентов с НМЛЖ носит как систолический, так и диастолический характер. Нарушение диастолической функции по рестриктивному типу связано с патологической трабекулярностью миокарда левого желудочка.
Слайд 9Аритмический синдром
Желудочковые аритмии (составляют 47 %) – пароксизмальная неустойчивая и
устойчивая желудочковая тахикардия, желудочковая экстрасистолия высоких градаций.
Анатомическая негомогенность миокарда
левого желудочка с наличием более плотного компактного и рыхлого дезорганизованного некомпактного слоя, приводит к электрофизиологической негомогенности миокарда, что служит субстратом для развития желудочковых аритмий. Фибрилляция предсердий встречается в 25 % случаев.
Нарушения проводимости в виде атриовентрикулярных блокад различных степеней, блокады ножек пучка Гиса также весьма характерны для пациентов с НМЛЖ. Причиной этому является прогрессирующий эндокардиальный фиброз с постепенным захватом проводящей системы сердца.
Наличие дополнительных путей проведения у пациентов с НМЛЖ нередко является причиной внезапной сердечной смерти. При развитии пароксизма фибрилляции предсердий возникает угроза предсердно-желудочкового проведения 1:1 по дополнительным проводящим путям, что ведет к индукции фибрилляции желудочков.
Слайд 10Тромбоэмболический синдром
Снижение насосной функции сердца, наличие глубоких межтрабекулярных пространств, сопутствующая
фибрилляция предсердий создают благоприятные условия для тромбообразования.
Тромбоз полости левого
желудочка встречается в 9 % случаев, тромбоэмболия по большому кругу кровообращения – в 21 %.Тромбоэмболические осложнения являются ведущей причиной инвалидизации пациентов с НМЛЖ (ишемический инсульт, транзиторные ишемические атаки, мезентериальный тромбоз).
Слайд 11Включает проведение Эхо-КГ с определением соотношения компактного слоя миокарда к
некомпактному, ЭКГ, ХМ ЭКГ, МРТ сердца, поиск мутаций в гене
TAZ молекулярно-генетическими методами у больных, а также диагностика гетерозиготного носительства у родственников пациентов.Диагностика
Слайд 12ЭхоКГ критерии (взрослые)
Критерий Chin, 1990. Отношение компактной (X) части миокарда
к общей толще миокарда (Y) ≤ 0,5. Измерение проводится в
конце диастолы из парастернальной проекции по короткой оси и верхушечной проекции;Критерий Jenni, 2001. Измеряется в конце систолы из парастернальной позиции по короткой оси левого желудочка. Отмечается отношение некомпактной части миокарда к компактной более 2; визуализируются многочисленные выступающие трабекулы с глубокими межтрабекулярными пространствами, между которыми при цветовом доплере выявляется кровоток;
Критерий Stollberger, 2007. Наличие более 3 трабекул в левом желудочке в направлении от верхушки к папиллярным мышцам, визуализирующиеся одновременно в одной эхокардиографической позиции; выявление кровотока в межтрабекулярных пространствах при цветном доплере;
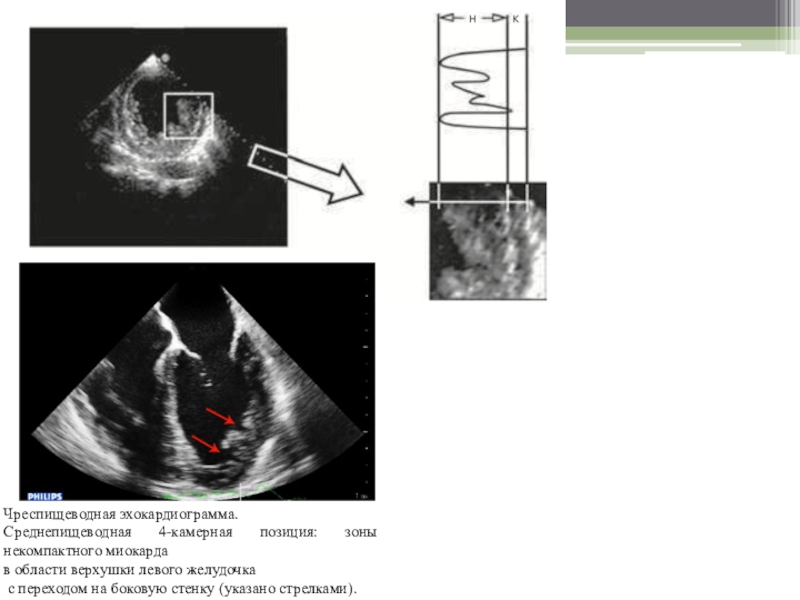
Слайд 13Чреспищеводная эхокардиограмма.
Среднепищеводная 4-камерная позиция: зоны некомпактного миокарда
в области
верхушки левого желудочка
с переходом на боковую стенку (указано стрелками).
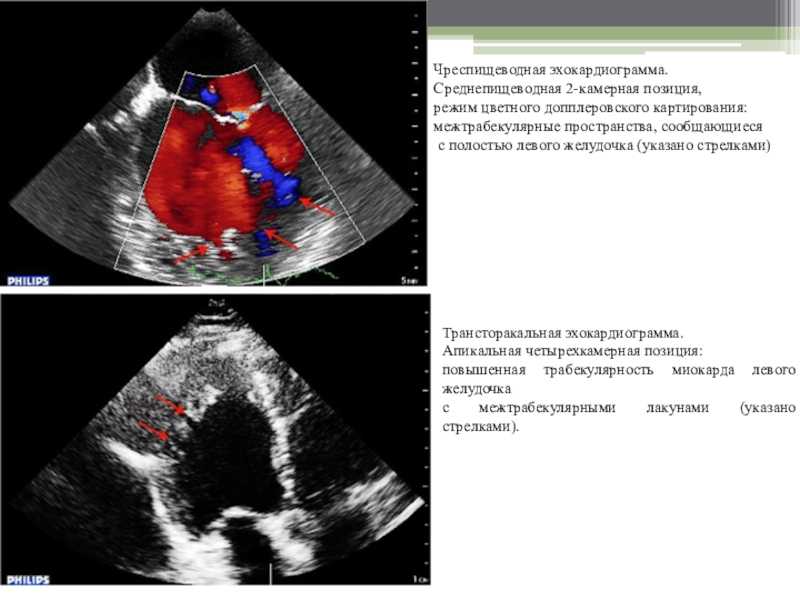
Слайд 14Чреспищеводная эхокардиограмма.
Среднепищеводная 2-камерная позиция,
режим цветного допплеровского картирования:
межтрабекулярные
пространства, сообщающиеся
с полостью левого желудочка (указано стрелками)
Трансторакальная эхокардиограмма.
Апикальная
четырехкамерная позиция: повышенная трабекулярность миокарда левого желудочка
с межтрабекулярными лакунами (указано стрелками).
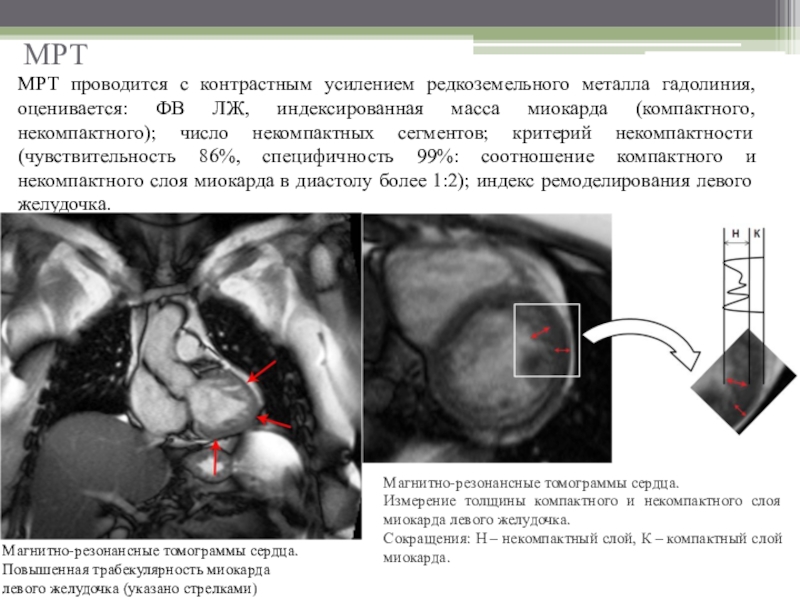
Слайд 15МРТ
МРТ проводится с контрастным усилением редкоземельного металла гадолиния, оценивается: ФВ
ЛЖ, индексированная масса миокарда (компактного, некомпактного); число некомпактных сегментов; критерий
некомпактности (чувствительность 86%, специфичность 99%: соотношение компактного и некомпактного слоя миокарда в диастолу более 1:2); индекс ремоделирования левого желудочка.Магнитно-резонансные томограммы сердца.
Повышенная трабекулярность миокарда
левого желудочка (указано стрелками)
Магнитно-резонансные томограммы сердца.
Измерение толщины компактного и некомпактного слоя миокарда левого желудочка.
Сокращения: Н – некомпактный слой, К – компактный слой миокарда.
Слайд 17Следует дифференцировать с разными формами идиопатических кардиомиопатии (дилатационной, гипертрофической, рестриктивной),
а также тромбозом левого желудочка, дополнительными трабекулами, аномально расположенными хордами,
персистирующими синусоидами при аномальном отхождении левой коронарной артерии от легочного ствола, атрезией легочной артерии при интактной межжелудочковой перегородке, опухолями сердца.Дифференциальная диагностика
Слайд 18В настоящее время остается неспецифичным и симптоматическим. Оно базируется на
коррекции и профилактике трех основных клинических проявлений некомпактного миокарда: сердечной
недостаточности, аритмий и эмболических осложнений. При отсутствии эффекта от проводимой терапии, торпидном течении заболевания возможна постановка в лист ожидания на трансплантацию сердца. Больным со «злокачественными» нарушениями ритма необходима установка кардиовертера-дефибриллятора.Лечение
Слайд 19Прогноз больных с ИНЛЖ зависит от объема пораженных сегментов, общей
сократительной способности миокарда, времени возникновения и скорости нарастания симптомов сердечной
недостаточности. Наиболее неблагоприятный прогноз наблюдается у пациентов с ФВ менее 35 %. Основную угрозу для здоровья и жизни больных представляет развитие и прогрессирование сердечной недостаточности. Необходима профилактика тромбоэмболических осложнений.Прогноз
Слайд 20Клинический случай №1
Больная Т., 5 лет, 08.10.07 поступила в связи
с выявленной кардиомегалией.
Из анамнеза: от 4-й беременности (1-я - дочь
10 лет здорова; 2-я и 3-я - медицинский аборт), протекавшей на фоне угрозы прерывания во II триместре. С первых месяцев жизни отмечался цианоз носогубного треугольника. Часто болела ОРВИ. Обращали на себя внимание повышенная утомляемость, слабость, сниженный аппетит, плохая прибавка массы тела. Неоднократно консультирована генетиком и невропатологом в связи с мышечной гипотонией, получала курсами сосудистые, ноотропные препараты. Изменения расценивались как проявления дисплазии соединительной ткани. Наследственность не отягощена.В сентябре 2007 г. на фоне ОРВИ (повышение температуры, кашель, ринит) у ребенка отмечена резкая слабость (перестала ходить), вялость. Появились отеки на лице, голенях, стопах с тенденцией к нарастанию. Госпитализирована с диагнозом нефротического синдрома. В стационаре констатируют тяжелое состояние, выраженную мышечную гипотонию, вялость, гепатомегалию, анасарку. Выявляют изменения: на рентгенограмме органов грудной клетки (кардиомегалия), ЭхоКГ (дилатация полостей и снижение сократимости миокарда) и ЭкГ (тахикардия, выраженные нарушения процесса реполяризации миокарда). С подозрением на дилатационную кар-диомиопатию (ДКМП) ребенок 08.10.07 переведен в кардиологическое отделение для уточнения диагноза и коррекции терапии.
На момент поступления состояние ребенка расценено как очень тяжелое. Самостоятельно не могла стоять из-за резкой слабости. при осмотре обращено внимание на отставание в физическом развитии (масса тела 13,3 кг, рост 101 см), деформацию грудной клетки ("сердечный горб"), пастозность кожных покровов, отеки на ногах, расширение границ сердца, тахикардию до 140 в минуту, глухость тонов сердца, гепатомегалию.
Слайд 21При ЭхоКГ: дилатация полостей сердца ЛЖ, диаметр д/с 51/47; объем
д/с 124/102 мл, левое предсердие (ЛП) = 32 • 43
мм; правое предсердие (ПП) = 32 • 30 мм, атриовентрикулярная регургитация: митральный клапан - симптом «рыбьей пасти», регургитация +4, трикуспидальный, регургитация +3; клапан легочной артерии регургитации 0 + 1, давление в легочной артерии 60 мм рт. ст., значительное снижение сократительной функции миокарда ЛЖ (ФВ 21%), некомпактность миокарда левого и правого желудочков, гидроперикард.На ЭКГ: признаки гипертрофии миокарда ЛЖ, резкая тахикардия, выраженное нарушение процесса реполяризации, феномен WPW. На рентгенограмме снижение пневматизации легочной ткани за счет сосудистого компонента. Корни легких значительно расширены, уплотнены, структурные. Легочный интерстиций уплотнен. Свежих очаговых изменений нет. Сердце больших размеров, значительно расширено в поперечнике. Дуги сердца сглажены. Значительно удлинена дуга правого предсердия. Утолщение костальной плевры справа. Куполы диафрагмы ровные, четкие. Синусы дифференцируются. КтИ 0,67 (рис. 2). ХМ-ЭКГ: синусовая тахикардия. Циркадный индекс 1,0 (снижен), ригидность ритма. Выраженные нарушения процесса реполяризации. Атипичный WPW.
Результаты исследования крови на антитела к тканям сердца от 16.10.07: (положительный титр 1:320. АНФ нет, к эндотелию 1:40, кардиомиоцитам 1:160, гладкой мускулатуре 1:160, волокнам проводящей системы 1:160) не подтверждали течение миокардита. На фоне лечения (диуретики, кордарон, ИАПФ, дигоксин, преднизолон -назначен по тяжести состояния) на третьей неделе пребывания отмечено некоторое улучшение самочувствия: сократились размеры печени до 0 + 1 см, сошли отеки, уменьшилась ЧСС. Однако динамика инструментальных исследований была отрицательной. Резкое ухудшение состояния ребенка отмечено 06.11.07 - усилился цианоз, отмечено набухание шейных вен, нарастание размеров печени до 4-5 см. Реанимационные мероприятия были неэффективны, констатирована смерть.
Диагноз: НМ. Недостаточность митрального, три-куспидального клапанов и клапана легочной артерии. Высокая легочная гипертензия. Атипичный синдром. WPW. НК II-III стадия. Кахексия.
При патологоанатомическом исследовании сердце имело шаровидную форму за счет миогенной дилатации полостей. Миокард правого желудочка гипертрофирован, имеет губчатый вид с большим количеством трабекул и межтрабекулярные углубления, в которых видны многочисленные пристеночные красные тромбы. микроскопически видны множественные межтрабекулярные углубления, выстланные эндотелием. Субэндотелиально выраженный фиброэластоз и кардиосклероз. Выявлены аномальная аркада митрального клапана и надклапанный стеноз аорты.
Слайд 22Больная П., 14 лет. наблюдалась в кардиологическом отделении с апреля
2007 г. по апрель 2009 г.
Анамнез: от 1-й беременности, протекавшей
на фоне токсикоза на всем протяжении, 1-х срочных родов, масса тела при рождении 2700 г, длина 49 см. Раннее развитие соответствует возрасту. Прививки по календарю до 12 лет. ОРВИ 1 раз в год. Наследственность не отягощена.В июле 2006 г. впервые были замечены отеки на ногах. Госпитализирована в стационар по месту жительства в августе 2006 г. в связи с нарастанием отеков. При поступлении: расширение границ сердца, глухость тонов сердца, аритмия, анасарка. По результатам исследований выявлены дилатация полостей сердца со снижением сократительной способности (ФВ 17%), тромб в полости ЛЖ, желудочковая бигеминия, СОЭ 19, СРБ 19 (норма до 5). Диагностирован инфекционный эндокардит, первичный, подострое течение. Проведена терапия, включающая антибиотики, инотропные средства (дофамин, дигоксин), метаболиты (неотон, предуктал) панангин. ВВИГ, диуретики, капотен, кордарон, преднизолон. отмечена положительная динамика в виде повышения ФВ до 27%, нормализации показателей СОЭ и СРБ. После выписки продолжено лечение в амбулаторных условиях.
В кардиологическое отделение впервые поступила в апреле 2007 г. с направляющим диагнозом ДКМП. При осмотре (масса тела 40,35 кг, рост 161 см) обращали на себя внимание гипермобильность суставов, выбухание области сердца, расширение границ сердца больше влево, глухость тонов сердца, акцент 2-го тона над легочной артерией. Дующий систолический шум на верхушке сердца с иррадиацией в левую аксиллярную область.
По данным рентгенографии: кардиомегалия (КТО 0,60), усиление легочного рисунка; ЭхоКГ: ФВ 33%, давление в ЛА 39 мм рт. ст., НМ ЛЖ (6). При исследовании крови на антитела к тканям сердца выявлены диагностические титры антител к кардиомиоцитам 1:320 и волокнам проводящей системы 1:320.
Был выставлен диагноз: ДКМП, НМ ЛЖ, недостаточность митрального, трикуспидального клапанов и клапана легочной артерии. Желудочковая аритмия. Легочная гипертензия (НК II Б-А стадии). Проводилась терапия: моноприл, фуросемид, верошпирон, варфарин, дигоксин, кордарон, арифон, актовегин внутривенно, курс интраглобина внутривенно. На этом фоне отмечена положительная динамика в виде повышения ФВ до 41%, уменьшение размеров полостей сердца. Повторная госпитализация состоялась в августе-сентябре 2007 г. При обследовании ФВ 39%, давление в легочной артерии 35 мм рт. ст. По данным МРТ сердца подтвержден НМ ЛЖ.
Клинический случай №2
Слайд 23В терапии к проводимому ранее лечению подключен дилатренд и с
учетом повторно выявленного высокого титра антител к кардиомиоцитам и проводящей
системе сердца азатиоприн. Проведен повторно внутривенно курс интраглобина, актовегина.Выписана с положительной динамикой. За период пребывания дома отмечено ухудшение состояния, появление сильного кашля, сопровождавшегося рвотой, вялость, отеки на лице, ногах, появилось затруднение дыхания. По месту жительства был отменен соталекс, вновь назначен кордарон. Увеличена доза фуросемида с 10 до 20 мг/сут на 7 дней. На фоне коррекции терапии положительной динамики не отмечено.
Ребенок госпитализирован в октябре 2008 г. При осмотре выбухание в области сердца, расширение границ сердца, резко приглушены тоны сердца, акцент 2-го тона над легочной артерией. ЧСС 86 в минуту, АД 85/50 мм рт. ст., гепатомегалия до 3,5 см. При обследовании ухудшение показателей ЭхоКГ в виде снижения ФВ до 28%, дилатации ЛЖ (КДР до 63 мм), повышения давления в легочной артерии до 44 мм рт. ст., нарастание трикуспидаль-ной регургитации. По данным хм-ЭКГ, около 5000 желудочковых экстрасистол. Проведена коррекция ранее проводимой комплексной терапии: дилатренд и кордарон заменены на конкор 3,75 мг/сут, по тяжести состояния подключен преднизолон 20 мг/сут.
На этом фоне состояние ребенка улучшилось, отмечена положительная динамика инструментальных показателей. Ребенок был выписан домой для продолжения лечения по месту жительства.
С января 2009 г. появились слабость, боль и онемение в ногах. Со слов родителей терапию проводили в полном объеме. Последняя госпитализация в 24.02.09. При поступлении состояние крайне тяжелое. Кожные покровы бледные с цианотичным оттенком, мраморные, конечности холодные, цианотичный румянец, цианоз губ. В легких дыхание жесткое, влажные разнокалиберные хрипы с обеих сторон. Область сердца выбухает. Расширение границ сердца преимущественно влево. Тоны сердца глухие, акцент 2-го тона, аритмия, единичные экстрасистолы, пробежки из трех сокращений, дующий систолический шум вдоль левого края грудины, на верхушке, иррадиирующий в левую аксиллярную область, хордальный писк. ЧСС 92 в минуту. АД 105/65 мм рт. ст. Печень +3,5 см из-под края реберной дуги плотноэластической консистенции. Отмечено значительное ухудшение инструментальных показателей. ЭхоКГ от 24.02.09: ЛА 22 мм; аорта 25 мм. Передняя стенка правого желудочка (ПЖ) 45 мм; ПЖ 22 мм; ЛЖ КДР 64/56; КДО д/с 209/154 мл фракция изгнания 0,26; ЗСЛЖ 73 мм; ЛП 38 мм; ПП 39 мм. Клапаны: митральный - симптом "рыбьей пасти", краевое уплотнение створок, регургитация +2-3; трикуспидальный - скорость максимальной регургитации 3,2 м/с, регургитация +3-4, клапан легочной артерии - давление 56 мм рт. ст. Выявлены тромбы в полостях сердца.
Слайд 24По МРТ НМ ЛЖ подтвержден при первой госпитализации. Сердце значительно
увеличено в поперечнике за счет расширения правой и левой границ
сердца. Атриовазальный угол высокий. Выбухание дуги ПП. Куполы диафрагмы ровные, четкие. Синусы дифференцируются.ЭКГ от 24.02.09: ЧСС 105 в минуту. Отклонение электрической оси сердца вправо. Ритм ЛП. Регистрируются единичные и парные правожелудочковые экстрасистолы, а также одна ранняя предсердная экстрасистола. Снижен вольтаж QRS в стандартных и усиленных отведениях. Неполная блокада правой ножки пучка Гиса. Гипертрофия миокарда ЛЖ и ЛП. В динамике - нарастающая перегрузка ПП. Выраженные нарушения процессов реполяризации в миокарде.
Состояние ребенка оставалось крайне тяжелым. В отделении проводилась коррекция электролитного баланса, коррекция сердечной недостаточности, а также азатиоприн, преднизолон. С тромболитической целью подключен фраксипарин. Резкое ухудшение состояния ребенка отмечено 17 марта, проводимые реанимационные мероприятия без эффекта, констатирована смерть.
Диагноз: дилатационная кардиомиопатия, воспалительная. НМ ЛЖ. Недостаточность митрального, трикуспидального клапанов и клапана легочной артерии. Желудочковая аритмия. Легочная гипертензия. Тромбоэндокардит. Тромбоэмболический синдром. НК III стадии.
Патологоанатомический диагноз: НМ левого и правого желудочков с выраженной миогенной дилатацией желудочков сердца. Интерстициальный продуктивный миокардит, мелкоочаговые некрозы миокарда, очаговый кардиосклероз, компенсаторная гипертрофия кардиомиоцитов. Пристеночный и клапанный тромбоэндокардит. Тромбоэмболический синдром: ишемические инфаркты почек и селезенки, очаговый постинфарктный нефросклероз. Умеренно выраженный пневмосклероз и гемосидероз легких. Отек легких.
Как показали наши наблюдения, частой причиной направления больных с НМ к кардиологу является
Слайд 25Список используемой литературы:
Основная литература:
Федеральные клинические рекомендации по оказанию медицинской помощи
детям с кардиомиопатиями 2015 г.
Неотложная педиатрия под редакцией профессора Блохина
Б.М., 2019/ стр. 102-125.Дополнительные источники:
Клинические рекомендации по детской кардиологии и ревматологии под ред. Школьниковой М.А., Алексеевой Е.И./ Москва/ 2011/ стр. 503.
Неотложная кардиология детского и подросткового возраста/ Мутафьян О.А./ СПб: Фолиант, 2013/ стр. 400.
Кардиологический вестник, 2, 2018/ 26 стр./ Некомпактная кардиомиопатия левого желудочка — клиническая и генетическая характеристика/ О.В. ККуликова, Р.П. Мясников, А.Н. Мешков, М.С. Харлап, С.Н. Корецкий, Е.А. Мершина, В.Е. Синицын, О.М. Драпкина// www.cardioweb.ru
Кардиология// Национальное руководство/ М. под ред. Ю.Н. Беленкова, Р.Г. Оганова/ ГЭОТАР-МЕДИА, 2008/ с. 439.
Клинические случаи// Е. Н. Басаргина, А. Г. Талалаев, Н. А. Березнева, Н. В. Федорова, И. В. Сильнова/ Некомпактный миокард у детей/ Научный центр здоровья детей РАМН, Москва, Russian Academy of Medical Sciences.
Сердечная недостаточность/ Детская кардиология/ Талнер Н., Карбони М., под ред. Дж. Хоффмана/ М. Практика, 2006/ стр. 415 – 422.