Слайд 1Рак прямой кишки
Лекция для студентов V курса
Слайд 2Др.Хайм(Смерть),Има Сумак,Фара Фосетт
Слайд 3Цель лекции
Дать слушателям представление о распространенности, причинах и общих закономерностях
развития рака прямой кишки;
Знания о патогенезе развития основных симптомов рака
прямой кишки в зависимости от локализации и распространенности опухолевого процесса;
Знание современных методов скрининга и ранней диагностики рака прямой кишки и принципов дифференциальной диагностики;
Представление о принципах современного хирургического и комбинированного лечения рака прямой кишки, его эффективности и результатах;
Знание методов эффективной первичной и вторичной профилактики рака прямой кишки.
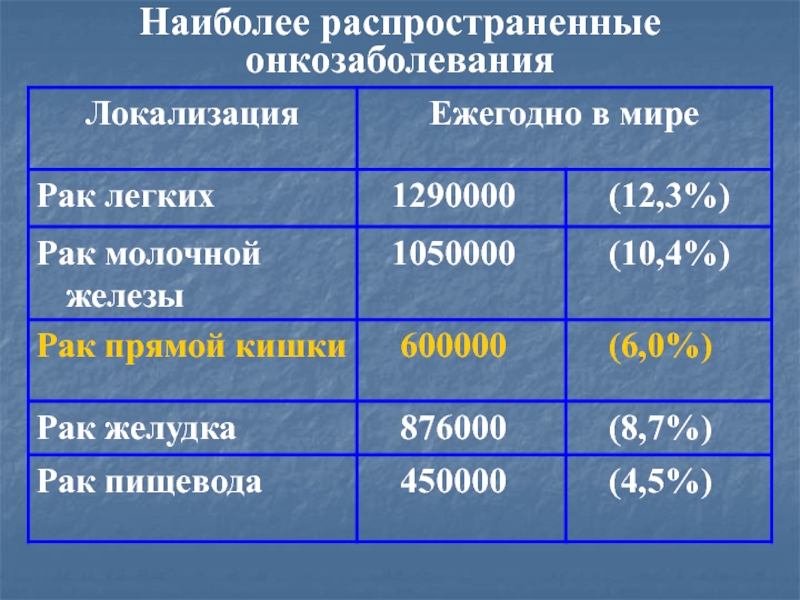
Слайд 4Наиболее распространенные онкозаболевания
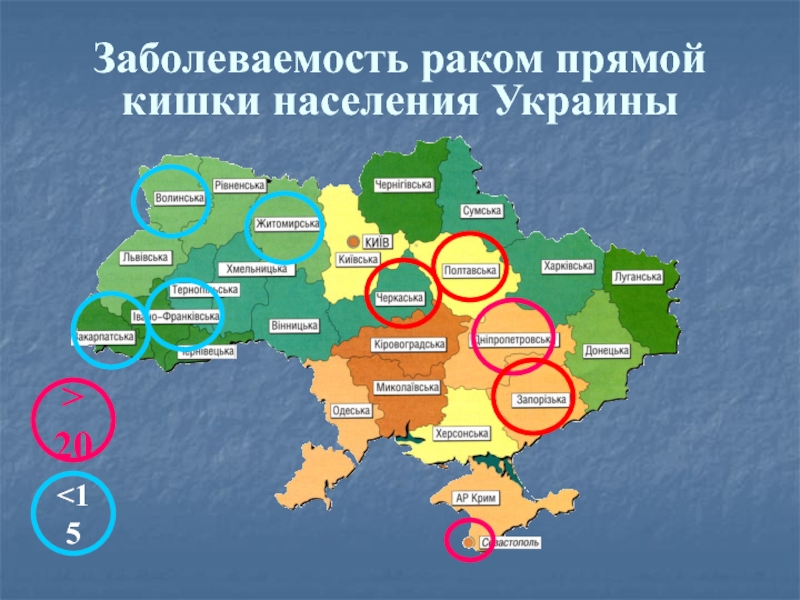
Слайд 5Заболеваемость раком прямой кишки населения Украины
>20
Слайд 6Статистика, заболеваемость и эпидемиология рака прямой кишки
В настоящее время
в мире живут более 3,5 млн. больных РПК.
Во многих
развитых странах заболеваемость РПК превосходит заболеваемость раком желудка. Уровень смертности от РПК, в США, почти в 4 раза выше чем при раке желудка, что свидетельствует о худших результатах лечения РПК.
Ежегодно в планетарном масштабе РПК заболевают 500 – 600 тысяч человек и уровень заболеваемости продолжает возрастать. Последние десятилетия характеризуются неуклонным ростом заболеваемости РПК. В США РПК занимает по частоте второе место вслед за раком кожи. В европейских странах 25-30% всех злокачественных опухолей желудочно-кишечного тракта представлены РПК.
В Украине РПК занимает 5 место в труктуре заболеваемости злокачественными новообразованиями с явной тенденцией к ее росту. В Донецкой области за последние 30 лет заболеваемость РПК выросла с 4 до 16 случаев на 100000 населения, при этом 50-70% больных выявляются в далеко зашедших стадиях.
Слайд 7Заболеваемость раком прямой кишки
РПК чаще возникает у лиц старше 40
– 60 лет, максимум заболеваемости приходится на возрастные группы старше
70 лет.
Заболеваемость в возрастной группе 60–69 лет достигает 330 на 100 тысяч населения и почти в 10 раз превышает уровень заболеваемости в возрасте 40–49 лет.
Средний возраст возникновения РПК - 60 лет. У лиц с семейным полипозом толстой кишки и неспецифическим язвенным колитом РПК может развиваться раньше.
По уровню заболеваемости различают страны и регионы с высокой заболеваемостью - США, Канада, Англия, страны Северной Европы и Юго-восточной Азии, с умеренной - юг Европы, Австралия и низкой заболеваемостью – Африка
Слайд 8Факторы риска заболеваемости раком прямой кишки
Считается, что 60–80% опухолей толстой
кишки обусловлены влиянием канцерогенных факторов внешней среды, а 10–30% генетически
детерминированы.
ФАКТОРЫ РИСКА:
• Возраст старше 50 лет.
• Особенности питания.
• Генетические факторы (диффузный семейный полипоз; синдром Гарднера–Тернера; синдром Пейтца–Егерса; болезнь Тюрка).
• Предшествующие заболевания: аденомы ободочной кишки; язвенный колит; болезнь Крона; ранее перенесенный рак ободочной кишки, женских гениталий или молочной железы.
• Наличие в анамнезе рака толстой кишки у кровных родственников.
Слайд 9Основные причины рака прямой кишки
Особенности питания являются причиной трети всех
опухолей человека и рассматриваются как факторы риска развития и, в
то же время, возможной профилактики РПК.
Повышают риск заболевания:
употребление животных жиров;
высокое содержание в рационе мяса (особенно говядины и свинины);
уменьшение количества клетчатки и животного жира ускоряет рост кишечных бактерий, вырабатывающих канцерогены;
соли желчных кислот;
Ежедневное употребление более двух порций алкоголя (по 30 мл.) увеличивает риск развития рака толстой кишки в 2 раза, а чрезмерное потребление пива особенно увеличивает риск возникновения РПК.
Природные витамины А, С, Д и Е инактивируют канцерогены, а турнепс и цветная капуста индуцируют экспрессию бенз-пирен-гидроксилазы, способной инактивировать поглощенные канцерогены. Отмечено резкое снижение случаев заболевания среди вегетарианцев.
Слайд 10Возраст
После 40 - 45 лет у практически здорового населения
возрастает количество аденом и новообразований толстой кишки.
У лиц старше
40 лет аденомы развиваются в 5–10%, в дальнейшем с возрастом частота их увеличивается и к 50–59 годам достигает 34% - 35%.
После 50 лет риск развития колоректального рака практически удваивается каждые последующие десять лет.
Все программы скрининга колоректального рака ориентированы на обязательное обследование населения старше 50 лет, даже при отсутствии клинических проявлений дисфункции кишечника.
Слайд 11Генетические факторы риска возникновения рака прямой кишки
Установлено,
что 15 – 20% больных колоректальным раком имеют близких родственников
с такой же патологией.
Наследственный РПК включает: наследственный неполипозный колоректаль-ный рак (ННКРР) и наследственный рак толстой кишки на фоне семейного аденоматозного полипоза.
Существуют и другие случаи семейного колоректального рака, которые имеют полигенное аутосомно-доминантное наследование.
Слайд 12Наследственный неполипозный колоректальный рак -«синдром Линча»
Наследственный неполипозный
колоректальный рак («синдром Линча»), составляет от 5% до 10% всех
случаев колоректального рака, его признаками, в соответствии с «амстердамскими критериями»( 1991года) являются:
наличие в семье трех и более близких родственников имеющих подтвержденный морфологически диагноз рака толстой кишки;
последовательное поражение раком двух поколений родственников;
хотя бы один случай выявления заболевания в возрасте моложе 50 лет.
Слайд 13 Наследственный колоректальный рак на фоне семейного аденоматоза
Возникает вследствие
мутаций в АРС гене, которые в 95% случаев приводят к
развитию рака, как правило, в возрасте до 40 лет. При этом в 60% случаев возникает РТК, а в остальных – рак тела матки, молочной железы, желудка.
Синдром встречается в 1 случае на 8000 новорожденных, поражает до половины членов данной семьи и характеризуется развитием множественных аденом в толстой кишке.
Нередко на фоне аденом развивается первично – множественный рак толстой кишки.
Слайд 14Диффузный семейный полипоз (аденоматоз)
Заболевание передается по аутосомно-доминантному признаку и может
поражать нескольких членов семьи.
Полипы чаще всего возникают и начинают
клинически проявляться после 10 – 12 летнего возраста и могут поражать не только толстую кишку, но и другие отделы желудочно-кишечного тракта.
Количество полипов в толстой кишке при диффузном полипозе может колебаться от единиц и нескольких десятков до нескольких тысяч.
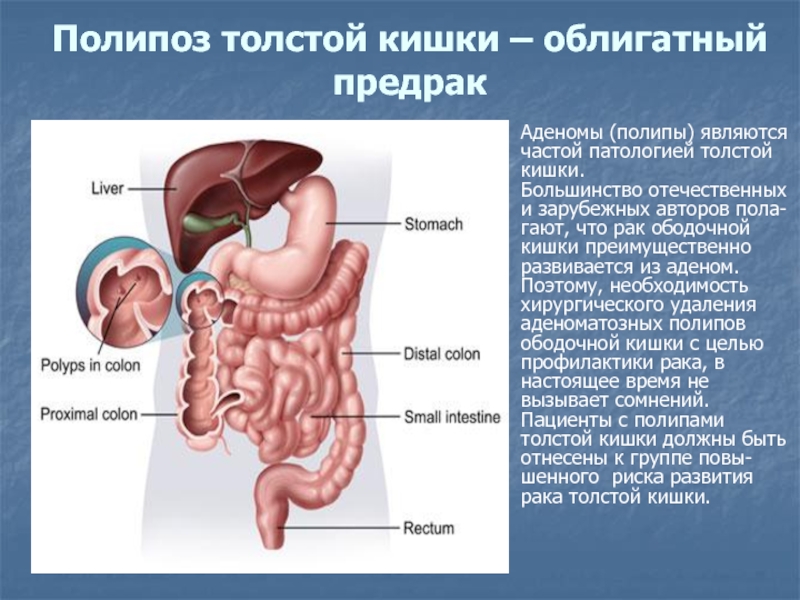
Слайд 15Полипоз толстой кишки – облигатный предрак
Аденомы (полипы) являются
частой патологией
толстой
кишки.
Большинство отечественных
и зарубежных авторов пола-
гают, что рак
ободочной
кишки преимущественно
развивается из аденом.
Поэтому, необходимость
хирургического удаления
аденоматозных полипов
ободочной кишки с целью
профилактики рака, в
настоящее время не
вызывает сомнений.
Пациенты с полипами
толстой кишки должны быть
отнесены к группе повы-
шенного риска развития
рака толстой кишки.
Слайд 16Классификация рака прямой кишки
Т N М (2002 год)
Т
- первичная опухоль.
Тx - недостаточно данных для оценки
первичной опухоли.
Т0 - первичная опухоль не определяется.
Тis - преинвазивная карцинома (carcinoma in situ): интраэпителиальная инвазия или инвазия собственной пластинки слизистой оболочки.
Т1 - опухоль инфильтрирует подслизистую основу.
Т2 - опухоль инфильтрирует мышечную оболочку.
Т3 - опухоль инфильтрирует подсерозную основу или параректальную клетчатку.
Т4 - опухоль распространяется на другие органы или структуры и/или прорастает висцеральную брюшину.
Слайд 17Классификация рака прямой кишки
Т N М (2002 год)
Регионарными лимфоузлами
являются перирек-тальные узлы и лимфоузлы, располагающиеся вдоль нижней мезентериальной, прямокишечных
и внутренних подвздошных артерий.
Nx — недостаточно данных для оценки состояния регионарных лимфатических узлов.
N0 — нет признаков метастатического поражения регионарных лимфоузлов.
N1 — метастазы в 1-3-х регионарных лимфатических узлах.
N2 — метастазы в 4 и более регионарных лимфатических узлах(из минимум 12).
М - отдаленные метастазы.
Мx – недостаточно данных для определения отдаленных метастазов.
М0 – отдаленные метастазы не определяются.
М1 – имеются отдаленные метастазы.
Слайд 18Этапы озлокачествления полипов прямой кишки
Слайд 19Прочие факторы риска развития РПК
1. Язвенный колит, особенно панколит
и заболевание давностью более 10 лет (10% риск).
2. Болезнь Крона.
3.
Рак или аденома толстой кишки в анамнезе.
4. Синдром полипоза: диффузный семейный полипоз, одиночные и множественные полипы, ворсинчатые опухоли.
5. Рак женских гениталий или молочной железы в анамнезе.
6. Синдромы семейного рака.
7. Иммунодефицит.
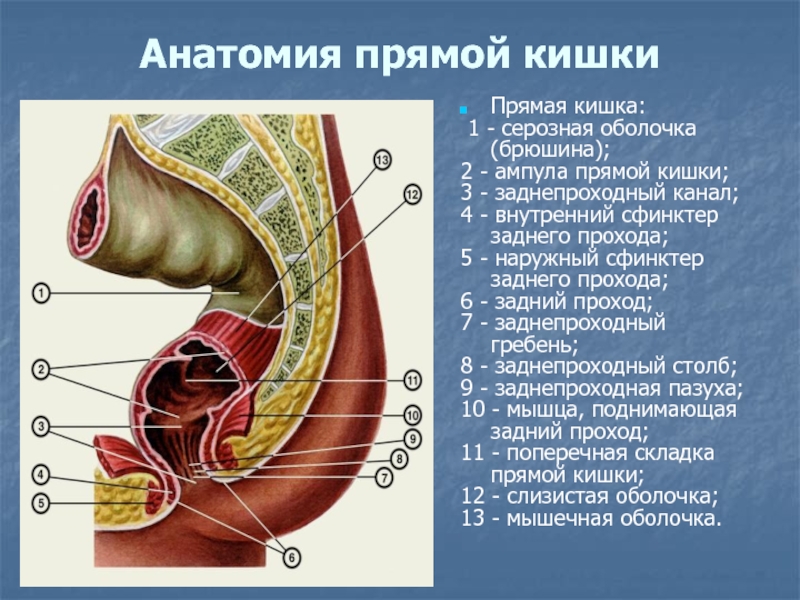
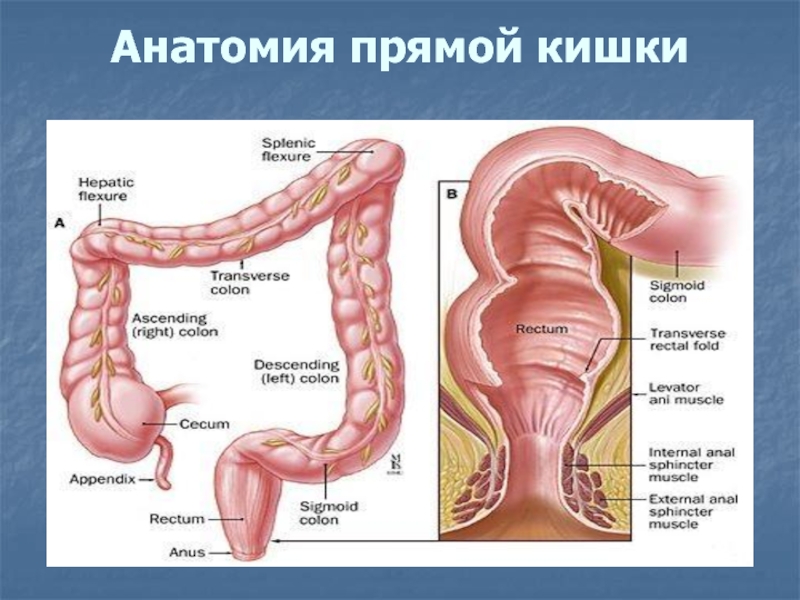
Слайд 20Анатомия прямой кишки
Прямая кишка:
1 - серозная оболочка (брюшина);
2 - ампула прямой кишки;
3 - заднепроходный канал;
4
- внутренний сфинктер заднего прохода;
5 - наружный сфинктер заднего прохода;
6 - задний проход;
7 - заднепроходный гребень;
8 - заднепроходный столб;
9 - заднепроходная пазуха;
10 - мышца, поднимающая задний проход;
11 - поперечная складка прямой кишки;
12 - слизистая оболочка;
13 - мышечная оболочка.
Слайд 21Анатомия прямой кишки
Прямая кишка (rectum). Кишка вскрыта продольным разрезом.
1-поперечные складки
прямой кишки;
2-ампула прямой кишки;
3-заднепроходные (анальные) столбы;
4-внутренний сфинктер
заднего прохода;
5-наружный сфинктер заднего прохода;
6-задний проход;
7-заднепроходный канал;
8-заднепроходные (анальные) пазухи.
Слайд 23Кровоснабжение прямой кишки и анального канала
Слайд 24Лимфатические сосуды и узлы прямой кишки
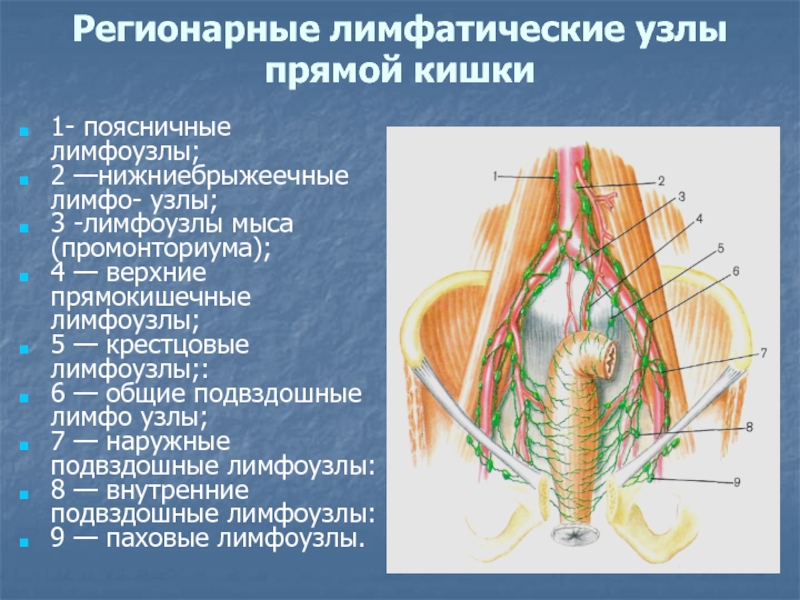
Слайд 25Регионарные лимфатические узлы прямой кишки
1- поясничные лимфоузлы;
2 —нижниебрыжеечные
лимфо- узлы;
3 -лимфоузлы мыса (промонториума);
4 — верхние прямокишечные
лимфоузлы;
5 — крестцовые лимфоузлы;:
6 — общие подвздошные лимфо узлы;
7 — наружные подвздошные лимфоузлы:
8 — внутренние подвздошные лимфоузлы:
9 — паховые лимфоузлы.
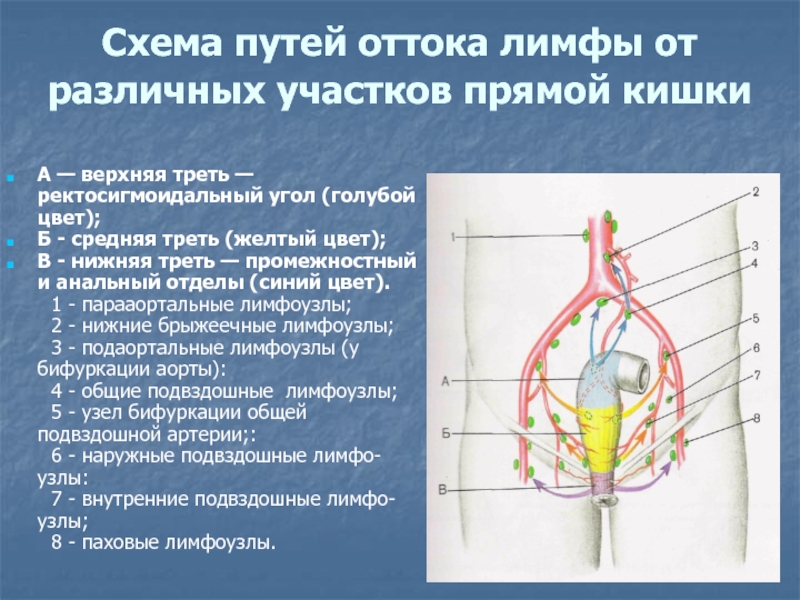
Слайд 26Схема путей оттока лимфы от различных участков прямой кишки
А
— верхняя треть — ректосигмоидальный угол (голубой цвет);
Б -
средняя треть (желтый цвет);
В - нижняя треть — промежностный и анальный отделы (синий цвет).
1 - парааортальные лимфоузлы;
2 - нижние брыжеечные лимфоузлы;
3 - подаортальные лимфоузлы (у бифуркации аорты):
4 - общие подвздошные лимфоузлы;
5 - узел бифуркации общей подвздошной артерии;:
6 - наружные подвздошные лимфо- узлы:
7 - внутренние подвздошные лимфо- узлы;
8 - паховые лимфоузлы.
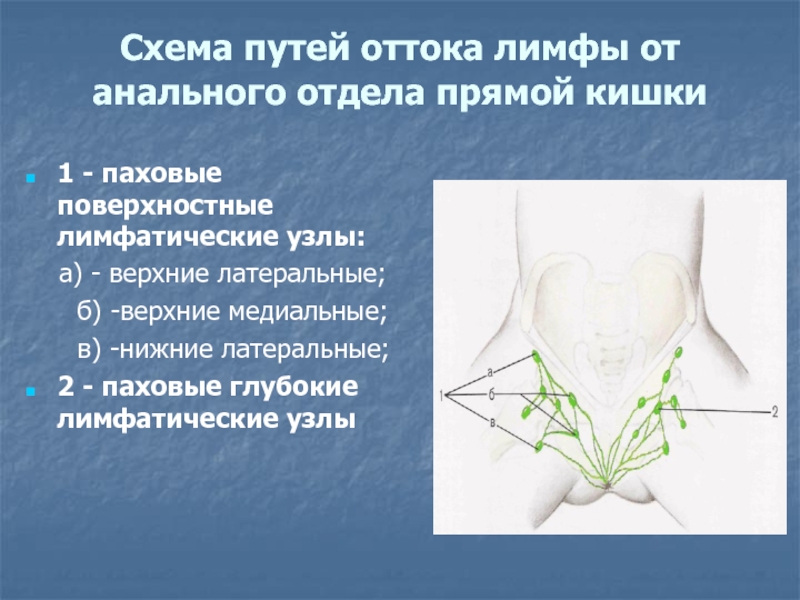
Слайд 27Схема путей оттока лимфы от анального отдела прямой кишки
1
- паховые поверхностные лимфатические узлы:
а) - верхние
латеральные;
б) -верхние медиальные;
в) -нижние латеральные;
2 - паховые глубокие лимфатические узлы
Слайд 28Формы роста рака прямой кишки.
1 - экзофитная
- опухоли, растущие в просвет кишки (32,5%), чаще встречаются в
ампулярном отделе прямой кишки.
2 - блюдцеобразная(переходная) - опухоли овальной формы с приподнятыми краями и плоским дном(49,5%).
3 - эндофитная - опухоли, инфильтрирующие стенку кишки, не имеющие четких границ(21,6%), чаще поражают супраампулярный отдел кишки.
1
3
2
Слайд 29Закономерности местного распространение рака прямой кишки
Внутристеночное распространение
опухоли при раке ПК чаще происходит:
в проксимальном направлении (15%)
в
дистальном (6%).
При экзофитных опухолях раковые клетки распространяются на 40 – 45 мм. от видимого края опухоли.
Опухоли супраампулярного отдела длительное время растут в толще стенки кишки, охватывая ее циркулярно и в последующем прорастают в окружающую клетчатку, распространяются на стенки таза. У женщин поражаются задняя стенка матки, влагалище, крестец, у мужчин – семенные пузырьки, предстательная железа, мочевой пузырь.
Слайд 30Метастазирование рака прямой кишки
Рак прямой кишки активно метастазирует лимфогенным
и гематогенным путем.
Регионарные лимфогенные метастазы при аденокарциноме выявляются у
50% больных, при слизистом раке – у 70%, при недифференцированных опухолях – у 82%.
Опухоли расположенные ниже 5-6 см. от заднего прохода метастазируют по ходу средних и нижних прямокишечных сосудов в лимфоузлы по задней поверхности прямой кишки, крестцовые и подчревные лимфоузлы; в некоторых случаях рак нижнеампулярного отдела может метаста-зировать вверх, по ходу верхней прямокишечной артерии;
Опухоли, расположенные выше 5-6см. от заднего прохода метастазируют по ходу верхней прямокишечной и нижней брыжеечной артерий - в парааортальные лимфоузлы.
Гематогенные метастазы рака прямой кишки чаще развиваются в печени и легких
Слайд 31Гистологическая классификация опухолей прямой кишки
Злокачественные опухоли:
Аденокарцинома
- 90-95%;
Слизистая аденокарцинома - 10%;
Перстневидно-клеточная карцинома - 4%;
Плоскоклеточная карцинома - 1 - 2%;
Железисто-плоскоклеточная
карцинома - менее 1%;
Недифференцированная
карцинома - менее 1%;
Неклассифицируемая
карцинома - менее 1%.
Слайд 32Анатомия прямой кишки
1 - наружный сфинктер ( глубокая порция);
2
- наружный сфинктер (подкожная порция);
3 - внутренний сфинктер;
4
- зубчатая линия;
5 - анальный канал.
1
5
3
2
4
Слайд 33Дифференциальная диагностика рака прямой кишки при наличии крови в кале
Слайд 34Клиника рака прямой кишки
Клиника рака прямой кишки зависит от
локализации и степени распространенности опухоли.
В ранних стадиях на протяжении
длительного периода времени (до полутора – двух лет) заболевание протекает бессимптомно и может быть выявлено только при целенаправленном эндоскопическом исследовании.
По мере роста опухоли появляются патологические выделения – кровь и слизь в кале.
Нарушение функции кишки проявляется запорами, которые зачастую сменяются профузными поносами.
Сужение просвета кишки и распространение опухоли за ее пределы приводит к появлению «лентовидного кала» и болей при дефекации и в покое.
Слайд 35Патологические выделения из прямой кишки
В большинстве случаев (70–90%) первым
проявлением заболе-вания бывают патологические выделения из прямой кишки при дефекации
и попытке выпустить газы (так называемый симптом «ложного друга»).
Причина выделений – изъязвление поверхности опухоли с развитием воспаления и кровотечения, поэтому появление явной примеси крови в кале чаще бывает при экзофитном и недифференцированном раке или при распространенном опухолевом процессе.
В ранних стадиях вполне возможны небольшие кровотечения без видимых изменений окраски кала, поэтому исследование кала на скрытую кровь при РПК вполне обосновано.
Длительная потеря крови даже в небольших количествах может привести к развитию анемии.
Слайд 36Клиника рака толстой кишки -запоры
Вначале запоры сменяются профузными зловонными
поносами, обусловленными развитием выше места сужения процессов гнилостного брожения, сопровождающихся
повышенной продукцией слизи и разжижением каловых масс.
При значительном сужении и деформации просвета кишки кал может прини-мать характерную «лентовидную» форму.
Раздражение стенки кишки опухолью приводит к появлению ложных позывов – тенезмов, сопровождающихся выделением скудного коли-чества слизи или кровянисто–гнойного отделяемого.
Крайняя степень стеноза прямой кишки, с сужением ее просвета до 8–10 мм, сопровождается развитием кишечной непроходимости (наблюдается у 10 – 15% больных).
Слайд 37
Клиника рака прямой кишки - боли
Боли при РПК могут
носить различный характер в зависимости от причины их возникновения:
Периодические боли,
утихающие после дефекации, связаны с нарушением кишечной проходимости и чаще встречаются при ректосигмоидном раке;
Постоянные умеренные боли, иррадиирующие в крестец более характерны для распространенного опухолевого процесса, распространяющегося на окружающие ткани;
Боли в заднем проходе при акте дефекации характерны для нижнеампулярных раков.
Слайд 38Клиника распространенного рака толстой кишки
Субфебрилитет или, реже,
гипертермия - встречаются при развитии гнойно-воспалительных осложнений, нарушениях функции
мочевыводящей системы и метастатическом поражении печени.
Изменения общего состояния: похудание, слабость, ухудшение аппетита, снижение работоспособности и т.д. - встречаются, главным образом, при распространенном опухолевом процессе и обусловлены его осложнениями или развитием отдаленных метастазов.
Слайд 39Алгоритм диагностики рака прямой кишки
Первичная диагностика: выявление и верификация рака.
Уточняющая
диагностика: распространенность и стадирование.
Жалобы:
запоры,
кровь или
слизь в кале,
.
Ректоскопия
с биопсией
Ирриго-
скопия
Эндорек-
тальное
УЗИ
КТ
органов
брюшной
полостии
Рентгено-
графия
грудной
клетки
Общее
обследова-
ние
Пальце-
вое ректаль
ное иссле
дование
Слайд 40
Пальцевое ректальное исследование
В 50–75% случаев достаточно ректального пальцевого исследования для
выявления рака прямой кишки. Исследование проводится в положениях на
спине, на животе и при натуживании.
Слайд 41Методика выполнения пальцевого ректального исследования
2
1
4
3
Слайд 42Сигмоидо(колоноскопия) в диагностике рака прямой кишки
Полип прямой кишки
Рак – прямой
кишки - язвенная форма
Слайд 43Ирригоскопия в диагностике рака прямой кишки
Рак прямой кишки-ирригограмма
Рак прямой кишки-колоноскопия
Слайд 44 Группировка по стадиям
Стадия 0
Tis
N0 М0
Стадия I T1, T2 N0 М0
Стадия IIA T3 N0 М0
Стадия IIВ T4 N0 М0
Стадия IIIA T1, T2 N1 М0
Стадия IIIВ T3, T4 N1 М0
Стадия IIIС любая Т N2 М0
Стадия IV любая Т любая N М1
Слайд 45Стандарты лечения опухолей прямой кишки
Слайд 46Этапы резекции толстой кишки с формированием колостомы
1- опухоль
сигмовидной
кишки;
2- резекция
кишки;
3-
формирова-
ние колостомы;
4- колостома с
калоприемни-
ком.
1
4
2
3
Слайд 47Обоснование возможности выполнения радикальной сфинктеросохраняющей операции при раке нижнеампулярного отдела
прямой кишки
Основываясь на результатах изучения особенностей крово- и лимфототока в
области прямой кишки, анального канала и отдельных замыкательных структур, и с учетом техники выполнения брюшно-промежностных экстирпаций и брюшно-анальных резекций, мы пришли к убеждению, что в целях достижения радикализма при РПК, помимо прямой кишки и слизистой оболочки анального канала, необходимо удаление, находящихся в едином кровеносном и лимфатическом коллекторе, мышечного комплекса внутреннего сфинктера, петли лобково-прямокишечной мышцы и глубокой порции наружного сфинктера.
Подкожная и поверхностная порции наружного сфинктера, а также мышцы тазового дна (леваторы) кроме части лобково-прямокишечной мышцы имеют автономную, не связанную с прямой кишкой систему кровоснабжения и лимфодренажа, что исключает возможность латерального и ретроградного заноса в них опухолевых микрокомплексов при опухолях всех отделов прямой кишки. Это делает бессмысленным удаление упомянутых замыкательных структур для повышения радикализма вмешательства, вне зависимости от локализации опухоли.

Слайд 48Крово- и лимфоснабжение замыкательного аппарата прямой кишки
Слайд 49Европейские и американские стандарты хирургического лечения РПК
1.
При расположении опухоли в дистальной части прямой кишки и на
расстоянии менее 7 см от заднего прохода в любой стадии заболевания (вне зависимости от анатомического типа и гистологического строения опухоли) – выполняется брюшно-промежностная экстирпация прямой кишки с формированием колостомы(операция Майлса).
2. Сфинктеросохраняющие операции можно выполнить при локализации нижнего края опухоли на расстоянии более 7 см от заднего прохода. Брюшно-анальная резекция прямой кишки с низведением дистальных отделов ободочной кишки возможна при опухоли, расположенной на расстоянии 7-12 см от заднего прохода.
3. Передняя резекция прямой кишки производится при опухолях верхнеампулярного и ректосигмоидного отделов, нижний полюс которых располагается на расстоянии 10-12 см от заднего прохода.
4. При малигнизированных полипах и ворсинчатых опухолях прямой кишки выполняют экономные операции: трансанальное иссечение или электрокоагуляцию опухоли через ректоскоп, иссечение стенки кишки с опухолью с помощью колотомии.

Слайд 50Проблема обеспечения качества жизни и восстановление трудоспособности
Проблема обеспечения качества
жизни и восстановление трудоспособности больных после радикального лечения остается одной
из наиболее важных и актуальных проблем современной колопроктологии. Это, прежде всего, касается вопросов разработки и применения одномоментных первично–восстановительных и сфинктеросохраняющих операций, а также создания искусственных аналогов замыкательного аппарата прямой кишки.
Традиционно сфинктеросохраняющие операции выполнялись при опухолях прямой кишки, нижний край которых расположен не ниже чем на 5–6см от переходной складки анального канала, в остальных случаях, с точки зрения обеспечения радикализма, считалась необходимой экстирпация прямой кишки с удалением замыкательного аппарата и формированием колостомы.
Экстирпация прямой кишки, по мнению большинства исследователей, является инвалидизирующей операцией, так как колостома с применением даже самого современного калоприемника значительно ухудшает качество жизни больного, ограничивая его активность и трудоспособность.
Слайд 51Комбинированное и комплексное лечение РПК
Основным методом комбинированной терапии в
настоящее время является адъювантная химиолучевая терапия, при которой облучение зон
поражения и регионарного метаста-зирования проводится с целью местной эрадикации опухоли, а химиотерапия предназначена для воздействия на субклини-ческие отдаленные метастазы.
Полихимиотерапия 5-фторурацилом и лейковорином («схема клиники Мейо») является на сегодняшний день самой распространенной и, по существу, стандартной схемой лечения РПК во всем мире. Современной ее альтернативой может считаться применение в том же сочетании препаратов для перорального приема (кселода), что делает возможным пероральное лечение распространенного колоректального рака. Определенный оптимизм внушает также появление новых более эффективных химиопрепаратов (кселода, кампто, элоксатин, томудекс), однако высокая стоимость лечения служит серьезным препятствием их широкого применения.
Слайд 52Лучевая терапия в лечении РПК
В 1995 г. Стокгольмской группой
по изучению колоректального рака опубликованы результаты крупного многоцентрового исследования по
применению предоперационной лучевой терапии (СОД 25Гр.) в лечении РПК. Облучению подвергались: анус и прямая кишка, промежность, регионарные, паховые и паравертебральные лимфоузлы, запирательные отверстия. Операция выполнялась в течение недели после облучения. Число местных рецидивов уменьшилось в 2 раза, достоверно увеличилась продолжительность безрецидивного периода. Общая выживаемость не возросла.
Второе Стокгольмское исследование, в котором зона облучения была значительно уменьшена, а возраст больных ограничен 80 годами, согласно предварительным результатам, позволило улучшить результаты выживаемости без существенного изменения послеоперационной летальности.
Рандомизированное исследование проведенное в Великобритании в 1982–86гг., показало что предоперационная лучевая терапия при местнораспространенном РПК с облучением прямой кишки и мезоректальных лимфатических узлов (РОД 5Гр., СОД 20Гр.), позволяет уменьшить частоту местных рецидивов в 3 раза. Радикально оперированы 50% больных. В целом, предоперационная лучевая терапия при местнораспространенном РПК дает возможность увеличить 5 – летнюю выживаемость больных с опухолями III стадии с 55 – 65%(после только хирургического лечения) до 61 – 76%.

Слайд 53Способы хирургического лечения рака прямой кишки разработанные в ДОПЦ
Экстирпации прямой
кишки с формированием колостомы сегодня выполняются только при тотальном поражении
анального канала, поэтому их доля среди радикальных операций не превышает 3%.
При опухолях анального канала, занимающих одну из его стенок, с успехом применяется брюшно-анальная резекция прямой кишки, у части больных с гемирезекцией анального канала.
При опухолях верхнеампулярного и ректосигмоидного отделов прямой кишки, операциями выболря являются два оперативных вмешательства: операция типа Дюамеля и чрезбрюшная резекция. Выбор операции диктуется анатомическими особенностями пациентов: узкий малый таз, тип кровоснабжения сигмовидной кишки, упитанность пациентов и т.д.
При опухолях среднеампулярного отдела в клинике разработана мето-дика наданальной резекции прямой кишки, при которой полностью сохраняется анальный канал и 2-Зсм слизистой оболочки нижнеампу-лярного отдела. Ободочная кишка низводится на промежность через эвагинированную слизистую оболочку нижнеампулярного отдела. Через 10-12 дней избыток низведенной кишки отсекается, после чего линия анастомоза спонтанно инвагинируется за сфинктер.

Слайд 54Сфинктерсохраняющие резекции прямой кишки
Многолетними исследованиями была доказана принципиальная возможность
выполнения радикальных операций с полным или частичным сохранением анального сфинктера,
обеспечивающих достаточный радикализм и сохранение запирательной функции (Г.В.Бондарь).
Доказано, что сохранение сфинктера не приводит к снижению радикализма операции. Разработанные хирургические методики, в сочетании с применением комбинированной химиолучевой терапии, позволили обеспечить отдаленные результаты лечения, не уступающие таковым после экстирпации прямой кишки, с сохранением естественного механизма дефекации, гарантией высокого качества жизни и восстановлением трудоспособности.
В результате удалось практически отказаться от применения калечащей экстирпации прямой кишки даже при нижнеампулярном раке.
Слайд 55Способы лечения дистального рака прямой кишки в ДОПЦ
При
опухолях расположенных в 4-5 см от ануса удается сохранить полностью
наружный анальный сфинктер.
При опухолях, нижний полюс которых расположен на 5-6 см, в большинстве случаев имеется возможность сохранить и наружный, и внутренний анальные сфинктеры, выполняя при этом первичную сфинктеролеваторопластику.
Низведение в анальный канал ободочной кишки лишенной брыжейки, ремукозация анального канала слизистой оболочкой низводимой кишки, формирование первичного колоанального анастомоза - уже в раннем послеоперационном периоде приводят к хорошим функциональным результатам.
Применение в последующем индивидуальной диеты, комплекса физических упражнений для мышц промежности и брюшного пресса, электростимуляция анального сфинктера - позволяют добиться высокого уровня реабилитации пациентов.
Слайд 56Методики лечения рака прямой кишки разработанные в ДОПЦ
Низведение кишки без
брыжейки
Ремукозация аналь-
ного канала
Слайд 57Субтотальная брюшно - наданальная резекция по методике ДОПЦ
Мобилизация анального канала
с эвагинацией культи прямой кишки
Иссечение адвентициально-
мышечного слоя
культи прямой кишки
Слайд 58Субтотальная брюшно - наданальная резекция по методике ДОПЦ
Низведение на промежность
сигмовидной кишки
Общий вид колоректального соустья после его эвагинации в малый
таз
Слайд 59Схема брюшно-анальной резекции нижнеампулярного отдела прямой кишки по методике ДОПЦ
С
сохранением подкожной и поверхностной порции наружного анального сфинктера
С сохранением подкожной
порции наружного анального сфинктера
Слайд 60 Отдаленные результаты хирургического лечения рака прямой кишки
5-летняя
выживаемость после чисто хирургического лечения РПК составляет при различных стадиях:
I стадия – 85 – 90%;
II стадия – 70 – 75%;
III стадия – 35 – 40%;
IVстадия – менее 5%.
Частота развития локорегионарных рецидивов достигает, соответственно:
I стадии - 5 – 15%;
II стадии - 20 – 30%;
III стадии - 20 – 50%.
Слайд 61Отдаленные результаты лечения рака прямой кишки
По данным американских проктологов
общая 10-летняя выживаемость при РПК составляет 45%. При раке, ограниченном
слизистой выживаемость составляет 80-90%, при поражении регионарных лимфоузлов - 50-60%.
Основными факторами прогноза являются: распространенность опухоли по окружности кишечной стенки, глубина инвазии, морфологическое строение опухоли, наличие регионарных и отдаленных метастазов.
После резекции печени по поводу изолированных метастазов 5-летняя выживаемость составляет 25%, после резекции легких по поводу изолированных метастазов - около 20 %.
Пятилетняя выживаемость после пробных и симптоматических операций такая же, как и при паллиативных резекциях и экстирпациях прямой кишки (12,2% и 10% соответственно), однако, качество жизни после паллиативных операций, в связи с отсутствием колостомы, значительно выше.
Слайд 62Скрининг рака прямой кишки
Американское общество по изучению рака
рекомендует несколько вариантов скрининга колоректального рака :
ежегодный гемоккульт-тест;
колоноскопия (ректороманоскопия) каждые
5 лет;
ежегодный гемоккульт-тест + колоноскопия (ректороманоскопия) каждые 5 лет;
ирригоскопия с двойным контрастированием каждые 5 лет;
колоноскопия каждые 10 лет.
При подозрении на генетически детерминированную предраковую патологию рекомендовано генетическое тестирование с последующим активным диспансерным наблюдением.
Разрабатывается методика генетического скрининга опухолей толстой кишки, основанная на выявлении мутантных генов ТР53, ВАТ 26, R – RAS в ДНК опухолевых клеток выделяемых с калом.
Слайд 63Диспансеризация больных раком прямой кишки
В течение первого года после
проведенного лечения контрольный осмотр больных проводится каждые 3 месяца, затем
дважды в течение года и с третьего года – ежегодно.
Осмотр включает изучение жалоб, общий осмотр, клинические анализы крови, УЗИ внутренних органов, пальцевое ректальное исследование , ректороманоскопию(с целью изучения зоны анастомоза).
Рекомендуется определение уровня РЭА - его повышение, с определенной степенью вероятности, может быть ранним признаком рецидива заболевания.
С целью восстановления и поддержания функции прямой кишки применяется индивидуальная диета, комплекс физических упражнений для мышц промежности и брюшного пресса, электростимуляции анального сфинктера.
Слайд 64Первичная профилактика рака толстой кишки
следует избегать избыточного питания;
ограничить
употребление животных жиров и мяса (особенно говядины и свинины) в
пользу овощей и фруктов, содержащих клетчатку;
употребление в пищу овощей и фруктов(содержащиеся в них витамины А, С, Д, Е инактивируют канцерогены);
ограничение употребления алкоголя, особенно пива;
борьба с запорами, прием слабительных препаратов;
регулярный прием кисломолочных продуктов;
регулярный прием богатой клетчаткой пищи;
достоверно снижают риск заболевания регулярный прием ацетилсалициловой кислоты (по 325мг ежедневно) и препаратов кальция.
Слайд 65Вторичная профилактика рака прямой кишки
Лечение предраковых заболеваний:
аденомы ободочной кишки;
язвенный
колит;
болезнь Крона.
Диспансеризация больных с ранее перенесенным раком в анамнезе:
ободочной
кишки;
женских гениталий;
молочной железы.
Динамический контроль за пациентами с генети-ческими факторами риска:
синдром Гарднера–Тернера;
синдром Пейтца–Егерса;
болезнь Тюрка;
наличие в анамнезе рака толстой кишки у кровных родственников;
диффузный семейный полипоз.