Слайд 2Терминология
Реаниматология - наука, изучающая закономерности умирания и оживления организма с
целью выработки найболее эффективных методов профилактики и восстановления угасающих или
только что угасших жизненных функции организма.
Главная задача реаниматологии - предотвратить развитие тяжелого терминального состояния, повернуть процесс умирания в обратную сторону на более раннем этапе его развития , не допустить развития клинической смерти.
Реанимация – система мероприятий, направленных на восстановление или временное замещение утраченных или грубо нарушенных жизненно важных функций организма. К ним в первую очередь относят: искусственное дыхание, массаж седца, электрическую дефибрилляцию сердца и др.
Главная задача реанимации – усилить и поддержать факторы, способствующие сохранению жизни.
Слайд 3Терминология
Сердечно-легочная и церебральная реанимация - комплекс мероприятий, направленных на оживление
организма, находящегося в состоянии клинической смерти.
Интенсивная терапия – система мероприятий,
направленных на профилактику нарушений или поддержание и нормализацию еще нестойко восстановившихся нарушенных жизненно важных функций организма.
Слайд 4Историческая справка
История возникновения современной науки – реаниматологии – своими корнями
уходит в далекую древность.
Мечта о возможности возвращения к жизни
умирающего или уже умершего человека естественно волновала и наших далеких предков.
Следы их попыток вдохнуть жизнь в лежащее перед ними бездыханное тело мы находим в дошедших до нас мифах, легендах и сказаниях, обнаруженных в различных частях планеты в наскальных рисунках.
Слайд 5Первое сообщение о реанимации
Как пророк Елисей оживлял мертвого ребенка:
"И поднялся он и лег над ребенком, и приложил свои
уста к его устам,… и согрелось тело ребенка".
Ветхий Завет. "4-я Книга Царств", гл. 2-10; 13, 1-21.
Слайд 6Рождение новой науки - Реаниматологии
В 1936 г. в Советском Союзе
была создана первая в мире научно-исследовательская лаборатория по оживлению организма.
Руководитель лаборатории – В.А. Неговский. В числе первых сотрудников этой лаборатории были М.С. Гаевская, М.И. Шустер, М.И. Телечева, Е.М. Смиренская, А.И. Макарычев, В.Л. Губарь, Н.Л.Гуревич.
Первоочередной целью этой Лаборатории было исследование закономерностей развития терминальных состояний, умирания и оживления организма и разработка методов их терапии.
В 1948 г. Лаборатория вошла в состав АМН СССР и была переименована НИ лабораторию общей реаниматологии.
В мае 1985 г. Лаборатория была преобразована в Институт общей реаниматологии АМН СССР.
Слайд 7ОСНОВОПОЛОЖНИК СОВРЕМЕННОЙ РЕАНИМАТОЛОГИИ
«padre reanimatione» сердечно-легочной реанимации
В 1961 году
на Международном конгресе травматологов в Будапеште В.А.Неговский науку об оживлении
организма назвал реаниматологией (от латинского «re» – вновь и «animare» – оживлять).
в 1964 году предложил всем известный термин «реанимация».
Академик В. А. НЕГОВСКИЙ
Слайд 8Американский анестезиолог Питер Сафар внес большой вклад в развитие сердечно-легочной
и церебральной реанимации
Питер Сафар опубликовал книгу «Сердечно-легочная и церебральная реанимация»,
которая до сих пор является настольным учебником анестезилогов-реаниматологов всех стран.
В книге он написал «Наша цель – возвращение пациента к жизни с восстановлением нормальных функций всех органов, в первую очередь мозга».
Слайд 9Исторические аспекты СЛР
• Экспериментальное обоснование прямого массажа сердца: Moritz
Schiff, 1874;
• Клиническое применение прямого массажа сердца: Kristian Igelsrud,
1902;
• Обоснование методики закрытого массажа сердца: Н.Л.Гурвич, Г.С.Юньев (1940 г.);
• William Kouwenhoven: 1947г. - обоснование применения ЭДС при поражении электрическим током;
Слайд 10Стадии угасания жизненно-важных функций организма
Предагония
- характеризуется угасанием деятельности организма, когда биохимические реакции, физические и
электрические процессы настолько изменены, что не в состоянии обеспечить нормальное поддержание жизнедеятельности организма.
Больной заторможен, артериальное давление снижено, пульс частый малого наполнения, одышка.
Длительность этого периода значительно варьирует и зависит от основного патологического процесса, а также от сохранности и характера компенсаторных механизмов: при остановке кровообращения (ОК) вследствие ФЖ предагония почти отсутствует, а при ОК на фоне кровопотери или прогрессирующей дыхательной недостаточности может длиться в течение нескольких часов.
Слайд 11Стадии угасания жизненно-важных функций организма
Терминальная пауза
На фоне тахипноэ наступает внезапное прекращение
дыхания;
нарушается кровообращение: снижается артериальное давление, развивается брадикардия, иногда асистолия;
угасают рефлексы, исчезают реакции зрачка на свет, корнеальный и другие стволовые рефлексы, зрачки расширяются.
Длительность терминальной паузы от 10-15 с до 2-4 мин.
Слайд 12Стадии угасания жизненно-важных функций организма
Агония (от древнегреческого - борьба) - характеризуется мобилизацией последних
компенсаторных механизмов, направленных на борьбу с угасанием жизненных сил организма.
Типичным признаком агонии является агональное дыхание - слабые, редкие дыхательные движения малой амплитуды, либо короткие максимальные вдохи и быстрые полные выдохи с большой амплитудой и частотой 2-6 в минуту. В крайней стадии агонии в дыхании участвуют мышиы шеи и туловища - голова запрокидывается, рот широко открыт, возможно появление пены у рта. Агональное дыхание может переходить в предсмертное стридорозное дыхание.
В состоянии агонии повышаются частота сердечных сокращений и артериальное давление, может кратковременно восстановиться сознание, часто развиваются судороги, непроизвольное мочеиспускание и дефекация, постепенное угасание реакции зрачков на свет, лицо приобретает вид "маски Гиппократа'.
Слайд 13Признаки клинической смерти
Клиническая смерть - обратимый этап умирания, переходное состояние
от жизни к смерти.
Основными признаками клинической смерти являются: отсутствие сознания,
самостоятельного дыхания, пульсации на магистральных артериях, расширение зрачков (развивается в течение 1 мин после ОК), арефлексия (отсутствие корнеального рефлекса и реакции зрачков на свет), выраженная бледность/цианоз кожных покровов.
Слайд 14Клиническая смерть
Если клиническая смерть наступила в результате непродолжительного этапа умирания,
то высшие отделы головного мозга человека могут перенести ОК в
условиях нормотермии в течение 4-6 минут, в течение которых и необходимо начинать реанимационные мероприятия.
Если умирание организма происходило длительно, было истощающим, то обычно необратимые изменения в коре головного мозга развиваются еще до ОК.
Но может быть и второй срок клинической смерти, с которым врачам приходится сталкиваться при оказании помощи в особых условиях и который может продолжаться десятки минут, и реанимационные мероприятия будут эффективны.
Второй срок клинической смерти наблюдается, когда создаются особые условия для замедления процессов повреждения головного мозга (гипотермия, гипербарическая оксигенаиия, нейропротекторы и др.)
Слайд 15Биологическая смерть
При отсутствии реанимационных мероприятии или
их неэффективности вслед за клинической смертью развивается биологическая смерть -
необратимый этап умирания.
Биологическая смерть выражается посмертными изменениями во всех органах и системах, которые носят необратимый характер:
функциональные (отсутствие сознания, дыхания, пульса,,артериапьного давления, рефлекторных ответов на все виды раздражителей),
инструментальные (электроэнцефалографические. ангиографические),
биологические (максимальное расширение зрачков, бледность и/или цианоз, и/или мраморость (пятнистость) кожных покровов, снижение температуры тела) и трупные изменения.
Слайд 16Признаки биологической смерти
Диагноз биологической смерти устанавливают на основании выявления трупных
изменении (paнние - отсутствие реакции глаза на раздражение, высыхание и
помутнение роговицы, симптом "кошачьего глаза"; поздние - трупные пятна, трупное окоченение).
Диагноз смерть мозга устанавливается в учреждениях здравоохранения, имеющих необходимые условия для констатации смерти мозга («Инструкция по констатации смерти человека на основании диагноза смерти мозга», приказ МЗ РФ от 20.12.01 № 460).
Глазные симптомы (тусклая роговица, симптом «кошачьего глаза») – 20-30 минут.
Трупные пятна – 30-45 минут.
Трупное окоченение – через 2 часа
Слайд 17Социальная смерть
Хроническое вегетативное состояние, характеризующееся полным отсутствием осознания себя
и окружающего, сопровождающееся сохранностью цикла «сон - бодрствование», с полной
или частичной сохранностью вегетативных функций гипоталамуса и ствола головного мозга.
Слайд 18Смерть мозга
Смерть мозга - полное и необратимое прекращение всех функций
головного мозга (включая ствол), регистрируемое при работающем сердце и ИВЛ.
Поскольку в настоящее время в большинстве стран признано, что смерть человека как личности, а не как организма, определяется гибелью мозга, то понятие «смерть мозга» эквивалентно понятию «смерть человека».
Слайд 19Причины терминальных состояний
Кардиальные причины:
ишемическая болезнь сердца (ИБС), включая острый инфаркт
миокарда;
стенокардия, спазм коронарных сосудов;
аритмии различного характера и генеза;
электролитный дисбаланс;
поражения клапанов
сердца;
инфекционный эндокардит, миокардит, кардиомиопатии;
тампонада сердца;
тромбоэмболия легочной артерии;
разрыв и расслоение аневризмы аорты.
Экстракардиальные причины:
обструкция дыхательных путей;
острая дыхательная недостаточность;
шок любой этиологии;
рефлекторная остановка сердца;
эмболии различного генеза и локализации;
передозировка лекарственных веществ;
поражение электрическим током;
утопление;
экзогенные отравления.
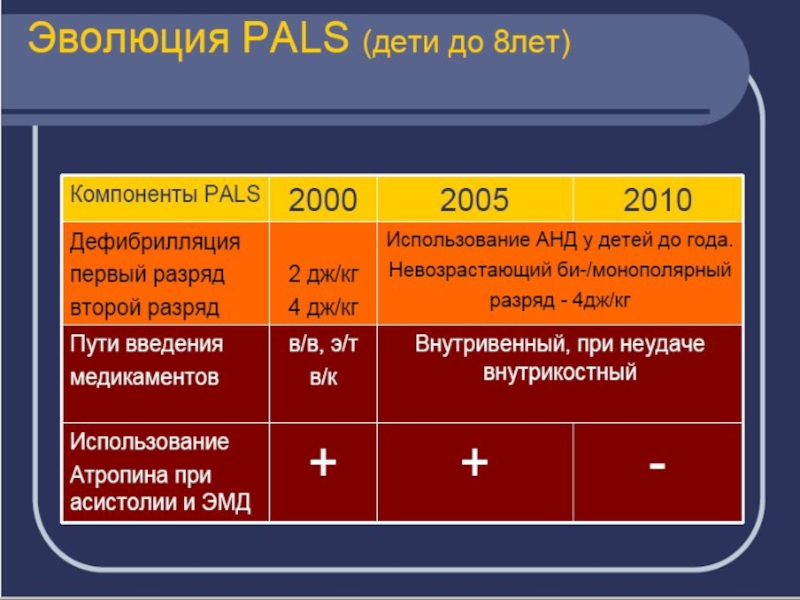
Слайд 20 Число исследованных случаев: 21175
Этиология
Количество (%)
Первичная сердечная смерть 17451 (82.4)
Несердечные внутренние причины 1814 (8.6)
(Легочные, цереброваскулярные, рак,
желудочнокишечные кровотечения,
тромбоэмболия легочной артерии,
эпилепсия, диабет и пр.)
Несердечные внешние причины 1910 (9.0)
Травма 657 (3.1),
Асфиксия 465 (2.2),
Передозировка лекарств (нарк.) 411 (1.9),
Утопление 105 (0.5),
Суициды 194 (0.9),
Электротравма 28 (0.1),
Прочие внешние 50 (0.2)
Статистика скоропостижной смерти
A.J. Handley et al.
Слайд 21
Европейский Совет по реанимации (ЕСР) является междисциплинарным консультативным
медицинским органом для координации деятельности европейских организаций, занимающихся медициной сердечно-легочной
реанимации, и для усовершенствования стандартов реанимации на территории Европы.
Европейский Совет по реанимации был основан в 1989 году и включает представителей основных европейских стран, а также основных организаций, занимающихся СЛР, например, Европейской Академии Анестезиологии (ЕАА)> Европейского Общества Кардиологии (ЕОК) Европейского Общества Интенсивной Медицины (ЕОИМ), Европейского Общества Неотложной Медицины (ЕОНМ), Красного Креста стран ЕС и других национальных и/или многонациональных организаций, ведущих активную деятельность в области реанимации.
ЕВРОПЕЙСКИЙ СОВЕТ ПО РЕАНИМАЦИИ
Междисциплинарный Совет по медицине реанимации и неотложной медицинской помощи
Слайд 23 ЕВРОПЕЙСКИЙ СОВЕТ ПО РЕАНИМАЦИИ
Основной целью ЕСР является спасение человеческой
жизни путем улучшения стандартов реанимации в Европе и координации деятельности
европейских организаций, занимающихся вопросами сердечно-легочной реанимации.
Слайд 24ЕВРОПЕЙСКИЙ СОВЕТ ПО РЕАНИМАЦИИ
Работа Европейского Совета по Реанимации осуществляется рабочими
группами:
1. Базовые реанимационные мероприятия.
2. Расширенные реанимационные мероприятия.
3. Реанимационные мероприятия в
педиатрии.
4. Рабочая группа по обучению и образованию.
Слайд 25
Первое звено цепочки указывает на важность выявления риска остановки сердечной
деятельности и вызов помощи в надежде на то, что ранняя
медицинская помощь поможет предупредить остановку кровообращения.
Центральные звенья в этой цепочке отображают интеграцию СЛР и дефибрилляции как основополагающих компонентов ранней реанимационной помощи при попытке вернуть человека к жизни.
Конечное звено - эффективная постреанимационная помощь - нацелена на сохранение функций организма, в особенности головного мозга и сердца.
Слайд 26Причины и профилактика остановки кардиореспираторной системы
Слайд 27Причины остановки СЛД
1. Обструкция ВДП
Депрессия ЦНС
Кровь, рвотный материал,
инородные тела
Травма
Инфекция, воспаление
Ларингоспазм
Бронхоспазм
Слайд 28Причины остановки СЛД
2. Дыхательные проблемы
Снижение респираторного драйва
Депрессия ЦНС
Слабость «дыхательного
насоса»
Неврологические нарушения
Слабость дыхательных мышц
Рестриктивный дефект гр. клетки
Проблемы с лёгкими
Пневмоторакс, лёгочная
патология
Слайд 29Причины остановки СЛД
3. Патология сердца
Первичная
Ишемия
Инфаркт миокарда
Гипертоническая
болезнь сердца
Клапанная патология
Препараты
Электролитные
нарушения
Вторичная
Асфиксия
Гипоксемия
Кровопотеря
Септический шок
Слайд 30Идентификация пациентов «группы риска»
Анамнез, осмотр, обследование
У 80% больных с развившейся
внутрибольничной остановкой СЛД имеются клинические признаки ухудшения:
тахипноэ
тахикардия
гипотензия
снижение уровня сознания
Слайд 31Критерии вызова Команды неотложной помощи
А) ВДП – угроза
обструкции
В) Дыхание
Остановка
дыхания
ЧД < 5 или ЧД >36
С) Циркуляция
Остановка кровообращения
ЧСС < 40
или ЧСС >140
АД сис < 90
Неврология
Резкое снижение сознания ШГ > 2
Любые другие причины для беспокойства
Слайд 32Острые Коронарные Синдромы
Клинические синдромы формируют
спектр схожих патологических
процессов:
Нестабильная стенокардия
ИМ
без зубца Q
ИМ с наличием зубца Q
Слайд 33Неотложные меры при всех ОКН
“MONA” – «МОНА»
Mорфин (или диаморфин)
O2
Нитроглицерин (спрей
или таблетка)
Аспирин 300 мг (раздавить/разжевать)
Слайд 34Заключение
Обструкция ВДП, нарушение респираторной или сердечной деятельности могут приводить к
остановке сердечно-лёгочной деятельности
У больных часто имеются «упредительные» симптомы задолго до
развития остановки.
Раннее распознавание может предотвратить отановку.
При развитии признаков ОКН, начинайте с “MOНA” и реперфузионной терапии на ранних этапах по показаниям.
Слайд 35Этапы проведения СЛР
Элементарное поддержание жизни:
A - Airway support – обеспечение
проходимости дыхательных путей
B - Breathing support, дыхательная поддержка, искусственная вентиляция
легких
C - Circulation support, циркуляторная поддержка, массаж сердца
Дальнейшее поддержание жизни:
D – Drug, медикаментозная терапия
E – ECG, электрокардиоскопическая (-графическая) диагностика типа остановки сердечной деятельности
F – Fibrillation, проведение ЭДС по показаниям
Долгосрочное поддержание жизни:
G – Gauging, оценка причины, приведшей к клинической смерти и характера деятельности реанимационной бригады
H - Human mentation, оценка степени нарушения сознания и возможности восстановления пациента как личности (т.е. социальная реабилитация)
I - Inthensiv care, интенсивная медикаментозная терапия, лечение постреанимационной болезни
Слайд 36Этап СЛР
ЭЛЕМЕНТАРНОЕ ПОДДЕРЖАНИЕ ЖИЗНИ
(ЭКСТРЕННАЯ ОКСИГЕНАЦИЯ)
A - Airway support,
обеспечение проходимости
. дыхательных путей
Слайд 37Оценка ситуации
Убедитесь в собственной безопасности и безопасности больного
Слайд 38Риски оказания первичной помощи
Устраните или минимизируйте риски
Осторожность при перекладывании больного
Примите
меры защиты от воздействий окружающей среды:
уличное движение
электричество
газ
вода
Слайд 39Риски для оказывающего первую помощь: отравление
Газы цианида водорода или сульфида
водорода
- противогаз
Коррозивные химические в-ва
абсорбируются через кожу и респираторный тракт
защитная одежда
Слайд 4015 задокументированных случая инфицирования в результате СЛР – в основном,
Neisseria meningitidis
Туберкулёз
3 случая передачи ВИЧ в результате кожного контакта высокой
степени риска
Риск для оказывающего первую помощь: инфекция
Слайд 41Перчатки и защита глаз
Пластиковый котейнер для использованных острых предметов
Лицевая маска
с однонаправленным клапанным механизмом
Манекены
Регулярная дезинфекция
Риски для оказывающего первую помощь:
меры предупреждения
инфицирования
Слайд 42Способы предотвращения инфицирования реаниматора при прямом контакте со слизистой рта
и носа пострадавшего
«Ключ жизни»
Карманная маска для вентиляции изо рта
в маску
УДР - устройство дыхательной реанимации «Рот – устройство - рот»
Слайд 43Наличие сознания?
ДА
Проверьте на наличие ран/травм
Повторная оценка
Позовите помощь
Слайд 44Наличие сознания?
НЕТ
Позвать на помощь
Открыть ВДП
Оценить дыхание
Слайд 45Причины обструкции дыхательных путей
Наиболее типичной обструкцией дыхательных путей у больных
в бессознательном состоянии является западение языка и смещение надгортанника к
входу в гортань.
Запрокидывание головы приводит к растяжению передних мышц шеи, за счет чего корень языка приподнимается и отходит от задней стенки глотки, а надгортанник - от входа в гортань.
Слайд 46Причины обструкции дыхательных путей
Примерно у 30 % больных без сознания
наблюдается обструкция носовых ходов дыхательных путей мягким нёбом во время
выдоха.
Кроме того они могут быть обтурированы слизью или сгустками крови. В таком случае требуется открывание рта, однако это уменьшает растяжение передних мышц шеи и может возникнуть обструкция на уровне гортаноглотки, поэтому для восстановления растяжения шейных мышц и устранения непроходимости дополнительно требуется выдвижение вперед нижней челюсти.
Запрокидывание головы, выдвижение вперед нижней челюсти и открывание рта составляют тройной прием Сафара или прием выдвижения челюсти.
Слайд 47ВОССТАНОВЛЕНИЕ ПРОХОДИМОСТИ ДЫХАТЕЛЬНЫХ ПУТЕЙ БЕЗ ТЕХНИЧЕСКИХ СРЕДСТВ
Для восстановления проходимости дыхательных
путей без технических устройств используется тройной прием Сафара.
Чтобы запрокинуть голову
одной рукой надавливают на лоб больного, а другой приподнимают и поддерживают подбородок, заведя нижние резцы за верхние.
Разгибание головы
Поддержание подбородка
Слайд 48Разгибание головы и поддерживание подбородка
Данная манипуляция противопоказана
при подозрении на перелом шейного отдела позвоночника.
Слайд 49Методика выполнения 2 этапа приема на дыхательных путях по Сафару
(выдвижение нижней челюсти)
0
II— V пальцами обеих рук захватывают восходящую ветвь
нижней челюсти больного около ушной раковины и выдвигают ее с силой вперед (вверх), смещая нижнюю челюсть таким образом, чтобы нижние зубы выступали впереди верхних зубов.
Слайд 50Повреждение шейного отдела?
По возможности, поддерживайте голову, шею и грудь больного
по одной линии
Минимальное разгибание головы
Предпочтительнее использовать выведение челюсти
Слайд 51Оценка дыхания
Осмотр гр. клетки на наличие дых. движений
Аускультация на наличие
дыхательных шумов
Ощущение щекой выдыхаемого воздуха
10 сек., чтобы окончательно убедиться, что
дыхание отсутствует
Слайд 52Самостоятельное дыхание присутствует?
ДА
Если безопасно, переведите больного в положение на боку.
Вызовите
помощь по телефону.
Повторные осмотры через регулярные интервалы времени.
Слайд 53Боковое стабильное положение
Существуют разные варианты бокового стабильного положения, каждый из
которых должен обеспечивать:
положение тепа пострадавшего на боку,
свободный отток
рвотных масс и секретов из ротовой полости,
отсутствие давления на грудную клетку.
Слайд 54Поворот больного, 1-ый этап
1. Снять с пострадавшего очки и положить
их в безопасное место;
2. Опуститься на колени рядом с пострадавшим
и убедиться, что обе его ноги выпрямлены;
3. Ближнюю к спасателю руку пострадавшего отвести в сторону до прямого угла к туловищу и согнуть в локтевом суставе таким образом, чтобы ладонь ее оказалась повернутой к верху.
Слайд 55Поворот больного, 2-ой этап
4. Вторую руку пострадавшего переместить через грудь,
а тыльную поверхность ладони этой руки удерживать у ближней к
спасателю щеки пострадавшего.
Слайд 56Поворот больного, 3-ий этап
5. Второй рукой захватить дальнюю от спасателя
ногу пострадавшего чуть выше колена и потянуть ее вверх так,
чтобы стопа не отрывалась от поверхности;
Слайд 57Положение на боку (Recovery Position) 4-ый этап
6. Удерживая руку пострадавшего
прижатой к щеке, потянуть пострадавшего за ногу и повернуть его
лицом к спасателю в положение на бок;
7. Согнуть бедро пострадавшего до прямого угла в коленном и тазобедренном суставах;
Слайд 58Положение на боку (Recovery Position)
4-ый этап
8.Чтобы сохранить дыхательные пути
открытыми и обеспечить отток секретов, отклонить голову пострадавшего назад. Если
необходимо сохранить достигнутое положение головы, поместить руку пострадавшего под щеку;
9. Проверять наличие нормального дыхания каждые 5 мин;
10.Перекладывать пострадавшего в боковое стабильное положение на другом боку каждые 30 мин во избежание синдрома позиционного сдавления.
Слайд 59Самостоятельное дыхание присутствует?
НЕТ
Вызовите помощь по телефону.
Очистите ротовую полость при
помощи пальца или отсоса.
Произведите 2 медленных эффективных вдоха.
Допускается 5 попыток.
Слайд 60Освобождение полости рта и глотки от инородных тел, слизи или
инородных масс
а — рукой
б — при помощи отсоса.
Слайд 62Искусственное дыхание (вентиляция выдыхаемым воздухом)
Непрерывный вдох (1 сек) рот в
рот.
Убедитесь в раздувании гр. клетки.
Поддерживая подбородок, прервите контакт
со ртом больного.
Убедитесь в спадении гр. клетки больного.
Слайд 63Поддержание проходимости дыхательных путей (ДП) и вентиляция
Слайд 64Частые причины обструкции ДП
ВДП
язык
отёк мягких тканей, инородный материал
кровь, рвотные массы
Larynx
ларингоспазм,
инородные тела
Трахея и бронхи
мокрота, отёк, кровь
бронхоспазм
желудочный аспират
Слайд 65ВОССТАНОВЛЕНИЕ ПРОХОДИМОСТИ ДЫХАТЕЛЬНЫХ ПУТЕЙ С ПОМОЩЬЮ ТЕХНИЧЕСКИХ СРЕДСТВ
И ПРИСПОСОБЛЕНИЙ
В настоящее
время существует большое количество методик (и соответствующих им устройств) для
восстановления проходимости дыхательных путей. Их можно разделить на неинвазивные и инвазивные.
Неинвазивными условно считают те способы, которые не предполагают введение каких-либо средств в нижние дыхательные пути. К ним относят использование воздуховодов, ларингеальной маски и Комбитьюб.
Если же методики предусматривают установку специальных устройств за голосовые связки, то они являются инвазивными. Среди них выделяют интубацию трахеи, конио- и трахеотомию (трахеостомию).
Слайд 66Простые приспособления для поддержания ДП
Воздуховоды, или назо- и орофарингеальные
трубки, отодвигают корень языка вперед и предупреждают обструкцию дыхательных путей
языком, губами и зубами. В связи с этим они могут быть адекватной заменой двух компонентов тройного приема Сафара на дыхательных путях - выдвижения нижней челюсти и открывания рта, которые трудно осуществлять в течение продолжительного периода времени.
Воздуховоды следует устанавливать только пострадавшим в состоянии комы, так как при сохранившихся рефлексах верхних дыхательных путей эти устройства способны спровоцировать развитие ларингоспазма или рвоты.
Слайд 67Выбор воздуховода подходящего размера
Слайд 68Установка орофарингеального воздуховода
При использовании воздуховода сначала быстро открывают рот пострадавшего,
затем вводят трубку поверх языка обратной кривизной (выпуклостью вниз), далее
ротационным (вращательным) движением устанавливают ее в нужное положение. Неправильное введение этого устройства может вызвать западение языка в глотку и тем самым привести к обструкции дыхательных путей. Также необходимо избегать форсированной установки воздуховода, так как при этом легко повреждаются губы и зубы. В процессе манипуляции нужно убедиться, что губы не попадают между зубами и трубкой.
Слайд 69S-образные трубки
S-образные трубки представляют собой S-образные приспособления для осуществления искусственного
дыхания изо рта в воздуховод.
Для установки в дыхательные пути
можно использовать оба конца трубки, каждый из которых имеет свой размер.
Техника введения S-образных воздуховодов не отличается от применения вышепредставленных воздуховодов, а реанимация является более удобной.
Слайд 70Установка назофарингеального воздуховода
Слайд 71Ларингеальная маска
Ларингеальная маска была разработана доктором А. Брейном в Лондоне
в 1981 г. как альтернатива лицевой маске.
Она представляет собой
трубку, оканчивающуюся специфическим утолщением с надувной манжеткой особой формы, причем дистальный конец ЛМ повторяет анатомическое строение гортаноглотки.
Оказывая небольшое давление на окружающие ткани, манжетка ЛМ герметизирует голосовую щель. Это обеспечивает надежное поддержание проходимости дыхательных путей.
Слайд 72Ларингеальная маска
Главными преимуществами устройства являются достаточная простота применения (может вводиться
неспециалистами без какой-либо подготовки) и минимальное воздействие на структуры ротовой
полости. Установка ЛМ не требует использования ларингоскопии, она вводится вслепую. Это обусловлено тем, что при правильном сдувании манжетки образуется гладкая плоскость в виде клина, которая позволяет легко проводить устройство над языком и надгортанником.
Слайд 73Техника установки ЛМ
1. Выбрать правильный размер (ширина чаши маски
должна соответствовать ширине красной каймы губ и проверить герметичность манжетки
(рис. а).
2. Взять маску так, как показано на рис. б.
3. Приподнять голову и открыть рот пациента (рис.в).
Слайд 74Техника установки ЛМ
4. Прижать кончик ЛМ к твердому небу
и, направляя маску вверх указательным пальцем, удерживающим ЛМ в месте
соединения трубки и маски (как карандаш), провести ЛМ по задней стенке глотки до появления характерного ощущения сопротивления при вклинивании кончика маски в верхний пищеводный сфинктер (рис. г).
При введении указательным пальцем необходимо постоянно прижимать ЛМ в краниальном направлении, следуя контурам твердого и мягкого нёба (рис. д)..
Слайд 75Техника установки ЛМ
5. При извлечении указательного пальца из полости
рта другой рукой слегка придержать трубку, сохраняя давление в краниальном
направлении (рис. е).
6. После извлечения пальца из полости рта раздуть манжетку и зафиксировать трубку. Не желательно жестко фиксировать маску до раздувания манжетки, так как при ее заполнении ЛМ подвигается вперед (изо рта) на 1,0-1,5 см.
Подтверждением правильного размещения ЛМ является нормальное сопротивление при проведении ручной вентиляции или наличие свободных дыхательных движений при самостоятельном дыхании.
Описанная методика позволяет правильно устанавливать ЛМ с первой попытки в 90 % случаев.
Слайд 76Комбитьюб ) - двухпросветный воздуховод. При данном методе обеспечения проходимости
дыхательных путей она будет гарантирована при любом расположении трубки воздуховода
— как в пищеводе, так и в трахее.
Слайд 77Интубация трахеи
Интубация трахеи является методом выбора восстановления проходимости дыхательных путей.
Введение в трахею трубки, снабженной раздувающейся манжеткой, изолирует респираторный тракт
от попадания в ротоглотку рвотных масс, крови и других инородных тел, поддерживает его проходимость, обеспечивает вентиляцию.
Данная манипуляция выполняется с помощью специального устройства -ларингоскопа, который позволяет увидеть структуры полости рта, глотки и вход в трахею .
Рис. Прохождение ларингоскопа: а - через язычок;
б - надгортанник; в - вход в пшцевод; г - голосовую щель.
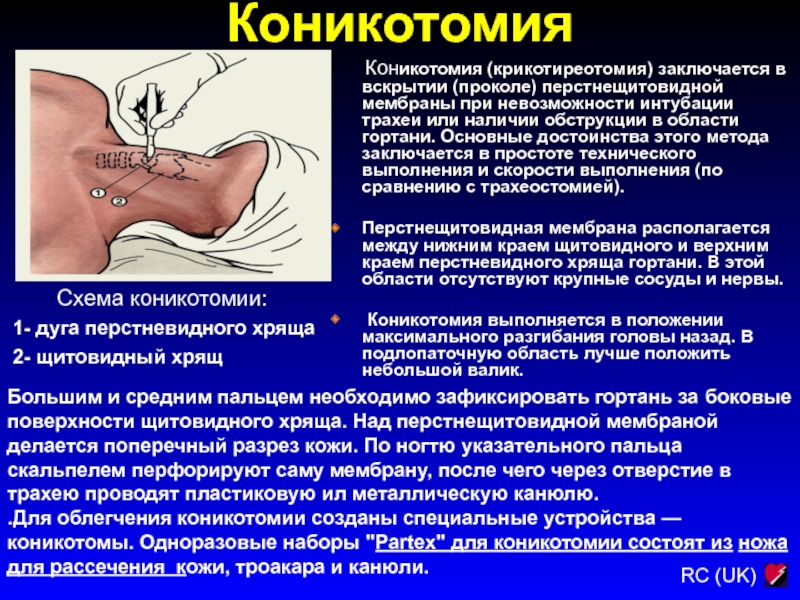
Слайд 78Коникотомия
Схема коникотомии:
1- дуга перстневидного хряща
2- щитовидный хрящ
Коникотомия (крикотиреотомия) заключается в вскрытии (проколе) перстнещитовидной
мембраны при невозможности интубации трахеи или наличии обструкции в области гортани. Основные достоинства этого метода заключается в простоте технического выполнения и скорости выполнения (по сравнению с трахеостомией).
Перстнещитовидная мембрана располагается между нижним краем щитовидного и верхним краем перстневидного хряща гортани. В этой области отсутствуют крупные сосуды и нервы.
Коникотомия выполняется в положении максимального разгибания головы назад. В подлопаточную область лучше положить небольшой валик.
Большим и средним пальцем необходимо зафиксировать гортань за боковые поверхности щитовидного хряща. Над перстнещитовидной мембраной делается поперечный разрез кожи. По ногтю указательного пальца скальпелем перфорируют саму мембрану, после чего через отверстие в трахею проводят пластиковую ил металлическую канюлю.
.Для облегчения коникотомии созданы специальные устройства — коникотомы. Одноразовые наборы "Раrtex" для коникотомии состоят из ножа для рассечения кожи, троакара и канюли.
Слайд 79Этап СЛР
ЭЛЕМЕНТАРНОЕ ПОДДЕРЖАНИЕ ЖИЗНИ
(ЭКСТРЕННАЯ ОКСИГЕНАЦИЯ)
B - Breathing support,
дыхательная поддержка,
искусственная вентиляция легких
Слайд 80Этап В - искусственная вентиляция легких
Современные методы искусственной вентиляции
основаны на периодическом раздувании легких воздухом, поступающим в дыхательные пути
с положительным давлением, и последующим пассивным выдохом.
Слайд 81Методы ИВЛ
Неинвазивные методы ИВЛ:
Изо рта в рот
Изо рта в нос
Изо
рта в рот и нос
Изо рта в маску
Условно инвазивные методы
ИВЛ:
Все виды воздуховодов
Ларингеальная маска
Комбитьюб
Инвазивные методы ИВЛ:
Интубация трахеи
Крикотиреотомия, крикотиреостомия
Трахеостомия
Слайд 82Искусственная вентиляция легких по способу изо рта в рот
Поднимите подбородок пострадавшего кверху одной рукой и
запрокиньте назад его голову.
Если нормальное дыхание отсутствует, зажмите нос пострадавшего, сделайте глубокий вдох, широко откройте рот и обхватите им рот пострадавшего. Убедитесь в плотном прилегании рта-ко-рту.
Сделайте 2 сильных выдоха через рот. Продолжительность каждого выдоха - одна секунда.
Слайд 83Полиэтиленовая лицевая маска
Предпринятые в разных странах исследования показывают, что наиболее
трудным для освоения и часто технически неправильно выполняемым приемом является
ИВЛ по методу «изо рта в рот».
Это связано с чувством брезгливости у людей, проводящих реанимацию. Кроме того, существует потенциальная опасность передачи ряда заболеваний через инфицированные биологические среды пострадавшего.
Для решения данных проблем были разработаны специальные устройства, позволяющие разобщить дыхательные пути реаниматора и больного.
Простейшие из них представляют собой прозрачные маски из синтетического материала, снабженные фильтром в области рта.
Слайд 84Вентиляция рот-в-нос
ПОКАЗАНИЯ:
Если рот-в-рот технически затруднена.
Если есть серьёзные повреждения рта.
Спасение на
воде.
СЛР производится ребёнком.
Эстетические соображения.
Слайд 85СЛР исключительно с помощью грудных компрессий
Нежелание производить вентиляцию рот-в-рот.
Непрямой массаж
сердца сам по себе лучше, чем полное отсутствие попыток СЛР.
По
возможности, сочетание с разгибанием головы.
Слайд 86«Ключ жизни». Карманная маска для вентиляции изо рта в маску
Более сложные устройства помимо фильтра имеют клапан, который направляет вдыхаемый
воздух в легкие пациента, а выдыхаемый - в атмосферу, что полностью исключает контакт реаниматора и больного.
Такие средства получили название «ключ жизни» (life key).
Маленькие размеры позволяют всегда иметь его при себе, например носить в качестве брелка.
Слайд 87Вентиляция ртом через маску
Преимущества:
Позволяет избежать прямого контакта
Снижает вероятность инфицирования
Позволяет
повысить FiO2
Ограничения:
Поддержание герметичности
Раздувание желудка
Слайд 88Использование мешка и маски с клапаном. Два помощника.
Слайд 89Вентиляция при помощи мешка Амбу
Преимущества
Позволяет избежать прямого контакта
Позволяет повысить концентрацию
О2 – до 85%
Может быть использована с лицевой маской, ЛМА,
Combitube, эндотрахеальной трубкой
Ограничения
При использовании с лицевой маской:
Риск неадекватной вентиляции
Риск раздувания желудка
Для оптимального использования необходимы 4 руки
Слайд 90Ларингеальная маска
Преимущества
Скорость и простота установки
Наличие разных размеров
Более эффективная вентиляция по
сравнению с лицевой маской
Позволяет избежать ларингоскопию
Ограничения
Не защищает от аспирации
Не подходит
в ситуациях, когда требуется использование высокого давления на вдохе
Невозможно аспирировать нижние ДП
Слайд 91Комбитьюб
Преимущества
Скорость и простота установки
Позволяет избежать ларингоскопию
Предотвращает аспирацию (?)
Можно использовать, когда
давление на вдохе высокое
Ограничения
Доступна только 2 размера
Есть риск вентиляции через
желудочный просвет
Повреждение манжет при установке
Травма во время установки
Только для одноразового использования
Слайд 92Интубация трахеи
Преимущества
Позволяет повысить FiO2 до 100%
Изолирует ДП, предотвращая аспирацию
Позволяет аспирировать
ДП
Альтернативный путь для введения препаратов
Ограничения
Обучение и опыт абсолютно необходимы
Неудавшаяся попытка,
пищеводная интубация
Риск ухудшения повреждения спинного и головного мозга во время ларингоскопии
Слайд 94Подтверждение правильного положения ЭТТ в трахее
Прямая визуализация во время ларингоскопии
Аускультация:
С
двух сторон, по средней аксиллярной линии
Над эпигастрием
Симметричные движения гр. клетки
во время вентиляции
Пищеводный детектор
Капнометрия
Слайд 95Давление на перстневидный хрящ с целью пережатия пищевода о шейный
отдел позвоночника
Приём Селлика
Слайд 96Приём Селлика
Преимущества
Снижение риска аспирации и регургитации
Может применяться при интубации, а
также вентиляции с помощью лицевой маски и ЛМА
Недостатки
Может затруднять интубацию
Может
затруднять вентиляцию с помощью лицевой маски или ЛМА
Избегайте при активной рвоте
Слайд 97Крикотиреостомия
Показания
Невозможность обеспечения проходимости ДП другим способом
Осложнения
Смещение канюли
Эмфизема
Кровотечение
Перфорация пищевода
Гиповентиляция
Баротравма
Слайд 98Этап СЛР
ЭЛЕМЕНТАРНОЕ ПОДДЕРЖАНИЕ ЖИЗНИ
(ЭКСТРЕННАЯ ОКСИГЕНАЦИЯ)
C - Circulation support,
. циркуляторная поддержка, . массаж сердца
Слайд 100Клиническая физиология кровообращения при наружном массаже сердца
Данные, полученные в последние
годы, позволили изменить взгляд на механизм кровообращения при непрямом массаже
сердца (НМС). Считается, что системный кровоток при НМС обеспечивается за счет сочетаний работы двух механизмов: сердечного насоса и грудного насоса.
Сердечный насос обеспечивает кровоток вследствие выброса крови в аорту и легочную артерию при сдавливании сердца между грудиной и позвоночником. Во время прохождения через легкие кровь оксигенируется.
Механизм работы грудного насоса заключается в том, что как давление на грудину прекращается, упругость грудной клетки и сердечной мышцы обеспечивает расширение сердца и грудной клетки и наполнение их кровью (грудная диастола). При этом митральный и аортальный клапаны открываются и закрываются одновременно.
.
Слайд 101Клиническая физиология кровообращения при наружном массаже сердца
Нажатие на грудину обычно
вызывает подъем систолического аортального давления до 60-80 (редко до 100)
мм рт. ст., но диастолическое обычно не превышает 10 мм рт. ст.
Непрямой массаж сердца обеспечивает около 30% мозгового и 10% миокардиального кровотока.
В ходе исследований было установлено, что при компрессии грудной клетки коронарное перфузионное давление повышается постепенно и с каждой очередной паузой, необходимой для дыхания «изо рта в рот», быстро снижается. Однако несколько дополнительных компрессий приводит к восстановлению исходного уровня мозговой и коронарной перфузии.
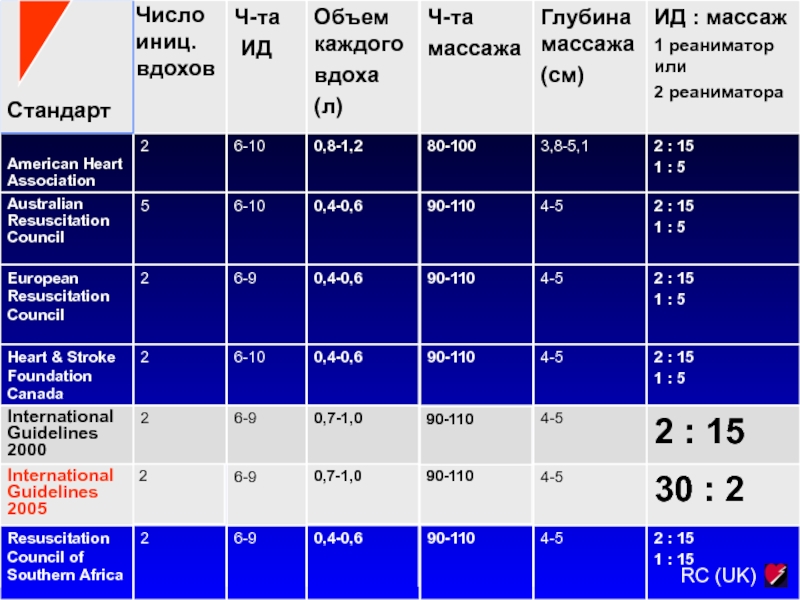
В связи с этим произошли изменения, касающиеся алгоритма осуществления сдавливания грудной клетки. Было показано, что соотношение числа компрессий к частоте дыхания, равное 30:2, является более эффективным, чем 5:1 и 15:2, поскольку обеспечивает оптимальное соответствие кровотока доставке кислорода.
Слайд 102Поэтому в рекомендации Европейского совета по реанимации были внесены следующие
изменения:
1. Соотношение числа компрессий к частоте
дыхания
без обеспечения герметичности дыхательных путей как для одного, так и для двух реаниматоров должно составлять 3 0:2.
2. При использовании средств, обеспечивающих герметичность дыхательных путей (интубация трахеи или применение ларингеальной маски), компрессии грудной клетки нужно проводить с частотой 100 раз в 1 мин, вентиляцию - с частотой 10 вдохов в 1 мин.
При этом нажатия и искусственные вдохи осуществляются асинхронно (не делаются перерывы в проведении массажа на время искусственного вдоха).
Это связано с тем, что компрессия грудной клетки с одновременным раздуванием легких увеличивают коронарное перфузионное давление.
Слайд 103Типичные ошибки при проведении НМС:
1) нет жесткой основы
для проведения массажа сердца (массаж сердца в кровати);
2) резкие, рывкообразные
и поэтому слишком короткие массажные толчки;
3) невертикальное направление массажного толчка;
4) паузы более 3 с;
5) сдавливание груди в проекции мечевидного отростка, а не нижней половины грудины, как следствие - повреждение печени при переломе мечевидного отростка;
6) смещение массажной площадки в стороны (чаше влево) от средней линии, как следствие - чаще происходят переломы ребер с клиникой разбитой грудной клетки и неэффективной фазой декомпрессии;
7) руки отрываются от грудины и резко ставятся на нее снова, как следствие - увеличивается опасность повреждения ребер.
Слайд 104Оценка циркуляции
Проверьте наличие пуьса на сонных артериях (если обучены).
На всё
потратить не более 10 секунд
Слайд 105Признаки кровообращения присутствуют?
ДА
Продолжайте искусственное дыхание
Проверяйте наличие признаков циркуляции ежеминутно
Слайд 106Признаки циркуляции присутствуют?
НЕТ
Начинайте непрямой массаж сердца
Продолжайте искусственное дыхание
Слайд 109Определите положение руки на грудине
Прощупывают основание мечевидного отростка (где нижние
края реберной клетки соединяются по средней линии), кладут поперечно два
пальца над этой точкой и вплотную к ним помещают край ладони.
Слайд 110Техника НМС
Грудину сдавливают проксимальной частью ладонной поверхности кисти.
Вторую ладонь
устанавливают поверх первой, при этом пальцы на нижней ладони остаются
приподнятыми.
Чтобы избежать перелома ребер надавливанием на боковые части грудной клетки, лучше сомкнуть ладони «в замок».
Слайд 113Кардиопамп (CARDIO PUMP)
Плотное прилегание рабочей поверхности к грудной клетке.
Всасывающее
действие с эффектом поднятия передней грудной стенки и расширением грудной
полости.
Интегрированный в верхнюю часть манометр с индикацией давления 30-50 кг (глубина 4-5 см) и декомпрессии 10-15 кг.
Компрессор-декомпрессор для закрытого массажа сердца
Слайд 114Прямой массаж сердца (пмс)
Прямой массаж сердца в настоящее время используется
достаточно редко, несмотря на то, что он обеспечивает более высокий
уровень коронарного и мозгового перфузионного давления (соответственно 50 и 60-90 % от нормы), чем непрямой массаж сердца.
.
Слайд 115Показания к прямому массажу сердца
Абсолютные:
Внутриполостные операции (торокальные и брюшные со
вскрытием диафрамы).
Напряженный пневмоторакс, приведший к остановке сердца.
Тампонада перикарда .
Множественные переломы
ребер, позвоночника, флотирующий перелом грудины.
Относительные:
Массивная ТЭЛА
Врожденные или приобретенные грубые деформации грудной клетки не позволяющие обеспечить адекватные компрессии грудной клетки и кровоток.
Слайд 116Этап СЛР
Дальнейшее поддержание жизни
D – Drug,
медикаментозная терапия
Слайд 117Пути введения медикаментов
Внутривенный (центральные и периферические). Оптимальным путем введения являются
центральные вены — подключичная и внутренняя яремная, поскольку обеспечивается доставка
вводимого препарата в центральную циркуляцию. Для достижения этого же эффекта при введении в периферические вены препараты должны быть разведены в 20 мл физиологического раствора.
Внутрикостный
Недопустимое введение:
Внутрисердечное
Внутриартериальное
Эндотрахеальное
В вены кисти и нижних конечностей
Внутримышечное и подкожное
Подязычное
Слайд 118ОПТИМАЛЬНЫЙ ПУТЬ ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ У ПАЦИЕНТОВ В КРИТИЧЕСКИХ СОСТОЯНИЯХ
(«ЗОЛОТОЙ СТАНДАРТ»)
© Пиковский В.Ю.
ВНУТРИВЕННЫЙ ДОСТУП
Слайд 119Периферический венозный доступ
Верхняя конечность
Локтевой сгиб
Шея
Наружная яремная вена
Слайд 120Осложнения периферического венозного доступа
Ранние
Отказ канюлированной вены
Образование гематомы
Экстравазация препаратов, инфузионных сред
Повреждение
окружающих тканей
Воздушная эмболия
Повреждение канюли или иглы
Поздние
Тромбофлебит
Целлюлит
Слайд 121Центральный венозный доступ
Внутренняя яремная вена
Подключичная вена
Слайд 122Осложнения катетеризации центральных вен
Пункция артерии
Гематома
Гемоторакс
Пневмоторакс
Воздушная эмболия
Повреждение окружающих тканей
Аритмии
Слайд 123 Обеспечение периферического внутривенного доступа на догоспитальном этапе у взрослых
может занять более 10 минут
В 6-10% случаев периферический внутривенный
доступ не удается
В педиатрической практике периферический внутривенный доступ еще более затруднен.
© Пиковский В.Ю.
ВНУТРИВЕННЫЙ ДОСТУП
Слайд 124
ПРИМЕНЕНИЕ ВНУТРИКОСТНОГО ДОСТУПА ДЛЯ ВВЕДЕНИЯ ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ
© Пиковский В.Ю.
Слайд 125Внутрикостное пространство – неотъемлемая часть сосудистой системы
«Кость – это неспадающиеся
вены»
[Drinker CK et al, 1922]
© Пиковский
В.Ю.
ВНУТРИКОСТНЫЙ ДОСТУП
Слайд 126 30-40-е годы XX века – активное применение внутрикостных инфузий
в педиатрии и у взрослых
ВНУТРИКОСТНЫЙ ДОСТУП
© Пиковский В.Ю.
Слайд 127РУЧНЫЕ УСТРОЙСТВА ДЛЯ ВНУТРИКОСТНОЙ ИНФУЗИИ
Игла Кассирского
© Пиковский В.Ю.
Игла Cook
Игла Jamshidi
Слайд 128ВНУТРИКОСТНЫЙ ДОСТУП
1980 г. – включение внутрикостного доступа в рекомендации
по педиатрической реанимации (PALS)
2000 г. – рекомендации по использованию
внутрикостного доступа при реанимации лиц старше 6 лет (ILCOR)
2005 г. – включение внутрикостного доступа в рекомендации по СЛР у детей и взрослых (AHA, ERC)
© Пиковский В.Ю.
Слайд 129АВТОМАТИЧЕСКИЕ УСТРОЙСТВА ДЛЯ ВНУТРИКОСТНОЙ ИНФУЗИИ
B.I.G.™ Bone Injection Gun
© Пиковский В.Ю.
Слайд 130 Обеспечение внутрикостного доступа у взрослых и детей занимает менее
1 минуты
Внутрикостный доступ удается с первой попытки в 92-96%
случаев
Местная анестезия места пункции при использовании автоматических устройств не нужна
© Пиковский В.Ю.
ВНУТРИКОСТНЫЙ ДОСТУП
Слайд 131 Внутрикостно можно вводить любые лекарственные препараты и инфузионные среды,
предназначенные для внутривенного введения.
Дозы внутрикостно и внутривенно вводимых лекарственных
препаратов одинаковы.
© Пиковский В.Ю.
ВНУТРИКОСТНЫЙ ДОСТУП
Слайд 132ВНУТРИКОСТНЫЙ ДОСТУП
© Пиковский В.Ю.
Скорость наступления эффекта лекарственных препаратов одинакова
для внутрикостного и внутривенного введения
Слайд 133 При проведении внутрикостной инфузии под давлением достигается скорость до
100 мл/мин у взрослых и
до 200 мл/мин у детей.
©
Пиковский В.Ю.
ВНУТРИКОСТНЫЙ ДОСТУП
Слайд 134ВНУТРИКОСТНЫЙ ДОСТУП
Показания:
• Младенцы и дети младшего возраста в критических состояниях
даже без попыток установления в/в доступа;
У взрослых больных и
пораженных в случае предполагаемых трудностей установления в/в доступа используют в/к доступ до попыток венозной катетеризации или параллельно по принципу «что первое»;
• В/к доступ при массовых поступлениях больных и пораженных и в случаях катастроф, терактов,
только в/к доступ может быть использован в условиях химического и бактериологического оружия.
Слайд 135ВНУТРИКОСТНЫЙ ДОСТУП
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ (~ 1%)
Сквозное пробивание кости, перелом;
Смещение
внутрикостной иглы в процессе инфузии;
Подкожный и подпериостальный инфильтрат, гематома,
компартмент-синдром;
Повреждение эпифизарного хряща;
Инфекция (реже 0,6%);
Эмболия
Слайд 136АППАРАТ ДЛЯ ВНУТРИКОСТНОЙ ИНФУЗИИ B.I.G.™
КОСТЬ
© Пиковский В.Ю.
Слайд 137АППАРАТ ДЛЯ ВНУТРИКОСТНОЙ ИНФУЗИИ B.I.G.™
ДЛЯ ВЗРОСЛЫХ
Размер иглы – 15G
© Пиковский
В.Ю..
Слайд 138АППАРАТ ДЛЯ ВНУТРИКОСТНОЙ ИНФУЗИИ B.I.G.™
ДЛЯ ДЕТЕЙ
Размер иглы – 18G
Место пункции
– большеберцовая кость
© Пиковский В.Ю.
Слайд 139МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
У ВЗРОСЛЫХ
1
Нахождение точки пункции (более
90% - большеберцовая кость)
© Пиковский В.Ю.
От нижнего полюса бугристости большеберцовой
кости 2 см медиально и 1 см вверх
Слайд 140МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
У ДЕТЕЙ
1
Нахождение точки пункции (большеберцовая
кость)
© Пиковский В.Ю.
От нижнего полюса бугристости большеберцовой кости 1-2 см
медиально и 1-2 см вниз
Слайд 141МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
У ВЗРОСЛЫХ
1
Нахождение альтернативной точки пункции
(головка плечевой кости)
Рука приведена, локоть расположен несколько кзади, ладонь на
животе. От середины линии, соединяющей акромион и клювовидный отросток лопатки, вниз 2 пальца и кпереди один палец
© Пиковский В.Ю.
Слайд 142МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
У ВЗРОСЛЫХ
1
Нахождение альтернативной точки пункции
(медиальная лодыжка)
1-2 см вверх от основания медиальной лодыжки
© Пиковский В.Ю.
Слайд 143МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
У ВЗРОСЛЫХ
1
Нахождение альтернативной точки пункции
(лучевая кость)
Зона, противоположнаяпроекции пульса
© Пиковский В.Ю.
Слайд 144МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
2
Подготовка к пункции (антисептическая обработка
кожи, плотно прижать устройство к кости и вытащить защитную скобу)
©
Пиковский В.Ю.
Слайд 145МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
3
Проведение пункции (плотно прижимая устройство
к кости, нажать на его тыльный конец, затем аккуратно убрать
устройство, оставив иглу в кости)
© Пиковский В.Ю.
Слайд 146МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
4
Подготовка иглы к инфузии (удалить
мандрен, фиксировать иглу к коже с помощью защитной скобы и
пластыря)
© Пиковский В.Ю.
Слайд 147МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
5
Проверка правильности положения иглы (используя
пустой шприц, аспирировать небольшое колво костного мозга, затем используя другой
шприц, ввести 10-20 мл физ.р-ра)
© Пиковский В.Ю.
Слайд 148МЕТОДИКА ВНУТРИКОСТНОЙ ИНФУЗИИ АППАРАТОМ B.I.G.™
6
Введение лекарственных препаратов (присоединить капельницу,
вводить медикаменты болюсно или проводить инфузию под давлением)
© Пиковский В.Ю.
Слайд 150Адреналин
Показания:
Любой ритм при остановке кровообращения:
а) при электрической активности без
пупьса/асистолии (ЭАБП/асистопия) — 1 мг каждые 3-5 минут внутривенно;
б) при ФЖ/ЖТ без пульса адреналин вводится только после третьего неэффективного разряда электрической дефибрилляции в дозе 1 мг. В последующем данная доза вводится каждые 3-5 минут внутривенно (т.е. перед каждой второй дефибрилляцией) столь долго, сколько сохраняется ФЖ/ЖТ без пульса.
Адреналин выпускается в ампулах по 1 мл 0,1% раствора (1 ампула содержит 1 мг препарата).
Брадикардия.
Особые обстоятельства: анафилаксия.
Слайд 151Адреналин
Действие:
-агонист артериальная вазоконстрикция
ОПСС
церебрального и коронарного кровотока
-агонист ЧСС
силы сердечных сокращений
потребности миокарда в кислороде (может усилить ишемию)
При асистолии и электромеханической диссоциации адреналин способствует восстановлению ритма, при фибрилляции переводит мелковолновую фибрилляцию в крупноволновую, которая легче купируется электрической дефибрилляцией.
Слайд 152Амиодарон
Показания:
Амиодарон — антиаритмический
препарат первой пинии при ФЖ/ЖТ без пульса, рефрактерной к электроимпульсной
терапии.
Гемодинамически стабильная ЖТ
Прочие резистентные тахиаритмии
Слайд 153Амиодарон
Дозы:
Рефрактерная ФЖ / ЖТ без пульса после 3-го неэффективного разряда,
в начальной дозе 300 мг (разведенные в 20 мл физиологического
раствора или 5% глюкозы) в/в болюсно,
при необходимости повторно вводить по 150 мг.
После восстановления самостоятельного кровообращения необходимо обеспечить в/в капельное введение амиодарона в дозе 900 мг в первые 24 часа постреанимационного периода с целью профилактики рефибрилляции,
Стабильные тахиаритмии
150 мг в 20 мл 5% декстрозы за 10 мин
Повторить 150 мг если требуется
Слайд 154Амиодарон
ДЕЙСТВИЕ:
Увеличивает продолжительность потенциала действия и рефрактерный
период миокарда предсердий и желудочков. Замедляет атриовентрикулярную проводимость и проводимость
по дополнительным проводящим путям.
Обладает умеренным отрицательным инотропным действием и вызывает периферическую вазодилатацию через неконкурентное блокирование альфа-адренергических рецепторов. Гипотензия, которая может наблюдаться при внутривенном введении амиода-рона, связана с быстрым его поступлением в кровоток и обусловлена в большей степени входящим в его состав растворителем (полисорбатом 80), вызывающим высвобождение гистамина, нежели самим препаратом.
Вводимый после трех разрядов дефибриллятора (при рефрактерной ФЖ) амиодарон улучшает краткосрочную выживаемость.
Слайд 155Лидокаин
Показания:
Рефрактерные ФЖ / ЖТ без пульса
при недоступности амиодарона
Гемодинамически стабильная
ЖТ
как альтернатива амиодарону
Слайд 156Лидокаин
Дозы:
Рефрактерные ФЖ / ЖТ без пульса
100 (1- 1,5 мг/кг)
мг в/в
при необходимости дополнительно болюсно по 50 мг, макс
200 мг.
Гемодинамически стабильная ЖТ
50 мг в/в.
далее болюсно по 50 мг, макс 200 мг.
Снизить дозу у пожилых и при печеночной недостаточности
Слайд 157Магния сульфат
Показания:
ФЖ рефрактерная к дефибрилляции
(с предполагаемой гипомагниемией);
Желудочковые тахиаритмии
(с предполагаемой гипомагниемией)
ЖТ типа torsades de pointes (пируэтная тахикардия);
- трепетание
(мерцание) желудочков;
- дигиталисная интоксикация.
Слайд 158Магния сульфат
Дозы:
ФЖ рефрактерная к дефибрилляции
Начальная доза 2 -2,5 г (8-10
мл 25% раствора магния сульфата) в/в или в/к за 1-2 мин.
Можно повторить через 10-15 минут.
Лекарственная форма препарата в Российской Федерации - ампулы по 5 и 10 мл 25% раствора.
Слайд 159Магния сульфат
Действует как физиологический блокатор кальция
Слайд 160Натрия бикарбонат
Показания:
Тяжелый метаболический ацидоз (pH < 7.1)
Слайд 161Натрия бикарбонат
Дозы:
Вводят 50 мл – 100 мл 8,4% раствора внутривенно
под контролем кислотно-основного состояния крови.
Расчет дефицита оснований no Asirup:
Доза гидрокарбоната натрия (ммоль) =
[дефицит оснований крови (ммоль/л) * масса тела (кг)]
4
Вводят в/в половину расчетной дозы, затем - вторую половину при необходимости, добиваясь уменьшения дефицита оснований до 5 ммоль/л.
Слайд 162Натрия бикарбонат
Действие:
Ощелачивающий агент (повышение pH).
Но рутинное введение бикарбоната натрия в
процессе СЛР за счет генерации С02, диффундирующей в клетки, может
вызывает ряд неблагоприятных эффектов:
— усиление внутриклеточного ацидоза;
— отрицательное инотропное действие на ишемизированный миокард;
— нарушение кровообращения в головном мозге за счет наличия высокоосмолярного натрия;
— смещение кривой диссоциации оксигемоглобина влево, что может снижать доставку кислорода к тканям;
взаимодействует с адреналином.
Слайд 163TROMETAMOL Н БЕРЛИН-ХЕМИ
Один литр готового препарата содержит
3,3 г трометамола,
0,37 г калия хлорида,
1,75 г натрия хлорида,
6,01 г
ледяной уксусной кислоты (99 % уксусная кислота)
968,2 г воды для инъекций.
Осмолярность 470 мОсм/л.
(Уксусная кислота используется при приведении величины pH к 8,10-8,70)
Слайд 164Преимущества трометамола перед гидрокарбонатом натрия:
Буферная емкость выше – рН–7,82
Нет увеличения
рСО2 в плазме
Нормализация внеклеточного и внутриклеточного рН
Не приводит к гипернатриемии
Слайд 165Дозировка трометамола :
рассчитывается согласно формуле:
необходимый объем 3,66% раствора трометамола (мл)
= Дефицит оснований [ВЕ] (ммоль/л) x масса тела (кг).
50 %
расчетной дозы вводится внутривенно в течение 5 - 10 минут, через час повторить проверку КОС крови, чтобы при необходимости скорригировать первоначально рассчитанное количество трометамола.
Темп инфузии:5-10 мл/кг массы тела/час (или 500 мл/час).
Слайд 166Кальций
Действие:
Необходим для нормального сокращения миокарда
Избыток может вызвать аритмии
Триггер гибели клеток ишемизированного миокарда
Избыток может нарушать восстановление мозга
Слайд 167Кальций
Показания:
Электромеханическая диссоциация вызванная:
тяжелой гиперкалиемией
тяжелой гипокальциемией
Передозировка блокаторов кальция
Дозы:
10 мл 10%
кальция хлорида (6.8 ммоль)
Не вводить сразу перед или после натрия
бикарбоната
Слайд 168Аденозин
Показания:
Тахикардия с широкими комплексами неясной этологии
Пароксизмальная наджелудочковая тахикардия
Слайд 169Аденозин
Дозы:
6 мг в/в, быстрое введение
При необходимости дальше может вводиться три
дозы по 12 мг каждые 1–2 мин
Слайд 170Аденозин
Действие:
Замедляет проведение через А-В соединение
Должен использоваться только при
возможности мониторинга
Слайд 171Налоксон
Дозы:
0,2 – 2,0 мг в/в
Может потребоваться повторно максимально до 10
мг
Может потребоваться инфузия
Слайд 172Налоксон
Показания:
Передозировка опиатов
Угнетение дыхания после назначения опиатов
Слайд 173Налоксон
Действие:
Антагонист опиатных рецепторов
Блокирует все эффекты опиатов, особенно на дыхательную и
нервную системы
Может вызвать синдром отмены при опиатной зависимости
Слайд 174Этап СЛР
Дальнейшее поддержание жизни
E – ECG,
электрокардиоскопическая(-графическая) . диагностика типа
остановки сердечной деятельности . (Кардиомониторинг)
Слайд 175Кардиомониторинг
Во время СЛР следует как можно скорее начать контроль
электрокардиографии. При этом регистрация ЭКГ не должна мешать проведению массажа
сердца и искусственной вентиляции.
Нельзя прерывать массаж на время записи ЭКГ!
Электроды ЭКГ обычно закрепляют на конечностях, для мониторинга используют II стандартное отведение.
В современных дефибрилляторах имеется возможность регистрации ЭКГ с пластин электродов прибора. Это позволяет мгновенно диагностировать тип остановки кровообращения и определить тактику терапии.
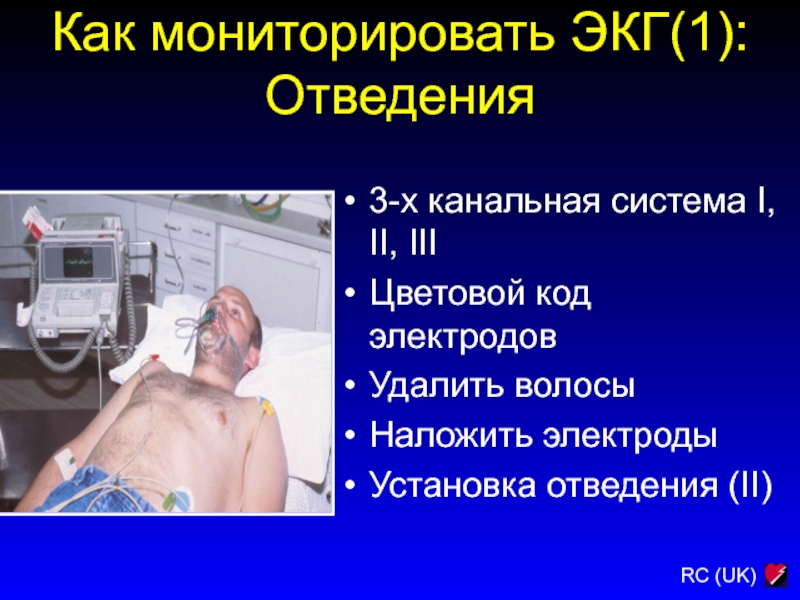
Слайд 176Как мониторировать ЭКГ(1):
Отведения
3-х канальная система I, II, III
Цветовой код электродов
Удалить
волосы
Наложить электроды
Установка отведения (II)
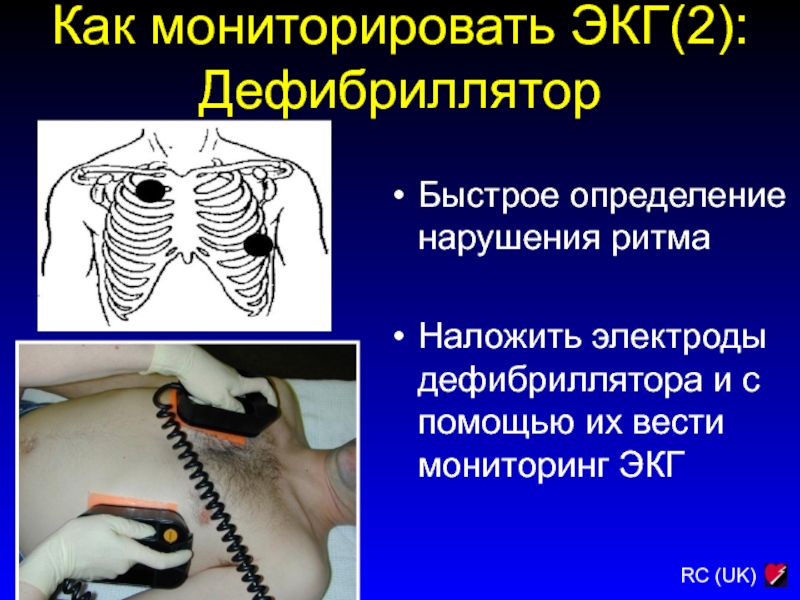
Слайд 177Как мониторировать ЭКГ(2):
Дефибриллятор
Быстрое определение нарушения ритма
Наложить электроды дефибриллятора и с
помощью их вести мониторинг ЭКГ
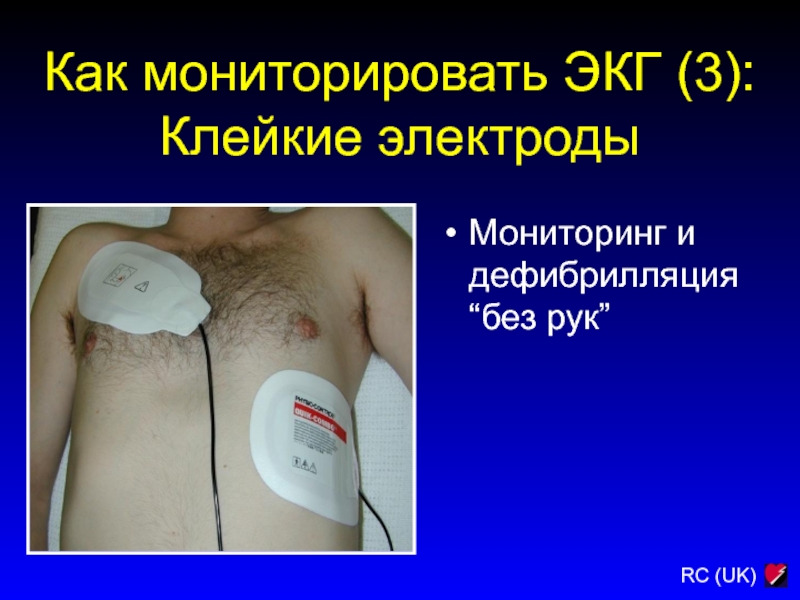
Слайд 178Как мониторировать ЭКГ (3):
Клейкие электроды
Мониторинг и дефибрилляция “без рук”
Слайд 179Основные ритмы остановки кровообращения
Фибрилляция желудочков
Желудочковая тахикардия «без пульса»
Электро-механическая диссоциация
(ЭМД)
Асистолия
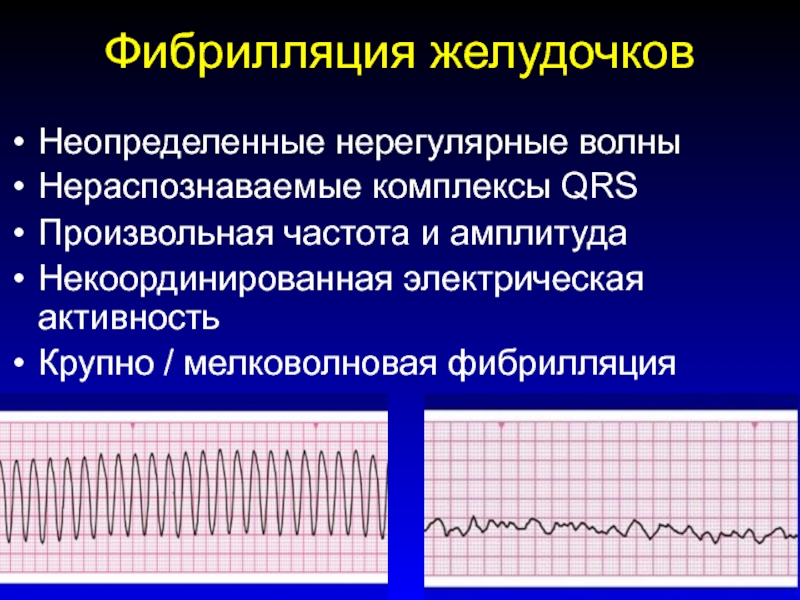
Слайд 180Фибрилляция желудочков
Неопределенные нерегулярные волны
Нераспознаваемые комплексы QRS
Произвольная частота и амплитуда
Некоординированная
электрическая активность
Крупно / мелковолновая фибрилляция
Слайд 181Желудочковая тахикардия
Ритм с широкими комплексами
Высокая частота
Слайд 182Электро-механическая диссоциация
- это отсутствие механической активности сердца при наличии электрической.
Часто при ЭМД фиксируется редкий идиовентрикулярный ритм с широкими комплексами
QRS.
Это гетеротопный ритм сердца, при котором водитель ритма расположен в миокарде желудочков.
Такой ритм служит предвестником асистолии.
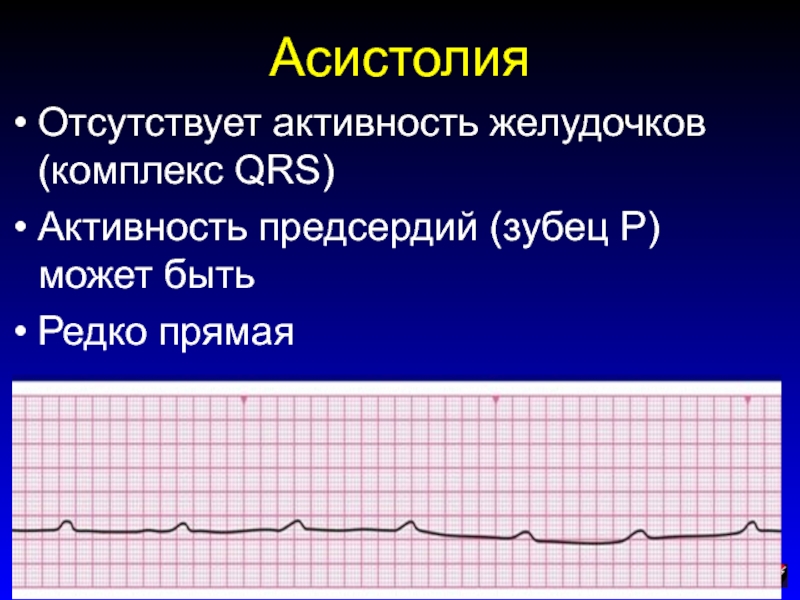
Слайд 183Асистолия
Отсутствует активность желудочков (комплекс QRS)
Активность предсердий (зубец P) может быть
Редко
прямая
Слайд 184Заключение
Мониторинг
кому
как
Определение
ритма остановки кровообращения
Слайд 185Этап СЛР
Дальнейшее поддержание жизни
F –
Fibrillation, проведение
Электрической дефибрилляции сердца
Слайд 186Показания к электрической дефибрилляции сердца:
1. Фибрилляция желудочков.
2. Желудочковая тахикардия
без пульса.
При ФЖ (ЖТ без пульса) рекомендуется как можно более
ранняя дефибрилляция.
Выживаемость пациентов, которым она была проведена в первые 3 мин с момента остановки кровообращения, составляет 74 %.
С задержкой вероятность успеха уменьшается на 10 % каждую минуту.
Слайд 188ТЕОРЕТИЧЕСКИЕ АСПЕКТЫ ЭЛЕКТРОИМПУЛЬСНОЙ ТЕРАПИИ
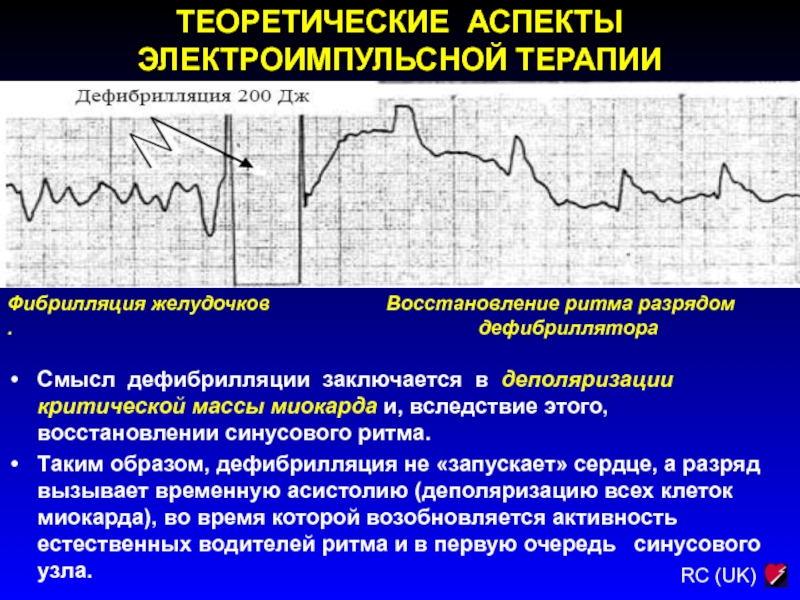
Смысл дефибрилляции заключается в деполяризации критической массы
миокарда и, вследствие этого, восстановлении синусового ритма.
Таким образом, дефибрилляция не
«запускает» сердце, а разряд вызывает временную асистолию (деполяризацию всех клеток миокарда), во время которой возобновляется активность естественных водителей ритма и в первую очередь синусового узла.
Фибрилляция желудочков Восстановление ритма разрядом . дефибриллятора
Слайд 189Дефибрилляция
Эффективность электрической дефибрилляции зависит от прохождения через миокард максимальной
энергии разряда.
Это зависит от целого ряда факторов, среди которых наибольшее
значение имеют следующие:
1. Форма импульса и энергия разряда;
2. Расположение электродов на грудной ктетке;
3. Сопротивление грудной клетки, или трансторакальный импеданс;
4. Время нанесения разряда;
5. Последовательность разрядов.
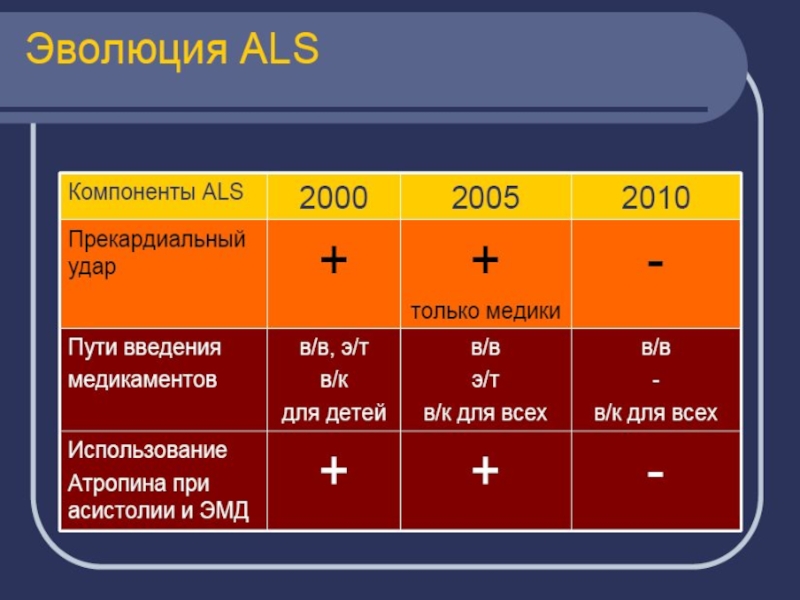
Слайд 190Форма импульса
Монофазный импульс
По форме генерируемого импульса
различают моно- и двухфазные дефибрилляторы.
Монофазные генерируют монополярный импульс (однонаправленный
электрический ток). Наиболее распространена монофазная затухающая синусоидальная волна тока, которая постепенно уменьшается до нуля.
Сейчас монофазные дефибрилляторы не производятся, хотя продолжают использоваться.
Слайд 191Форма импульса
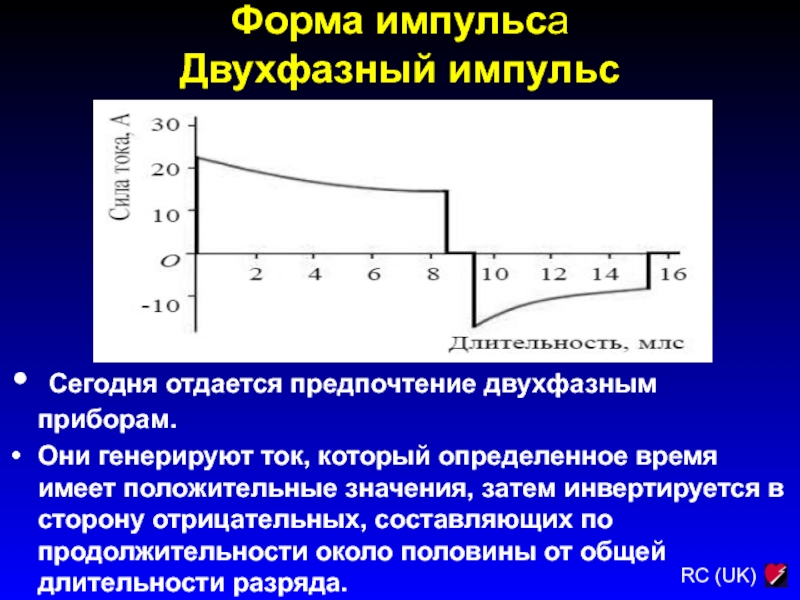
Двухфазный импульс
Сегодня отдается предпочтение двухфазным приборам.
Они
генерируют ток, который определенное время имеет положительные значения, затем инвертируется
в сторону отрицательных, составляющих по продолжительности около половины от общей длительности разряда.
Слайд 192Форма импульса
Damped Monophasic
Truncated Biphasic
Слайд 193Энергия разряда
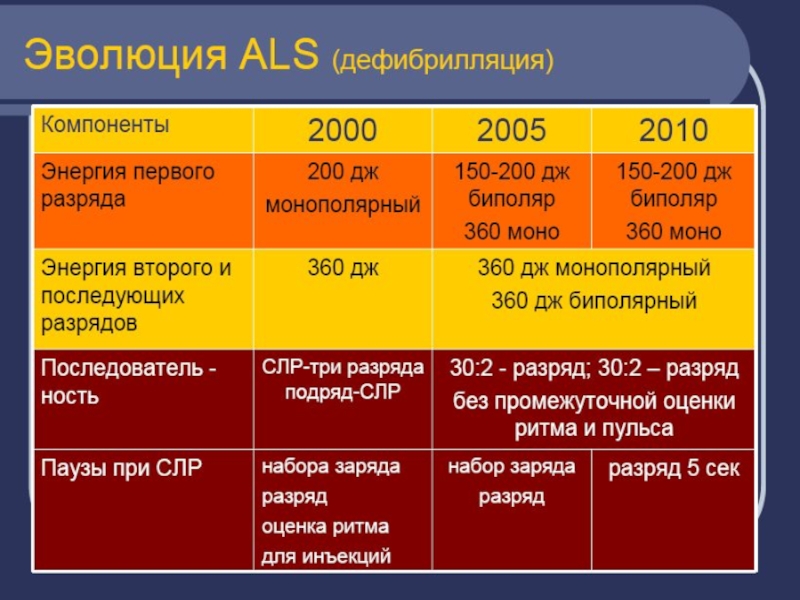
Рекомендуемая в настоящее время энергия первого разряда для монополярного
импульса должна составлять 360 Дж.
С такой же энергией необходимо
проводить и все последующие разряды.
Изменение величины энергии первого разряда при использовании монофазных дефибрилляторов было принято Европейским советом по реанимации взамен тактики «200-300-360 Дж», распространенной ранее.
Это связано с тем, что высокая энергия разряда, несмотря на риск повреждения миокарда, с большей вероятностью восстанавливает ритм, что является решающим условием успеха реанимации.
Слайд 194Энергия разряда
Энергии первого разряда при использовании биполярного импульса зависит от
его формы и колеблется от 120 до 200 Дж.
Обычно
производители указывают на лицевой панели двухфазного дефибриллятора оптимальную величину, соответствующую данной форме импульса.
Если человек, работающий с дефибриллятором, не знает эффективного диапазона энергии данного устройства, то для выполнения первого разряда следует использовать уровень 200 Дж.
Слайд 195Расположение электродов на грудной клетке
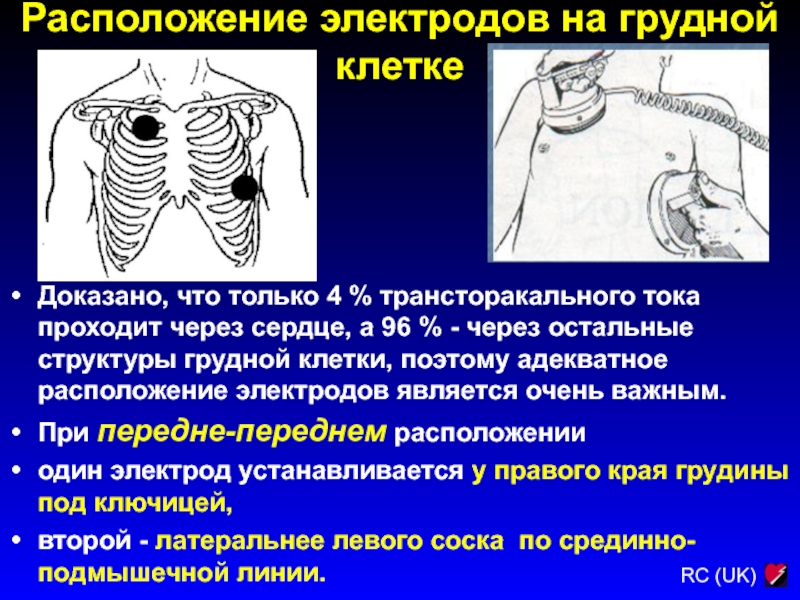
Доказано, что только 4 % трансторакального
тока проходит через сердце, а 96 % - через остальные
структуры грудной клетки, поэтому адекватное расположение электродов является очень важным.
При передне-переднем расположении
один электрод устанавливается у правого края грудины под ключицей,
второй - латеральнее левого соска по срединно-подмышечной линии.
Слайд 196Расположение электродов на грудной клетке
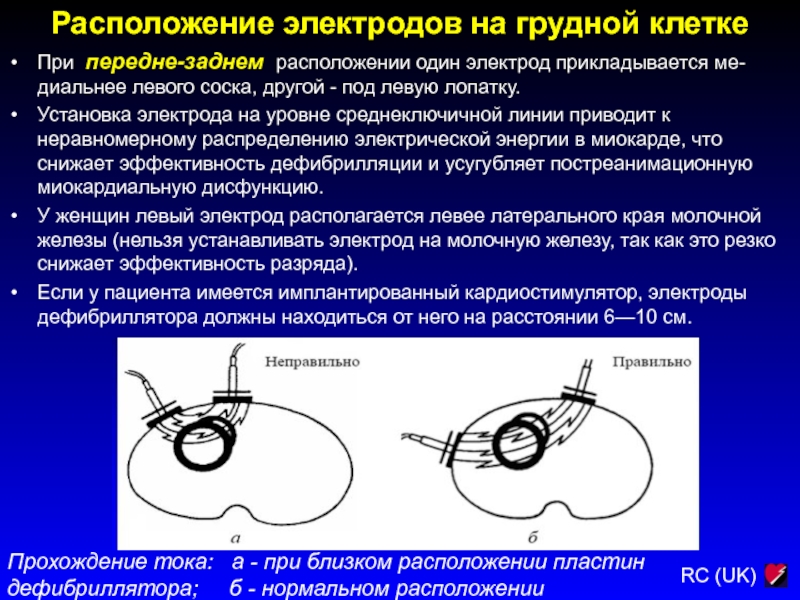
При передне-заднем расположении один электрод прикладывается
ме-диальнее левого соска, другой - под левую лопатку.
Установка электрода
на уровне среднеключичной линии приводит к неравномерному распределению электрической энергии в миокарде, что снижает эффективность дефибрилляции и усугубляет постреанимационную миокардиальную дисфункцию.
У женщин левый электрод располагается левее латерального края молочной железы (нельзя устанавливать электрод на молочную железу, так как это резко снижает эффективность разряда).
Если у пациента имеется имплантированный кардиостимулятор, электроды дефибриллятора должны находиться от него на расстоянии 6—10 см.
Прохождение тока: а - при близком расположении пластин дефибриллятора; б - нормальном расположении
Слайд 197
Это зависит от:
Размера электродов
Степени контакта с кожей
Прилагаемого давления
на электрод
Массы тела и Фазы вдоха
Последовательности разряда
Сопротивление грудной клетки, или
трансторакальный импеданс
имеет большое клиническое значение, поскольку может обусловить несоответствие между энергий, набираемой на шкале аппарата и выделяемой на пациента.
Слайд 198Трансторакальный импеданс
Размер электродов
Оптимальный диаметр электродов составляет 11-12 см.
Однако
до настоящего времени еще выпускаются дефибрилляторы с электродами диаметром 8
см. Их использование не рекомендуется, так как они не обеспечивают адекватного охвата электрическим полем необходимой массы миокарда.
Сейчас во многих странах применяются так называемые мягкие, наклеиваемые электроды. Последние имеют целый ряд преимуществ по сравнению с жесткими: они обеспечивают хороший контакт «кожа — электрод», освобождают руки реаниматора, уменьшая тем самым «интервалы выключенных рук», и позволяют непрерывно мониторировать ЭКГ.
Слайд 199Трансторакальный импеданс и кожа
Основную часть трансторакального импеданса составляет кожа, причем
сопротивление сухой кожи на порядок выше, чем влажной, поэтому главным
для его снижения является обеспечение хорошего контакта между кожей и электродами за счет применения токопроводящих растворов.
Использование «сухих» электродов существенно снижает эффективность дефибрилляции и вызывает ожоги.
Для уменьшения электрического сопротивления грудной клетки применяют электропроводный гель или марлю, смоченную гипертоническим раствором. В крайнем случае поверхность электрода можно увлажнить водой.
В последнее время выпускают специальные самоклеющиеся прокладки для электродов.
Слайд 200Трансторакальный импеданс
Современные дефибрилляторы имеют
функцию компенсации влияния импеданса и позволяют нанести на область сердца
разряд, близкий к установленному пользователем.
Приборы с данной технологией определяют межэлектродное сопротивление в момент нанесения импульса и затем, в зависимости от значений импеданса, корректируют величину напряжения, для того чтобы реальная энергия разряда соответствовала заданной.
Слайд 201Трансторакальный импеданс
Давление на электрод
Оптимальное усилие, прикладываемое на электроды, равно 8
кг для взрослых
и 5 кг для детей в возрасте
1—8 лет.
Массы тела и Фазы вдоха
Трансторакальный импеданс зависит от массы тела и у взрослого человека в среднем равняется 70-80 Ом.
Для его уменьшения дефибрилляцию необходимо совершать в фазу выдоха. Это объясняется тем, что сопротивление грудной клетки в этих условиях снижается.
Слайд 202Время нанесения разряда
Согласно последним рекомендациям, если с момента возникновения ФЖ
прошло менее 3 мин, необходимо проводить дефибрилляцию до начала этапов
реанимации А, В и С.
Если же после остановки сердца прошло более 3 мин или это время неизвестно, то нужно осуществлять базовую СЛР в течение 2 мин с последующим применением электрической дефибрилляции.
Слайд 203Последовательность разрядов
В современных алгоритмах дефибрилляции Европейского совета по реанимации рекомендуется
нанесение одного разряда взамен стратегии трех последовательных разрядов.
В случае
невосстановления после дефибрилляции самостоятельного кровообращения проводят базовый комплекс СЛР в течение 2 мин (3—4 цикла «компрессия - вентиляция»). После этого наносят второй разряд и в случае его неэффективности цикл повторяют.
Изменение концепции связано с тем, что, согласно последним данным, перерыв в выполнении компрессий резко снижает результативность СЛР. После каждого разряда немедленно возобновляют массаж сердца, на фоне которого оценивают сердечный ритм.
Количество разрядов для устранения рефрактерной (особенно быстро рецидивирующей) ФЖ не ограничено, если реанимационные мероприятия начаты своевременно и остается надежда на нормализацию сердечной деятельности.
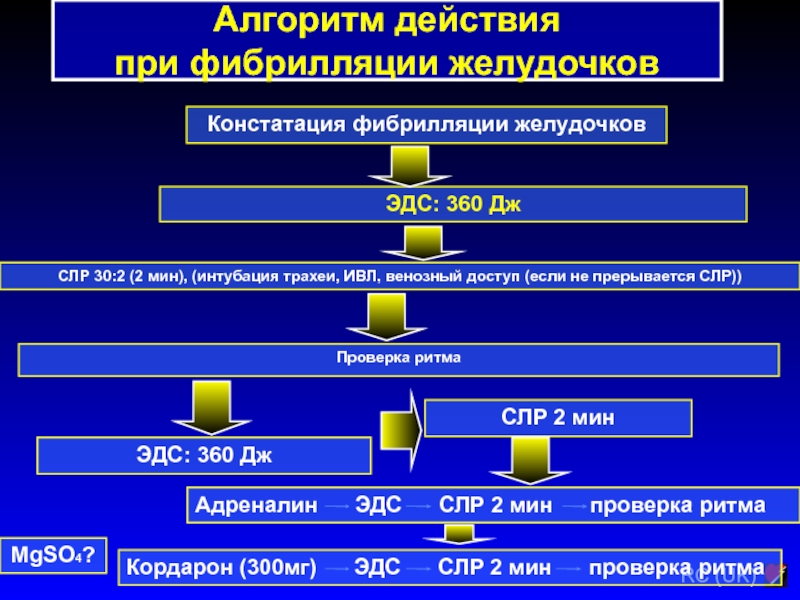
Слайд 204Алгоритм действия
при фибрилляции желудочков
ЭДС: 360 Дж
Констатация фибрилляции желудочков
СЛР 30:2
(2 мин), (интубация трахеи, ИВЛ, венозный доступ (если не прерывается
СЛР))
Проверка ритма
Адреналин ЭДС СЛР 2 мин проверка ритма
ЭДС: 360 Дж
СЛР 2 мин
Кордарон (300мг) ЭДС СЛР 2 мин проверка ритма
MgSO4?
Слайд 205Дефибрилляторы
Типы
Ручной
Автоматический
Монофазный или бифазный
Слайд 206Ручная дефибрилляция
Ритм распознает оператор
Оператор наносит разряд
Может использоваться для синхронизированной кардиоверсии
Слайд 207Автоматические наружные дефибрилляторы
Анализируют сердечный ритм
Производят разряд
Специфичность в распознавании ритма, подлежащего
дефибрилляции приближается к 100%
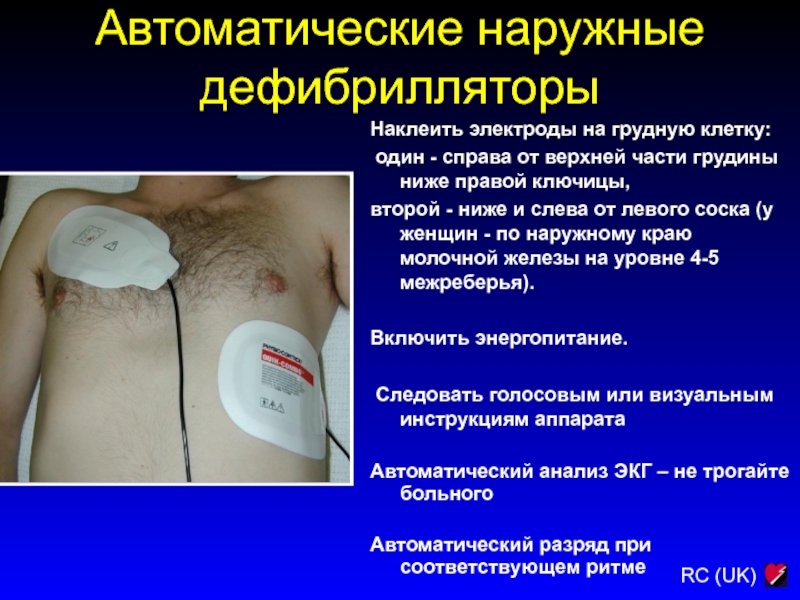
Слайд 208Автоматические наружные дефибрилляторы
Наклеить электроды на грудную клетку:
один - справа
от верхней части грудины ниже правой ключицы,
второй - ниже
и слева от левого соска (у женщин - по наружному краю молочной железы на уровне 4-5 межреберья).
Включить энергопитание.
Следовать голосовым или визуальным инструкциям аппарата
Автоматический анализ ЭКГ – не трогайте больного
Автоматический разряд при соответствующем ритме
Слайд 209Безопасность дефибрилляции
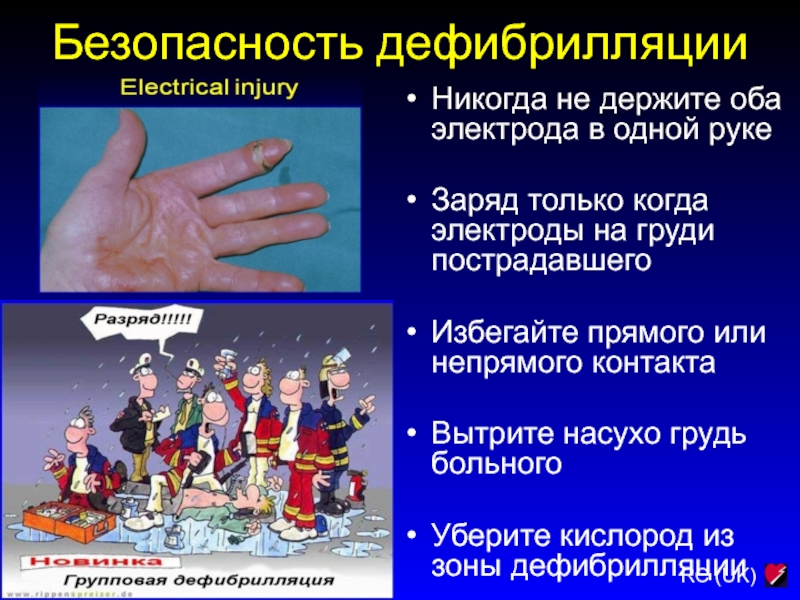
Никогда не держите оба электрода в одной руке
Заряд только
когда электроды на груди пострадавшего
Избегайте прямого или непрямого контакта
Вытрите
насухо грудь больного
Уберите кислород из зоны дефибрилляции
Слайд 210Цели внутрибольничной дефибрилляции
“Медицинские работники, на которых возложена обязанность проводить реанимацию,
должны быть обучены и снабжены всем необходимым для проведения дефибрилляции”
“Временной
интервал остановка – дефибрилляция не должен превышать 3 минут в любой части стационара”
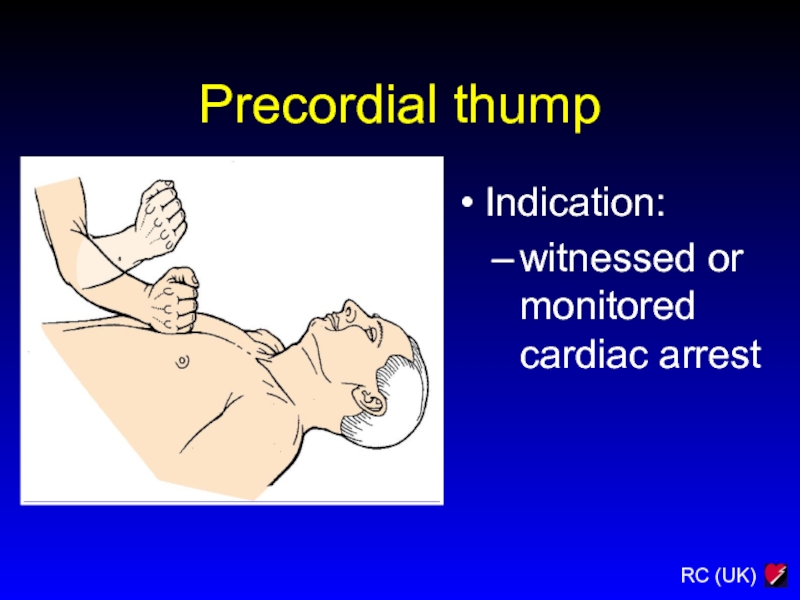
Слайд 211Precordial thump
Indication:
witnessed or monitored cardiac arrest
Слайд 212Lev Subbotin©
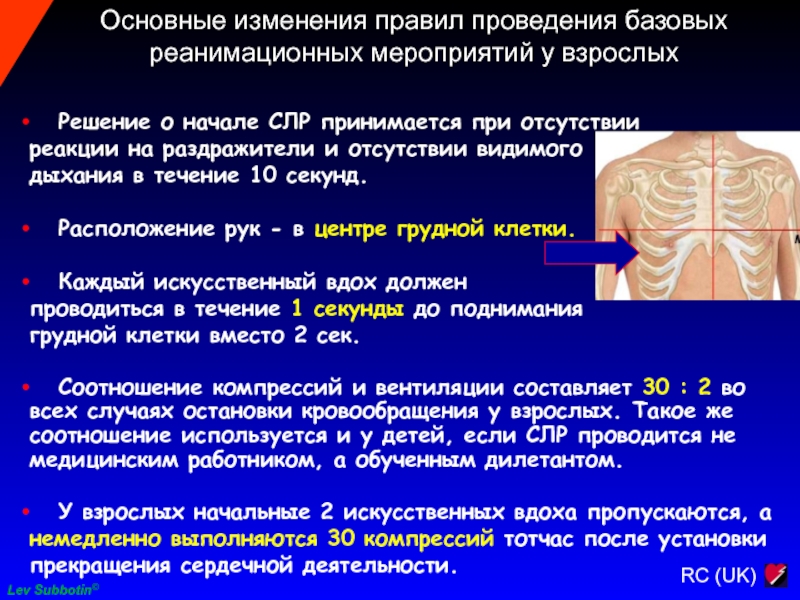
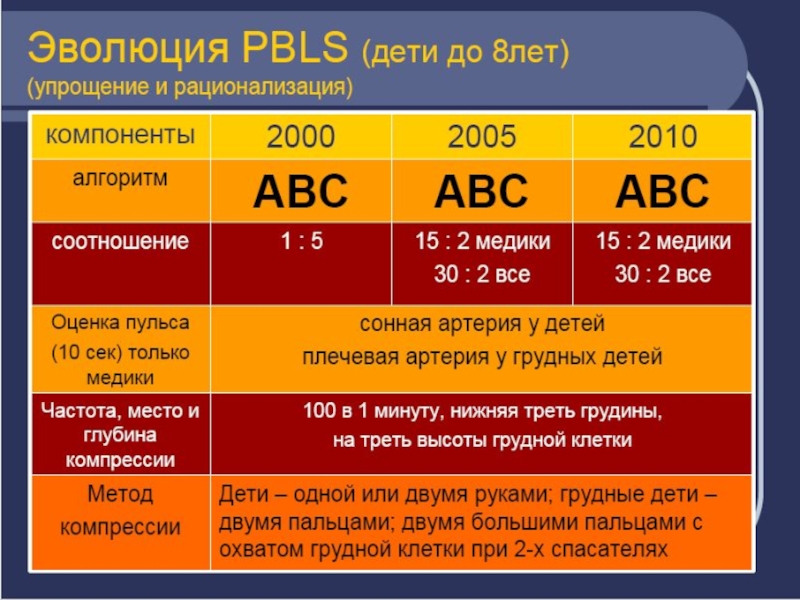
Основные изменения правил проведения базовых реанимационных мероприятий у взрослых
Решение о начале СЛР принимается при отсутствии
реакции
на раздражители и отсутствии видимого
дыхания в течение 10 секунд.
Расположение рук - в центре грудной клетки.
Каждый искусственный вдох должен
проводиться в течение 1 секунды до поднимания
грудной клетки вместо 2 сек.
Соотношение компрессий и вентиляции составляет 30 : 2 во всех случаях остановки кровообращения у взрослых. Такое же соотношение используется и у детей, если СЛР проводится не медицинским работником, а обученным дилетантом.
У взрослых начальные 2 искусственных вдоха пропускаются, а немедленно выполняются 30 компрессий тотчас после установки прекращения сердечной деятельности.
Слайд 215Почему начинаем с НМС?
В течение первых нескольких минут после остановки
кровообращения, не связанной с асфиксией, содержание кислорода в крови остается
высоким, поэтому ограничение доставки кислорода к головному мозгу и миокарду в большей степени связано с уменьшением сердечного выброса, чем с дефицитом кислорода в легких. Следовательно, первоначально, вентиляция легких менее важна по сравнению с компрессией грудной клетки;
В процессе проведения СЛР, кровоток в легких значительно уменьшается, так что адекватное соотношение вентиляции и перфузии может поддерживаться при более низких, чем в норме значениях вдуваемого объема воздуха и частоте искусственного дыхания;
Гипервентиляция не только является излишней (слишком много вдохов или слишком большой объем), но она еще и вредна, так как, увеличивая внутригрудное давление, снижает венозный возврат к сердцу и уменьшает сердечный выброс. Соответственно, шансы на выживание убывают;
Слайд 216Почему начинаем с НМС?
4. Когда дыхательные пути не защищены, объем
вдыхаемого воздуха, равный 1 л. вызывает значительно большее растяжение желудка,
чем вдыхаемый объем равный 500 мл;
5. Низкий уровень минутной вентиляции легких (объем вдыхаемого воздуха и частота дыхания ниже нормальных значений) способен в процессе проведения СЛР поддерживать эффективное насыщение кислородом и вентиляцию. Объем вдыхаемого воздуха при выполнении СЛР у взрослых, равный приблизительно 500–600 мл (6–7 мл/кг) – достаточен;
6. Перерывы при проведении компрессии грудной клетки (например, для выполнения искусственного дыхания) оказывают отрицательное влияние на выживаемость пострадавшего. Проведение актов искусственного вдоха за более короткое время должно помочь свести эти перерывы к минимуму.
Слайд 217Почему 30:2?
Мы располагаем недостаточным количеством результатов исследований у людей, для
утверждения о верности какого-либо соотношения компрессий и актов искусственного дыхания.
Данные, полученные на животных, свидетельствуют о необходимости изменения соотношения 15:2 в сторону его увеличения.
На основании математической модели предполагается, что соотношение 30:2 обеспечило бы наилучший компромисс между кровообращением и кислородным обеспечением.
Это должно уменьшить число перерывов между сдавлениями грудной клетки и снизить вероятность гипервентиляции, упростить инструктаж во время обучения, улучшить сохранение навыка.
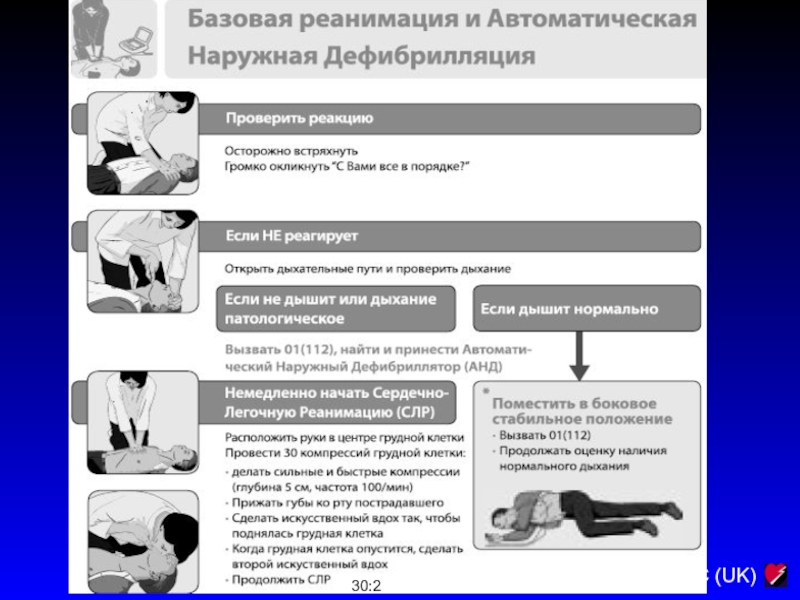
Слайд 224Базовая реанимация и Автоматическая Наружная Дефибрилляция
Слайд 225Показания к прекращению реанимации
Отсутствие эффекта в течение 25-30 минут;
В ходе
реанимации выяснилось, что больной не подлежит реанимации.
Продление длительности реанимации
• Общее
переохлаждение;
• Утопление в холодной воде;
• Детский возраст;
• Рецидивирующая фибрилляция.
Слайд 226Осложнения реанимации
Переломы ребер, грудины
Регургитация и аспирация желудочного содержимого
Подкапсульный разрыв печени,
селезенки
Слайд 227Противопоказания к проведению СЛР
Терминальная стадия любого хронического заболевания.
Травма несовместимая с
жизнью.
Пациент уже находится на лечении в отделении реанимации по поводу
какой-либо патологии, проведены все возможные мероприятия ИТ, не приведшие к успеху.
Достоверные данные, что с момента смерти прошло более 20 минут.
Письменный отказ человека от реанимации, заверенный нотариально.
Слайд 228Типичные ошибки при проведении базовых
и расширенных реанимационных мероприятии
Промедление начала
проведения СЛР и дефибрилляции, потеря времени на второстепенные диагностические, организационные
и лечебные процедуры.
Неправильная техника проведения компрессии грудной клетки (редкие или слишком частые, поверхностные компрессии, неполная релаксация грудной клетки, перерывы в компрессиях при наложении электродов, перед и после нанесения разряда, при смене спасателей).
Неправильная техника искусственного дыхания (не обеспечена проходимость дыхательных путей, герметичность при вдувании воздуха, гипервентиляция).
Слайд 229Типичные ошибки при проведении базовых
и расширенных реанимационных мероприятии
Отсутствие единого руководителя,
присутствие посторонних лиц.
Потеря времени на поиск внутривенного доступа.
Многократные
безуспешные попытки интубации трахеи.
Отсутствие учета и контроля проводимых лечебных
мероприятий.
Преждевременное прекращение реанимационных
мероприятий.
Ослабление контроля над больным после восстановления кровообращения и дыхания.
Слайд 230Показания для направления в отделение реанимации и интенсивной терапии
терминальное состояние;
шок
любой этиологии (травматический, геморрагический, ожоговый, анафилактический и др.);
кома любой
этиологии (гипоксическая, диабетическая, печеночная и др.);
тяжелая механическая травма, осложненная нарушением жизненно важных органов;
асфиксия различного происхождения;
судорожный синдром;
электротравма;
утопление;
синдром гипо- и гипертермии с нарушениями жизненно важных функций организма;
острые сердечная и сосудистая недостаточность;
инфаркт миокарда, осложненный кардиогенным шоком и отеком легких;
тяжелые нарушения сердечного ритма;
Слайд 231Показания для направления в отделение реанимации и интенсивной терапии.
нарушение мозгового
кровообращения с расстройством сознания, дыхания и кровообращения;
тяжелый гипертонический криз;
синдром острой
дыхательной недостаточности при острых заболеваниях любого генеза;
тяжелые течения пневмонии с проявлениями дыхательной недостаточности и эндотоксемии;
затянувшиеся приступы бронхиальной астмы и астматический статус;
острая печеночная и почечная недостаточность;
сепсис, в том числе инфекционно-токсический шок (больных с сепсисом и гнойно-септическими заболеваниями следует размещать в палатах интенсивной терапии отдельно от других больных);
острые отравления;
нарушения жизненно-важных функций, требующих коррекции или замещения органа, в процессе подготовки больного к операции или в послеоперационном периоде.
В госпитализации нуждаются также те раненые и больные, у которых в данный момент нет нарушений жизненно-важных функций, но по характеру травмы, операции или заболевания они могут возникнуть в ближайшее время.
Слайд 232Противопоказания для направления в отделение реанимации и интенсивной терапии
генерализованные
формы злокачественных новообразований в инкурабельной стадии;
терминальные стадии хронических прогрессирующих неизлечимых
заболеваний;
смерть мозга - необратимые нарушения функций центральной нервной системы.
























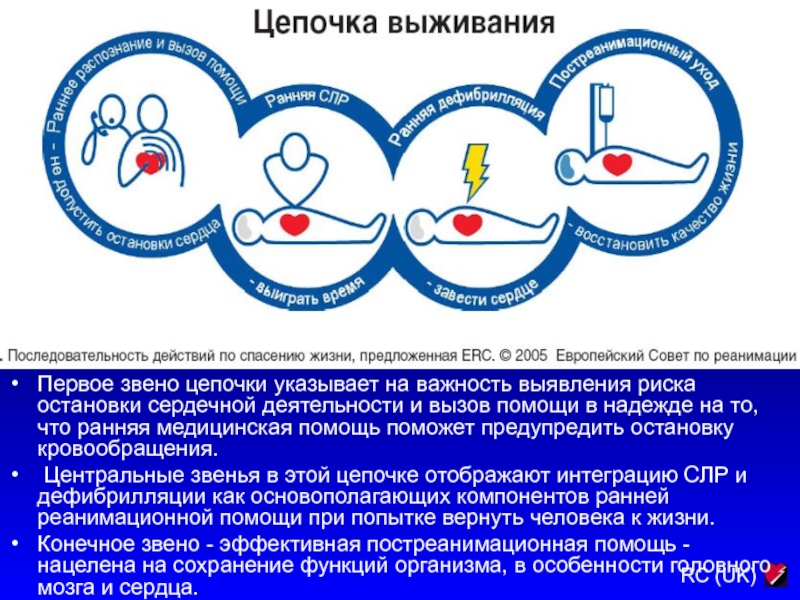















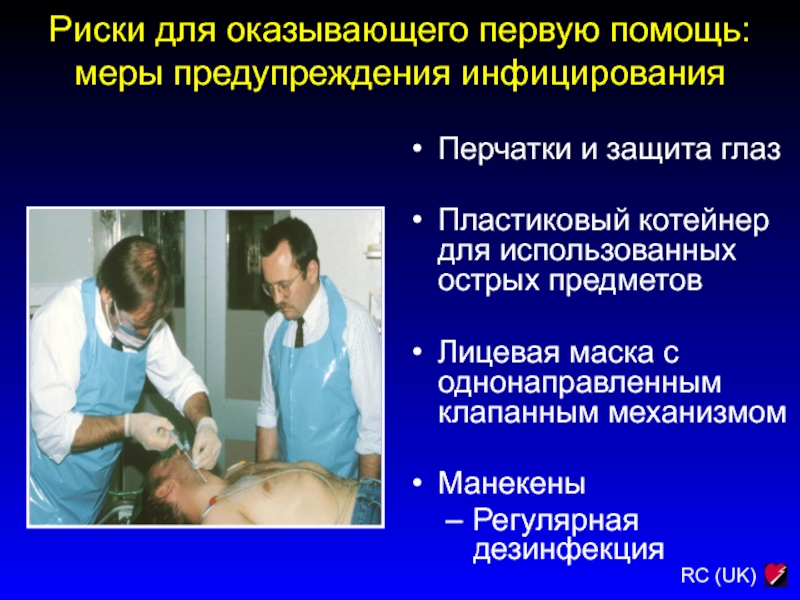



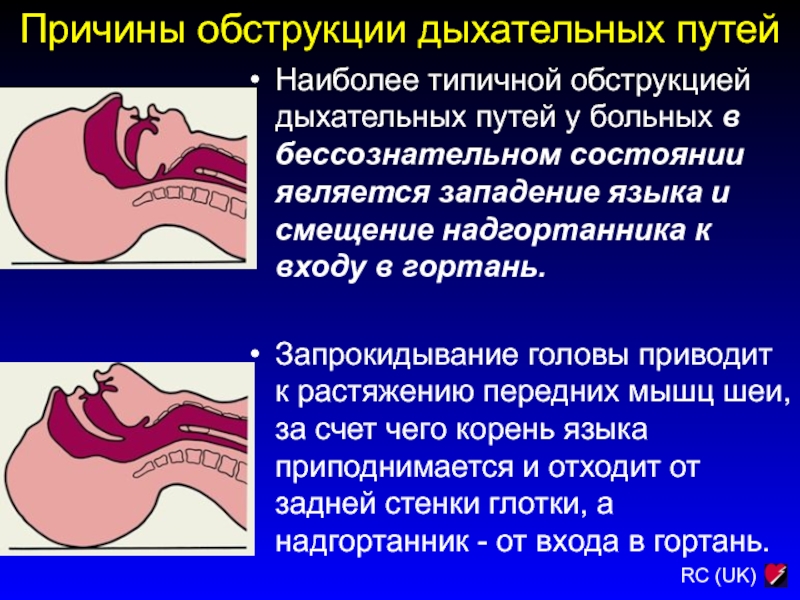


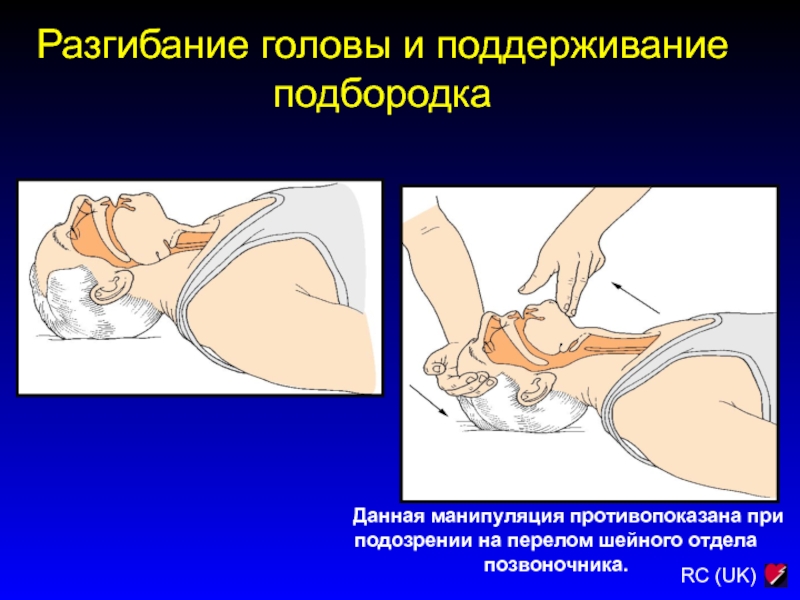
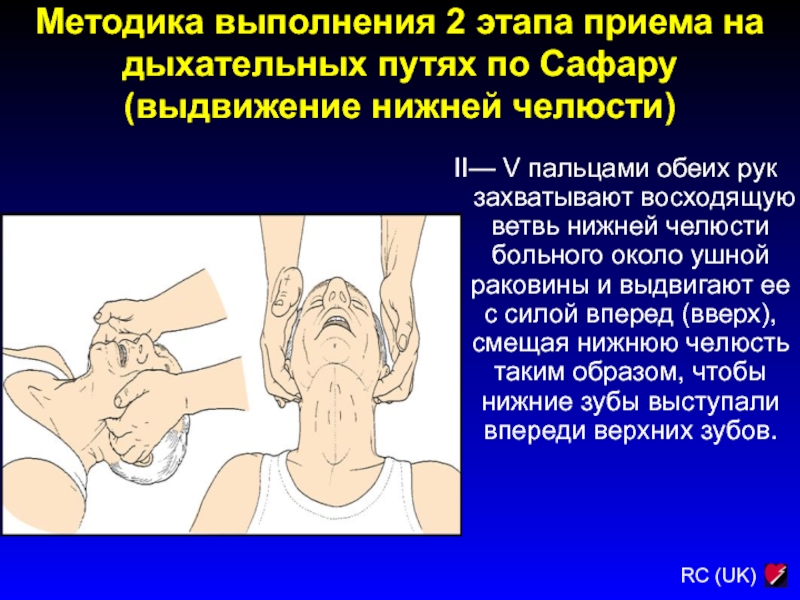

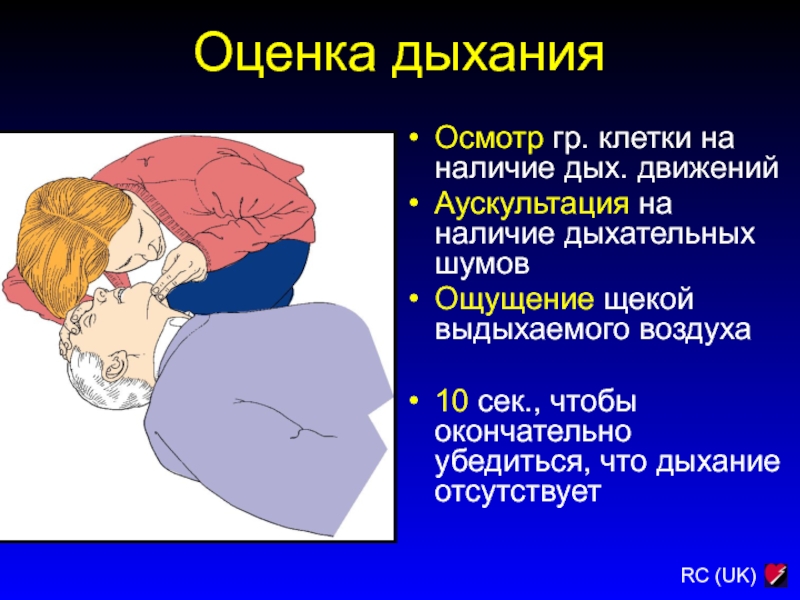


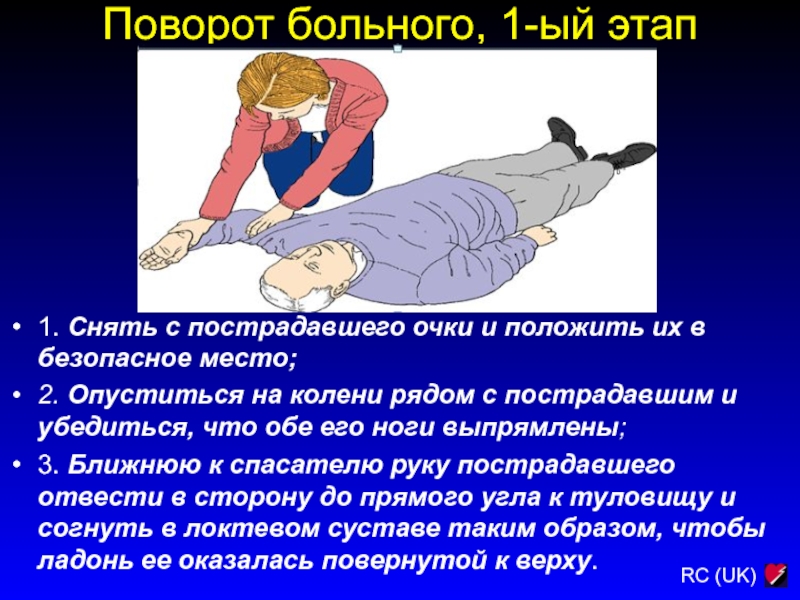





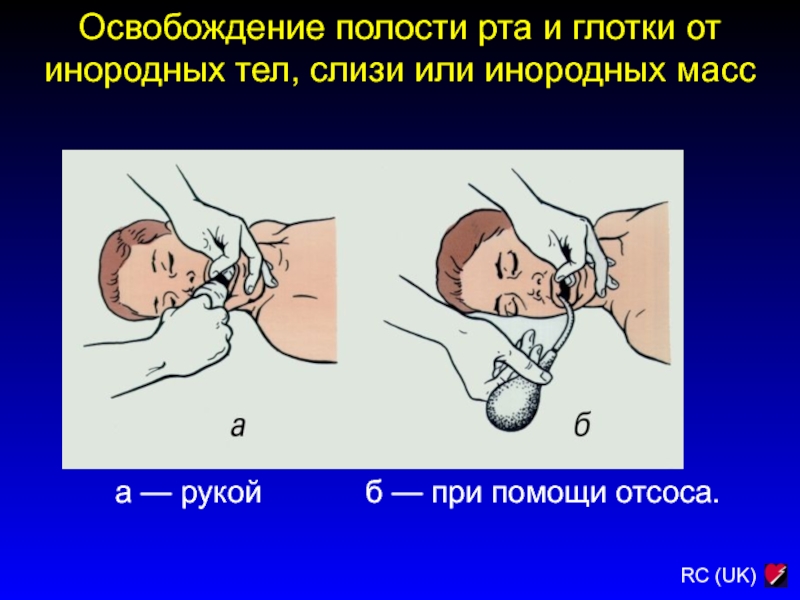
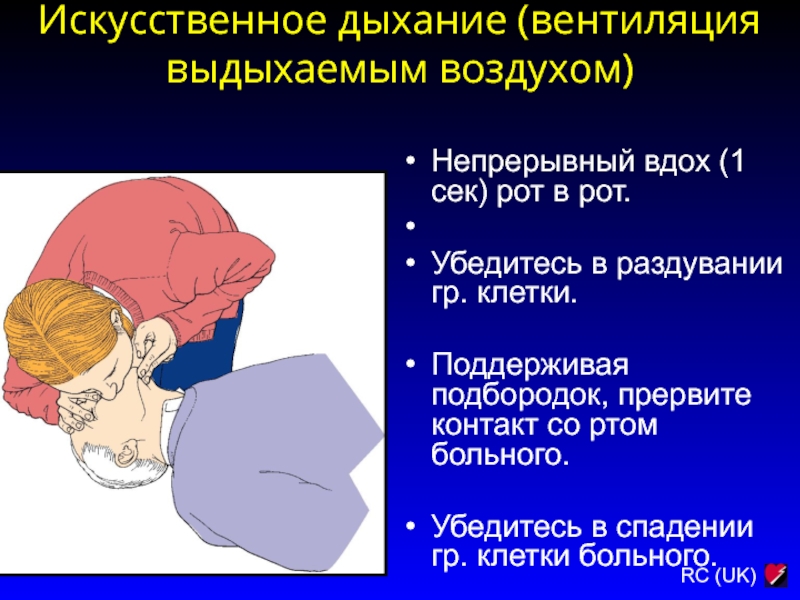




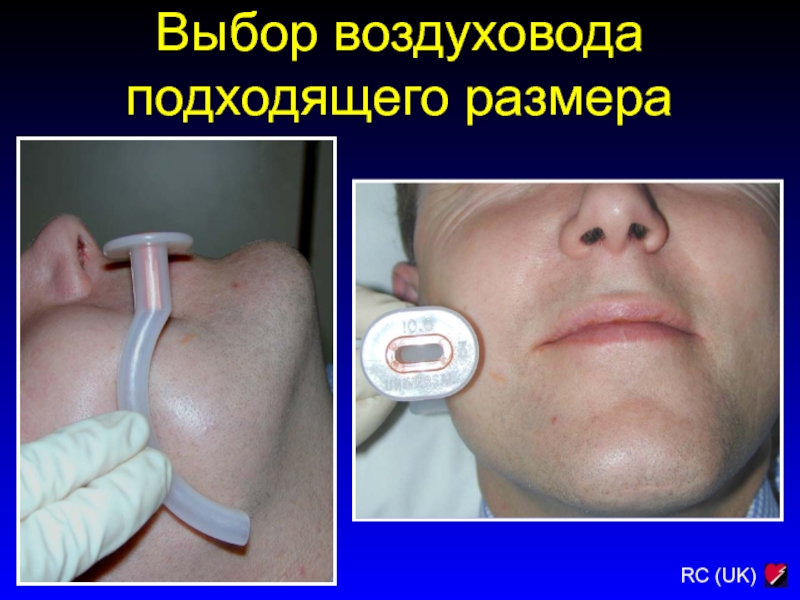
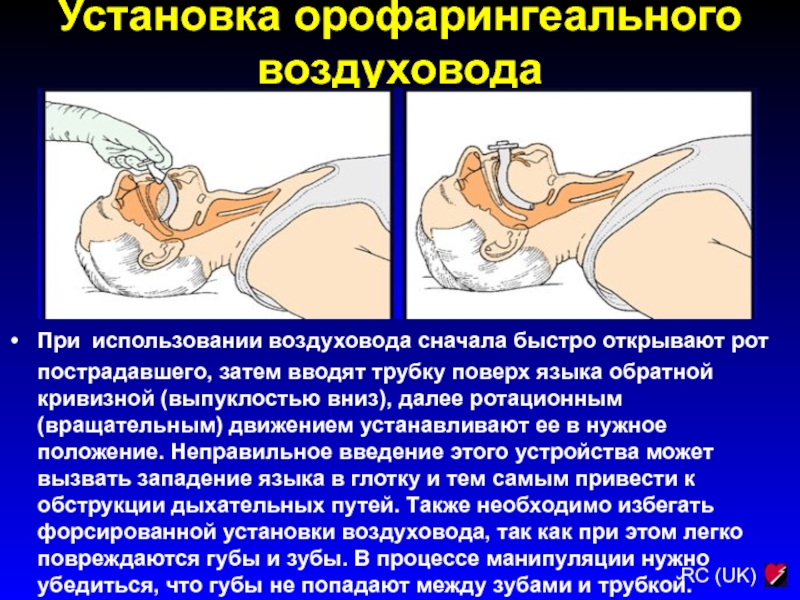

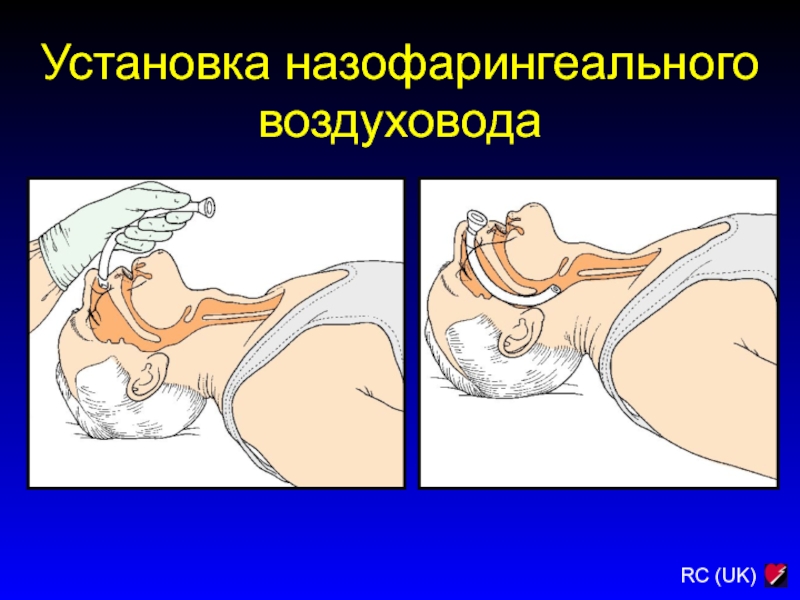





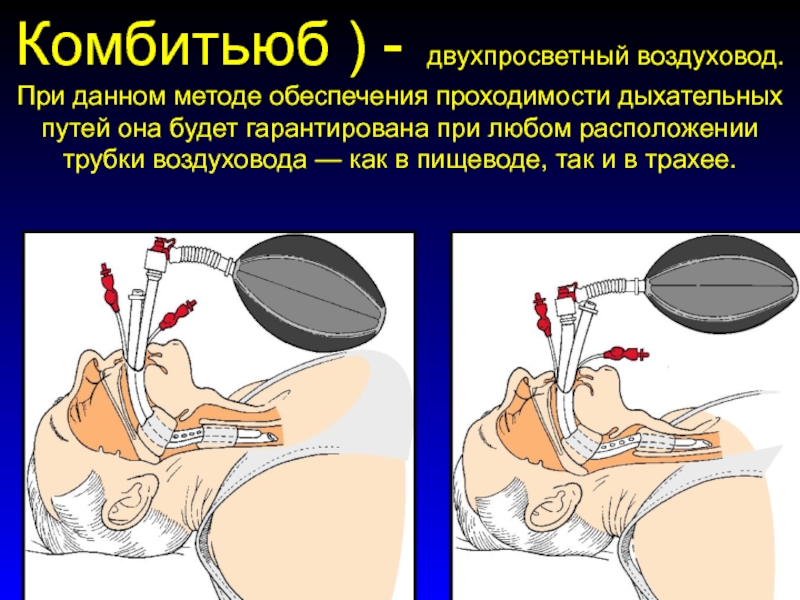
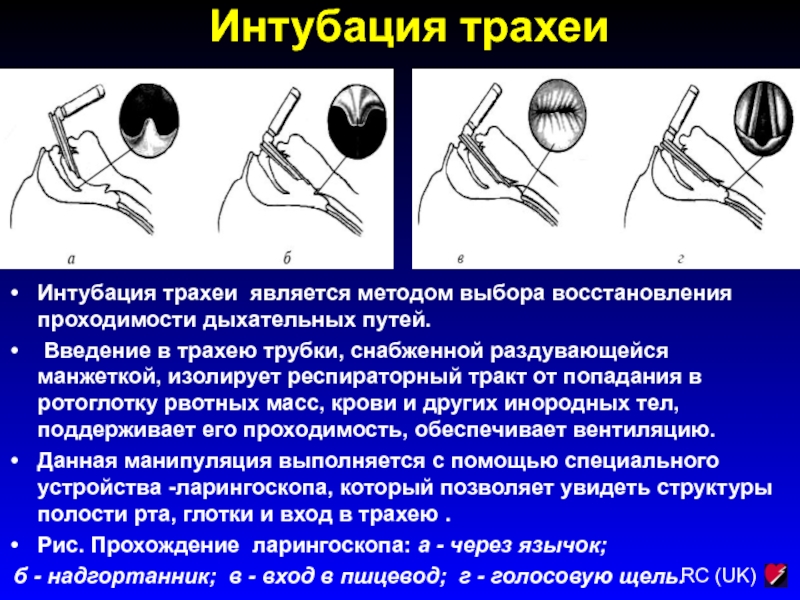




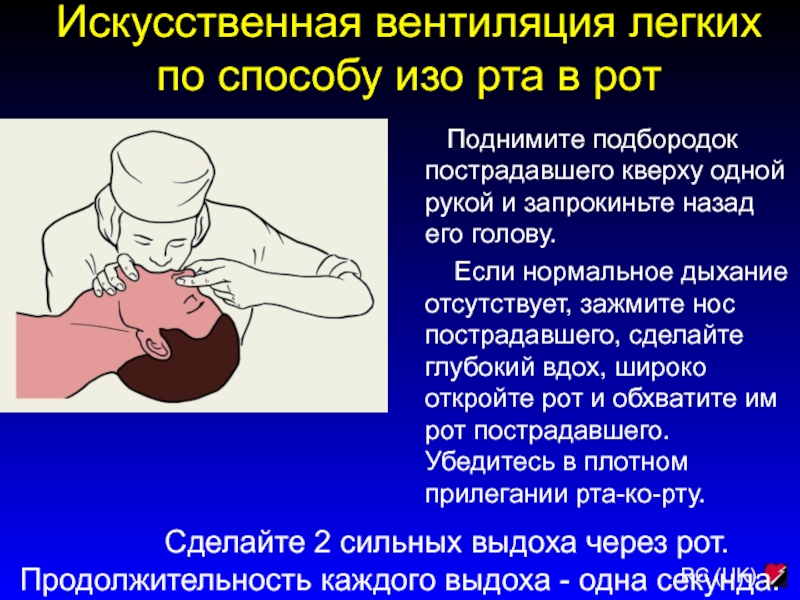

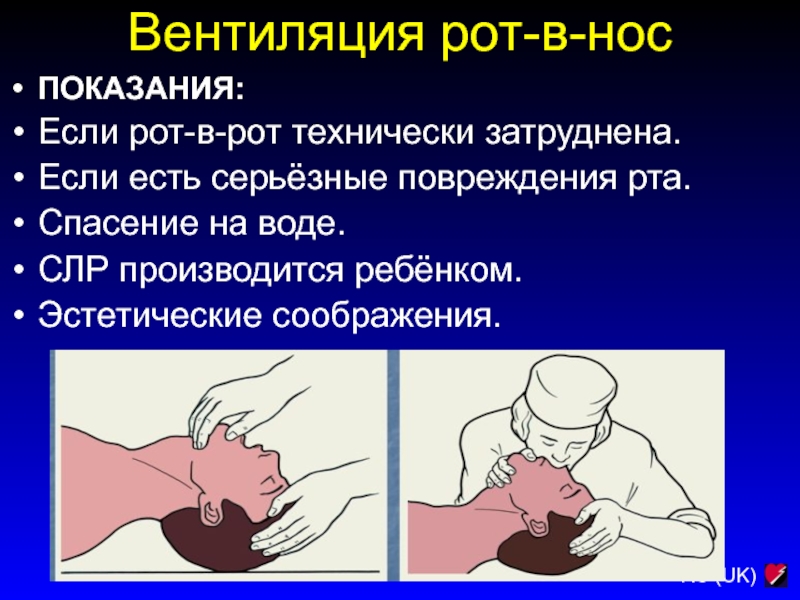








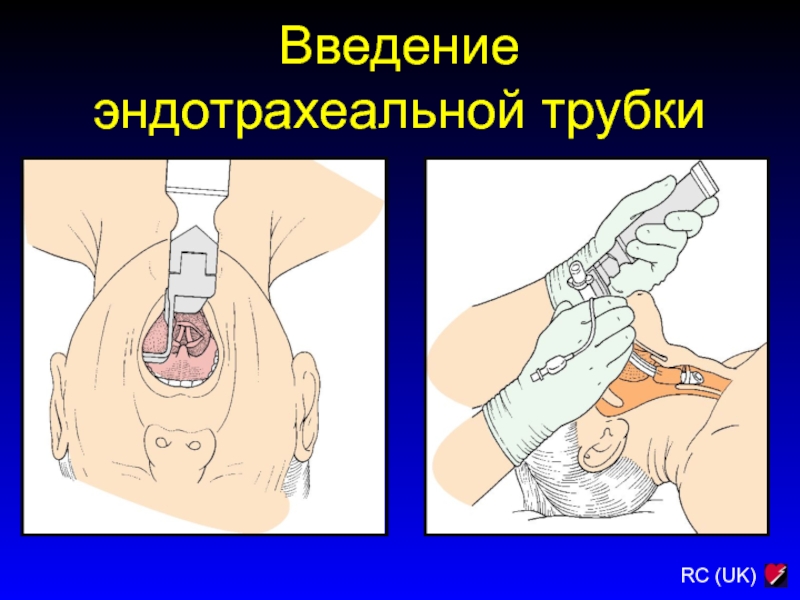

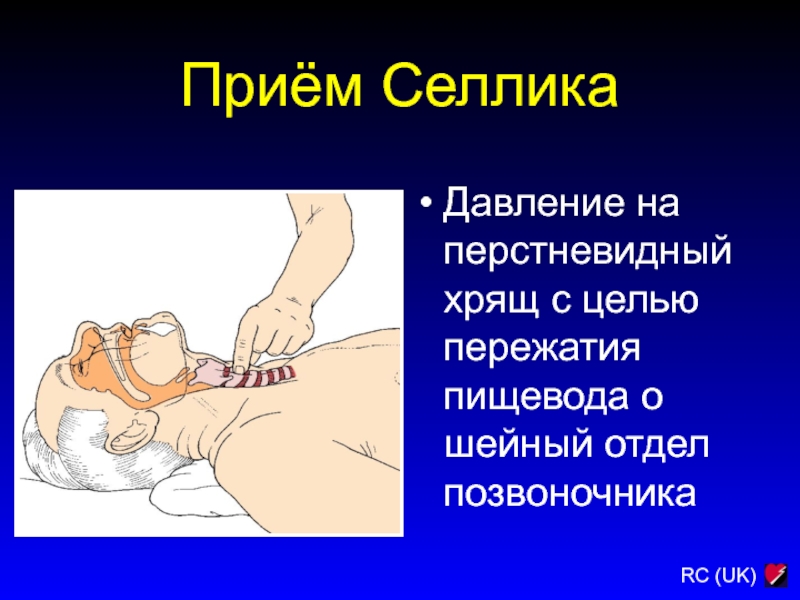

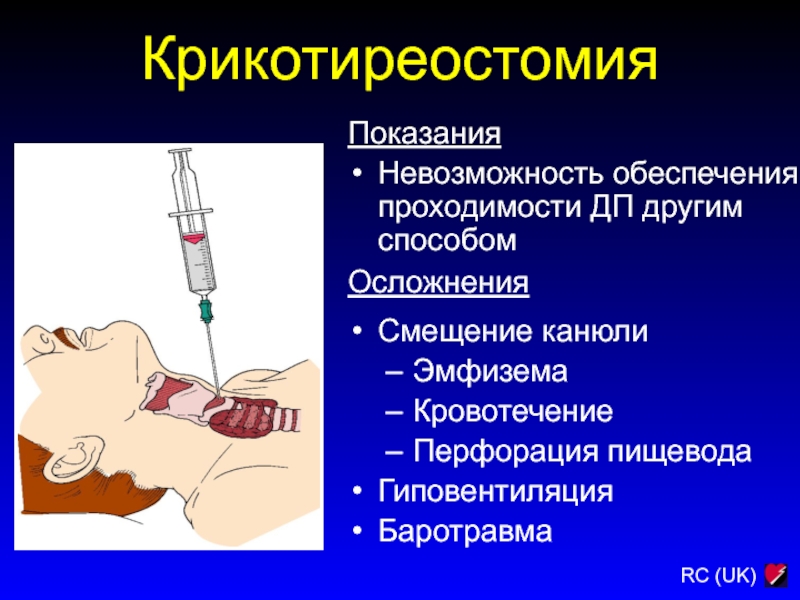


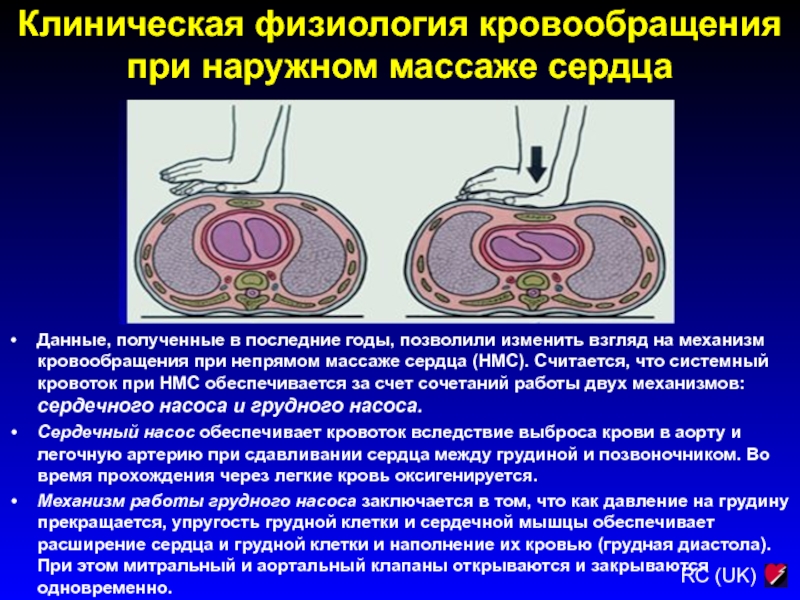






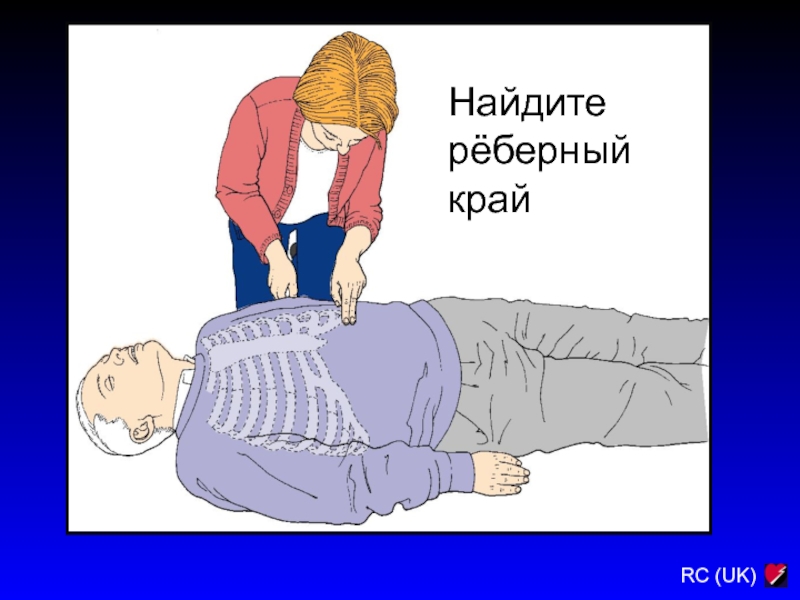

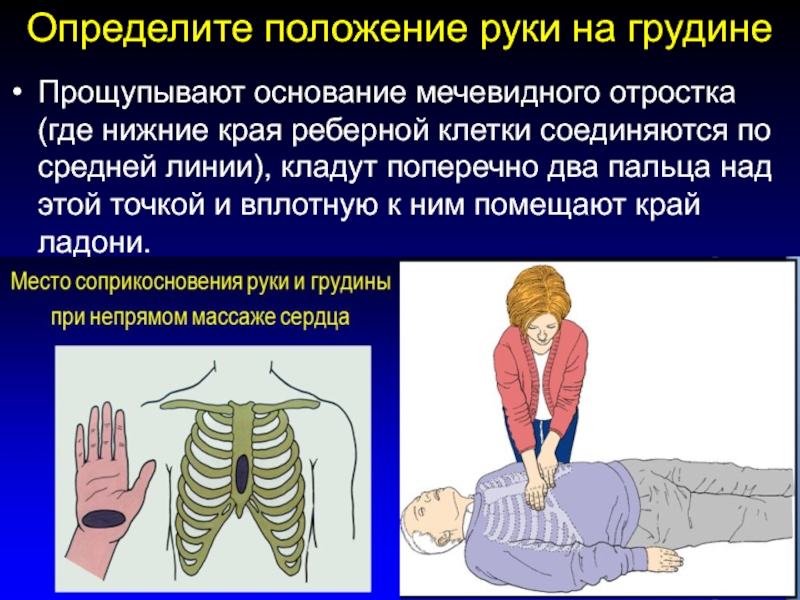


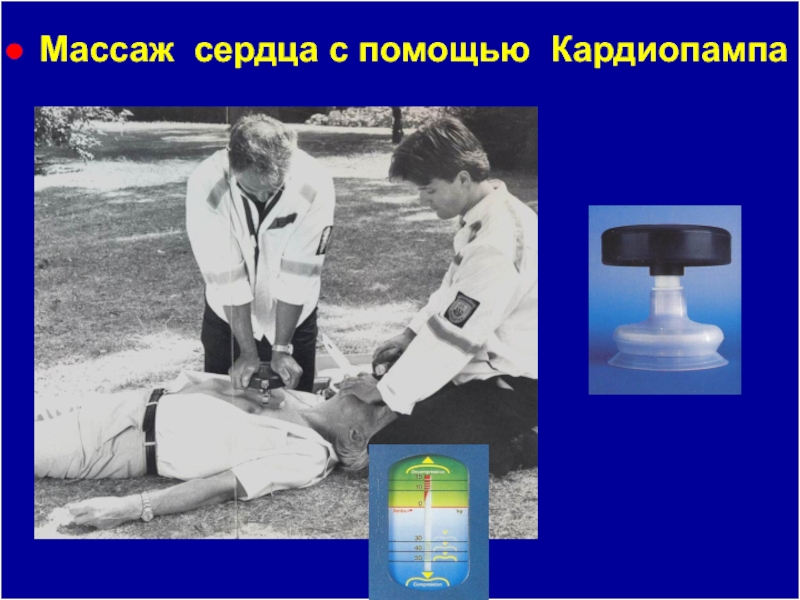











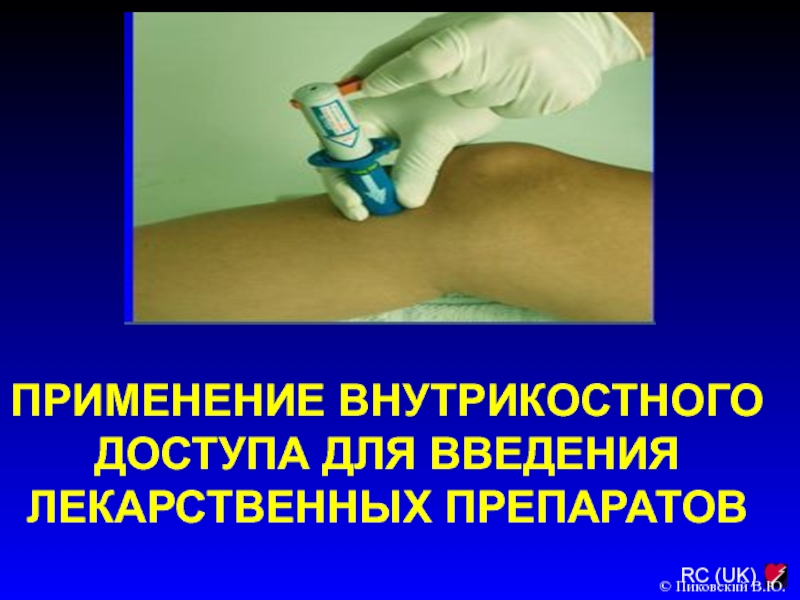
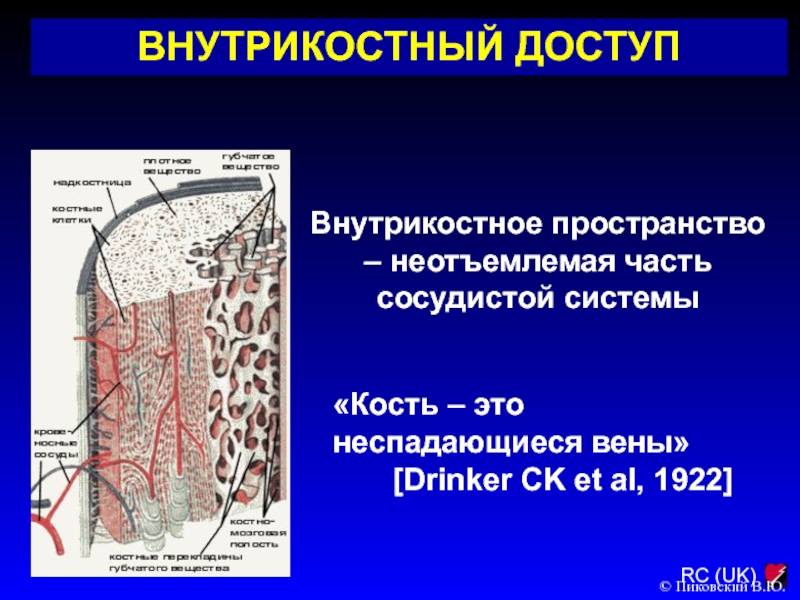












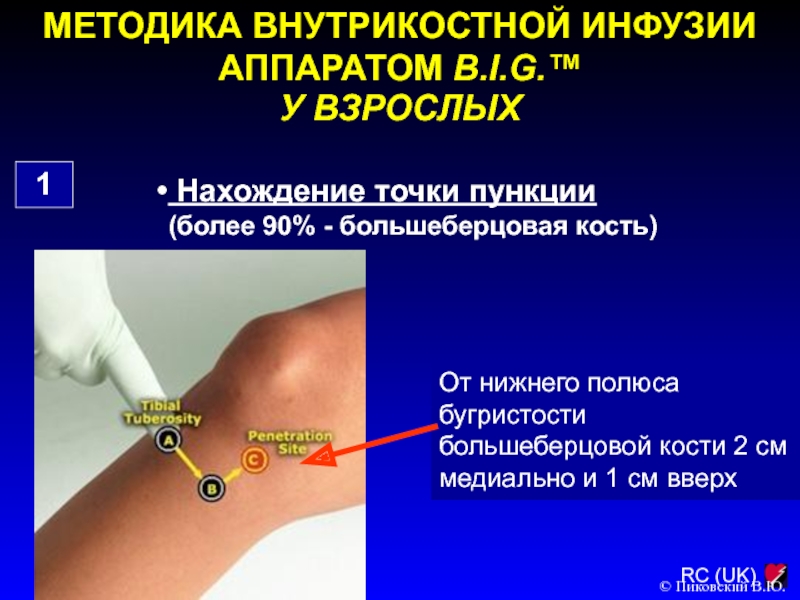
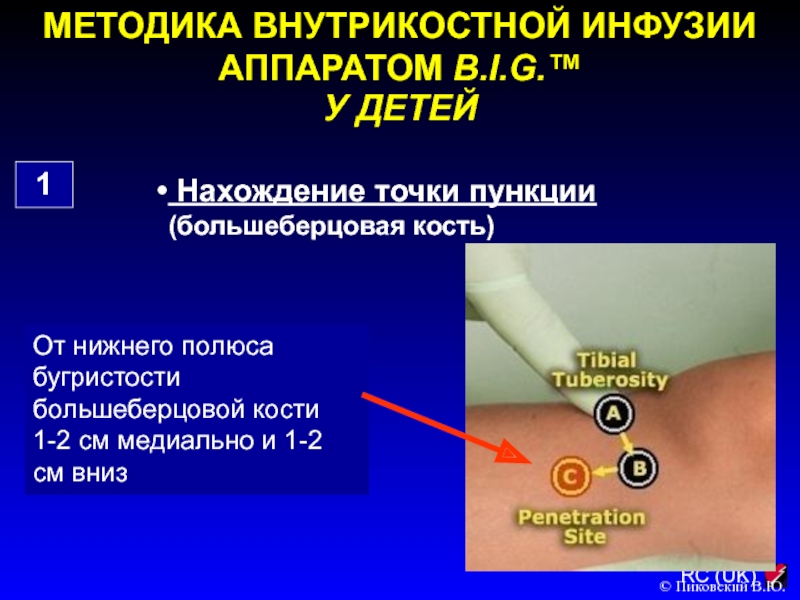
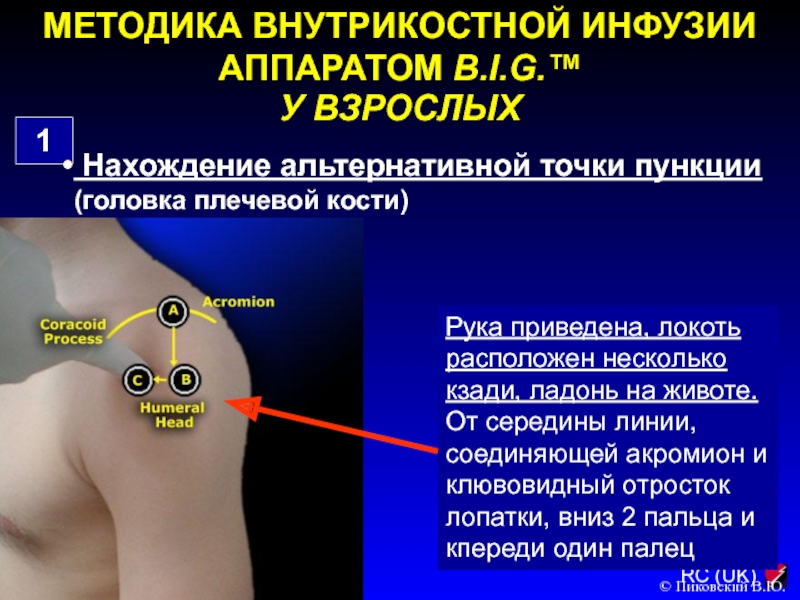
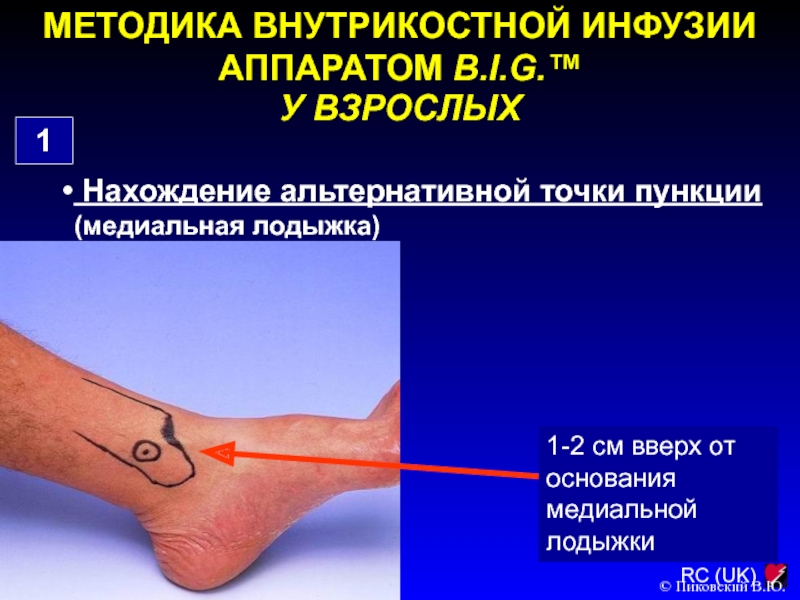

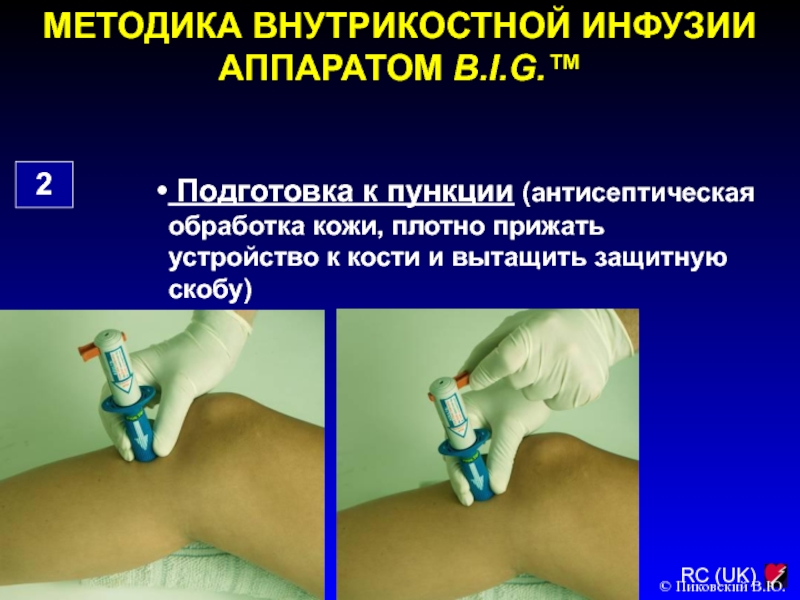
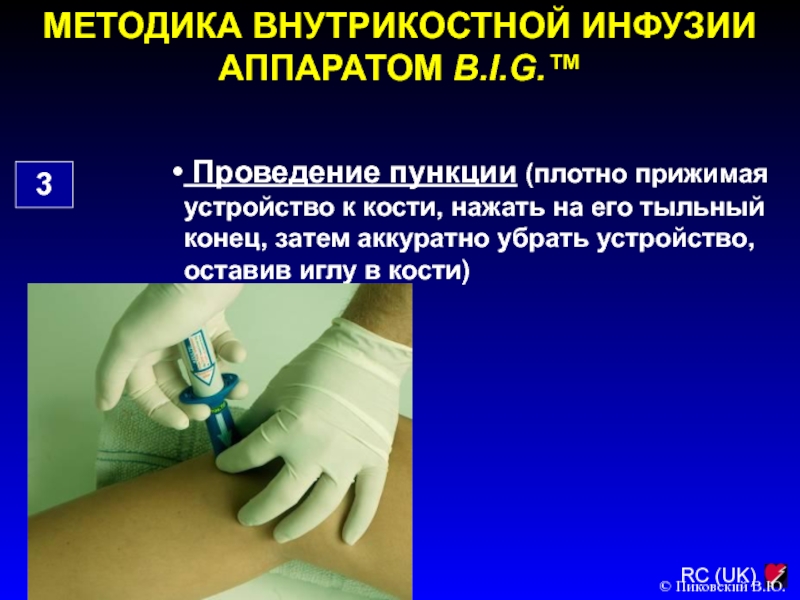
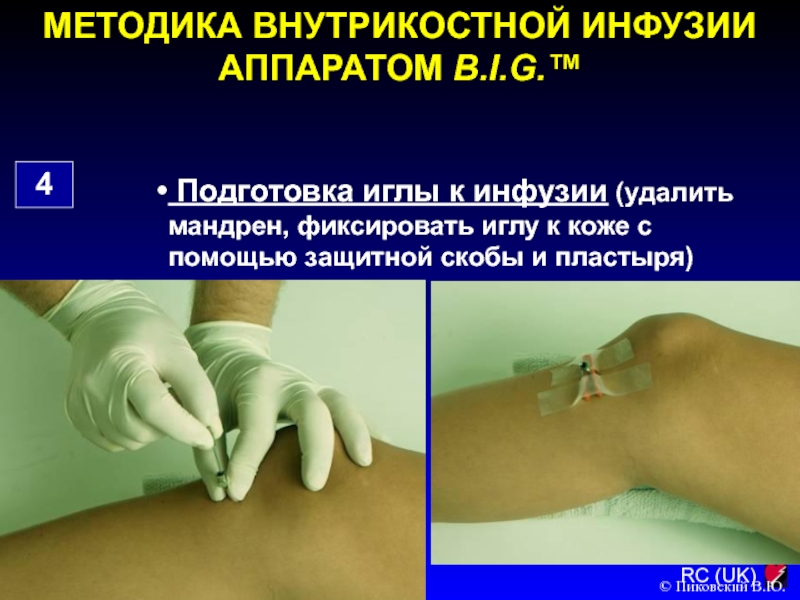
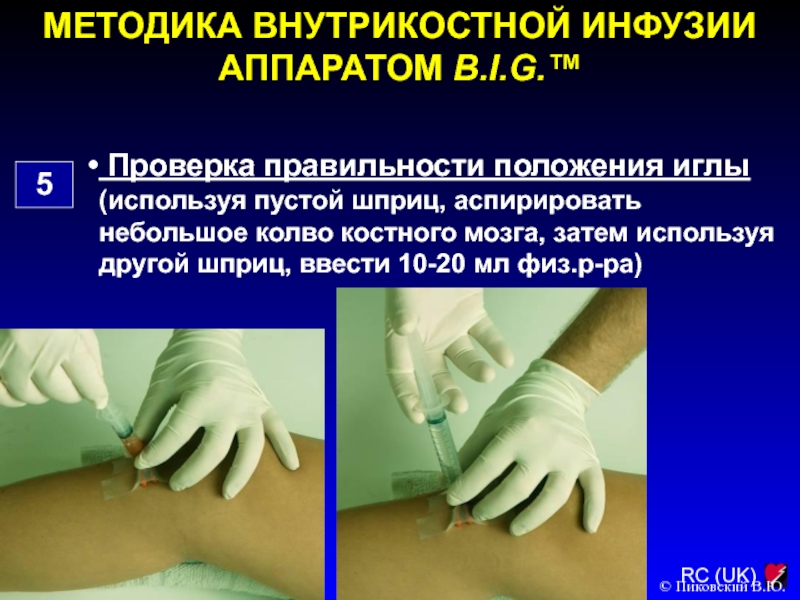
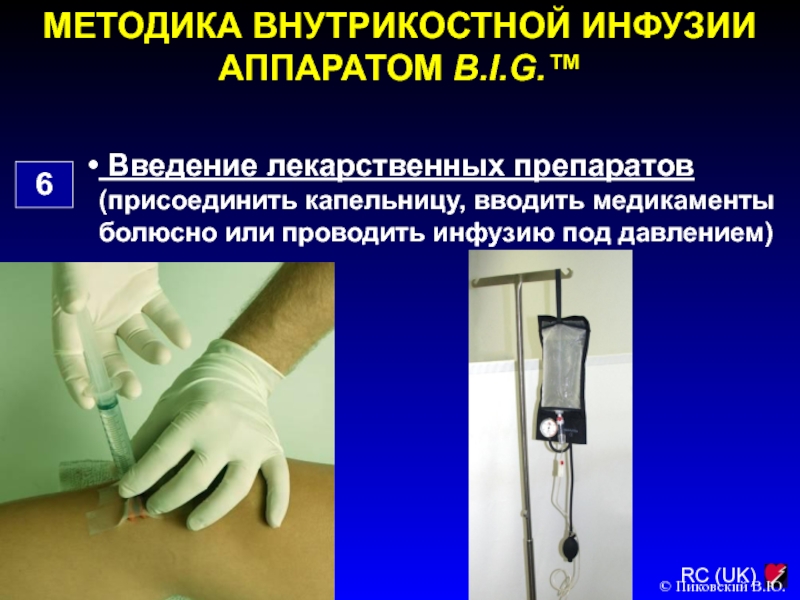
















![Сердце Совр аспекты СЛР Ethics and Legal Aspects of Resuscitation 233 слайда Дозировка трометамола :рассчитывается согласно формуле:необходимый объем 3,66% раствора трометамола (мл) = Дозировка трометамола :рассчитывается согласно формуле:необходимый объем 3,66% раствора трометамола (мл) = Дефицит оснований [ВЕ] (ммоль/л) x масса](/img/tmb/4/363845/c21531493aff5c36a42597b6dd0585ea-800x.jpg)